-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Klinické, radiologické a histologické pozorování lidského stálého zubu s neukončeným vývojem ošetřeného neúspěšnou maturogenezí a následným endodontickým ošetřením
Autoři: Š. Belák 1; R. Žižka 1,2; J. Šedý 3,4; M. Přibyl 1; D. Černý 1,5; K. Čížková 6; Z. Tauber 6
Působiště autorů: Klinika zubního lékařství, Lékařská fakulta Univerzity Palackého a Fakultní nemocnice, Olomouc 1; Czech Educational and Dental Research Innovative Group, Brno 2; Privátní stomatologická praxe, Praha 3; Ústav normální anatomie, Lékařská fakulta Univerzity Palackého, Olomouc 4; Privátní stomatologická praxe, Hradec Králové 5; Ústav histologie a embryologie, Lékařská fakulta Univerzity Palackého, Olomouc 6
Vyšlo v časopise: Česká stomatologie / Praktické zubní lékařství, ročník 120, 2020, 2, s. 37-41
Kategorie: Kazuistika
Souhrn
Úvod a cíl kazuistiky: Regenerativní endodoncie a potažmo maturogeneze je v současné době jedna z možných alternativ ošetření stálých zubů s neukončeným vývojem. V případě úspěchu terapie a tvorby nově produkované mineralizované tkáně máme pouze omezené informace o histologickém charakteru takové tkáně. Tato kazuistika přináší klinické, radiologické a histologické zhodnocení neúspěšné maturogeneze.
Vlastní pozorování: Pacientka, která byla ošetřena neúspěšnou maturogenezí a následným endodontickým ošetřením kořenového kanálku levého horního stálého středního řezáku, se dostavila po 21 měsících s horizontální frakturou kořene. Zub byl extrahován a histologicky zkoumán.
Diskuse: Radiologické a histologické výsledky dosud publikovaných kazuistik jsou zvažovány spolu s možnými faktory, které ovlivňují charakter a množství nově produkované mineralizované tkáně.
Závěr: Nově produkovaná mineralizovaná tkáň je podobná cementu nebo kostní tkáni.
Klíčová slova:
apikální periodontitida – histologie – stálý zub s neukončeným vývojem – revaskularizace – revitalizace – maturogeneze
Úvod
V posledních letech se maturogeneze stala populární léčebnou metodou u stálých zubů s neukončeným vývojem a nekrotickou dření. Na rozdíl od apexifikace hydroxidem vápenatým nebo apikální zátky kalcium silikátovým cementem může maturgeneze vyřešit problémy, které jsou dány zastavením vývoje kořenů, zejména přetrvávající tenké a křehké stěny kořenového kanálu [1].
Od představení této nové metody, kterou navrhli Iwaya a kol. [2] a Banchs s Tropem [3], bylo publikováno mnoho úspěšných kazuistik [4]. Ukázalo se, že u nekrotického zubu s neukončeným vývojem může po maturogenezi dojít k uzavření rentgenologického apexu, zvětšení délky kořene a zesílení stěny kořenového kanálu. Na rentgenových snímcích byla patrná maturace kořenů a vytvoření nově produkované mineralizované tkáně. Objevila se domněnka, že došlo k regeneraci dřeně. Histologické výsledky ve studiích na zvířatech ale ukázaly spíše reparaci tkání podobných cementu, kosti a periodontálních ligament [5].
V několika případech byla po revitalizaci popsána i tkáň podobná dřeni [6–8]. Je však třeba zdůraznit, že v těchto případech byly příčinou terapie ireverzibilní pulpitida [7, 8] nebo nekróza dřeně po okamžité replantaci kvůli chybné extrakci zubu s nedokončeným vývojem [6]. V uvedených případech může dřeň přežít alespoň v apikální části. Další histologické výsledky ze studií na lidských zubech se shodují se studiemi na zvířatech, bez ohledu na použitém léčebném protokolu [9–13]. Primárními cíli maturogeneze jsou eliminování příznaků a symptomů nemoci, přežití funkčního zubu v ústech a přijatelný estetický výsledek. Bylo popsáno, že ačkoli primárních cílů léčby nebylo dlouhodobě dosaženo, došlo k pokračování vývoje zubu [14, 15]. V literatuře byl dokonce popsán případ pokračujícího vývoje, a to i bez jakéhokoli ošetření [16].
Žižka a kol. [14] publikovali kazuistiku neúspěšné maturogeneze, kde došlo k dalšímu vývoji zubu. Pacientkou byla osmiletá dívka, jež utrpěla v minulosti úraz levého středního horního řezáku, který se stal symptomatickým. U zubu byla diagnostikována nekróza dřeně s chronickou apikální periodontitidou a intraorální otok ve vestibulu maxilly. Zub 21 byl ošetřen maturogenezí ve dvou návštěvách podle tehdy aktuálních doporučení Americké asociace endodontistů. Rok po maturogenezi měla pacientka opět potíže s daným zubem, a proto došlo k ošetření kořenového kanálku. Tři měsíce po endodontickém ošetření byl zub asymptomatický a periapikální léze se zmenšila. Cílem této kazuistiky je předložit klinické, radiologické a histologické nálezy tohoto případu o 18 měsíců později.
VLASTNÍ POZOROVÁNÍ
Jedenáctiletá pacientka se dostavila na Kliniku zubního lékařství Lékařské fakulty Univerzity Palackého v Olomouci v čase 21 měsíců po ošetření kořenového kanálku po neúspěšné léčbě maturogenezí. Naposledy se dostavila na kontrolu tři měsíce po endodontickém ošetření, od té doby na pravidelné kontroly nechodila, přestože pacientka i její rodiče byli důkladně poučeni. Matka pacientky uvedla, že „před měsícem byla zasažena během hry kamarádovou rukou a nyní je zub trochu bolestivý“. Hlavní stížností pacientky byla přítomnost mírné bolesti v oblasti připojené gingivy horního levého středního řezáku (zub 21). Klinické vyšetření ukázalo přítomnost výrazného šedavého zabarvení klinické korunky, otok v oblasti připojené gingivy a přítomnost píštěle na stejném místě (obr. 1A). Zub byl mírně poklepově a palpačně citlivý a byla přítomna jemná viklavost korunky zmíněného zubu ve srovnání se sousedními zuby. Hloubka parodontálního sulku byla v normálních mezích na palatinální straně zubu 21 a sousedních zubech, bukálně byla ale u daného zubu pět milimetrů. Radiologické vyšetření ukázalo úplné zhojení perapikální léze a mírnou radiolucenci kolem cervikální části zubu (obr. 1B). Na základě našich klinických a radiologických nálezů byla stanovena diagnóza horizontální fraktury kořene v cervikální oblasti. Zub byl vyhodnocen jako neošetřitelný, byl proto extrahován a byl zpracován pro histologické pozorování (obr. 1C).
Obr. 1. A Fotografie klinického stavu 21 měsíců po dokončení endodontického ošetření zubu 21; je přítomna šedavá dyskolorace klinické korunky; B intraorální rentgenový snímek v apikálním zastavení 21 měsíců po endodontickém ošetření; C extrahovaný zub 21 s horizontální frakturou kořene; D upravený diagnostický rentgenový snímek zubu 21 před ošetřením maturogenezí; E upravený intraorální rentgenový snímek zubu 21 před endodontickým ošetřením
Fig. 1 A Clinical photograph taken during follow-up 21 month after root canal treatment; grayish discoloration of tooth 21 is clearly visible; B intraoral radiograph taken during follow-up 21 month after root canal treatment; C extracted tooth 21 with oblique fracture, D aligned preoperative intraoral radiograph of tooth 21; E aligned postoperative intraoral radiograph of tooth 21 before root canal treatment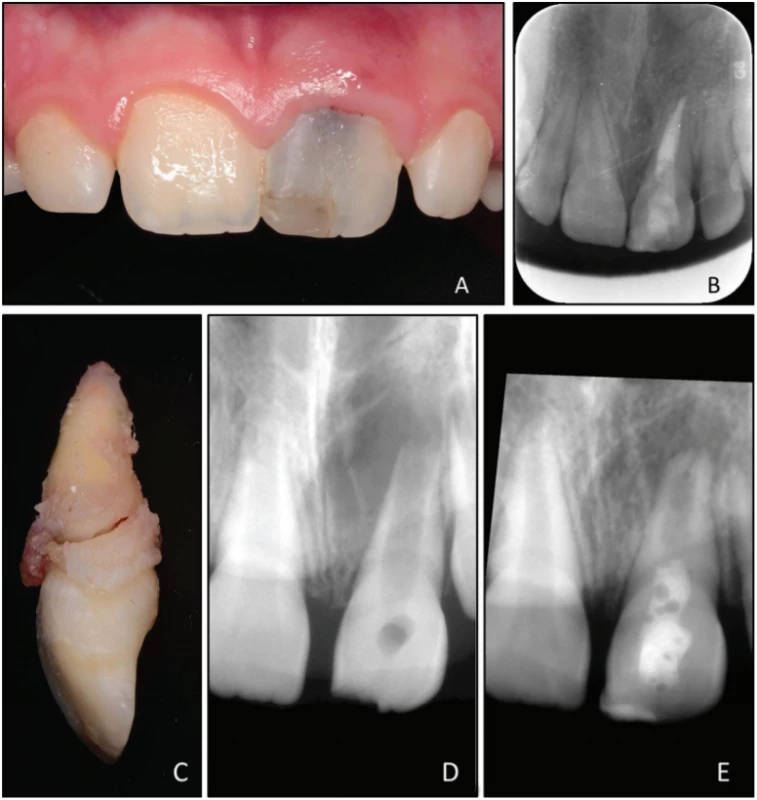
METODIKA
Rentgenová analýza změn délky a šířky kořene po maturogenezi
Obrázky byly analyzovány pomocí ImageJ (National Institutes of Health, Bethesda, MD, USA). Rozlišné projekce diagnostického rentgenového snímku (obr. 1D) a kontrolního rentgenového snímku 12 měsíců po maturogenezi (obr. 1E) byly srovnány pomocí TurboReg Plug-In tool (Biomedical Imaging Group, SFIT, Lausanne, Švýcarsko). Délka kořene byla měřena nakreslením čáry od spojnice nejvíce meziálního a distálního aspektu cemento-sklovinné hranice (angl. cementoenamel junction, CEJ) do středu nejapikálnější části prostoru kořenového kanálku. Tloušťka stěny dentinu byla měřena metodou popsanou Bosem [17]. Byla změřena šířka kořene a dřeňového prostoru v apikální třetině a zbývající tloušťka dentinu byla vypočtena odečtením prostoru dřeně od šířky kořene. Radiologický povrch kořene (angl. radiological root area, RRA) byl měřen metodou popsanou Flakem [18]. RRA se vypočítá jako rozdíl mezi celkovou kořenovou plochou a povrchem kořenového kanálku. Všechna měření byla provedena pětkrát a hodnoty byly zprůměrovány. Poté byla vypočtena procentuální změna v měřeních z předoperačního a kontrolního snímku.
Histologické pozorování
Vzorek byl okamžitě po extrakci vložen do 10% neutrálního roztoku formalinu. Demineralizace se uskutečnila ve vodném roztoku sestávajícím ze směsi 22,5% kyseliny mravenčí a 10% citrátu sodného po dobu čtyř týdnů a byla ověřena radiograficky. Po skončení demineralizace byl kořen rozdělen na apikální a koronální část ostrou žiletkou přibližně tři milimetry od apexu. Segmenty byly následně promývány tekoucí vodou po dobu 48 hodin, dehydratovány ve vzestupné koncentraci ethanolu, vyčištěny v xylenu, infiltrovány a odděleně zality do parafínu podle standardního postupu.
S mikrotomem nastaveným na 4–5 μm byly zhotoveny podélné sériové řezy apikální částí v bukolingvální rovině po celé šířce vzorku. Zvláště obezřetně byly provedeny řezy skrze apikální otvor. V koronální části byly řezy provedeny v horizontální rovině. Každé páté sklíčko bylo obarveno hematoxylin-eozinem pro účely pozorování a vyhodnocení tkání vytvořených na stěně kořenového kanálku. Vybraná sklíčka byla barvena modifikovanou metodou podle Browna a Brenna na obarvení bakterií. Vzorky byly následně zkoumány pod světelným mikroskopem.
VÝSLEDKY
Rentgenová analýza změn délky a šířky kořene po maturogenezi
Porovnání předoperačních a kontrolních rentgenových snímků ukázalo, že po maturogenezi byl výrazný nárůst rozměrů kořene. Na kontrole po 12 měsících jsme pozorovali změnu rentgenové šířky o 43,7 %, rentgenové délky o 8,8 % a radiologického povrchu kořene o 44,5 %.
Histologické pozorování
Histologicky byla v apikální třetině kořene viditelná hojná apozice nově produkované mineralizované tkáně (obr. 2). Nově vytvořená tkáň byla dobře mineralizována a podobala se tkáni podobné cementu s lakunami. Ojediněle byla přítomna mineralizovaná tkáň s tubulární strukturou, která ale nebyla spojena s primárním dentinem. Přechod mezi původním dentinem a nově produkovanou tkání byl ohraničen zřetelnou bazofilní přechodovou linií a také nepřítomností dentinových tubulů (obr. 3). Nárůst délky a tloušťky kořene byl způsoben depozicí nově produkované mineralizované tkáně bez známek růstu tkáně z periapikální oblasti. Ve střední a apikální třetině nebyly přítomné obarvitelné bakterie, ale v měkkých tkáních obklopujících extrudovaný materiál bylo patrné nahromadění zánětlivých buněk, pravděpodobně kvůli úniku bakteriálních toxinů z místa zlomeniny.
Obr. 2. Longitudinální histologický řez apikální části nabarvený hematoxylin-eozinem; je zde přítomna velká apozice nově produkované mineralizované tkáně bez tubulárních struktur, která je oddělna bazofilní linií; šipky směřující k oblastem resorpcí vyplněným nekrotickou tkání (zvětšeno 16×)
Fig. 2 Longitudinal histological section of apical part stained with hematoxylin-eozin; there is abundant deposition of newly produced mineralized tissue with no tubular structure which is demarcated by basophilic layer; arrows point to areas of resorption filled with necrotic tissue (magnification 16×)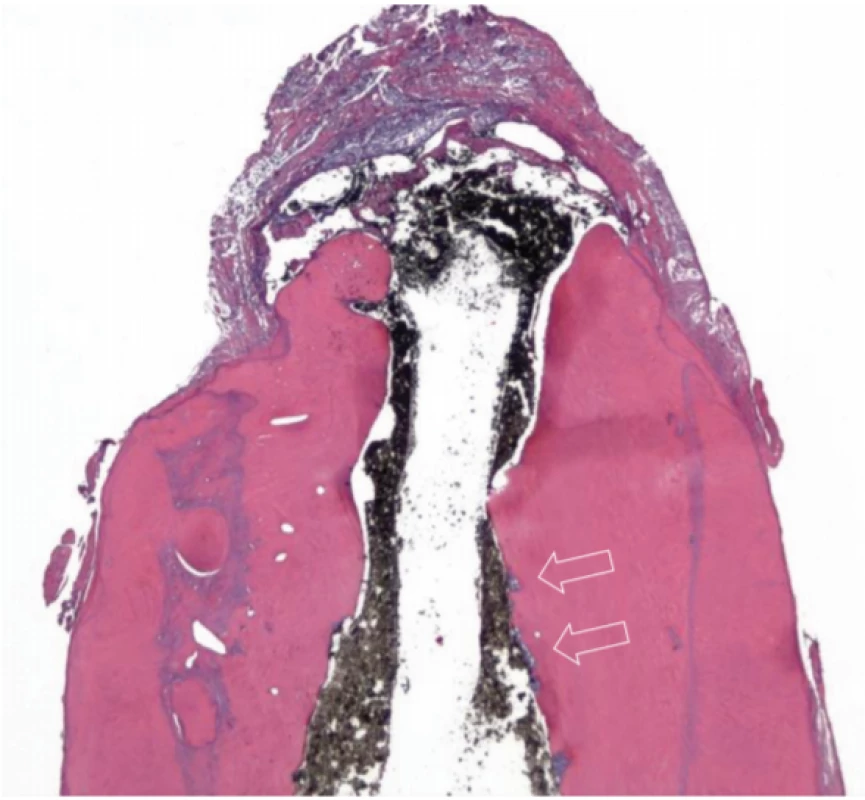
Obr. 3. Bazofilní přechodová linie mezi dentinem (nahoře) a nově produkovanou mineralizovanou tkání bez tubulární struktury (dole) (zvětšeno 400×)
Fig. 3 Basophilic transition line between dentin (up) and newly produced mineralized tissue with no tubular structure (down) (magnification 400×)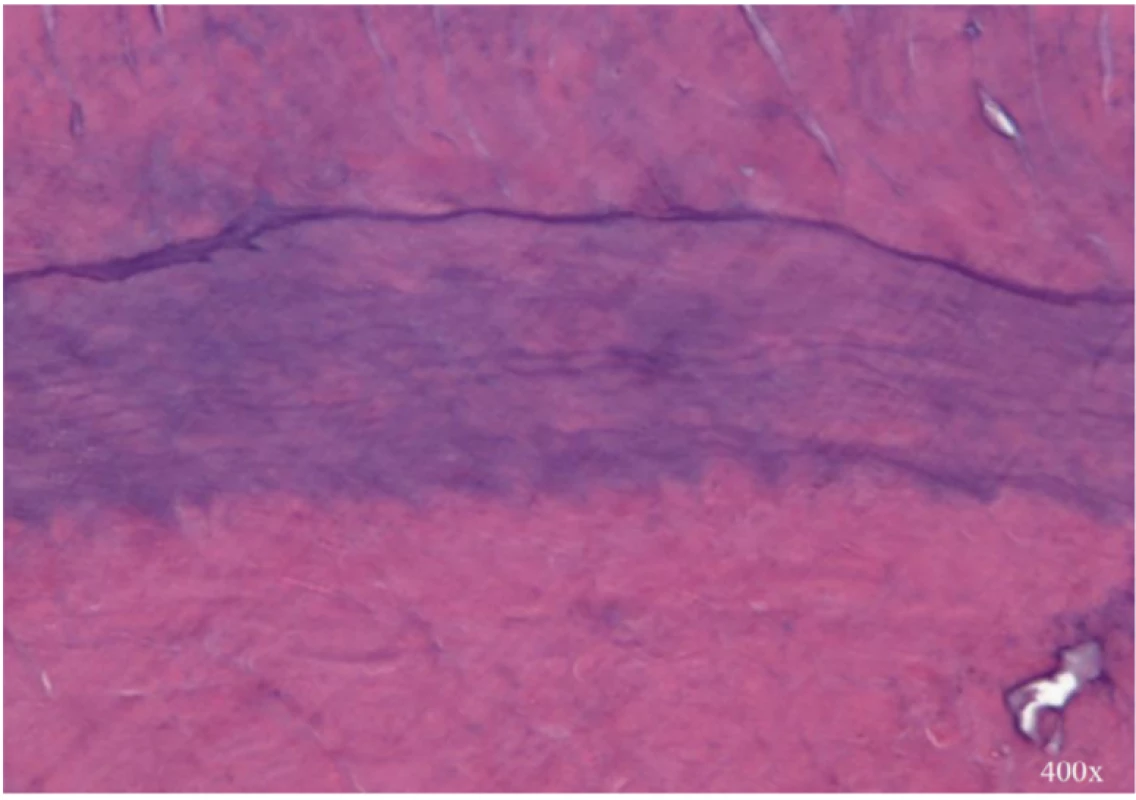
DISKUSE
Výsledky maturogeneze u lidí známe převážně z klinického a radiologického pozorování. Existuje pouze omezené množství kazuistik maturogeneze u lidských zubů, které se zabývaly histologickým nálezem [4, 6–10, 12, 13]. Ve dvou kazuistikách byla u léčených zubů diagnostikována ireverzibilní pulpitidida [7, 8], z toho byla v jednom případě histologicky zpracována pouze měkká tkáň [6]. Přítomnost mineralizované tkáně uvnitř kanálku byla pozorována ve většině studií [8–13] a byla v souladu se studiemi na zvířatech. Etiologií většiny případů byla vývojová anomálie nebo kaz, pouze ve dvou případech to bylo trauma [7, 10].
Ukázalo se, že u maturogeneze zubů po traumatu dojde k menšímu přírůstku nově produkované mineralizované tkáně na stěně kořenového kanálku [19, 20]. Předpokládá se, že to může být způsobeno poškozením buněk Hertwigovy epiteliální pochvy (Hertwig epithelial root sheath, HERS), což by mohlo zabránit diferenciaci buněk na požadované cementoblasty/odontoblasty. Různý stupeň poškození HERS tedy pravděpodobně ovlivní výsledky maturogeneze, pokud jde o tvorbu nově produkované mineralizované tkáně [21]. Předchozí studie na zvířatech ukázaly, že imunitní odpověď na infekci kořenového kanálku v periapikální oblasti může probíhat dlouho před úplnou nekrózou dřeně [22]. Proto u některých zubů s apikální periodontitidou může být apikální část dřeně stále živá [23, 24]. Bylo popsáno, že pokud je přítomna vitální tkáň v kořenovém kanálu stálých zubů s nedokončeným vývojem a apikální periodontitidou, lze provést hlubokou pulpotomii s příznivými výsledky [25]. V apikální části kořenového kanálku došlo k výrazné apozici nově produkované mineralizované tkáně. I když jsou v některých oblastech patrné tubuly, jsou pravděpodobně tvořeny odontoblasty, které přežily trauma a následné ošetření, namísto toho aby se jednalo o regeneraci pulpodentinového orgánu. Při maturogenezi se vytvořilo prostředí vhodné pro další vývoj přeživší tkáně. Pro vytvoření takového prostředí je nezbytná dostatečná dezinfekce kořenového kanálku [9]. V literatuře najdeme případy, kde opakovaná revitalizace s modifikovaným léčebným protokolem může vést k úspěšnému klinickému výsledku a vzniku nově produkované mineralizované tkáně [26, 27].
Rentgenologické změny rozměrů byly sledovány ve dvou histologických studiích [10, 11]. Shimizu a kol. publikovali pouze tříměsíční sledování, kde zvětšení rentgenové délky činilo 2,3 % a šířky 10,5 %. Nárůst délky kořene byl způsoben apikálním ukládáním tkáně podobné cementu [10]. Meschi a kol. hodnotili rentgenové snímky po jedenáctiměsíčním sledování, rentgenová délka vzrostla o 9,5 % a průměrné zvýšení šířky kořene bylo 29,1 % [11]. Při dvanáctiměsíčním sledování jsme pozorovali průměrný nárůst délky kořene o 8,8 %, šířky kořene o 43,7 % a rentgenové kořenové oblasti o 44,5 %. Ve srovnání s dostupnými studiemi je množství nově produkované mineralizované tkáně poměrně malé [17]. To může být způsobeno omezenou dobou, během níž byla produkována nová mineralizovaná tkáň.
Selhání ošetřovaného středního řezáku bylo způsobeno opakovaným traumatem. Bylo zjištěno, že opakované trauma u stejného zubu se vyskytuje až u 45 % případů. Riziko vícečetných poranění je pravděpodobnější, pokud došlo k prvnímu poranění před devátým rokem pacienta [28], jako tomu bylo v našem případě. Nejsme schopni úplně zabránit opakování traumatu, je proto vhodné zub rekonstruovat tak, aby byl co nejvíce odolný vůči zlomení. Hlavním problémem při rekonstrukci zubů s neukončeným vývojem je velký kořenový prostor způsobující, že vznikají tenké stěny kořenového kanálku. Jsou méně odolné vůči zatížení a velký intraradikulární prostor vytváří podmínky pro větší polymerační stres kompozitních materiálů.
Existují laboratorní studie, které ukazují, že použití vláknem vyztuženého kompozitního čepu zlepšuje odolnost zubů s nedokončeným vývojem proti zlomenině [29–31], což potvrzuje retrospektivní studie Ree a Schwartze [32]. Všechny tyto studie se zabývají adhezivní rekonstrukcí zubů s nedokončeným vývojem bez předchozí maturogeneze. Neexistují důkazy o kvalitě adheze k nové tkáni získané maturogenezí. Lze o tom pouze spekulovat vzhledem k histologické podobnosti s cementem kořene.
ZÁVĚR
Ačkoli se ukládání mineralizované tkáně viditelné na rentgenových snímcích může jevit slibně, v prostoru kořenového kanálku vznikly tkáně podobné cementu nebo kosti. Tato tkáň se mohla vytvořit i v přítomnosti zbytkových bakterií, pokud to místní prostředí dovolí. K rekonstrukci zubů s neukončeným vývojem je nutné přistupovat s vědomím zvýšeného rizika opakovaného úrazu zubu.
PODĚKOVÁNÍ
Autoři děkují dr. Domenico Ricuccimu za přípravu vzorku pro histologické pozorování.
Korespondující autor
MDDr. Radovan Žižka, Ph.D.
Klinika zubního lékařství
LF UP a FN
Palackého 12
772 00 Olomouc
e-mail: loupaczech@gmail.com
Zdroje
1. Žižka R, Šedý J. Paradigm shift from stem cells to cell-free regenerative endodontic procedures: a critical review. Stem Cells Dev. 2017; 26(3): 147–153.
2. Iwaya SI, Ikawa M, Kubota M. Revascularization of an immature permanent tooth with apical periodontitis and sinus tract. Dent Traumatol. 200; 17(4): 185–187.
3. Banchs F, Trope M. Revascularization of immature permanent teeth with apical periodontitis: new treatment protocol? J Endod. 2004; 30(4): 196–200.
4. Conde MCM, Chisini LA, Sarkis-Onofre R, Schuch HS, Nor JE, Demarco FF. A scoping review of root canal revascularization: relevant aspects for clinical success and tissue formation. Int Endod J. 201; 50(9): 860–874.
5. Altaii M, Richards L, Rossi-Fedele G. Histological assessment of regenerative endodontic treatment in animal studies with different scaffolds: A systematic review. Dent Traumatol. 2017; 33(4): 235–244.
6. Torabinejad M, Faras H. A clinical and histological report of a tooth with an open apex treated with regenerative endodontics using platelet-rich plasma. J Endod. 2012; 38(6): 864–868.
7. Shimizu E, Jong G, Partridge N, Rosenberg PA, Lin LM. Histologic observation of a human immature permanent tooth with irreversible pulpitis after revascularization/regeneration procedure. J Endod. 201; 38(9): 1293–1297.
8. Peng C, Zhao Y, Wang W, Yang Y, Qin M, Ge L. Histologic findings of a human immature revascularized/regenerated tooth with symptomatic irreversible pulpitis. J Endod. 2017; 43(6): 905–909.
9. Lin LM, Shimizu E, Gibbs JL, Loghin S, Ricucci D. Histologic and histobacteriologic observations of failed revascularization/revitalization therapy: a case report. J Endod. 201; 40(2): 291–295.
10. Shimizu E, Ricucci D, Albert J, Alobaid AS, Gibbs JL, Huang GT-J. Clinical, radiographic, and histological observation of a human immature permanent tooth with chronic apical abscess after revitalization treatment. J Endod. 2013; 39(8): 1078–1083.
11. Meschi N, Hilkens P, Lambrichts I, Van den Eynde K, Mavridou A, Strijbos O. Regenerative endodontic procedure of an infected immature permanent human tooth: an immunohistological study. Clin Oral Investig. 2016; 20(4): 807–814.
12. Martin G, Ricucci D, Gibbs JL, Lin LM. Histological findings of revascularized/revitalized immature permanent molar with apical periodontitis using platelet-rich plasma. J Endod. 2013; 39(1): 138–144.
13. Becerra P, Ricucci D, Loghin S, Gibbs JL, Lin LM. Histologic study of a human immature permanent premolar with chronic apical abscess after revascularization/revitalization. J Endod. 2014; 40(1): 133–139.
14. Žižka R, Buchta T, Voborná I, Harvan L, Šedý J. Root maturation in teeth treated by unsuccessful revitalization: 2 case reports. J Endod. 2016; 42(5): 724–729.
15. Lin LM, Kim SG, Martin G, Kahler B. Continued root maturation despite persistent apical periodontitis of immature permanent teeth after failed regenerative endodontic therapy. Aust Endod J. 2018; 44(3): 292–299.
16. Whittle M. Apexification of an infected untreated immature tooth. J Endod. 2000; 26(4): 245–247.
17. Bose R, Nummikoski P, Hargreaves K. A retrospective evaluation of radiographic outcomes in immature teeth with necrotic root canal systems treated with regenerative endodontic procedures. J Endod. 2009; 35(10): 1343–1349.
18. Flake NM, Gibbs JL, Diogenes A, Hargreaves KM, Khan AA. A standardized novel method to measure radiographic root changes after endodontic therapy in immature teeth. J Endod. 2014; 40(1): 46–50.
19. Nagata JY, Gomes BPF de A, Rocha Lima TF, Murakami LS, de Faria DE, Campos GR. Traumatized immature teeth treated with 2 protocols of pulp revascularization. J Endod. 2014; 40(5): 606–612.
20. Saoud TMA, Zaazou A, Nabil A, Moussa S, Lin LM, Gibbs JL. Clinical and radiographic outcomes of traumatized immature permanent necrotic teeth after revascularization/revitalization therapy. J Endod. 2014; 40(12): 1946–1952.
21. Nazzal H, Duggal MS. Regenerative endodontics: a true paradigm shift or a bandwagon about to be derailed? Eur Arch Paediatr Dent. 2017; 18(1): 3–15.
22. Yamasaki M, Kumazawa M, Kohsaka T, Nakamura H, Kameyama Y. Pulpal and periapical tissue reactions after experimental pulpal exposure in rats. J Endod. 1994; 20(1): 13–17.
23. Lin LM, Skribner J. Why teeth associated with inflammatory periapical lesions can have a vital response. Clin Prev Dent. 1990; 12(1): 3–4.
24. Russo MC, Holland R, de Souza V. Radiographic and histological evaluation of the treatment of inflamed dental pulps. Int Endod J. 1982; 15(3): 137–142.
25. Tsukiboshi M, Ricucci D, Siqueira JFJ. Mandibular premolars with immature roots and apical periodontitis lesions treated with pulpotomy: Report of 3 cases. J Endod. 2017; 43(9S): 65–74.
26. Chaniotis A. Treatment options for failing regenerative endodontic procedures: Report of 3 cases. J Endod. 2017; 43(9): 1472–1478.
27. Žižka R, Šedý J, Voborná I. Retreatment of failed revascularization/revitalization of immature permanent tooth – A case report. J Clin Exp Dent. 2018; 10(2): 185–188.
28. Glendor U. Epidemiology of traumatic dental injuries – a 12 year review of the literature. Dent Traumatol. 2008; 24(6): 603–611.
29. Dikbas I, Tanalp J, Koksal T, Yalniz A, Gungor T. Investigation of the effect of different prefabricated intracanal posts on fracture resistance of simulated immature teeth. Dent Traumatol. 2014; 30(1): 49–54.
30. Seto B, Chung KH, Johnson J, Paranjpe A. Fracture resistance of simulated immature maxillary anterior teeth restored with fiber posts and composite to varying depths. Dent Traumatol. 2013; 29(5): 394–398.
31. Tanalp J, Dikbas I, Malkondu O, Ersev H, Gungor T, Bayirli G. Comparison of the fracture resistance of simulated immature permanent teeth using various canal filling materials and fiber posts. Dent Traumatol. 2012; 28(6): 457–464.
32. Ree MH, Schwartz RS. Long-term success of nonvital, immature permanent incisors treated with a mineral trioxide aggregate plug and adhesive restorations: a case series from a private endodontic practice. J Endod. 2017; 43(8): 1370–1377.
Štítky
Chirurgie maxilofaciální Ortodoncie Stomatologie
Článek EditorialČlánek Stomatologie v éře COVID-19
Článek vyšel v časopiseČeská stomatologie / Praktické zubní lékařství
Nejčtenější tento týden
2020 Číslo 2- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Orální lichen planus v kostce: Jak v praxi na toto multifaktoriální onemocnění s různorodými symptomy?
- Význam ústní sprchy pro čištění mezizubních prostor
- MIH – komplexní problém s nutností komplexního přístupu
- Benzydamin v léčbě zánětů v dutině ústní
-
Všechny články tohoto čísla
- Editorial
- International association of paediatric dentistry (iapd) – 50. Výročí založení
- Early Childhood Caries: IAPD Bangkok Declaration
- Klinické, radiologické a histologické pozorování lidského stálého zubu s neukončeným vývojem ošetřeného neúspěšnou maturogenezí a následným endodontickým ošetřením
- Stabilita ortognátních operací u pacientů s jednostranným celkovým rozštěpem
- Hojení pulpo-parodontální léze po nechirurgickém ošetření
- Vágnost a exaktnost v diagnostice převislého skusu
- Stomatologie v éře COVID-19
- Doporučená ochrana před přenosem virových infekčních onemocnění v době epidemií, nyní zejména SARS-CoV-2/COVID-19
- Česká stomatologie / Praktické zubní lékařství
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Hojení pulpo-parodontální léze po nechirurgickém ošetření
- Stabilita ortognátních operací u pacientů s jednostranným celkovým rozštěpem
- Doporučená ochrana před přenosem virových infekčních onemocnění v době epidemií, nyní zejména SARS-CoV-2/COVID-19
- Vágnost a exaktnost v diagnostice převislého skusu
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



