-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Střelná poranění mozku
Gunshot injury of the brain
Penetrating traumatic brain injury caused by gunshot is one of the most severe injuries. In the past, nihilism was the predominant treatment approach, and such injured patients were not considered promising. In recent years, a more active approach has been promoted by adopting damage control resuscitation measures and early surgical decompression in both a civil and military setting. In this paper, we summarise current knowledge about gunshot injuries of the brain and present a helpful understanding of this topic to neurologists, neurosurgeons, and intensivists. We discuss pathophysiology, differences between civilian and wartime injuries, and indications for surgical treatment. We specifically discuss early and late complications of gunshot wounds of the head/brain, some medico-legal issues, and blast injury.
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.
Keywords:
gunshot wound to the head – penetrating brain injury – ballistics – neurosurgery
Autoři: M. Májovský 1; M. Häckel 2; N. Svoboda 1; V. Masopust 1; Z. Šňupárek 3; D. Netuka 1; V. Beneš 1
Působiště autorů: Neurochirurgická a neuroonkologická klinika 1. LF UK a ÚVN – VFN Praha 1; Katedra myslivosti a lesnické zoologie, Fakulta lesnická a dřevařská, Česká zemědělská univerzita v Praze 2; Vojenský ústav soudního lékařství, ÚVN – VFN Praha 3
Vyšlo v časopise: Cesk Slov Neurol N 2019; 82(6): 600-612
Kategorie: Minimonografie
doi: https://doi.org/10.14735/amcsnn2019600Souhrn
Střelná poranění mozku patří mezi nejzávažnější traumata. V minulosti převládal v přístupu k léčbě nihilizmus a takto zranění pacienti nebyli považováni za perspektivní. V posledních letech je prosazována více aktivní léčba zavedením postupů „damage control resuscitation“ a časná chirurgická léčba v civilních i válečných podmínkách. V článku shrnujeme současný pohled na léčbu střelných poranění mozku a umožňujeme tak neurologům, neurochirurgům i intenzivistům snazší orientaci v této problematice. Postupně se věnujeme patofyziologii, rozdílu mezi civilními a válečnými poraněními, indikacím k chirurgické léčbě. Samostatně pak diskutujeme časné a pozdní komplikace střelných poranění hlavy/mozku, některé soudně lékařské aspekty a poranění rázovou vlnou.
Klíčová slova:
střelné poranění hlavy – penetrující poranění mozku – balistika – neurochirurgie
Úvod
Poranění střelnou zbraní patří mezi traumata s nejvyšší smrtností, a proto představují významný medicínský a zároveň společenský problém. Celosvětově způsobí 200 000 úmrtí ročně, což je přibližně stejně jako Parkinsonova choroba [1,2]. Většina smrtelných zranění jde na vrub poranění hlavy a mozku, jejichž smrtnost překračuje 90 % [3]. Např. ve Spojených státech amerických zemře více osob na následky střelného poranění mozku (SPM) než na poranění mozku při dopravních nehodách [4].
Střelná poranění dělíme na civilní a válečná. Obě diagnózy se odlišují nejen okolnostmi vzniku, ale také svým mechanizmem, patofyziologií, balistickými charakteristikami a prognózou. Zatímco poznatky o civilních poraněních publikují hlavně autoři z amerického kontinentu, válečná poranění jsou referována spojeneckými lékaři z bojišť na Blízkém a Středním východě [5–15]. Amerika má z tohoto pohledu jakési „výsadní“ postavení, neboť více než polovina všech úmrtí na střelné poranění připadá na šest zemí, všechny v Novém světě (Brazílie, Guatemala, Kolumbie, Mexiko, Spojené státy americké, Venezuela) [16]. Střední délka života průměrného obyvatele Spojených států amerických je o 106 dní kratší právě v důsledku úmrtí na střelné poranění, v případě mužů afroamerického původu se jedná dokonce o více než rok [17,18].
V našich zeměpisných šířkách nejsou tato poranění příliš častá, např. v porovnání se Spojenými státy americkými je úmrtnost na střelná poranění v ČR 10× nižší [16]. Přesto není bez zajímavosti přechodný vzestup úmrtnosti po sametové revoluci a následný návrat k předlistopadovým hodnotám v novém tisíciletí [16]. Pokud se podíváme podrobněji do statistik, zjistíme, že se nejedná jen o nárůst sebevražd střelnou zbraní, ale roste i počet násilných trestných činů, tedy vražd [19,20]. Můžeme jen spekulovat, že tento výkyv souvisí se společenskoekonomickými změnami v porevolučním Česku 90. let.
Střelná poranění mozku jsou v české literatuře celkem opomíjeným tématem, a proto si dovolujeme předložit následující přehledový článek ve snaze zaplnit tuto mezeru a poskytnout pomůcku všem, kteří se SPM zabývají. Zvláštní pozornost věnujeme válečným poraněním mozku, tedy tématice, která dosud nebyla v našem písemnictví obdobným způsobem zpracována.
Historie
První popis střelného poranění hlavy palnou zbraní pochází od Hieronyma Brunschwiga z roku 1497 čili relativně krátce po příchodu palných zbraní z Asie do Evropy. Základy moderní léčby válečných SPM položili sir Victor Horsley a Harvey Cushing díky svým zkušenostem z první světové války [21,22]. Oba nezávisle na sobě doporučují aktivní přístup, časnou operaci a vyčištění střelného kanálu (obr. 1). I v českých zemích udávají trend především vojenští lékaři, mezi kterými musíme zmínit št. kpt. prof. Františka Buriana [23,24] a genmjr. prof. Zdeňka Kunce [25], ale i další [26–28].
Obr. 1. Historické snímky. (a) Vlastnoruční kresba Harveyho Cushinga zobrazující chirurgické ošetření pacienta se střelným poraněním mozku z roku 1906 [21]. (b) Jedno z prvních využití rentgenového vyšetření v neurochirurgii. Reprodukce snímku lbi s projektilem v přední jámě lební dle Fedora Krause [138]. Kazuistika pochází z ledna roku 1900, tedy necelých 5 let od vynálezu rentgenových paprsků Wilhelmem Konrádem Röntgenem.
Fig. 1. Historical images. (a) Drawing from 1906 by Harvey Cushing depicting surgical treatment of a patient with a gunshot wound to the head [21]. (b) One of the fi rst times an X-ray was performed in neurosurgery. The drawing is reproduced from a skull radiogram by Fedor Krause showing the presence of a projectile in the anterior fossa [138]. This case report originates from 1900, i.e. only 5 years after Wilhelm Conrad Röntgen discovered the X-rays.![Historické snímky. (a) Vlastnoruční kresba Harveyho Cushinga zobrazující chirurgické
ošetření pacienta se střelným poraněním mozku z roku 1906 [21]. (b) Jedno z prvních
využití rentgenového vyšetření v neurochirurgii. Reprodukce snímku lbi s projektilem
v přední jámě lební dle Fedora Krause [138]. Kazuistika pochází z ledna roku 1900, tedy
necelých 5 let od vynálezu rentgenových paprsků Wilhelmem Konrádem Röntgenem.<br>
Fig. 1. Historical images. (a) Drawing from 1906 by Harvey Cushing depicting surgical
treatment of a patient with a gunshot wound to the head [21]. (b) One of the fi rst times
an X-ray was performed in neurosurgery. The drawing is reproduced from a skull radiogram
by Fedor Krause showing the presence of a projectile in the anterior fossa [138].
This case report originates from 1900, i.e. only 5 years after Wilhelm Conrad Röntgen
discovered the X-rays.](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/e5d16612d442215e656c4698c8ea0d38.png)
Patofyziologie
Účinky dopadu střely na biologickou tkáň studuje podobor terminální balistiky – ranivá balistika. Detailní výklad vlastností a ranivého účinku jednotlivých typů střel je nad rámec této práce, a proto se soustředíme na klinicky nejdůležitější rozdíly.
Střelné rány dělíme zásadně podle charakteru střely (vlastně podle typu zbraně), a to na střepinová poranění (kam patří poranění granátem, minou, pumou nebo podomácku vyrobeným třaskavým předmětem, vč. tzv.„pekelné stroje“ aj.) a poranění projektilová čili jednou střelou [29]. V článku se zabýváme především druhou skupinou, projektilovými poraněními, která lze dle balistických kritérií dále dělit na poranění zbraní mechanickou (kterými jsou např. luk, kuše, prak, balista, katapult, trebušet), zbraní plynovou (např. foukačka, vzduchovka, CO2 vzduchovka, větrovka či paintballová zbraň) a konečně zbraní palnou (např. expanzně akustickou vč. startovacích pistolí, palnou plynovkou, signální, brokovou a především kulovou).
Za nejdůležitější z hlediska ranivého účinku střely považujeme koncepci dopadové energie pronikajícího projektilu. Je to kinetická energie, která je buď zcela (zástřel), nebo zčásti předána cílové tkáni a lze ji vyjádřit vzorcem E = ½mv2. Z tohoto vztahu vyplývá, že energie je závislá (lineárně) na hmotnosti střely, ale ještě daleko více (exponenciálně) na rychlosti. Proto dělíme poranění na:
- poranění střelou s vysokou energií. Jedná se zpravidla o nadzvukové puškové střely o rychlosti > 640–650 ms–1 provázené po vstupu do nitrolebeční dutiny ničivými důsledky „rázové vlny“ (z angl. shock wave); a
- poranění střelou o nižší energii. Většinou jde o podzvukové (subsonické) pistolové střelivo s rychlostí < 400 ms–1.
Poranění nadzvukovým střelivem s vysokou energií vyvolá v nitrolebí intenzivní rázovou tlakovou vlnu. Její amplituda na vrcholu (na čele vstřelu) dosahuje hodnoty až 10 MPa. Rázová vlna se šíří tkáněmi bohatými na vodu (tedy i mozkem) rychlostí 1 400–1 600 ms–1, takže zasahuje obvykle tkáně ležící ve směru pohybu střely dříve než vlastní střela. Kinetická energie střely vnesená do nitrolebí a předaná okolní tkáni rázovou vlnou vyvolává kmitavý pohyb tkáně vpřed a do stran. Nejprve tak vzniká kolem střelného kanálu tzv. dočasná dutina. Její objem ovšem mnohonásobně (30–40×) převyšuje konečný objem střelného kanálu (tzv. permanentní dutina) po ukončení kmitání, přičemž poměr objemu dočasná/ trvalá dutina je přímo úměrný elasticitě zasažené tkáně [30]. Kmitavý pohyb tkáně je charakterizován v počáteční fázi přetlakem, následuje fáze podtlaku (dočasná dutina se smršťuje), poté se opět rozepíná (celý kmit se opakuje asi 3–4×). Celková doba kmitání (pulzace) dosahuje asi 15–30 ms a je přímo úměrná množství energie předané střelou do pronikané tkáně. Ve fázi podtlaku dochází k nasávání fragmentů a nečistot z okolí vstřelu, což dále kontaminuje střelný kanál [31]. Nadzvukové projektily tak působí devastaci mozkové tkáně v mnohem větším rozsahu, než by odpovídalo objemu (případně lokalizaci) střelného kanálu. Jde totiž o účinky sumace přímé devastace penetrujícím projektilem (jako u subsonických projektilů), ale navýšené o účinky vyvolané kavitace a molekulárního otřesu poškozujícího mozkovou tkáň [32]. Dochází k porušení i vzdálených drah a axonální disrupci charakteru difúzního axonálního poranění [33].
Mezi střely s nízkou energií patří většina projektilů výše jmenovaných mechanických a plynových zbraní a části palných zbraní. Pomalá střela ničí pouze tkáň v bezprostředním kontaktu se střelou (střelný kanál, vnitřní zóna). I v nitrolebeční dutině se takový projektil chová jako jakýkoli jiný předmět způsobující penetrující poranění. To nijak neznamená, že nemívá fatální klinický dopad. Ten je v této skupině jednoznačně závislý na velikosti a lokalizaci penetrující střely a také na přítomnosti či absenci vzniklých komplikací (např. krvácení, infekční procesy apod.). Obecně ale lze říci, že jde o typ SPM s mnohem lepší prognózou než ve skupině poraněných střelou nadzvukovou. Někdy je toto dělení chybně uváděno jako poranění civilní vs. válečná, ale praxe jasně ukázala na mnoha případech, že nízkoenergetická (subsonická) poranění jsou běžná u válečných střetů a vice versa [27,34]. Poranění jateční pistolí či nastřelovací pistolí na hřebíky svým mechanizmem rovněž spadá do široké skupiny subsonických střelných poranění.
Civilní poranění
Střelná poranění mozku v civilních podmínkách mají nejvyšší smrtnost vůbec. Tento fakt je dán poměrně vysokým zastoupením sebevražd (viz dále), malou vzdáleností střelce a často opožděnou první pomocí. Literatura uvádí, že 90 % zraněných umírá na místě incidentu [35] a z těch, kteří se dostanou do nemocnice, umírá 34–88 % [14,36–44]. Poměrně široký rozptyl je dán různým složením kohort pacientů v jednotlivých studiích (podíl sebevražd, region) i stářím publikací. Vyšší letalitu zpravidla uvádí práce z 80. a 90. let [36,40,41,43] a recentní studie naopak letalitu nižší. Retrospektivní analýza americké databáze penetrujících poranění hlavy z let 2010–2014, zahrnující 26 871 pacientů, uvádí smrtnost 43,8 % [38], metaanalýza z roku 2017 pak dokonce 33,7 % [42]. Tento trend klesající letality u civilních SPM potvrzují i velké epidemiologické studie [16,38].
I přes jistý pozitivní trend v posledních letech stále značná část neurochirurgů propadá u těžce zraněných se SPM s nízkou hodnotou Glasgow Coma Scale (GCS) terapeutickému nihilizmu. Řada studií však naznačuje, že pokud je i takovým poraněným poskytnuta náležitá lékařská péče, výsledky se významně zlepšují [7]. Joseph et al zkoumali rozdíl v letalitě před zavedením nového protokolu bezpodmínečné aktivní léčby všech pacientů a po něm. Změna přístupu, agresivní resuscitace po příjmu (bez ohledu na vstupní hodnotu GCS či mechanizmus zásahu), zahrnující podávání krevních derivátů, protrombinového komplexu, vazopresorů a hypertonických roztoků, snížila smrtnost z 90 % na 54 % [45]. Helling et al prokázali pozitivní roli časné operační léčby v porovnání s konzervativním postupem u celkem 89 pacientů. Pokud vezmeme v úvahu letalitu u pacientů v nejtěžším stavu (se vstupní hodnotou GCS 3–4), pak u operované skupiny dosahovala 63,6 %, u neoperované 97,3 % (p = 0,007) [40]. Valadka et al prospektivně sledovali celkem 612 pacientů s kraniocerebrálním poraněním (penetrujícím i zavřeným) a došli k závěru, že pokud je pacientům se SPM poskytnuta stejně aktivní léčba jako jiným pacientům s podobně těžkým zavřeným kraniocerebrálním poraněním, pak jsou výsledky z hlediska přežití i disability podobné [46].
Dlouhodobý funkční výsledek přeživších po SPM není příliš dobře prozkoumán. Studie, které používají Glasgow Outcome Scale (GOS [47]; viz tab. 1), většinou považují za „dobrý“ výsledek GOS ≥ 4, kterého dosahuje 13,3–26 % pacientů [36,37,48].
Tab. 1. Glasgow Outcome Scale. Škála pro posouzení funkčního výsledku u pacientů po těžkém úrazu mozku [47]. ![Glasgow Outcome Scale. Škála pro posouzení funkčního výsledku u pacientů
po těžkém úrazu mozku [47].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/6c50a9246d0ff547e6fc008983fa254d.png)
Sebevraždy
Jak bylo uvedeno výše, jedním z hlavních příčin vysoké letality u civilních poranění je určitý podíl sebevražd, které jsou prokázaným negativním prediktivním faktorem pro přežití [38]. Zbraň bývá naložena v drtivé většině případů na spánkovou krajinu, kde je lebka nejtenčí, poškození mozku zvyšují doplňkové faktory střelby, především tlak plynů, který zvětšuje dočasnou kavitu v mozkové tkáni. V případě bilančních sebevražd se často jedná o starší a nemocné pacienty a první pomoc bývá opožděna i v řádu hodin.
V globálním měřítku nacházíme poměrně velké regionální rozdíly v podílu sebevražd na SPM, např. ve Finsku představují 90,0 % všech úmrtí [36], ale v Kolumbii jen asi 3,6 % [16]. V ČR tvoří podíl sebevražd asi tři čtvrtiny celkového počtu SPM [16], což potvrzují i naše data (73 %) [48]. Většina výše citovaných studií udávajících celkovou letalitu pochází ze Spojených států amerických, kde podíl sebevražd kolísá okolo 50 % [37,38], a proto jistě výslednou hodnotu tento fakt ovlivňuje. Jisté specifikum sebevražd v českých podmínkách je poměrně časté použití jatečního přístroje (pistole), jež patří do skupiny expanzních přístrojů. Jateční přístroj se používá k porážení dobytka, při výstřelu není vymetena střela, ale dochází k prudkému vysunutí ocelového trnu z těla přístroje na vzdálenost cca 8 cm [49]. Suicidální jednání jatečním přístrojem je poměrně typické pro celou střední a jihovýchodní Evropu [50–52] díky rozšíření tradičních domácích zabíjaček na venkově a relativně nízkému počtu palných zbraní v populaci. Sova et al ve své sestavě uvádějí poranění jatečním přístrojem u poloviny pacientů (n = 10) [53], Gajdoš et al dokonce u 64 % (n = 16) [54], zatímco zahraniční literatura obsahuje pouze jednotlivé kazuistiky takových poranění [55–57]. Přístroj bývá nejčastěji přiložen ke kůži čelní nebo spánkové krajiny a vytváří poměrně pravidelný vstřel pokračující jako slepý střelný kanál v mozkové tkáni (obr. 2). Ranivý účinek je zpravidla menší než u jiných palných zbraní, zejména kvůli nižší rychlosti a omezené délce střelného kanálu.
Obr. 2. Suicidální jednání jatečním přístrojem. 29letý muž, syn řezníka, provedl sebevražedný pokus jatečním přístrojem. Při příjmu byl pacient v bezvědomí (Glasgow Coma Scale 5), indikován k dekompresní kraniektomii a revizi střelného kanálu. Třetí den po operačním výkonu zraněný nabyl vědomí, v neurologickém obrazu dominovala levostranná hemiplegie. Po 3 týdnech došlo k rozvoji febrilií a na MR byl diagnostikován mozkový absces v bazálních gangliích vpravo. Po opakovaných punkcích a kůře antibiotik došlo ke kompletní regresi abscesu. Kranioplastika byla provedena 3 měsíce po kraniektomii. Při poslední kontrole půl roku od úrazu byl pacient plně při vědomí s těžkou levostrannou hemiparézou, schopen chůze v chodítku.
(a) Jateční přístroj s ocelovým trnem. Upraveno dle „Schlachtschussapparat“, autor Supermartl, použito na základě CC BY-SA 3.0.
(b) Vstřel temporálně vpravo.
(c) Pohled na vstřel z vnitřní strany, několik kostních fragmentů v intrakraniu.
(d) Peroperační fotka, pohled na tvrdou plenu mozkovou po provedení pravostranné dekompresní kraniektomie. Vstřel je patrný v temporálním laloku.
(e) Stav po otevření tvrdé pleny mozkové, vysavač směřuje do střelného kanálu. Za povšimnutí stojí masivní subarachnoidální krvácení nad celou hemisférou.
Fig. 2. Attempted suicide using a captive-bolt gun. A 29-year-old male, the son of a butcher, sustained a self-infl icted brain injury caused by a captive-bolt gun. On admission, he was unconscious (Glasgow Coma Scale 5). Decompressive craniectomy and channel debridement were performed. On the third postoperative day, the patient regained consciousness, but left-sided hemiplegia was present. After 3 weeks, he developed fever and an MRI scan showed brain abscess in the right basal ganglia. The abscess resolved completely after repeated punctures and antibiotic treatment. Cranioplasty was performed 3 months after the craniectomy. At the last follow-up 6 months after the injury, the patient was fully awake, he had severe left-sided hemiparesis but could walk with a walker. (a) Captive bolt gun with a steel rod. Adapted from “Schlachtschussapparat”, author Supermartl, used under CC BY-SA 3.0.
(b) Entry wound in the right temporal region.
(c) Inside view of the skull showing multiple bone fragments intracranially.
(d) Intraoperative photo showing dura mater after right side decompressive craniectomy. Entry wound is visible in the temporal lobe.
(e) Brain surface after durotomy, with metal suction pointing towards the wound channel. Note the massive subarachnoid hemorrhage over the whole hemisphere.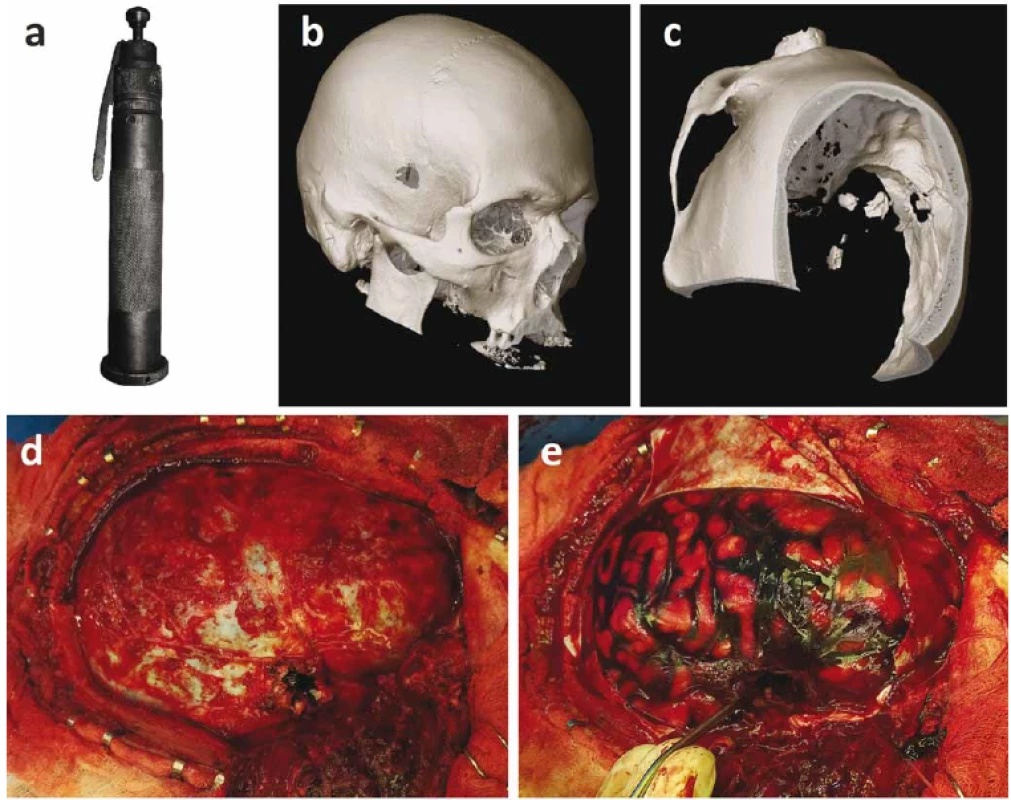
Obr. 2 – pokračování. Suicidální jednání jatečním přístrojem. (f) Vstupní vyšetření CT ukazující prokrvácený střelný kanál. (g) Vyšetření MR 24 dní po kraniektomii. Objemné sytící se ložisko v bazálních gangliích vpravo je mozkový absces. (h) Kontrolní MR po dalších 2 měsících ukazuje kompletní regresi abscesu. Fig. 2 – continuing. Attempted suicide using a captive-bolt gun. (f) Initial CT scan showing the wound channel with bleeding. (g) MRI scan performed 24 days after the craniectomy. Extensive contrast enhancing lesion in the right basal ganglia is a brain abscess. (h) Follow-up MRI scan after another 2 months demonstrating complete resolution of the abscess. 
Válečná poranění
Střelná poranění jsou po celou historii neodmyslitelně spjata s válečnými konflikty. Letalita válečných SPM se v čase postupně snižuje. Harvey Cushing dokázal snížit letalitu v první světové válce z 54,5 % na 28,8 % [58], na konci druhé světové války se pohybovala pod 20 % [59–61]. Studie z války ve Vietnamu udává 11,2 % [62] a recentní práce z tohoto tisíciletí dokonce jen 5,6 % [39].
Válečná SPM tvoří celosvětově asi 10 % [63] a od těch civilních se liší v několika důležitých ohledech. První rozdíl je v rychlosti a návaznosti první pomoci. Na bojišti je zpravidla k dispozici okamžitá rozšířená první pomoc od speciálně vycvičených vojáků (combat life saver/ combat medic), která zahrnuje podání hypertonického roztoku NaCl a vazopresorů a event. zajištění dýchacích cest. Na první pomoc navazuje transport do polní nemocnice (MEDEVAC), kde probíhá další resuscitační/ intenzivní a event. chirurgická péče o raněného vojáka [12]. Po stabilizaci stavu následuje většinou po několika dnech repatriace do vlasti na specializované pracoviště ve vojenských nemocnicích (STRATEVAC) [64]. V civilních podmínkách je oproti tomu zpožděna především první fáze, tj. první pomoc zraněnému, a to zejména v případě sebevražd a násilných trestných činů.
Druhý rozdíl je v charakteru a okolnostech zranění. Válečná zranění bývají způsobena vysokorychlostními střelami útočných pušek (nejčastější ráže 7,62 mm a 5,56 mm) z větší vzdálenosti. Zasažený voják v bojové akci mívá balistickou celokompozitní helmu vyrobenou z kevlaru. Ta významně snižuje závažnost poranění střelou [65]. Netřeba dodávat, že populace vojáků nasazených do bojových operací je složena převážně ze zdravých a mladých mužů.
Další rozdíl se týká operační léčby. Ze statistik vyplývá, že zranění vojáci jsou téměř 3× častěji operováni a 8× častěji mají zavedeno čidlo intrakraniálního tlaku (intracranial pressure; ICP) [39]. Podíl operovaných z celkového počtu poraněných dosahuje 67,5–83,0 % [10,62,66]. Ve válečných podmínkách se daleko častěji provádí kraniektomie místo kraniotomie. Důvodem je fakt, že ranění vojáci jsou zpravidla časně letecky transportováni do vlasti a během tohoto přesunu nelze adekvátně reagovat na případný vzestup ICP chirurgickou revizí a odstraněním kostní ploténky [10,67]. Nevýhodou kraniektomie je obvykle nutnost následné kranioplastiky. V posledních dekádách se dále preferuje doktrína „maximal bone removal, minimal brain debridement“, která zahrnuje rozsáhlou kraniektomii a pouze limitovanou resekci malatických hmot a odstranění jen dosažitelných fragmentů kostí a projektilu [67]. Některé zásady ošetření válečných zranění shrnují principy ICRC (Mezinárodního výboru Červeného kříže) [68].
Výše zmíněné rozdíly, jen s výjimkou převahy vysokorychlostních střel, vedou ke snížené letalitě u válečných zranění v porovnání s civilními [39]. DuBose et al porovnali celkem 142 pacientů ze dvou databází, přičemž smrtnost byla 5,6 % u válečných zranění a 47,9 % u civilních (p < 0,001) [39]. Recentní studie z Walter Reed National Military Medical Center sledovala dlouhodobé výsledky 114 vojáků po SPM a ukázala, že i přes špatný iniciální stav došlo k významnému zlepšení až 2 roky po zranění [69]. Vstupní hodnota GCS byla 3–5 (n = 36), 6–8 (n = 25), 9–11 (n = 14), 12–15 (n = 39) bodů, GOS při překladu z první hospitalizace v jednotlivých skupinách 2,4; 3,0; 3,1 a 3,7 a GOS po 2 letech 3,0; 4,2; 4,4 a 4,6 bodů.
Dlouhodobé funkční výsledky přeživších vojáku sleduje nepoměrně méně studií. Antic et al udávají dobrý výsledek (tj. GOS ≥ 4) u 52,6 % [70], Bell et al uvádí průměrnou hodnotu GOS 3,5 [10]. Je nutné si uvědomit, že GOS nedokáže postihnout některé významné následky válečných poranění, jakým je např. posttraumatická stresová porucha (posttraumatic stress disorder; PTSD). Jde přitom o následky, které významně ovlivňují životy vojáků a jejich schopnost zařadit se do civilního života [71].
Zobrazovací vyšetření
Jednoznačně nejlepším grafickým vyšetřením u traumat hlavy je CT, která zcela vytlačila prostý snímek lbi. Jedná se o rychlé vyšetření, které dobře zobrazí skelet, akutní krvácení a fragmenty střel. Většinou lze spolehlivě určit místo vstřelu, střelný kanál i výstřel (obr. 3). Další výhodou CT je možnost provést zároveň i CTA a diagnostikovat případné poranění cév. Někdy se setkáváme se situací, kdy kovový fragment střely nebo střepiny vytváří významné artefakty v celém řezu a znemožňují tak odečíst důležité struktury mozku (kmen, střední čára). V takovém případě lze s výhodou sklopit gantry CT přístroje a vyšetření zopakovat.
Obr. 3. 3D rekonstrukce z vyšetření CT znázorňující průstřel hlavy střelou ráže 9 mm.
(a) Relativně malý pravidelný vstřel temporálně vpravo a dislokovaná fraktura kalvy.
(b) Výstřel temporoparietálně vlevo s tříštivou frakturou kalvy v okolí.
(c) Axiální řez na CT ukazující střelný kanál. Krev a kostní fragmenty jsou na zachyceném řezu ve střelném kanálu i v okcipitálních rozích postranních komor.
Fig. 3. 3D CT reconstruction displaying a penetrating craniocerebral gunshot wound caused by a 9-mm round.
(a) Relativelly small, round entry wound in the right temporal region and dislocated skull fracture.
(b) Exit wound in the left temporoparietal region surrounded by radiating comminuted fractures.
(c) CT axial slice showing the wound channel. Note the bone fragments and blood in the wound channel and occipital horns of the lateral ventricles.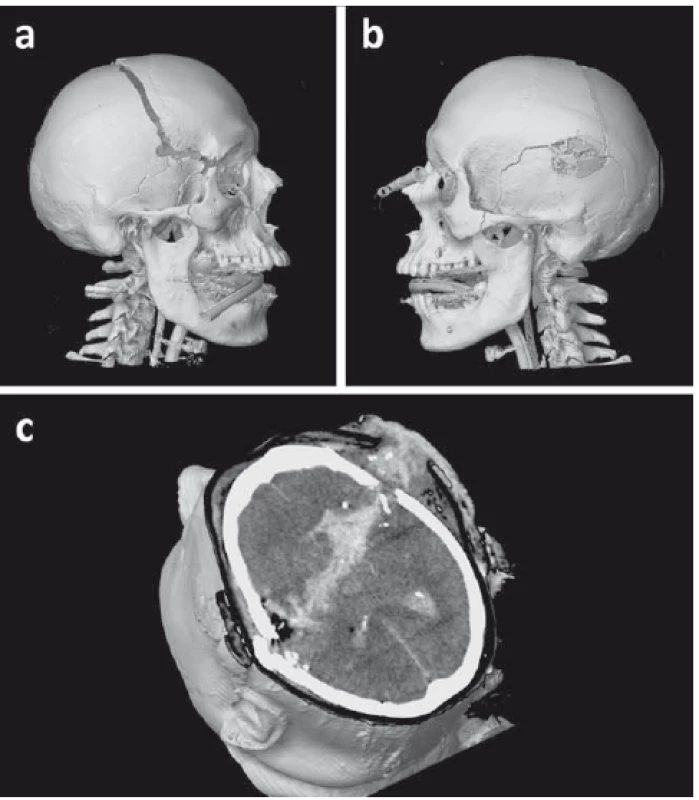
Magnetická rezonance v akutní fázi nepřináší informace, které by mohly změnit postup léčby. Je rezervována pro odhalení pozdních komplikací, zejména infekčních (mozkový absces). Rizikem, které je vždy třeba mít na zřeteli, je možnost dislokace retinované střely v silném magnetickém poli. Většina střel pro sportovní použití neobsahuje feromagnetické kovy a jsou tak bezpečné, ovšem u zástřelu projektily obsahujícími ocel a nikl (nejčastěji vojenské celoplášťové střely) je vyšetření MR kontraindikováno [72].
Klasická DSA je zpravidla indikována v selektovaných případech u pacientů s vysokým rizikem traumatického aneuryzmatu (viz níže) [73,74]. Dále je indikována v těch případech, kdy artefakty kovových fragmentů znemožňují odečíst CTA [75] a konečně také při diagnostice smrti mozku.
Prognostické faktory
Již na hale urgentního příjmu lze zhruba určit závažnost a odhadnout prognózu pacientů se SPM. V odborné literatuře panuje poměrně vzácná shoda, že mezi negativní prognostické faktory patří mydriáza a nízká hodnota GCS, vyšší věk, suicidium a koagulopatie [37,38,48,76,77]. Na vyšetření CT hodnotíme trajektorii střely, horší prognózu mají pacienti, u kterých střela zasáhla více laloků nebo překročila mid-koronární či mid-sagitální rovinu [78]. Výjimku tvoří bihemisférické poranění čelních laloků, které se letalitou neliší od poranění hemisféry jedné [37]. K horší prognóze vede pochopitelně i poranění hlubokých mozkových struktur, jako jsou mezencefalon a diencefalon [44].
Neurointenzivní léčba
Přednemocniční péče o pacienta se SPM se příliš neliší od jiných úrazů mozku, důraz klademe na elevaci hlavy s cílem snížení ICP. Podání mannitolu či hypertonického roztoku NaCl v této fázi nemá jasnou oporu ve studiích [79,80]. Další neurointenzivní péče se opírá o invazívní monitoraci ICP a odpovídající farmakologickou léčbu. Za hlavní lék na snížení nitrolebního tlaku je v současnosti považován hypertonický roztok NaCl, který je účinnější než fenobarbital i mannitol [79]. Indikována je rutinní antibiotická profylaxe cefalosporiny [81].
Jak bylo uvedeno výše, aktivní iniciální léčba podle zásad „damage control resuscitation“ vede ke snížení mortality, ke zvýšení počtu pacientů, kteří přežijí v dobrém stavu, a zároveň, možná paradoxně, ke zvýšení počtu potenciálních dárců orgánů (viz dále) [35].
Chirurgická léčba
Indikace k chirurgické léčbě
Indikace ke konkrétnímu typu léčby většinou závisí na odhadované prognóze poraněného. Většina autorů se shoduje, že pacienti s hodnotou GCS 3 a areaktivní mydriázou nejsou vhodnými kandidáty k operaci [5,45,82,83]. U ostatních se doporučuje aktivní resuscitační léčba a v případě přítomnosti významného intrakraniálního hematomu či elevace ICP i operace [5,31,84]. Literatura uvádí poměrně široké rozmezí procenta operovaných pacientů. V civilních podmínkách jde o 7,2–67,2 % [36–40,45], u válečných zranění kolísá od 67,5 do 83,0 % [10,62,66].
Pokud je operace indikována, pak by měla být provedena ideálně do 12 h, mj. také kvůli snížení rizika tvorby abscesu [40,77]. Helling et al prokázali statisticky významný efekt operace na celkové snížení mortality SPM i zlepšení funkčního výsledku (GOS) [40].
Technika operace
Zpravidla začínáme ošetřením vstřelu a výstřelu, kde skalp bývá často lacerován a devitalizován, což vyžaduje excisi kůže v okolí a někdy i spolupráci plastického chirurga [85,86]. V případě, kdy byla hlaveň v okamžiku výstřelu v kontaktu s kůží, dochází ke ztrátovému poranění, které znesnadňuje primární suturu. Dále pokračujeme zpravidla širokou dekompresní kraniektomií vč. otevření tvrdé pleny. S pouhým zašitím rány po vstřelu a výstřelu se spokojíme za dvou velmi rozdílných situací – u pacientů s infaustní prognózou a u pacientů bez významné devitalizace skalpu a minimální intrakraniální patologií na CT [31,77].
Rozsah odstranění malatické mozkové tkáně v okolí střelného kanálu zůstává kontroverzním tématem [31,87]. Tradiční přístup zahrnoval agresivní debridement s cílem odstranění všech fragmentů kostí a projektilu [88–90], který byl v posledních dekádách nahrazen spíše konzervativnějším doporučením odstranit jen dosažitelné fragmenty a vyhnout se rozsáhlým výkonům v elokventních oblastech mozku [67,77,91]. Tvrdá plena je pokud možno uzavřena vodotěsně, většinou za použití periostálního graftu. Případná likvorea zvyšuje riziko intrakraniální infekce až 15× (viz dále) [86,90,92].
Asymptomatický zástřel v měkkých tkáních
Poměrně běžnou situací, se kterou se setkává i všeobecný chirurg, je asymptomatický zástřel v měkkých tkáních (obr. 4). Obecně není doporučeno rutinní odstranění střel či šrapnelů. Série 800 pacientů z Jihoafrické republiky ukazuje, že jen asi 2 % střel jsou indikována k extrakci [93,94]. Jasnou indikací k odstranění střely jsou pak následně jmenované stavy (upraveno dle [95]):
- střely v kloubech, v mozkomíšním moku či ve sklivci;
- iritace nervu střelou;
- střela v luminu cévy (riziko ischemie/ embolizace);
- otrava olovem;
- střely v podkoží způsobující dyskomfort;
- soudně lékařská analýza.
Obr. 4. Zástřel historickou pistolí Colt Navy. 55letý muž po sebevražedném pokusu byl přijat do nemocnice plně při vědomí, spontánně ventilující. Během chirurgického ošetření rány byl odstraněn projektil a rána sešita.
(a) Perkusní revolver Colt Navy, model z roku 1851, použito na základě CC BY-SA 3.0, autor Hmaag.
(b) Zraněný na hale urgentního příjmu. Vstřel ve spánkové krajině vpravo.
(c) Detail z operačního sálu, incize kraniálně od vstřelu a projektil v oblasti m. temporalis.
Fig. 4. Suicidal attempt using a historical Colt Navy revolver. A 55-year-old male was admitted to the hospital fully awake and breathing spontaneously. During surgery, the bullet was removed, and the entry wound sutured.
(a) Colt 1851 Navy Cap and Ball revolver used under CC BY-SA 3.0, author Hmaag.
(b) Patient in the emergency department. Entry wound of the bullet is in the right temporal region.
(c) Intraoperative photo showing incision next to the entry wound of the bullet where the projectile is lodged in the temporalis muscle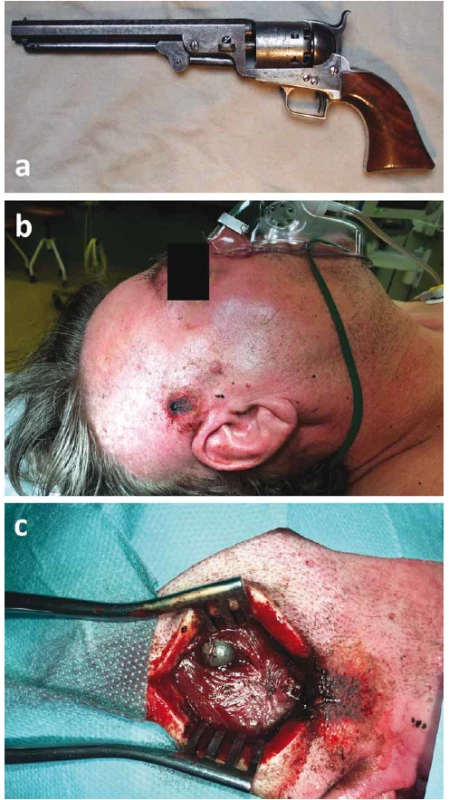
K odstranění střely lze v jistých případech využít kromě výše popsané kraniotomie i méně invazivní stereotaktický přístup [96]. Přestože ve světové literatuře bývá první zmínka o stereotaktické extrakci střely připisována Sugitovi roku 1969 [97], Fusek a Vladyka publikovali takovou kazuistiku ještě o rok dříve [98,99].
Často obávaná otrava olovem z ponechané střely je poměrně vzácnou komplikací [95,100,101]. Pokud se střela nachází v měkkých tkáních, zpravidla dojde k opouzdření vazivem. Vyšší riziko uvolnění toxického olova do oběhu hrozí především tehdy, když se střela nachází ve velkých kloubech (kolenním, kyčelním) [95,102]. Příznaky intoxikace olovem bývají nespecifické a zahrnují anémii, bolesti břicha, polyartralgie a neurologické symptomy. Optimálně by měli být všichni pacienti se známou střelou v těle pravidelně sledováni a v případě zvýšení hladiny sérového olova indikováni k odstranění střely [95].
Dárcovství orgánů
Osoby s fatálním SPM představují v mnoha ohledech ideální dárce orgánů. Jedná se často o mladší osoby bez přidružených poranění, potvrzení smrti mozku nebývá problematické a jejich orgánové funkce lze zpravidla udržet do odběru orgánů. Literatura uvádí, že počet způsobilých dárců tvoří 15–56 % celkového počtu zemřelých na SPM [40,41,45,103–105]. Joseph et al ukázali, že agresivní léčba takto zraněných bez ohledu na vstupní hodnotu GCS zvyšuje nejen procento přeživších pacientů, ale i počet transplantovaných orgánů od zemřelých dárců [35,45]. Je třeba mít na paměti, že i dárcovství orgánů je smysluplný sekundární výsledek péče o těžce raněné.
Soudně lékařské poznámky
Při ošetřování pacienta se SPM nalezneme několik důležitých momentů, kdy klinik může usnadnit případnou nadcházející práci soudního lékaře a jež by tedy měl znát. Při prvním kontaktu se zraněným je nutné fotograficky dokumentovat vstřel a případně výstřel, pokud možno s přiložením měřítka. Je-li pacient operován, pak je optimální excidovat okraj vstřelu v rozsahu 3–5 mm a tento vzorek fixovat v 10% formolu a zaslat k dalšímu vyšetření na oddělení soudního lékařství. V případě, že je extrahována střela/ střepina, pak je nanejvýš důležité s ní manipulovat nekovovými nástroji, vložit ji do plastového obalu a zaslat na soudní lékařství. Poškozené oděvní součástky se nechávají usušit a předávají se taktéž na soudní lékařství.
Pokud jsou splněny patřičné zákonné důvody, pak orgány činné v trestním řízení nařizují u zemřelých soudní pitvu. V ostatních případech by každý zemřelý se střelným poraněním měl podstoupit zdravotní pitvu na pracovišti soudního lékařství.
Komplikace
Cévní
Průchod střely nebo střepiny mozkovou tkání může poškodit stěnu tepny a způsobit traumatické intrakraniální aneuryzma (tAN) či traumatickou arteriovenózní píštěl. První popsaný případ tAN způsobený střelou pochází z druhé světové války [106]. Výskyt těchto poranění není přesně známa, literatura uvádí široký rozsah 5–40 % [9]. Aarabi publikoval sérii 255 pacientů z irácko-íránské války, u kterých diagnostikoval 8 tAN (t.j. 3 %). Rizikovým faktorem pro vznik tAN je poranění v oblasti pterionu (tedy Sylviovy rýhy, kde se větví korové větve střední mozkové tepny), poranění střední baze lební a přítomnost intrakraniálního hematomu [74,107] .
K diagnostice cévních komplikací střelných poranění se využívá CTA či DSA. U rizikových pacientů se doporučuje časná DSA, která umožňuje případně okamžité endovaskulární ošetření s dobrými výsledky [107].
Poměrně vzácnou, avšak opakovaně popsanou komplikací, je embolizace střely [108]. Typicky u pacientů zasažených brokovnicí v oblasti hrudníku a krku může dojít k poranění velkých cév a k embolizaci jednotlivých broků do mozku [109].
Infekce
Střelná poranění mozku jsou svojí povahou primárně kontaminované rány, a proto je výskyt infekčních komplikací častým problémem. Řadíme sem méně závažné infekce měkkých tkání skalpu, ale i osteomyelitidu, meningitidu, ventrikulitidu a mozkový absces. Rizikovými faktory pro vznik infekce jsou likvorea, současné poranění vedlejších dutin nosních, trajektorie střely procházející mozkovou komorou či přes střední čáru [85,86,110].
V předantibiotické éře za první světové války celková prevalence infekcí dosahovala 58,8 %[111]. Cushingovo zavedení vyčištění rány, odstranění kostních úlomků a pečlivého uzávěru dury toto číslo významně snížilo [58]. Lokální podání sulfonamidů do ran snížilo prevalenci infekcí během druhé světové války na 21–31 % a zavedení parenterálního penicilinu opět dále na 5,7–13,0 % [61,81,112]. V konfliktech v Koreji a Vietnamu došlo díky rutinnímu použití širokospektrých antibiotik k dalšímu zlepšení na 4–11 % [113–115]. Pokud vezmeme v úvahu hluboké infekce, tedy mozkové abscesy, pak výskyt klesl z 8,5 % za druhé světové války [112] na 1,6–3,1 % v pozdější době [78,113]. Není bez zajímavosti, že civilní pacienti mají ještě nižší riziko vzniku infekce. Celkový výskyt infekčních komplikací se u nich pohybuje v rozmezí 1–5 % a abscesů pod 1 % [40,91,116].
Jako infekční agens bývají nejčastěji identifikovány kožní bakterie pacienta, tedy především grampozitivní koky [117,118]. V nedávných konfliktech na Středním východě přibývá podíl infekcí způsobených rodem Acinetobacter [13,118], který vytváří kmeny v 9–40 % multirezistentní na antibiotika [119].
Přestože neexistují randomizované studie zabývající se vhodností profylaktické antibiotické léčby, výše uvedená empirická data ji jasně podporují. Současné guidelines doporučují podávání širokospektrých antibiotik (nejčastěji cefalosporinů) u všech SPM, délka profylaxe není definována [81]. Rozsáhlý dotazníkový výzkum s účastí 966 amerických neurochirurgů ukázal, že profylaxe bývá podávána většinou 4–10 dní [84]. Britská doporučení uvádějí kombinaci potencovaného aminopenicilinu (či cefalosporinu druhé generace) a metronidazolu po dobu 5 dní [120]. Esposito et al doporučují dokonce 6týdenní léčbu hned trojkombinací ceftriaxonu, metronidazolu a vankomycinu [77].
Pro snížení rizika infekce jsou doporučeny pečlivé vyčištění rány a excize nekrotické rány (debridement), odstranění všech dosažitelných kostních a kovových fragmentů ze střelného kanálu a vodotěsná sutura pleny [31].
Likvorea
Likvorea bývá poměrně častou komplikací, jedna studie ji uvádí dokonce v 28 % případů [86]. K úniku mozkomíšního moku může dojít nejen ranou po vstřelu/ výstřelu, ale např. i přes zlomeninu v oblasti mastoidů či frontálních sklípků (otorea, nazolikvorea). V prvním případě je indikována chirurgická revize s plastikou autologním štěpem (pericranium, svalová fascie). Není doporučeno použití umělé náhrady pleny, která je náchylnější k infekci [121]. Pokud jde o ušní či nosní likvoreu, pak je vhodné jako první krok derivovat mok lumbální drenáží a až při selhání méně invazivních opatření přistoupit k chirurgické revizi [31]. Je třeba mít na paměti, že zlomenina v oblasti mastoidů může vést i k nazální likvoree; mozkomíšní mok teče v takovém případě přes středouší a Eustachovu trubici až do dutiny nosní.
Epilepsie
Střelné poranění mozku je jedním z hlavních rizikových faktorů rozvoje posttraumatické epilepsie (PE) [122–127]. Studie na velkých vzorcích veteránů z válečných konfliktů 20. století ukazují, že až u 34–50 % pacientů se SPM se vyvinou epileptické záchvaty [122,126–129]. Odhaduje se, že 10 % záchvatů proběhne v prvním týdnu po úrazu a 80 % záchvatů v prvních 2 letech [122,130]. Neobvyklý není ani velmi pozdní začátek epilepsie (po 14 letech od úrazu), v jedné studii byl zaznamenán až u 13 % pacientů [123].
Literatura se rozchází v otázce, zda přítomnost kostních či kovových fragmentů v mozku zvyšuje riziko PE. Zatímco zkušenost z korejské války prokázala korelaci mezi přítomností kostních úlomků a PE [131], pozdější práce z vietnamské války, irácko-íránské války a první libanonské války zmíněnou korelaci nepotvrdily [127,130,132,133]. Souvislost mezi přítomností kovových fragmentů a PE prokázala série z vietnamské války, ovšem nikoliv z irácko-íránské války [123,127]. Převažuje názor, že hlavní roli v rozvoji PE hraje iniciální úraz mozku, nikoliv přítomnost cizího materiálu [126]. Také z tohoto důvodu není doporučeno odstraňovat za každou cenu všechny fragmenty kostí a střel.
Podobně jako u neotevřených poranění mozku, profylaktické podávání antiepileptik u penetrujících poranění nemá oporu v literatuře [124,126,130,134]. Antiepileptická profylaxe snižuje výskyt časné PE (v prvních 7 dnech od úrazu), ovšem nikoliv pozdní PE [134]. Ukazuje se, že časná PE nezvyšuje incidenci pozdní PE a není asociována se zvýšenou dlouhodobou morbiditou či mortalitou [127,134]. Guidelines nedoporučují rutinní podávání antiepileptik, pouze uvádí jako možnost profylaxi v prvních 7 dnech od úrazu [135].
Poranění rázovou vlnou – „blast syndrom“
S nárůstem teroristických bombových útoků v civilních podmínkách a používáním improvizovaných výbušných zařízení (tzv. IEDs) ve válečných konfliktech přibývá i poranění rázovou vlnou, tzv. „blast syndrom“ (angl. blast injury). Blast způsobuje komplexní poranění nejen CNS, ale mnoha orgánových soustav, zejména středního ucha, plic, střeva, cév a končetin, jejichž rozsah nemusí být na první pohled zřejmý. V následujících odstavcích se věnujeme hlavně efektu rázové vlny na mozek.
Patofyziologicky dělíme poranění rázovou vlnou na primární, sekundární, terciární a kvarterní. Při detonaci, první fázi exploze, dochází k rychlé přeměně pevné či kapalné výbušniny na plyn a uvolnění velkého množství energie. Expandující plyn o vysoké teplotě a tlaku se rozpíná nadzvukovou rychlostí a tlaková vlna, kterou vytváří, způsobuje tzv. primární poranění rázovou vlnou. Tlak, který působí na vnitřní orgány, se šíří cévním řečištěm, a přeneseně se tak dostává i do intrakrania. Sekundární blast je poranění střepinami, které jsou uvedeny do pohybu explozí, způsobují tupé i penetrující poranění hlavy. Terciární blast vzniká vymrštěním raněného a následným dopadem. Jedná se tedy především o kontuze mozku mechanizmem par coup-countercoup. Mezi kvarterní poranění patří popáleniny, crush syndrom či otrava kouřem.
Závažnost výsledného poranění závisí na pěti základních faktorech – velikosti rázové vlny (amplitudě), délce trvání, vzdálenosti raněného od epicentra exploze, médiu šíření (vzduch, nebo voda) a odrazu rázové vlny od okolních překážek (exploze v uzavřeném či volném prostoru) [31,136].
Poranění mozku rázovou vlnou se v mnoha ohledech podobá konvenčnímu zranění způsobenému prudkou decelerací hlavy (tedy nárazem), ale má svá specifika. Přenosem relativně velké energie rázovou vlnou dochází k nekróze neuronů, k difúznímu axonálnímu poranění, k porušení hematoencefalické bariéry a následné aktivaci astrocytů a mikroglie. Typickými jsou rychlý nástup difúzního edému mozku (často do hodiny od exploze) a časné vazospazmy, ovšem pravděpodobně jiné etiologie než u subarachnoidálního krvácení. Někdy může dojít i k pozdnímu vzestupu ICP (14–21 dní po úrazu) v důsledku zánětlivých a reparativních procesů [137].
Závěr
I přes zlepšující se prognózu zůstává SPM velmi závažným zraněním a v globálním měřítku představuje nezanedbatelnou zdravotnickou, sociální i ekonomickou zátěž. Civilní SPM se vyznačují vysokou smrtností a vysokým podílem sebevražd. Válečná poranění mají obecně lepší prognózu než ta civilní z důvodu kvalitnější balistické ochrany vojáků a lépe dosažitelné okamžité první pomoci. Nepříznivými prognostickými faktory jsou nízká hodnota GCS při příjmu, trajektorie střely překračující midsagitální či midkoronární rovinu, poranění střelou s vysokou rychlostí a suicidium.
Na základě studií publikovaných v posledních letech se doporučuje aktivní léčebný přístup k pacientům se SPM, vč. těch s nízkou vstupní hodnotou GCS. Agresivní resuscitační léčba zahrnující krevní transfúze a časné chirurgické ošetření s cílem vyčistit ránu a střelný kanál a případně dekompresní kraniektomie vedou ke zvýšení podílu přeživších i ke zlepšení výsledného funkčního stavu. Minimalizmus v léčbě je indikován u pacientů s hodnotou GCS 3 a areaktivní mydriázou, případně rozsáhlým bihemisferickým poraněním.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
kpt. MUDr. Martin Májovský
Neurochirurgická a neuroonkologická klinika
1. LF UK a ÚVN – VFN Praha
U Vojenské nemocnice 1200/1
162 00 Praha
e-mail: majovmar@uvn.cz
Přijato k recenzi: 27. 4. 2019
Přijato do tisku: 3. 10. 2019
Tato práce byla podpořena granty MO1012 a Progres Q25-UK.
kpt. MUDr. Martin Májovský, Ph.D.
Martin Májovský ukončil studium na 2. LF UK v roce 2012 a od tohoto roku působí na Neurochirurgické a neuroonkologické klinice 1. LF UK a ÚVN Praha. V akademické sféře se věnuje neurotraumatologii, endoskopické operativě adenomů hypofýzy a pacientům s pineální cystou. Absolvoval klinické stáže ve Finsku, Indii a Spojených státech a také 4leté kurikulum kurzů Evropské asociace neurochirurgických společností, které zakončil zkouškou EANS Part 1 exam v roce 2016. V roce 2018 získal Cenu Ondřeje Choutky a Cenu prof. Rudolfa Petra. Je autorem 15 prací v impaktovaných časopisech a 4 kapitol v monografiích. Podílí se na výuce studentů medicíny v 5. ročníku 1. LF UK. Vojenskou kariéru zahájil v roce 2012 a od té doby se účastnil domácích i zahraničních vojenských cvičení. Svůj zájem o střelná poranění hlavy prohloubil na stáži v největší nemocnici Ozbrojených sil Spojených států amerických v Brooke Army Medical Center v San Antoniu.
Zdroje
1. Global burden of armed violence 2015: every body counts. Cambridge: University Press 2015.
2. GBD 2016 Parkinson’s Disease Collaborators. Global, regional, and national burden of Parkinson’s disease, 1990–2016: a systematic analysis for the Global Burden of Disease Study 2016. Lancet Neurol 2018; 17(11): 939–953. doi: 10.1016/ S1474-4422(18)30295-3.
3. Maas AI, Menon DK, Adelson PD et al. Traumatic brain injury: integrated approaches to improve prevention, clinical care, and research. Lancet Neurol 2017; 16(12): 987–1048. doi: 10.1016/ S1474-4422(17)30371-X.
4. Aarabi B, Kaufman HH, AANS Publications Committee. Missile wounds of the head and neck. New York: Thieme 1999.
5. Alvis-Miranda HR, M Rubiano A, Agrawal A et al. Craniocerebral gunshot injuries; a review of the current literature. Bull Emerg Trauma 2016; 4(2): 65–74.
6. Mauer U, Freude G, Schulz C et al. Pediatric neurosurgical care in a German field hospital in Afghanistan. J Neurol Surg Part A Cent Eur Neurosurg 2015; 78(1): 20–24. doi: 10.1055/ s-0035-1567862.
7. de Souza RB, Todeschini AB, Veiga JC et al. Traumatic brain injury by a firearm projectile: a 16 years experience of the neurosurgery service of Santa Casa de São Paulo. Rev Col Bras Cir 2013; 40(4): 300–304.
8. Schulz C, Kunz U, Mauer UM. Three years of neurosurgical experience in a multinational field hospital in northern Afghanistan. Acta Neurochir (Wien) 2012; 154(1): 135–140. doi: 10.1007/ s00701-011-1185-0.
9. Bell RS, Ecker RD, Severson MA et al. The evolution of the treatment of traumatic cerebrovascular injury during wartime. Neurosurg Focus 2010; 28(5): E5. doi: 10.3171/ 2010.2.FOCUS1025.
10. Bell RS, Mossop CM, Dirks MS et al. Early decompressive craniectomy for severe penetrating and closed head injury during wartime. Neurosurg Focus 2010; 28(5): E1. doi: 10.3171/ 2010.2.FOCUS1022.
11. Teff RJ. Use of neurosurgical decision-making and damage-control neurosurgery courses in the Iraq and Afghanistan conflicts: a surgeon’s experience. Neurosurg Focus 2010; 28(5): E9. doi: 10.3171/ 2010.2.FOCUS1017.
12. McCafferty RR, Neal CJ, Marshall SA et al. Neurosurgery and medical management of severe head injury. Mil Med 2018; 183 (Suppl 2): 67–72. doi: 10.1093/ milmed/ usy071.
13. Roberts SA, Toman E, Belli A et al. Decompressive craniectomy and cranioplasty: experience and outcomes in deployed UK military personnel. Br J Neurosurg 2016; 30(5): 529–535. doi: 10.1080/ 02688697.2016.1208807.
14. Martins RS, Siqueira M, Santos MT et al. Prognostic factors and treatment of penetrating gunshot wounds to the head. Surg Neurol 2003; 60(2): 98–104. doi: 10.1016/ S0090-3019(03)00302-1.
15. Ambrosi PB, Valença MM, Azevedo-Filho H. Prognostic factors in civilian gunshot wounds to the head: a series of 110 surgical patients and brief literature review. Neurosurg Rev 2012; 35(3): 429–436. doi: 10.1007/ s10143-012-0377-2.
16. Collaborators TGB of D 2016 I. Global mortality from firearms, 1990–2016. JAMA 2018; 320(8): 792–814. doi: 10.1001/ jama.2018.10060.
17. Lemaire J. The effect of firearm deaths on life expectancy and insurance premiums in the United States. LDI Issue Brief 2005; 11(2): 1–4.
18. Richmond TS, Lemaire J. Years of life lost because of gunshot injury to the brain and spinal cord. Am J Phys Med Rehabil 2008; 87(8): 609–618. doi: 10.1097/ PHM.0b013e31817fb496.
19. Český statistický úřad. Počet vražd v České republice. [online]. Dostupné z URL: https:/ / www.czso.cz/ csu/ czso/ graf-pocet-vrazd-v-ceske-republice.
20. Český statistický úřad. Zemřelí podle seznamu příčin smrti, pohlaví a věku v ČR, krajích a okresech – 2007 až 2016. [online]. Dostupné z URL: https:/ / www.czso.cz/ csu/ czso/ zemreli-podle-seznamu-pricin-smrti-pohlavi-a-veku-v-cr-krajich-a-okresech-2007-az-2016.
21. Cushing H. Notes on penetrating wounds of the brain. Br Med J 1918; 1(2982): 221–226. doi: 10.1136/ bmj.1.2982.221.
22. Cybulski GR, Stone JL, Patel KJ. Sir Victor Horsley’s contributions to the study and treatment of gunshot wounds of the head. Neurosurgery 2008; 63(4): 808–812. doi: 10.1227/ 01.NEU.0000325732.58528.86.
23. Smrčka V, Mádlová V. Válečný chirurg: František Burian a zrození české plastické chirurgie. Praha: Karolinum 2015.
24. Burian F. Úloha plastické chirurgie ve válce. Vojen Zdrav Listy 1949; 18 : 9–32.
25. Kunc Z. Léčení střelných poranění mozku: předneseno 31.3.1954 na pracovní schůzi chirurg. spol. v Trenčianských Teplicích. Vojen Zdrav Listy 1955 : 18–24.
26. Haninec P, Houšťava L, Klener J. Shotgun pellet embolus of the middle cerebral artery treated by emergency embolectomy. Br J Neurosurg 1996; 10(3): 311–314. doi: 10.1080/ 02688699650040214.
27. Klener J, Zvěřina E, Houšťava L et al. Střelná poranění hlavy a možnosti neurochirurgické léčby. Naše zkušenosti za 10 let. Vojen Zdr List 1993; 62 : 197–202.
28. Žucha J. Poranění lebky, plen a mozku. Válečná chirurgie. Praha: Naše Vojsko 1950.
29. Häckel M. Střelná poranění mozku – přehled. Rozhl Chir 2013; 92(6): 353–356.
30. Stefanopoulos PK, Hadjigeorgiou GF, Filippakis K et al. Gunshot wounds: a review of ballistics related to penetrating trauma. J Acute Dis 2014; 3 : 178–185. doi: 10.1016/ S2221-6189(14)60041-X.
31. Winn HR. Youmans and Winn neurological surgery. 7th ed. New York: Elsevier 2016.
32. Duckworth JL, Grimes J, Ling GS. Pathophysiology of battlefield associated traumatic brain injury. Pathophysiology 2013; 20(1): 23–30. doi: 10.1016/ J.PATHOPHYS.2012.03.001.
33. Oehmichen M, Meissner C, Konig HM. Brain injury after gunshot wounding: morphometric analysis of cell destruction caused by temporary cavitation. J Neurotrauma 2000; 17(2): 155–162. doi: 10.1089/ neu.2000.17.155.
34. Gugala Z, Lindsey RW. Classification of gunshot injuries in civilians. Clin Orthop Relat Res 2003; (408): 65–81. doi: 10.1097/ 00003086-200303000-00007.
35. Joseph B, Aziz H, Sadoun M et al. Fatal gunshot wound to the head: the impact of aggressive management. Am J Surg 2014; 207(1): 89–94. doi: 10.1016/ j.amjsurg.2013.06.014.
36. Hernesniemi J. Penetrating craniocerebral gunshot wounds in civilians. Acta Neurochir (Wien) 1979; 49(3–4): 199–205. doi: 10.1007/ BF01808959.
37. Gressot LV, Chamoun RB, Patel AJ et al. Predictors of outcome in civilians with gunshot wounds to the head upon presentation. J Neurosurg 2014; 121(3): 645–652. doi: 10.3171/ 2014.5.JNS131872.
38. Skarupa DJ, Khan M, Hsu A et al. Trends in civilian penetrating brain injury: a review of 26,871 patients. Am J Surg 2019; 218(2): 255–260. doi: 10.1016/ j.amjsurg.2018.11.034.
39. DuBose JJ, Barmparas G, Inaba K et al. Isolated severe traumatic brain injuries sustained during combat operations: demographics, mortality outcomes, and lessons to be learned from contrasts to civilian counterparts. J Trauma 2011; 70(1): 11–18. doi: 10.1097/ TA.0b013e318207c563.
40. Helling TS, McNabney WK, Whittaker CK et al. The role of early surgical intervention in civilian gunshot wounds to the head. J Trauma 1992; 32(3): 398–400. doi: 10.1097/ 00005373-199203000-00019.
41. Jacobs DG, Brandt CP, Piotrowski JJ et al. Transcranial gunshot wounds: cost and consequences. Am Surg 1995; 61(8): 647–654.
42. Maragkos GA, Papavassiliou E, Stippler M et al. Civilian gunshot wounds to the head: prognostic factors affecting mortality: meta-analysis of 1,774 patients. J Neurotrauma 2018; 35(22): 2605–2614. doi: 10.1089/ neu.2018.5682.
43. Aldrich EF, Eisenberg HM, Saydjari C et al. Predictors of mortality in severely head-injured patients with civilian gunshot wounds: a report from the NIH Traumatic Coma Data Bank. Surg Neurol 1992; 38(6): 418–423. doi: 10.1016/ 0090-3019(92)90109-z.
44. Turco L, Cornell DL, Phillips B. Penetrating bihemispheric traumatic brain injury: a collective review of gunshot wounds to the head. World Neurosurg 2017; 104 : 653–659. doi: 10.1016/ j.wneu.2017.05.068.
45. Joseph B, Aziz H, Pandit V et al. Improving survival rates after civilian gunshot wounds to the brain. J Am Coll Surg 2014; 218(1): 58–65. doi: 10.1016/ J.JAMCOLLSURG.2013.08.018.
46. Valadka AB, Gopinath SP, Mizutani Y et al. Similarities between civilian gunshot wounds to the head and non-gunshot head injuries. J Trauma 2000; 48(2): 296–302. doi: 10.1097/ 00005373-200002000-00017.
47. Jennett B, Bond M. Assessment of outcome after severe brain damage. Lancet 1975; 1(7905): 480–484. doi: 10.1016/ s0140-6736(75)92830-5.
48. Svoboda N, Beneš V, Netuka D et al. Civilní a válečná střelná poranění hlavy. Cesk Slov Neurol N 2019; 82/ 115(6): 670–676. doi: 10.14735/amcsnn2019670
49. Juříček L. Ranivá balistika: technické, soudnělékařské a kriminalistické aspekty. Ostrava: KEY Publishing 2017.
50. Gnjidić Z, Kubat M, Malenica M et al. Epidemiological, forensic, clinical, and imaging characteristics of head injuries acquired in the suicide attempt with captive bolt gun. Acta Neurochir (Wien) 2002; 144(12): 1271–1277. doi: 10.1007/ s00701-002-1018-2.
51. Cmorej PC, Cmorej Kuklová M. Suicidální jednání jatečním přístrojem. Urgent Med 2012; 15 : 27–30.
52. Ondruschka B, Heil K, Schulz S et al. Suizid oder Homizid? Eine rechtsmedizinische Auswertung letaler Bolzenschussverletzungen. Rechtsmedizin 2018; 28 : 413–419. doi: 10.1007/ s00194-018-0256-4.
53. Sova M, Duba M, Vybíhal V et al. Střelná poranění hlavy a mozku. Cesk Slov Neurol N 2010; 73/ 106(5): 547–551.
54. Gajdoš M, Výrostko J, Kollová A. Strelné poranenia mozgu. Cesk Slov Neurol N 1998; 61/ 94 : 23–26.
55. Caird J, Roberts G, Farrell M et al. Self-inflicted head trauma using a captive bolt pistol: report of three cases. Br J Neurosurg 2000; 14(4): 349–351. doi: 10.1080/ 026886900417360.
56. Oikonomou A, Astrinakis M, Birbilis T et al. Head trauma by captive bolt gun. BMJ Case Reports 2011. pii: bcr0920114809. doi: 10.1136/ bcr.09.2011.4809.
57. Ceniceros A, Besteiro B, Rodriguez A et al. Brain injury by captive bolt pistol. J Emerg Med 2012; 43(6): e477–e478. doi: 10.1016/ j.jemermed.2011.06.137.
58. Cushing H. A study of a series of wounds involving the brain and its enveloping structures. Br J Surg 1917; 5(20): 558–684. doi: 10.1002/ bjs.1800052004.
59. Ascroft PB. Treatment of head wounds due to missiles: analysis of 500 cases. Lancet 1943; 242(6260): 211–218. doi: 10.1016/ S0140-6736(00)87195-0.
60. Haynes WG. Penetrating brain wounds. analysis of 342 cases. J Neurosurg 1945; 2(5): 365–378. doi: 10.3171/ jns.1945.2.5.0365.
61. Munslow RA. Penetrating head wounds: experiences from the Italian campaign. Ann Surg 1946; 123 : 180–189.
62. Hammon WM. Analysis of 2187 consecutive penetrating wounds of the brain from Vietnam. J Neurosurg 1971; 34 (2 Pt 1): 127–131. doi: 10.3171/ jns.1971.34.2part1.0127.
63. The Geneva Declaration on Armed Violence and Development. [online]. Available from URL: http:/ / www.genevadeclaration.org/ fileadmin/ docs/ GD-Declaration-091020-EN.pdf.
64. Bricknell MC, Kelly L. Tactical aeromedical evacuation. J R Army Med Corps 2011; 157: S449–S452. doi: 10.1136/ jramc-157-4s-08.
65. Peleg K, Rivkind A, Aharonson-Daniel L. Does body armor protect from firearm injuries? J Am Coll Surg 2006; 202(4): 643–648. doi: 10.1016/ J.JAMCOLLSURG.2005.12.019.
66. Levi L, Borovich B, Guilburd JN et al. Wartime neurosurgical experience in Lebanon, 1982-85. I: penetrating craniocerebral injuries. Isr J Med Sci 1990; 26(10): 548–554.
67. Ragel BT, Klimo P, Martin JE et al. Wartime decompressive craniectomy: technique and lessons learned. Neurosurg Focus 2010; 28(5): E2. doi: 10.3171/ 2010.3.FOCUS1028.
68. Gray R. War wounds: basic surgical management. ICRC Med Div 1994.
69. Weisbrod AB, Rodriguez C, Bell R et al. Long-term outcomes of combat casualties sustaining penetrating traumatic brain injury. J Trauma Acute Care Surg 2012; 73(6): 1525–1530. doi: 10.1097/ TA.0b013e318270e179.
70. Antic B, Spaic M. Penetrating craniocerebral injuries from the former Yugoslavia battlefields. Indian J Neurotrauma 2006; 3 : 27–30. doi: 10.1016/ S0973-0508(06)80006-7.
71. Hoge CW, McGurk D, Thomas JL et al. Mild traumatic brain injury in U.S. soldiers returning from Iraq. N Engl J Med 2008; 358(5): 453–463. doi: 10.1056/ NEJMoa072972.
72. Diallo I, Auffret M, Attar L et al. Magnetic field interactions of military and law enforcement bullets at 1.5 and 3 Tesla. Mil Med 2016; 181(7): 710–713. doi: 10.7205/ MILMED-D-15-00246.
73. Haddad FS, Haddad GF, Taha J. Traumatic intracranial aneurysms caused by missiles: their presentation and management. Neurosurgery 1991; 28(1): 1–7. doi: 10.1097/ 00006123-199101000-00001.
74. Aarabi B. Management of traumatic aneurysms caused by high-velocity missile head wounds. Neurosurg Clin N Am 1995; 6(4): 775–797.
75. Kim PE, Go JL, Zee CS. Radiographic assessment of cranial gunshot wounds. Neuroimaging Clin N Am 2002; 12(2): 229–248.
76. Aarabi B, Alden T, Chesnut R et al. Part 2: prognosis in penetrating brain injury. J Trauma 2001; 51 (Suppl 2): S44–S86.
77. Esposito DP, Walker JB. Contemporary management of penetrating brain injury. Neurosurg Q 2009; 19(4): 249–254. doi: 10.1097/ WNQ.0b013e3181bd1d53.
78. Aarabi B, Tofighi B, Kufera JA et al. Predictors of outcome in civilian gunshot wounds to the head. J Neurosurg 2014; 120(5): 1138–1146. doi: 10.3171/ 2014.1.JNS131869.
79. Wakai A, McCabe A, Roberts I et al. Mannitol for acute traumatic brain injury. Cochrane Database Syst Rev 2013; (8): CD001049. doi: 10.1002/ 14651858.CD001049.pub5.
80. Cooper DJ, Myles PS, McDermott FT et al. Prehospital hypertonic saline resuscitation of patients with hypotension and severe traumatic brain injury. JAMA 2004; 291(11): 1350–1357. doi: 10.1001/ jama.291.11.1350.
81. Guidelines for the management of penetrating brain injury. Antibiotic prophylaxis for penetrating brain injury. J Trauma 2001; 51: S34–S40.
82. Clark WC, Muhlbauer MS, Watridge CB et al. Analysis of 76 civilian craniocerebral gunshot wounds. J Neurosurg 1986; 65(1): 9–14. doi: 10.3171/ jns.1986.65.1.0009.
83. Grahm TW, Williams FC, Harrington T et al. Civilian gunshot wounds to the head: a prospective study. Neurosurgery 1990; 27(5): 696–700. doi: 10.1097/ 00006123-199011000-00005.
84. Kaufman HH, Schwab K, Salazar AM. A national survey of neurosurgical care for penetrating head injury. Surg Neurol 1991; 36(5): 370–377. doi: 10.1016/ 0090-3019(91)90026-6.
85. Aarabi B, Taghipour M, Alibaii E et al. Central nervous system infections after military missile head wounds. Neurosurgery 1998; 42(3): 500–509. doi: 10.1097/ 00006123-199803000-00014.
86. Arendall RE, Meirowsky AM. Air sinus wounds: an analysis of 163 consecutive cases incurred in the Korean War, 1950–1952. Neurosurgery 1983; 13(4): 377–380. doi: 10.1227/ 00006123-198310000-00005.
87. Carey ME. The treatment of wartime brain wounds: traditional versus minimal debridement. Surg Neurol 2003; 60(2): 112–119. doi: 10.1016/ s0090-3019(03)00352-5.
88. Ascroft PB, Pulvertaft RJ. The bacteriology of head wounds. Br J Surg 1947; 55 (Suppl 1): 183–186.
89. Meirowsky AM. Neurological surgery in warfare. Mil Med 1962; 127 : 639–646.
90. Aarabi B. Causes of infections in penetrating head wounds in the Iran-Iraq War. Neurosurgery 1989; 25(6): 923–926. doi: 10.1097/ 00006123-198912000-00011.
91. Hubschmann O, Shapiro K, Baden M et al. Craniocerebral gunshot injuries in civilian practice – prognostic criteria and surgical management: experience with 82 cases. J Trauma 1979; 19(1): 6–12.
92. Tudor M, Tudor L, Tudor KI. Complications of missile craniocerebral injuries during the Croatian Homeland War. Mil Med 2005; 170(5): 422–426. doi: 10.7205/ milmed.170.5.422.
93. Norberg J, Nilsson T, Eriksson A et al. The costs of a bullet – inpatient costs of firearm injuries in South Africa. S Afr Med J 2009; 99(6): 442–444.
94. Cheddie S, Muckart DJ, Hardcastle TC et al. Direct admission versus inter-hospital transfer to a level I trauma unit improves survival: an audit of the new Inkosi Albert Luthuli Central Hospital trauma unit. S Afr Med J 2011; 101(3): 176–178.
95. Dienstknecht T, Horst K, Sellei RM et al. Indications for bullet removal: overview of the literature, and clinical practice guidelines for European trauma surgeons. Eur J Trauma Emerg Surg 2012; 38(2): 89–93. doi: 10.1007/ s00068-011-0170-x.
96. Elserry T, Anwer H, Esene I. Image guided surgery in the management of craniocerebral gunshot injuries. Surg Neurol Int 2013; 4 (Suppl 6): S448–S454. doi: 10.4103/ 2152-7806.121642.
97. Sugita K, Doi T, Sato O et al. Successful removal of intracranial air-gun bullet with stereotaxic apparatus: case report. J Neurosurg 1969; 30(2): 177–181. doi: 10.3171/ jns.1969.30.2.0177.
98. Fusek I, Vladyka V. Extrakce cizích těles mozku stereotaktickou metodou. Voj Zdr List 1968; 37 : 46–51.
99. Vladyka V. Stereotaxe v neurochirurgii. Praha: SZN 1966.
100. Weiss D, Tomasallo CD, Meiman JG et al. Elevated blood lead levels associated with retained bullet fragments – United States, 2003–2012. MMWR Morb Mortal Wkly Rep 2017; 66(5): 130–133. doi: 10.15585/ mmwr.mm6605a2.
101. Gerstner Garcés JB, Manotas Artuz RI. Lead poisoning due to bullets lodged in the human body. Colomb Med (Cali) 2012; 43(3): 230–234.
102. Rehani B, Wissman R. Lead poisoning from a gunshot wound. South Med J 2011; 104(1): 57–58. doi: 10.1097/ SMJ.0b013e3181f9a319.
103. Croezen DH, Van Natta TL. Presentation and outcomes for organ donation in patients with cerebral gunshot wounds. Clin Transplant 2001; 15 (Suppl 6): 11–15. doi: 10.1034/ j.1399-0012.2001.00002.x.
104. Brody A, Kashuk JL, Moore EE et al. Fatal gunshot wounds to the head: a critical appraisal of organ donation rates. Am J Surg 2010; 200(6): 728–733. doi: 10.1016/ J.AMJSURG.2010.09.002.
105. Mackenzie DJ, Kulber DA, Howard T et al. Fatal cerebral gunshot wounds: factors influencing organ donation. Am Surg 1993; 59(11): 764–768.
106. Lunn GM. False cerebral aneurysm of the vertebral artery from remote missile injury of the neck. Br J Surg 1947; 55 (Suppl 1): 258–260.
107. Cohen JE, Gomori JM, Segal R et al. Results of endovascular treatment of traumatic intracranial aneurysms. Neurosurgery 2008; 63(3): 476–486. doi: 10.1227/ 01.NEU.0000324995.57376.79.
108. Oser AB, Moran CJ, Cross DT et al. Shotgun pellet embolization to the intracranial internal carotid artery: report of a case and review of the literature. Emerg Radiol 1994; 1(4): 200–205. doi: 10.1007/ BF02614925.
109. Vedelago J, Dick E, Thomas R et al. Look away: arterial and venous intravascular embolisation following shotgun injury. J Trauma Manag Outcomes 2014; 8 : 19. doi: 10.1186/ 1752-2897-8-19.
110. Meirowsky AM, Caveness WF, Dillon JD et al. Cerebrospinal fluid fistulas complicating missile wounds of the brain. J Neurosurg 1981; 54(1): 44–48. doi: 10.3171/ jns.1981.54.1.0044.
111. Whitaker R. Gunshot wounds of the cranium: with special reference to those of the brain. Br J Surg 1915; 3 : 708–735.
112. Slemon HV. Forward neurosurgery in Italy. J Neurosurg 1945; 2 : 332–339.
113. Rish BL, Caveness WF, Dillon JD et al. Analysis of brain abscess after penetrating craniocerebral injuries in Vietnam. Neurosurgery 1981; 9(5): 535–541. doi: 10.1227/ 00006123-198111000-00008.
114. Carey ME, Young HF, Mathis JL. The Outcome of 89 American and 224 Vietnamese sustaining brain wounds in Vietnam. Mil Med 1974; 139(4): 281–284.
115. Carey ME, Young HF, Rish BL et al. Follow-up study of 103 American soldiers who sustained a brain wound in Vietnam. J Neurosurg 1974; 41(5): 542–549. doi: 10.3171/ jns.1974.41.5.0542.
116. Benzel EC, Day WT, Kesterson L et al. Civilian craniocerebral gunshot wounds. Neurosurgery 1991; 29(1): 67–72. doi: 10.1097/ 00006123-199107000-00011.
117. Hagan RE. Early complications following penetrating wounds of the brain. J Neurosurg 1971; 34 (2 Pt 1): 132–141. doi: 10.3171/ jns.1971.34.2part1.0132.
118. Aarabi B. Comparative study of bacteriological contamination between primary and secondary exploration of missile head wounds. Neurosurgery 1987; 20(4): 610–616. doi: 10.1227/ 00006123-198704000-00018.
119. Munoz-Price LS, Weinstein RA. Acinetobacter Infection. N Engl J Med 2008; 358(12): 1271–1281. doi: 10.1056/ NEJMra070741.
120. Bayston R, de Louvois J, Brown EM et al. Use of antibiotics in penetrating craniocerebral injuries. „Infection in Neurosurgery“ Working Party of British Society for Antimicrobial Chemotherapy. Lancet 2000; 355(9217): 1813–1817. doi: 10.1016/ s0140-6736(00)02275-3.
121. Vranković D, Hećimović I, Splavski B et al. Management of missile wounds of the cerebral dura mater: experience with 69 cases. Neurochirurgia (Stuttg) 1992; 35(5): 150–155.
122. Caveness WF, Walker AE, Ascroft PB. Incidence of posttraumatic epilepsy in Korean veterans as compared with those from World War I and World War II. J Neurosurg 1962; 19 : 122–129. doi: 10.3171/ jns.1962.19.2.0122.
123. Raymont V, Salazar AM, Lipsky R et al. Correlates of posttraumatic epilepsy 35 years following combat brain injury. Neurology 2010; 75(3): 224–229. doi: 10.1212/ WNL.0b013e3181e8e6d0.
124. Meirowsky AM. Notes on posttraumatic epilepsy in missile wounds of the brain. Mil Med 1982; 147(8): 632–634.
125. Adeloye A, Odeku EL. Epilepsy after missile wounds of the head. J Neurol Neurosurg Psychiatry 1971; 34(1): 98–103. doi: 10.1136/ jnnp.34.1.98.
126. Eftekhar B, Sahraian MA, Nouralishahi B et al. Prognostic factors in the persistence of posttraumatic epilepsy after penetrating head injuries sustained in war. J Neurosurg 2009; 110(2): 319–326. doi: 10.3171/ 2008.4.17519.
127. Aarabi B, Taghipour M, Haghnegahdar A et al. Prognostic factors in the occurrence of posttraumatic epilepsy after penetrating head injury suffered during military service. Neurosurg Focus 2000; 8(1): e1. doi: 10.3171/ foc.2000.8.1.155.
128. Salazar AM, Schwab K, Grafman JH. Penetrating injuries in the Vietnam war. Traumatic unconsciousness, epilepsy, and psychosocial outcome. Neurosurg Clin N Am 1995; 6(4): 715–726.
129. Gliddon WO. Gunshot wounds of the head (a review of the after-effects in 500 Canadian pensioners from the Great War, 1914-1918). Can Med Assoc J 1943; 49(5): 373–377.
130. Salazar AM, Jabbari B, Vance SC et al. Epilepsy after penetrating head injury. I. Clinical correlates: a report of the Vietnam Head Injury Study. Neurology 1985; 35(10): 1406–1414. doi: 10.1212/ wnl.35.10.1406.
131. Taylor AR, Jablon S, Kretschmann CM. Posttraumatic symptoms in head injured veterans of the Korean campaign. Rep Natl Inst Neurol Dis stroke 1971; 74.
132. Brandvold B, Levi L, Feinsod M et al. Penetrating craniocerebral injuries in the Israeli involvement in the Lebanese conflict, 1982–1985. Analysis of a less aggressive surgical approach. J Neurosurg 1990; 72(1): 15–21. doi: 10.3171/ jns.1990.72.1.0015.
133. Aarabi B. Surgical outcome in 435 patients who sustained missile head wounds during the Iran-Iraq War. Neurosurgery 1990; 27(5): 692–695.
134. Brain Trauma Foundation, American Association of Neurological Surgeons, Congress of Neurological Surgeons. Guidelines for the management of severe traumatic brain injury. J Neurotrauma 2007; 24 (Suppl 1): S1–S106. doi: 10.1089/ neu.2007.9999.
135. Guidelines for the management of penetrating brain injury. Antiseizure prophylaxis for penetrating brain injury. J Trauma 2001; 51: S41–S43.
136. Klein L, Ferko A. Principy válečné chirurgie. 1. vyd. Praha: Grada Publishing 2005.
137. Ling G, Bandak F, Armonda R et al. Explosive blast neurotrauma. J Neurotrauma 2009; 26(6): 815–825. doi: 10.1089/ neu.2007.0484.
138. Krause F. Chirurgie des Gehirns und Rückenmarks. Berlin: Urban and Schwarzenberg 1911.
Štítky
Dětská neurologie Neurochirurgie Neurologie
Článek vyšel v časopiseČeská a slovenská neurologie a neurochirurgie
Nejčtenější tento týden
2019 Číslo 6- Magnosolv a jeho využití v neurologii
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Zolpidem může mít širší spektrum účinků, než jsme se doposud domnívali, a mnohdy i překvapivé
- Nejčastější nežádoucí účinky venlafaxinu během terapie odeznívají
-
Všechny články tohoto čísla
- Střelná poranění mozku
- Predstavujú ticagrelor a prasugrel alternatívu v protidoštičkovej liečbe ischemických CMP? ANO
- Představují tikagrelor a prasugrel alternativu v protidestičkové léčbě ischemických CMP? NE
- Predstavujú ticagrelor a prasugrel alternatívu v protidoštičkovej liečbe ischemických CMP?
- Klinické syndromy z oblasti cervikálního plexu
- Neurorehabilitace poruch chůze s využitím funkční elektrické stimulace – aktuální poznatky z randomizovaných klinických studií
- Úskalí při respektování autonomie u pacientů s Parkinsonovou nemocí
- Současný management pacientů s degenerativní kompresí krční míchy
- Krvácení do aterosklerotického plátu u symptomatické a asymptomatické progredující stenózy vnitřní karotidy – pilotní studie
- Porovnání perioperačního měření tlaku ve vaku aneuryzmatu a v mateřské tepně u prasklých a neprasklých aneuryzmat
- Významné rizikové faktory pádu v osobnej anamnéze u hospitalizovaných pacientov s neurologickým ochorením
- Systematická analýza klinické efektivity stabilizace sakroiliakálního skloubení v rámci terapie bolestí zad
- Spinální meningiomy – 92 pacientů operovaných na našem pracovišti
- Civilní a válečná střelná poranění hlavy
- Mění se při Parkinsonově nemoci tloušťka cévnatky?
- Epidurální aplikace kortikoidů Část 1 – Profil pacientů před aplikací
- Chirurgická terapie oboustranné farmakorezistentní Menièrovy choroby
- Mechanická trombektómia v liečbe akútnej ischemickej cievnej mozgovej príhody v detskom veku
- Konzervativní management prasklé Galassi III arachnoideální cysty střední jámy lební
- Rekonstrukce lícního nervu štěpem z nervus auricularis magnus při resekci recidivujícího bazaliomu parotideomasseterické krajiny
- Doporučení pro mechanickou trombektomii akutního mozkového infarktu – verze 2019
- Analýza dat v neurologii LXXVIII. Směsné míry korelace u vícerozměrných souborů kvantitativních a kvalitativních dat
- Osmdesátiny doc. MU Dr. Jiřího Bauera, CSc.
- Doc. MU Dr. Eugen Eiben, CSc.
- Recenze knih
- Česká a slovenská neurologie a neurochirurgie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Klinické syndromy z oblasti cervikálního plexu
- Doporučení pro mechanickou trombektomii akutního mozkového infarktu – verze 2019
- Mechanická trombektómia v liečbe akútnej ischemickej cievnej mozgovej príhody v detskom veku
- Střelná poranění mozku
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



