-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Efekty cílené orofaciální rehabilitace u pacientů s poruchou řečových funkcí po cévní mozkové příhodě
Effects of Targeted Orofacial Rehabilitation in Patients after Stroke with Speech Disorders
Orofacial rehabilitation (OFR) plays an important role during rehabilitation of stroke patients. It is significantly involved in the overall treatment of post-stroke restoration of affected functions from early subacute stage of stroke. OFR involves interdisciplinary collaboration of speech therapists, physiotherapists, occupational therapists and physicians involved in the treatment of post-stroke patients with orofacial disorders such as mimics, communication or food intake. These disorders are to a varying extent expressed in post-stroke patients and significantly affect the quality of their lives. Patients with speech disorders represent a large proportion of clients requiring rehabilitation treatment after stroke. In these patients, we find different forms and different degrees of facial disorders and varying degrees of dysarthric disorder. OFR plays an irreplaceable role in reeducation of speech functions of a patient, especially in correcting motor speech disorders. Our evaluation of the effects of the OFR has been designed as a case-control study and consists of 99 patients with a speech disorder (aphasia and dysarthria) in a setting of stroke. The aim of the research was to evaluate speech functions in these patients after completing a four-week institutional rehabilitation. In the study (experimental) group, the OFR performed by a physiotherapist was added to a conventional therapy (rehabilitation and speech therapy). Our research also included objective device evaluation of voice recordings using spectral voice analysis.
Klíčová slova:
stroke – oropharyngeal rehabilitation – aphasia – dysarthria – spectral analysis of speech
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.
Chinese summary - 摘要
目标面部康复对患有脑卒中障碍患者的影响
口腔康复(OFR)在卒中患者康复过程中起着重要作用,从脑卒中早期亚急性卒中恢复受影响功能的整体治疗中也具有重要的意义。 OFR涉及语言治疗师,物理治疗师,职业治疗师和参与治疗卒中后患者口腔疾病如模拟,通讯或食物摄入的医师的跨学科合作。这些疾病在中风后患者中表达的程度不同,并且显著影响了他们的生活质量。患有言语障碍的患者在卒中后需要康复治疗的客户中占很大比例。在这些患者中,我们发现不同形式和不同程度的面部障碍和不同程度的障碍。 OFR在病人的语言功能再教育中起着不可替代的作用,特别是纠正运动语言障碍。我们对OFR的影响的评估已经被设计为一个病例对照研究,由99名患有卒中中风的语言障碍(失语和发音障碍)的患者组成。研究的目的是在完成四周制度康复后评估这些患者的言语功能。在研究(实验)组中,由物理治疗师进行的OFR被添加到常规治疗(康复和言语治疗)中。我们的研究还包括使用光谱语音分析的语音录音的客观设备评估。
关键词:
中风 - 口咽康复 - 失语症 - 发音障碍 - 语音频谱分析
Autoři: P. Konečný 1,2; R. Vysoký 3; M. Elfmark 1,4; K. Urbánek 2
Působiště autorů: Ústav fyzioterapie, FZV UP v Olomouci 1; Neurologická klinika LF UP a FN Olomouc 2; Rehabilitační oddělení, FN Brno 3; Katedra biomechaniky a technické kybernetiky, FTK UP v Olomouci 4
Vyšlo v časopise: Cesk Slov Neurol N 2017; 80/113(3): 316-322
Kategorie: Původní práce
doi: https://doi.org/10.14735/amcsnn2017316Souhrn
Při rehabilitaci pacientů po cévní mozkové příhodě (CMP) má orofaciální terapie (OFR) významnou úlohu. Již v časném subakutním stadiu onemocnění se výrazně podílí na celkové léčbě obnovy porušených funkcí po CMP. OFR zahrnuje mezioborovou spolupráci logopedů, foniatrů, fyzioterapeutů, ergoterapeutů a lékařů podílejících se na léčbě pacientů po CMP s poruchou orofaciálních funkcí, jako je porucha mimiky, komunikace, příjmu potravy. Tyto poruchy jsou v různé míře vyjádřeny u pacientů po CMP a významně ovlivňují kvalitu života. Pacienti s poruchami řeči představují velké procento klientů, kterým je poskytována léčebná rehabilitace po CMP. Nacházíme u nich různé formy a různé stupně fatických poruch a v různé míře též dysartrické poruchy. OFR zde hraje svou nezastupitelnou roli v reedukaci řečových funkcí pacienta, a to obzvláště při nápravě motorických řečových poruch. Náš výzkum efektu OFR má charakter studie případů a kontrol a je tvořen 99 pacienty s poruchou řeči (afázie a dysartrie) v rámci stavu po CMP. Záměrem výzkumu bylo zhodnocení řečových funkcí u těchto pacientů po absolvování čtyřtýdenní ústavní rehabilitace, z nichž u zkoumané skupiny byla k rehabilitační a logopedické terapii navíc přidána cílená OFR prováděná erudovaným fyzioterapeutem. Součástí výzkumu bylo i objektivní přístrojové vyhodnocení hlasových záznamů pomocí spektrální hlasové analýzy.
Klíčová slova:
cévní mozková příhoda – orofaciální rehabilitace – afázie – dysartrie – spektrální analýza řečiÚvod
Cévní mozková příhoda (CMP) je nejčastější akutní onemocnění u neurologických pacientů. Třetina z nich do roku zemře a více než polovina těch, kteří přežijí, zůstává invalidní a odkázána na pomoc druhých [1]. V rámci resocializace hraje rehabilitační péče významnou roli v restituci nebo substituci porušených funkcí po CMP. Nejvíce omezující a invalidizující jsou poruchy „běžných denních aktivit“ jako vertikalizačně-lokomoční funkce, sfinkterové, resp. vyprazdňovací funkce, sebeobslužné funkce, ale i orofaciální dysfunkce, jako je porucha mimiky, dysfunkce příjmu potravy s poruchou žvýkání, polykání a řeči, resp. poruchy, které narušují motorickou stránku tvorby řeči [2 – 12].
Po CMP nacházíme v 40–60 % dvě nejčastější poruchy řeči nebo kombinaci obou, a to afázii a dysartrii [13,14]. Afázii charakterizujeme jako získanou poruchu produkce a porozumění řeči, která vznikla při ložiskovém poškození mozku [15]. Dysartrie je porucha procesu motorické realizace řeči jako celku při organickém poškození centrálního nervového systému (CNS) neboli porucha schopnosti bezchybně zvládat pohyby mluvidel při řečovém projevu [16].
Řeč jako motorický akt je složitý děj, kterého se účastní mj. i velké množství svalů a svalových skupin, jejichž činnost je koordinována souhrou různých inervačních mechanizmů. Jedná se především o svaly mimické, žvýkací svaly v oblasti úst, svaly jazyka, měkkého patra, hltanu, hrtanu a v neposlední řadě také o svaly exspirační. Pro realizaci řeči je nezbytná koordinace mastikační a fonační funkce. Pohyby mandibuly jsou velice důležité pro artikulaci řeči společně s jazykem, měkkým patrem a mimickými periorálními svaly [3]. Hlas vzniká proudem vzduchu v hrtanu, který je rozechvěn činností hlasivek. Exspirační interkostální svaly určují změnu intenzity hlásek (fonémů) a trvání exspirace. Fonémy jsou dále artikulovány proměnlivou změnou rezonančních dutin ústní dutiny, funkcí jazyka, rtů a měkkého patra. Stávají se tedy generátory kódovaných zvuků, které tvoří řeč [4,17,18]. Hlásky jsou základní akustické prvky lidské řeči. Primárním místem vzniku samohlásek je hrtan. Dle rezonanční Helmholtzovy teorie je základní tón vytvářen hlasivkami. Ten je následně zesilován rezonancí v dutinách nad hlasovou štěrbinou. Dle formantové teorie Willisovy-Hermannovy dochází činností hlasivek k energetickým nárazům, které rozechvívají sloupec vzduchu. Samohlásky mají periodický charakter a spektrální analýzou bylo v jejich akustickém spektru prokázáno několik výraznějších frekvenčních pásem, tzv. formantů. K určení samohlásky dostačují první dva formanty, představující rezonanční kmitočtová pásma jednotlivých dutin [18–20]. Zhodnocení kvality hlásek můžeme realizovat pomocí spektrální hlasové frekvenční analýzy (formantů).
Možnosti orofaciální terapie
Koncepce neurorehabilitace u stavů po CMP má být natolik komplexní, aby zohledňovala organické, funkční a psychosociální problémy pacienta. Orofaciální terapie (OFR) je důležitá součást komprehenzivní rehabilitace pacienta s neurologickým onemocněním. V současné době je ve světě používáno několik konceptů, které se mohou vzájemně kombinovat a doplňovat, event. individuálně modifikovat dle pacienta a jeho poruch. Námi vytvořená cílená OFR, jako fyzioterapeutický koncept pro stavy po CMP, má tři základních kroky:
- Krok 1 – Ošetření myofasciálních struktur obličeje, dolní čelisti, jazylky (postizometrická relaxace žvýkacích svalů a svalů jazylky) a měkkých struktur krční páteře („release techniky“ fascií, vazů a svalů cerviko-kraniálního přechodu a krční páteře).
- Krok 2 – Cílená dechová rehabilitace s důrazem na brániční dýchání a prodloužení exspiria.
- Krok 3 – Reflexní facilitace orofaciálních funkcí s využitím prvků stimulace podle koncepce.
Orofaciální regulační terapie dle Castilla Moralese
V tomto konceptu je zdůrazněna týmová spolupráce všech odborníků, jejichž specifické poznatky stojí na společných vědeckých základech (lékaři, fyzioterapeuti, logopedi, psychologové). Podmínkou pro uplatnění orofaciální regulační terapie je optimální držení těla. Svým počínáním nesmíme zesílit existující patologii. Začínáme vždy rozvolněním stávajících kompenzací a regulací svalového tonu dotykem, tlakem, hlazením, tahem a vibracemi. Je nutné stanovit si hlavní problematiku u daného pacienta a na jejím podkladě sestavit menší terapeutický program, který ihned navazuje na přípravnou fázi. Tímto způsobem je pacient bez kompenzací schopen procítit a uvědomit si normální pohybový vzorec svých orofaciálních funkcí. Před vlastním cvičením začínáme s tzv. modelováním, kdy facilitací svalových synergií a uvolňováním ošetřujeme galea aponeurotica, fronto-okcipitální muskulaturu a musculus orbicularis oris. Mobilizací ovlivníme tvář a ústní dno. Modelování je zakončeno celkovou vibrací tváře, kdy je jedna ruka položena na čele, druhá na bradě a obě vibrují až do dosažení regulace tonu. Potom můžeme přejít ke konkrétním cvikům. Jestliže se během cvičení tonus nezmění, vrací se terapie do přípravné fáze. Při příliš rychlé terapii nebo nadměrném silovém působení v průběhu terapie se mohou vytvářet nežádoucí asociované reakce. Na modelování navazují konkrétní cviky podle toho, kterou z orofaciálních funkcí si klademe za cíl ovlivnit. Orofaciální terapií jsou stimulovány senzorické systémy. Metody stimulace se používají v několika kombinacích: dotyk, tlak, hlazení, tah, vibrace [21].
Další rehabilitační přístup, kterým lze facilitovat porušenou funkci, je myofunkční terapie podle Anity Kittel. Hlavním cílem terapie je náprava nesprávného průběhu orální fáze polykání a porušených svalových funkcí orofaciálního systému. Důraz je také kladen na zlepšení průvodních syndromů: chybného držení těla, stranové asymetrie těla, chybné koordinaci oko – ruka, neschopnosti navázat kontakt pohledem či stiskem ruky, oslabení funkce bránice, změny psychiky [22]. Podobnou koncepci má orofaciální rehabilitace podle D. C. Gangaleové. Jedná se o ucelený komplex cvičení a intervenčních postupů s cílem uvést do rovnováhy hypotonické a hypertonické svaly účastnící se polykání a artikulace, facilitovat pohyb, stimulovat ochablé svalové tkáně, snížit obranné reakce na dotek a bolestivou odpověď organizmu [23].
Metodika
V naší práci jsme se zaměřili na hodnocení stavu jazykových schopností (afázie) a motorických řečových funkcí (dysartrii) pacientů v subakutní fázi po CMP (od 2. týdne po vzniku onemocnění po stabilizaci základních životních funkcí) před rehabilitací a po jednoměsíční intenzivní ústavní rehabilitaci.
Do naší studie byly zařazeni pacienti s diagnózou: stav po CMP s poruchou řeči – afázie a dysartrie. Hodnocený soubor tvoří 99 pacientů hospitalizovaných na lůžkovém oddělení Kliniky rehabilitace a tělovýchovného lékařství LF UP a FN Olomouc v letech 2004 – 2007. Náhodným výběrem byli pacienti rozřazeni do dvou skupin – kontrolní, kde probíhala rehabilitace s cílem reedukace porušených motorických funkcí trupu a končetin, dále nácvik soběstačnosti při všedních denních činnostech a logopedie zaměřená na terapii jazykových poruch při fatických potížích nebo reedukaci motorických řečových funkcí při dominující dysartrii, a sledovanou skupinu případů, kde k rehabilitaci a logopedii byla přidána ještě cílená OFR prováděná specialistou – erudovaným fyzioterapeutem – 1× denně 15 min 5× týdně, vč. zaučení na autoterapii.
Sledovaný soubor tvoří 50 pacientů, z toho 26 mužů (průměrný věk 57 let) a 24 žen (průměrný věk 62 let). Ve sledovaném souboru byla diagnóza afázie v 15 případech (30 %), dysartrie (bulbárního-periferního typu) v pěti případech (10 %) a kombinace afázie s dysartrií ve 30 případech (60 %). Kontrolní soubor tvoří 49 pacientů – 27 mužů (průměrný věk 60 let) a 22 žen (průměrný věk 61,5 let). V kontrolním souboru bylo 20 afatiků (41 %), tři dysartrici s postižením periferního typu (6 %) a v 26 případech kombinace afázie s dysartrií (53 %).
Každý z pacientů byl před rehabilitační terapií a po ní, resp. OFR, v intervalu 4 týdnů vyšetřen a jeho stav byl zaznamenán do sestaveného dotazníku hodnotícího řečové funkce.
K hodnocení řečových funkcí jsme použili vybranou část 3F Dysartrického profilu zaměřenou na hodnocení funkce rtů, čelisti, jazyka, měkkého patra a diadochokinézy (část F1 – faciokineze) [24] a zhodnocení stavu fatických funkcí bylo provedeno pomocí české pracovní verze Western Afasia Battery (WAB) [15]. Zastoupení typů afázií v naší studii u zkoumané a kontrolní skupiny je uvedeno v tab. 1.
Tab. 1. Rozdělní afázií dle WAB ve zkoumané (experimentální) a kontrolní skupině před a po rehabilitaci. 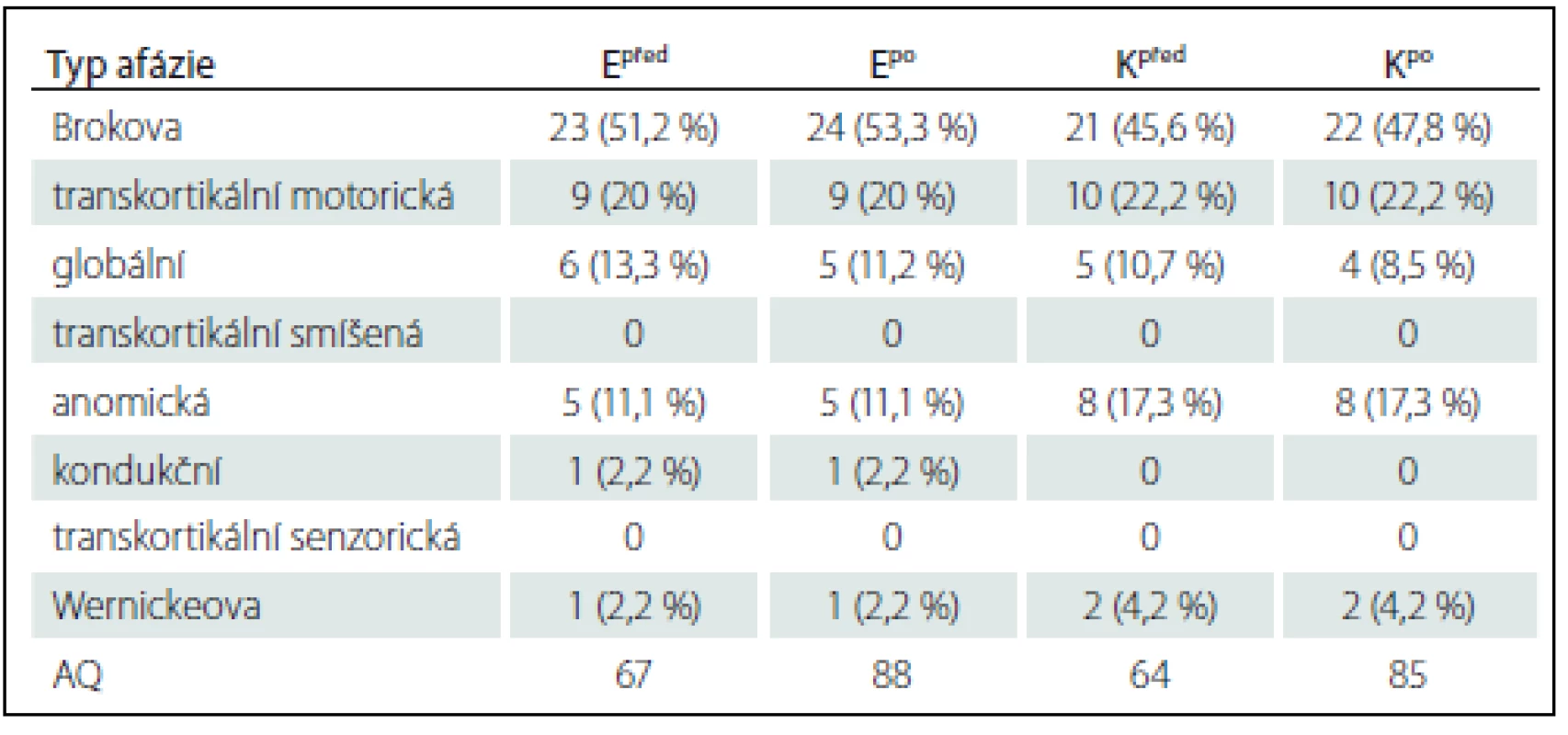
Epřed – počet pacientů s afázií ve zkoumané (experimentální) skupině před terapií, Epo – počet pacientů s afázií ve zkoumané (experimentální) skupině po terapii, Kpřed – počet pacientů s afázií v kontrolní skupině před terapií, Kpo – počet pacientů s afázií v kontrolní skupině po terapii, AQ – průměrná hodnota kvocientu afázie. Do vyšetřovacího postupu jsme zařadili také přístrojové hodnocení, a to pomocí spektrální frekvenční analýzy hlasu, abychom mohli objektivně zhodnotit změny fonace jednotlivých samohlásek po provedené terapii a vzájemně srovnali a statisticky vyhodnotili zkoumanou skupinu případů a skupinu kontrol jakož i vzájemně porovnali změny v obou skupinách. Záznam hlasu byl použit z digitální nahrávky na videokameru značky PANASONIC NV-GS15EG. Ta byla umístěna ve vzdálenosti 1 m od pacienta ve výšce jeho očí tak, aby její optická osa byla kolmá na sagitální rovinu pacienta. Hlas byl snímám pomocí mikrofonu připojeného k videokameře. V případě pacientovy imobility byl záznam získán v poloze vsedě na lůžku za podmínek co nejbližších podmínkách výše uvedeným. Pacient byl požádán vyšetřujícím o vyslovení tří samohlásek (a, i, u).
Ze získaného videozáznamu jsme oddělili zvukovou část, kterou jsme uložili do souboru v osobním počítači. Z každého souboru jsme pomocí zvukového editoru extrahovali záznamy jednotlivých samohlásek. Obdrželi jsme tak zvukové soubory se vzorky pacientova hlasu před jednoměsíční terapií a po ní. Ty jsme transformovali do frekvenční oblasti (tzv. Fourierova transformace). Získali jsme tak spektrogramy. Z těch je zřejmé, jakým způsobem a jakou měrou došlo ke změně proporcí formantů u samohlásek.
Pro názornost jsou na obr. 1 znázorněny vzorové oscilogramy a na obr. 2 jim odpovídající spektrogramy samohlásky „a“ u jednoho pacienta. Ve spektrogramech jsou vyznačeny oblasti I. a II. formantu – oblast prvních dvou maxim amplitud oscilogramu charakteristických pro každý vokál. Amplitudově významná nejnižší frekvence ve spektrogramu (nejbližší k vertikální ose) odpovídá frekvenci zvukového vlnění vytvářeného hlasivkami. Liší se u mužů (cca 120 Hz) a žen (cca 200 Hz). Všechna ostatní lokální maxima ve spektrogramu jsou odvozena od této frekvence. Jelikož formant je rezonanční oblast, ve které se vyskytuje více frekvencí s výraznější intenzitou, nelze k němu jednoznačně přiřadit hodnotu amplitudy [4,20,26,27]. Z tohoto důvodu se posuzovala průměrná hodnota z nejvýznamnějších frekvencí obsažených v rezonančních oblastech odpovídajících dvěma nejzřetelnějším formantům. Poměr mezi amplitudou I. a II. formantu se poté u záznamů z doby před terapií a po ní vzájemně porovnal.
Obr. 1. Vzor oscilogramu samohlásky „a“. Obr. 1. Vzor oscilogramu samohlásky „a“. 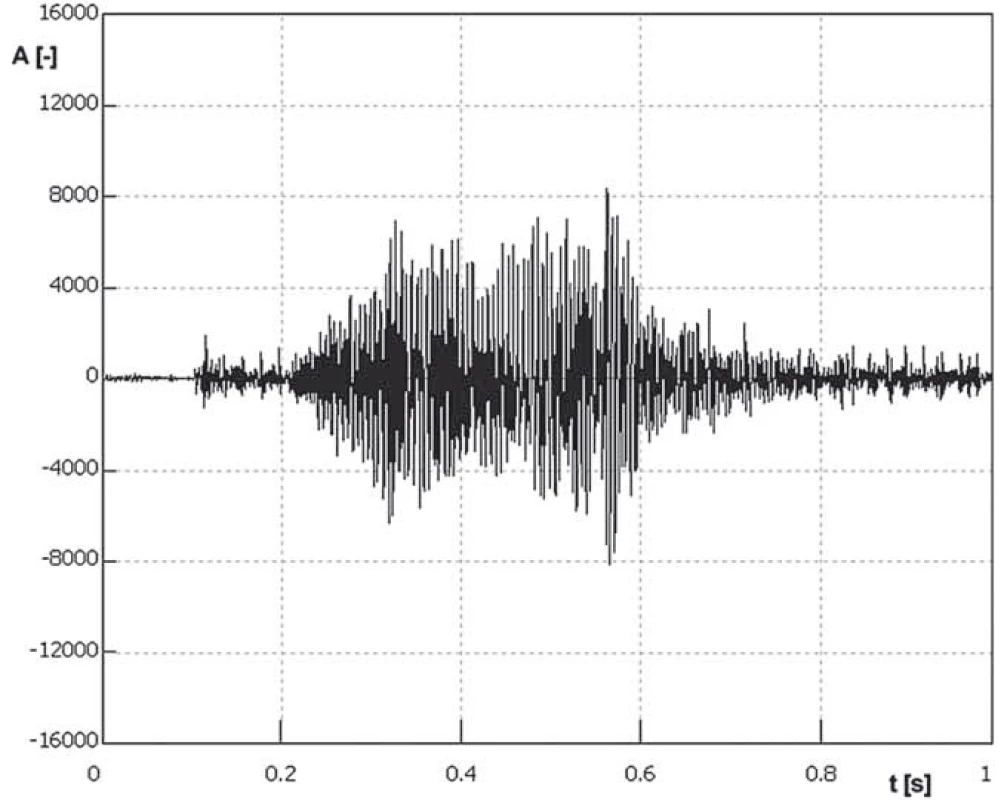
Obr. 2. Spektrogram samohlásky „a“. Obr. 2. Spektrogram samohlásky „a“. 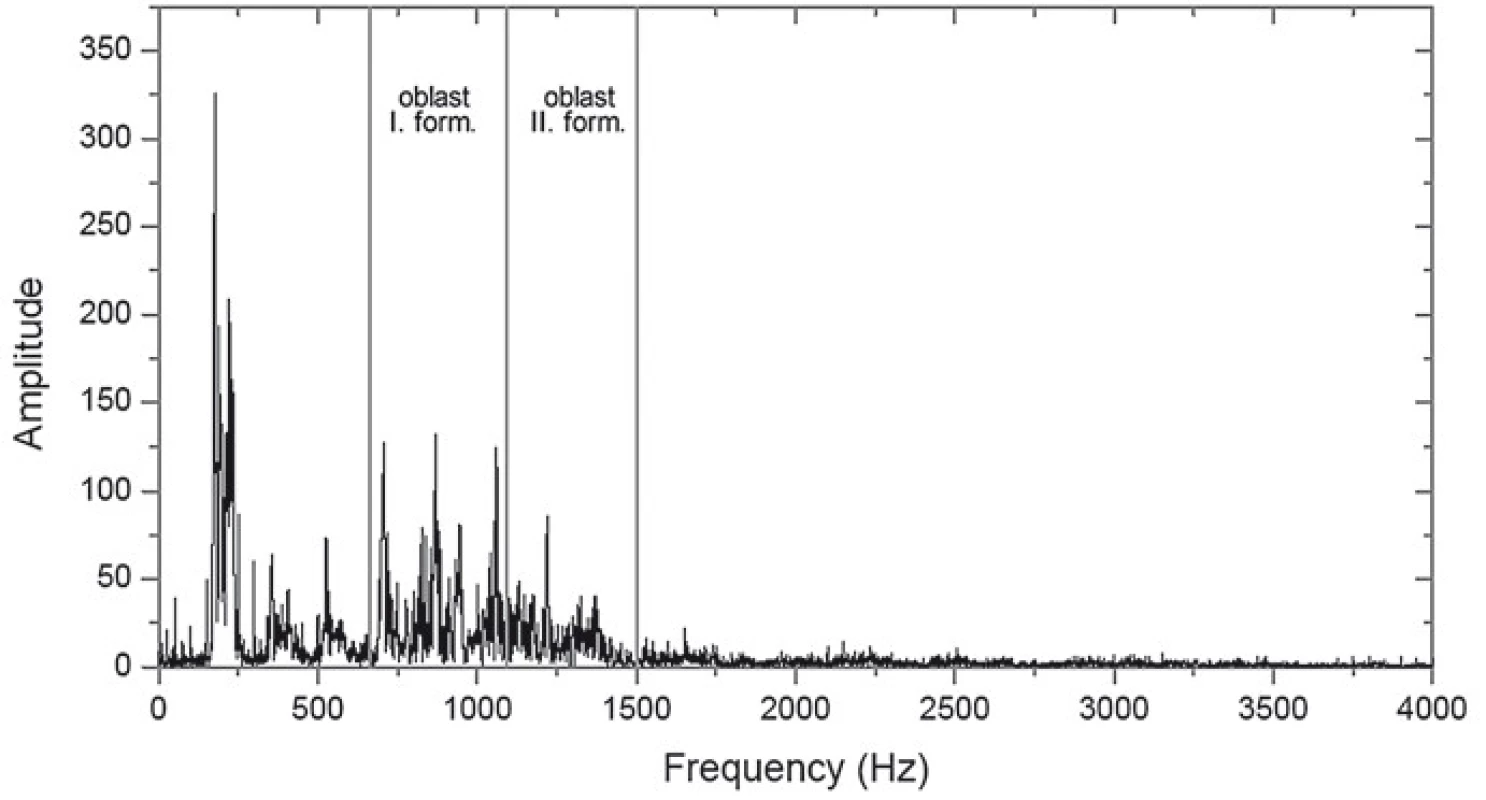
Pacienti byli hodnoceni ve stabilizovaném klinickém stavu. Hodnocení probíhalo za standardizovaných podmínek: ve stejné místnosti, při stejné pokojové teplotě, v odpoledních hodinách.
Data získaná pomocí škál a ze spektrální analýzy jsme statisticky zhodnotili.
Pro jednotlivé parametry byly vypočítány základní statistické charakteristiky (aritmetický průměr, směrodatná odchylka). Vliv individuální rehabilitace byl ověřen pomocí jednofaktorové analýzy rozptylu pro opakovaná měření. Jako následný post hoc test pro porovnání jednotlivých sledovaných skupin v opakovaných měřeních byl použit Fisherův LSD test. Pro grafické znázornění jsme použili průměrné hodnoty sledovaných parametrů a jejich směrodatnou chybou.
Výsledky
Při posuzování výsledků jsme se zaměřili na efekt cílené orofaciální rehabilitace, a to zejména na hodnocením řečových funkcí pomocí klinických škál a objektivní zhodnocení změn formantů.
K hodnocení řečových funkcí jsme použili vybrané části 3F Dysartrického profilu, a to testování faciokineze-hodnotící funkce rtů, čelisti, jazyka, měkkého patra a diadochokineze třístupňovou škálou [24]. K evaluaci afázie byla využita česká experimentální verze testu WAB. Pomocí hodnoty „kvocient afázie“ (AQ) se stanovila kvantitativní tíže postižení [25]. Studie probíhala prospektivně a zaslepeně. Hodnocení řečových funkcí prováděl nezávislý logoped.
Při vyhodnocování fatických funkcí pomocí AQ bylo zjištěno zlepšení výkonu v obou sledovaných skupinách – jak ve skupině zkoumané, tak i ve skupině kontrolní (tab. 1). Ve dvou případech došlo k regresi fatických poruch, změně klinického obrazu syndromu globální afázie na syndrom afázie Brokova typu. Porovnáním obou skupin bylo zjištěno, že rozdíly mezi oběma skupinami jsou minimální, statisticky nevýznamné. Z toho lze usuzovat na malý význam naší OFR pro terapii afázií. Naopak velmi významné změny byly zaznamenány při jasnosti a zřetelnosti artikulace, resp. hodnocení dysartrie, a to jak podle klinických škál, tak i pomocí přístrojů. Při posuzování dysartrie pomocí testu 3F Dysartický profil byl nalezeny statisticky významné změny mezi zkoumanou a kontrolní skupinou (graf 1). Vstupně byla průměrná hodnota dysartrického indexu ve zkoumané skupině 65, v kontrolní skupině 62. Po terapii byly hodnoty dysartrického indexu ve zkoumané skupině 41, v kontrolní skupině 55.
Graf 1. Hodnocení změn řeči (dysartrie) podle 3F Dysartrického profi lu (3F) po OFR u zkoumané (E) a kontrolní (K) skupiny. 
Výsledky spektrální analýzy hlasových záznamů pacientů uvádíme graficky (graf 2, 3). V tab. 2 jsou zachyceny základní statistické charakteristiky sledovaných parametrů. Z uvedených výsledků vyplývá, že u vokálu „a“ byla po orofaciální rehabilitaci u většiny pacientů pozorována ve formantové struktuře vokálů výraznější změna. Tato statisticky významná změna byla jak v kontrolní (K), tak i ve zkoumané (E) skupině pacientů. Z výsledků ANOVA testu pro hodnocení formantů vyplývá, že použité rehabilitační postupy se ve svém výsledku liší (p < 0,0001) u obou formantů. Navíc výsledky Fisherova post hoc testu ukazují, že ačkoli výchozí stav se u sledovaných skupin na počátku významně lišil (p < 0,007 u formantu I. a p < 0,0003) a skupina kontrolní měla na počátku relativně lepší stav, konečný stav se také významně lišil, ale naopak. Po léčbě dosahovala lepších výsledků skupina zkoumaná (experimentální).
Graf 2. Změny frekvenčního spektra v hertzích (Hz) I. formantu vokálu „a“ po OFR u zkoumané (E) a kontrolní (K) skupiny. 
Graf 3. Změny frekvenčního spektra v hertzích (Hz) II. formantu vokálu „a“ po OFR u zkoumané (E) a kontrolní (K) skupiny. 
Tab. 2. Základní statistické parametry formantů I. a II. vokálu „a“ před a po OFR. 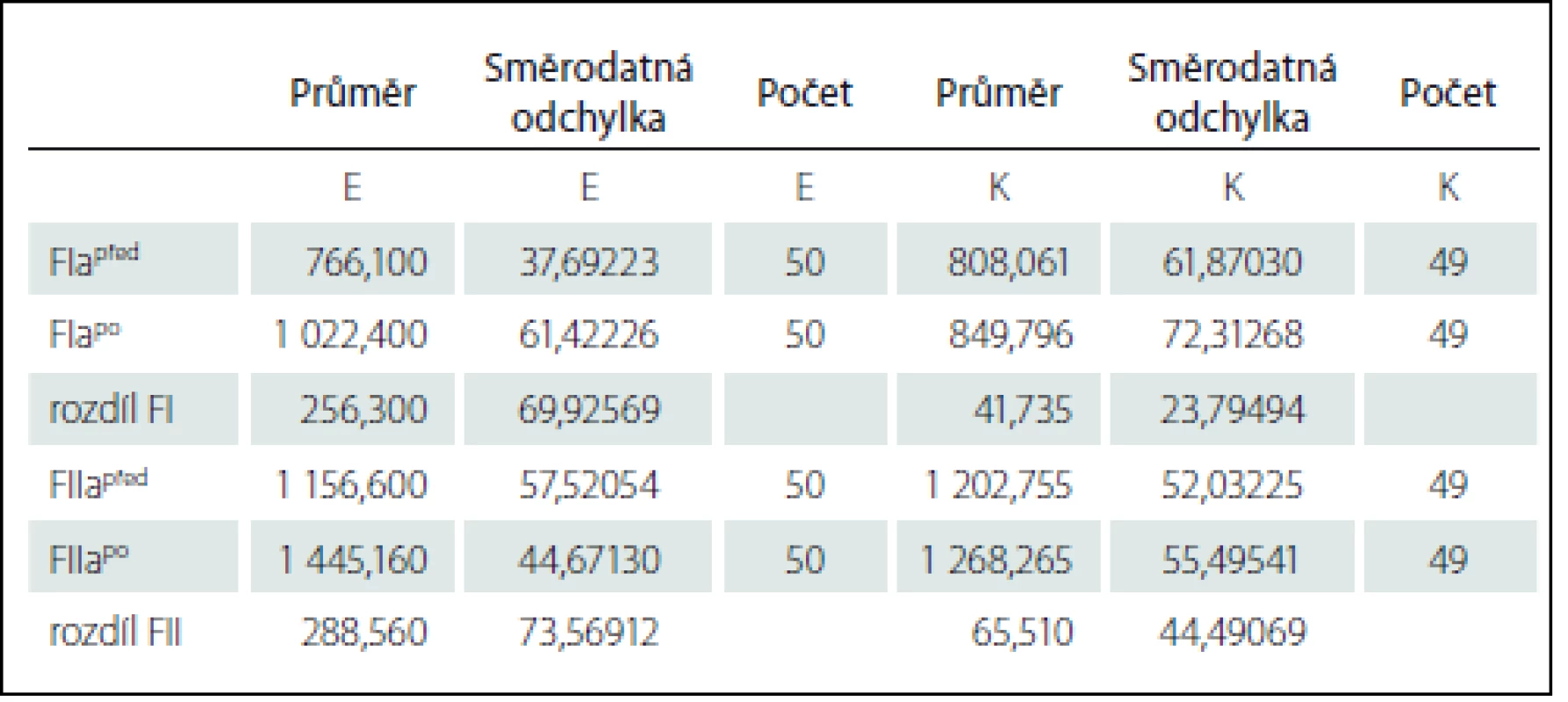
FIapřed – I. formant vokálu „a“ před terapií, FIapo – I. formant vokálu „a“ po terapii, FIIapřed – II. formant vokálu „a“ před terapií, FIIapo – II. formant vokálu „a“ po terapii, rozdíl – změna hodnot formantů po terapii, E – zkoumaná (experimentální) skupina, K – kontrolní skupina, průměr – průměrná hodnota formantů, počet – počet lidí ve skupině. Vstupně byla průměrná hodnota I. formantu vokálu „ a“ 776 Hz u zkoumané skupiny a 808 Hz u kontrolní skupiny. Po terapii byly hodnoty formantů 1 022 Hz u zkoumané a 849 Hz u kontrolní skupiny (tab. 2). Větší změna formantového spektra byla ve skupině zkoumané a vzájemným porovnáním i statisticky významnější (graf 2). Statisticky významné změny posunu hlasových spekter nacházíme i v II. formantu vokálu „a“ (graf 3). K obdobným významným změnám frekvenčního spektra (formantů) docházelo i u vokálu „i“ a vokálu „u“ .
Statistickým zpracováním výsledků získaných hodnocením řečových funkcí pomocí 3F Dysartrickou škálou a zhodnocením hlasu pomocí formantů bylo potvrzeno zlepšení jednotlivých funkčních celků podílejících se na tvorbě řeči ve skupině případů a z toho poukazujeme na prokázání účinnosti orofaciální rehabilitace.
Diskuze
Cílenou orofaciální rehabilitaci má význam standardně provádět u pacientů po CMP s orofaciálními dysfunkcemi. Dochází díky ní ke zlepšení funkce mických svalů [18], dysfagických potíží [19], ale i ke zlepšení motorických řečových funkcí, což dokazuje naše studie. V oblasti fatických poruch nebyl prokázán jednoznačný efekt OFR.
K obdobným výsledkům prokazujícím pozitivní efekt orofaciální myofunkční terapie u dysartrických pacientů dospěli Ray et al ve své studii. U 12 pacientů s dysartrií po lézi dominatní hemisféry (6× CMP a 6× kraniotrauma) byla prokázáno po tříměsíční terapii signifikantní zlepšení srozumitelnosti pro jednotlivá slova současně se zlepšením funkce bukáních, faciálních, labiálních a lingválních svalů vč. diadochokineze a také zlepšení polykacích funkcí [20].
Výsledky potvrzující efekty orofacilálních stimulačních terapií u dysartrických pacientů prezentují i další autoři ve svých studiích [31 – 36].
Nespornou výhodou OFR je její ekonomická nenáročnost a relativní jednoduchost. Na druhou stranu je náročná na čas, na trpělivost terapeutů i pacientů a předpokladem je alespoň částečná aktivní spolupráce pacientů. Zvažovanou otázkou je objektivizace změny funkce po cílené rehabilitaci. Naše studie prokázala efekty cílené orofaciální rehabilitace pomocí klinického nálezu (resp. klinických škál) (graf 1) a hlavně pomocí objektivního přístrojového vyšetření hlasu (graf 2, 3). Práce je to ojedinělá, nicméně výsledky naší studie názorně dokumentují význam orofaciální rehabilitace u poruch řeči, zvláště její formální stránky (dysartrie) oproti její poruše obsahu (afázie) po CMP.
K zhodnocení efektu rehabilitace, resp. OFR lze použít porovnání hlasových záznamů (formantů), je-li zachován určitý jednotný postup při pořizování záznamů pacientů uvedených výše. Určitý formant pak odpovídá rezonanci vlnění generovaného hlasivkami v příslušné dutině. Změna intenzity některého formantu po terapii pak vypovídá o změně, která nastala v odpovídající rezonanční dutině [17,20].
Tento princip objektivního záznamu hlasu lze využít nejen k objektivní monitoraci poruchy a její event. změny během terapie, ale lze ji využít přímo při autoterapii – tzv. biofeedback terapii. Tyto způsoby terapie nejsou prozatím příliš rozšířeny v medicíně, ale s přibývající kybernetizací medicíny je možné v brzké době tyto metody očekávat i v léčbě pacientů po CMP [1,4].
Závěr
Porucha řeči je pro postiženého pacienta velká somatická, psychická i společenská zátěž. Orofaciální rehabilitace jako součást komplexní rehabilitační péče se velkou měrou podílí na zkvalitnění života pacienta s dysartrií po CMP. Po celkové stabilizaci základních životních funkcí a zlepšení celkového funkčního stavu se orofaciální rehabilitace stává pro pacienta s orofaciální poruchou jednou z nejdůležitějších částí terapeutického konceptu.
Z naší práce a statistického zpracování výsledků vyplynulo velice pozitivní zjištění. Cílená orofaciální rehabilitace má vliv na úpravu motorických řečových funkcí a má své místo v rámci komplexní rehabilitační péče. Dalším důležitým poznatkem, který vyplývá z výzkumného šetření, je možnost uplatnění spektrální analýzy hlasového záznamu v hodnocení vlivu orofaciální terapie na změnu – úpravu pacientova hlasu.
MUDr. Petr Konečný
Ústav fyzioterapie
FZV UP v Olomouci
Hněvotínská 3
779 00 Olomouc
e-mail: Pet.Konecny@centrum.cz
Přijato k recenzi: 30. 7. 2016
Přijato do tisku: 15. 10. 2016
Zdroje
1. Adamičová H. Rehabilitace po cévní mozkové příhodě. In: Kolektiv autorů. Neurologie 2003. Praha: Triton 2003 : 20 – 36.
2. Vaňásková E. Testování v rehabilitační praxi – cévní mozkové příhody. Brno: Vydavatelství NCO NZO 2004.
3. Konečný P, Havlíčková J, Elfmark M, et al. Efekty rehabilitace pacientů s poruchou temporomandibulárního kloubu. Rehabil Fyz Lek 2007;14(3):95 – 100.
4. Vysoký R, Konečný P. Výsledky cílené orofaciální rehabilitace u neurologických pacientů s poruchou artikulace a fonace. Rehabil Fyz Lek 2007;14(1):18 – 23.
5. Konečný P, Kalčíková M, Elfmark M, et al. Paréza n. facialis u pacientů po CMP a její vliv na orofaciální funkce. Rehabil Fyz Lek 2009;16(2):69 – 74.
6. Konečný P, Kalčíková M, Elfmark M, et al. Paréza lícního nervu a její vliv na impairment, disabilitu a handicap u pacientů po cévní mozkové příhodě. Rehabilitacia 2010;47(2):118 – 22.
7. Konečný P, Vysoký R. Rehabilitace orofaciální oblasti při paréze lícního nervu. Rehabil Fyz Lek 2010;17(3):123 – 6.
8. Konecny P, Elfmark M, Urbanek K. Facial paresis after stroke and its impact on patients’ facial movement and mental status. J Rehabil Med 2011;43(1):73 – 5. doi: 10.2340/ 16501977-0645.
9. Konecny P, Elfmark M, Horak S, et al. Central facial paresis and its impal on mimicry, psyche and qaulity of life in patiens after stroke. Biomed Pap MedFac Univ Palacky Olomouc Czech Repub 2014;158(1): 133 – 7. doi: 10.5507/ bp.2013.014.
10. Konečný P, Elfmark M, Horák S, et al. Dysfagie po cévní mozkové příhodě. Rehabil Fyz Lek 2015;22(4):181 – 4.
11. Hanáková D, Jureček B, Konečný P. Zhodnocení efektu propriosenzitivního reedukačního cvičení při léčbě temporomandibulárních poruch. Česká stomatologie 2004;104/ 52(5):193 – 200.
12. Konečný P. Temporomandibulární kloub. Rehabilitace. Praha: Triton 2010 : 128 – 54.
13. Ambler Z. Neurologie. Praha: Karolinum 2004.
14. Kalita Z a kol. Akutní cévní mozkové příhody. Praha: Maxdorf 2006.
15. Cséfalvay Z. Súčasný pohľad na diagnostiku a terapiu afázie. Cesk Slov Neurol N 2007;70/ 103(2):118 – 28.
16. Neurbaer K, et al. Neurogenní poruchy komunikace u dospělých. Praha: Portál 2007.
17. Seikel JA, et al. Anatomy and physiology for speech, language and hearing. Delmar: Singular Publishing 2000.
18. Véle F. Kineziologie pro klinickou praxi. Praha: Grada Publishing 1997.
19. Hrazdíra I. Biofyzika. Praha: Avicenum 1990.
20. Novák A. Foniatrie a pedaudiologie III. Praha: vlastním nákladem autora 1997.
21. Castillo Morales R. Die Orofaziale Regulationstherapie. München: Pflaum 1998.
22. Kittel A. Myofunkční terapie. Praha: Grada Publishing 1999.
23. Gangale DC. Rehabilitace orofaciální oblasti. Praha: Grada Publishing 2004.
24. Hedánek J, Roubíčková J. Dysartrický profil – test 3F. Praha: DeskTop Publishing FF Univerzita Karlova 1997.
25. Kulišťák P, Benešová E. Afaziologické vyšetření „Western Aphasia Batery“. Česká experimentální verze. Klin Logoped Praxi 1996;3(1):4 – 9.
26. Fant G. Acoustic Theory of Speech Production. Monton: The Hauge 1970.
27. Titze I. Principles of voice production. Toronto: Prentice-Hall 1996.
28. Svensson BH, Christiansen LS, Jepsen E. Treatment of central facial nerve paresis with elektromyography biofeedback and taping cheek. A controled clinical trial. Ugeskr Langer 1992;154(50):3593 – 6.
29. Hägg M, Larsson B. Effects of motor and sensory stimulation in stroke patiens with long-lasting dysphagia. Dysphagia 2004;19(4):219 – 30.
30. Ray J. Orofacial myofunctional therapy in dysarthria: a study on speech intelligility. Int J Orofacial Myology 2002;28 : 39 – 48.
31. Gallagher TM. Treatment research in speech, language and swallowing: lesson from child language disorders. Folia Phoniatr Logop 1998;50(3):165 – 82.
32. Hustad KC, Jones T, Dailey S. Implementing speech supplementation strategies: effects on intelligibility and speech rate of individuals with chronic serve dysarthria. J Speech Lang Hear Res 2003;46(2):462 – 74.
33. McKenzie C, Lowit A. Behavioural intervention effects in dysarthria following stroke: communication effectiveness, intelligibility and dysarthria impact. Int J Lang Commun Disord 2007; 42(2):131 – 53.
34. Gentil M. Speech rehabilitation in dysarthria. Folia Phoniatr (Basel) 1993;45(1):31 – 5.
35. Robertson S. The efficacy of oro-facial and articulation exercises in dysarthria following stroke. Int J Lang Commun Disodr 2001;36 : 292 – 7.
Štítky
Dětská neurologie Neurochirurgie Neurologie
Článek vyšel v časopiseČeská a slovenská neurologie a neurochirurgie
Nejčtenější tento týden
2017 Číslo 3- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Magnosolv a jeho využití v neurologii
- Zolpidem může mít širší spektrum účinků, než jsme se doposud domnívali, a mnohdy i překvapivé
- Nejčastější nežádoucí účinky venlafaxinu během terapie odeznívají
-
Všechny články tohoto čísla
- Myotonická dystrofie – jednota v různosti
- Je třeba léčit premotorické stadium Parkinsonovy nemoci?
- Je potrebné liečiť premotorické štádium Parkinsonovej choroby?
-
Komentář ke kontroverzím
Je potrebné liečiť premotorické štádium Parkinsonovej choroby? - Febrilní křeče – méně je někdy více
- Riziko poškození plodu v důsledku rentgenových výkonů u gravidních žen
- Vertebrogenní algický syndrom – medicína založená na důkazech a běžná klinická praxe. Existuje důvod něco změnit?
- Výsledky endokrinních funkcí hypofýzy po transsfenoidálních operacích afunkčních makroadenomů
- Radiologické nálezy u donošených novorozenců s hypoxicko-ischemickou encefalopatií
- Token test – validační studie české verze u osob vyššího věku a pacientů s neurodegenerativním onemocněním mozku
- Měření simulace – Test mince v ruce
- Efekty cílené orofaciální rehabilitace u pacientů s poruchou řečových funkcí po cévní mozkové příhodě
- Kvalita života u soběstačných pacientů po cévní mozkové příhodě
- Zobrazení difuzních tenzorů u pacientů s idiopatickým normotenzním hydrocefalem
- Anti-NMDAR protilátky u demyelinizačních onemocnění
- Úspěšná léčba meningoencefalitidy vyvolané Cryptococcus gattii Ommaya rezervoárem a intratékální injekcí amfotericinu B – kazuistika
- Diferenciální diagnostika bithalamické a palidální hypointenzity – kazuistika s mutací HEXB
- Pyridoxin dependentní epilepsie – kazuistiky
- Signifikantní edém mozku u neprasklé arteriovenózní malformace – kazuistika
- Klasifikace nádorů centrálního nervového systému – WHO 2016 Update
-
Analýza dat v neurologii
LXIII. Pozor na interpretaci ekologických (korelačních) studií – II. - Profesor MUDr. Karel Urbánek, CSc., slaví 80 let
- Karel Šonka šedesátiletý
- Recenze knih
- Dopis redakci
- Česká neurochirurgie byla nominována mezi 75 vybraných světových center na globální oslavě prof. Spetzlera
- Česká a slovenská neurologie a neurochirurgie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Myotonická dystrofie – jednota v různosti
- Riziko poškození plodu v důsledku rentgenových výkonů u gravidních žen
- Vertebrogenní algický syndrom – medicína založená na důkazech a běžná klinická praxe. Existuje důvod něco změnit?
- Febrilní křeče – méně je někdy více
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



