Spinální epidurální lipomatóza – tři kazuistiky
Spinal Epidural Lipomatosis – Three Case Reports
Spinal epidural lipomatosis (SEL) is a condition associated with pathological fat accumulation in the epidural area of the spinal canal. The disorder is likely caused by the use of corticosteroids, obesity, endocrinal disorders (especially endogenous overproduction of cortisol), although, in some cases, no cause is immediately evident. SEL rarely becomes symptomatic unless it leads to compression of the spinal cord or nerve roots. Clinical manifestation depends on the level at which the spinal canal is affected. Severity of compression of nerve structures and the corresponding intensity of clinical syndrome are the most important factors in the choice of SEL therapy. Recent classifications for evaluation of epidural fat layer on radiographic images by Borré (for lumbar spine) and Quint (for thoracic spine) can help in guiding the diagnostic and treatment approaches. Therapeutic options include conservative therapy (reduction of body weight, reduction of any corticoid dosage, treatment of the endocrinal disorder, analgesics, rehabilitation) and surgical decompression. However, SEL itself is rare and is frequently found together with other (e.g. degenerative) spinal changes. We report three cases from our own patient base through which we demonstrate possible causes, course and therapy of this disorder. Lipomatosis manifested as cauda equina syndrome in the first patient, as radicular syndrome in the second, and SEL led to compression of the thoracic spinal cord in the third.
Key words:
spinal epidural lipomatosis – epidural fat – spinal canal – stenosis
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.
Autoři:
T. Andrašinová 1; B. Adamová 1,2; J. Stulík 3; J. Beck 1; K. Starý 4; S. Voháňka 1,2; Z. Bálintová 5
Působiště autorů:
Neurologická klinika LF MU a FN Brno
1; CEITEC – Středoevropský technologický institut, MU, Brno
2; Radiologická klinika LF MU a FN Brno
3; Interní gastroenterologická klinika LF MU a FN Brno
4; Klinika dětské neurologie LF MU a FN Brno
5
Vyšlo v časopise:
Cesk Slov Neurol N 2016; 79/112(1): 93-99
Kategorie:
Kazuistika
doi:
https://doi.org/10.14735/amcsnn201693
Souhrn
Spinální epidurální lipomatóza (SEL) je stav, při kterém dochází k patologickému nahromadění tuku v epidurálním prostoru páteřního kanálu. Za možnou příčinu bývá považováno užívání kortikosteroidů, obezita, endokrinologické onemocnění (nejčastěji endogenní nadprodukce kortizolu), u části případů však zůstává příčina neobjasněna. SEL se stává symptomatickou zřídka, a to ve chvíli, kdy způsobí kompresi míchy nebo nervových kořenů. Klinická manifestace závisí na úrovni postižení páteřního kanálu. Pro terapii SEL je určující závažnost komprese nervových struktur a tomu odpovídající tíže klinického syndromu. Při hodnocení šíře epidurálního tuku na zobrazovacích vyšetřeních, při volbě terapeutického postupu a při stanovení prognózy mohou být nápomocné nové klasifikace, které vytvořili Borré (pro bederní páteř) a Quint (pro hrudní páteř). Terapeutické možnosti zahrnují konzervativní terapii (redukce tělesné hmotnosti, redukce dávky kortikoidů, léčba endokrinologického onemocnění, analgetika, rehabilitace) a chirurgickou dekompresi. Samotná SEL je však velmi vzácná. U pacientů se často vyskytuje v koincidenci s jinými, hlavně degenerativními změnami páteře. V naší práci uvádíme tři kazuistiky, na kterých demonstrujeme možnou příčinu, průběh a terapii tohoto onemocnění. U prvního pacienta se lipomatóza manifestovala syndromem kaudy, v druhém případě radikulárním syndromem a u třetího pacienta SEL způsobila kompresi hrudní míchy.
Klíčová slova:
spinální epidurální lipomatóza – epidurální tuk – páteřní kanál – stenóza
Úvod
Spinální epidurální lipomatóza (SEL) je stav, při kterém dochází k patologickému nahromadění tuku v epidurálním prostoru páteřního kanálu. Nadprodukce epidurální tukové tkáně vede k zužování páteřního kanálu a k následné kompresi nervových struktur. Ke kompresi přispívá také nepřímý mechanizmus daný ovlivněním cévního zásobení nervových struktur. Histologicky neexistuje rozdíl mezi normálním a patologicky zmnoženým epidurálním tukem [1]. Tuto jednotku poprvé popsali Lee et al v roce 1975 u pacienta s kortikoterapií po renální transplantaci [2]. SEL se může objevit kdykoliv během života, dle literárních údajů nejčastěji kolem 40 let věku. V literatuře se můžeme setkat také s případy tohoto onemocnění u dětí [3]. Všeobecně jsou muži postiženi častěji než ženy. SEL se stává symptomatickou velmi zřídka, a to ve chvíli, kdy způsobí kompresi míchy nebo nervových kořenů. Klinická manifestace závisí na úrovni postižení páteřního kanálu. Nejčastěji se setkáváme s bolestmi (thorakalgie, lumbalgie), paresteziemi nebo hypesteziemi DKK, pozvolna progredující slabostí DKK, radikulárním syndromem, neurogenními klaudikacemi, syndromem kaudy nebo hrudní myelopatií [4]. Patogeneze SEL není zcela objasněna, nicméně dle předpokládané příčiny můžeme pacienty se SEL rozdělit do čtyř různých skupin na základě asociace s exogenním užíváním steroidů, s obezitou, s endokrinologickým onemocněním (zejména endogenní nadprodukcí kortizolu), poslední kategorií je idiopatická skupina [5,6]. Někteří autoři zahrnují pacienty se SEL a obezitou do skupiny idiopatické SEL, nicméně nověji je doporučováno vyčlenit tuto kategorii (SEL při obezitě) samostatně [7].
Metoda volby při diagnostice SEL je magnetická rezonance (MR) páteře, která má nejvyšší senzitivitu a specificitu pro rozlišení tukové tkáně. Nahromadění tuku v epidurálním prostoru páteře s obliterací durálního vaku je možné dobře odhadnout na axiálních a sagitálních řezech. Pro tukovou tkáň je typická vysoká intenzita signálu na T1 vážených sekvencích a střední intenzita signálu na T2 vážených sekvencích. Za diagnostické kritérium SEL se považuje stav, kdy šíře tukové epidurální tkáně překročí 7 mm [8]. Při výrazné epidurální lipomatóze dochází k tlaku na durální vak a ke změně jeho morfologie, přičemž je popisováno tzv. Y znamení, tedy tvar durálního vaku připomínající písmeno Y [9]. Není-li možné provést u pacienta MR (kontraindikace, habitus pacienta), lze využít k diagnostice CT myelografii (tedy kombinaci kontrastní perimyelografie s CT vyšetřením), která má obdobnou výtěžnost jako MR.
Pro terapii SEL je určující závažnost komprese nervových struktur a tomu odpovídající tíže klinického syndromu. Terapeutické možnosti zahrnují konzervativní terapii a chirurgickou dekompresi.
Dále budou prezentovány tři kazuistiky s různou příčinou, lokalizací, manifestací a léčbou SEL.
Kazuistiky
Kazuistika 1
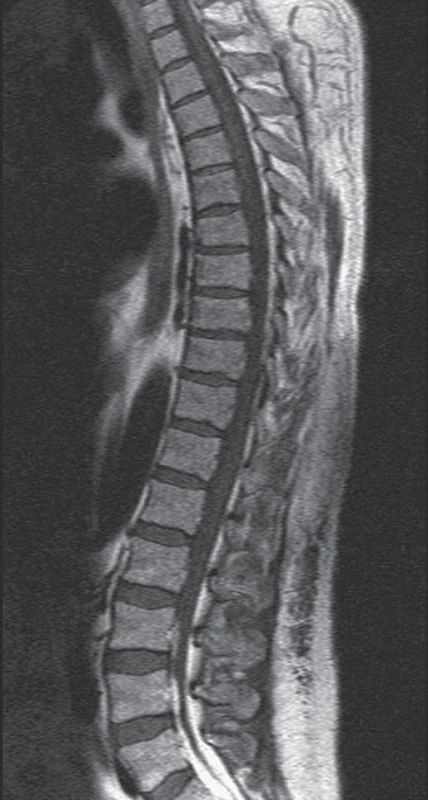
První kazuistika uvádí případ 48letého muže přijatého na naše pracoviště pro chronické pravostranné lumboischialgie (v distribuci kořene L5). Pacient trpěl chronickou obstrukční bronchopulmonální nemocí s alergickým astmatem a trvale užíval kortikoidy (metylprednizolon v dávce 16 mg po dobu pěti let). Pacient byl dále léčen pro arteriální hypertenzi, pro vředovou chorobu gastroduodena, měl po opakovaných flebotrombózách dolních končetin a prodělal tranzitorní ischemickou ataku. Jeho BMI (Body Mass Index) bylo 27,8. Neurologický nález byl při přijetí v normě, bez topické neurologické léze. CT a posléze MR vyšetřením bylo zjištěno zmnožení epidurálního tuku (od L3 kaudálně) (obr. 1). Zpočátku pacient profitoval z konzervativní terapie (analgetická léčba). Náhle však došlo ke zhoršení stavu, k rozvoji akutního syndromu kaudy (9/ 2003) a pacient byl akutně operován na neurochirurgii. Byla provedena laminektomie v etáži L3– L5 a odstraněna lipomatóza. Bezprostředně po operaci se stav pacienta výrazně zlepšil. Za dva měsíce po operaci se však opět objevily bolesti bederní páteře a kontrolní MR bederní páteře prokázala likvorovou pseudocystu v operačním přístupu. Byla provedena reoperace a plastika tvrdé pleny. Po několikaměsíčním období bez potíží došlo opět k exacerbaci bolestí bederní páteře s nálezem recidivy likvorové pseudocysty na MR. Operační řešení nebylo indikováno a byla provedena punkce pod CT kontrolou. Pro postupný nárůst bolestí byl pacient opět přešetřen (9/ 2004). Dle MR došlo k recidivě lipomatózy v etážích L3– L5 v jizevnaté tkáni. Byla provedena další operace – exstirpace fibrolipomu s laminektomií L3– L5 a plastika. Asi půl roku byl pacient bez výraznějších potíží. Od 3/ 2005 došlo znovu k recidivě obtíží charakteru oboustranných lumboischialgií. Na MR se opět objevila recidiva expanze a byla provedena další operace, a to redekomprese. Dle histologického vyšetření se jednalo o Schlofferův tumor jako reakci organizmu na šicí materiál. Pro neustupující neuropatické bolesti dolních končetin bylo pacientovi implantováno neurostimulační zařízení pro míšní stimulaci. Poté došlo ke zmírnění neuropatických bolestí, avšak nadále přetrvávají silné lumbalgie s nutností terapie opioidy.
Kazuistika 2
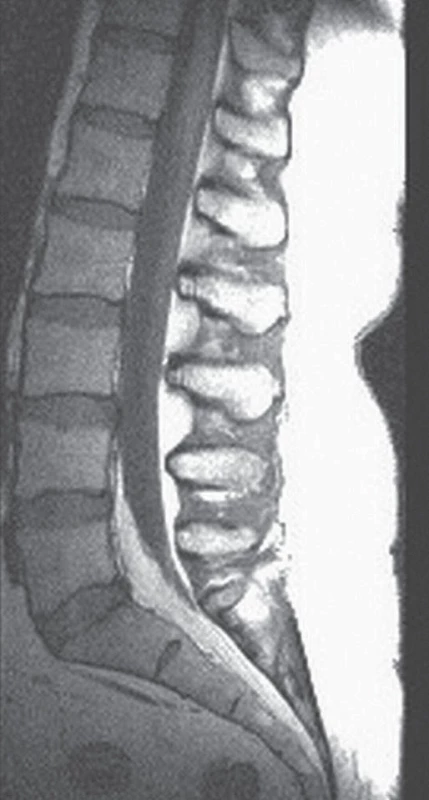
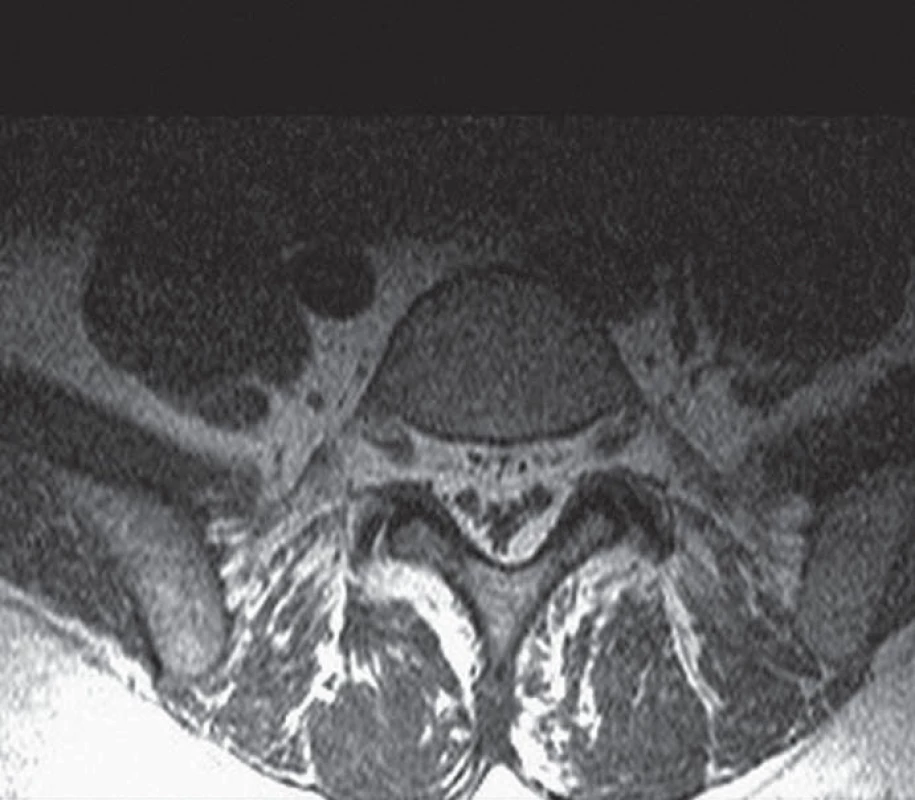
Druhá kazuistika popisuje případ 48leté ženy, která byla sledována pro bolesti bederní páteře trvající asi 10 let. Pacientka byla také léčena pro arteriální hypertenzi, hypercholesterolemii, diabetes mellitus 2. typu, trpěla obezitou (BMI 38,2). Kortikoidy nikdy neužívala. V roce 2003 došlo ke zhoršení chronických bolestí bederní páteře a k rozvoji oboustranného lumboischiadického syndromu. Pro tyto potíže byla provedena MR bederní páteře s nálezem epidurální lipomatózy od úrovně L5 kaudálně (obr. 2, 3). V objektivním neurologickém nálezu dominovala areflexie L5– S2, bez paréz. Při pátrání po možné sekundární příčině lipomatózy bylo provedeno endokrinologické vyšetření, které vyloučilo endogenní hyperkortizolizmus, resp. Cushingův syndrom (CS). Pacientce byla doporučena redukce nadváhy, upravena analgetická terapie a doporučena rehabilitace. Hmotnost se však pacientce nepodařilo snížit, kontrolní MR bederní páteře po dvou letech ukázala stacionární rozsah bederní lipomatózy, klinický stav byl bez podstatnější změny.
Kazuistika 3
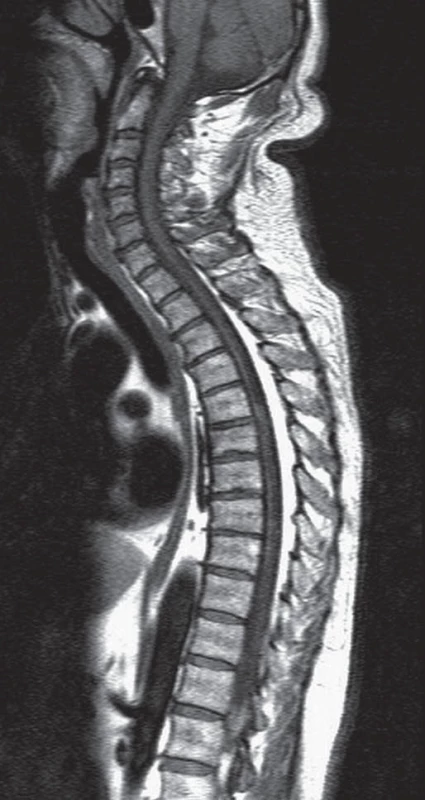
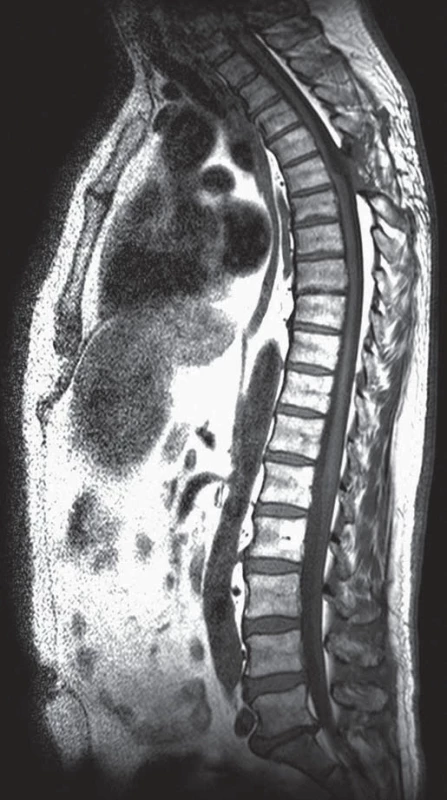
V třetí kazuistice uvádíme případ 56letého muže léčeného na našem pracovišti od roku 2008. Tento pacient trpěl na bolesti celé páteře od 40 let věku. Léčil se s arteriální hypertenzí a diabetem 2. typu na dietě, jeho BMI bylo 28,4. Kortikoidy nikdy neužíval. K bolestem páteře se pozvolna přidaly potíže charakteru algodysestezií levé dolní končetiny a trupu a sfinkterové potíže charakteru urgentní mikce. V objektivním neurologickém nálezu byla přítomna porucha kožního čití s hranicí od Th7 a porucha hlubokého čití na DKK, bez paréz. Byla provedena MR krční a hrudní páteře, kde v etážích Th3– Th10 bylo patologické zmnožení epidurálního tuku, s max. v etáži Th5 (obr. 4), což odpovídalo klinickému obrazu myelopatie s hranicí čití. Somatosenzorické a motorické evokované potenciály k dolním končetinám byly provedeny předoperačně s normálním nálezem. Elektivně byla provedena laminektomie Th5 a Th6 a parciálně Th4 se subtotální exstirpací tukové tkáně (obr. 5). Po operaci se bolesti hrudní páteře dle pacienta zmírnily z NRS 10 (Numerical Rating Scale) na NRS 2 (bolest byla hodnocena v rozpětí 0– 10), algodysestezie ustoupily. V rámci pátrání po sekundární příčině epidurální lipomatózy byl proveden endokrinologický skríning na endogenní produkci kortizolu s negativním nálezem.
Diskuze
Dle metaanalýzy amerických autorů bylo do roku 2005 v anglicky psané literatuře jenom 104 případů SEL, přičemž výskyt SEL v hrudní oblasti činil 45,8 %, v bederní oblasti 43,6 %, u 10 % pacientů se SEL nacházela současně v obou oblastech [5]. Fessler et al pak popisují lokalizaci SEL v hrudním úseku asi v 60 %, v bederním úseku zhruba ve 40 % [10]. Krční úsek páteře lipomatóza dle literárních dat nepostihuje [5].
Nejčastěji (až v 75 % případů) bývá SEL asociována s exogenním příjmem kortikosteroidů, což ilustruje i naše první kazuistika. V této souvislosti byla SEL zaznamenána u celé řady onemocnění: transplantace orgánů, systémový lupus erytematodes, revmatoidní artritida, Gravesova choroba, chronická hepatitida, dermatomyozitida, nefritický syndrom, glomerulonefritida, sarkoidóza, Crohnova choroba, sclerosis multiplex, chronická obstrukční plicní nemoc, atopická dermatitida, rakovina prostaty, lymfom, astma bronchiale, atd. Je známo, že hyperkortizolizmus vede k nahromadění tuku v typických distribucích (tvář, krk, trup a mediastinum). SEL je pak považována za důsledek hypertrofie tukové tkáně v páteřním kanálu. Dávka a délka užívání kortikosteroidů se u pacientů se SEL různí, avšak převážně se jedná o dlouhodobé užívání steroidů. Fessler et al uvádí průměrnou denní dávku prednizonu od 30 do 100 mg po dobu 5– 11 let před tím, než se stane SEL symptomatickou [10]. Jsou však popsány i případy SEL navozené krátkodobým podáváním kortikoidů v nízkých dávkách ve formě epidurálních steroidních injekcí nebo ve formě inhalační [11,12]. Obezita je druhou nejčastější příčinou SEL a byla nejspíše důvodem SEL u pacientky v druhé kazuistice. Vzhledem k vysokému počtu lidí trpících obezitou je ale výskyt velmi vzácný a doposud nebyla prokázána jednoznačná korelace mezi stupněm a délkou trvání obezity a lipomatózou [13]. Jaimes et al však prokázali signifikantní nárůst výskytu SEL u pacientů s vyššími hodnotami BMI a triglyceridů v americké populaci [14]. Předpokládá se, že obezita vyvolá v organizmu pseudocushingoidní stav se všemi důsledky vč. zvýšené hladiny kortizolu. Endogenní nadprodukce kortizolu jako příčina SEL je velmi vzácná. Nejčastěji se jedná o ACTH-dependentní hyperkortizolizmus, kdy podkladem je hormonálně aktivní adenom hypofýzy (Cushingova choroba), dále o adenom či hyperplazii kůry nadledvin nebo ektopickou paraneoplastickou produkci ACTH (plicní neuroendokrinní nádory).
Zbylé případy výskytu SEL spadají do skupiny idiopatické SEL. Případ idiopatické SEL ilustruje pacient ve třetí kazuistice, který nesplňoval kritéria obezity, nikdy neužíval kortikoidy a nebyl u něj nalezen endogenní hyperkortizolizmus.
V běžné praxi se nezřídka setkáme se situací, kdy je radiologem popsáno zmnožení epidurálního tuku v páteřním kanále, ale současně je přítomna ještě jiná patologie (nejčastěji degenerativní změny páteře jako hernie disku či spinální stenóza). Za této situace klinická symptomatika bývá často způsobena koincidencí změn, kdy zmnožení epidurálního tuku potencuje klinickou manifestaci jiných morfologických změn páteře.
Quint et al navrhli normální hodnotu pro šíři epidurálního tuku v hrudní oblasti 3– 6 mm. Tato hodnota byla založena na MR studii s 34 pacienty (šest pacientů se symptomatickou SEL a 28 pacientů v kontrolní skupině). Průměrná šíře epidurálního tuku u pacientů se symptomatickou SEL byla 8 mm, u pacientů v kontrolní skupině 4,6 mm [15].
Borré et al vytvořili klasifikaci SEL (stupeň 0– III) v lumbosakrálním úseku na základě měření předozadního rozměru durálního vaku, spinálního kanálu a šíře epidurálního tuku v axiální rovině ve výši horní krycí ploténky obratle S1 na MR u 2 528 pacientů (obr. 6) [7]. Podrobnější klasifikaci SEL dle Borrého et al uvádíme v tab. 1. Stupeň 0 představuje normální množství epidurálního tuku. Pacienti se stupněm I byli všichni asymptomatičtí, zatímco 14,5 % pacientů se stupněm SEL II bylo symptomatických. Všichni pacienti se stupněm epidurální lipomatózy III (celkem 52 pacientů) byli symptomatičtí [7]. Zajímavé bylo zjištění, že u 42,3 % pacientů s těžkou epidurální lipomatózou (stupeň III) byla popsána současně i jiná patologie (jako hernie disku, spondylolistéza, synoviální cysta, foraminální či centrální stenóza), která se zřejmě spolupodílela na klinických potížích [7]. V jiné retrospektivní studii autoři hodnotili frekvenci výskytu epidurální lipomatózy na MR bederní páteře, analyzovali celkem 1 498 MR bederní páteře a SEL III. stupně byla popsána u pěti pacientů (tj. 0,33 %) [16]. První dva pacienti z našich kazuistik spadají do kategorie SEL II. stupně. Třetí pacient nebyl na základě této klasifikace zařazen vzhledem k lokalizaci lipomatózy v hrudním úseku páteře. Pinkhardt et al však ve své retrospektivní analýze MR dat u pacientů se SEL uvádí možnost aplikovat obě výše uvedené klasifikace (klasifikace dle Quinta et al a klasifikace dle Borrého et al) u pacientů se SEL jak v hrudní, tak v bederní etáži [17].
![Schéma transverzálního řezu páteře s označením parametrů pro hodnocení epidurální lipomatózy (viz tab. 1, modifikováno dle Artner et al [4]).](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/3b1f6f461945933827a507c80a242a9f.png)
![MR klasifikace lumbosakrální epidurální lipomatózy dle Borré et al [7].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/fbd269a917341040a17aa0316f837eeb.png)
Konzervativní přístup v terapii SEL zahrnuje vysazení kortikoterapie a redukci váhy u obézních pacientů o 15 kg a více [18]. Vysazení kortikoterapie ale u řady pacientů není reálné s ohledem na jejich základní chronické onemocnění. Proto se doporučuje alespoň snížení dávky kortikoidů. Pacienti se SEL, kteří neužívají kortikoidy, by měli podstoupit endokrinologické vyšetření. Při diagnostice CS bychom nejprve měli potvrdit přítomnost hyperkortizolizmu. Velmi jednoduché a vysoce efektivní je stanovení ranního a nočního kortizolu doplněné o dexametazonový supresní test s nízkou dávkou dexametazonu (podání 1 mg dexametazonu). Pokud se potvrdí přítomnost hyperkortizolizmu, musíme dále určit jeho zdroj. K tomu slouží další laboratorní testy (bazální ranní hladina ACTH v plazmě, vysokodávkový dexametazonový supresní test) a samozřejmě zobrazovací metody. V případě laboratorně prokázaného ACTH-independentního CS je indikovano CT či MR nadledvin a v případě ACTH-dependentního CS je metoda volby MR hypofýzy. Zvláštní kapitolu pak představuje diagnostika ektopických forem CS [19].
Chirurgická terapie spočívá v dekompresivní laminektomii a resekci tukové tkáně. Ukazuje se, že pacienti s postižením v oblasti lumbosakrální mají větší profit z chirurgické terapie než pacienti s postižením v oblasti thorakální [8]. Případná funkční restituce komprimovaných kořenů kaudy je pravděpodobnější než restituce míšní funkce při myelopatii. V námi popsaných kazuistikách z operační terapie však lépe profitoval pacient s lipomatózou v hrudním úseku ve srovnání s pacientem s lipomatózou v bederním úseku. Domníváme se, že komplikovaný pooperační průběh byl u pacienta v první kazuistice (s lipomatózou v bederním úseku) způsoben polymorbiditou, nezbytností trvalé kortikoterapie pooperačně a reakcí organizmu na šicí materiál. Fassett et al dále uvádějí fakt, že lepších operačních výsledků dosahují pacienti, kteří před operací dostávali menší dávky steroidů ve srovnání s pacienty s vyššími dávkami, a pacienti s idiopatickou spinální epidurální lipomatózou [8]. Tento předpoklad splnil pacient uvedený ve třetí kazuistice. V literatuře byla rovněž popsána kazuistika pacientky s idiopatickou spinální epidurální lipomatózou v hrudním úseku páteře (Th1– Th9) s míšní kompresí, která se výrazně zlepšila po operačním řešení (zadní dekompresivní laminektomii) [20]. Fessler et al udávají 22% riziko mortality jeden rok po operaci u pacientů se SEL léčených kortikoidy [10]. Vzhledem k tomu, že operační riziko laminektomie je relativně nízké, Fessler et al předpokládají, že vysoká hodnota pooperační mortality je důsledkem navozené imunosuprese při terapii kortikoidy a častou polymorbiditou těchto pacientů. Vzhledem k tomu, že SEL je ve většině případů pomalu progredující onemocnění, není většinou důvod volit urgentní dekompresi s výjimkou rozvoje syndromu kaudy, který je však jakožto manifestace SEL vzácný. Wells et al ve své práci uvádějí kazuistiku obézního pacienta, u kterého se lumbosakrální epidurální lipomatóza manifestovala akutním syndromem kaudy s výrazným pooperačním zlepšením, přičemž operace byla provedena akutně. Autoři zdůrazňují nezbytnost akutního chirurgického řešení (dekomprese) v případě manifestace lumbosakrální epidurální lipomatózy syndromem kaudy [21]. Vzhledem k nízkému počtu pacientů se SEL nebyla dosud publikována studie, která by srovnala výsledky konzervativní a chirurgické terapie. Nová MR klasifikace, kterou vytvořil Borré et al, může být nápomocna ve stanovení prognózy, a tím i při volbě terapeutického postupu. U pacientů se SEL stupně I je doporučován spíše konzervativní postup, zatímco u pacientů se stupněm III spíše chirurgická dekomprese [7]. U SEL stupně II volíme přístup individuální s ohledem na klinickou symptomatiku.
Závěr
SEL musíme vzít do úvahy v diferenciální diagnostice míšní či kořenové komprese u pacientů s rizikovými faktory pro toto onemocnění, k nimž patří obezita, užívání kortikoidů a endogenní hyperkortizolizmus. Při hodnocení šíře epidurálního tuku na zobrazovacích vyšetřeních, při volbě terapeutického postupu a při stanovení prognózy nám mohou být nápomocny nové klasifikace, které vytvořili Borré (pro bederní páteř) a Quint (pro hrudní páteř). Samotná SEL je ale velmi vzácná, u pacientů se často vyskytuje v koincidenci s jinými, hlavně degenerativními změnami páteře. K posouzení vztahu SEL a její klinické manifestace je tedy nutné přistupovat velmi obezřetně.
Seznam použitých zkratek
ACTH – adrenokortikotropní hormon
BMI – Body Mass Index
CS – Cushingův syndrom
CT – počítačová tomografie
MR – magnetická rezonance
NRS – Numerical Rating Scale (numerická škála)
SEL – spinální epidurální lipomatóza
Autoři děkují MgA. Marianě Marešové za nakreslení schématu.
Tato práce byla podpořena MZ ČR – RVO (FNBr, 65269705).
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
Přijato k recenzi: 25. 8. 2015
Přijato do tisku: 19. 11. 2015
MUDr. Tereza Andrašinová
Neurologická klinika
LF MU a FN Brno
Jihlavská 20
625 00 Brno
e-mail: tandrasinova@fnbrno.cz
Zdroje
1. Sato M, Yamashita K, Aoki Y, Hiroshima K. Idiopathic spinal epidural lipomatosis. Case report and review of literature. Clin Orthop Relat Res 1995; 320: 129– 134.
2. Lee M, Lekias J, Gubbay SS, Hurst PE. Spinal cord compression by extradural fat after renal transplantation. Med J Aust 1975; 1(7): 201– 203.
3. Muñoz A, Barkovich JA, Mateos F, Simón R. Symptomatic epidural lipomatosis of the spinal cord in a child: MR demonstration of spinal cord injury. Pediatr Radiol 2002; 32(12): 865– 868.
4. Artner J, Leucht F, Cakir B, Reichel H, Lattig F. Spinal epidural lipomatosis. Orthopade 2012; 41(11): 889– 893. doi: 10.1007/ s00132-012-1966-z.
5. Fogel GR, Cunningham PY, Esses SI. Spinal epidural lipomatosis: case reports, literature review and meta-analysis. Spine J 2005; 5(2): 202– 211.
6. Starý M, Rosík S. Spinální epidurální lipomatóza. Neurol Prax 2007; 1: 39– 41.
7. Borré DG, Borré GE, Aude F, Palmieri GN. Lumbosacral epidural lipomatosis: MRI grading. Eur Radiol 2003; 13(7): 1709– 1721.
8. Fassett DR, Schmidt MH. Spinal epidural lipomatosis: a review of its causes and recommendations for treatment. Neurosurg Focus 2004; 16(4): E11.
9. Kuhn MJ, Youssef HT, Swan TL, Swenson LC. Lumbar epidural lipomatosis: the „Y“ sign of thecal sac compression. Comput Med Imaging Graph 1994; 18(5): 367– 372.
10. Fessler RG, Johnson DL, Brown FD, Erickson RK, Reid SA, Kranzler L. Epidural lipomatosis in steroid-treated patients. Spine 1992; 17(2): 183– 188.
11. Roy-Camille R, Mazel C, Husson JL, Saillant G. Symptomatic spinal epidural lipomatosis induced by a long-term steroid treatment. Review of the literature and report of two additional cases. Spine 1991; 16(12): 1365– 1371.
12. Sandberg DI, Lavyne MH. Symptomatic spinal epidural lipomatosis after local epidural corticosteroid injections: a case report. Neurosurgery 1999; 45(1): 162– 165.
13. Voháňka S. Méně časté příčiny komprese v bederním úseku. In: Mičánková Adamová B (ed.). Lumbální spinální stenóza. 1. vyd. Praha: Galén 2012: 37– 40.
14. Jaimes R, Rocco AG. Multiple epidural steroid injections and body mass index linked with occurrence of epidural lipomatosis: a case series. BMC Anesthesiol 2014; 14: 70. doi: 10.1186/ 1471-2253-14-70.
15. Quint DJ, Boulos RS, Sanders WP, Mehta BA, Patel SC, Tiel RL. Epidural lipomatosis. Radiology 1988; 169(2): 485– 490.
16. Sugaya H, Tanaka T, Ogawa T, Mishima H. Spinal epidural lipomatosis in lumbar magnetic resonance imaging scans. Orthopedics 2014; 37(4): e362– e366. doi: 10.3928/ 01477447-20140401-57.
17. Pinkhardt EH, Sperfeld AD, Bretschneider V, Unrath A, Ludolph AC, Kassubek J. Is spinal epidural lipomatosis an MRI-based diagnosis with clinical implications? A retrospective analysis. Acta Neurol Scand 2008; 117(6): 409– 414.
18. Pouchot J, Si-Hassen C, Damade R, Bayeux MC, Mathieu A, Vinceneux P. Cauda equina compression by epidural lipomatosis in obesity. Effectiveness of weight reduction. J Rheumatol 1995; 22(9): 1771– 1775.
19. Ďurovcová V, Kršek M. Cushingův syndrom – charakteristika, diagnostika a léčba. Med Prax 2009; 6(6): 295– 299.
20. Stephenson W, Kauflin MJ. Unusual presentation of spinal lipomatosis. Int Med Case Rep J 2014; 7: 139– 141. doi: 10.2147/ IMCRJ.S54456.
21. Wells AJ, McDonald MJ, Sandler SJ, Vrodos NJ. Lumbosacral epidural lipomatosis causing rapid onset cauda equina syndrome. J Clin Neurosci 2014; 21(7): 1262– 1263. doi: 10.1016/ j.jocn.2013.09.027.
Štítky
Dětská neurologie Neurochirurgie NeurologieČlánek vyšel v časopise
Česká a slovenská neurologie a neurochirurgie

2016 Číslo 1
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejčastější nežádoucí účinky venlafaxinu během terapie odeznívají
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- MUDr. Lenka Klimešová: Multioborová vizita může být klíčem k efektivnější perioperační léčbě chronické bolesti
Nejčtenější v tomto čísle
- Pozorovanie hrúbky vrstvy nervových vlákien sietnice u pacientov so sklerózou multiplex pomocou optickej koherentnej tomografie
- Sympatická kožní odpověď v diagnostice neuropatie tenkých vláken
- Komplikace kranioplastik po dekompresivní kraniektomii
- Indikace dekompresivní kraniektomie
