-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Naše zkušenosti s mobilní náhradou krčního disku Mobi‑ C – výsledky studie s intervalem sledování pět let
Mobile Total Disc Replacement Prosthesis Mobi ‑ C, our Experience – Results of the Study with Five Years Follow‑up
Aim:
To present clinical outcome and radiological findings in a group of patients five years after an implantation of mobile total disc replacement prostheses Mobi-C.Material and methods:
Retrospection of prospectively collected data after five years from 17 patients with 18 disc prostheses Mobi-C implanted at the Department of Neurosurgery, Charles University Teaching Hospital in Plzen, Czech Republic. The surgery was indicated in the presence of symptoms of radiculopathy and/or myelopathy in correlation with soft disc herniation on magnetic resonance. Clinical condition was evaluated using the Visual Analogue Scale (VAS), modified Japanese Orthopaedic Association Scale (mJOA) and the Nurick Scale Range of motion of the operated spinal segment and the entire cervical spine was assessed with dynamic X rays. Heterotopic ossification was evaluated according to the Mehren classification. The results were statistically tested with nonparametric Wilcoxon test on the 0.05 significance level.Results:
Range of motion five years after the implantation was not restricted, median remained the same. 7.0 (p = 0.2932), range of motion of the entire cervical spine was not significant; median increased from 36 to 48 (p = 0.0997). Heterotopic ossification grade 0 was found in 28%, bony fusion, degree IV, in 11%. Statistically significant improvement in neurological findings was found in all patients. The median score on VAS changed from 5.5 to 2 (p = 0.0009) and mJOA median from 16 to 18 (p = 0.0025).Conclusions:
With respect to clinical outcome, total disc replacement with mobile prosthesis Mobi-C is an effective option in the treatment of cervical disc degeneration. The range of motion of the operated segment remained stable during five years after the implantation. No correlation was found between clinical outcome and range of motion of the prosthesis.Key words:
prosthesis – total disc replacement – cervical spine – disc herniation – heterotopic ossification – spine mobility
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.
Autoři: D. Štěpánek; D. Bludovský; M. Choc; S. Žídek; I. Holečková; V. Přibáň
Působiště autorů: Neurochirurgické oddělení, LF UK a FN Plzeň
Vyšlo v časopise: Cesk Slov Neurol N 2014; 77/110(3): 343-348
Kategorie: Krátké sdělení
Souhrn
Cíl:
Prezentovat výsledky pětiletého sledování pacientů po implantaci mobilní náhrady krčního disku Mobi ‑ C, zhodnotit klinické i radiologické výsledky a jejich vzájemný vztah.Soubor a metodika:
Retrospektivně zpracovaná studie s prospektivním sběrem dat. Na Neurochirurgickém oddělení FN Plzeň jsme sledovali 17 pacientů s 18 implantovanými disky Mobi ‑ C po dobu pěti let. Indikací k operaci byly známky radikulopatie a/ nebo myelopatie v korelaci s grafickým nálezem. Vstupním radiologickým nálezem byla hernie disku podle magnetické rezonance. Hodnotili jsme vývoj klinického nálezu škálami –Visual Analogue Scale (VAS), modifikovaná Japanese Orthopedic Association Score (mJOA), u míšních lézí Nurickova škála. Rozsah pohybu operovaného segmentu a celé krční páteře jsme posuzovali podle dynamických snímků. Výskyt heterotopické osifikace byl zpracován dle Mehrenovy klasifikace. Výsledky byly zhodnoceny neparametrickým Wilcoxonovým testem na hladině významnosti 0,05.Výsledky:
Po pěti letech nedochází ke snížení rozsahu pohybu v operovaném segmentu, medián rozsahu pohybu segmentu zůstává na předoperační hodnotě 7,0 (p = 0,2932). Rozsah pohybu krční páteře se nevýznamně zvětšil, medián z 36 na 48 (p = 0,0997). Při hodnocení osifikace byl stupeň 0 u 28 %, naopak stupeň IV, plná fúze, u 11 % segmentů. Statisticky významné zlepšení neurologického nálezu nastalo u všech sledovaných. Změna mediánu škály VAS z 5,5 na 2 (p = 0,0009) a mediánu mJOA z 16 na 18 (p = 0,0025).Závěry:
Implantace mobilní náhrady krčního disku Mobi ‑ C je efektivní volba léčby degenerativního onemocnění krčních disků z hlediska klinického výsledku. Rozsah pohybu operovaného segmentu se po dobu pěti let nezmenšil. Vztah mezi výsledným klinickým stavem pacienta a funkčním rozsahem pohybu implantátu jsme neprokázali.Klíčová slova:
náhrada – kompletní náhrada disku – krční páteř – hernie disku – heterotopická osifikace – mobilita páteřeÚvod
Implantace náhrad krčních disků se rozvíjí od poloviny dvacátého století. Navázala na zkušenosti z oblasti náhrad bederních disků, které byly vyvíjeny s přibližně desetiletým předstihem. První implantovaná mobilní náhrada krčního disku byly Fernstromovy koule koncem 50. let [1], v roce 1989 byl uveden disk Cummins ‑ Bristol (Cummins ‑ Bristol Arteficial Cervical Joint) [2]. Až v dalším desetiletí pak byla vyvinuta Bryanova náhrada (Medtronic Sofamor Danek) [3]. Následoval extenzivní vývoj dalších implantátů, jako ProDisc ‑ CTM (Synthes), Mobi ‑ CTM (LDR Medical) a jiné.
Kromě zachování mobility operovaného disku je jedním ze zvažovaných efektů prevence mechanického přetížení přilehlého (obyčejně kraniálního) segmentu páteře. O otázce tzv. onemocnění nebo syndromu přilehlého segmentu (Adjacent Segment Disease, ASD), tj. akceleraci degenerativních změn disku segmentu kraniálně od operovaného disku, se intenzivně diskutuje zejména v souvislosti s fúzními technikami [4 – 10]. Není ale jasné, zda jsou změny pokračováním přirozeného průběhu degenerativních jevů [11], nebo jestli přímo souvisí s omezením hybnosti operovaného segmentu.
Zpočátku široké spektrum indikací k mobilní náhradě krčního disku se v souvislosti s publikovanými výsledky dlouhodobého sledování pacientů [12] postupně zužuje. Častěji jsou indikováni pacienti s degenerativními změnami pouze v oblasti intervertebrálního disku bez osteoproduktivních změn obratlových těl. Ideálním pacientem k indikaci krční artroplastiky se zdá být mladší pacient s tzv. měkkým výhřezem disku ve střední etáži krční páteře [13].
U operovaného segmentu by měla být zachována nejen výška disku, ale zejména dostatečná mobilita. Je otázka, zda při již rozvinutých degenerativních změnách segmentu, s omezenou pohyblivostí, počínajícími osteofyty a sníženou výší disku nebude pooperačně degenerativní proces pokračovat a stav povede i přes implantovanou mobilní protézu k časné fúzi segmentu. Četnější výskyt heterogenní osifikace v operovaném segmentu prokázali Wu et al [14] u spondylózy artikulujících obratlových těl ve srovnání s měkkou hernií disku. Na časné fúzi se rovněž jednoznačně podílí nevhodná operační technika a neadekvátní výběr a usazení protézy [7].
Podle publikovaných prací [15 – 18] jsou klinické výsledky po krčních diskektomiích dobré bez ohledu na to, následuje‑li fúze segmentu nebo implantace mobilní náhrady. V případě, že omezení jednoho segmentu má vliv na rozvoj a akceleraci degenerativních změn přilehlého segmentu, mělo by být výhodné zlepšit jeho rozsah pohybu (ROM) adekvátně zvoleným mobilním implantátem. Vznik heterogenní osifikace (HO), která vede k omezení pohybu implantátu až k fúzi operovaného segmentu, je nežádoucí a bývá někdy označována jako komplikace mobilní náhrady krčního disku [19]. Dosud však není prokázána souvislost mezi rozsahem pohybu operovaného segmentu a výsledným stavem pacienta.
Soubor a metodika
Retrospektivně jsme hodnotili soubor operovaných pacientů z období 1/ 2006 až 3/ 2008. V tomto období jsme provedli 18 implantací krčních mobilních disků MOBI ‑ C (LDR, Francie) u 17 pacientů. V souboru bylo zastoupeno šest žen a 11 mužů. Průměrný věk pacientů byl 40,3 roku (27 – 55 let). Na všech výkonech se podíleli dva operatéři (M. C. a S. Ž.). Všichni pacienti podepsali informovaný souhlas se studií, která byla schválena etickou komisí FN Plzeň. Nikdo z autorů neměl žádný závazek ve vztahu k implantovanému disku.
Indikací k operaci byl rozvoj či progrese neurologické léze, a to jak radikulopatie, tak myelopatie. Všichni pacienti podstoupili konzervativní terapii, avšak ta nebyla úspěšná. Délka konzervativní terapie se lišila v závislosti na rychlosti progrese neurologického deficitu. U všech pacientů předoperačně proběhlo neurologické klinické vyšetření a byly vyplněny dotazníky mJOA skóre (modified Japanese Orthopaedic Association Score) [20], VAS (Visual Analogue Scale) [21] a u míšních lézí Nurick skóre [22].
U všech bylo provedeno RTG vyšetření v předozadní, bočné a šikmé projekci a dynamických snímků v bočné projekci v záklonu a předklonu. Všichni podstoupili magnetickou rezonanci (MR).
Ambulantní kontroly proběhly v intervalu šest měsíců, rok, dva a pět let od operace. Při každé kontrole bylo provedeno klinické neurologické vyšetření a byly doplněny všechny skórovací škály ve shodě s předoperačním vyšetřením (mJOA, VAS, Nurick). Ze zobrazovacích metod byla vždy doplněna baterie RTG skenů, vyjma šikmých projekcí, které byly realizovány pouze při kontrole po dvou letech.
V souboru jsme hodnotili vývoj objektivního neurologického nálezu a vývoj subjektivních skórovacích škál. Posuzovali jsme výskyt heterogenní osifikace dle Mehren/ Suchomelovy klasifikace [23], a to v maximálním možném časovém rozpětí od operace, tj. po pěti letech.
Hodnocení rozsahu pohybu krční páteře probíhalo s využitím lokálního programu Surgimap Spine (Nemaris Inc., USA) k měření úhlů s manuální korekcí proložených přímek (obr. 1) a přímým měřením na tištěných kopiích snímků. Proměřován byl rozsah pohybu (Range Of Motion, ROM) operovaného segmentu a ROM celé krční páteře, tj. C2 – C7. Měření prováděli nezávisle dva z autorů studie (nikoliv operatéři), v případě rozdílu naměřených hodnot větších než 1° u ROM segmentu a 2° u ROM krční páteře proběhlo kontrolní přeměření. Při rozdílu naměřených hodnot v rámci uvedené tolerance byla vždy použita nižší hodnota. Ve shodě s prací Beauraina et al [24] jsme za imobilní segment považovali hodnotu ROM ≤ 3°.
Obr. 1. Pooperační RTG kontrola. 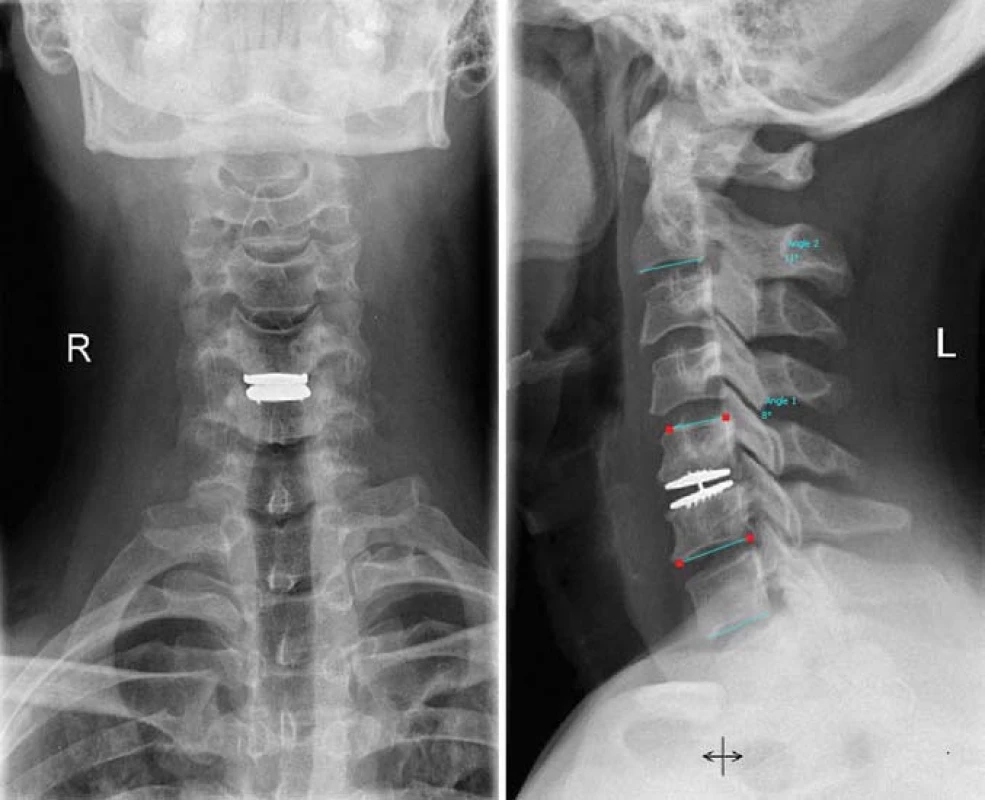
Vlevo AP projekce, vpravo bočná projekce v neutrálním postavení. Proloženy přímky k měření ROM segmentu a ROM C2-7. Výsledky byly vzhledem k počtu pacientů statisticky zpracovány neparametrickým Wilcoxonovým testem. Položená hypotéza byla ověřena na hladině významnosti 0,05.
Výsledky
Ve všech případech bylo dle MR přítomno degenerativní postižení disku, a to ve formě protruze či volné extruze. Pouze v pěti etážích (28 %) byly dle RTG přítomny i degenerativní změny obratlových těl.
U pacientů s radikulopatií byl nejčastěji postižen kořen C6 (senzitivní porucha 8×, motorická 7×), následována lézí kořene C7 (senzitivní 5×, motorická 6×). Neurologické příznaky viz tab. 1., zastoupení jednotlivých operovaných etáží krční páteře viz graf 1.
Tab. 1. Předoperační neurologické příznaky. 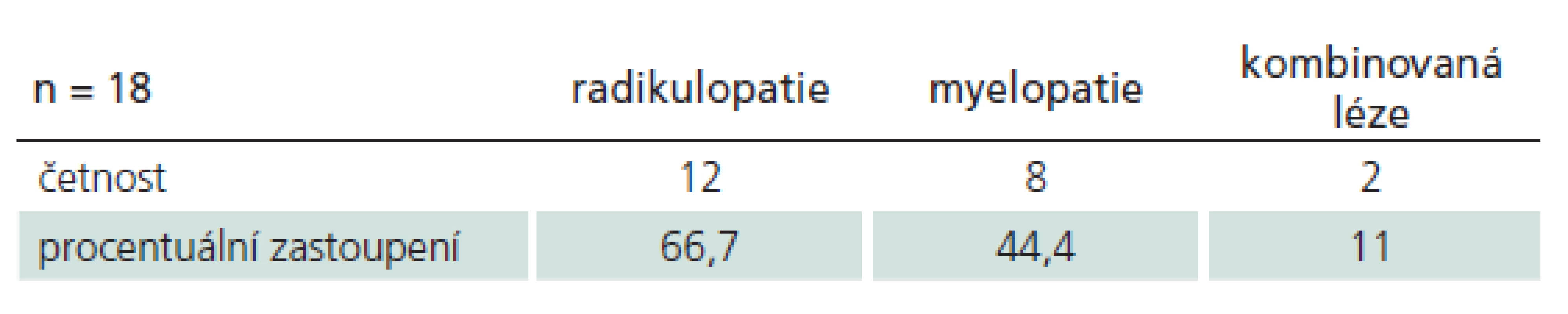
Graf 1. Zastoupení operovaných segmentů v souboru. 
Bolest (hodnoceno škálou VAS) se statisticky významně zmírnila u všech pacientů (tab. 2). U žádného pacienta nedošlo po dobu pěti let od operace ke zhoršení objektivního neurologického nálezu, hodnota mJOA se statisticky významně zvýšila (tab. 2).
Tab. 2. Vývoj hodnot skórovacích škál VAS a mJOA od předoperačního období (0 měsíců) po dobu pěti let (60 měsíců). 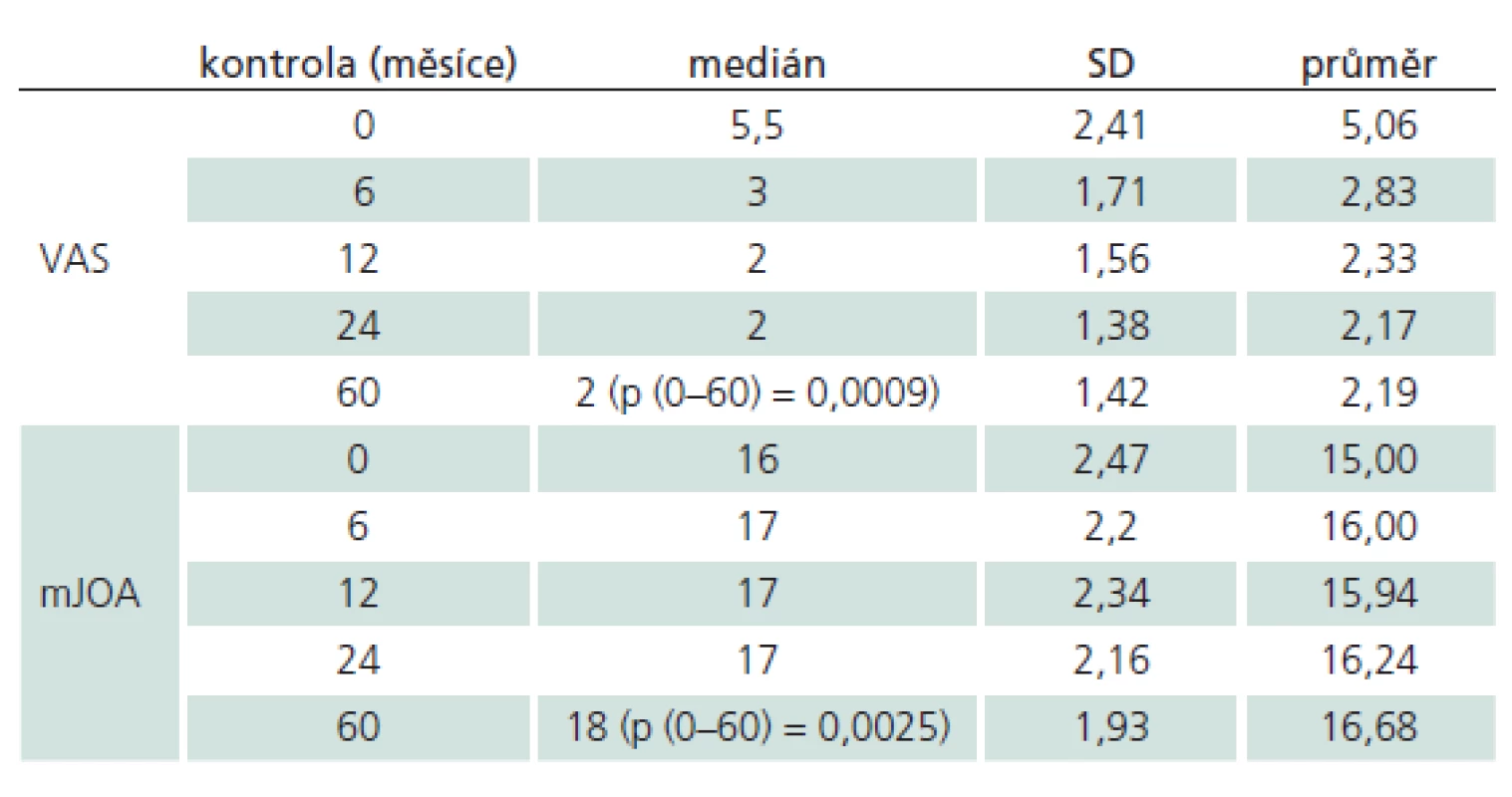
U osmi pacientů byla v objektivním neurologickém nálezu zastoupena složka cervikální myelopatie. V rámci pěti let sledování došlo u čtyř ke zlepšení neurologického nálezu, u zbylých čtyř zůstala tíže neurologického deficitu beze změn, u žádného nenastalo – zhoršení (tab. 3).
Tab. 3. Vývoj cervikální myelopatie u osmi pacientů hodnoceno Nurickovou škálou. 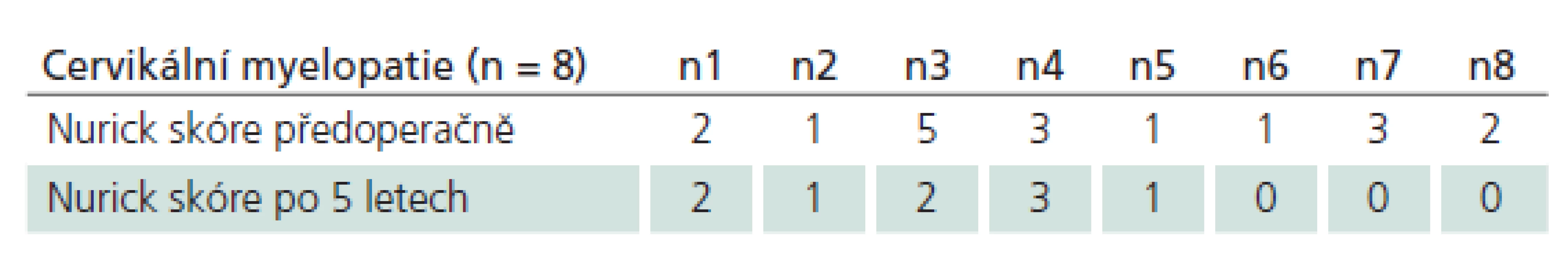
Medián rozsahu pohybu operovaného segmentu krční páteře po implantaci mobilní protézy MOBI ‑ C se v časovém horizontu pěti let nezměnil. Po šesti měsících byl ROM operovaného segmentu větší, tato hodnota se ale v rámci pěti let vrátila na předoperační úroveň. Medián uvedeného parametru zůstal relativně konstantní. Statisticky nevýznamně se postupně zvětšoval ROM celé krční páteře v časovém horizontu pěti let po operaci (grafy 2, 3, tab. 4).
Graf 2. Vývoj rozsahu pohybu operovaného segmentu po dobu pěti let, udáno jako medián a směrodatná odchylka (SD). 
Graf 3. Vývoj rozsahu pohybu krční páteře po dobu pěti let, udáno jako medián a směrodatná odchylka (SD). 
Tab. 4. Vývoj hodnot ROM segmentu a ROM krční páteře od předoperačního období (0 měsíců) po dobu sledování pěti let (60 měsíců). 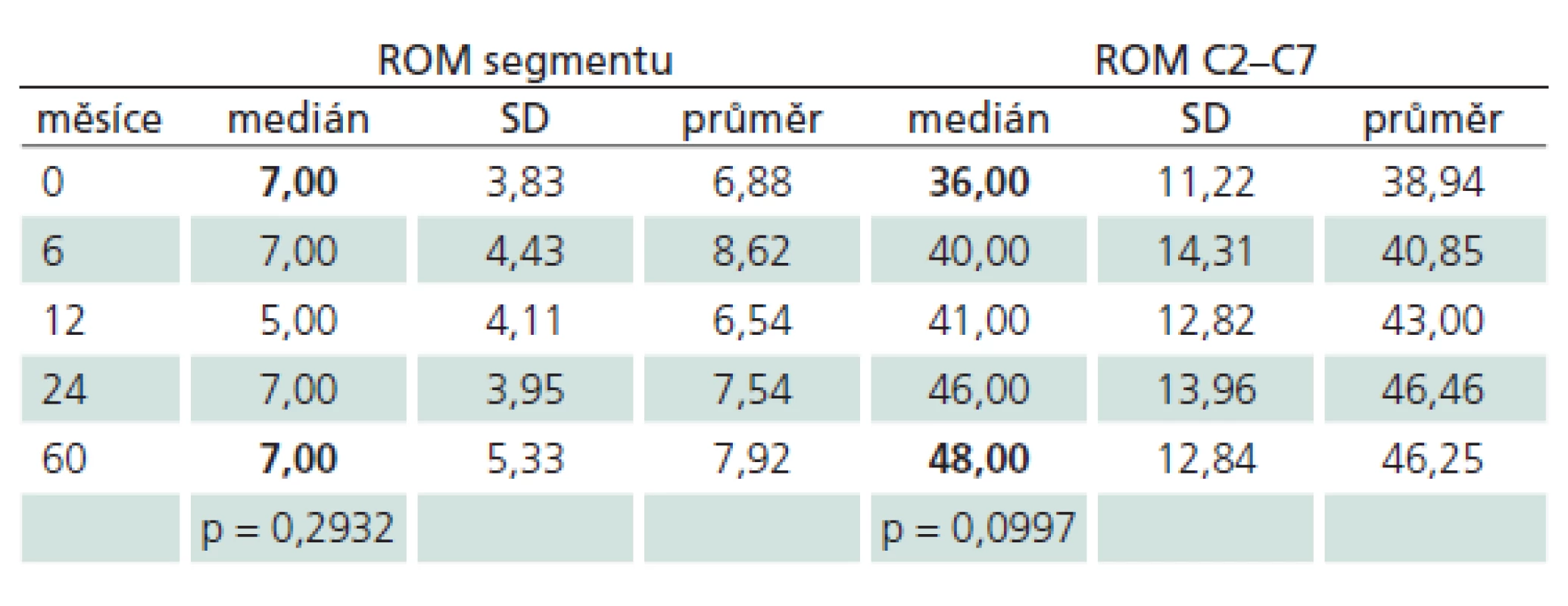
Změnu statiky páteře po implantaci mobilního disku vzhledem k heterogenitě souboru nebylo možné statisticky hodnotit. Z naznačených trendů lze usuzovat na pooperační lordotizaci krční páteře u předoperačního kyfotického či neutrálního postavení. U žádného z pacientů jsme nezaznamenali pooperační tendenci kyfotizace krční páteře. Při předoperačně lordotickém postavení páteře docházelo po operaci rovným dílem buď k další progresi krční lordózy, nebo stav zůstal stacionární.
Při hodnocení stupně heterogenní osifikace jsme po pěti letech sledování zaznamenali dva zcela nepohyblivé segmenty (stupeň 4) po mobilní náhradě krčního disku. V prvém případě došlo k fúzi po roce od operace (vývoj HO: předoperačně ROM 7°, pooperačně v šesti měsících – ROM 6° HO II, 12 měsících – ROM 3°, HO IV), v druhém případě byla fúze zjištěna až při kontrole po pěti letech (vývoj HO: předoperačně ROM 9°, pooperačně v šesti měsících – ROM 12° HO 0, 12 měsících – ROM 14°, HO 0, 24 měsících – ROM 10°, HO I, 60 měsících – ROM 3°, HO IV). Čtyřikrát jsme stupeň hodnotili jako 3, přičemž u dvou případů se jednalo o hraniční rozsah pohybu segmentu (ROM 4°, resp. 6°). Stupeň 0, tj. segment zcela bez tvorby osteofytů, jsme registrovali u pěti pacientů (viz tab. 5, graf 4).
Tab. 5. Rozložení stupňů heterogenní osifikace v souboru po pěti letech. 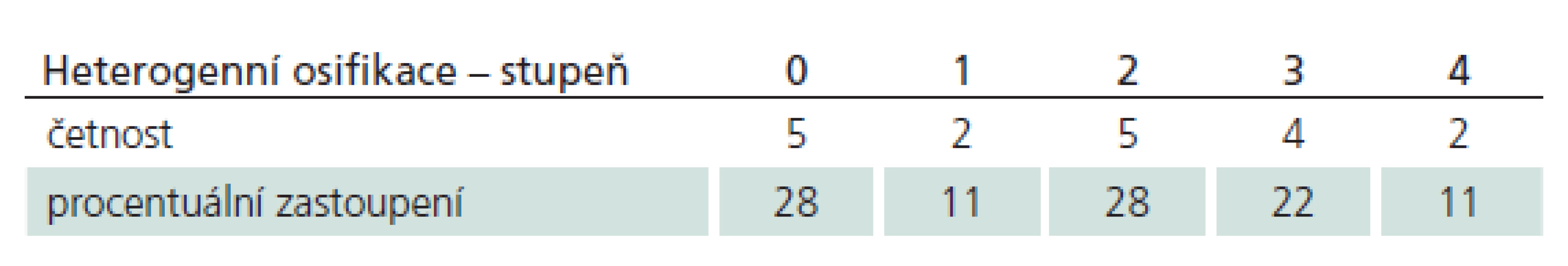
Graf 4. Rozložení stupňů heterogenní osifikace v souboru po pěti letech. 
Nebyla indikována žádná revizní operace.
Diskuze
V našem souboru při pětiletém sledovacím období zůstal medián ROM segmentu beze změny. Hybnost operovaného segmentu se nezmenšila, což potvrzují i další práce [16,17,24,26,27]. Vzhledem ke dvěma zjištěným fúzím při nezměněném mediánu ROM segmentu lze výsledek interpretovat jako pooperační zvýšení ROM segmentu. Toto zvýšení může souviset s významnou pooperační regresí parametru VAS, neboť předoperační ROM je měřen ve stadiu klinických obtíží, a lze proto předpokládat, že pohyb páteře je omezen pro bolest.
Naše výsledky jsou obdobné jako v Beaurainově studii [24], která analyzuje Mobi ‑ C protézu, a to s dvouletým sledovacím obdobím. Ve shodě s autorem jsme za nepohyblivý segment považovali ROM ≤ 3°. Medián ROM segmentu se v téže práci změnil z 9,9 na 9, v našem souboru zůstával na hodnotě 7. Za dvouleté období sledování prokázal 7,9 % ankylotických segmentů a 32,9 % segmentů zcela bez přítomnosti heterogenní osifikace (HO). V našem souboru byla hodnota fúzí 11 % a zastoupení stupně 0 bylo 28 %. Rozložení stupňů heterogenní osifikace, kterou hodnotili dle Mehren/ Suchomelovy klasifikace [23], bylo obdobné po dvou letech v autorově studii i po pěti letech v našem souboru. Statisticky významné snížení VAS a zlepšení klinického stavu je rovněž ve shodě s našimi nálezy.
Obdobné výsledky s protézou Mobi ‑ C publikovali i Lee et al [26], opět s dvouletým sledováním. Uvedený medián ROM segmentu byl bez statisticky významné změny oproti předoperační hodnotě 10°. Také tento autor potvrdil významné klinické zlepšení pooperačního stavu.
Při revizi prací hodnotících jiné mobilní protézy je výsledný segmentální ROM obdobný. Porchet et al ve své práci [16], prospektivní, randomizované, ale pouze s ročním sledováním, potvrzují hodnotu ROM segmentu beze změn oproti předoperačnímu stavu u implantátu Prestige II.
V práci Parka et al [27] nebyl statisticky významný rozdíl ROM segmentu pooperačně při dvouletém sledování u protézy ProDisc ‑ C.
Rovněž u implantátu Bryan, jak publikovali Walraevens et al [17], byla hodnota ROM bez změny, a to při osmiletém sledování. Zachovalou hybnost implantátu Bryan potvrzují i Sasso et al [8] v práci s dvouletým sledováním.
Hybnost segmentu po implantaci mobilní protézy tedy zůstává zachována v celém spektru implantátů a rozsah pohybu je beze změn oproti předoperačnímu stavu.
Výskyt heterogenní osifikace operovaného segmentu u protézy Bryan se zhodnocením po šesti i po osmi letech publikovali Walraevens et al [17]. U 62 % neshledali přítomnost žádných osteoproduktivních změn, u 8 % naopak shledali ankylózu segmentu. Mezi čtvrtým až osmým rokem sledování nepozorovali žádnou změnu.
Suchomel et al ve své práci [18] uvádějí u náhrady ProDisc ‑ C stupeň 0 – 2 u 37 % a ankylózu u 18 % po čtyřech letech sledování. Naproti tomu Štulík et al [28] prezentují ve studii s implantátem ProDisc ‑ C a dvouletým sledováním 85 % segmentů zcela bez HO (stupeň 0) a 5 % kompletních fúzí (stupeň 4).
V souvislosti s výše uvedenými výsledky HO u disku Mobi ‑ C se zdá diskrepance mezi výskytem HO u jednotlivých typů protéz. To potvrzují Yi et al [29], kteří nejmenší výskyt HO pozorovali u implantátu Bryan, poté Mobi ‑ C a nejvyšší u ProDisc ‑ C.
V naší sestavě jsme registrovali po pětiletém zhodnocení obdobné výsledky, jaké popsali u ProDisc ‑ C Mehren et al [23] již v prvním roce. Ve srovnání s implantátem Bryan byla HO v naší sestavě četnější. Nicméně vliv HO na klinický stav pacienta je zanedbatelný [17,26].
Původní cíl mobilních náhrad disku je zachováním hybnosti operovaného segmentu předejít akceleraci degenerativních změn přilehlého segmentu až ASD. Mnoho autorů předpokládá vyšší výskyt ASD u fúzní techniky [30 – 34]. Přesto existují práce, které tento vliv popírají a uvádějí srovnatelný vliv fúze a artroplastiky na rozvoj ASD [35,36]. Porchet et al [16] ve své prospektivní randomizované práci, i když připouštějí limitaci hodnoceného souboru, nepozorovali změnu pohybu přilehlého segmentu. Denaro et al [11] uvádějí minimální vliv fúzní operace na pohyb přilehlého segmentu a na celkový rozsah pohybu krční páteře. Naproti tomu Kelly et al [9] potvrzují signifikantní zvětšení pohybu přilehlých segmentů po fúzní operaci.
V našem souboru jsme po pěti letech zaznamenali zvětšení rozsahu pohybu celé krční páteře, což ve své práci potvrzují Auerbach et al [10]. Změna nebyla statisticky významná, ale je třeba ji hodnotit i v kontextu fyziologického vývoje ROM, který s věkem klesá [37]. V našem souboru zůstal po dobu sledování zachován medián ROM operovaného segmentu.
Vzhledem k heterogenitě dat v našem souboru nebylo možné statisticky validně zhodnotit změnu statiky krční páteře. Guérin et al [38] pozorovali v jeho sestavě s Mobi ‑ C zvětšení lordózy krční páteře. Geometrii hodnotili dle tangenciálního úhlu C2 – C7, který se zvětšil z 12,8° na 16°. V naší sestavě tento trend není významný, ale u žádného z pacientů jsme nezaznamenali tendenci ke kyfotizaci páteře.
Závěr
Po implantaci mobilní náhrady Mobi ‑ C došlo v pětiletém hodnocení ke statisticky významnému zlepšení klinického stavu – snížení hodnoty VAS a zvýšení hodnoty mJOA. Zaznamenali jsme relativně nízkou četnost heterotopických osifikací v kontextu ostatní krčních mobilních náhrad.
Fúzi operovaného segmentu jsme zaznamenali v našem souboru jen dvakrát (11 %).
ROM segmentu ani ROM C2 – C7 se po dobu sledování souboru pacientů nezmenšily.
Použití hodnocené mobilní náhrady disku je efektivní možnost volby v operační léčbě degenerativního onemocnění disků krční páteře.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
MUDr. David Štěpánek
Neurochirurgické oddělení
LF UK a FN Plzeň
Alej Svobody 80
306 80 Plzeň
e-mail: stepanekd@fnplzen.cz
Přijato k recenzi: 15. 2. 2013
Přijato do tisku: 15. 5. 2013
Zdroje
1. Fernström U. Arthroplasty with intercorporal endoprothesis in herniated disc and in painful disc. Acta Chir Scand Suppl 1966; 357 : 154 – 159.
2. Cummins BH, Robertson JT, Gill SS. Surgical experience with an implanted arteficial cervical joint. J Neurosurg 1998; 88(6): 943 – 948.
3. Bryan VE jr. Cervical motion segment replacement. Eur Spine J 2002; 11 (Suppl 2): S92 – S97.
4. Le H, Thongtrangan I, Kim DH. Historical review of cervical arthroplasty. Neurosurg Focus 2004; 17(3): E1
5. Lee SH, Im YJ, Kim KT, Kim YH, Park WM, Kim K.Comparison of cervical spine biomechanics after fixed ‑ and mobile ‑ core artificial disc replacement: a finite element analysis. Spine 2011; 36(9):700 – 708.
6. Phillips FM, Garfin SR. Cervical disc replacement. Spine 2005; 30 (Suppl 17): S27 – S33.
7. Tu TH, Wu JC, Huang WC, Wu CL, Ko CC, Cheng H.The effects of carpentry on heterotopic ossification and mobility in cervical arthroplasty: determination by computed tomography with a minimum 2‑year follow‑up: clinical article. J Neurosurg Spine 2012; 16(6): 601 – 609.
8. Sasso RC, Smucker JD, Hacker RJ, Heller JG. Artificial disc versus fusion: a prospective, randomized study with 2‑year follow‑up on 99 patients. Spine 2007; 32(26): 2932 – 2933.
9. Kelly MP, Mok JM, Frisch RF, Tay BK. Adjacent segment motion after anterior cervical discectomy and fusion versus Prodisc ‑ c cervical total disk arthroplasty: analysis from a randomized, controlled trial. Spine 2011; 36(15): 1171 – 1179.
10. Auerbach JD, Anakwenze OA, Milby AH, Lonner BS,Balderston RA. Segmental contribution toward total cervical range of motion: a comparison of cervical disc arthroplasty and fusion. Spine 2011; 36(25): E1593–E 1599.
11. Denaro V, Papalia R, Denaro L, Martino A, Maffulli N.Cervical spinal disc replacement. J Bone Joint Surg Br 2009; 91(6): 713 – 719.
12. Zhang X, Zhang X, Chen C, Zhang Y, Wang Z, Wang B et al. Randomized, controlled, multicenter, clinical trial comparing BRYAN cervical disc arthroplasty with anterior cervical decompression and fusion in China. Spine 2012; 37(6): 433 – 438.
13. Suchomel P. Degenerace krční meziobratlové ploténky – indikace a možnosti chirurgické léčby. Cesk Slov Neurol N 2008; 71/ 104(3): 246 – 261.
14. Wu JC, Huang WC, Tu TH, Tsai HW, Ko CC, Wu CL et al. Differences between soft ‑ disc herniation and spondylosis in cervical arthroplasty: CT ‑ documented heterotopic ossification with minimum 2 years of follow‑up. J Neurosurg 2012; 16(2): 163 – 171.
15. Singh K, Phillips F, Park D, Pelton M, An H, Goldberg E. Factors affecting reoperations after anterior cervical discectomy and fusion within and outside of a Federal Drug Administration investigational device exemption cervical disc replacement trial. Spine J 2012; 12(5): 372 – 378.
16. Porchet F, Metcalf NH. Clinical outcomes with the Prestige II cervical disc: preliminary results from a prospective randomized clinical trial. Neurosurg Focus 2004; 17(3): E6.
17. Walraevens J, Demaerel P, Suetens P, van Calenbergh F, van Loon J, Vander Sloten J et al. Longitudinal prospective long‑term radiographic follow‑up after treatment of single‑level cervical disk disease with the Bryan Cervical Disc. Neurosurgery 2010; 67(3): 679 – 687.
18. Suchomel P, Jurák L, Beneš V, Brabec R, Bradáč O,Elgawhary S. Clinical results and development of heterotopic ossification in total cervical disc replacement during a 4‑year follow‑up. Eur Spine J 2010; 19(2): 307 – 315.
19. Barna M, Štulík J, Kryl J, Vyskočil T, Nesnídal P. Mobilní náhrada krční meziobratlové ploténky ProDisc ‑ C: prospektivní monocentrická čtyřletá studie. Acta Chir Orthop Traumatol Cech 2012; 79(6): 512 – 519.
20. Inoue S, Kataoka H, Tajima N. Assessment of treatment for low back pain. J Jpn Orthop Assoc 1986; 60 : 391 – 394.
21. Carlsson A. Assessment of chronic pain. I. Aspects of the reliability and validity of the visual analogue scale. Pain 1983; 16(1): 87 – 101.
22. Nurick S. The natural history and the results of surgical treatment of the spinal cord disorder associated with cervical spondylosis. Brain 1972; 95(1): 101 – 108.
23. Mehren C, Suchomel P, Grochulla F, Barsa P, Sourkova P, Hradil J et al. Heterotopic ossification in total cervical artificial disc replacement. Spine 2006; 31(24): 2802 – 2806.
24. Beaurain J, Bernard P, Dufour T, Fuentes JM, Hovorka I, Huppert J et al. Intermediate clinical and radiological results of cervical TDR (Mobi ‑ C) with up to 2 years of follow‑up. Eur Spine J 2009; 18(6): 841 – 850.
25. Wilcoxon F. Individual Comparisons by Ranking Methods. Biometrics B 1945; 1(6): 80 – 83.
26. Lee SE, Chung SK, Jahng TA. Early development and progression of heterotopic ossification in cervical total disc replacement. J Neurosurg Spine 2011; 16(1): 1 – 6.
27. Park JJ, Quirno M, Cunningham MR, Schwarzkopf R,Bendo J, Spivak JM et al. Analysis of segmental cervical spine vertebral motion after prodisc ‑ C cervical disc replacement. Spine 2010; 35(8): E285 – E289.
28. Štulík J, Kryl J, Šebesta P, Vyskočil T, Krbec M, Trč T. Mobilní náhrada krční meziobratlové ploténky ProDisc ‑ C: prospektivní monocentrická dvouletá studie. Acta Chir Orthop Traumatol Cech 2008; 75(4): 253 – 261.
29. Yi S, Kim KN, Yang MS, Yang JW, Kim H, Ha Y et al. Difference in occurrence of heterotopic ossification according to prosthesis type in the cervical artificial disc replacement. Spine 2010; 35(16): 1556 – 1561.
30. Eck JC, Humphreys SC, Lim TH, Jeong ST, Kim JG, Hodges SD et al. Biomechanical study on the effect of cervical spine fusion on adjacent ‑ level intradiscal pressure and segmental motion. Spine 2002; 27(22): 2431 – 2434.
31. Harrop JS, Youssef JA, Maltenfort M, Vorwald P, Jabbour P, Bono CM et al. Lumbar adjacent segment degeneration and disease after arthrodesis and total disc arthroplasty. Spine 2008; 33(15): 1701 – 1707.
32. Hilibrand AS, Robbins M. Adjacent segment degeneration and adjacent segment disease: the consequences of spinal fusion? Spine J 2004; 4 (Suppl 6):90S ‑ 194S.
33. Robertson JT, Papadopoulos SM, Traynelis VC. Assessment of adjacent ‑ segment disease in patients treated with cervical fusion or arthroplasty: a prospective 2‑year study. J Neurosurg Spine 2005; 3(6): 417 – 423.
34. Sasso RC, Best NM. Cervical kinematics after fusion and Bryan disc arthroplasty. J Spinal Disord Tech 2008; 21(1): 19 – 22.
35. Reitman CA, Hipp JA, Nguyen L, Esses SI. Changes in segmental intervertebral motion adjacent to cervical arthrodesis: a prospective study. Spine 2004; 29(11): E221 – E226.
36. Hilibrand AS, Carlson GD, Palumbo MA, Jones PK, Bohlman HH. Radiculopathy and myelopathy at segments adjacent to the site of a previous anterior cervical arthrodesis. J Bone Joint Surg Am 1999; 81(4): 519 – 528.
37. Alaranta H, Hurri H, Heliövaara M, Soukka A, Harju R. Flexibility of the spine: normative values of goniometric and tape measurements. Scand J Rehabi Med 1994; 26(3): 147 – 154.
38. Guérin P, Obeid I, Gille O, Bourghli A, Luc S, Pointillart S et al. Sagittal alignment after single cervical disc arthroplasty. J Spinal Disord Tech 2012; 25(1): 10 – 16.
Štítky
Dětská neurologie Neurochirurgie Neurologie
Článek vyšel v časopiseČeská a slovenská neurologie a neurochirurgie
Nejčtenější tento týden
2014 Číslo 3- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Magnosolv a jeho využití v neurologii
- Zolpidem může mít širší spektrum účinků, než jsme se doposud domnívali, a mnohdy i překvapivé
- Nejčastější nežádoucí účinky venlafaxinu během terapie odeznívají
-
Všechny články tohoto čísla
- Funkční poruchy hybnosti
- Přehled méně častých primárních bolestí hlavy
-
Komentář ke článku autorů Kotase a Polívky
Přehled méně častých primárních bolestí hlavy - Spasticita po iktu jako projev maladaptivní plasticity a její ovlivnění botulotoxinem
- Méně obvyklé indikace hluboké mozkové stimulace
- Projekt ncRNAPain
- Fluorescencí navigovaná resekce vysokostupňových gliomů mozku
- Neurologické hypotézy u panické poruchy
- Účinky intoxikace metanolem na kognitivní funkce
- Možnosti kontinuálního monitoringu průtoku krve mozkem v detekci vazospazmů u pacientů po těžkém subarachnoidálním krvácení
-
Komentář ke článku autorů Mrliana, Ďuriše, Neumana, Vybíhala a Smrčky
Možnosti kontinuálního monitoringu průtoku krve mozkem v detekci vazospazmů u pacientů po těžkém subarachnoidálním krvácení - Pupilární reakce na barevné podněty
- Klíšťová encefalitida, průběh a komplikace – naše poznatky z let 2009– 2012
- Naše zkušenosti s mobilní náhradou krčního disku Mobi‑ C – výsledky studie s intervalem sledování pět let
- Neuromodulace sakrálních nervů při řešení inkontinence stolice
- Kombinovaný paramediánní supracerebellární‑ transtentoriální a miniinvazivní subokcipitální přístup při resekci gliomu celé délky mediobazální temporální oblasti
- Selektivní denervace karpu při řešení artrotického postižení zápěstí
- Flekční cervikální myelopatie (Hirayamova choroba) – skutečnost, nebo mýtus? Dvě kazuistiky
- Simultánní výskyt leptomeningeálních a intramedulárních metastáz glioblastoma multiforme – kazuistika
- Blister aneuryzma arteria carotis interna – kazuistika a přehled literatury
- Doporučený postup pro intravenózní trombolýzu v léčbě akutního mozkového infarktu – verze 2014
- Prof. Josef Vymazal starší – in memoriam
- Webové okénko
- Recenze knih
-
Analýza dat v neurologii
XLV. Grafy usnadňující studium zavádějících faktorů v asociačních studiích – III. Spojitá data
- Česká a slovenská neurologie a neurochirurgie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Funkční poruchy hybnosti
- Přehled méně častých primárních bolestí hlavy
- Doporučený postup pro intravenózní trombolýzu v léčbě akutního mozkového infarktu – verze 2014
- Neurologické hypotézy u panické poruchy
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



