-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Poraněný torakolumbální disk – indikace k náhradě předním přístupem podle magnetické rezonance
Thoracolumbar Disc Injury – Indication for Anterior Disc Replacement Using Magnetic Resonance Imaging
A prospective analysis of patients with type A3 thoracolumbar fractures (AO classification), without injuries to the nervous system and with findings of higher grades of intervertebral disc and endplate injuries on MRI, was performed. The aim of the study was to compare clinical outcome and radiological findings after surgery with and without disc replacement and to gather statistically significant results of indications for anterior disc replacement. The group consisted of 83 patients (16 – 77 years old, average 48.4 years). The follow‑up period was 18 months. The group of patients was divided into three subgroups according to treatment modality: 1. treated by posterior transpedicular screw fixation; 2. by combined fixation and 3. by anterior disc or vertebral body replacement. The data was subjected to statistical evaluation. The anterior replacement subgroup compared with the transpedicular subgroup showed statistically significant improvement in final clinical outcome and radiological findings. The patients treated by transpedicular fixation suffered more from moderate to severe pain and occasional absence from work, were less able to return to previous employment, unable to return to full ‑ time work or were completely disabled and revealed higher rates of kyphotization 18 months post‑injury, compared with patients with anterior replacement. The authors recommend anterior disc or vertebral body replacement in cases of type A3 fractures with intervertebral disc and endplate injuries grade 3 or 4. Post‑traumatic assessment of the disc and vertebral endplate trauma severity using MRI is of significance for surgical treatment of thoracolumbar fractures, particularly for indication of anterior disc replacement.
Key words:
spinal injury – intervertebral disc – magnetic resonance imaging – disc replacement
Autoři: L. Hrabálek 1; J. Bučil 2; M. Vaverka 1; M. Houdek 1
Působiště autorů: LF UP a FN Olomouc Neurochirurgická klinika 1; LF UP a FN Olomouc Radiologická klinika 2
Vyšlo v časopise: Cesk Slov Neurol N 2010; 73/106(3): 238-244
Kategorie: Původní práce
Souhrn
Na souboru pacientů s poraněním obratle torakolumbálního přechodu typu A3 dle AO, bez neurologického postižení a magnetickou rezonancí (MR) prokázaném vyšším stupni poškození meziobratlové ploténky autoři srovnávají klinické a radiologické výsledky po operační stabilizaci s náhradou disku a bez ní. Cílem bylo najít statisticky významně rozdílné výsledky a prokázat tak, zda lze nálezy na MR využít pro indikaci přední náhrady disku. Celý soubor tvořilo 83 pacientů ve věku 16 – 77 let (průměrný věk 48,4 roků). Doba jejich sledování byla 18 měsíců. Soubor pacientů byl rozdělen podle typu operace na tři skupiny: 1. řešené zadní transpedikulární (TP) fixací; 2. s kombinovanou stabilizací a 3. pacienty operované jen z předního přístupu. Výsledky byly statisticky zpracovány. Statisticky významně bylo prokázáno, že pacienti léčení zadní TP fixací si ve srovnání s pacienty po provedené náhradě disku častěji stěžují na střední až silnou bolest s nutností občas přerušit denní aktivity a naopak méně často zůstávají zcela bez bolesti a také měli vyšší stupeň bolesti klidové i zátěžové. Současně pacienti se zlomeninou ošetřenou jen TP fixací vykázali větší tendenci ke změně zaměstnání v důsledku úrazu s omezením délky pracovní doby nebo nebyli schopni pracovat vůbec a prokazovali vyšší míru kyfotizace v průběhu 18 měsíců než pacienti po náhradě disku. V případech zlomeniny A3 s poraněním disku 3. nebo 4. stupně proto autoři doporučují provedení přední náhrady disku nebo obratlového těla. Nálezy z MR lze využít jako validní kritérium pro stanovení léčebného postupu při poranění torakolumbální páteře, zejména pro indikaci náhrady disku předním přístupem.
líčová slova:
poranění páteře – meziobratlová ploténka – magnetická rezonance – náhrada meziobratlové ploténkyÚvod
Operace páteře by měla selektivně postihnout pouze poraněné struktury a zajistit tak kvalitní zhojení všech typů fraktur. Magnetická rezonance (MR) hraje důležitou roli v zhodnocení zlomeniny obratlů torakolumbální páteře zejména tím, že posoudí spolehlivě laceraci zadního vazivového komplexu (ZVK) [1 – 8]. Současně posouzení stupně poranění meziobratlové ploténky a obratlové krycí desky na MR významně ovlivní rozhodnutí o vhodnosti náhrady ploténky [9,10].
Na souboru pacientů s poraněním torakolumbálního přechodu a MR prokázaném vyšším stupni poškození meziobratlové ploténky autoři srovnávají klinické a radiologické výsledky po operační stabilizaci s náhradou disku a bez ní. Cílem studie bylo najít statisticky významně rozdílné výsledky a prokázat tak, zda lze nálezy na magnetické rezonanci využít pro indikaci přední náhrady disku.
Materiál a metodika
Po přijetí a zajištění nemocného s poraněním torakolumbální páteře autoři zhodnotili klinický a neurologický stav. Každému pacientovi bylo standardně provedeno skiagrafické vyšetření hrudní, torakolumbální a bederní páteře v předozadní a bočné projekci. Na snímcích autoři zhodnotili lokalizaci zlomeniny a úhel regionální kyfózy Cobbovou metodou. Poraněný obratel a oba sousední byly poté došetřeny na CT (Hi ‑ Speed Cti ‑ Pro, General Electric, USA) spirální technikou ve vrstvách 1 – 3 mm.
Všem pacientům autoři doplnili magnetickou rezonanci torakolumbální páteře. Vyšetření bylo provedeno přístrojem Magnetom Symphony 1.5T (Siemens, Německo), v sagitální rovině v sekvenci T2 tse ‑ rst sag pat 2 / i PAT/ , v T1 tse – sag / i PAT/ a ve STIR sag Hi Res / i PAT/ . Rozsah byl biforaminální, s tloušťkou vrstvy 4 mm, TR/ TE (msec) pro T2 bylo 3 520/ 95, pro T1 bylo 564/ 14 a pro STIR 4 500/ 70. V transverzální rovině bylo vyšetření v T2 váženém obraze. Autoři sledovali stav meziobratlových plotének (disku), stav obratlových krycích desek (krycích desek), míru poranění obratlového těla, poranění předního podélného vazu (PPV), poranění zadního podélného vazu (ZPV) a poranění zadního vazivového komplexu (ZVK). Stav meziobratlové ploténky a obratlové krycí desky byl zhodnocen v T2 a ve STIR sekvencích a klasifikován do čtyř stupňů podle Onera et al [11]. Onerova kritéria pro poranění meziobratlové ploténky a krycí desky jsou uvedena ve schématu 1. Příklady různých forem poranění disku a krycí desky 4. stupně na MR pacientů sledovaného souboru jsou demonstrovány na obr. 1 – 3. Defekt v krycí desce je vždy vyjádřen přerušením tmavé linie a poranění disku se vyznačuje změnou struktury, tvaru a výšky disku nebo intenzity signálu ve srovnání se sousedními segmenty. Na základě všech zobrazovacích metod autoři každou zlomeninu zařadili do AO klasifikace podle Magerla et al [12].
Schéma 1. Stupně poranění disku a krycí desky (Oner). 
Obr. 1. MR ve STIR-módu v sagitální rovině ve střední čáře. Muž, 28 let, fraktura obratle L1 typu A3.1.1. Poranění disku 4. stupně dle Onera. Pacient byl indikován k zadní transpedikulární fixaci (Skupina 1). 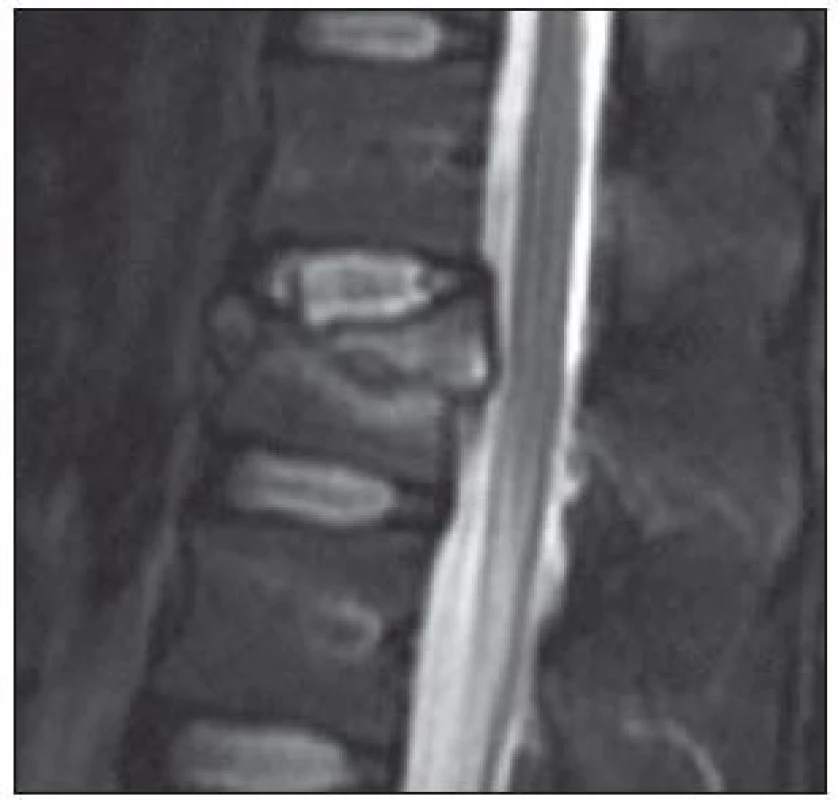
Obr. 2. MR ve STIR-módu v sagitální rovině ve střední čáře. Muž, 44 let, fraktura obratle Th12 typu A3.3.1. Poranění disku 4. stupně dle Onera. Pacient byl indikován ke kombinované stabilizaci (Skupina 2). 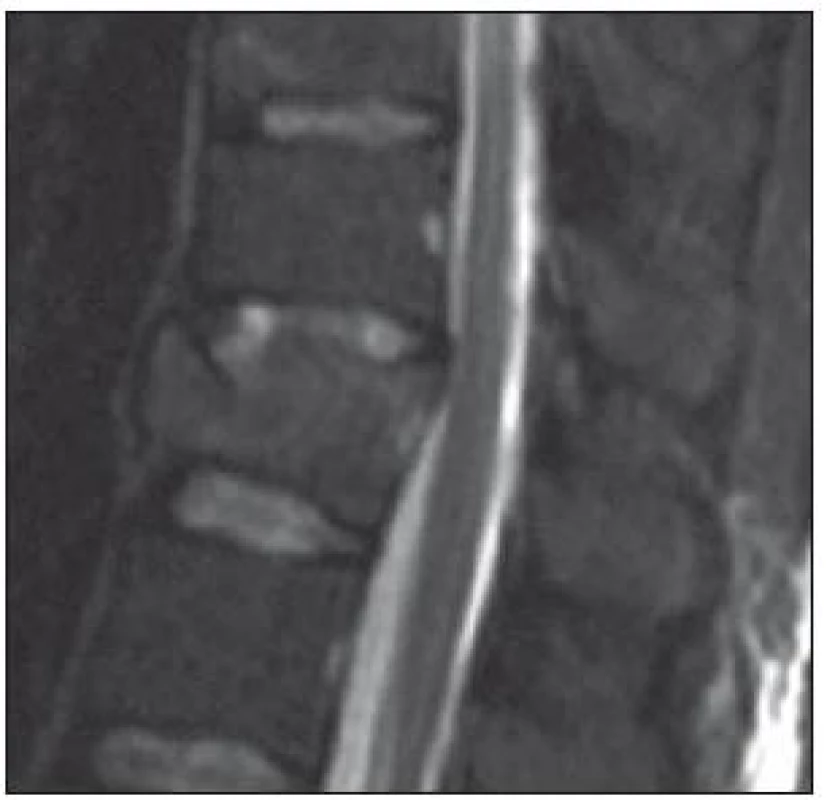
Obr. 3. MR ve STIR-módu v sagitální rovině ve střední čáře. Muž, 37 let, fraktura obratle Th12 typu A3.3.2. Poranění disku 4. stupně dle Onera. Pacient byl indikován k izolované přední stabilizaci (Skupina 3). 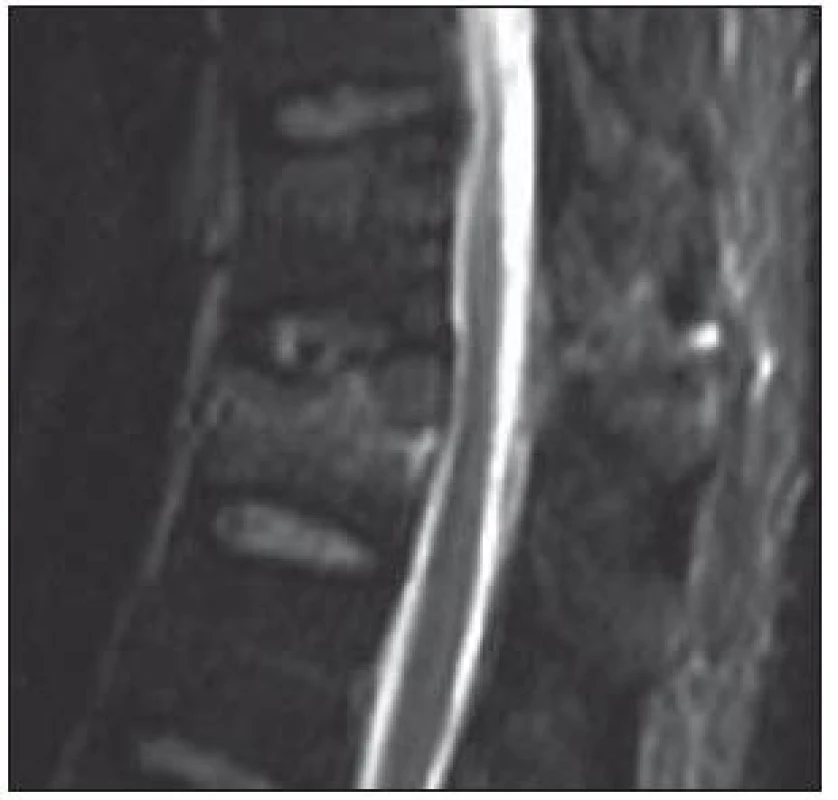
Do prospektivní srovnávací randomizované studie byli zahrnuti všichni pacienti operovaní v období od 30. 6. 2004 do 31. 12. 2007 s poraněním jednoho obratle torakolumbálního přechodu (Th11 – L2) a bez poškození nervových struktur (Frankel E). Vstupním kritériem byla zlomenina pouze typu A3 dle AO (obecně hodnocená jako nestabilní a určená k chirurgické léčbě) spolu se zobrazením poranění disku 3. nebo 4. stupně na MR. Vyloučeni byli nemocní s osteoporotickými nebo jinými patologickými zlomeninami. Pacienti byli informováni o prováděné studii a podepsali informovaný souhlas.
Celý soubor tvořilo 83 pacientů ve věku 16 – 77 let (průměrný věk 48,36 roků), z toho 55 mužů a 28 žen. Doba jejich sledování byla 18 měsíců.
Podle typu operace byl soubor rozdělen do tří skupin:
1. skupina: pacienti operovaní zadní trans-pedikulární fixací (TP fixace) – (Omega 21, Biomet, Španělsko) s transpedikulární náhradou kostní tkáně obratlového těla – spongioplastikou bioaktivním materiálem (Chronos, Synthes, USA).
2. skupina: pacienti léčení kombinovaným výkonem, tedy TP fixací a ve druhé době, resp. v odstupu 1 – 4 týdnů přední náhradou disku nebo obratlového těla. K přední náhradě disku byl použit titanový spacer Syncage (Synthes, USA) nebo Harms mesh (Johnson and Johnson, USA) a k přední náhradě obratlového těla titanový expandibilní Synex (Synthes, USA) nebo Harms mesh s výplní autologní kostí.
3. skupina: pacienti léčení jen přední náhradou disku nebo obratlového těla (použity byly titanové náhrady, viz 2. skupina) a s přední fixací dlahou MACS (B - Braun, Německo) nebo TSLP (Synthes, USA).
Určující indikace k typu operace, a tedy i zařazení do jednotlivých skupin pacientů, byla náhodná, pouze tříštivé zlomeniny typu „pincer“ (typ A3.3.1 dle AO) autoři vždy ošetřili z předního přístupu nebo kombinovaně. Standardně byly použity peroperační antibiotický profylaktický režim a prevence hlubokéžilní trombózy podáváním nízkomoleku-lárního heparinu po operaci. Přední ope-rační přístup u zlomenin Th11 a Th12 autoři vždy provedli z levostranné torakotomie přes X. žebro a u zlomenin L1 a L2 z levostranné miniinvazivní extrapleurální a extraperitoneální expozice přes XI. žebro.
Všichni pacienti nosili po operaci snímatelný textilní korzet zpevněný pelotou a rehabilitovali, ale neposazovali se po dobu tří měsíců. Klinická a skiagrafická kontrola byla prováděna v 1. a 6. týdnu, 6. a 18. měsíci od úrazu, vždy s měřením úhlu regionální kyfózy a kontrolou případného selhání fixace (zlomení šroubů, dislokace implantátů) a posouzením artrodézy. Po 18 měsících bylo zhodnocena i VAS (visual analogue scale) v klidu a po přirozené pracovní zátěži pacienta, stupeň bolesti (pain scale, schéma 2) a stupnice schopnosti návratu do zaměstnání vyjádřená ve „work scale“ (schéma 3) dle Denise et al [13]. To umožnilo u všech pacientů po 1,5 roce zhodnotit výsledný klinický stav (PS, WS, VAS v klidu a VAS při zátěži) a míru kyfotizace.
Výsledky byly obvyklým způsobem statisticky zpracovány. Testy normality Shapiro‑Wilk bylo ověřeno, zda mají data normální distribuci. Pokud byla dosažena signifikance u testu větší nebo rovno 0,05; data byla normálně rozdělena a bylo možné použít pro zpracování parametrické metody (ANOVA, Studentovy t‑testy). V opačném případě bylo vhodné provést neparametrické testy (chí - kvadrát, Kruskal - Wallis a Mann‑Whitneyovy testy).
Výsledky
Zařazení jednotlivých pacientů do skupin 1 – 3, jejich věk, pohlaví, „pain scale“, „work scale“, VAS v klidu, VAS při zátěži vždy po 18 měsících, regionální kyfózu po úrazu a po 18 měsících, a míru kyfotizace uvádí autoři v tab. 1.
Tab. 1. Zařazení jednotlivých pacientů do skupin 1– 3. 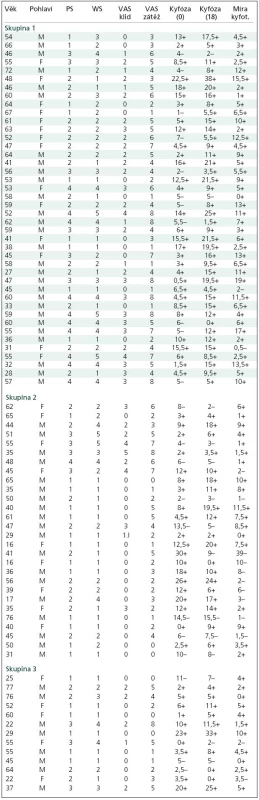
Skupina 1 – pacienti léčení zadní TP fixací, Skupina 2 – pacienti léčení kombinovanou stabilizací, Skupina 3 – pacienti léčení přední náhradou disku nebo obratlového těla, Věk – věk pacientů v době operace, Pohlaví – M: mužské, F: ženské, PS – Pain Scale dle Denise (1–4) WS – Work Scale dle Denise (1–5), VAS klid – Visual Analogue Scale (0–10) v klidu, VAS zátěž – Visual Analogue Scale (0–10) při zátěži, Kyfóza (0) – stupeň kyfózy po úrazu, (+) kyfóza, (–) lordóza, Kyfóza (18) – stupeň kyfózy za 18 měsíců, (+) kyfóza, (–) lordóza, Míra kyfot. – míra kyfotizace v průběhu 18 měsíců, (+) kyfotizace, (–) lordotizace V 1. skupině operované TP fixací bylo zařazeno 42 pacientů, ve 2. skupině léčené kombinovanou stabilizací 28 pacientů a ve 3. skupině řešené předními náhradami bylo 13 nemocných. Tedy bez náhrady disku byla stabilizace provedena u 42 pacientů a s náhradou disku u 41 nemocných.
Výsledné průměrné hodnoty věku, PS, WS, VAS v klidu, VAS při zátěži a míry kyfotizace podle zařazení do jednotlivých skupin uvádí tab. 2.
Tab. 2. Výsledné průměrné hodnoty. 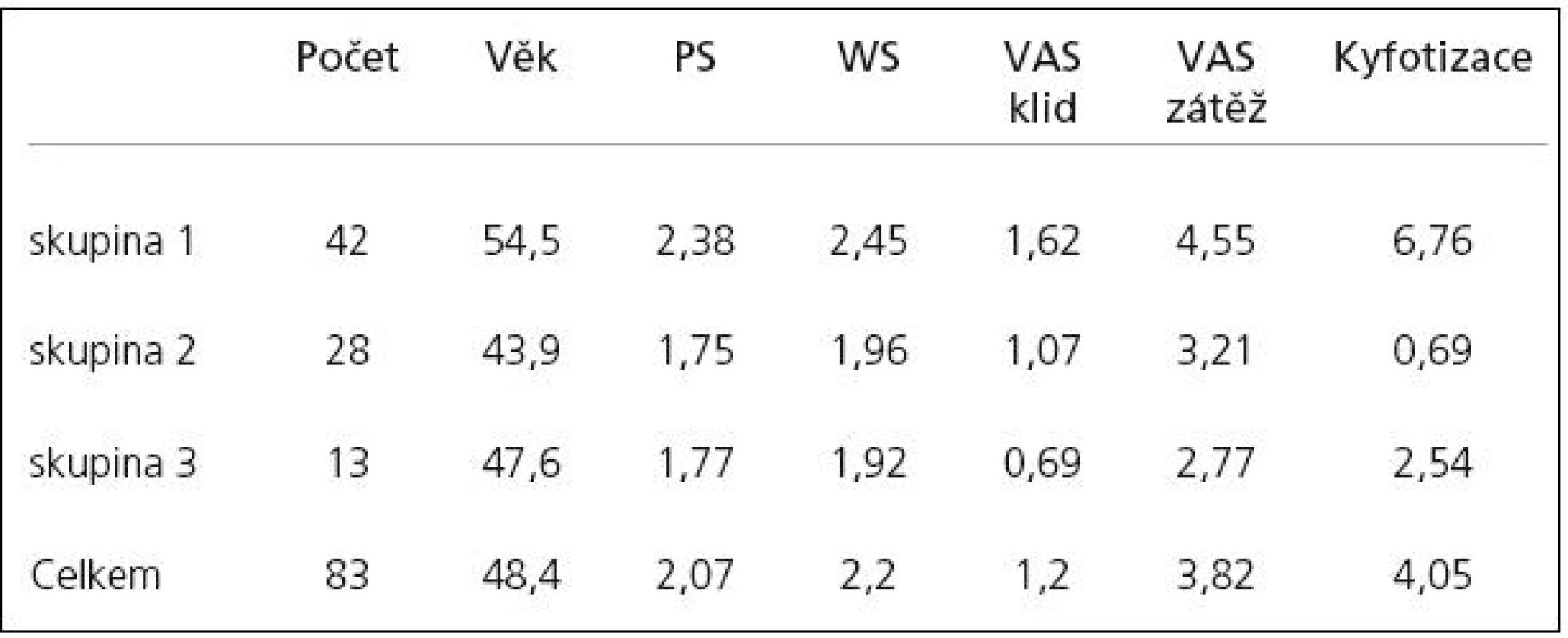
Skupina 1 – pacienti léčení zadní TP fixací, Skupina 2 – pacienti léčení kombinovanou stabilizací, Skupina 3 – pacienti léčení přední náhradou disku nebo obratlového těla, Počet – počet pacientů, Věk – průměrný věk pacientů v době operace, PS – průměrný Pain Scale dle Denise, WS – průměrný Work Scale dle Denise, VAS klid – průměrný Visual Analogue Scale v klidu, VAS zátěž – průměrný Visual Analogue Scale při zátěži, Kyfotizace – průměrná míra kyfotizace v průběhu 18 měsíců A. Vzájemné srovnání všech tří skupin
Při statistickém zpracování bylo analýzou rozptylu ANOVA a následnými testy mnohonásobného porovnávání prokázáno, že míra kyfotizace v 1. skupině (6,76°) je statisticky významně vyšší než u pacientů 2. skupiny (0,69°).
B. Srovnání skupiny bez náhrady disku (1. skupina) se sloučenými skupinami s náhradou disku (sloučená 2. a 3. skupina)
Při statistickém zpracování chí - kvadrát testem a metodou adjustovaných reziduí bylo prokázáno, že u 1. skupiny se statisticky významně častěji objevuje hodnocení bolesti (PS) stupněm 4 a naopak méně často se objevuje hodnocení stupněm 1.
Chí ‑ kvadrát testem bylo prokázáno, že u pacientů sloučených skupin 2 a 3 se statisticky významně častěji objevuje při posuzování schopnosti návratu do zaměstnání (WS) hodnocení stupněm 1 než u pacientů 1. skupiny.
Dvouvýběrovým t‑testem bylo prokázáno, že míra kyfotizace je statisticky významně vyšší u pacientů 1. skupiny (6,76°) ve srovnání se sloučenými skupinami 2 a 3 (1,28°).
Neparametrickými testy Mann‑Whitneyovými bylo prokázáno, že u pacientů 1. skupiny jsou statisticky významně vyšší hodnoty WS, VAS v klidu a VAS při zátěži.
Komplikace
Ke zlomení transpedikulárních šroubů došlo u tří pacientů, z toho u dvou po izolované zadní fixaci (7 a 15 měsíců po operaci) a jednoho pacienta po kombinované stabilizaci (po dvou letech od operace). U jiného nemocného po kombinované operaci bylo časně prokázáno mírné ventrální vysunutí implantátu po náhradě disku, bez progrese dislokace v dalším průběhu a se zhojením fúzí. Žádný pacient neměl hematom v ráně vyžadující operační revizi nebo se nevyskytly infekční komplikace. Všichni pacienti zůstali bez neurologického deficitu.
Diskuze
Léčba zlomenin typu A3 bez neurologického postižení je zřejmě ze všech typů poranění páteře tou nejkontroverznější, neboť část autorů doporučuje konzervativní postup, jiní operační léčbu se stabilizací ze zadního přístupu, kombinací zadního a předního přístupu nebo jen přední stabilizací. Najít vhodná radiologická kritéria pro stanovení optimálního řešení v těchto případech je obtížné. Většina doporučení vychází ze skiagrafických nálezů nebo z CT nálezů, kde jsou posuzovány úhly, výšky poraněných těl, míra tříštivého poranění obratlových těl, míra dislokace do kanálu a s tím související stupeň stenózy. Neexistují ale prakticky žádné dostatečně validní studie, které by dokázaly zodpovědět otázku, kdy je chirurgická léčba skutečně nezbytná nebo případně jaký operační způsob a přístup u zlomenin typu A3 je vhodnější [14].
Konzervativní nebo chirurgická léčba u zlomenin typu A3
Posouzení stability u tříštivých zlomenin(typ A3 dle AO) je sporné. Dle biome-chanických studií Panjabiho et al jsou všechny tříštivé zlomeniny nestabilní [15]. Těmito výsledky se řídíme i my, a proto tyto zlomeniny indikujeme k operační stabilizaci. Naproti tomu Mc Afee et al rozlišují tříštivá poranění na stabilní a nestabilní. V roce 1983 definovali nestabilní frakturu při průkazu disrupce zadního vazivového komplexu (dle AO klasifikace se pak ale jedná již o flekčně‑distrakční poranění typu B) nebo při progresi kyfózy nad 20°, ztrátě 50 % výšky těla se subluxací anebo pokud je volný fragment v kanále se známkami neurologického deficitu či při průkazu progresivního neurologického poškození [16]. Cantor et al považují tříštivé zlomeniny za stabilní tehdy, pokud nejsou provázeny neurologickým deficitem, snížení přední hrany těla nepřesáhne 50 % a iniciální kyfóza je do 30° [17], jiní autoři tehdy, pokud nejsou poraněny nebo dislokovány meziobratlové kloubky a kyfotizace nepřesáhne 35° [18,19]. Alenay et al indikovali transpedikulární fixaci již při kyfóze nad 15° nebo při snížení přední výšky těla nad 50 % [20].
V roce 2005 vytvořili Vaccaro et al skórovací systém TLICS (thoraco ‑ lumbar injury classification and severity scale), který již hodnotí nejen morfologii poranění, ale i poranění ZVK a nervových struktur a jeho nezbytným předpokladem je vyšetření páteře magnetickou rezonancí. Kompresivní poranění je klasifikováno 1 bodem, tříštivé 2 body, translační nebo rotační 3 body a distrakční dokonce 4 body. Pokud je lacerace ZVK suspektní, počítají se další 2 body a při jasném průkazu 3 body. Dále v případě poranění nervových kořenů nebo kompletního poranění míchy se přičítají 2 body, u částečného poranění míchy nebo syndromu caudae equinae 3 body. Celkový součet 1 – 3 body stanoví poranění stabilní, a je proto doporučen konzervativní postup, pokud jsou 4 body, pak je na zvážení konzervativní nebo chirurgická léčba a při součtu 5 – 10 bodů je indikována operační stabilizace [21].
Volba způsobu chirurgické léčby u zlomenin typu A3
Význam předních přístupů při ošetření zlomenin torakolumbální páteře potvrzuje řada autorů [22 – 28]. Ve srovnání se zadní stabilizací prokazovaly přední nebo kombinované výkony lepší míru operační korekce kyfózy a zmírnily či zabránily rekyfotizaci [22,24 – 27]. Současně přední přístupy a metody stabilizace měly výrazně menší procento komplikací ve srovnání se zadní TP fixací [23,28].
Základní otázkou se tak stává indikace k operaci z předního přístupu, který je ve srovnání se zadní fixací pro pacienta více zatěžující a pro chirurga obtížnější. McCormack et al na základě retrospektivní analýzy u 28 pacientů vytvořili „Load ‑ Sharing“ klasifikaci (LSC) s cílem stanovit podmínky pro doplnění zadní stabilizace přední náhradou obratlového těla. Hodnotili skiagramy a axiální a sagitální CT snímky v odstupu 3 – 4 let po zadní TP fixaci. Přitom sledovali a bodově hodnotili (vždy 1 – 3 body) míru tříštivého poranění obratlového těla, míru dislokace do kanálu páteřního a míru repozice kyfózy po operaci. Zjistili, že u pacientů s výsledným součtem 7 – 9 bodů došlo k selhání TP fixace projevující se zlomením šroubů. Naopak pokud měl pacient méně než 6 bodů, k selhání nedošlo. Výsledkem této klasifikace je doporučení k doplnění předního přístupu (somatektomie) při součtu nad 7 bodů [29]. Parker et al provedli prospektivní studii u 46 pacientů, které indikovali ke krátké stabilizaci z izolovaného zadního nebo předního operačního přístupu, a pro indikace použili doporučení LSC. Stupeň korekce kyfózy hodnotili ještě před operací a vycházeli z hypoteticky možné míry repozice do fyziologického postavení. V odstupu minimálně 40 měsíců neprokázali zlomení TP šroubů, selhání přední dlahy nastalo u jednoho pacienta [30].
Příčinou častého selhání izolované zadní TP fixace je ve většině případů poškozená a nezhojená meziobratlová ploténka a obratlová krycí deska [10,20,31]. Novou metodou posuzování stupně poranění páteře je MR, která jediná zobrazí míru poškození disku [9 – 11,32 – 34]. Limitací této metody může být poněkud subjektivní hodnocení stupně poranění meziobratlové ploténky, které nelze vyjádřit běžnými metrickými jednotkami. Oner et al v roce 2002 na souboru 24 konzervativně léčených pacientů prokázali pomocí MR význam míry poranění krycích desek a obratlového těla. Pacienti s poraněním krycích desek v přední polovině a s postižením těla o více než jednu třetinu měli výraznější tendenci ke kyfotizaci. Obdobně na souboru 29 pacientů léčených zadní transpedikulární fixací prokázali tendenci ke kyfotizaci, pokud při poranění krycích desek a obratlového těla o rozsahu přes 30 % bylo ještě poranění ZVK stupně 2 nebo 3. Kyfotizace nad 10° byla u 39 % takto operovaných pacientů [10]. Vaccaro et al se pro volbu způsobu chirurgické léčby shodli v TLICS klasifikaci na třech základních postulátech. V případě poranění ZVK je indikována zadní transpedikulární fixace, v případě inkompletní neurologické léze je indikována přední dekomprese a stabilizace a v případě kombinace poranění ZVK s inkompletní lézí je doporučen kombinovaný přístup [21].
Již dříve jsme při ošetření zadní TP fixací prokázali závislost klinického výsledku na míře úrazového poškození disku. Při 3. a 4. stupni poranění meziobratlové ploténky hrudní a bederní páteře byla zhoršena schopnost návratu k pracovním aktivitám, tedy menší tolerance zátěže ve srovnání s 1. a 2. stupněm poranění [9]. Nyní prezentovaná studie navíc prokázala, že v případech vysokého stupně poranění disku v torakolumbálním přechodu vede náhrada meziobratlové ploténky k lepším klinickým i radiologickým výsledkům než jen stabilizace zadní TP fixací. Příčinou je jednak nedostatečná stabilita TP fixace, jednak zachování zdroje bolesti v podobě poraněného neošetřeného disku. V těchto případech proto doporučujeme provést přední náhradu disku nebo obratlového těla. Pro náhradu disku jsou používány autologní nebo alogenní trikortikální kostní štěpy anebo implantáty z různých materiálů, námi jsou preferovány titanové klícky vyplněné autologníkostní tkání a k náhradě obratlového těla po somatektomii expandibilní titanové implantáty [35 – 37].
Závěry
- Pacienti léčení zadní TP fixací si ve srovnání s pacienty po provedené náhradě disku statisticky významně častěji stěžují na střední až silnou bolest s nutností občas přerušit denní aktivity a naopak statisticky významně méně často zůstávají zcela bez bolesti. Současně pacienti s TP fixací měli statisticky významně vyšší stupeň bolesti klidové i zátěžové.
- Pacienti po provedené náhradě disku uvedli ve srovnání s pacienty po operaci zadní TP fixací statisticky významně častější návrat k původnímu zaměstnání a k původním fyzickým aktivitám. Současně pacienti se zlomeninou ošetřenou jen TP fixací vykázali větší tendenci ke změně zaměstnání v důsledku úrazu s omezením délky pracovní doby anebo nebyli schopni pracovat vůbec.
- Pacienti se zadní TP fixací prokazovali statisticky významně vyšší míru kyfotizace v průběhu 18 měsíců než pacienti po náhradě disku.
- Nálezy z MR lze využít jako kritérium pro stanovení léčebného postupu při poranění torakolumbální páteře, zvláště pro indikaci náhrady disku předním přístupem.
MUDr. Lumír Hrabálek, Ph.D.
Neurochirurgická klinika LF UP a FN Olomouc
I. P. Pavlova 6
775 20 Olomouc
e-mail: lumir.hrabalek@seznam.czPřijato k recenzi: 9. 9. 2009
Přijato do tisku: 8. 3. 2010
Zdroje
1. Haba H, Taneichi H, Kotani Y, Terae S, Abe S, Yoshikawa H et al. Diagnostic accuracy of magnetic resonance imaging for detecting posterior ligamentous complex injury associated with thoracic and lumbar fractures. J Neurosurg 2003; 99 (Suppl 1): 20 – 26.
2. Hrabálek L, Bučil J, Vaverka M, Houdek M, Krahulík D, Kalita O. Úskalí diagnostiky a léčby flekčně‑distrakčních poranění hrudní a bederní páteře: prospektivní studie. Cesk Slov Neurol N 2008; 71/ 104(2): 163 – 172.
3. Lee HM, Kim HS, Kim DJ, Suk KS, Park JO, Kim NH. Reliability of magnetic resonance imaging in detecting posterior ligament complex injury in thoracolumbar spinal fractures. Spine 2000; 25(16): 2079 – 2084.
4. Leferink VJ, Veldhuis EF., Zimmermann KW, Vergert KW, ten Duis HJ. Classificational problems in ligamentary distraction type vertebral fractures: 30% of all B‑type fractures are initially unrecognised. Eur Spine J 2002; 11(3): 246 – 250.
5. Levi AD, Hurlbert RJ, Anderson P, Fehlings M, Rampersaud R, Massicotte EM et al. Neurologic deterioration secondary to unrecognized spinal instability following trauma – a multicenter study. Spine 2006; 31(4): 451 – 458.
6. Lukáš R, Suchomel P, Šrám J, Endrych L. Klasifikací řízená volba operačního přístupu při operačním léčení zlomenin torakolumbární páteře. Rozhl Chir 2006; 85 (7): 365 – 372.
7. Petersilge CA, Pathria MN, Emery SE, Masaryk TJ. Thoracolumbar burst fractures: evaluation with MR imaging. Radiology 1995; 194(1): 49 – 54.
8. Terk MR, Hume ‑ Neal M, Fraipont, Ahmadi J, Colletti PM. Injury of the posterior ligament complex in patients with acute spinal trauma: evaluation by MR imaging. AJR Am J Roentgenol 1997; 168(6): 1481 – 1486.
9. Hrabálek L, Bučil J, Vaverka M, Houdek M, Krahulík D, Kalita O. Indikace přední náhrady meziobratlové ploténky u zlomenin hrudní a bederní páteře s využitím magnetické rezonance – prospektivní studie. Cesk Slov Neurol N 2009; 72/ 105(2): 132 – 140.
10. Oner FC, van Gils AP, Faber JAJ, Dhert WJ, Verbout AJ. Some complications of common treatment schemes of thoracolumbar spine fractures can be predicted with magnetic resonance imaging: prospective study of 53 patients with 71 fractures. Spine 2002; 27(6): 629 – 636.
11. Oner FC, van Gils AP, Dhert WJ, Verbout AJ. MRI findings of thoracolumbar spine fractures: a categorisation based on MRI examinations of 100 fractures. Skeletal Radiol 1999; 28(8): 433 – 443.
12. Magerl F, Aebi M, Gertzbein SD, Harms J, Nazarian S. A comprehensive classification of thoracic and lumbar injuries. Eur Spine J 1994; 3(4): 184 – 201.
13. Denis F, Armstrong GW, Searls K, Matta L. Acute thoracolumbar burst fractures in the absence of neurological deficit: A comparison between operative and nonoperative treatment. Clin Orthop 1984; 189 : 142 – 149.
14. Thomas KC, Bailey CS, Dvorak MF, Kwon B, Fischer Ch. Comparison of operative and nonoperative treatment for thoracolumbar burst fractures in patients without neurological deficit: a systematic review. J Neurosurg Spine 2006 : 4(5): 351 – 358.
15. Panjabi MM, Oxland TR, Kifune M, Arand M, Wen L,Chen A. Validity of the three ‑ column theory of thoracolumbar fractures: A biomechanic investigation. Spine 1995; 20(10): 1122 – 1127.
16. McAfee PC, Yuan HA, Frederickson BE, Lubicky JP. The value of computed tomography in thoracolumbar fractures. An analysis of one hundred consecutive cases and a new classification. J Bone Joint Surg (Am) 1983; 65(4): 461 – 473.
17. Cantor JB, Lebwohl NH, Garvey T, Eismont FJ. Nonoperative management of stable thoracolumbar burst fractures with early ambulation and bracing. Spine 1993; 18(8): 971 – 976.
18. Chow GH, Nelson BJ, Gebhard JS, Brugman JL, Brown CW, Donaldson DH. Functional outcome of thoracolumbar burst fractures managed with hyperextension casting or bracing and early mobilisation. Spine 1996; 21(18): 2170 – 2175.
19. Shen WJ, Shen YS. Nonsurgical treatment of three column ‑ thoracolumbar junction burst fractures without neurological deficit. Spine 1999; 24(4): 412 – 415.
20. Alanay A, Acaroglu E, Yazici M, Oznur A, Surat A.Short ‑ segment pedicle instrumentation of thoracolumbar burst fractures. Does transpedicular intracorporeal grafting prevent early failure? Spine 2001; 26(2): 213 – 217.
21. Vaccaro AR, Lehman RA, Hurlbert RJ, Anderson PA, Harris M, Hedlund R et al. A new classification of thoracolumbar injuries: the importance of injury morphology, the integrity of the posterior ligamentous complex, and neurological status. Spine 2005; 30(20): 2325 – 2333.
22. Hitchon PW, Torner J, Eichholz KM, Beeler SN. Comparison of anterolateral and posterior approaches in the management of thoracolumbar burst fractures. J Neurosurg Spine 2006; 5(2): 117 – 125.
23. Horn EM, Feiz ‑ Erfan I, Bambakidis NC, Papadopoulos SM, Sonntag VKH, Theodore N. Analysis of conservative management and comparison of neurological outcomes between anterior and posterior approaches for thoracolumbar burst fractures. Barrow Quarterly 2007; 23(1): 4 – 11.
24. Knop Ch, Kranabetter T, Reinhold M, Blauth M. Combined posterior ‑ anterior stabilisation of thoracolumbar injuries utilising a vertebral body replacing implant. Eur Spine J 2009; 18(7): 949 – 963.
25. Korovessis P, Baikousis A, Zacharatos S, Petsinis G, Koureas G, Iliopoulos P. Combined anterior plus posterior stabilization versus posterior short ‑ segment instrumentation and fusion for mid ‑ lumbar (L2 – L4) burst fractures. Spine 2006; 31(8): 859 – 868.
26. Payer M. Unstable burst fractures of the thoraco ‑ lumbar junction: treatment by posterior bisegmental correction/ fixation and staged anterior corpectomy and titanium cage implantation. Acta Neurochir (Wien) 2006; 148(3): 299 – 306.
27. Sasso RC, Best NM, Reilly TM, McGuire RA Jr. Anterior ‑ only stabilization of three ‑ column thoracolumbar injuries. J Spinal Disord Tech 2005; 18 (Suppl): S7 – S14.
28. Wood KB, Bohn D, Mehbod A. Anterior versus posterior treatment of stable thoracolumbar burst fractures without neurologic deficit: A prospective, randomized study. J Spinal Disord Tech 2005; 18 (Suppl): S15 – S23.
29. McCormack T, Karaikovic E, Gaines RW. The load sharing classification of spine fractures. Spine 1994; 19(15): 1741 – 1744.
30. Parker JW, Lane JR, Karaikovic EE, Gaines RW. Successful short ‑ segment instrumentation and fusion for thoracolumbar spine fractures. Spine 2000; 25(9): 1157 – 1170.
31. Cripton PA, Jain GM, Wittenberg RH, Nolte LP. Load ‑ sharing characteristics of stabilized lumbar spine segments. Spine 2000; 25(2): 170 – 179.
32. Oner FC, van der Rijt R, Ramos LMP, Groen GJ, Dhert WJ, Verbout AJ. Correlation of MR images of disc injuries with anatomic sections in experimental thoracolumbar spine fractures. Eur Spine J 1999; 8(3): 194 – 198.
33. Alanay A, Yazici M, Acaroglu E, Torhan E, Cila A, Surat A. Course of nonsurgical management of burst fractures with intact posterior ligamentous complex: An MRI study. Spine 2004; 29(21): 2425 – 2431.
34. Kerttula LI, Serlo WS, Tervonen OA, Pääkkö EL, Vanharanta HV. Post‑traumatic findings of the spine aftre earlier vertebral fracture in young patients: clinical and MRI study. Spine 2000; 25(9): 1104 – 1108.
35. Hrabálek L, Rešková I, Bučil J, Vaverka M, Houdek M. Použití titanových a PEEKových implantátů při ALIF stand ‑ alone u degenerativního onemocnění lumbosakrální páteře – prospektivní studie. Cesk Slov Neurol N 2009; 72/ 105(1): 38 – 44.
36. Filip M, Veselský P. První klinické zkušenosti v léčbě instability bederní páteře sklokeramickou náhradou meziobratlové ploténky. Act Chir Orthop Traumat Cech 1996; 63 : 83 – 87.
37. Filip M, Veselský P, Paleček T, Wolný E. Sklokeramická náhrada meziobratlové ploténky u degenerativních onemocnění krční páteře – první zkušenosti. Cesk Slov Neurol N 2000; 63/ 96(1): 31 – 36.
Štítky
Dětská neurologie Neurochirurgie Neurologie
Článek vyšel v časopiseČeská a slovenská neurologie a neurochirurgie
Nejčtenější tento týden
2010 Číslo 3- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Magnosolv a jeho využití v neurologii
- Zolpidem může mít širší spektrum účinků, než jsme se doposud domnívali, a mnohdy i překvapivé
- Nejčastější nežádoucí účinky venlafaxinu během terapie odeznívají
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
-
Všechny články tohoto čísla
- Spondylogenní cervikální myelopatie
- Vyšetřovací metody cerebrovaskulární rezervní kapacity v nukleární medicíně a ostatní komplementární metody
- Thunderclap headache
- Komentář k práci Doležil D et al. Thunderclap headache
- Poraněný torakolumbální disk – indikace k náhradě předním přístupem podle magnetické rezonance
- Porovnání tíže afázie u demence a cévní mozkové příhody pomocí MASTcz a její vztah k tíži kognitivního deficitu
- K terminológii „afázia“ alebo „kognitívno- komunikačné deficity“ pri demencii Komentář k práci Košťálová et al. Porovnání tížeafázie u demence a cévní mozkové příhody pomocíMASTcz a její vztah k tíži kognitivního deficitu
-
Zjevná afázie není přítomna ani ve středním stadiu Alzheimerovy nemoci
Komentář k práci Košťálová et al. Porovnání tíže afázie u demence a cévní mozkové příhody pomocí MASTcz a její vztah k tíži kognitivního deficitu - Standardizace české verze The Confusion Assessment Method for the Intensive Care Unit (CAM‑ICUcz)
- Změny na perfuzní počítačové tomografii po konvenčním extra‑ intrakraniálním bypassu
- Zlomeniny pátého bederního obratle
- Sexuální dysfunkce a jejich výskyt u pacientů s epilepsií
- Komentář k práci Mařák R et al. Sexuální dysfunkce a jejich výskyt u pacientů s epilepsií
- Využití regionální mozkové oxymetrie jako neinvazivní metody ke sledování pacientů v neurointenzivní péči
- Zhodnocení výsledků operací karotických tepen v letech 1997– 2009
- Kompletní úprava sluchu u vestibulárního schwannomu s opakovanou náhlou ztrátou sluchu
- Chirurgická léčba neuroepitelových nádorů na přední straně kosti křížové – kazuistiky
- Komplikovaná herpetická nekrotizující meningoencefalitida s nutností neurochirurgické intervence – kazuistika
- Intravenózní lidský imunoglobulin jako možná léčba Alzheimerovy choroby
- Webové okénko
-
Analýza dat v neurologii
XXI. Kontingenční tabulky: test nezávislosti kategoriálních znaků - Významné životní jubileum profesorky Soni Nevšímalové
- Osmdesátiny prof. MU Dr. Zdeňka Mračka
-
Obnovené neuroimunologické a likvorologické dny
21.–22. května 2010, Praha
- Česká a slovenská neurologie a neurochirurgie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Spondylogenní cervikální myelopatie
- Zlomeniny pátého bederního obratle
- Standardizace české verze The Confusion Assessment Method for the Intensive Care Unit (CAM‑ICUcz)
- Komplikovaná herpetická nekrotizující meningoencefalitida s nutností neurochirurgické intervence – kazuistika
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání





