-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Komplikovaná herpetická nekrotizující meningoencefalitida s nutností neurochirurgické intervence – kazuistika
Complicated Herpetic Necrotising Meningoencephalitis Requiring Neurosurgical Intervention – a Case Report
Herpetic diseases of the central nervous system, in particular certain forms of necrotising meningoencephalitis, are always perceived as a serious conditions. What may render this infection lethal is bleeding into encephalitic parts within the brain. Close collaboration between infectologist, neurologist, neurosurgeon and the radiodiagnostic team is vital to diagnosis and therapy. This study addresses viral herpes simplex types 1 and type 2, their pathophysiology, diagnostics and treatment. It also outlines the casuistics of complicated herpetic necrotising meningoencephalitis requiring neurosurgical intervention.
Key words:
neuroinfections – herpes simplex type 1 – herpes simplex type 2 – necrotizing encephalitis – intracranial hemorrhage
Autoři: P. Prášil
Působiště autorů: Klinika infekčních nemocí LF UK a FN Hradec Králové
Vyšlo v časopise: Cesk Slov Neurol N 2010; 73/106(3): 308-311
Kategorie: Kazuistika
Souhrn
Herpetická onemocnění centrálního nervového systému, především pak formy nekrotizující meningoencefalitidy, jsou vždy závažným onemocněním. Letální komplikací této infekce je zpravidla krvácení do encefalitických ložisek v mozku. Při diagnostice a terapii je nezbytná týmová spolupráce infektologa, neurologa, neurochirurga a radiodiagnostika. Práce uvádí známé klinické jednotky infekce virem herpes simplex typ 1 a typ 2, patofyziologii této infekce, principy diagnostiky a léčby. Dále popisuje kazuistiku komplikované herpetické nekrotizující meningoencefalitidy s nutností neurochirurgické intervence.
Klíčová slova:
neuroinfekce – herpes simplex typ 1 – herpes simplex typ 2 – nekrotizující encefalitida – intrakraniální krváceníÚvod
Herpes simplex virus typ 1 (labialis) a typ 2(genitalis) (HSV ‑ 1 a HSV ‑ 2) je jeden z virů čeledi Herpesviridae. Pro tyto viry je charakteristické, že po proběhlé primoinfekci přetrvávají v latentním stavu v hostitelském organizmu po celý život. Přežívají v nervové (HSV ‑ 1 a HSV ‑ 2, virus varicella – zoster, humanhominis virus 6 aj.) či lymfatické tkáni (cytomegalovirus a virus Epsteina‑Barrové). Mohou se aktivovat při snížené obranyschopnosti hostitele, zejména pak při poklesu buněčné imunity a vyvolat opakované infekce (rekrudescence) [1]. Herpes simplex virus (HSV) je vyvolavatelem řady onemocnění od asymptomatických primoinfekcí až po život ohrožující onemocnění, především pak infekce centrálního nervového systému (CNS).
Zdrojem tohoto viru je infikovaný člověk, a to jak se zjevnými projevy infekce, tak asymptomatický nosič. Přenos HSV ‑ 1 se děje především slinami a kontaminovanými předměty, HSV-2 se přenáší zvláště pohlavním stykem. Matka infikovaná virem HSV může infikovat novorozence [2], který se nakazí buď intrauterinně (5 %), v průběhu porodu (85 %), nebo v prvních čtyřech týdnech života (10 %) [3]. Při reaktivaci virus putuje descendentně nervovými vlákny infikovaného neuronu do míst periferních nervových zakončení, kde napadá epiteliární buňky a fibroblasty kůže a sliznice. Ve stadiu aktivního onemocnění se mohou sekundárně infikovat monocyty a T lymfocyty periferní krve, které zprostředkují šíření viru hematogenní cestou. Tak se následně může rozvinout generalizované onemocnění, které se klinicky projeví jako encefalitida, pneumonie či ezofagitida, nebo se mohou infikovat i kmenové buňky kostní dřeně [2,4]. Tento mechanizmus se uplatňuje především u pacientů s prokázanou imunodeficiencí, ale i u nemocných, kde imunodeficit nebyl verifikován. Jako spouštěcí mechanizmus může být i inaparentní infekce, hormonální dysbalance či menstruační cyklus. Proto tyto generalizované formy onemocnění nacházíme i u pacientů s negativním klinickým předchorobím a tyto závažné stavy přicházejí jakoby z plného zdraví.
Mezi primární infekce vyvolané virem HSV ‑ 1 řadíme akutní herpetickou gingivostomatitidu, primární herpetickou faryngitidu a folikulární konjunktivitidu. Primární infekce HSV ‑ 2 jsou herpes genitalis a primární perianální a anální herpes. Z opakovaných nákaz HSV ‑ 1 diagnostikujeme často herpes labialis, herpetickou keratitidu, keratokonjunktivitidu a blefaritidu, z infekcí HSV ‑ 2 jsou to recidivující genitální léze a oba typy mohou vyvolat léze také na končetinách.
Herpetické infekce CNS znamenají vždy závažné onemocnění. Podle věku pacientů lze tato onemocnění rozdělit do dvou skupin. Již výše citované neonatální herpetické encefalitidy, které téměř vždy způsobují HSV ‑ 2. Druhou skupinu reprezentují dospělí a děti starší tří měsíců. Tato skupina zahrnuje tyto klinické jednotky: 1. herpetická ložisková nekrotizující encefalitida způsobená převážně HSV ‑ 1, která je v zemích západního světa nejčastější fatálně probíhající encefalitidou [5]; 2. herpetická meningitida vyvolávaná většinou HSV ‑ 2, ale může také dojít k transverzální myelitidě nebo k sakrální radikulopatii. Patogeneze herpetických infekcí centrálního nervového systému není dosud zcela objasněna. Zdá se, že 60 % onemocnění je výsledkem reaktivace viru, který perzistuje v trigeminálních gangliích. Odtud virus proniká do mozku, kde se množí. HSV má tropizmusk buňkám nervového systému zakódovanýv částech svého genomu, pravděpodobně v části geonomu kódujícího glykoprotein B (gB), nestrukturální virový protein ICP 35 nebo enzym tymidinkinázu (TK). Pokud zde dojde k mutacím, získá mutovaný virus zvýšenou schopnost vyvolávat infekce CNS [6 – 9]. Pro HSV infekce CNS je charakteristické především riziko sekundárního krvácení do encefalitických ložisek v mozku s možným rychlým fatálním koncem. Průkaz HSV v mozkomíšním moku je v současné době rutinní a standardní záležitostí pomocí polymerázové řetězové reakce (PCR) s primery odvozenými ze sekvence pro glykoprotein D (gD ‑ 1) u HSV ‑ l a s primery pro HSV ‑ 2 odvozenými ze sekvence pro glykoprotein G (gD ‑ 2) [10 – 12]. Sérologická diagnostika se jeví jako nespolehlivá.
Kazuistika
Anamnéza
Devatenáctiletý student střední školy, žijící v okresním městě. V dětství trpěl opakovanými respiračními infekty, pro recidivující tonzilitidy byla provedena tonzilektomie. Asi rok před nynějším onemocněním byl léčen pro herpetickou keratitidu lokálními nesystémovými antivirotiky. Léky trvale nebere. Alergie neudává. V rodině se nikdo s ničím neléčí. První obtíže se objevily asi 14. ledna – teploty kolem 38,0 ºC, bolesti hlavy v oblasti pravého spánku, postupně se rozvinula světloplachost. Pro tyto obtíže odeslán praktickým lékařem k ORL vyšetření, zde nález oboustranně vpáčených bubínků, ztluštění sliznice v obou maxilárních sinech. Vysloveno podezření na katarální maxilární sinusitidu a oboustrannou otitidu. Léčen analgetiky, antipyretiky, lokálními antiseptickými kapkami. Pro nelepšení obtíží byl 20. ledna přijat na spádové infekční oddělení. Tam konstatovány pozitivní horní meningeální příznaky, na CT mozku popsáno hypodenzní ložisko vpravo temporálně velikosti 1 × 2 cm. I přes negativní markery zánětu zvažován intracerebrální absces. Na MR mozku 22. ledna zobrazeno ischemické či v diferenciální diagnóze encefalitické ložisko. Pro tento nález domluven překlad na kliniku infekčních nemocí. Před překladem podán intravenózně acyklovir a cefotaxim.
Další průběh
Při přijetí (22. ledna) na kliniku infekčních nemocí pacient febrilní, kardiopulmonálně stabilní, neurologický nález v normě, stěžuje si na mírné bolesti hlavy. Základní laboratoř bez pozoruhodností. V mozkomíšním moku nález 390/ mm3 segmentů, 154/ mm3 lymfocytů, erytrocyty 0/ mm3, glykorachie 4,04 mmol/ l, Cl 117 mmol/ l, protein 0,4 g/ l, laktát 2,3 mmol/ l, laktátdehydrogenáza 0,93 ukat/ l. Mikroskopie a kultivace likvoru negativní. Hlášena pozitivita HSV DNA1 metodou PCR. Pokračováno v terapii acyklovirem, cefotaxim podáván celkem pět dní do vyloučení boreliové koincidence (negativní DNA borelií metodou PCR z likvoru a negativní antiboreliové protilátky v séru). Na CT mozku 24. ledna byla patrna mírná progrese nálezu ve smyslu zvětšení encefalitického ložiska na velikost 3 × 4,5 cm s drobnou hemoragickou složkou a mírným přetlakem středočárových struktur doleva o 2 mm (obr. 1). 28. ledna provedeno další CT mozku s nálezem hematomu velikosti 34 × 40 × 70 mm (v místě známého ložiska) s hypodenzním lemem, edém postihoval asi 1/ 3 pravé hemisféry, známky středočárového posunu (obr. 2). Neurochirurg doporučuje zatím konzervativní postup. V dalších dnech nemocný afebrilní, kardiopulmonálně stabilní, subjektivně se cítil lépe, zlepšení bolestí hlavy. 1. února však dochází k náhlému zhoršení celkového stavu. Pacient somnolentní, ale lze s ním navázat slovní kontakt, byl plně orientován, s normálním neurologickým nálezem, stěžoval si na kruté bolesti hlavy. Na akutním CT mozku popsán nárůst středočárového posunu na 15 mm, temporobazálně vpravo hematom o průměru 7 cm s prosakováním krve subependymálně do trigona pravé postranní komory a subarachnoideálně vpravo (obr. 3). Neurochirurg rozhodl o překladu na neurochirurgickou kliniku, kde ve stejný den provedena evakuace hematomu a resekce bazální části temporálního laloku z pravostranné kraniektomie, ponechána zevní dekomprese při odstraněné kostní ploténce. Pooperační průběh byl bez komplikací, kostní ploténka uchována k plánované replantaci. Na pooperačním CT mozku nález rezidua hematomu, bez přesunu středočárových struktur, mírný edém pravé hemisféry (obr. 4). 7. února pacient převzat zpět na kliniku infekčních nemocí, zde pokračováno v protivirové léčbě acyklovirem (celkem 28 dní). V neurologickém nálezu byla patrná diskrétní centrální insuficience n. VII. vlevo a frustní paréza levé dolní končetiny – tento nález verifikován neurologem. Jinak afebrilní, kardiopulmonálně stabilní. V dalších dnech dochází k postupnému zlepšování celkového stavu, nemocný realimentován per-orálně, rehabilitován na lůžku vleže. Při vertikalizaci se 12. února objevuje likvorea z pravého nosního průduchu, která laboratorně verifikována (beta 2 transferin pozitivní). Provedeno HRCT baze lební, kde známky komunikace s mastoideálními sklípky (které vyplněny tekutinou) v oblasti kraniektomie, nalezen vzduch intrakraniálně v návaznosti na komunikaci. Vzhledem k tomuto nálezu zajištěn cefotaximem a 16. února transportován na neurochirurgickou kliniku k dalšímu řešení. 21. února provedena plastika dury a mastoideálních sklípků a plastika kosti kostním cementem (PalacosTM). Pooperační průběh bez komplikací a pacient byl propuštěn 42. den hospitalizace do domácího léčení. Dále byl sledován ambulantně infektologem a neurologem. V domácím ošetřování postupné odeznívání bolestí hlavy, reziduální paréza n. VII. vlevo a frustní monoparéza levé dolní končetiny prakticky odezněla, na audiogramu zaznamenána lehká převodní nedoslýchavost v hlubších fekvencích. 9. května vakcinován proti invazivním pneumokokovým infekcím (Pneumo 23TM). Na EEG přetrvává abnormní nález – lateralizace grafu s hypofunkčními projevy v pravé parietotemporální oblasti a parietofrontotemporálně vpravo. Po skončení hyperventilace nastupují drobné hyperfunkční projevy synchronních skupin alfa a théta vln frontocentrálně vpravo s občasným šířením do levé parietofrontotemporální krajiny. Epi grafoelementy nebyly zachyceny. Bylo doporučeno sledování, nález na EEG se prakticky nemění do září stejného roku. 1. prosince navštívil neurochirurgickou ambulanci – udeřen kamarádem loktem do oblasti hlavy temporálně vpravo. Stěžuje si na přetrvávající bolesti hlavy, není však vegetativní doprovod. Na CT je patrno rozlomení destičky PalacosuTM a spodní část je asi 3 mm vpáčena do nitrolební. Mozek pod vpáčením bez čerstvých traumatických změn (obr. 5). Neurochirurg doporučuje konzervativní postup.
Obr. 1. CT mozku z 24. ledna: encefalitické ložisko vpravo temporálně vel. 3 × 4,5 cm s drobnou hemoragickou složkou, mírný přetlak středočárových struktur doleva. 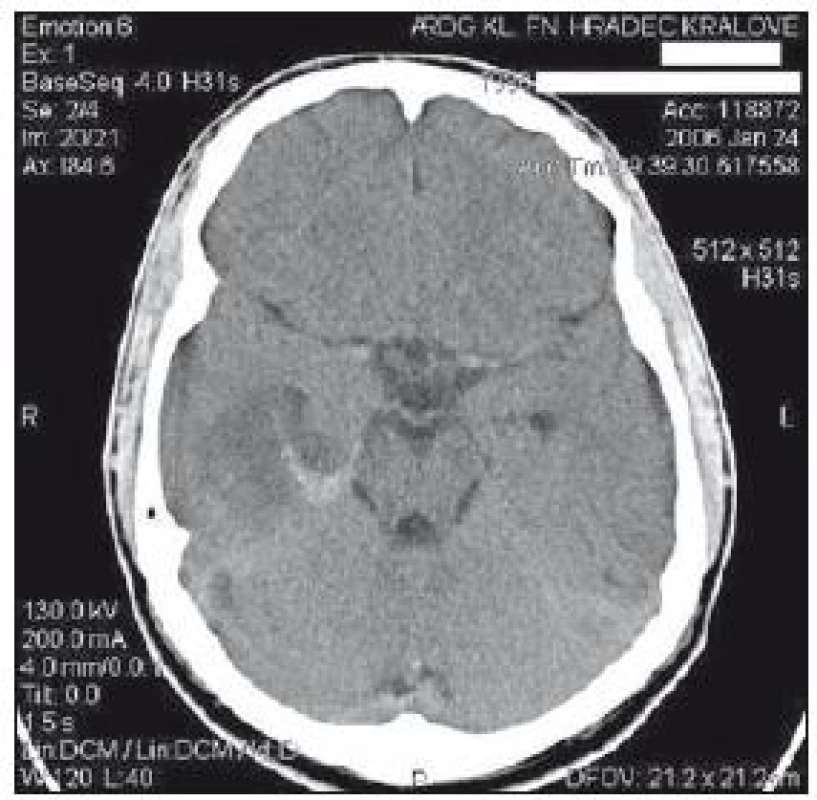
Obr. 2. CT mozku z 28. ledna: hematom vpravo temporálně vel 34 × 40 × 70 mm s hypodenzním lemem, edém 1/3 pravé hemisféry. 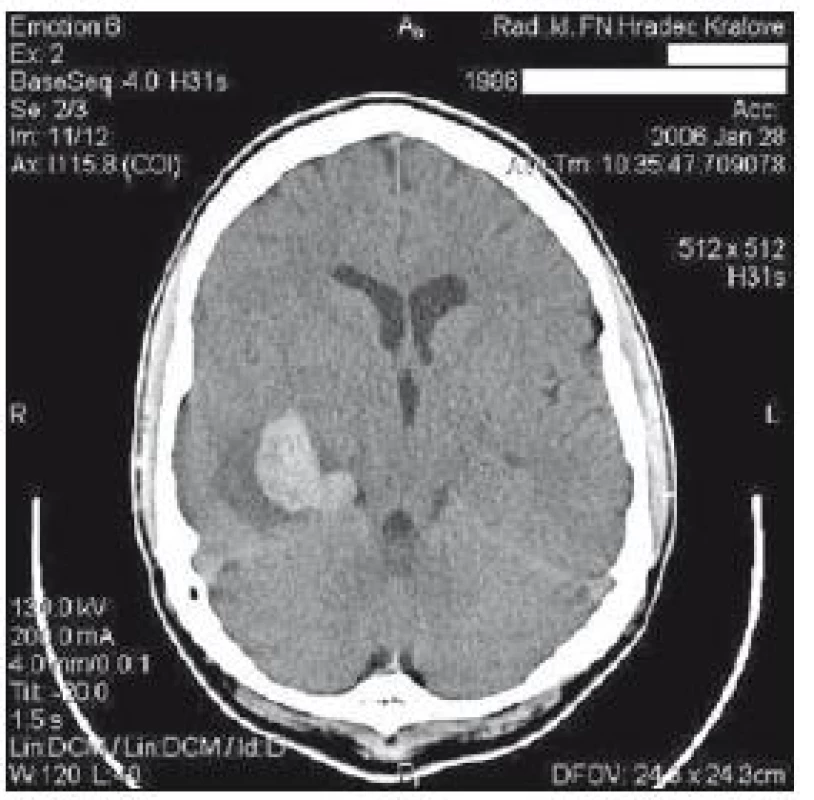
Obr. 3. CT mozku z 1. února: hematom temporobazálně o průměru cca 7 cm, prosakování krve subependymálně do trigona pravé postranní komory a subarachnoideálně vpravo. 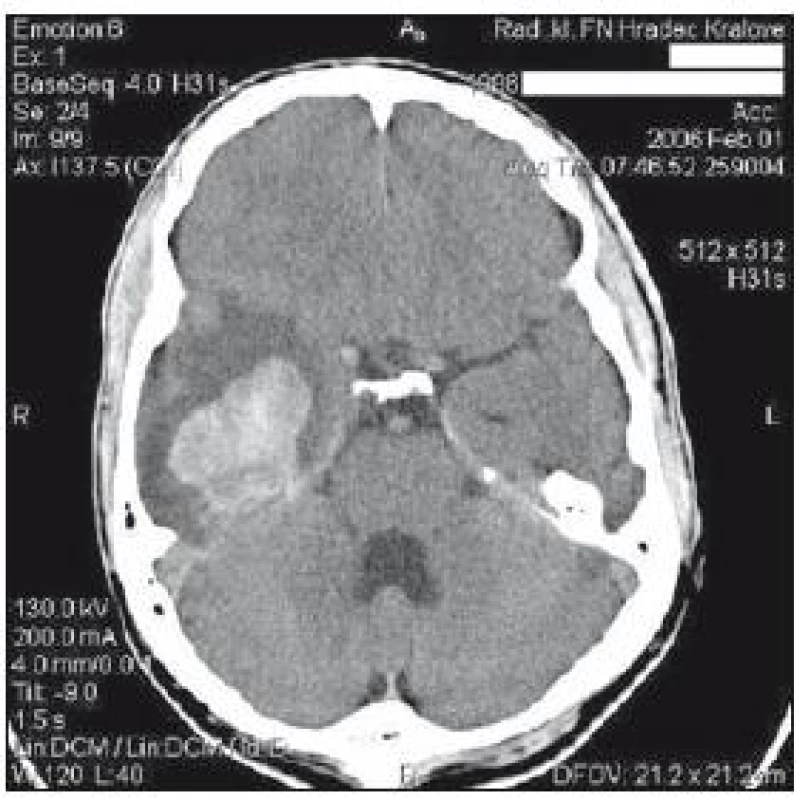
Obr. 4. CT mozku z 2. února: pooperační stav – reziduum hematomu, mírný edém pravé hemisféry. 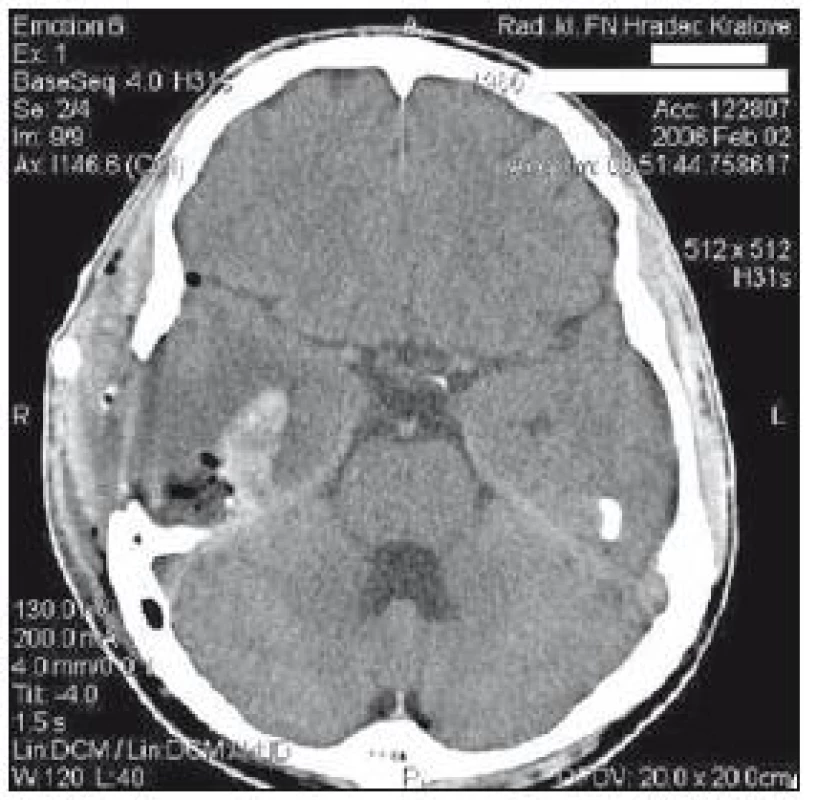
Obr. 5. CT mozku z 1. prosince: rozlomení destičky Palacosu<sup>TM</sup>, spodní část vpáčena do nitrolebí. 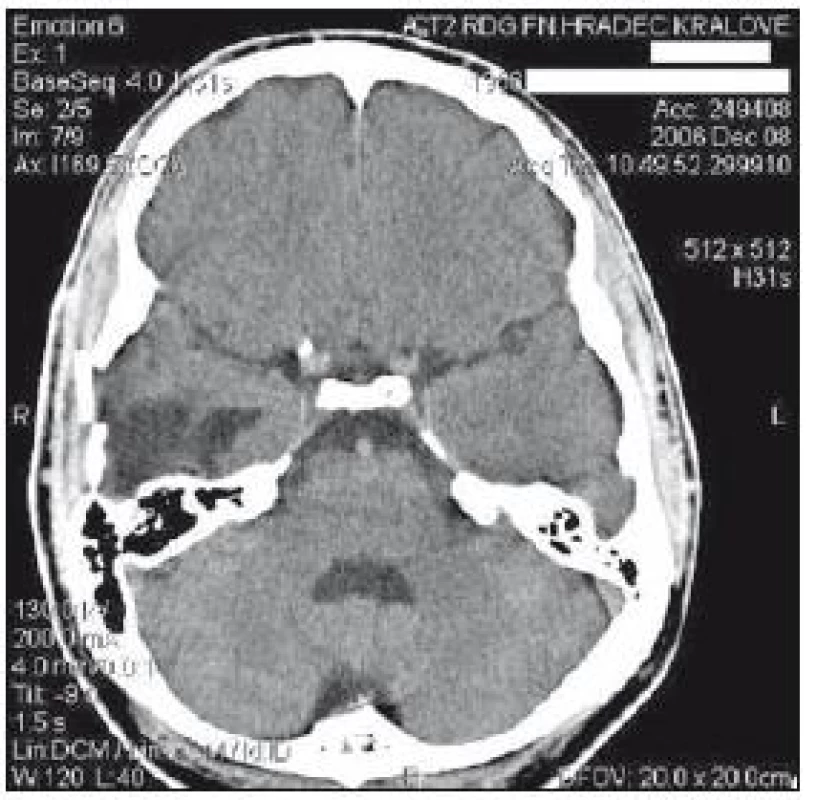
Počátkem následujícího roku již vyřazen ze sledování neurologické kliniky a předán do péče spádovému ambulantnímu neurologovi. Nemocný v té době bez obtíží, bez neurologického deficitu, EEG nález se nemění.
Na jaře stejného roku zastižen parciální ložiskový epileptický záchvat, neurolog zahajuje antiepileptickou terapii s dobrým efektem bez recidivy záchvatů. V současné době nemocný užívá levetiracetam (KeppraTM) v dávce 2 × 500 mg per os. Dokončil střední školu, pracuje jako finanční poradce.
Diskuze
Herpetické neuroinfekce, zvláště vyvolané virem HSV ‑ 1 či HSV ‑ 2, představují vždy závažné onemocnění. Tato etiologie tvoří až 25 % virových neuroinfekcí u evropských pacientů. Jedná‑li se o formu neléčené ložiskové nekrotizující encefalitidy, může být průběh tohoto onemocnění fatální. Je vždy nutná těsná spolupráce infektologa, neurologa, neurochirurga, radiodiagnostika a biochemika. Nezbytná je vždy rychlá diagnostika a včasné zahájení specifické antivirové terapie. Ale i přes adekvátně vedenou léčbu nelze vyloučit možnost vzniku hemoragicko‑nekrotických změn v mozku, které je nutno řešit neurochirurgicky [13 – 15]. Popsaná kazuistika je typickým příkladem, jak komplikovaně může toto onemocnění probíhat, a proto je nutné na možnost této choroby myslet. Každý intrakraniální CT nález, který vykazuje typickou lokalizaci pro herpetickou infekci CNS (temporální či frontotemporální krajina), by měl být upřesněn magnetickou rezonancí. Vyšetření mozkomíšního moku se stanovením HSV DNA 1, 2 metodou PCR je pak logickým vyústěním našeho diagnostického úsilí [14,16]. Prodělaná herpetická infekce v předchorobí nám může (ale nemusí) naši diferenciálně diagnostickou rozvahu usnadnit. Vždy bychom měli pátrat po případném buněčném či humorálním imunodeficitu nebo po infekcích asociovaných s poruchou imunity, především pak vyloučit infekci HIV/ AIDS. Každá prokázaná anatomická léze CNS by pak měla být zhodnocena a sledována neurologem a neurochirurgem. Nesmíme váhat s antivirovou terapií, která by měla být nasazena co nejdříve (nejlépe ihned po vyslovení podezření na toto onemocnění), musí být podávána dostatečně dlouho (u nekrotizujících herpetických encefalitid minimálně 21 dní) a v dostatečné dávce (10 mg/ kg po 8 hodinách i.v. – pokud zvolíme acyklovir) [17,18].
MUDr. Petr Prášil
Klinika infekčních nemocí LF UK a FN Hradec Králové
Sokolská 581
500 05 Hradec Králové
e-mail: PPrasil@seznam.czPřijato k recenzi: 27. 5. 2008
Přijato do tisku: 20. 11. 2008
Zdroje
1. Havlík J et al. Infekce vyvolané virem Herpes simplex typu l a 2. In: Havlík J (ed). Infektologie: učebnice pro lékařské fakulty. 2nd ed. Praha: Avicenum 1990 : 264 – 269.
2. Whitley RJ, Lakeman F. Herpes simplex virus infection of the central nervous systém: therapeutic and diagnostic considerations. Clin Infect Dis 1995; 20 : 414 – 420.
3. Corey L, Whitley RJ, Stone EF, Mohan K. Diference between herpes simplex virus type 1 and 2 neonatal encephalitis in neurological outcome. Lancet 1988; 1(8575 – 8576): 1 – 4.
4. Zaia J. Viral infections with bone marrow transplantation. Hematol Oncol Clin North Amer 1990; 4(3): 603 – 623.
5. Rathore MH, Mercurio K, Halstead D. Herpes simplex virus type 1 meningitis. Pediatr Infect Dis J 1996; 15 : 824 – 828.
6. Goldsmith SM, Whitley RJ. Herpes simplex encephalitis system. Philadelphia: BC Decker 1991 : 283 – 299.
7. Craig CP, Nahmias AJ. Different pattern of neurologic involement with herpes simplexvirus types1 and 2: isolation of herpes simplex virus type 2 from the buffy coat of two adults with meningitis. J Infect Dis 1973; 127(4): 365 – 372.
8. Davis LE, Johnson RT. An explanation for the localization of herpes simplex encephalitis? Ann Neurol 1979; 5(1): 2 – 5.
9. Rozenberg F. Molecular pathogenesis of HSV latency and neurovirulence. Eurogin, European conference of STDs; Paris 1996.
10. Suchánková A, Piskunová N, Žampachová E, Dostál V, Plíšková L. Použití polymerázové řetězové reakce (PCR) v diagnostice neuroinfekcí vyvolaných herpes simplex virem 1 a 2. Klin Mikrobiol Inf Lék 2000; 6(2): 34 – 38.
11. Cantin E, Chen J, Gaidulis L, Valo Z, Mc ‑ Laughlin‑Taylor E. Detection of herpes simplex virus DNA sequences in human blood and bone marrow cells. J Med Virol 1994; 42(3): 279 – 286.
12. Aurelius E, Johansson B, Sköldenberg B, Staland A, Forsgren M. Rapid diagnosis of herpes simplex encephalitis by nested polymerase chain reaction assay of cerebrospinal fluid. Lancet 1991; 337(8735): 189 – 192.
13. Lobovská A et al. Herpes simplex virus 1, 2. In: Lobovská A (ed). Infekční nemoci. Praha: Univerzita Karlova 2001 : 181 – 182.
14. Dostál V et al. Herpetická encefalitida. In: Dostál V (ed). Infektologie. Praha: Karolinum 2004 : 237 – 238.
15. Grist NR, Ho ‑ Yen DO, Walker E. Diseases of infection. An illustrated textbook. Oxford: Oxford University Press 1994 : 170 – 172.
16. Read SJ, Jeffery KJ, Bangham CR. Aseptic meningitis and encephalitis: the role of PCR in the diagnostic laboratory. J Clin Microbiol 1997; 35(3): 691 – 696.
17. Mandell GL, Bennet JE, Dolin R. Herpes simplex virus. In: Mandell GL, Bennet JE, Dolin R (eds). Principles and Practice of Infectious Diseases. 6th ed. Philadelphia: Elsevier Churchill Livingstone 2005 : 1773 – 1774.
18. Sköldenberg B, Forsgren M, Alestig K, Bergström T,Burman L, Dahlqvist E et al. Acyclovir versus vidarabine in herpes simplex encephalitis: randomised multicentre study in consecutive Swedish patiens. Lancet 1994; 2(8405): 707 – 711.
Štítky
Dětská neurologie Neurochirurgie Neurologie
Článek vyšel v časopiseČeská a slovenská neurologie a neurochirurgie
Nejčtenější tento týden
2010 Číslo 3- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Magnosolv a jeho využití v neurologii
- Zolpidem může mít širší spektrum účinků, než jsme se doposud domnívali, a mnohdy i překvapivé
- Nejčastější nežádoucí účinky venlafaxinu během terapie odeznívají
-
Všechny články tohoto čísla
- Spondylogenní cervikální myelopatie
- Vyšetřovací metody cerebrovaskulární rezervní kapacity v nukleární medicíně a ostatní komplementární metody
- Thunderclap headache
- Komentář k práci Doležil D et al. Thunderclap headache
- Poraněný torakolumbální disk – indikace k náhradě předním přístupem podle magnetické rezonance
- Porovnání tíže afázie u demence a cévní mozkové příhody pomocí MASTcz a její vztah k tíži kognitivního deficitu
- K terminológii „afázia“ alebo „kognitívno- komunikačné deficity“ pri demencii Komentář k práci Košťálová et al. Porovnání tížeafázie u demence a cévní mozkové příhody pomocíMASTcz a její vztah k tíži kognitivního deficitu
-
Zjevná afázie není přítomna ani ve středním stadiu Alzheimerovy nemoci
Komentář k práci Košťálová et al. Porovnání tíže afázie u demence a cévní mozkové příhody pomocí MASTcz a její vztah k tíži kognitivního deficitu - Standardizace české verze The Confusion Assessment Method for the Intensive Care Unit (CAM‑ICUcz)
- Změny na perfuzní počítačové tomografii po konvenčním extra‑ intrakraniálním bypassu
- Zlomeniny pátého bederního obratle
- Sexuální dysfunkce a jejich výskyt u pacientů s epilepsií
- Komentář k práci Mařák R et al. Sexuální dysfunkce a jejich výskyt u pacientů s epilepsií
- Využití regionální mozkové oxymetrie jako neinvazivní metody ke sledování pacientů v neurointenzivní péči
- Zhodnocení výsledků operací karotických tepen v letech 1997– 2009
- Kompletní úprava sluchu u vestibulárního schwannomu s opakovanou náhlou ztrátou sluchu
- Chirurgická léčba neuroepitelových nádorů na přední straně kosti křížové – kazuistiky
- Komplikovaná herpetická nekrotizující meningoencefalitida s nutností neurochirurgické intervence – kazuistika
- Intravenózní lidský imunoglobulin jako možná léčba Alzheimerovy choroby
- Webové okénko
-
Analýza dat v neurologii
XXI. Kontingenční tabulky: test nezávislosti kategoriálních znaků - Významné životní jubileum profesorky Soni Nevšímalové
- Osmdesátiny prof. MU Dr. Zdeňka Mračka
-
Obnovené neuroimunologické a likvorologické dny
21.–22. května 2010, Praha
- Česká a slovenská neurologie a neurochirurgie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Spondylogenní cervikální myelopatie
- Zlomeniny pátého bederního obratle
- Standardizace české verze The Confusion Assessment Method for the Intensive Care Unit (CAM‑ICUcz)
- Komplikovaná herpetická nekrotizující meningoencefalitida s nutností neurochirurgické intervence – kazuistika
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



