-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Elektrofyziologické vyšetření lícního nervu
Electrophysiological Examination of the Facial Nerve
Electrophysiological examination is used to test the motor fibres of the facial nerve and forms part of the diagnostic algorithm for its acute and chronic lesion. The basic test battery consists of direct electrical stimulation, blink reflex, needle EMG and magnetic stimulation. Comprehensive evaluation of the obtained data is necessary to localise the lesions in the peripheral and/or central part of the motor pathways. The examination is important for differential diagnostics of the etiology of the nervous lesion and for a more precise prognosis of the trend in the facial nerve paresis depending on the severity of affection of the nerve. In the case of a chronic lesion, i.e. facial hemispasm, the examination objectivises the paroxysms of involuntary, clonic and synchronous twitches of facial muscles. The tests provide the necessary information for the indication of conservative (rehabilitation) or surgical treatment both at the acute stage and during subsequent conservative therapy.
Key words:
facial nerve palsy – hemispasm – blink reflex – electromyography – magnetic stimulation
Autoři: R. Mazanec
Působiště autorů: 2. LF UK a FN V Motole, Praha ; Neurologická klinika
Vyšlo v časopise: Cesk Slov Neurol N 2007; 70/103(6): 625-630
Kategorie: Přehledný referát
Podpořeno: VZ 00064203/6506 a grantem IGA NR/9517-3
Souhrn
Elektrofyziologické vyšetření slouží k testování motorických vláken lícního nervu a je součástí diagnostického algoritmu jeho akutní i chronické léze. Základní baterii testů tvoří přímá elektrická stimulace, blink reflex, jehlová EMG a magnetická stimulace. Komplexní hodnocení získaných dat je nezbytné k lokalizaci léze v periferní a/nebo centrální části motorické dráhy. Vyšetření je důležité v diferenciální diagnostice etiologie nervové léze a zpřesní prognózu dalšího vývoje parézy lícního nervu dle tíže poškození nervu. U chronické léze – hemispazmu lícního nervu – vyšetření objektivizuje paroxyzmy mimovolních, klonických a synchronních stahů obličejových svalů. Testy poskytují potřebné informace pro indikaci konzervativní (rehabilitační) nebo operační léčby v akutním stadiu i během delší konzervativní léčby.
Klíčová slova:
paréza lícního nervu – hemispazmus – blink reflex – elektromyografie – magnetická stimulaceÚvod
Mezi nejčastější mononeuropatie postihující hlavové nervy patří léze lícního nervu [1].
Elektrodiagnostika poškození lícního nervu je standardní součástí algoritmu diagnostických procedur, které mají objasnit etiologii, lokalizaci a rozsah poškození lícního nervu (viz minimonografie).
Hlavní úkoly elektrofyziologického vyšetření :
- rozlišení centrální nebo periferní léze
- rozlišení léze primárně demyelinizační, axonální nebo smíšené
- podle charakteru elektrofyziologické abnormity zúžit diferenciální diagnostiku etiologie parézy lícního nervu
- stanovit prognózu úpravy neurogenní léze motorických vláken lícního nervu
- sledovat průběh reinervace u axonotméze a modifikovat rehabilitační postup
Standardní elektrofyziologické procedury jsou zaměřené na vyšetření motorických drah a jsou limitované častou lokalizací léze intrakraniálně ( mezi kmenovým jádrem a výstupem nervu ve foramen stylomastoideum). Přímá elektrická stimulace ve foramen stylomastoideum nebo preaurikulárně tedy umožňuje vyšetření motorických vláken až pod místem jejich postižení (distální segment). Odhalit blok vedení nebo časnou Wallerovu degeneraci není možné. Moderní elektrodiagnostika zahrnuje komplementární testy, které zpřesní rozsah a lokalizaci neurogenní léze motorických vláken.
Přehled elektrofyziologických testů
- přímá elektrická stimulace motorických vláken ve foramen stylomastoideum nebo před tragem k m. nasalis ( resp. m. orbicularis oris nebo m. orbicularis oculi)
- blink reflex
- jehlová EMG svalů horní a dolní větve lícního nervu (m. frontalis, m. orbicularis oculi, m. depressor labii inferioris, m. orbicularis oris)
- transkraniální magnetická stimulace
Vyšetření je vhodné provádět vleže vzhledem k lepší fixaci elektrod a lepší relaxaci pacienta.
Základní principy elektrodiagnostických testů
1. Přímá elektrická stimulace motorických vláken lícního nervu
Stimulační katoda je lokalizovaná buď ve fossa stylomastoidea nebo před tragem, registrační elektroda je nejčastěji lokalizovaná na m. nasalis nebo m. orbicularis oris (aktivní ke straně stimulace/referenční na druhostranném svalu). Při stimulaci je nutné dobře polohovat stimulační elektrodu a vyvarovat se např. přímé stimulace m.masseter při stimulaci před tragem.
U získané odpovědi ze svalu ( CMAP - sumační svalový akční potenciál) hodnotíme amplitudu odpovědi (mV) a její latenci (ms).
Tab. 1. Normativní data pro elektrickou stimulaci a registraci povrchovými elektrodami [3,4,9]. ![Normativní data pro elektrickou stimulaci a registraci povrchovými elektrodami [3,4,9].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/11a7e8effcde23387a4185aa8f313d73.png)
Při hodnocení prognózy poškození nervu má význam porovnání amplitudy odpovědí zdravé a poškozené strany nejdříve 10. den po vzniku klinických příznaků [4]:
amplituda CMAP > 50 % - velmi dobrá úprava motorického deficitu
> 10 % - dobrá úprava, ale délka úpravy v řádech měsíců
< 10 % - špatná prognóza, pravděpodobně trvalý deficit
Pokles amplitudy CMAP při stimulaci distálního segmentu extrakraniálně odráží stupeň axonální ztráty (Bellova paréza, HIV infekce nebo herpes zoster), zatímco prodloužení DML má menší význam, zejména u demyelinizačních lézí (Guillain Barré sy, CIDP, CMT). K poklesu amplitudy dochází obvykle při progresi Wallerovy degenerace do extrakraniálního úseku nervu, což bývá za 8-10 dnů po vzniku klinických příznaků [1].
Obr. 1. Přímá elektrická stimulace lícního nervu ve foramen stylomastoideum (foto z archivu autora). 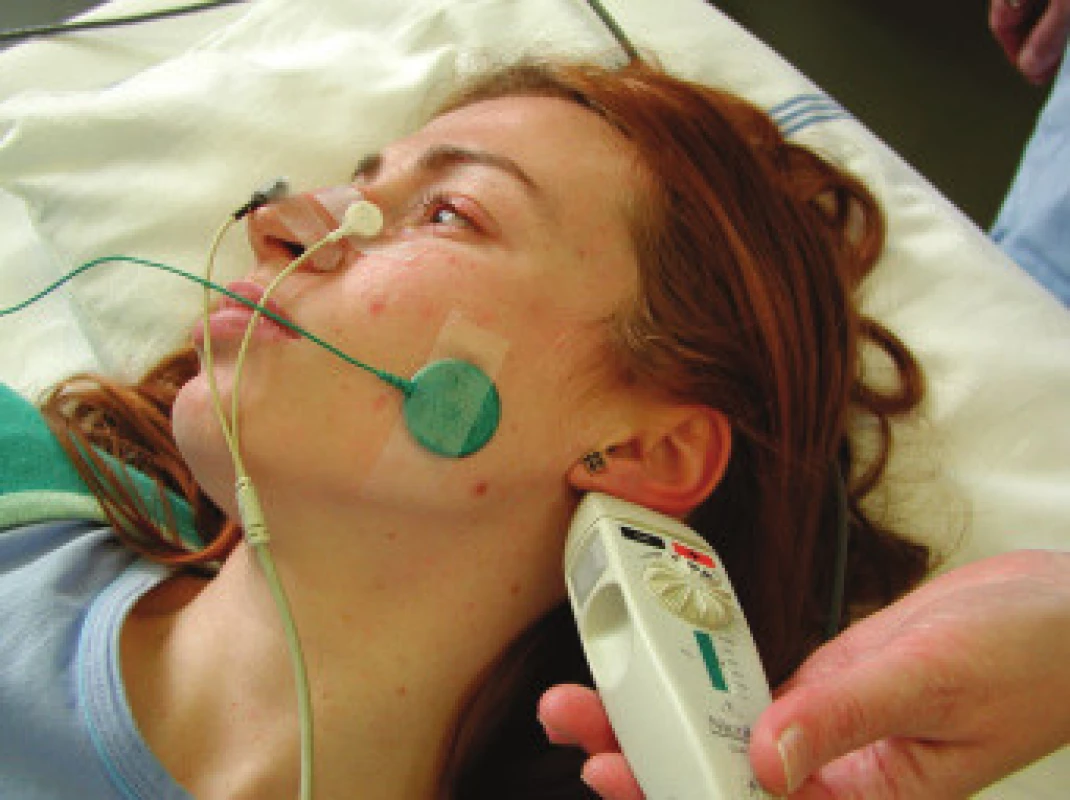
2. Blink reflex [BR]
BR je elektrofyziologickým korelátem korneálního reflexu [2]. Poskytuje objektivní informaci o funkci aferentů (n. trigeminus) a eferentů (n. facialis), včetně proximálního segmentu. Je vhodným doplňkem přímé elektrické stimulace. Léze lícního nervu se při stimulaci na postižené straně manifestují abnormní (nebo nevýbavnou) časnou komponentou R1 a abnormní ipsilaterální pozdní komponetou R2i, zatímco kontralaterální pozdní komponenta R2c je normální. Při stimulaci na straně zdravé nacházíme opačný vzorec abnormity (tj. abnormní kontralaterální komponentu R2c). BR je vhodné vyšetřit také při objektivizaci lícního hemispaymu.
Obr. 2. Porovnání normálního BR a abnormního BR u Bellovy parézy. 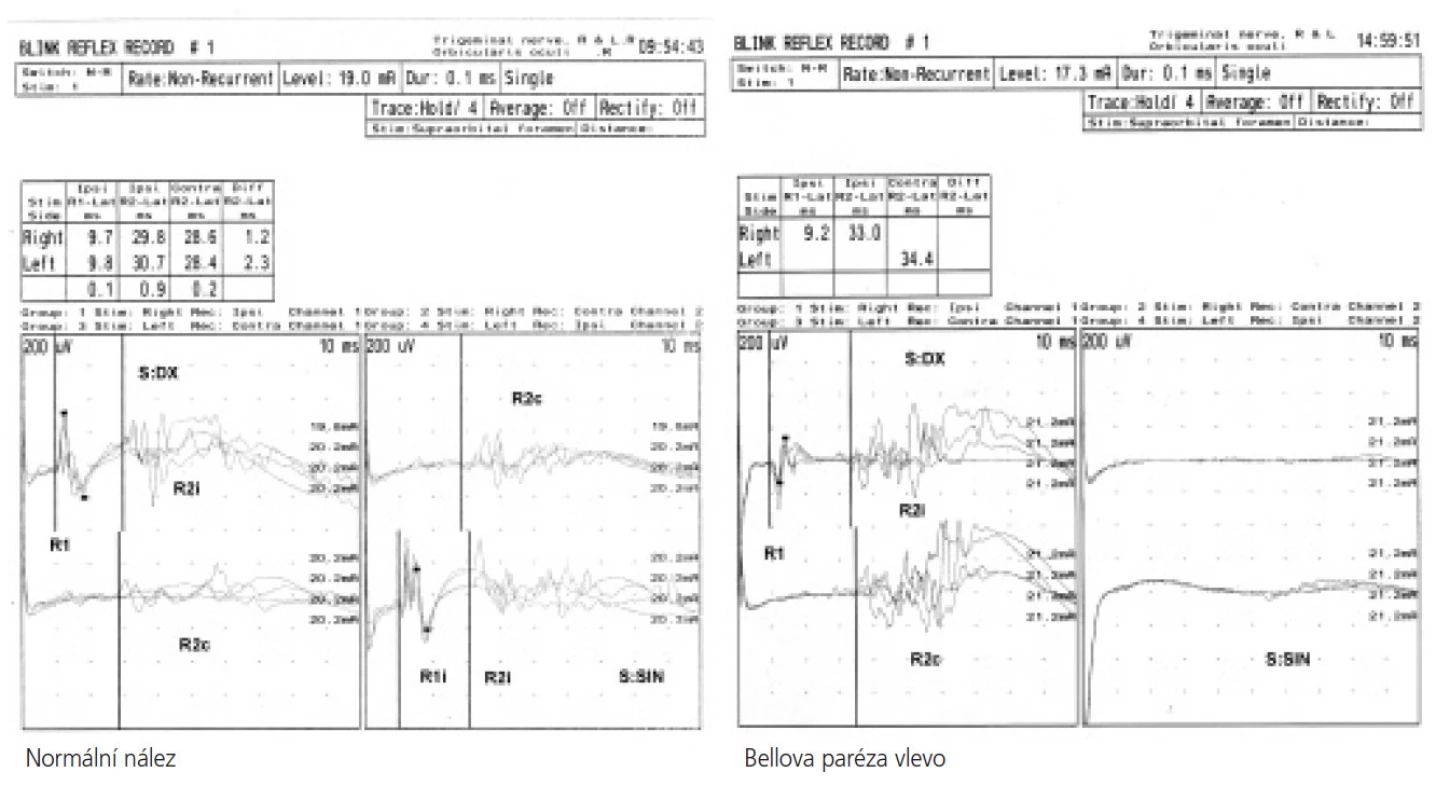
3. Jehlová elektromyografie [EMG]
Pro vyšetření užíváme krátkou a tenkou jehlovou elektrodu (délka 20 mm). Obvykle vyšetřujeme svaly v horní polovině obličeje (m. frontalis, m. orbicularis oculi) a dolní polovině obličeje (m. orbicularis oris, m. depressor labii inferioris), abychom posoudili rozsah neurogenní léze ( temporální a zygomatické větve resp. cervikální a stylohyoidní větve) [3]. Hodnotíme jednak přítomnost abnormní spontánní aktivity (fibrilace a pozitivní ostré vlny) a jednak stupeň přetrvávající volní aktivity. Je nutné si uvědomit, že potenciály motorických jednotek (MUP) jsou v obličejových svalech nízké amplitudy a krátkého trvání (pozor na záměnu s fibrilacemi). Fibrilace a POV se objevují ve svalech obvykle mezi 8.-10. dnem po vzniku klinických příznaků jako obraz axonální léze [4]. Výjimečně jsme pozorovali vznik abnormní spontánní aktivity až kolem 20. dne po vzniku léze. Pokud je příčinou klinických příznaků blok vedení nervem, pak nacházíme pouze redukovaný nábor činných motorických jednotek při volní aktivitě. Hodnocení spontánní a volní aktivity v obličejových svalech umožní určit parciální nebo úplné denervační syndromy. Opakování jehlové EMG u chronických lézí informuje o stupni reinervační aktivity (změna tvaru a vyšší počet MUP), ev o přítomnosti synkinez (např. registrace volní aktivity v m. orbicularis oris při pokusu o zavření oka nebo naopak volní aktivity v m. orbicularis oculi při písknutí nebo foukání).
4. Transkraniální magnetická stimulace (MEP)
Transkraniální magnetická stimulace umožnuje vyšetření intrakraniálních motorických drah lícního nervu, které jsou pro přímou elektrickou stimulaci nedostupné. V diagnostice periferních poruch lícního nervu stačí stimulace v meatus acusticus internus (tzv. kanalikulární stimulace - CAN). Pro rozlišení léze centrální a periferní je nezbytná stimulace motorického kortexu pro lícní nerv (kortikální stimulace - CTX) [5].
Přednosti MEP proti elektrické stimulaci jsou následující:
- přímý průkaz kondukční léze v canalis facialis
- vysoce citlivý test k průkazu lokální hypoexcitability motorických vláken
- detekce časných elektrofyziologických abnormit (detekce dříve než při elektrické stimulaci)
Vyšetření provádíme vleže cirkulární cívkou o průměru 90 mm v oblasti procesus mastoideus (kanalikulární stimulace) nebo laterálně od vertexu (kortikální stimulace). Hodnotíme latence odpovědí - normativní data pro m. nasalis: CAN latence 4,8 ms (3,85 - 6,40) CTX latence 9,9 ms (7,43-14,73) a amplituda CMAP CAN 1,9 mV (0,78-3,77) CTX 1,0 mV (0,26-2,33) a dále porovnáváme proti získané hodnotě při elektrické stimulaci [5].
Obr. 3. Schéma stimulačních míst v průběhu motorické dráhy lícního nervu. 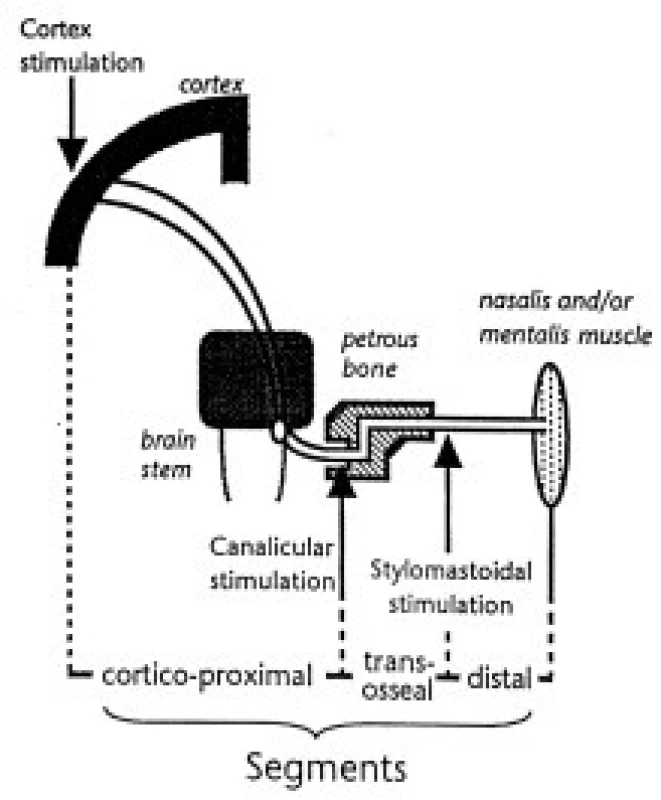
Zdroj: Rösler KM et al. Electroencephalography and clinical Neurophysiology 1995; 97(5): 355–368. Kondukční abnormity, zjištěné při MEP nekorelují s klinickým nálezem a přetrvávají dlouhodobě i po úpravě motorického deficitu.
Elektrofyziologické abnormity u některých lézí lícního nervu
1. Bellova paréza (axonální léze)
Elektrická stimulace: unilaterální pokles amplitudy CMAP za 8-10 dnů po vzniku léze při normální nebo lehce prodloužené distální motorické latenci
BR: nízká nebo nevýbavná R1 a ipilaterální R2 komponenta na straně léze, normální odpověď na straně zdravé
Jehlová EMG: četná abnormní spontánní aktivita a redukovaný nábor motorických jednotek na straně léze po 8-10 dnech trvání příznaků
MEP: hypoexcitabilita při kanalikulární magnetické stimulaci s významným poklesem amplitudy nebo nevýbavným CMAP při normální nebo lehce prodloužené latenci již za několik hodin po vzniku léze
Standardní algoritmus elektrofyziologických testů u Bellovy parézy je následující:
1.-7. den – přímá elektrická stimulace (stupeň axonální ztráty) + jehlová EMG (průkaz volní aktivity v oslabených svalech) + MEP (průkaz lokální hypoexcitability v canalis facialis) + blink reflex (výbavná R1 + R2 komponenta ipsilaterálně k lézi je prognosticky příznivá)
8.-21. den – přímá elektrická stimulace (prognóza dalšího vývoje dle poklesu amplitudy CMAP) + jehlová EMG (rozsah axonotméze - částečný nebo úplný denervační syndrom) + blink reflex (výbavná R1 + R2 komponenta ipsilaterálně k lézi je prognosticky příznivá)
12.-14. týden po vzniku příznaků – přímá elektrická stimulace (změna amplitudy CMAP) + jehlová EMG (průkaz volní aktivity a nastupující reinervační změny MUP) + MEP (změna lokální hypoexcitability v canalis facialis)
Každé další 3 měsíce u klinické plegie lícního nervu k zjištění postupující reinervační aktivity, což má značný význam pro další rehabilitační postup např.při registraci řídkých MUP již ukončit elektrostimulaci a pokračovat pouze v masáži, prohřívání a cvičení paretických svalů. Je to klíčový moment k prevenci vzniku synkinéz.
Obr. 4. Porovnání elektrické a magnetické stimulace u Bellovy parézy vlevo. MEP vlevo prokazují výrazný pokles amplitudy CMAP při kanalikulární i kortikální stimulaci v porovnání s přímou elektrickou stimulací. Odpovídá lokální hypoexcitabilitě motorických vláken v canalis facialis. 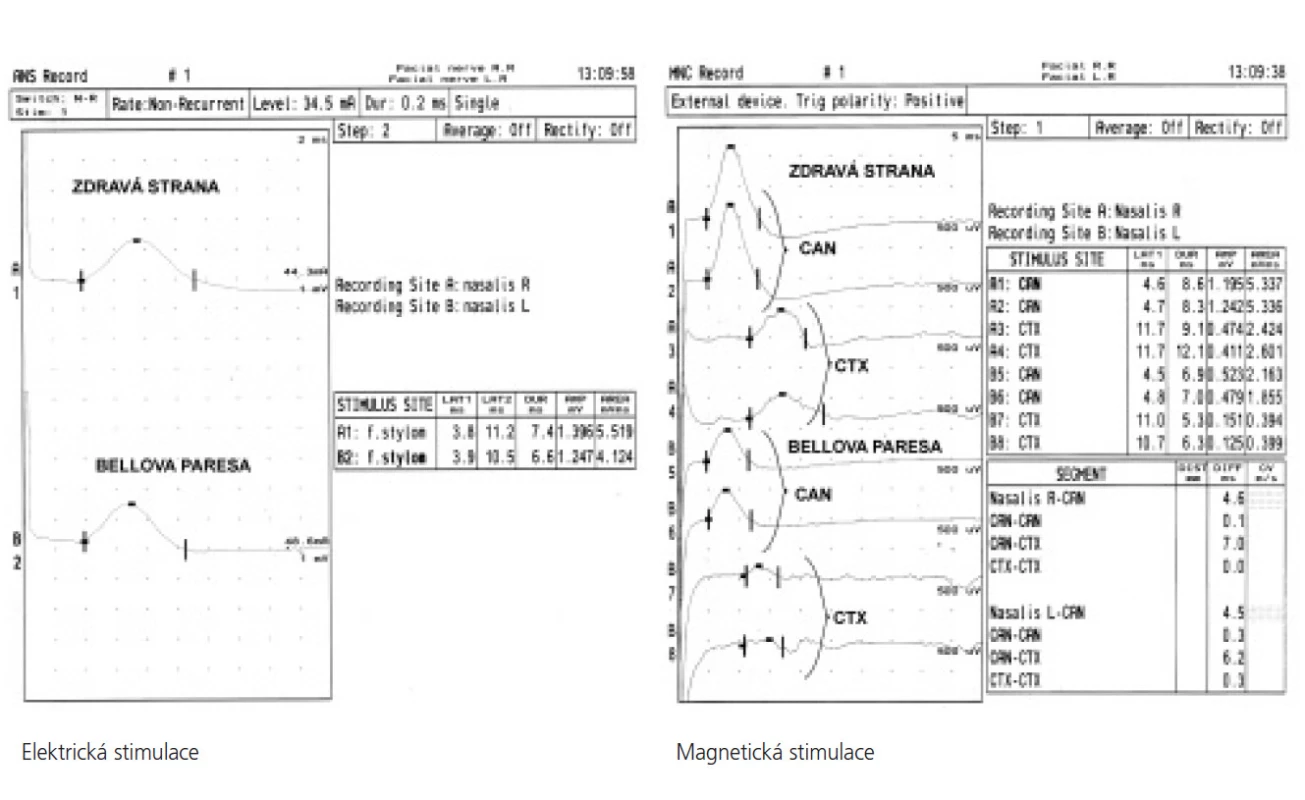
2. Lymeská borrelióza –Bannwarthův syndrom (neurapraxie a axonální léze)
Elektrická stimulace: unilaterální nebo bilaterální pokles amplitudy CMAP s prodloužením distální motorické latence. Detekce abnormity na asymptomatické straně je častá.
BR: prodloužení latencí a horší výbavnost R1 a R2 komponent bilaterálně, více na symptomatické straně.
Jehlová EMG: přítomnost řídké abnormní spontánní aktivity a redukce náborové křivky MUP za 8-10 dnů po vzniku léze, obvykle na symptomatické straně.
MEP: při kanalikulární stimulaci je pokles amplitudy CMAP a prodloužení latence výraznější než při elektrické stimulaci. Častá je detekce kondukční abnormity na asymptomatické straně. Může předcházet klinický nález o několik dnů.
3. Guillain Barré syndrom (demyelinizační léze)
Elektrická stimulace: bilaterální prodloužení distální motorické latence při normální amplitudě CMAP nebo přítomnost temporální disperze CMAP.
BR: bilaterální prodloužení latencí R1 a R2 komponent a horší výbavnost odpovědí.
Jehlová EMG: normální spontánní aktivita a redukce náborové křivky MUP.
MEP: bilaterální pokles amplitudy CMAP při kanalikulární stimulaci proti elektrické stimulaci extrakraniálně (blok vedení v canalis facialis). Může předcházet klinický nález o několik dnů.
4. Herpes zoster (axonální léze)
Elektrická stimulace: unilaterální a významný pokles amplitudy CMAP s mírným prodloužením distální motorické latence na straně léze. Dobře koreluje s klinickou tíží postižení lícního nervu za 8-10 dnů po vzniku příznaků.
BR: nevýbavná R1 a R2 komponenta při stimulaci na straně léze. Normální komponenta R2 na zdravé straně.
Jehlová EMG: četná abnormní spontánní aktivita a redukovaný nábor motorických jednotek na straně léze.
MEP: pokles amplitudy CMAP při kanalikulární stimulaci srovnatelný s poklesem amplitudy CMAP při elektrické stimulaci ve foramen stylomastoideum.
5. HIV infekce (axonální léze)
Elektrická stimulace: unilaterální nebo bilaterální pokles amplitudy CMAP s mírným prodloužením distální motorické latence na straně léze.
BR: nevýbavná R1 a R2 komponenta při stimulaci na straně léze nebo bilaterálně.
Jehlová EMG: četná abnormní spontánní aktivita a redukovaný nábor motorických jednotek na straně léze.
MEP: pokles amplitudy CMAP při kanalikulární stimulaci srovnatelný s poklesem amplitudy CMAP při elektrické stimulaci ve foramen stylomastoideum.
6. Neurinom akustiku (axonální léze)
Elektrická stimulace: unilaterální pokles amplitudy CMAP s normální distální motorickou latencí.
BR: abnormní nebo chybějící R1 a R2 komponenta při stimulaci na straně léze. Pro časté postižení n. trigeminus může chybět kontralaterální R2 komponenta.
Jehlová EMG: řídká abnormní spontánní aktivita a redukovaný nábor MUP na straně léze.
MEP: chybí hypoexcitabilita nervu při kanalikulární stimulaci a je abnormní CMAP při kortikální stimulaci pro lézi kortiko-proximálních motorických drah. Abnormita je stejná jako při distální elektrické stimulaci ve foramen stylomastoideum. Nejsou přínosem k rozlišení supra a infranukleární léze motorických drah [7].
7. Poranění lícního nervu při frakturách baze lební (neurapraxie + axonální léze)
Elektrická stimulace: v případě rozsáhlé axonotméze registrujeme nevýbavný nebo nízký CMAP na straně poranění za 8-10 dnů po úrazu. Během 1.-10. dne po úrazu dochází postupně k poklesu amplitudy CMAP (progredující Wallerova degenerace).V případě neurapraxie se amplituda CMAP nemění ani po 10 dnech od úrazu.
BR: nevýbavná R1 a R2 komponenta při stimulaci na straně léze. Nevýbavná R2 kontra - laterální při stimulaci na straně zdravé.
Jehlová EMG: při axonotmezi četná abnormní spontánní aktivita, při volním úsilí výrazně redukovaná náborová křivka nebo chybí volní aktivita zcela. Při neurapraxie je redukovaná náborová křivka při volním úsilí.
MEP: při axonotmezi chybí odpověď při kanalikulární magnetické stimulaci, stejně jako chybí odpověď při elektrické stimulace ve foramen stylomastoideum. V případě neurapraxie je zachovaná odpověď CMAP při distální elektrické stimulaci a chybí odpověď při magnetické kanalikulární stimulaci.
Elektrofyziologické vyšetření u hemispazmu lícního nervu
Patofyziologie hemispazmu lícního nervu není zcela jasná a má pravděpodobně více mechanizmů. Předpokládá se neurovaskulární konflikt s iritací výstupu lícního nervu z mozkového kmene v oblasti tzv. root exit zone v zadní jámě lební (esenciální hemispazmus) nebo ektopickou exitaci, axo-axonální efapsi motorických vláken lícního nervu, reorganizaci motorického jádra lícního nervu či interneuronální hyperexcitabilitu (sekundární hemispazmus při axonotméze motorických vláken lícního nervu – např. Bellova paréza, herpes zoster, neurinom akustiku) [8]. Tento sekundární hemispazmus je někdy obtížné klinicky odlišit od masivních synkinéz po těžké paréze lícního nervu.
Nejčastější elektrofyziologickou abnormitou u hemispazmu je iradiace motorické odpovědi při stimulaci n. supraorbitalis nejen do m. orbicularis oculi, ale i do m. orbicularis oris. Nejlépe tento jev mapuje blink reflex, který prokazuje výbavné odpovědi na konvenční stimulaci n. supraorbitalis také v m. orbicularis oris ev v dalších obličejových svalech (m. mentalis). Někdy registrujeme širší a vyšší R2 komponentu na postižené straně v porovnání se zdravou stranou jako obraz motoneuronální hyperexcitability [8].
Elektrofyziologické vyšetření jehlovou elektrodou u pacientů s lícním hemispazmem prokazuje salvy vysokofrekvenčních impulzů (až 150 Hz), které mohou být nepravidelné nebo synchronní v různých lícních svalech [2].
Přijato k recenzi: 31. 8. 2007
Přijato do tisku: 12. 10.2007
MUDr. Radim Mazanec, Ph.D.
Neurologická klinika, 2. LF UK a FN V Motole
V Úvalu 84, 150 06 Praha 5
e-mail: radim.mazanec@email.cz
Zdroje
1. Preston DC, Shapiro BE. Facial and trigeminal neuropathy. In : Preston DC, Shapiro BE (Eds). Electromyography and neuromuscular disorders. 2nd ed. Elsevier: Butterworth Heinemann 2005 : 375-380.
2. Kimura J. Mononeuropathies and entrapment syndromes. In : Kimura J (Ed). Electrodiagnosis in disease of nerve and muscle.Principles and praktice. 3rd ed. Philadelphia: WB Saunders 1993 : 496-498.
3. Liveson JA, Ma DM. Laboratory Reference for Clinical Neurophysiology. Oxford: Oxford University Press 1992 : 19-32.
4. Kadaňka Z, Bednařík J, Voháňka S. Praktická elektromyografie. Brno: IDVPZ Brno 1994 : 79-80.
5. Rösler KM, Magistris MR, Glocker FX, Kohler A, Deuschl G, Hess CW. Electrophysiological characteristics of lesions in facial palsies of different etiologies. A study using electrical and magnetic stimulation techniques. Electroencephalogr Clinical Neurophysiol 1995; 97 : 355-368.
6. Glocker FX, Magistris MR, Rösler KM, Hess CW. Magnetic transcranial and electrical stylomastoidal stimulation of the facial motor pathways in Bell´s palsy: time course and relevance of electrophysiological parameters. Electroencephalogr Clinical Neurophysiol 1994; 93 : 113-120.
7. Rösler KM, Jenni WK, Schmid UD, Hess CW. Electrophysiological characterization of pre and postoperative facial nerve function in patients with acoustic neuroma using electrical and magnetic stimulation techniques. Muscle Nerve 1994; 17 : 183-191.
8. Valls-Solé J. Electrodiagnostic studies of the facial nerve in peripheral facial palsy and facial spasm. Muscle Nerve 2007; 36 : 14-20.
9. Ludin H P. Electromyography in Practice. Stuttgart-New York: Georg Thieme Verlag 1980; 83-85 : 130.
Štítky
Dětská neurologie Neurochirurgie Neurologie
Článek Obrna lícního nervuČlánek Webové okénko
Článek vyšel v časopiseČeská a slovenská neurologie a neurochirurgie
Nejčtenější tento týden
2007 Číslo 6- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Nejčastější nežádoucí účinky venlafaxinu během terapie odeznívají
-
Všechny články tohoto čísla
- Obrna lícního nervu
- Elektrofyziologické vyšetření lícního nervu
- Protilátky proti glykokonjugátům v diagnostice autoimunitních neuropatií
- 5 let činnosti Národní referenční laboratoře lidských prionových onemocnění při Oddělení patologie a molekulární medicíny FTNsP: naše zkušenosti a přehled literatury
- Klinický pohled na výpočetní tomografii u akutní ischemie mozku
- Ultrazvukové hodnocení substantia nigra u pacientů s parkinsonskými syndromy
- Porovnání výsledků vyšetření zrakových evokovaných potenciálů u pacientů s roztroušenou sklerózou a neuroboreliózou
- Kognitívne evokované potenciály – vlna P300 u pacientov so sclerosis multiplex: vzťah k forme ochorenia, somatickému postihnutiu a kvalite života
- Relabující-remitující roztroušená skleróza a oligoklonální pruhy v průběhu léčby modifikující průběh choroby
- Mozková žilní trombóza u uživatelek hormonální antikoncepce
- Úspěšné použití jediné otázky pro screening syndromu neklidných nohou v České republice
- Závisí vývoj dysfunkce mikce u roztroušené sklerózy na typu neurologické léčby?
- Poruchy polykání ve vztahu k vertebrogenním dysfunkcím
- Centrální neurocytom: kazuistika a přehled literatury
- Gelastické záchvaty u hypotalamického hamartomu: kazuistika
- Dercumova choroba (lipomatosis dolorosa) – zriedkavo diagnostikované ochorenie: kazuistika
- Poúrazová porucha čichu: kazuistiky
- K šedesátinám doc. MUDr. Martina Bojara, CSc.
-
Směruje použití mediánu ke statistickým neparametrickým postupům zpracování dat?
Okénko statistika – Analýza dat v neurologii – III.
Nebojme se mediánu a robustních statistik - Webové okénko
-
Analýza dat v neurologii VI.
Přesnost, spolehlivost a reprodukovatelnost měření u diskrétních dat
- Česká a slovenská neurologie a neurochirurgie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Obrna lícního nervu
- Poruchy polykání ve vztahu k vertebrogenním dysfunkcím
- Protilátky proti glykokonjugátům v diagnostice autoimunitních neuropatií
- Dercumova choroba (lipomatosis dolorosa) – zriedkavo diagnostikované ochorenie: kazuistika
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



