-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Prehepatální portální hypertenze
Prehepatic portal hypertension
Introduction:
Prehepatic portal hypertension (PH) in the absence of cirrhosis and solid tumours is most commonly caused by thrombosis of the portal vein (PT). Thrombosis in the portal system manifests as either acute abdominal pain or occurs silently, and varices develop in response to increased portal blood pressure. In 2016, the European Association for the Study of the Liver issued a new clinical practical guideline for the treatment of PT. To treat acute PT, it is advised that anticoagulation therapy is initiated immediately. It is recommended to treat patients with chronic PT by the same way as patients with PH caused by liver cirrhosis.Aim:
The aim of this study was to describe a group of patients with portal thrombosis at the University Hospital in Hradec Kralove (FNHK) and to compare the therapeutic approaches used with those of the new guidelines.Method:
Retrospective description of all patients treated for the above-mentioned portal thrombosis in the FNHK that were identified in electronic records.Results:
The cohort consisted of 52 patients (27 males and 25 females); 44 patients with chronic PT, six with acute PT, and two with subacute PT. All patients with acute or subacute PT had been receiving anticoagulant therapy. Up to that point, five patients had undergone transjugular intrahepatic portosystemic shunt (TIPS), four of whom had local thrombolysis. Patients with chronic PT were treated the same as patients with PH and liver cirrhosis. Up to that point, six spleno-renal shunt procedures, nine splenectomy procedures, seven azygo-portal disconnection procedures, four TIPS procedures, one mesentero-caval shunt procedure, and one splenic embolization procedure had been performed.Discussion and Conclusion:
Treatment of patients in our study group meets the challenges of the new recommendations. In complicated cases, other therapeutic approaches may be necessary.Key words:
portal hypertension – thrombosis – portal vein
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE „uniform requirements“ for biomedical papers.Submitted:
14. 8. 2016Accepted:
3. 10. 2016
Autoři: Š. Šembera 1; P. Hůlek 1; V. Jirkovský 1; T. Fejfar 1; A. Krajina 2; P. Ďulíček 3; Miroslav Lojík 2
; J. Raupach 2; V. Chovanec 2; O. Renc 2
; Z. Šubrt 4; M. Kopáčová 1
Působiště autorů: II. interní gastroenterologická klinika LF UK a FN Hradec Králové 1; Radiologická klinika LF UK a FN Hradec Králové 2; IV. interní hematologická klinika LF UK a FN Hradec Králové 3; Chirurgická klinika LF UK a FN Hradec Králové 4
Vyšlo v časopise: Gastroent Hepatol 2016; 70(5): 432-437
Kategorie: Hepatologie: původní práce
doi: https://doi.org/10.14735/amgh2016432Souhrn
Úvod:
Prehepatální portální hypertenze je kromě jaterní cirhózy a solidních nádorů nejčastěji způsobena trombózou v portálním řečišti (TP). TP se projevuje buď akutně bolestmi břicha, nebo probíhá nepozorovaně a v reakci na zvýšený portální tlak se tvoří varixy. V léčbě trombózy porty se řídíme novým doporučením společnosti EASL z roku 2016. K léčbě akutní TP je doporučeno neprodleně zahájit antikoagulační terapii. U nemocných s chronickou TP je doporučeno v terapii postupovat jako u nemocných s portální hypertenzí při jaterní cirhóze.Cíl:
Cílem této práce je popsat soubor nemocných léčených pro TP ve Fakultní nemocnici Hradec Králové (FNHK) a porovnat užívané terapeutické postupy s nově doporučovanou léčbou.Metoda:
Retrospektivní popis všech nemocných léčených s výše zmíněnou trombózou porty ve FNHK, které se podařilo identifikovat v elektronické dokumentaci.Výsledky:
Soubor se skládá z 52 nemocných (27 mužů a 25 žen) – 6 nemocných s akutní TP, 2 nemocných se subakutní TP a 44 nemocných s chronickou TP. Všichni nemocní léčení s akutní nebo subakutní TP dostávali antikoagulační terapii. Nad to byla u pěti nemocných užita transjugulární intrahepatální portosystémová spojka (TIPS), z toho ve čtyřech případech s lokální trombolýzou. Nemocní s chronickou TP byli léčeni jako pacienti s portální hypertenzí při jaterní cirhóze. Současně bylo u těchto nemocných provedeno šest splenorenálních spojek, devět splenektomií, sedm azygoportálních dekonexí, čtyři TIPS, jeden mezenterikokavální zkrat a jedna embolizace sleziny.Diskuze a závěr:
Terapie nemocných v našem souboru splňuje léčebné úkoly z nového doporučení, komplikované případy si v některých situacích vyžadují další terapeutické přístupy.Klíčová slova:
portální hypertenze – trombóza – portální žílaÚvod
Portální hypertenze je definována jako zvýšený portosystémový gradient nad 5 mm Hg [1]. Za klinicky významnou je hypertenze označována obvykle při překročení hodnoty 10–12 mm Hg. Nejčastěji vzniká obstrukcí toku krve v játrech – při jaterní cirhóze, kdy lze portosystémový gradient dobře měřit. Méně často dochází ke zpomalení toku krve před játry – obstrukcí přímo v portálním řečišti. Pak mluvíme o prehepatální portální hypertenzi (PHPH). V tomto případě není možné portální hypertenzi prokázat měřením portosystémového gradientu a usuzujeme na ni nepřímo. PHPH vzniká útlakem žil v portálním řečišti zvenčí (nádorovým procesem, zánětem s otokem), prorůstáním nádoru do těchto žil nebo na podkladě trombózy v portálním řečišti [2]. K trombóze portální žíly (VP) dochází poměrně často při jaterní cirhóze [3]. V tomto článku se však budeme nadále zabývat pouze trombózou VP, která vznikla bez přidružené jaterní cirhózy a není způsobená solidním nádorem.
Rozlišujeme dvě jednotky – akutní trombózu VP a chronickou trombózu. Akutní trombóza nejčastěji působí bolesti břicha, které přivedou nemocného k lékařskému vyšetření, kde ultrazvuk břicha odhalí většinu těchto případů [4]. CT angiografie, kterou provádíme k ověření ultrazvukové diagnózy a stanovení rozsahu trombózy (vč. míry eventuelní infarzace střev při trombóze horní mezenterické žíly (VMS)), zároveň vyloučí přítomnost kavernomatózní přestavby porty [5]. Chronická trombóza VP je takový případ, kdy vznik trombu nebyl doprovázen bolestmi břicha nebo jinými symptomy, které by nemocného přivedly k lékaři. Při takto vzniklé trombóze VP se kompenzatorně tvoří četné portosystémové a portoportální kolaterály, které jsou pro svůj typický radiologický vzhled označovány jako kavernom porty. Kavernom porty vzniká i v případě, kdy se nepodaří rekanalizovat trombus, který se projevil jako akutní trombóza porty [4].
Akutní trombóza je emergentní situace, která si žádá rychlou terapeutickou odpověď ze dvou důvodů: ať trombus vzniká v kterékoli části portálního řečiště (větve nebo kmen VP, lienální žíla (VL), VMS nebo dolní mezenterická žíla), vždy hrozí progrese trombu do a nebo i v samotné VMS s infarzací střeva se závažnými důsledky. Druhý důvod je snaha rekanalizovat postižené žíly, a předejít tak tvorbě kavernomu, který je spojen s tvorbou jícnových a žaludečních varixů [4]. Emergentní situace u chronické trombózy VP nastává právě ve chvíli, kdy jícnové nebo žaludeční varixy krvácejí.
Diagnostikou a léčbou PHPH se zabývá nový doporučený postup Evropské společnosti pro studium jater (EASL) o vaskulárních chorobách jater z roku 2015 [2]. V doporučení nalezneme rady jak postupovat v diagnostice vyvolávající příčiny trombóz jaterních cév (koagulopatie, myelodisplazie a další), mimo naše téma zde nalezneme informace i o Budd-Chiariho syndromu, idiopatické necirhotické portální hypertenzi, syndromu okludovaných sinusoid (venookluzivní chorobě), cirhóze jako protrombotickém faktoru s trombózou porty a nakonec možnosti antikoagulační terapie u nemocných s jaterními chorobami [2].
Pro léčbu akutní trombózy VP je společností EASL doporučeno zahájit neprodleně antikoagulační terapii nízkomolekulárním heparinem, pokud nejsou u nemocného přítomny zásadní kontraindikace antikoagulace. Pro léčbu chronické trombózy VP je doporučeno portální hypertenzi řešit stejně jako u nemocných s portální hypertenzí při jaterní cirhóze, což představuje odkaz na Baveno VI guidelines. Obě doporučení jsou volně přístupná v plném znění na internetu [2,4].
PHPH je vzácnější onemocnění, při jehož léčbě lze využít více terapeutických přístupů, které nebyly vzájemně srovnávány ve studiích. Proto trvá nejistota o tom, který z postupů je nejvhodnější. Cílem této práce je popsat soubor nemocných léčených ve Fakultní nemocnici v Hradci Králové (FNHK) a porovnat užité způsoby léčby s nově vzniklým doporučením. Výsledky jsou doplněny o dvě kazuistiky z klinické praxe, které přibližují danou problematiku.
Metoda
Do souboru nemocných jsme zařadili všechny nemocné, kteří byli vyšetřeni nebo léčeni alespoň jednou v ambulanci nebo na lůžkách FNHK s diagnózou PHPH, která nevznikla na podkladě jaterní cirhózy nebo solidního nádoru. Nemocné jsme vyhledávali v databázích všeobecných ambulancí a hepatologických poradnách II. interní gastroenterologické kliniky, v databázi nemocných endoskopovaných touto klinikou a v databázi nemocných, kteří podstoupili transjugulární intrahepatální portosystémovou spojku (TIPS) ve FNHK. Nemocné jsme identifikovali na základě diagnóz zadávaných ve zprávách jako hlavní nebo vedlejší onemocnění. U nemocných z databáze TIPS jsme vycházeli ze zaznamenávané etiologie onemocnění. Data jsme získávali retrospektivně ze zdravotní dokumentace nemocných. Sledovali jsme následující informace: pohlaví, věk vzniku onemocnění, typ trombózy (akutní, subakutní, chronická), první projevy, vyvolávající příčinu trombózy a léčebné intervence. Akutní trombóza VP je definována jako situace, kdy nemocný přichází s akutně vzniklými symptomy, za které je zodpovědná trombóza VP, a nejsou přítomny kolaterály. Subakutní trombóza VP je definována jako situace, kdy nemocný přichází s akutně vzniklými symptomy, za které je zodpovědná trombóza VP, a jsou přítomny kolaterály. Chronická trombóza VP je definována jako přítomnost kolaterál v portálním řečišti, která je způsobena trombózou VP a nepůsobí přímo akutní symptomatologii. Trombóza VP byla diagnostikována ultrazvukem s dopplerem a/nebo CT angiografií. Kavernom VP byl diagnostikován CT angiografií. Rekanalizace VP byla hodnocena ultrazvukem s dopplerem a/nebo CT angiografií.
Výsledky
Soubor se skládá z 52 nemocných (27 mužů a 25 žen). Z těchto 52 pacientů bylo šest nemocných s akutní trombózou, dva nemocní se subakutní trombózou a 44 nemocných s chronickou trombózou.
Etiologie trombózy porty u akutních a subakutních případů zahrnovala vrozený trombofilní stav čtyř nemocných (Leidenská mutace f. V, deficit ATIII, mutace genu MTHFR, zvýšená aktivita f. VIII) a myeloproliferativní onemocnění u čtyř nemocných (polycytemie vera a myelofibróza). U chronických případů trombózy porty jsme nalezli příčinu v podobě trombofilního stavu z poruchy koagulačních a antikoagulačních faktorů v sedmi případech (u dvou pacientů antifosfolipidový syndrom v rámci systémového lupusu erytematodes a v ostatních případech různé kombinace prokoagulačních stavů – Leidenská mutace V. faktoru, idiopatická trombocytopenická purpura, mutace MTHFR, snížená aktivita proteinu C a S), myeloproliferativního onemocnění v sedmi případech (myelofibróza 3×, esenciální trombocytemie 2×, neznámo 2×), akutní pankreatitida ve třech a chronická pankreatitida v šesti případech, stavu po operaci ve třech případech (hemipankreatektomie 12 let před diagnózou PHPH, resekce duodena tři měsíce před diagnózou PHPH, suspektně podvaz VL při levostranné nefrektomii 4 roky před diagnózou PHPH). U dvou nemocných je známo, že chronická trombóza byla lokalizovaná čistě na lienální žílu (1× při akutní pankreatitidě a 1× při suspektním podvazu při nefrektomii). V 11 případech se etiologii nepodařilo objasnit nebo nebyla zaznamenána ve zdravotní dokumentaci.
Průměrný věk nemocných v době diagnózy akutní a subakutní trombózy porty byl 43,9 let, nejmladšímu nemocnému bylo 25 let, nejstaršímu 75 let. Průměrný věk nemocných s chronickou trombózou jsme nestanovili, protože vznik trombózy byl asymptomatický. Věk, kdy se objevily první projevy onemocnění, nebyl vždy přesně zaznamenán, u 10 nemocných se choroba projevila v dětství (nejmladší nemocný byl 11měsíční kojenec), nejstaršímu nemocnému bylo 73 let, u osmi nemocných není věk v době vzniku trombózy znám, průměrný věk zbylých 26 dospělých nemocných v době diagnózy byl 49,5 roků.
Prvním projevem byla u akutní a subakutní trombózy bolest břicha v sedmi případech, nechutenství a hubnutí v jednom případě. Chronická trombóza porty se projevila akutním krvácením do trávicí trubice ve 24 případech, bolestmi břicha ve dvou případech, ve 14 případech byla objevena náhodně při radiologickém zobrazení nebo nebyly první projevy zaznamenány do dokumentace.
Všichni nemocní léčení s akutní nebo subakutní trombózou porty dostávali antikoagulační terapii nízkomolekulárním heparinem nebo klasickým heparinem. U pěti nemocných byla navíc užita TIPS, z toho ve čtyřech případech s lokální trombolýzou. Indikací TIPS byla progrese trombu do VMS, otok kliček tenkého střeva nebo přetrvávání bolestí při antikoagulační terapii. Antikoagulační terapie byla před provedením TIPS podávána 1–14 dní, v průměru sedm dní. Kavernom VP se vyvinul u třech nemocných, kteří měli terapii pouze antikoagulační. U třech pacientů s TIPS je ověřena rekanalizace v portálním řečišti bez rozvoje kavernomu, u jednoho nemocného další vývoj stavu neznáme. U jednoho nemocného došlo ke komplikaci – krvácení do volné dutiny břišní po aplikaci lokální trombolýzy, které předcházelo poškození jaterní fascie při vytváření TIPS (propíchnutí jehlou). Nemocný zemřel na septický šok při infarzaci střeva, příčinou smrti nebyl hemoragický šok. Všichni nemocní s akutní a subakutní trombózou VP užívají antikoagulační terapii trvale.
Nemocné s chronickou trombózou porty dlouhodobě léčené ve FNHK jsme sledovali a léčili jako pacienty s portální hypertenzí při jaterní cirhóze – byli pravidelně endoskopováni (interval endoskopií dle nálezu a vývoje onemocnění určoval endoskopista, minimálně 1× za dva roky), v případě nálezu i malých varixů užívali β-blokátor a v případě vhodnosti podstupovali ošetření varixů formou ligace. Nemocní diagnostikovaní s chronickou trombózou porty a krvácením do trávicího traktu v dětském věku (v době před dostupnou ligací) podstupovali chirurgickou léčbu. Neendoskopickou terapii podstupovali také nemocní, u kterých ligace varixů jako základní léčba nebyla dostačující, kdy se objevovaly endoskopicky a medikamentózně neřešitelné komplikace (objemné žaludeční varixy, které nešlo eradikovat endoskopicky a v nedávné minulosti hemodynamicky krvácely, opakované krvácení z jícnových varixů i při prováděné eradikaci, pokračující krvácení do tenkého střeva, pokračující krvácení z varixů duodena, varixy rekta a tračníku s opakovaným krvácením). V našem souboru bylo provedeno šest splenorenálních spojek, devět splenektomií (s azygoportální dekonexí i bez ní), sedm azygoportálních dekonexí (se splenektomie i bez ní), čtyři TIPS, jeden mezenterikokavální zkrat a jedna embolizace sleziny. Ne všechny chirurgické výkony byly provedeny ve FNHK, zejména spojkové cévní operace byly prováděny v dřívější době a na jiných pracovištích. Souhrn výsledků je uveden v tab. 1.
Tab. 1. Akutní, subakutní a chronická trombóza VP. Tab. 1. Acute, subacute and chronic thrombosis of VP. 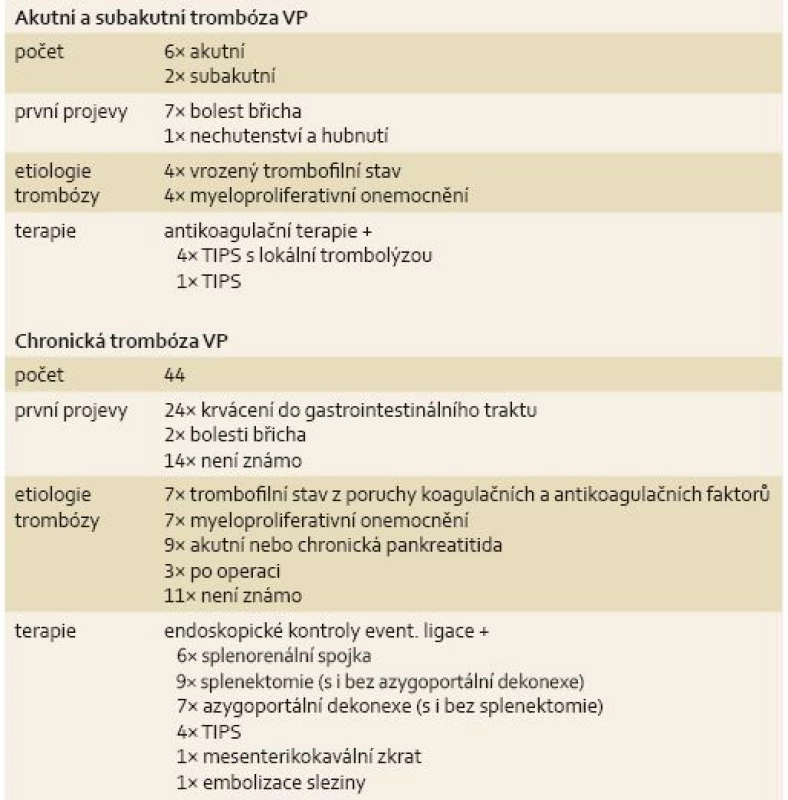
VP – portální žíla, TIPS – transjugulární intrahepatická portosystémová spojka Příklad terapeutického postupu
Kaziustika 1
Pacientka, 53 let, měla ve spádovém zdravotnickém zařízení diagnostikovánu Janusovu tyrosinkinázu 2 (JAK2) pozitivní myelofibrózu, v roce 2005 pod - stoupila příbuzenskou alogenní transplantaci krvetvorných kmenových buněk, v prosinci 2014 byla zjištěna trombóza VP s kavernomem porty a objemnými varixy (F3, Beppu klasifikace), byla zahájena terapie β-blokátorem a inhibitorem protonové pumpy (IPP), v únoru 2015 byla provedena elektivní ligace jícnových varixů. Šest dní po zákroku se u nemocné objevila hemateméza, při gastroskopii bylo zjištěno krvácení z ulcerace po ligaci, bylo ošetřeno lokální aplikací polidocanolu (Aethoxysklerol) a nemocná byla transportována k hospitalizaci do FNHK. Během následujících sedm dní neměla známky krvácení do trávicího traktu, byla léčena terlipresinem (Remestyp) a antibiotiky. Při kontrolní endoskopii začala opět krvácet z ulcerace na přechodu jícnu a žaludku, krvácení bylo intenzivní, hemodynamicky významné, vyžádalo si zajištění dýchacích cest a tekutinovou resuscitaci. Při opětovné endoskopii byla snaha zastavit krvácení aplikací cyanoakrylátu (Histoacryl) do krvácejícího žaludečního varixu neúspěšná. Krvácení bylo dočasně stavěno zavedením Sengstakenovy-Blakemoreovy sondy. Při rozhodování o řešení tč. endoskopicky nezastavitelného krvácení připadal v úvahu konzervativní postup s hemosubstitucí, vazoaktivní terapií, další pokus o endoskopickou zástavu krvácení, zavedení Danišova stentu nebo chirurgické řešení. Nemocná po mezioborovém konziliu následující den podstoupila splenektomii s azygoportální dekonexí. Následovala rychlá rekonvalescence. Nemocná dále až do srpna 2016 nekrvácela.
Kazuistika 2
Nemocná, 47 let, měla diagnostikovánu subakutní trombózu porty (měsíc trvající bolesti břicha, při nálezu trombózy VP již měla vyvinuté objemné jícnové varixy – F3, Beppu klasifikace) s nově zjištěnou JAK2 pozitivní myelofibrózou. Rozsah trombózy byl ve VP, VMS a suspektně i VL. Při diagnóze byla zahájena terapie nízkomolekulárním heparinem, záhy se však utvořil kavernom porty. Byla zahájena léčba β-blokátorem a IPP, během čtyř měsíců byly provedeny čtyři elektivní ligace. Dva roky od stanovení diagnózy se opět objevily bolesti břicha spolu s nově zjištěným ascitem, byly diagnostikovány významné varixy, byla provedena další ligace varixů. Diagnostickou punkcí ascitu byl prokázán bakterascites (Streptococus anginosus, množství neutrofilů v ascitu 0,028 × 109/ml, nízké známky zánětu), který byl přeléčen antibiotiky. V dalších měsících došlo k nárůstu ascitu, byla opakovaně provedena evakuační paracentéza – 2× za měsíc o objemu 5 l. Nemocná měla i nadále bolesti břicha, únavnost, celkový dyskomfort, naopak nikdy nekrvácela (obr. 1). Při zvažování další terapie bylo možné pokračovat v konzervativní léčbě, TIPS pro nemocnou nebyla proveditelná pro úplnou trombózu obou větví porty. Na základě obtíží, po opakovaných diskuzích s nemocnou a konziliích hematologa a chirurga, byla provedena elektivní azygoportální dekonexe a splenektomie. Po výkonu se obtíže nemocné významně zmírnily, do srpna 2016 je bez významnějšího ascitu či jiných komplikací.
Obr. 1. Ascites (*), splenomegalie (+), žaludeční varixy (šipka). Fig. 1. Ascites (*), splenomegaly (+), gastric varices (arrow). 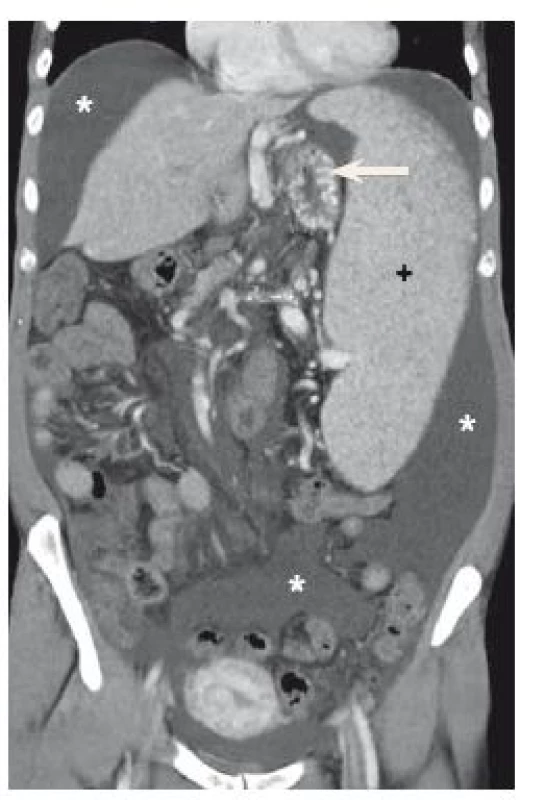
Diskuze
PHPH je neobvyklá příčina portální hypertenze. Akutní příhody si vyžadují rychlé zahájení antikoagulační terapie s nadějí na plnou rekanalizaci trombů v portálním řečišti, a tedy „vyléčení“ bez následků. Na druhé straně stojí hrozba infarzace střev s jejich nekrózou, která je zatížena vysokou letalitou. Chronické případy se projevují krvácením z jícnových a žaludečních varixů a potřebují stejnou péči jako krvácející cirhotici. Na jednu stranu je péče o tyto nemocné „jednodušší“ při absenci jaterní cirhózy, na druhou stranu může být krvácení při kavernomu porty hůře zastavitelné. V případech, kdy nejsou komplikace nemoci řešitelné endoskopicky a medikamentózně (ve většině případů se jedná o endoskopicky neřešitelné krvácení do trávicí trubice), zůstává potřeba operačního řešení. Chirurgicky se užívají metody, které snižují průtok portálním řečištěm – eliminují přítok z VL do porty (splenorenální zkrat, splenektomie) nebo eliminují přítok z VMS (mezenterikokavální zkrat) [6]. Dále metody snižující plnění samotných varixů – azygoportální dekonexe v kombinaci se splenektomií – při operaci se podvazují žíly proximální části žaludku a distálního jícnu [7]. Tyto operační techniky vznikaly v době, kdy nebyla dostupná endoskopická léčba a léčili se takto zejména nemocní s jaterní cirhózou, proto i data o bezpečnosti a efektivitě těchto operací vznikla na populacích nemocných s jaterní cirhózou a ty lze jen těžko porovnávat s nemocnými s PHPH. Nicméně D’Amico et al a Rikkers et al v randomizovaných kontrolovaných studiích prokázali benefit u spojkových operací na přežívání nemocných s krvácením z varixů při portální hypertenzi [8,9]. Jin et al na souboru nemocných podstupujících azygoportální dekonexi se splenektomií při krvácení z varixů při jaterní cirhóze prokázal obdobný „rebleeding rate”, jaký byl pozorován v jiných studiích při endoskopické léčbě [10]. Z radiologických metod lze provést embolizaci sleziny, a tím omezit přítok krve z VL do porty. Ve vybraných případech je možné provést TIPS jako přístup do portálního řečiště, kde tak lze provést angioplastiku trombózované žíly nebo dominantní kolaterály. Provedená TIPS zvyšuje průtok krve v portě, čímž působí antikoagulačně [11,12].
Evropská společnost pro studium jater EASL vydala v roce 2015 doporučení pro léčbu těchto jednotek. Jedná se o první doporučení na toto téma od EASL. Doporučení k léčbě jsou zde oproti terapeutickým postupům v našem souboru rezervovanější.
U akutních trombóz je nově doporučeno podávat pouze antikoagulační terapii, nadpoloviční část našich nemocných však podstoupila navíc TIPS, v některých případech doplněný lokální trombolýzou. Efekt TIPS s lokální trombolýzou je trojí – aspirační trombektomie, lokální trombolýza a zvýšení průtoku krve v portálním řečišti. Autoři doporučení komentují rizika systémové a transarteriálně podávané trombolýzy – je popsáno málo případů (asi 100), léčba je spojena s významnými krvácivými komplikacemi. Při systémově nebo transarteriálně podávané trombolýze promývá střevo trombolytikum o vysoké koncentraci, které je často ischemizované, a tak náchylné ke krvácení [13–15]. Autoři doporučení možnost lokální trombolýzy pomocí TIPS také uvádějí a dodávají, že oproti výše popsané trombolýze jsou redukovány závažné krvácivé příhody, ale zkušenosti vyplývají pouze z malého souboru nemocných [30], a uzavírají, že onemocnění není tak závažné, aby museli být pacienti vystavováni vysokému riziku [16,17]. Jeden nemocný v našem souboru po podání lokální trombolýzy krvácel do volné dutiny břišní, krvácení předcházelo poškození jaterní fascie při vytváření TIPS, punkční kanál byl embolizován tkáňovým lepidlem. Krvácení ustalo, nemocný zemřel na komplikace ischemie střeva, nikoli na hemoragický šok. Rekanalizace bylo v našem souboru dosaženo v 50 % případů. Dle literatury je v jiných souborech dosahováno obdobných výsledků (55 %) [18].
U chronických trombóz porty je doporučeno postupovat shodně jako u nemocných s portální hypertenzí při jaterní cirhóze. V našem souboru byli v mnoha případech nemocní operováni jednak proto, že část nemocných krvácela v době před érou ligace, další část nemocných se nedaří ani dnes léčit pouze pomocí endoskopických metod (viz příklady z kazuistiky). Přesto platí, že většina nemocných i s velmi objemnými, často žaludečními varixy může být efektivně léčena konzervativně – podáváme β-blokátor, IPP a jícnové varixy preventivně ligujeme. Indikace k chirurgickému výkonu je obtížná jak v akutních, tak i elektivních případech, postup je třeba konzultovat se zkušeným chirurgem v této problematice, často také s hematologem. Malou část nemocných lze léčit i pomocí TIPS, ale jedná se o náročné výkony pro zkušené radiology. Pětileté přežívání je v literatuře udáváno přes 70 % [19–23].
Naše studie je výrazně limitována – při vyhledávání nemocných jsme velmi pravděpodobně neidentifikovali všechny pacienty s touto diagnózou, nemocní jsou léčeni v mnoha etapách, ne výjimečně již od dětství. Z toho vyplývá neúplnost dokumentace, o léčbě rozhodovala často jiná pracoviště, byly použity rozdílné dostupné léčebné postupy, soubor nemocných je malý, stav nemocných nelze zpětně vzájemně porovnávat a hodnotit tak efektivitu jednotlivých terapeutických metod.
Závěr
K diagnostice a léčbě jsou dostupná nová doporučení EASL, která doporučují zahájit u všech nemocných s akutní trombózou porty neprodleně antikoagulační terapii nízkomolekulárním heparinem, pokud nejsou závažné kontraindikace. Nemocné s chronickou trombózou porty (kavernomem) doporučují léčit jako nemocné s portální hypertenzí při jaterní cirhóze. Komplikované případy si v některých situacích vyžadují i další terapeutické přístupy.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
Doručeno: 14. 8. 2016
Přijato: 3. 10. 2016
MUDr. Štěpán Šembera
II. interní gastroenterologická klinika
LF UK a FN Hradec Králové
Sokolská 581
500 05 Hradec Králové
stepan.sembera@gmail.com
Zdroje
1. Viallet A, Marleau D, Huet M et al. Hemodynamic evaluation of patients with intrahepatic portal hypertension. Relationship between bleeding varices and the portohepatic gradient. Gastroenterology 1975; 69 (6): 1297–1300.
2. EASL Clinical Practice Guidelines: Vascular diseases of the liver. J Hepatol 2016; 64 (1): 179–202. doi: 10.1016/j.jhep.2015.07.040.
3. Nery F, Chevret S, Condat B et al. Causes and consequences of portal vein thrombosis in 1,243 patients with cirrhosis: results of a longitudinal study. Hepatology 2015; 61 (2): 660–667. doi: 10.1002/hep.27546.
4. Plessier A, Darwish-Murad S, Hernandez-Guerra M et al. Acute portal vein thrombosis unrelated to cirrhosis: a prospective multicenter follow-up study. Hepatology 2010; 51 (1): 210–218. doi: 10.1002/hep.23259.
5. Berzigotti A, García-Criado A, Darnell A et al. Imaging in clinical decision-making for portal vein thrombosis. Nat Rev Gastroenterol Hepatol 2014; 11 (5): 308–316. doi: 10.1038/nrgastro.2013.258.
6. Wang L, Liu GJ, Chen YX et al. Sinistral portal hypertension: clinical features and surgical treatment of chronic splenic vein occlusion. Med Princ Pract 2012; 21 (1): 20–23. doi: 10.1159/000329888.
7. Lin N, Liu B, Xu RY et al. Splenectomy with endoscopic variceal ligation is superior to splenectomy with pericardial devascularization in treatment of portal hypertension. World J Gastroenterol 2006; 12 (45): 7375–7379.
8. D’Amico G, Pagliaro L, Bosch J. The treatment of portal hypertension: a meta-analytic review. Hepatology 1995; 22 (1): 332–354.
9. Rikkers LF, Sorrell WT, Jin G. Which portosystemic shunt is best? Gastroenterol Clin North Am 1992; 21 (1): 179–196.
10. Jin G, Rikkers LF. Transabdominal esophagogastric devascularization as treatment for variceal hemorrhage. Surgery 1996; 120 (4): 641–647.
11. Fanelli F, Angeloni S, Salvatori FM et al. Transjugular intrahepatic portosystemic shunt with expanded-polytetrafuoroethylene-covered stents in non-cirrhotic patients with portal cavernoma. Dig Liver Dis 2011; 43 (1): 78–84. doi: 10.1016/j.dld.2010.06.001.
12. Senzolo M, Tibbals J, Cholongitas E et al. Transjugular intrahepatic portosystemic shunt for portal vein thrombosis with and without cavernous transformation. Aliment Pharmacol Ther 2006; 23 (6): 767–775.
13. Smalberg JH, Spaander MV, Jie KS et al. Risks and benefits of transcatheter thrombolytic therapy in patients with splanchnic venous thrombosis. Thromb Haemost 2008; 100 (6): 1084–1088.
14. Ferro C, Rossi UG, Bovio G et al. Transjugular intrahepatic portosystemic shunt, mechanical aspiration thrombectomy, and direct thrombolysis in the treatment of acute portal and superior mesenteric vein thrombosis. Cardiovasc Intervent Radiol 2007; 30 (5): 1070–1074.
15. Hollingshead M, Burke CT, Mauro MA et al. Transcatheter thrombolytic therapy for acute mesenteric and portal vein thrombosis. J Vasc Interv Radiol 2005; 16 (5): 651–661.
16. Liu FY, Wang MQ, Duan F et al. Interventional therapy for symptomatic-benign portal vein occlusion. Hepatogastroenterology 2010; 57 (104): 1367–1374.
17. Wang MQ, Liu FY, Duan F et al. Acute symptomatic mesenteric venous thrombosis: treatment by catheter-directed thrombolysis with transjugular intrahepatic route. Abdom Imaging 2011; 36 (4): 390–398. doi: 10.1007/s00261-010-9637-1.
18. Turnes J, García-Pagán JC, González M et al. Portal hypertension-related complications after acute portal vein thrombosis: impact of early anticoagulation. Clin Gastroenterol Hepatol 2008; 6 (12): 1412–1417. doi: 10.1016/j.cgh.2008.07.031.
19. Amitrano L, Guardascione MA, Scaglione M et al. Prognostic factors in noncirrhotic patients with splanchnic vein thromboses. Am J Gastroenterol 2007; 102 (11): 2464–2470.
20. Spaander MC, Hoekstra J, Hansen BE et al. Anticoagulant therapy in patients with non-cirrhotic portal vein thrombosis: effect on new thrombotic events and gastrointestinal bleeding. J Thromb Haemost 2013; 11 (3): 452–459.
21. Condat B, Pessione F, Hillaire S et al. Current outcome of portal vein thrombosis in adults: risk and benefit of anticoagulant therapy. Gastroenterology 2001; 120 (2): 490–497.
22. Rajani R, Björnsson E, Bergquist A et al. The epidemiology and clinical features of portal vein thrombosis: a multicentre study. Aliment Pharmacol Ther 2010; 32 (9): 1154–1162.
23. Orr DW, Harrison PM, Devlin J et al. Chronic mesenteric venous thrombosis: evaluation and determinants of survival during long-term follow-up. Clin Gastroenterol Hepatol 2007; 5 (1): 80–86.
Štítky
Dětská gastroenterologie Gastroenterologie a hepatologie Chirurgie všeobecná
Článek Gastrointestinální onkologieČlánek Zpráva z odborné stážeČlánek Ursodeoxycholová kyselinaČlánek Správná odpověď na kvíz
Článek vyšel v časopiseGastroenterologie a hepatologie
Nejčtenější tento týden
2016 Číslo 5- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
-
Všechny články tohoto čísla
- Gastrointestinální onkologie
- Vzácná komplikace ulcerózní kolitidy
- Současné principy screeningu kolorektálního karcinomu – od oportunního k populačnímu screeningovému programu
-
Mezioborová spolupráce ve screeningu kolorektálního karcinomu
Čekací doba na kolonoskopii - „Full-thickness“ endoskopická resekce lokální reziduální neoplazie v hepatální flexuře – videokazuistika
- Dlouhodobé výsledky po radikálních resekcích pro adenokarcinom žaludku
- SOUTĚŽ O DVĚ NEJLEPŠÍ PŮVODNÍ PRÁCE 2016
- Totální pankreatektomie a její současné místo v léčbě onemocnění pankreatu
- Modifikovaný FOLFIRINOX v léčbě karcinomu pankreatu – účinnost a toxicita
- Metastazující maligní melanom do trávicího traktu bez známého primárního ložiska
- „Watermelon stomach” jako první příznak cirhózy jater
- Vzácná komplikace koloskopie – cholelitiáza s komplikacemi
- Prehepatální portální hypertenze
- Extraezofageální a gastroezofageální reflux – vztah k astma bronchiale
- 48th Annual Meeting of the European Pancreatic Club in Liverpool, 6–9th July 2016
- Zpráva z odborné stáže
- Výběr z mezinárodních časopisů
- Kreditovaný autodidaktický test: gastrointestinální onkologie
- Ursodeoxycholová kyselina
- Správná odpověď na kvíz
- Gastroenterologie a hepatologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Modifikovaný FOLFIRINOX v léčbě karcinomu pankreatu – účinnost a toxicita
- Prehepatální portální hypertenze
- Extraezofageální a gastroezofageální reflux – vztah k astma bronchiale
- Totální pankreatektomie a její současné místo v léčbě onemocnění pankreatu
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



