-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Péče o nevyléčitelně nemocné a umírající v domácím prostředí
Palliative care for patients at home
In the Czech Republic, around 70 % of deceased people die in hospital settings every year. On the other hand, surveys showed that almost 78% Czech wish to die at home. General practitioners take care of most of dying at their homes. Unfortunately, hours of attendance and visiting hours are not always sufficient when complications develop and health status rapidly deteriorates and the goal is to die at home. Significant proportion of patients is then transferred to acute hospital settings and lots of them dies there during so called terminal hospitalization. Mobile hospice services (mobile specialized palliative care), multidisciplinary teams with medical staff (doctor/nurse) available 24 hours a day 7 days a week, are newly developing services with potential for change in these undesirable trends and for increasing chance of peaceful dying at home.
Keywords:
home hospice, mobile specialized palliative care, general practitioner
Autoři: Irena Závadová
Působiště autorů: Subkatedra paliativní medicíny IPVZ ; Domácí hospic Cesta domů, z. ú.
Vyšlo v časopise: Čas. Lék. čes. 2018; 157: 9-12
Kategorie: Přehledový článek
Souhrn
V České republice 70 % ze všech zemřelých umírá ve zdravotnických zařízeních. Průzkumy přitom ukazují, že až 78 % Čechů by si přálo zemřít doma. Většina těžce nemocných a umírajících pacientů je v domácím prostředí ošetřována praktickými lékaři. Ordinační doba a přesně vymezený čas k návštěvní službě ale nemusí vždy postačovat k tomu, aby pacient mohl i v případě vzniku komplikací a nestability zdravotního stavu doma také zemřít. Podstatná část pacientů je tak zbytečně převážena na lůžka akutní péče a mnoho z nich zde za terminální hospitalizace také zemře. Mobilní specializovaná paliativní péče neboli mobilní hospic představuje nově se rozvíjející službu multidisciplinárního týmu se zdravotní složkou (lékař/sestra) dostupnou 24 hodin denně 7 dní v týdnu, která má potenciál tento trend změnit a zvýšit šanci nemocných na dožití v prostředí, kde se cítí doma.
Klíčová slova:
domácí hospic, mobilní specializovaná paliativní péče, praktický lékařÚVOD
V závěru života je mnoho nemocných převáženo mezi poskytovateli zdravotní péče. Nejčastějším typem transportu je převoz z domácího prostředí do akutní nemocniční péče. Většina pacientů, kteří jsou v této fázi života převezeni do nemocnic, zde také zemře. I když některé z těchto převozů mohou být nezbytné a přinést dotyčnému prospěch, velká část nemocných a umírajících pacientů vyjadřuje jasné preference ohledně místa úmrtí (1).
I v České republice ukázal výzkum agentury StemMark a Cesty domů (2) z roku 2013, že úmrtí v domácím prostředí by preferovalo 78 % ze 2 tisíc dotázaných. Data z UZIS (3) však ukazují, že v ČR zemře doma nebo v zařízení sociálních služeb jen 27 % ze všech zemřelých. Zároveň není možné z dat vyčíst, zda úmrtí ve vlastním sociálním prostředí (tedy doma či v pobytovém zařízení) bylo takto od počátku plánováno a promýšleno, nebo zda šlo o nečekanou událost.
Zahraniční studie konzistentně prokazují, že péče mobilních hospiců více než dvojnásobně zvyšuje pravděpodobnost úmrtí v domácím prostředí, snižuje míru symptomů, aniž by zvyšovala náklady systému zdravotní péče (4). Přání zemřít v domácím prostředí posiluje kompetence a pocit autonomie umírajících a zvyšuje spokojenost rodin.
KONTEXT – ILUSTRATIVNÍ KAZUISTIKA
73letá žena s roční anamnézou nemalobuněčného centrálně uloženého karcinomu pravé plíce po kombinované protinádorové léčbě přichází do ambulance pro další zhoršení stavu. Protinádorová léčba byla onkology ukončena pro progresi a zhoršování celkového stavu nemocné. Pacientka byla předána do péče praktického lékaře. Je schopna chůze s malou dopomocí druhé osoby na krátkou vzdálenost, většinu dne proleží na lůžku. Cítí se unavená, vyčerpaná, nemá téměř žádnou chuť k jídlu, hubne. Během dne se objevují epizody středně silné bolesti v dolní části hrudní páteře, kde jsou popsány metastázy. Občas má dráždivý kašel, dušnost nepopisuje. Je kachektická, hypotenzní, saturace činí 91 %. Je informována o povaze i rozsahu onemocnění, verbalizuje obavy z blížícího se úmrtí. Ráda by dožila doma v péči dcery a manžela.
Tato nemocná má velkou šanci zemřít v domácím prostředí. Vhodné nastavení symptomatické léčby a zapojení dalších služeb cestou praktického lékaře – např. ošetřovatelské péče agenturou domácí péče nebo odlehčovacích služeb – může být zcela dostačující. Dojde-li ke komplikacím nebo budou-li symptomy nemocné hůře kontrolovatelné, pak bude nemocná bez 24hodinové podpory zdravotníků odkázána na nemocniční lůžkovou péči. Obzvláště mladší nebo dětští pacienti obvykle vyžadují velkou míru flexibility týmu a právě 24hodinová dostupnost je faktorem, který zásadním způsobem ovlivní místo úmrtí. Akutně vzniklá dušnost, silné bolesti při kompresivní patologické fraktuře, opakované epileptické záchvaty nebo agitované delirium jsou přesně těmi komplikacemi, které bez 24hodinové dostupnosti zdravotníků nelze zvládnout, aniž by pacient zbytečně trpěl a pečující čelili stresujícím situacím bez adekvátní podpory. Opakované vysvětlování a edukace pečujících o tom, co lze v závěru života očekávat, obvykle významnou měrou snižují úzkost pečujících a jsou tak podstatným faktorem, který ovlivňuje místo úmrtí nemocného.
ROLE PRAKTICKÉHO LÉKAŘE
V péči o nemocné v závěru života hrají praktičtí lékaři zcela zásadní a nezastupitelnou roli. Jejich úlohou je hodnocení a léčba symptomů, podpora v rozhodovacích procesech a koordinace péče tak, aby byla zachována její kontinuita napříč celým zdravotním systémem. Praktičtí lékaři k tomu mají nejlepší předpoklady, jelikož znají kontext pacientova stonání včetně rodinného zázemí a celkového nastavení jak nemocného, tak jeho blízkých.
Je-li přáním a cílem nemocného zemřít v péči blízkých, bez součinnosti s praktickým lékařem půjde většinou skutečně jen a jen o přání. Praktický lékař představuje pro tuto skupinu křehkých pacientů spojující článek mezi jednotlivými službami, které v terénu fungují, a zároveň jakýsi rozcestník v trajektorii závěru pacientova života – od preskripce léků, pomůcek nebo služeb agentur domácí péče až po nabídku služeb specializovaných týmů mobilních nebo lůžkových hospiců (5). To platí bez výjimky také pro těžce nemocné a umírající dětské pacienty a pro úlohu praktických lékařů pro děti a dorost.
Většina umírajících pacientů v domácím prostředí může bezpochyby dožít s dobrou kvalitou života bez nezvládnutých symptomů právě díky dobré péči praktického lékaře. Na druhou stranu nesmíme zapomínat na velmi početnou skupinu nemocných, kteří dožijí na lůžcích akutní péče – v ČR šlo v roce 2016 o 67,7 % všech zemřelých. Obecná paliativní péče je pro většinu pacientů jak v domácím prostředí, tak v nemocničním prostředí zcela dostačující (tab. 1). Vysoce symptomaticky složití pacienti ovšem potřebují péči specialistů.
Tab. 1. Obecná (primární) vs. specializovaná paliativní péče 
V praxi se setkáváme s velkou nerovnoměrností v objemu a typu péče, kterou praktičtí lékaři svým pacientům nabízejí. Od nadstandardních postupů, kdy lékař neváhá dát rodině telefonní číslo i o víkendu, až po odmítání domácích návštěv s odkazem na plnou čekárnu a dostupnou zdravotnickou záchrannou službu.
Podle řady ústních sdělení zemře ročně 5–8 pacientů v péči jednoho praktického lékaře. Je jasné, že není v silách praktických lékařů docházet za pacienty domů ve větší míře, aniž by to narušilo provoz ambulance. Na druhou stranu dobře nastavená léčba symptomů a správně vedená komunikace o diagnóze a prognóze a nastavení rozumných cílů péče umožní, aby praktický lékař mohl dovést pacienta až do jeho úmrtí doma. Zásadními předpoklady jsou znalost základů managementu nekomplikovaných symptomů, přehled o dostupných terénních službách a rovněž znalost rodinných poměrů nemocného.
MOBILNÍ HOSPIC
Základní charakteristiky služby
Mobilní hospic poskytuje umírajícím pacientům komplexní specializovanou paliativní péči v jejich vlastním sociálním prostředí. Hlavní charakteristikou mobilního hospice je služba zdravotnické části týmu 24 hodin denně po 7 dní v týdnu a multidisciplinární charakter péče. Hlavním cílem je umožnit nemocnému, aby bez zbytečného utrpení mohl zemřít tam, kde se cítí doma; tj. zabránit tzv. terminální hospitalizaci (6) a zároveň zajistit péči na náležité odborné úrovni po celých 24 hodin 7 dní v týdnu. Telefonické konzultace a akutní zdravotnické intervence jsou základem práce mobilních hospiců.
V podmínkách České republiky se mobilní hospice rozvíjely mimo standardní systém zdravotní péče a to do značné míry poznamenalo jejich obraz v očích laické i odborné veřejnosti. Až dosud neexistoval systém úhrady této péče. Představy zdravotníků i sociálních pracovníků byly a dosud jsou nepřesné a zavádějící. Stejně tak laická veřejnost buď mobilní hospice vůbec nezná, nebo je považuje za služby poskytované církevní organizací. Mobilní hospice u nás bohužel zatím stále stojí na okraji a jen obtížně hledají cestu ke svým pacientům.
Chceme-li se přiblížit vyspělým evropským státům a snížit procento pacientů, kteří zemřou v nemocnici, musíme se naučit využívat služeb mobilních hospiců a budovat síť, která pokryje celou Českou republiku. Medián péče pro ČR se nyní pohybuje kolem 16 dnů; podle údajů poskytovatelů mobilní specializované paliativní péče zemře v péči mobilních hospiců zhruba 1,5 % všech zemřelých. V sousedním Německu nebo Rakousku se přitom jedná až o 10 % všech zemřelých (7).
Mobilní hospic je zdravotnické zařízení, které poskytuje umírajícím pacientům službu zdravotníků (lékař/sestra) 24 hodin denně, 7 dní v týdnu. V mobilních hospicích pracují týmy zdravotníků a nezdravotníků, kteří poskytují podporu laickým pečujícím, nabízejí celý komplex služeb od lékařské a ošetřovatelské péče přes sociální poradenství, odlehčovací služby až po psychologickou podporu a spirituální péči (tab. 2)
Tab. 2. Faktory spojené s vyšší pravděpodobností úmrtí v domácím prostředí nebo naopak ovlivňující převoz pacientů z hospicové domácí péče do nemocnice 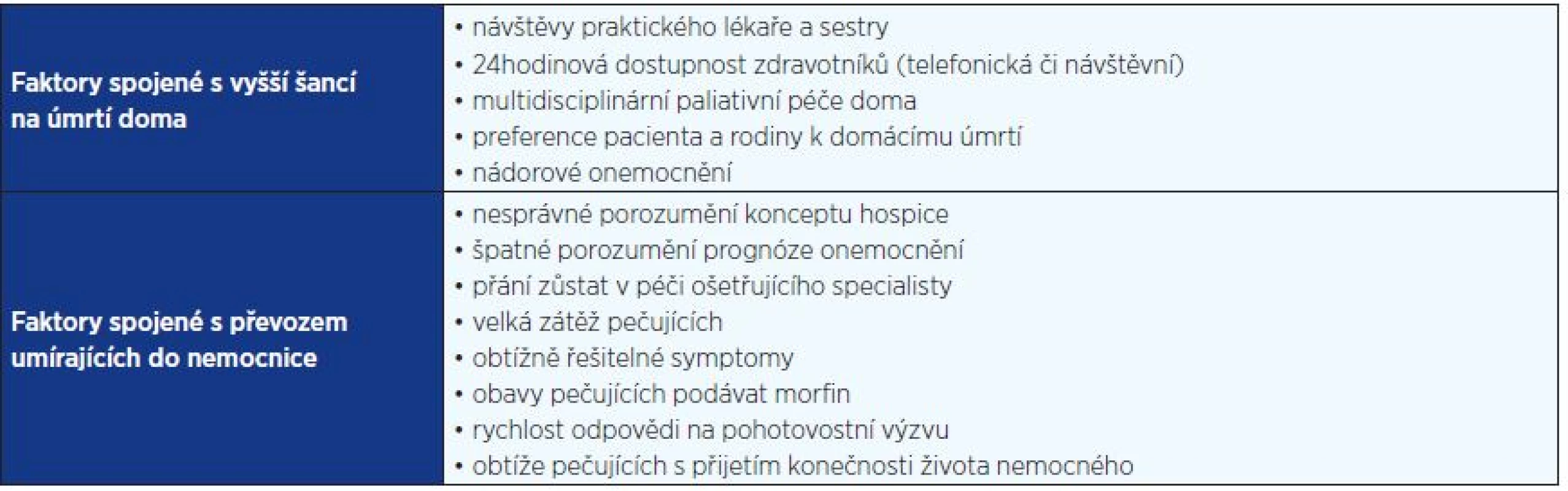
Je také třeba poznamenat, že zároveň s přáním zemřít v domácím prostředí vyjadřují umírající obavy, že budou zátěží pro pečující, a pečující se zase obávají komplikací a nejistot pramenících z faktu, že jsou laiky. Právě mobilní hospic může pomoci alespoň částečně odbřemenit pečující zapojením i dalších služeb a zároveň poskytnout odbornou podporu laickým pečujícím.
Celodenní péče o ležícího umírajícího pacienta spočívá na laickém příbuzném, ale i nepříbuzní pacienta mohou převzít zodpovědnost za tuto péči. Úkolem hospicového týmu je pečlivě edukovat právě laické pečující – naučit je v krátké době postarat se o ležícího nemocného člověka, poznat závažný symptom, podat léky a vědět, kdy je třeba volat pohotovost.
Průběh péče
Přijetí pacienta do péče mobilního hospice vyžaduje, aby pečující, případně sám nemocný vyplnil žádost o péči. Doporučení k tomuto typu služby může dát jak ošetřující specialista, tak praktický lékař, případně v nemocničním prostředí sociální pracovník. V praxi zatím převažuje žádost na základě doporučení jiných rodin se zkušeností s péčí mobilního hospice nebo jde o výsledek internetového hledání pomoci s péčí o umírajícího v domácím prostředí.
K přijetí pacientů do hospicové péče dochází na první návštěvě po zhodnocení indikace. V zahraničí existuje množství materiálů, jež nabízejí různé prognostické ukazatele a kritéria k přijetí pacienta do mobilního či lůžkového hospice. U nás stále zatím převažují onkologicky nemocní, i když je patrný trend k nárůstu pacientů s nenádorovými chorobami. V poslední době se rozvíjejí také mobilní hospicové služby pro dětské pacienty.
Během přijímací návštěvy je s nemocným a jeho pečujícími nastaven plán péče tak, aby odpovídal cílům a přáním nemocného v kontextu jeho nevyléčitelného onemocnění. Tento plán obsahuje vedle nastavení léčby symptomů a plánu pro krizové situace také nabídku dalších služeb: sociální poradenství, odlehčovací služby, pomoc dobrovolníků, zapůjčení pomůcek, duchovní péči, psychologickou podporu pro nemocného i jeho blízké.
Frekvence ošetřovatelských a lékařských návštěv se odvíjí od aktuálního stavu a potřeb nemocného a jeho pečujících. Zdravotníci dojíždějí za nemocným domů většinou nikoliv v pravidelných intervalech, ale tak, aby zajistili kontinuitu sledování a péče a zároveň pružně reagovali na měnící se potřeby pacienta. Pokud je stav nemocného poměrně stabilní, může návštěva proběhnou např. 2–3× za týden. Je-li naopak nemocný velmi nestabilní, může sestra s lékařem za nemocným dojet i několikrát během dne. Zároveň je zdravotnický tým pečujícím k dispozici neustále na telefonu a provází je tak, aby poskytl dostatečnou oporu a podporu.
Příklad typické intervence multidisciplinárního týmu
Typickou situací, kterou v rodinách týmy obvykle řeší, je snižování perorálního příjmu, zvýšená spavost a únava. Dny před úmrtím obvykle zcela ustává příjem jídla a dramaticky se snižuje příjem tekutin. To obvykle vede k narůstající úzkosti a obavám na straně pečujících. Strach ze zanedbání péče, strach, aby neublížili, aby jejich blízký zbytečně netrpěl, jsou rizikovými faktory převozu do nemocnice. Opakované vysvětlení a ujištění pečujících, že jde o normální proces umírání, že umělá výživa není indikovaná, protože nemůže zvrátit průběh nemoci a zbytečně naopak nemocného zatíží, snižuje akutní převozy umírajících pacientů do nemocnice s diagnózou „zhoršení stavu“.
Častým požadavkem pečujících, kteří žádají o přijetí nemocného do péče, bývá podávání infuzí pro nízký příjem tekutin. I zde pečlivé a opakované vysvětlování, čeho infuzemi lze dosáhnout a čeho nikoli a zda skutečně umírající pacient s ascitem a otoky dolních končetin nebo dušností může profitovat z umělé hydratace, umožní lepší kontrolu symptomů a poskytne pečujícím potřebnou míru jistoty.
V domácím prostředí lze kromě již zmíněného managementu symptomů provádět i některé drobné výkony, např. punkce ascitu či fluidothoraxu. Kontinuální podávání analgetik či sedativ rovněž patří do portfolia péče mobilního hospice.
Pokud si nemocný přeje zemřít v domácím prostředí a jeho blízcí se o něj mohou postarat v samém závěru života 24 hodin denně, pak by žádná zdravotní komplikace neměla vést k akutnímu převozu do nemocnice. Tepenné krvácení z nádorem arodované tepny, akutní plicní embolie, rozvíjející se syndrom míšní komprese, opakované epileptické záchvaty nebo maligní střevní obstrukce vesměs představují komplikace, které erudovaný multidisciplinární tým mobilního hospice musí zvládnout i v domácím prostředí. Je pochopitelně důležité, aby plán péče byl opakovaně revidován tak, aby naplňoval cíle nemocného. Kromě pravidelné medikace je součástí plánu péče také pečlivé zhodnocení možných komplikací a edukace rodiny pro případ, že by tyto komplikace nastaly. Pečující musejí být vybaveni potřebnými léky tak, aby v případě výskytu komplikace mohli nemocnému ihned pomoci za telefonické podpory hospicového týmu, případně i s výjezdem lékaře a sestry.
Mobilní hospic disponuje multidisciplinárním týmem, jehož flexibilita a dostupnost zdravotní služby 24 hodin denně 7 dní v týdnu může doplnit chybějící složku v systému komunitní péče a snížit tak procento nemocných, kteří dnes dožívají za terminální hospitalizace. Tíže celodenní péče spočívá vždy na pečujících, avšak podpora hospicovým týmem významně snižuje úzkost pečujících a přináší záruku, že nemocný nebude v samém závěru života zbytečně trpět. Domácí prostředí umožňuje zachování pacientovy důstojnosti i autonomie a podporuje individuální plány péče. Spolupráce s ostatními službami, které je možné v domácím prostředí využívat, je další pozitivní faktor, jenž umožňuje nemocným zůstat doma.
Standardní součástí služby je také pomoc ve chvíli úmrtí (tab. 3). Psychologická podpora rodiny v době úmrtí, praktická pomoc s hygienou zemřelého, obléknutím a přivoláním ohledávajícího lékaře zvyšují pocit satisfakce pečujících. Možnost znovu zrekapitulovat s profesionálem celý průběh nemoci až do okamžiku úmrtí snižuje úzkost a usnadňují proces truchlení.
Tab. 3. Služby multidisciplinárního týmu mobilního hospice 
ZAŘÍZENÍ SOCIÁLNÍCH SLUŽEB
Samostatnou kapitolu tvoří péče o narůstající skupinu křehkých polymorbidních pacientů a pacientů s demencí v pobytových zařízeních (8). Demografická data dokládají, že toto číslo bude dále narůstat a péče o tuto populaci pacientů bude nepochybně představovat velkou výzvu pro celý zdravotně-sociální systém. Dlouhodobý charakter péče a progresivní poruchy chování u nemocných s demencí jsou pro pečující obrovskou zátěží a umístění do instituce je pak pochopitelným řešením.
Část těchto pacientů pobytových zařízení umírá za terminální hospitalizace. Přitom rozhovory s ošetřovatelským personálem i rodinnými příslušníky opět ukazují, že pro vybranou skupinu nemocných by byla možnost vyhnout se terminální hospitalizaci žádoucí volbou. Plán budoucí péče s jasně popsanými cíli a preferencemi je u těchto nemocných důležitým nástrojem k dobré péči v závěru jejich života. Je však pochopitelné, že místo úmrtí zdaleka není jediným indikátorem kvality života a dobrého symptomového managementu před úmrtím (9). I zde platí, že kvalita paliativní péče velmi záleží na edukaci profesionálních pečujících, příbuzných, na spolupráci praktického lékaře a případně možnosti využít služeb mobilního hospice u pacientů s komplexnějšími potřebami.
Již dnes taková spolupráce existuje, mobilní hospicové týmy pečují a doprovázejí umírající klienty v zařízeních sociálních služeb. V současné době vzniká manuál k nastavení spolupráce mobilního hospice a pobytového zařízení (bližší informace může poskytnout Domov Sue Ryder v Praze). Asociace poskytovatelů sociálních služeb připravuje certifikaci paliativní péče. Tyto aktivity mohou i na základě zkušeností ze zahraničí významně přispět k dobré péči o umírající tam, kde se cítí doma.
DISKUSE
Jsme přesvědčeni, že vzhledem k rozvíjející se dostupnosti mobilních hospicových týmů a se vzrůstajícím povědomím o možnostech mobilních hospiců mezi profesionály se i v České republice podaří snížit procento umírajících na akutních nemocničních lůžkách a naopak zvýšit procento těch, kteří budou moci zemřít v prostředí, které považují za svůj domov.
V České republice jde o rozvíjející se systém komunitních služeb. Některé oblasti a regiony zatím ovšem bohužel nejsou dostatečně pokryty. Dosud chybějící standardní systém úhrady z prostředků veřejného zdravotního pojištění situaci rozhodně neulehčoval. Mobilní hospic nabízí další díl do skládačky komunitní péče. Měl by se stát standardní součástí systému zdravotní péče na úrovni komunity. Doporučením České společnosti paliativní medicíny ČLS JEP, které vychází ze zahraničních zkušeností, je jeden tým mobilního hospice na 100 000 obyvatel. Tento tým je schopen pečovat v jednom okamžiku o 15 umírajících.
V letech 2014–2017 proběhl pilotní program mobilní specializované paliativní péče (MSPP) ve spolupráci Všeobecné zdravotní pojišťovny, České společnosti paliativní medicíny ČLS JEP a Ministerstva zdravotnictví ČR, který ověřoval model mobilní specializované paliativní péče – tedy péči mobilních hospiců. Projekt prokázal, že týmy mobilních hospiců zvládají i náročné symptomy v závěru života pacientů, jejich péče je bezpečná a náklady na zdravotní péči nejsou vyšší než u kontrolní skupiny pacientů. V domácím prostředí zemřelo 92–97 % pacientů mobilních hospiců, které se pilotního projektu zúčastnily. Detaily projektu včetně závěrečného vyhodnocení, jež prováděl ÚZIS, jsou k dispozici na internetu (10).
Od roku 2018 bude možné nasmlouvat úhradu tohoto typu péče u zdravotních pojišťoven pod novou samostatnou odborností 926. Vzhledem k multidisciplinární povaze služby nelze předpokládat, že úhrada z prostředků veřejného zdravotního pojištění a sociálních dávek bude dostačující. Mobilní hospice proto budou i nadále potřebovat financování také z darů či dotací, tak jako je tomu v zahraničí.
Adresa pro korespondenci:
MUDr. Irena Závadová
Domácí hospic Cesta domů, z. ú.
Boleslavská 16
130 00 Praha 3
Tel.: 775 556 922
e-mail: irena.zavadova@cestadomu.cz
Zdroje
1. Nilsson J, Blomberg C, Holgersson G et al. End-of-life care: Where do cancer patients want to die? A systematic review. Asia Pac J Clin Oncol 2017; 13(6): 356–364.
2. Umírání.cz. Nejnovější data o postojích veřejnosti a zdravotníků k umírání a smrti. Dostupné na: www.umirani.cz/data
3. Národní datová základna paliativní péče. Úvod. Dostupné na: www.paliativnidata.cz
4. Gomes B, Calanzani N, Curiale V et al. Effectiveness and cost-effectiveness of home palliative care services for adults with advanced illness and their caregivers. Cochrane Database Syst Rev 2013; 6(6): CD007760.
5. Ramanayake RP, Dilanka GV, Premasiri LW. Palliative care; role of family physicians. J Family Med Prim Care 2016; 5(2): 234–237.
6. Phongtankuel V, Scherban BA, Reid MC et al. Why do home hospice patients return to the hospital? A study of hospice provider perspectives. J Palliat Med 2016; 19(1): 51–56.
7. Loučka M, Houska A, Trefná K, Sláma T. Organizace mobilní specializované paliativní péče v Evropě. Centrum paliativní péče, Praha, 2015.
8. Houttekier D, Cohen J, Bilsen J et al. Place of death of older persons with dementia. A study in five European countries. J Am Geriatr Soc 2010; 58(4): 751–756.
9. Costa V, Earle CC, Esplen MJ et al. The determinants of home and nursing home death: a systematic review and meta-analysis. BMC Palliat Care 2016; 20(15): 8.
10. Národní datová základna paliativní péče. Pilotní projekt Mobilní specializované paliativní péče: předběžné výsledky analýzy. Dostupné na: www.paliativnidata.cz/index.php?pg=poslednich-30-dni-zivota--pilotni-projekt-mobilni-specializovane-paliativni-pece
Štítky
Adiktologie Alergologie a imunologie Angiologie Audiologie a foniatrie Biochemie Dermatologie Dětská gastroenterologie Dětská chirurgie Dětská kardiologie Dětská neurologie Dětská otorinolaryngologie Dětská psychiatrie Dětská revmatologie Diabetologie Farmacie Chirurgie cévní Algeziologie Dentální hygienistka
Článek Za docentem Milanem ŠpálouČlánek Paliativní péče v nefrologiiČlánek Geriatrická paliativní péčeČlánek Dětská paliativní péče
Článek vyšel v časopiseČasopis lékařů českých
Nejčtenější tento týden
- Psilocybin je v Česku od 1. ledna 2026 schválený. Co to znamená v praxi?
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejčastější nežádoucí účinky venlafaxinu během terapie odeznívají
-
Všechny články tohoto čísla
- Časná integrace paliativní péče v onkologii
- Paliativní péče v kardiologii
- Paliativní péče v nefrologii
- Paliativní péče a moderní medicína
- Perioperační paliativní péče: role mezioborového konziliárního týmu v perioperačním období a v prostředí intenzivní péče
- Geriatrická paliativní péče
- Dětská paliativní péče
- Hospic – pokračující péče během života pacienta
- Přehled dotazníků a škál hodnotících pacienty s amyotrofickou laterární sklerózou
- Výrobci cigaret a jejich opravné prohlášení – corrective statement
- Barbara McClintocková (1902–1992)
- 85 let profesora Jiřího Valenty
-
PŘEDNÁŠKOVÉ VEČERY SPOLKU ČESKÝCH LÉKAŘŮ V PRAZE
(DUBEN 2018) - Za docentem Milanem Špálou
- Péče o nevyléčitelně nemocné a umírající v domácím prostředí
- Časopis lékařů českých
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Paliativní péče v nefrologii
- Péče o nevyléčitelně nemocné a umírající v domácím prostředí
- Přehled dotazníků a škál hodnotících pacienty s amyotrofickou laterární sklerózou
- Dětská paliativní péče
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



