-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Paliativní péče v kardiologii
Palliative care in cardiology
Chronic heart failure is a progressive disease with an increasing prevalence. In spite of all medical progress (or thanks to it), it is finally one of the most common causes of death. Palliative care is an approach aimed to improve the quality of life of patients and their families in cases of life-threatening illness. Therefore, the use of palliative care in cardiology is entirely relevant. Estimating the course and prognosis of a patient with chronic heart failure is difficult despite many prognostic tools. This makes it difficult to find the moment when palliative care is to begin.
In general, gradual accentuation of treatment is recommended, focusing on the symptoms of the chronic progressive disease trajectory, and a reassessment of the benefit and potential adverse effects of conventional therapy. The main aspects of palliative care in cardiology are: 1. long-term communication with the patient and the family and their continuous education; 2. symptom-based treatment; 3. planning of advanced care; 4. A multidisciplinary team trying to meet all the patient's personality needs. Accepting palliative care as a part of complex care is a great challenge for the future of cardiology in the Czech Republic.Key words:
heart failure, palliative care, cardiology
Autoři: Martin Gřiva 1,3; Jiří Šťastný 1; Marie Lazárová 2,3; Helena Krejčíková 4
Působiště autorů: Kardiologické oddělení, Krajská nemocnice T. Bati, a. s., Zlín 1; I. interní klinika – kardiologická Lékařské fakulty UP a Fakultní nemocnice Olomouc 2; Lékařská fakulta Univerzity Palackého, Olomouc 3; Centrum zdravotnického práva, Právnická fakulta Univerzity Karlovy, Praha 4
Vyšlo v časopise: Čas. Lék. čes. 2018; 157: 19-24
Kategorie: Přehledový článek
Souhrn
Chronické srdeční selhání je progresivní onemocnění se zvyšující se prevalencí. Přes veškerý medicínský pokrok (nebo právě díky němu) je nakonec jednou z nejčastějších příčin úmrtí. Paliativní péče je přístup zaměřený na zvyšování kvality života pacientů i jejich rodin v případě život ohrožující nemoci. Proto je využití paliativní péče v kardiologii zcela relevantní. Odhadnout průběh a prognózu pacienta s chronickým srdečním selháním je i přes mnohé prognostické nástroje obtížné. Z toho plyne obtížné hledání okamžiku, kdy se má s paliativní péčí začít.
Obecně je doporučeno pozvolné akcentování léčby zaměřené na symptomy sledující trajektorii chronického progredujícího onemocnění a opakovanou evaluaci přínosu a možných nežádoucích účinků konvenční léčby. Hlavními aspekty paliativní péče v kardiologii jsou: 1. dlouhodobá komunikace s pacientem a rodinou a jejich průběžná edukace, 2. léčba orientovaná na symptomy, 3. plánování pokročilé péče, 4. multidisciplinární tým snažící se uspokojit všechny potřeby osobnosti pacienta. Realizovat paliativní péči jako součást komplexní péče je velkou výzvou pro budoucnost kardiologie v České republice.Klíčová slova:
srdeční selhání, paliativní péče, kardiologieÚVOD
Můžeme konstatovat, že mnohé kardiovaskulární choroby mohou dospět do syndromu srdečního selhání (HF – heart failure). Jeho prevalence se v obecné populaci odhaduje na 1–2 % a strmě narůstá s věkem. Ve věkové kategorii > 70 let trpí HF > 10 % pacientů. Ve věku 55 let činí celoživotní riziko vzniku HF cca 30 % (1).
Poměr zastoupení HF se zachovanou ejekční frakcí levé komory (HFpEF – heart failure with preserved ejection fraction) k HF s redukovanou ejekční frakcí (HFrEF – heart failure with reduced ejection fraction) činí přibližně 1 : 1 s trendem k postupné převaze HFpEF. Obě entity se od sebe značně liší v etiologii i v typickém profilu pacienta. U HFrEF dominuje jako příčina ischemická choroba srdeční, kdežto typickým pacientem s HFpEF je starší obézní žena s hypertenzí, diabetem mellitem 2. typu a fibrilací síní. Pacienti s HFpEF mají obecně více komorbidit (1, 2). Velkým rozdílem mezi oběma formami srdečního selhání je možnost ovlivnění prognózy jak farmakologickou, tak i nefarmakologickou léčbou. Na rozdíl od HFpEF existuje pro HFrEF široké spektrum postupů prokazatelně zlepšujících prognózu.
I přes nejmodernější léčbu zůstává chronické srdeční selhání nevyléčitelným a postupně progredujícím onemocněním. Průměrná délka přežití od stanovení diagnózy činí < 6 let. Dle aktuálních výsledků ESC-HF Pilot je 12měsíční mortalita 17 % pro hospitalizované pacienty s HF a 7 % pro ambulantní. Riziko rehospitalizace v následujícím roce dosahovalo 44 % (hospitalizovaní) a 32 % (ambulantní) (3). Výsledky 10letého sledování více než 8 tisíc pacientů po první hospitalizaci pro srdeční selhání ozřejmilo, že během tohoto období zemřelo 98,8 % z nich (4).
Přestože existuje velké množství statisticky významných prognostických ukazatelů, které byly identifikovány na základě studia početných populací pacientů s chronickým srdečním selháním (CHF – chronic heart failure), individuální prognóza je velmi obtížně předvídatelná (8). Mezi základní negativní prognostické ukazatele patří nízká ejekční frakce levé komory, potřeba léčby za hospitalizace, nízká adherence k doporučené léčbě, vysoké koncentrace natriuretických peptidů, obecně polymorbidita nemocného a v neposlední řadě funkční třída klasifikace NYHA, kdy se stupněm funkční třídy lineárně roste mortalita a klesá délka přežití (5, 9). Pacienti ve třídě NYHA I mají roční mortalitu < 5 % a očekávanou délku přežití > 10 let, oproti tomu pacienti ve třídě NYHA IV mají roční mortalitu až 20–40 %, s očekávanou délkou přežití < 2 roky. (10)
V důsledku četného výskytu, komplexnosti a progresivního charakteru je CHF velkou ekonomickou zátěží pro zdravotní systém (11, 12). Celkové náklady na léčbu CHF tvoří ve vyspělých zemích kolem 1–2 % všech prostředků. Odhaduje se, že 2/3 nákladů na léčbu CHF jsou spotřebovány během hospitalizací a pouze menší část prostředků ambulantní péčí (12).
PALIATIVNÍ PÉČE V KARDIOLOGII
Z výše uvedeného vyplývá, že chronické srdeční selhání je vážným zdravotně-socio-ekonomickým problémem. Svojí mortalitou i závažností symptomů se vyrovná některým z onkologickým onemocněním, nebo je dokonce předčí (13,14). Paliativní péče je obecně přístup zaměřený na zvyšování kvality života pacientů a jejich rodin v situaci, kdy čelí život ohrožující nemoci (15). Logickým výstupem výše uvedených informací může být úvaha o využití paliativních přístupů i v kardiologii.
V tomto směru je v českém prostředí poměrně velký prostor, jelikož povědomí o paliativní péči v kardiologii je minimální. Není vypracována metodika, chybějí velké randomizované studie, obraz vítězné kardiologie je obtížně slučitelný s prohrou v podobě smrti, chybějí zkušené multidisciplinární týmy atd. Přitom je na kardiologických, interních a geriatrických odděleních nebo v péči praktických lékařů velký počet pacientů v pokročilé fázi srdečního selhání, u kterých mnohdy panuje značná nejistota: Čím pacientovi pomohu? Co konkrétní pacient vlastně potřebuje? Kam až můžeme v léčbě zajít? Co ještě má smysl? Co říci jemu a co rodině? Tyto a podobné otázky nás mohou provázet při každodenní konfrontaci s pokročilými kardiologickými pacienty.
Jistého pokroku bylo v tomto směru dosaženo ve většině zemí západní Evropy a především v USA. Pozvolna přibývá důkazů o prospěšnosti postupů paliativní péče v kardiologii z menších výzkumů (16), multidisciplinární paliativní přístup je doporučen i na základě konsenzu expertů Evropské kardiologické společnosti (ESC) (1, 17).
Obecně je jedním z hlavních problémů poskytování péče při typickém průběhu HF obtížný odhad prognózy konkrétního pacienta (obr. 1). Často je velmi nesnadné určit, ve které části křivky průběhu onemocnění se pacient nachází. V přesnějším určení prognózy často selhává nejen klinický odhad, ale i sofistikované aplikace založené na zadání kombinace většího množství ukazatelů. Proto se zatím jako rozumné řešení jeví v kontextu ostatních ukazatelů využít i tzv. surprise question (18). Pokud si na otázku „Budu překvapen, když tento pacient v nejbližších 12 (či dokonce 6) měsících zemře?“ odpovím „ne“, je nejvyšší čas kromě konvenční léčby srdečního selhání využít také pomoci multidisciplinárního paliativního týmu. Tyto týmy však na většině českých pracovišť zatím nejsou dostupné.
Obr. 1. Průběh chronického srdečního selhání 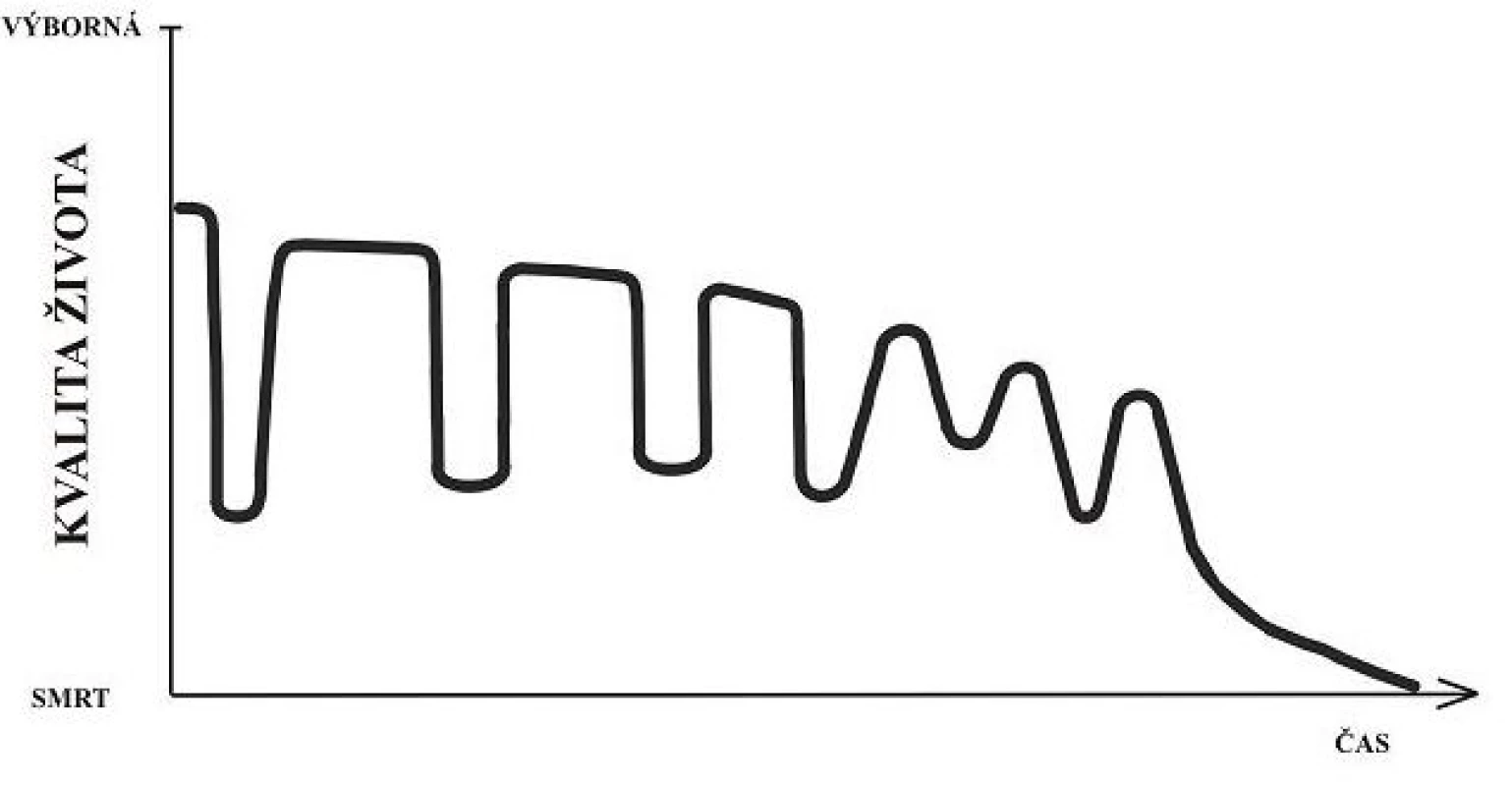
V zemích s rozvinutou paliativní péčí je doporučeno začít s paliativní péčí u pacientů s HF nebo chronickou obstrukční plicní nemocí ještě dříve (19). Paliativní péče nespočívá v náhlém ukončení obvyklé komplexní léčby chronického srdečního selhání, „protože ta již nemá co nabídnout“. Naopak – jde o pozvolné akcentování léčby zaměřené na symptomy sledující trajektorii chronického progredujícího onemocnění a opakovanou evaluaci přínosu a možných nežádoucích účinků konvenční léčby. Hlavními aspekty paliativní péče v kardiologii jsou:
- dlouhodobá komunikace s pacientem a rodinou, průběžná edukace;
- léčba orientovaná na symptomy;
- plánování pokročilé péče;
- multidisciplinární tým.
KOMUNIKACE
Citlivě, pravdivě, adekvátně pokročilosti stavu a opakovaně sdělovat pacientovi (a jeho blízkým), že trpí nevyléčitelným onemocněním s progredujícím charakterem postupně směřujícím ke smrti, ačkoliv konkrétní prognóza a průběh jsou obtížně odhadnutelné, patří do základního rámce nejen paliativní péče, ale obecně péče o pacienta s chronickým onemocněním. Pouze na tomto podkladě může vzniknout terapeutický vztah, který ačkoliv nevede k vyléčení nemoci, může nakonec vést k „vnitřnímu uzdravení“, akceptování limitací medicíny a důvěře, že je děláno maximum.
Je možno uvést některé z přínosů komunikace při léčbě chronického srdečního selhání: Pacient i rodina mají možnost se připravit na další průběh nemoci. Nejsou překvapeni při rehospitalizacích, zbytečně neobviňují zdravotní personál z chyb nebo zanedbání péče. Není nejistota, strach, velké množství nezodpovězených „Proč?“ vedoucí k progredující úzkosti. Pacient má šanci realizovat některé záležitosti úřední, osobní, přání, potřeby… Rodina má možnost promyslet, jak to bude s péčí o příbuzného v terminální fázi. Pouze na základě kvalitní komunikace lze také plánovat pokročilou péči – společně rozhodovat o invazivních možnostech léčby, respektive u některých jedinců o jejich odmítnutí (resuscitace, intubace + umělá plicní ventilace, implantace defibrilátoru apod.). Pečující a naslouchající tým se dozví o problémech pacienta a může na ně adekvátně reagovat.
Problémy spojené s komunikací u chronických progredujících stavů v kardiologii: Nedostatek času jak během hospitalizace, tak v ambulantní sféře. Nedostatek zkušeností se sdělováním závažné prognózy, s rozhovorem o existenciálních otázkách. Vnímání kardiologie jako vítězné medicíny a obava z přiznání prohry. Neochota otevírat témata nepříjemná pro obě strany, obava ze zranění pacienta, z odebrání naděje a životní motivace. V neposlední řadě pak také mnohdy nepříjemná konfrontace s vlastní životní filozofií, s konečností života a jeho smyslem.
Dalším aspektem komunikace je možnost, respektive nutnost vysvětlit principy selfmonitoringu a terapie. Je prokázáno, že edukace pacientů s chronickým srdečním selháním významně snižuje procento rehospitalizací (20, 21). Pacienti jsou schopni časně rozpoznávat známky nastupující akutní dekompenzace, správně je vyhodnotit a včas eliminovat – například úpravou diuretické léčby nebo včasnou konzultací ošetřujícího lékaře.
MEDIKAMENTÓZNÍ LÉČBA
Farmakoterapii v průběhu chronického srdečního selhání lze obecně rozdělit na skupinu léků zlepšujících přežívání (snižujících mortalitu) a na léčbu symptomatickou. Mimo to pacient většinou užívá řadu léků v rámci terapie některých původních příčin chronického srdečního selhání nebo v léčbě komorbidit. Výjimkou není polypragmazie s častými nežádoucími účinky a interakcemi, jež je nutno řešit další medikací.
Úprava léčby v průběhu chronického srdečního selhání v závěrečné fázi života korespondující se změnou cílů má sice teoretické opodstatnění, ale v praxi není příliš realizována. Pacienti tak často do poslední chvíle užívají nejen léky zlepšující symptomy, ale také ty, jejichž podávání má spíše dlouhodobý nebo preventivní význam. Kromě neadekvátních ekonomických nákladů se tím někdy zvyšuje i riziko komplikací.
Mezi léky s prokázaným snížením mortality patří betablokátory, inhibitory angiotenzin konvertujícího enzymu nebo některé sartany, nově za předem definovaných okolností sakubitril/valsartan, při sinusovém rytmu a přetrvávání tepové frekvence > 70–75/min ivabradin, z diuretik pak spironolakton (1). Všechny tyto lékové skupiny mají kromě snížení mortality také pozitivní efekt na kontrolu symptomů, a proto by jejich vysazování v pokročilé fázi onemocnění bylo zpravidla chybou. Výjimkou jsou situace, kdy jsou jednoznačně přítomné nežádoucí účinky těchto léků nebo kontraindikace dané aktuálním stavem pacienta (hypotenze, bradykardie, hyperkalemie, progredující renální insuficience atd.). V takovém případě je nutno individuálně zvážit, kdy již riziko té které skupiny převyšuje prospěch, a tuto léčbu případně vysadit.
K hlavním symptomatickým lékům patří diuretika. V počáteční fázi onemocnění jsou využívána diuretika distálního tubulu, později kličkové diuretikum furosemid. Při rezistenci na furosemid lze zkusit kombinaci s diuretikem distálního tubulu. Optimální je navíc kombinace s malou dávkou spironolaktonu, pokud není přítomná renální insuficience nebo hyperkalemie. Při akutní dekompenzaci s kongescí v gastrointestinálním traktu je podávání kličkového diuretika obvykle intravenózní (bolusy či kontinuálně). V úvodu je intravenózně aplikována minimálně taková dávka, jakou pacient užíval do té doby perorálně. Po zvládnutí akutní progrese je převeden zpět na perorální furosemid v dávce lehce vyšší, než byla původní, pokud není odstraněna vyvolávající příčina akutního zhoršení. Tímto postupem se v průběhu času postupně dávka zvyšuje, organismus je pozvolna více rezistentní při dekompenzacích a dominují nežádoucí účinky (hyponatremie, hypokalemie, zhoršení funkce ledvin), jež se projevují dříve než očekávaný pozitivní efekt léčby. Pacient se dostává do terminální fáze nemoci, která je spojená s největším utrpením.
V případě refrakterní dušnosti nezvladatelné výše uvedenou konvenční léčbou lze uvažovat o opatrném využití opiátů. Podávání malých dávek opiátů nemá oporu ve větších studiích a vychází z malých prací nebo z empirie. Pleiotropní efekt morfinu je dlouhodobě znám, je však třeba mít na paměti i jeho možné nežádoucí účinky (zácpa, nauzea, močová retence a sedace). Mírná nauzea často mizí po několika dnech léčby, zácpě je nutno předcházet podáním laxativ. Rozvoj tělesné závislosti (dependency) je obvyklý, ale v závěrečné fázi života není překážkou léčby, pokud vede ke zlepšení kvality života a zmírnění symptomů. Uvažovat o psychické závislosti (addiction) je v konečném stadiu chronických onemocnění irelevantní. Důležité je mít na paměti, že morfin není vhodný u pacientů s renální insuficiencí (kardiorenální syndrom), protože dochází k retenci metabolitů. V takovém případě preferujeme jiný opiát (hydromorfon, oxykodon/naloxon a další).
Součástí léčby pokročilého srdečního selhání je obvykle také digitalis, který má především symptomatický efekt, ačkoliv studie a jejich metaanalýzy a postanalýzy přinášejí rozdílné informace (nejspíš kvůli obtížné srovnatelnosti). V praxi je stále používán především v situacích srdečního selhání a fibrilace síní s rychlejší odpovědí komor nebo při tendenci k hypotenzi s nemožností využít betablokátor.
V léčbě bolesti je nejlépe minimalizovat podávání nesteroidních antirevmatik nebo se jim zcela vyhnout vzhledem k možné retenci natria s následnou retencí tekutin i rizikem gastrointestinálních komplikací a poškození ledvin.
U pokročilého srdečního selhání již nemá význam léčba statinem (22) nebo kyselinou acetylsalicylovou v sekundárně preventivní indikaci, pokud k tomu není pádný důvod (např. recentně implantovaný stent). Je nutno přehodnotit přínos a rizika antikoagulační léčby. Ta nejspíš nebude vysazena za přítomnosti mechanické chlopenní náhrady nebo u recidivující tromboembolické nemoci, pokud nejde o zcela terminální fázi života. S blížícím se koncem života s tendencí k nižšímu krevnímu tlaku se vysazují antihypertenziva. Je potřeba individuálně zvážit rizika a profit antiarytmik, dále posoudit, která z psychofarmak jsou pro pacienta nutná nebo výhodná.
Infuze inotropik může poskytnout během podávání úlevu a v zahraničí je možné i jejich podávání v rámci domácí hospicové péče. V některých zemích je v rámci akutních dekompenzací chronického srdečního selhání podáván levosimendan s odkazem na zkušenost přetrvávajícího několikatýdenního zlepšení symptomů (23).
Farmakoterapii v průběhu chronického srdečního selhání opakovaně přehodnocujeme a v závěru života individualizujeme. Nejde jen o vysazování léků, které již pro pacienta nemají smysl nebo způsobují nežádoucí účinky. V případě zlepšení stavu pacienta je třeba se vrátit ke konvenční terapii nebo alespoň její části a pokusit se pozvolna vysadit opioid. Za všech okolností je však nutné hovořit s pacientem i jeho pečujícími a každou změnu léčby vysvětlit. Při tom je vhodné vést rozhovor v pozitivním duchu a zaměřit se na přínos nové strategie léčby, nikoli na bezvýchodnost situace spojenou s ukončením do té doby dlouhodobě užívaných léků. Rozhodnutí o modifikaci léčby v závěru života budou zatím vždy individuální záležitostí podle potřeb konkrétního pacienta, protože obecná doporučení dosud chybí (24).
IMPLANTABILNÍ PŘÍSTROJE V KARDIOLOGII
Pouze za podmínek předchozí kvalitní opakované komunikace u dlouhodobě dobře edukovaného pacienta a jeho pečovatelů je relevantní otevřít otázku možnosti deaktivace implantabilního defibrilátoru (ICD), problém teoretické možnosti a okolnosti ukončení činnosti mechanické srdeční podpory nebo postoj pacienta k resuscitaci a arteficiální ventilaci v případě zástavy vitálních funkcí v pokročilé fázi onemocnění. Tyto otázky v zahraničí jednoznačně patří do okruhu plánování péče u pacientů s chronickým různě rychle progredujícím onemocněním. Jistě není namístě v době primomanifestace srdečního selhání zaskočit pacienta otázkou, jestli si jednou bude přát resuscitaci a vypnutí defibrilátoru. Toto téma je potřeba otevírat s empatií a postupně ve shodě s pacientovým reálným náhledem na průběh vlastní choroby. Na druhé straně je třeba řešit tuto problematiku včas a nenechávat tyto otázky až na dobu těžší deteriorace tělesného či mentálního stavu pacienta. Vždy také musí mít možnost svůj postoj přehodnotit.
Toto téma je pro české prostředí zatím z větší části teoretické a možná spíše výhledem do budoucna. Pacient má možnost sepsat tzv. dříve vyslovené přání, které – je-li opatřené jeho úředně ověřeným podpisem – bude mít univerzální platnost vůči všem poskytovatelům zdravotních služeb (pokud jej bude mít poskytovatel k dispozici ve chvíli, kdy má být realizováno). Další možností je sepsání dříve vysloveného přání ve zdravotnickém zařízení do zdravotnické dokumentace pacienta – takové dříve vyslovené přání nemusí být opatřeno úředně ověřeným podpisem, avšak zavazuje jen toho poskytovatele zdravotních služeb, u něhož je pacient hospitalizován. V praxi se však s ani jedním typem dříve vysloveného přání příliš nesetkáváme. Důvody mohou být různé: nedostatečná informovanost, neporozumění chorobě, neochota nebo nezvyk vzít na sebe odpovědnost za rozhodnutí týkající se zásadních otázek vlastní budoucnosti, konce života a umírání. Pacient může odmítnout zahájení vlastní resuscitace, ale z pohledu zdravotníků dle platné české legislativy nelze respektovat dříve vyslovené přání, pokud nabádá k takovým postupům, jejichž výsledkem je aktivní způsobení smrti, nebo pokud by jeho respektováním byly ohroženy jiné osoby.
Z právního hlediska je v České republice ještě složitější zvažovat deaktivaci ICD nebo ukončení činnosti mechanické srdeční podpory. Tuto problematiku české právo výslovně neupravuje a ani dosud nebyla výslovně řešena českými soudy. V tomto okamžiku je problematika řešena pokusem vyložit právní ustanovení, která se týkají ukončení přístrojové podpory životních funkcí, pod něž lze deaktivaci implantabilního defibrilátoru podřadit. Faktem však zůstává, že ani ohledně tzv. odpojování od přístrojů nepanuje v současné době v ČR dostatečná právní jistota. Neexistuje jednoznačná shoda na tom, zda ukončení/limitace přístrojové podpory životních funkcí (tzv. odpojení pacienta od přístroje, ať už se jedná např. o umělou plicní ventilaci nebo implantabilní defibrilátor) toliko na základě vůle pacienta je v souladu s českým právním řádem. (25)
Dle § 36 odst. 5 písm. b) zákona o zdravotních službách nelze respektovat dříve vyslovené přání pacienta požadující takové výkony, jejichž výsledkem by bylo tzv. aktivní způsobení smrti. Dle § 36 odst. 5 písm. d) pak nelze respektovat takové dříve vyslovené přání pacienta, jímž je požadováno ukončení již zahájených zdravotních výkonů, pokud by jejich přerušení vedlo k tzv. aktivnímu způsobení smrti pacienta (a to i tehdy, pokud byly tyto výkony započaty v době, kdy poskytovatel neměl k dispozici dříve vyslovené přání odmítající zahájení takových výkonů). K tomu je třeba dodat, že za aktivní způsobení smrti se dle důvodové zprávy k zákonu považuje vedle podání smrtelné dávky léků (eutanazie) i tzv. odpojení od přístroje. Proto v praxi z důvodu právní nejistoty nelze deaktivaci ICD nebo ukončení mechanické srdeční podpory doporučit (25). Jediným nekonfliktním řešením je zatím možnost odmítnutí reimplantace ICD v případě vyčerpání zdroje.
V tomto směru se pohled české legislativy liší od mnoha jiných zemí, kde panuje názor, že deaktivace ICD v žádném případě nemůže být považována za eutanazii, protože nejde o aktivní čin vedoucí bezprostředně ke smrti (chybí motivace usmrtit). Naopak je požadováno, aby u každého přístroje, který se implantuje do lidské bytosti, byla vypracována metodika ohledně možnosti jeho deaktivace nebo odstranění – má být vytvořen přesný algoritmus, kdy a kdo rozhoduje, jaké podmínky musejí být splněny, kdo musí souhlasit, kdo deaktivaci provede, zda se tak stane přiložením magnetu, nebo programováním atd.
O to víc je nutné v našem prostředí s rozvahou a na základě podrobného poučení učinit společné rozhodnutí o implantaci ICD nebo levostranné srdeční podpory. Na druhé straně je potřeba dodat, že na základě některých světových i ojedinělých českých prací by o deaktivaci uvažovalo jen velmi malé procento nositelů tohoto přístroje. A tak – ačkoliv se někdy problematika paliativní péče v kardiologii ztotožňuje s tématem deaktivace ICD/ukončení funkce mechanické podpory – jde ve skutečnosti jen o minoritní část problematiky.
Je zcela irelevantní uvažovat o ukončení funkce kardiostimulátoru (včetně resynchronizační léčby). Jde o zařízení, která jednoznačně zlepšují kvalitu života (na rozdíl od ICD) a jejich deaktivace by spíše než ke smrti vedla k prudkému zhoršení symptomů (pády, synkopy, progrese srdečního selhání atd.)
DALŠÍ POSTUPY ZLEPŠUJÍCÍ KVALITU ŽIVOTA KARDIOLOGICKÝCH PACIENTŮ
Fyzioterapie a rehabilitace může v různých fázích chronického kardiologického onemocnění nabídnout postupy, které adekvátně přispívají k maximalizaci soběstačnosti a zpomalují zhoršování kvality života, zpomalují svalovou atrofii, podporují co možná nejvíce fyziologickou ventilaci, učí pacienta a jeho rodinu co nejefektivněji využívat asistenční pomůcky, v terminálních fázích života snižují utrpení polohováním pacienta s cílem prevence kontraktur a vzniku dekubitů. Paliativní rehabilitace v sobě skrývá velký a zatím minimálně využitý potenciál (26).
Dalším faktorem snižujícím kvalitu života polymorbidních pacientů s chronickým onemocněním je proteino-energetická malnutrice. Na tuto možnost je nutno myslet především. Při podezření lze problém rychle objektivizovat bilancí stravy a využitím některého z běžných skríningových nástrojů. Bylo by tragické, kdyby více či méně řešitelné důvody (problémy na úrovni chrupu či zubní protézy, nemožnost sebeobsluhy, obava z obtížné defekace, nemožnost nákupu a přípravy jídla, deprese, nauzea a další) měly být příčinou malnutrice. Některé problémy mohou být alespoň částečně řešitelné v rámci multidisciplinárního týmu. Pokud není možno optimalizovat perorální příjem podle pacientových možností a preferencí, je na místě využití perorálních nutričních doplňků. S postupujícím onemocněním a závažností celkového stavu je potřeba přistupovat k otázkám nutriční podpory individuálně. Ospravedlnění může mít, pokud je pravděpodobné, že nutriční intervencí zlepšíme kvalitu pacientova života. Obecně pomůže srovnání s ostatními léčebnými postupy: Pokud je indikovaná umělá plicní ventilace, hemodialýza, podávání antibiotik, transfuzí nebo paliativní chemoterapie, potom je indikovaná i adekvátní nutriční podpora. V terminálním stavu, kdy je úmrtí předpokládáno v rozmezí dnů, již další nutriční intervence není smysluplná (27).
Problematika kardiální kachexie je složitá a komplexní a její rozbor svým rozsahem převyšuje možnosti tohoto textu (28).
Pokud to možnosti v daném zdravotnickém zařízení, respektive daném regionu dovolují, je doporučeno vyhledávat a adekvátním způsobem léčit poruchy dýchání ve spánku (obstrukční a centrální spánková apnoe). Metody noční přetlakové ventilace zlepšují kvalitu života, snižují pocit únavy přes den a vedou ke zlepšení výkonnosti i kognitivních funkcí (29).
Úzkost, strach a deprese jsou z pochopitelných důvodů častými průvodci chronického srdečního selhání. Příčin je velké množství a nejde vždy jen o důsledek symptomů nebo vnímání blížící se smrti. Často jsou viníkem ztráta soběstačnosti, nemožnost vykonávat oblíbené aktivity, ztráta životních rolí, sociální izolace, samota, nedostatek podnětů při pobytu v uzavřeném prostředí a další. Chronické srdeční selhání s sebou nese ještě jeden důležitý psychologický aspekt: Kolísání zdravotního stavu a obtížná predikce dekompenzací vzbuzuje nejistotu a obavy z budoucnosti, které jsou následně přehlušeny stabilizací stavu. Často jsme v obdobích zlepšení stavu svědky bagatelizace problému: „Naštěstí nemám nějakou závažnější nemoc. Jen to srdce už mi tak neslouží…“ To vše může být překážkou plánování péče pro pokročilé stavy nebo pro komunikaci o existenciálních otázkách.
Vyhledávání a léčba úzkosti, strachu a deprese ve spolupráci s psychologem a psychiatrem může v některých případech významně přispět ke zlepšení kvality života (30, 31). Pozitivní roli může psycholog sehrát i v konfliktních situacích. Taktéž může pomoci řešit komplikovaný zármutek pozůstalých.
Nedílnou součástí péče je duchovní podpora podle typu potřeb pacienta bez ohledu na vyznání. Utišit spirituální bolest je minimálně stejně důležité jako léčit bolest tělesnou, ačkoliv její diagnostika a léčba jsou často mnohem obtížnější. V tomto směru není rozdíl mezi pokročilými stavy v kardiologii a v jiných oborech (32).
Pomoc a poradenství v sociální oblasti uvádíme na posledním místě, avšak svým významem zdaleka nejde o věc poslední. Velká část populace v době, kdy je zdravá nebo na začátku chronického onemocnění, vůbec netuší, jaké jsou možnosti sociální podpory ze strany státu či různých organizací. Na jedné straně sociální pracovník může zprostředkovat poradenství ohledně typů a možností finanční podpory, na straně druhé pomůže s organizováním domácí péče, zajištěním adekvátních pomůcek, stravy, úklidu, kompenzací snížené schopnosti sebepéče, dále může pomoci s rozhodnutím a realizací umístění nemocného do některého z typu sociálního zařízení nebo do hospice apod. (33, 34).
MULTIDISCIPLINÁRNÍ TÝM
Z výše uvedeného textu je zřejmé, že pouze sehraný multidisciplinární tým, jehož členové znají obvyklé problémy kardiologických pacientů, dokáže uspokojit všechny dříve uvedené potřeby pacienta. Správné rozdělení kompetencí v rámci týmu zlepší využití omezených lidských i ekonomických zdrojů. Zároveň je nutné optimalizovat načasování přístupu členů týmu k pacientovi a rodině, respektive správně odhadnout, co ve které fázi má být řešeno. V tomto ohledu máme snad největší dluh vůči našim kardiologickým pacientům v době moderní farmakoterapie i přístrojové léčby.
ZÁVĚR
Poskytovat paliativní péči pacientům s pokročilým chronickým srdečním selháním multidisciplinárním týmem má jednoznačné opodstatnění. Cílem je zlepšení kvality života pacientů a jejich rodin v případě refrakterních symptomů jak po stránce fyzické, tak v oblasti psychologické, sociální a spirituální. Jde o velkou výzvu pro moderní kardiologii dnešní doby.
Autor práce prohlašuje, že v souvislosti s tématem, vznikem a publikací tohoto článku není ve střetu zájmů a vznik ani publikace článku nebyly podpořeny žádnou farmaceutickou firmou. Toto prohlášení se týká i všech spoluautorů.
Seznam zkratek
HF srdeční selhání
HFpEF srdeční selhání se zachovanou ejekční frakcí
HFrEF srdeční selhání se sníženou ejekční frakcí
CHF chronické srdeční selhání
ICD implantabilní kardioverter defibrilátor
NYHA New York Heart AssociationAdresa pro korespondenci:
MUDr. Martin Gřiva, Ph.D.
Kardiologické oddělení
Krajská nemocnice T. Bati, a. s.
Havlíčkovo nábřeží 600
762 75 Zlín
Tel.: 577 552 337
e-mail: griva@bnzlin.cz; m.griva@seznam.cz
Zdroje
1. Ponikowski P, Voors AA, Anker SD et al. 2016 ESC guidelines for the diagnosis and treatment of acute and chronic heart failure: The Task Force for the diagnosis and treatment of acute and chronic heart failure of the European Society of Cardiology (ESC). Developed with the special contribution of the Heart Failure Association (HFA) of the ESC. Eur J Heart Fail 2016; 18 : 891–975.
2. Meta-analysis Global Group in Chronic Heart Failure (MAGGIC). The survival of patients with heart failure with preserved or reduced left ventricular ejection fraction: an individual patient data meta-analysis. Eur Heart J 2012; 33 : 1750–1757.
3. Maggioni AP, Dahlström U, Filippatos G et al. EURObservational Research Programme: regional differences and 1-year follow-up results of the Heart Failure Pilot Survey (ESC-HF Pilot). Eur J Heart Fail 2013; 15 : 808–817.
4. Chun S, Tu JV, Wijeysundera HC et al. Lifetime analysis of hospitalizations and survival of patients newly admitted with heart failure. Circ Heart Fail 2012; 5 : 414–421.
5. Desai AS, McMurray JJV, Packer M et al. Effect of the angiotensin-receptor-neprilysin inhibitor LCZ696 compared with enalapril on mode of death in heart failure patients. Eur Heart J 2015; 36 : 1990–1997.
6. SOLVD Investigators, Yusuf S, Pitt B, Davis CE et al. Effect of enalapril on survival in patients with reduced left ventricular ejection fractions and congestive heart failure. N Engl J Med 1991; 325 : 293–302.
7. Narang R, Cleland JG, Erhardt L et al. Mode of death in chronic heart failure. A request and proposition for more accurate classification. Eur Heart J 1996; 17 : 1390–1403.
8. Lainscak M, Anker SD. Prognostic factors in chronic heart failure. A review of serum biomarkers, metabolic changes, symptoms, and scoring systems. Herz 2009; 34 : 141–147.
9. Komajda M, Lapuerta P, Hermans N et al. Adherence to guidelines is a predictor of outcome in chronic heart failure: the MAHLER survey. Eur Heart J 2005; 26 : 1653–1659.
10. Táborský M et al. Kardiologie. Mladá fronta, Praha, 2017.
11. Yancy CW, Jessup M, Bozkurt B et al. 2013 ACCF/AHA guideline for the management of heart failure: a report of the American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines. J Am Coll Cardiol 2013; 62: e147–e239.
12. Liao L, Allen LA, Whellan DJ. Economic burden of heart failure in the elderly. Pharmacoeconomics. 2008; 26 : 447–462.
13. Stewart S, MacIntyre K, Hole Dj et al. More 'malignant' than cancer? Five-year survival following a first admission for heart failure. Eur J Heart Fail 2001; 3 : 315–322.
14. Solano JP, Gomes B, Higginson IJ. A comparison of symptom prevalence in far advanced cancer, AIDS, heart disease, chronic obstructive pulmonary disease and renal disease. J Pain Symp Manage 2006; 31 : 58–69.
15. World Health Organization. WHO definition of palliative care. Dostupné na: www.who.int/cancer/palliative/definition/en
16. Rogers JG, Patel CB, Mentz RJ et al. Palliative Care in Heart Failure: the PAL-HF randomized, controlled clinical trial. J Am Coll Cardiol 2017; 70 : 331–341.
17. Jaarsma T, Beattie JM, Ryder M et al. Palliative care in heart failure: a position statement from the palliative care workshop of the Heart Failure Association of the European Society of Cardiology. Eur J Heart Fail 2009; 11 : 433–443.
18. Murray S, Boyd K. Using the "surprise question" can identify people with advanced heart failure and COPD who would benefit from a palliative care approach. Palliat Med 2011; 25 : 382.
19. Small N, Gardiner C, Barnes S et al. Using a prediction of death in the next 12 months as a prompt for referral to palliative care acts to the detriment of patients with heart failure and chronic obstructive pulmonary disease. Palliat Med 2010; 24 : 740–741.
20. Agrinier N, Schockmel M, Thilly N et al. Effectiveness of a patient education programme in heart failure with preserved ejection fraction: Results from the ODIN cohort study using propensity score matching. Arch Cardiovasc Dis 2018; 111 : 5–16
21. Juillière Y, Jourdain P, Suty-Selton C et al. Therapeutic patient education and all-cause mortality in patients with chronic heart failure: a propensity analysis. Int J Cardiol 2013; 168 : 388–395.
22. Kutner JS, Blatchford PJ, Taylor DH et al. Safety and benefit of discontinuing statin therapy in the setting of advanced, life-limiting illness: a randomized clinical trial. JAMA Intern Med 2015; 175 : 691–700.
23. Martinez-Selles M. Adjusting cardiological pharmacological treatment at the end of life. Winter Summit in Palliative Medicine, Bydgoszcz, Poland, December 2017.
24. Narayan SW, Nishtala PS. Discontinuation of preventive medicines in older people with limited life expectancy: a systematic review. Drugs Aging 2017; 34 : 767–776.
25. Krejčíková H. Právní aspekty deaktivace implantabilního defibrilátoru. In: Gřiva M (ed.): Paliativní péče v kardiologii. Triton, Praha, 2018 : 184–187.
26. Barawid E, Covarrubias N, Tribuzio B et al. The benefits of rehabilitation for palliative care patients. Am J Hosp Palliat Care 2015; 32 : 34–43.
27. Anker SD, John M, Pedersen PU et al. ESPEN guidelines on enteral nutrition: cardiology and pulmonology. Clin Nutr 2006; 25 : 311–318.
28. von Haehling S, Anker SD. Prevalence, incidence and clinical impact of cachexia: facts and numbers – update 2014. J Cachexia Sarcopenia Muscle 2014; 5 : 261–263.
29. Somers VK, White DP, Amin R et al. Sleep apnea and cardiovascular disease: an American Heart Association/American College of Cardiology Foundation Scientific Statement from the American Heart Association Council for High Blood Pressure Research Professional Education Committee, Council on Clinical Cardiology, Stroke Council, and Council on Cardiovascular Nursing. J Am Coll Cardiol 2008; 52 : 686–717.
30. Gottlieb SS, Kop WJ, Thomas SA et al. A double-blind placebo-controlled pilot study of controlled-release paroxetine on depression and quality of life in chronic heart failure. Am Heart J 2007; 153 : 868–873.
31. Ghosh RK, Ball S, Prasad V et al. Depression in heart failure: intricate relationship, pathophysiology and most updated evidence of interventions from recent clinical studies. Int J Cardiol 2016; 224 : 170–177.
32. Svatošová M. Víme si rady s duchovními potřebami nemocných? Grada, Praha, 2012.
33. Hughes S, Firth P, Oliviere D. Core competencies for palliative care social work in Europe: an EAPC white paper – part 1. Eur J Palliat Care 2014; 21 : 300–305.
34. Hughes S, Firth P, Oliviere D. Core competencies for palliative care social work in Europe: an EAPC white paper – part 2. Eur J Palliat Care 2015; 22 : 38–44.
Štítky
Adiktologie Alergologie a imunologie Angiologie Audiologie a foniatrie Biochemie Dermatologie Dětská gastroenterologie Dětská chirurgie Dětská kardiologie Dětská neurologie Dětská otorinolaryngologie Dětská psychiatrie Dětská revmatologie Diabetologie Farmacie Chirurgie cévní Algeziologie Dentální hygienistka
Článek Za docentem Milanem ŠpálouČlánek Paliativní péče v nefrologiiČlánek Geriatrická paliativní péčeČlánek Dětská paliativní péče
Článek vyšel v časopiseČasopis lékařů českých
Nejčtenější tento týden
- Psilocybin je v Česku od 1. ledna 2026 schválený. Co to znamená v praxi?
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejčastější nežádoucí účinky venlafaxinu během terapie odeznívají
-
Všechny články tohoto čísla
- Časná integrace paliativní péče v onkologii
- Paliativní péče v kardiologii
- Paliativní péče v nefrologii
- Paliativní péče a moderní medicína
- Perioperační paliativní péče: role mezioborového konziliárního týmu v perioperačním období a v prostředí intenzivní péče
- Geriatrická paliativní péče
- Dětská paliativní péče
- Hospic – pokračující péče během života pacienta
- Přehled dotazníků a škál hodnotících pacienty s amyotrofickou laterární sklerózou
- Výrobci cigaret a jejich opravné prohlášení – corrective statement
- Barbara McClintocková (1902–1992)
- 85 let profesora Jiřího Valenty
-
PŘEDNÁŠKOVÉ VEČERY SPOLKU ČESKÝCH LÉKAŘŮ V PRAZE
(DUBEN 2018) - Za docentem Milanem Špálou
- Péče o nevyléčitelně nemocné a umírající v domácím prostředí
- Časopis lékařů českých
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Paliativní péče v nefrologii
- Péče o nevyléčitelně nemocné a umírající v domácím prostředí
- Přehled dotazníků a škál hodnotících pacienty s amyotrofickou laterární sklerózou
- Dětská paliativní péče
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



