-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Aktuální možnosti léčbychronické plicní hypertenze
Contemporary methods in the treatment of chronic pulmonary hypertension
Pulmonary hypertension is involved in the development of various diseases and therefore it can be caused by several mechanisms from a simple pressure elevation in the pulmonary artery to the serious impairments of pulmonary vessels. The recently increased interest in the problems of pulmonary hypertension results namely from the new therapeutic means for the treatment of pulmonary arterial hypertension and chronic thrombembolic pulmonary hypertension. The algorism of pharmacotherapy results from the test of acute pulmonary vasodilation. Only the patients with positive test are indicated to the treatment with high doses of calcium channel blockers. Patients with negative test receive beside the chronic anticoagulation therapy also a specific pharmacotherapy (prostanoids, antagonists of endotheline receptors, phosphodiesterase 5 inhibitors) with not only vasodilatory but also with antiproliferative and antiaggregatory effects. When all possibilities of pharmacotherapy are exhausted, balloon atrial septostomy or lung transplantation should be considered. It has been shown recently that similar pharmacotheraeutic approaches as they are used in patients with pulmonary arterial hypertension are effective in some cases of other forms of chronic pulmonary hypertension. Method of choice in the treatment of chronic thromboembolic pulmonary hypertension is the pulmonary endarterectomy in patients with surgically curable thrombotic obstruction. In patients who are not suitable for surgical treatment it is necessary to try pharmacotherapy (prostacycline, bosentan, sildenafil) or lung transplantation. Complicated diagnosis and therapy of pulmonary hypertension requires concentrating the treatment into specialized centres with multidisciplinary background and sufficient experience. In the Czech Republic, the care of patients with pulmonary hypertension is concentrated into the Cardio Center of the 2nd Medical Department of the 1st Faculty of Medicine and General Teaching Hospital in Prague and into the Cardio Center of the Institute of Clinical and Experimental Medicine in Prague. Complex care to patients with chronic thromboembolic pulmonary hypertension is given at the Cardio Center of the General Teaching Hospital in Prague, where since September 2004, 99 patients were surgically treated with results comparable to the best similar departments abroad.
Key words:
pulmonary hypertension, pharmacotherapy, pulmonary endarterectomy, lung transplantation.
Autoři: P. Jansa 1; J. Lindner 2; D. Ambrož 1; J. Marešová 1; P. Poláček 1; L. Jelínková 1; M. Aschermann 1; A. Linhart 1
Působiště autorů: Univerzita Karlova v Praze, 1. lékařská fakulta, II. interní klinika kardiologie a angiologie, Centrum pro plicní hypertenzi 1; Univerzita Karlova v Praze, 1. lékařská fakulta, II. chirurgická klinika kardiovaskulární chirurgie 2
Vyšlo v časopise: Čas. Lék. čes. 2009; 148: 59-64
Kategorie: Přehledový článek
Souhrn
Plicní hypertenze může komplikovat řadu chorob, a tak může být způsobena množstvím mechanismů od prosté pasivní elevace tlaku v plicnici až po závažná primární onemocnění plicních cév. V posledních letech je zvýšený zájem o problematiku plicní hypertenze dán především terapeutickými možnostmi plicní arteriální hypertenze a chronické tromboembolické plicní hypertenze. O způsobu farmakoterapie plicní arteriální hypertenze rozhoduje test akutní plicní vazodilatace. Pouze nemocní s pozitivním testem jsou indikováni k léčbě vysokými dávkami blokátorů kalciových kanálů. V případě negativního testu je vedle chronické antikoagulační léčby indikována tzv. specifická farmakoterapie (prostanoidy, antagonisté endotelinových receptorů, inhibitory fosfodiesterázy 5) s účinky nejen vazodilatačními, ale rovněž antiproliferačními a antiagregačními. Při vyčerpání možností farmakoterapie může přicházet v úvahu balónková atriální septostomie nebo transplantace plic. V poslední době se ukazuje, že podobné farmakoterapeutické postupy používané u nemocných s plicní arteriální hypertenzí mohou být účinné i v některých případech jiných forem chronické plicní hypertenze. Léčbou volby u chronické tromboembolické plicní hypertenze je endarterektomie plicnice u pacientů s chirurgicky dosažitelnou trombotickou obstrukcí. U pacientů, kteří nejsou kandidáty chirurgické léčby, může alternativu představovat farmakoterapie (prostacyklin, bosentan, sildenafil) nebo transplantace plic. Komplikovanost diagnostiky a léčby plicní hypertenze vede k nutnosti ji koncentrovat do specializovaných center s multidisciplinárním zázemím a bohatými zkušenostmi. V České republice je péče o nemocné s plicní arteriální hypertenzí soustředěna do centra na II. interní klinice Všeobecné fakultní nemocnice v Praze a na Klinice kardiologie IKEM v Praze. Komplexní péče o nemocné s chronickou tromboembolickou plicní hypertenzí je soustředěna do Kardiocentra Všeobecné fakultní nemocnice v Praze, kde bylo od září 2004 operováno 99 nemocných s výsledky srovnatelnými s renomovanými zahraničními pracovišti.
Klíčová slova:
plicní hypertenze, farmakoterapie, endarterektomie plicnice, transplantace plic.Úvod
Chronická plicní hypertenze je syndrom hemodynamicky definovaný zvýšením středního tlaku v plicnici nad 25 mm Hg v klidu nebo nad 30 mm Hg při zátěži a nárůstem plicní cévní rezistence nad 3 WU (Woodovy jednotky).
Příčiny chronické plicní hypertenze jsou značně heterogenní. Minulé století je typické relativně pozvolným pokrokem v poznání její patofyziologie a také dlouho přetrvávajícím terapeutickým nihilismem.
Větší zájem o plicní hypertenzi vzbudil až zvýšený výskyt tzv. primární plicní hypertenze u pacientek užívajících některá anorektika. Reakcí na tuto skutečnost bylo pořádání prvního WHO sympozia o plicní hypertenzi v roce 1973 v Ženevě. Tehdy byl také položen základ současné diagnostické klasifikaci chronické plicní hypertenze, která byla rozdělena na primární a sekundární. Na dalším podobném sympoziu v roce 1998 a později na třetím a čtvrtém světovém sympoziu v roce 2003 a únoru 2008 bylo toto třídění plicní hypertenze upraveno. Plicní hypertenze je dnes členěna do pěti kategorií na základě podobnosti jednotlivých skupin v patofyziologii, histologickém obrazu, klinické manifestaci a léčbě (1). První skupina je označena jako plicní arteriální hypertenze (PAH), která zahrnuje jednak formu idiopatickou a familiární a pak PAH asociovanou se známými vyvolávajícími stavy (např. systémová onemocnění pojiva, vrozené zkratové srdeční vady, jaterní onemocnění, HIV infekce). Do dalších kategorií byla zařazena plicní hypertenze při srdečních onemocněních, plicní hypertenze při respiračních onemocněních, plicní hypertenze při chronické trombotické a/nebo embolické nemoci (chronická tromboembolická plicní hypertenze (CTEPH)) a plicní hypertenze z jiných příčin. V posledních pěti letech se toto třídění plicní hypertenze stalo relevantním východiskem nejen pro teoretiky a kliniky, ale také pro regulátory při schvalování nových přípravků pro léčbu plicní hypertenze.
Plicní arteriální hypertenze (PAH)
PAH je charakterizována jako primární onemocnění plicních arteriol vedoucí progresivně k těžké prekapilární plicní hypertenzi. Minimální prevalence všech typů PAH v dospělé populaci je 15 případů na milion obyvatel (2). Onemocnění se může vyskytnout v každém věku. Prognóza PAH závisí na výši tlaku v plicnici a plicním cévním odporu, na vazodilatační odpovědi plicních cév, na přítomnosti pravostranného srdečního selhání, saturaci smíšené žilní krve kyslíkem a funkční zdatnosti. Nejspolehlivějším hemodynamickým prediktivním ukazatelem je pravděpodobně střední tlak v pravé síni. Jako průměrná doba přežití od stanovení diagnózy se uvádí 2,8 roku.
Cílem farmakoterapie PAH je modifikovat symptomy a prognózu nemocných. První pokusy ovlivnit toto onemocnění se datují do padesátých let 20. století, kdy se empiricky zkoušelo podání řady látek s vazodilatačním účinkem s cílem ovlivnit tlak v plicnici. V 80. letech minulého století byly publikovány práce o efektu antikoagulační léčby a terapii vysokými dávkami blokátorů kalciových kanálů. Tento léčebný postup se spolu s podáním diuretik, digoxinu a kyslíku označuje jako konvenční léčba. V 90. letech byl v několika studiích dokumentován příznivý vliv kontinuální intravenózní infuzní léčby epoprostenolem. Tato terapie je označována jako nekonvenční pro komplikovaný způsob podání, který zahrnuje implantaci tunelizovaného katétru a kontinuální dávkování léku malou přenosnou pumpou. V posledních letech byla provedena řada kontrolovaných zaslepených studií s tzv. novými přípravky (analoga prostacyklinu, antagonisté endotelinových receptorů, inhibitory fosfodiesterázy). Bezpečnost jednotlivých léků a jejich účinek prokázaný v randomizovaných studiích je průběžně studován v otevřených studiích (3).
Konvenční léčba
Blokátory kalciových kanálů vedou ke zlepšení hemodynamiky a funkce pravé komory (4). Jsou indikovány pouze u nemocných s pozitivním testem akutní plicní vazodilatace provedeným při invazivním hemodynamickém vyšetření. Akutně reaguje asi 10 % nemocných, dlouhodobě je však vazoreaktivita přítomna jen asi u 7 % pacientů. Doporučují se vysoké, maximálně tolerované dávky.
Indikace antikoagulační léčby u PAH vychází z dokumentovaného prokoagulačního stavu a nálezu trombóz in situ u těchto nemocných, dále z několika retrospektivních studií u nemocných s idiopatickou PAH a s pacienty s PAH asociovanou s užíváním anorektik. Antikoagulačně léčeni by měli být všichni nemocní s PAH, pokud nemají kontraindikaci. Cílové INR při léčbě antagonisty vitaminu K se má pohybovat kolem 2.
Prostanoidy
Prostacyklin (prostaglandin I2) je hlavní produkt metabolismu kyseliny arachidonové v cévách. Působí vazodilatačně, antiagregačně a antiproliferačně. U PAH je snížená sekrece prostacyklinu a nižší aktivita prostacyklinsyntázy v plicích. Léčba prostanoidy je indikována u nemocných s PAH ve III. a IV. stadiu funkční klasifikace NYHA, kteří nejsou respondéry na základě testu akutní plicní vazodilatace, případně u nich došlo k selhání vazodilatační léčby blokátory kalciových kanálů (5).
Epoprostenol je syntetický analog prostacyklinu. Vzhledem ke krátkému biologickému poločasu je nutné jej podávat formou dlouhodobé kontinuální infuze do centrálního žilního katétru. Vedle vazodilatačních účinků působí epoprostenol antiproliferačně, antiagregačně a pozitivně inotropně. U léčených nemocných zlepšuje funkční zdatnost, hemodynamické parametry, kvalitu života a prognózu.
Dávkuje se malou přenosnou pumpou, kterou se musí nemocný naučit spolehlivě obsluhovat. Náhlé přerušení infuze v důsledku poruchy pumpy může vést k prudkému zhoršení stavu nemocného v důsledku rebound fenoménu. Proto je nezbytné, aby měl pacient k dispozici rezervní přístroj.
Léčba epoprostenolem představuje nejkomplikovanější způsob farmakoterapie PAH. Vyžaduje úzkou spolupráci mezi pacientem, jeho rodinou a expertním centrem. Nezbytná je možnost kdykoliv telefonicky konzultovat stav nemocného s ošetřujícím specialistou.
Epoprostenol je lékem volby u pacientů s nejpokročilejší PAH (6). Oddaluje také signifikantně nutnost transplantace a u transplantovaných pacientů dříve léčených epoprostenolem je patrné lepší přežívání.
Treprostinil je analog prostacyklinu s delším poločasem než epoprostenol. Lze jej podávat subkutánně, intravenózně, inhalačně a zkouší se podání perorální. Subkutánní infuze je ve srovnání s intravenózní infuzí méně náročná na vybavení pumpou a zejména je prostá komplikací spojených s implantovaným centrálním žilním katétrem. Při intravenózním podání odpadá ve srovnání s epoprostenolem nutnost chlazení infuzní soustavy a zejména riziko plynoucí z náhlého přerušení infuze. U léčených nemocných zlepšuje prokazatelně symptomy, hemodynamiku a prognózu (7). K nejčastějším nežádoucím účinkům patří bolest v místě infuze, lokální reakce a zvracení.
Iloprost je stabilní analog prostacyklinu, který lze podávat inhalačně, intravenózně a per os. Inhalace iloprostu představuje zajímavou alternativu aplikace prostacyklinu, jejíž předností je zejména minimalizace systémových účinků přípravku (8). V poslední době se ukazuje, že iloprost je však především vhodným lékem do kombinačních schémat. Kontinuální intravenózní infuze iloprostu je u pacientů s PAH pravděpodobně stejně účinná jako léčba epoprostenolem, scházejí však větší zkušenosti. Perorální podání je limitováno rychlou degradací preparátu prostřednictvím β-oxidace ve stěně střeva a v játrech. Iloprost je registrován v Evropě a USA pro inhalační léčbu idiopatické a familiární PAH. Intravenózní aplikace iloprostu je schválena pouze na Novém Zélandu.
Beraprost je perorální stabilní analog prostacyklinu. Zůstane zřejmě rezervován především pro pacienty v časnějších stadiích PAH onemocnění (9). Byl schválen pro léčbu PAH v Japonsku a v Korejské republice.
Antagonisté receptorů pro endotelin
Endotelin-1 je nejpotentnější endogenní vazokonstriktor s vlastnostmi mitogenními a proliferačními. Váže se na dva typy receptorů, ETA a ETB. Receptor ETA je exprimován v buňkách hladkého svalstva, receptor ETB navíc ještě v buňkách endoteliálních. U nemocných s PAH je pozorována vyšší sérová hladina endotelinu-1 a korelace mezi hladinou endotelinu-1 a hemodynamickými parametry. V léčbě PAH se využívá duální blokády obou receptorů nebo selektivní blokády ETA receptoru. Podstatnou výhodou antagonistů endotelinových receptorů je možnost podání per os, nevýhodou pak na dávce závislá hepatotoxicita (10).
Bosentan je duální antagonista receprorů pro endotelin-1 s výraznější afinitou k receptoru ETA.Efekt léčby bosentanem u PAH je spolehlivě doložen jak u pacientů s idiopatickou PAH, tak u nemocných s PAH při sklerodermii a HIV infekci, při vrozených srdečních vadách, dále u dětí s PAH, v kombinačních schématech a také u PAH v klinickém stadiu NYHA II.
Bosentan se podává 2× denně v dávce 62,5 mg po dobu 4 týdnů, dále 2× denně v dávce 125 mg. Léčba vede k signifikantnímu zlepšení tolerance zátěže, ke zlepšení hemodynamických parametrů a k redukci klinických zhoršení. Léčba bosentanem rovněž zásadním způsobem ovlivňuje prognózu nemocných s PAH (11).
Řada pracovišť volí bosentan jako lék volby u stabilních nemocných s PAH.
Sitaxsentan je selektivní antagonista receptoru ETA pro endotelin. U PAH zlepšuje funkční zdatnost, hemodynamické parametry a vede k redukci klinických zhoršení (12). Problémem je indukce hepatopatie v podobném procentu případů jako u bosentanu, zejména při vyšších dávkách.
Ambrisentan je vysoce selektivní antagonista endotelinového receptoru ETA s dlouhým biologickým poločasem, který umožňuje podání 1× denně. Jeho účinek v léčbě plicní arteriální hypertenze byl studován v řadě střednědobých klinických studií, existují také data o efektu dlouhodobé léčby. Ambrisentan v dávkách 1 mg, 2,5 mg, 5 mg a 10 mg 1× denně prokazatelně zlepšuje vzdálenost při testu šestiminutovou chůzí, hemodynamiku a prodlužuje dobu do klinického zhoršení. Přípravek je dobře tolerován a má lepší bezpečnostní profil než sulfonamidoví antagonisté receptorů pro endotelin (13). Elevace transamináz nad trojnásobek normy se vyskytuje u léčených nemocných do 3 %. Ambrisentan neovlivňuje významněji metabolismus warfarinu.
Je indikován u nemocných s plicní arteriální hypertenzí ve funkční třídě NYHA II a III ke zlepšení zátěžové kapacity.
NO a inhibitory fosfodiesterázy
NO je potentní vazodilatátor, jehož hlavním zdrojem v plicích je cévní endotel a epitel dýchacích cest. Pro PAH je charakterická nedostatečná produkce endogenního NO.
Inhalace NO vede k významné akutní vazodilataci v plicním řečišti. Dlouhodobá inhalace NO zlepšuje toleranci zátěže. Zprávy o inhalačním podání NO v chronické léčbě PAH se v současné době omezují na kazuistická sdělení.
Při intravenózním podávání L-argininu u plicní hypertenze byl pozorován pokles plicní cévní rezistence v důsledku zvýšení produkce endogenního NO.
Sildenafil je perorální selektivní inhibitor fosfodiesterázy 5 specifické k cGMP (cyklický guanosinmonofosfát). Inhibice degradace cGMP jako druhého posla v regulační kaskádě NO zesiluje relaxaci hladkých svalových vláken a vazodilataci. V léčbě PAH se užívá v dávkách 3× denně 20 mg (14). Řada nemocných vyžaduje posléze i vyšší dávky.
Jako nadějná se rovněž rýsuje možnost léčby PAH tadalafilem.
Nefarmakologická léčba
K nefarmakologickým postupům v léčbě PAH patří balónková atriální septostomie a transplantace plic (15).
Atriální septostomie je intervenční metoda spočívající ve vytvoření umělé komunikace na úrovni síní se vznikem pravo-levého zkratu. Cílem intervence je zvýšení srdečního výdeje za cenu systémové desaturace. V zemích, kde specifická léčba PAH není k disposici, je atriální septostomie často jedinou možnou terapeutickou intervencí. Jinde je indikována jako paliativní metoda a jako most k transplantaci u nemocných s refrakterním pravostranným srdečním selháním a synkopami.
Transplantace plic představuje účinnou léčbu u nemocných v terminálním stadiu PAH po vyčerpání všech ostatních dostupných léčebných možností. Většina center indikuje transplantaci obou plic. Transplantace srdce a plic je indikován téměř výlučně u komplexních vrozených srdečních vad. Jednoroční přežití po transplantaci plic pro PAH se pohybuje mezi 66 % a 75 %.
Strategie léčby
U pacientů ve funkčním stadiu NYHA II a III se léčba PAH zahajuje perorálními přípravky. Ve funkčním stadiu NYHA IV je základem terapie intravenózní analog prostacyklinu. V řadě případů není odpověď na monoterapii optimální. Jednu z racionálních alternativ pak představuje kombinační léčba několika specifickými farmaky. V případě vyčerpání možností farmakoterapie padá v úvahu atriální septostomie a transplantace plic (obr. 1).
Obr. 1. Terapeutický algoritmus u plicní arteriální hypertenze 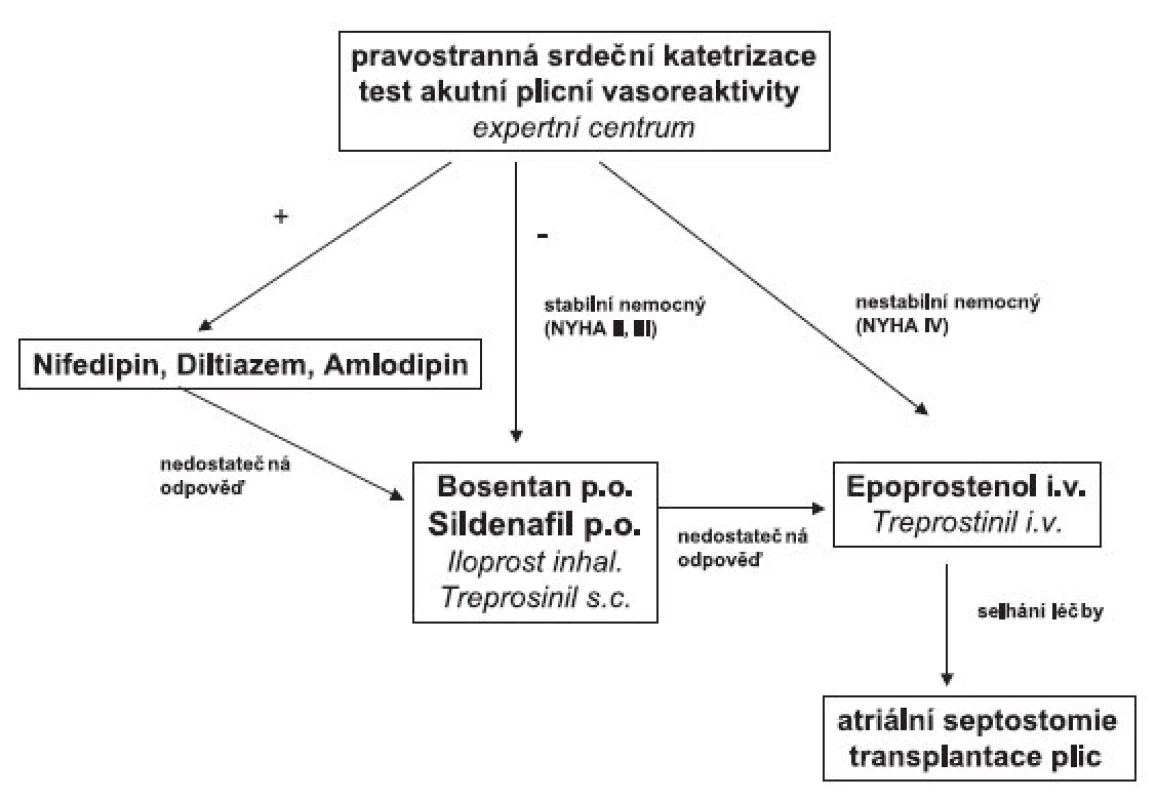
Plicní hypertenze při srdečních onemocněních
Plicní hypertenze nezřídka provází onemocnění myokardu nebo chlopní levého srdce. Přítomnost plicní hypertenze u levostranného srdečního selhání značně nepříznivě ovlivňuje prognózu. Mortalita těchto pacientů je až 3× vyšší než u nemocných bez plicní hypertenze.
U nemocných s plicní žilní hypertenzí je základem adekvátní léčba základního onemocnění levého srdce (diuretika, inhibitory angiotenzin konvertujícího enzymu, beta blokátory, inhibitory fosfodiesterázy, digitalis). I při normalizaci plnících tlaků levé komory však u řady nemocných plicní hypertenze přetrvává. Jde zejména o pacienty s plicní hypertenzí, jejíž závažnost neodpovídá základnímu onemocnění (tlak v zaklínění do 22 mm Hg, střední tlak v plicnici nad 35–40 mm Hg, transpulmonální gradient nad 18–20 mm Hg). Jako logická se pak nabízí otázka specifické léčby podobně jako u PAH.
Specifická vazodilatační léčba u nemocných s plicní žilní hypertenzí antagonisty receptorů pro endotelin a prostanoidy byla dosud zkoušena celkem neúspěšně.
V poslední době však existují sdělení o příznivém účinku sildenafilu u kandidátů transplantace srdce.
U nemocných rezistentních k farmakoterapii a nevhodných k resynchronizační terapii lze indikovat mechanické srdeční podpory, které slouží ke zvládnutí akutního zhoršení nebo jako most k transplantaci. Zlepšení symptomů je u těchto nemocných provázeno poklesem plicního žilního tlaku.
Pokles plicní cévní rezistence po transplantaci srdce závisí na její tíži před výkonem. U pacientů s těžší plicní rezistencí před operací může její pokles trvat i několik let.
Plicní hypertenze při plicních onemocněních
Chronická obstrukční plicní nemoc (CHOPN) je v 8 až 10% komplikována plicní hypertenzí, většinou lehkou. Terapie předpokládá adekvátní léčbu základního onemocnění. Oxygenoterapie je pak jediný způsob léčby, který prokazatelně brání progresi plicní hypertenze a zlepšuje prognózu nemocných (16). Efekt léčby kyslíkem spočívá především ve zlepšení oxygenace tkání. Při dlouhodobé domácí oxygenoterapii je rozhodující délka inhalace. Venepunkce vede ke zlepšení hemodynamiky a ke krátkodobému zlepšení tolerance zátěže. Indikována je u nemocných s hematokritem vyšším než 55, cílem je dosažení hematokritu kolem 50.
Intersticiální plicní procesy vedou k plicní hypertenzi většinou až v pokročilém stadiu, 60–70 % těchto pacientů má v terminálním stádiu své nemoci známky plicní hypertenze, která je typicky lehká. Její léčba je obtížná, i při adekvátní terapii základního onemocnění perzistuje, nezřídka progreduje a vede k rozvoji cor pulmonale (17). Vedle dlouhodobé domácí oxygenoterapie přichází v úvahu také transplantace plic.
Syndrom obstrukční spánkové apnoe (OSA) je charakterizován mnohočetnými apnoickými pauzami, epizodami hlasitého chrápání a excesivní denní spavostí. Plicní hypertenzi má asi 12 % pacientů s OSA. Bývá nejčastěji mírná a léčbu nevyžaduje. Její přítomnost je však dokladem manifestace dalších komplikací OSA (arteriální hypertenze, poruchy srdečního rytmu, ischémie myokardu), a tedy nutnosti jeho léčby (režimová opatření, léčba kontinuálním přetlakem, chirurgická léčba) (18).
Chronická tromboembolická plicní hypertenze (CTEPH)
Chronická tromboembolická plicní hypertenze (CTEPH) jistě souvisí s akutní plicní embolií. Opětovaná plicní embolie, která vede k postupnému uzavírání plicního řečiště, sama o sobě vznik CTEPH nevysvětlí. Nezbytný je podíl „non-embolického“ mechanismu v patofyziologii CTEPH (19). Akutní plicní embolie hraje zřejmě úlohu spouštěče kaskády dějů zahrnující remodelaci plicních cév, sekundární trombózy in situ, které mohou ústit v rozvoj CTEPH. Incidence CTEPH není známa. Jednou z příčin je jistě vztah CTEPH k akutní plicní embolii, jejíž výskyt v populaci rovněž přesně neznáme. Proti tradovaným odhadům, že k rozvoji CTEPH dojde u 0,1–0,5 % nemocných, kteří přežijí epizodu akutní plicní embolie, se ukazuje, že výskyt CTEPH bude pravděpodobně vyšší. Některá práce uvádějí vznik CTEPH až u 3,8 % nemocných ve druhém roce po akutní plicní embolii (20). Prognóza neléčené symptomatické CTEPH je velmi závažná. Výše plicní hypertenze je klíčový indikátor prognózy bez ohledu na počet epizod plicní embolie, lokalizaci obstrukce a věk.
Pokud zjišťujeme při akutní plicní embolii systolický tlak v plicnici vyšší než 50 mm Hg, velmi pravděpodobně se již jedná o CTEPH. Je indikována chronická antikoagulační léčba s cílovým INR 2,5–3. Často pak dochází ke zlepšení hemodynamiky a funkční zdatnosti. Asymptomatické nebo oligosymptomatické nemocné s přetrvávající lehkou plicní hypertenzí a normální funkcí pravé komory je vhodné pravidelně echokardiograficky monitorovat. Pokud po tříměsíční antikoagulační léčbě přetrvává významnější plicní hypertenze, je nezbytné definitivní vyšetření s otázkou vhodné léčebné strategie. Při úvahách o kauzální léčbě CTEPH je zcela zásadní průkaz lokalizace obstrukce plicního cévního řečiště.
Endarterektomie plicnice (PEA) představuje potenciálně kurativní metodu pro pacienty s CTEPH, především při postižení centrálních větví plicnice. Principem operace není embolektomie, ale endarterektomie, tedy odstranění organizovaného fibrotizovaného trombu s částí cévní stěny plicnice. Výkon se provádí ze sternotomie v mimotělním oběhu a v hluboké hypotermii. Pro úspěch operace je nezbytná vizualizace distálních větví plicnice. Ta je v případě CTEPH komplikována výrazným kolaterálním přítokem z bronchiálních tepen. Proto se vlastní endarterektomie, která trvá 20–30 minut vpravo a 20–30 minut vlevo, provádí v kompletní cirkulační zástavě. Jako ochrana mozku slouží hypotermie. V posledních 20 letech bylo provedeno zhruba 4000 operací a mortalitu se podařilo redukovat na 5–10 %. Nezbytným předpokladem úspěchu je úzká multidisciplinární spolupráce a zkušenosti s komplexní diagnostikou a léčbou plicní hypertenze.
Klíčová kritéria pro výběr pacientů k operaci představuje funkční zdatnost, tíže plicní hypertenze a chirurgická dostupnost trombotické obstrukce. Indikováni jsou symptomatičtí nemocní, kteří mají plicní cévní rezistenci vyšší než 500 až 800 dyn.s.cm-5 po alespoň tříměsíční účinné antikoagulační léčbě. Úspěšná operace vede v důsledku signifikantního poklesu plicní cévní rezistence ke zlepšení funkční zdatnosti, zvýšení srdečního výdeje, zlepšení funkce pravé komory a ke zmenšení nebo i vymizení sekundární trikuspidální regurgitace. Dlouhodobá antikoagulační léčba po operaci je všeobecně akceptovaným standardem, některá pracoviště rovněž implantují kavální filtr. Pětileté přežívání po PEA se pohybuje mezi 75–80 %.
V posledních letech se u CTEPH studuje účinek specifické farmakoterapie užívané k léčbě PAH (prostanoidy, antagonisté receptorů pro endotelin, inhibitory fosfodiesterázy 5) (21). Farmakoterapie může být u CTEPH indikována v několika případech: pokud je kontraindikována PEA pro postižení především periferie plicních cév nebo pro přítomnost komorbidit významně zvyšujících riziko výkonu, dále jako terapeutický most k operaci k ovlivnění nepříznivých hemodynamických parametrů před PEA a konečně u významné reziduální plicní hypertenze po PEA (vyskytuje se u 10–15% nemocných) (obr. 2). Většinu údajů o účinnosti farmakoterapie máme zatím jen z malých pilotních studií. Jediná multicentrická randomizovaná placebem kontrolovaná studie u nemocných s CTEPH inoperabilní nebo s reziduální plicní hypertenzí po PEA byla provedena s bosentanem (studie BENEFIT) (22). U léčených nemocných došlo ve srovnání s placebem k signifikantnímu zlepšení hemodynamických parametrů. Vzdálenost dosažená při testu šestiminutovou chůzí se nezměnila.
Obr. 2. Terapeutický algoritmus u chronické tromboembolické plicní hypertenze CTEPH – chronická tromboembolická plicní hypertenze, PEA – endarterektomie plicnice 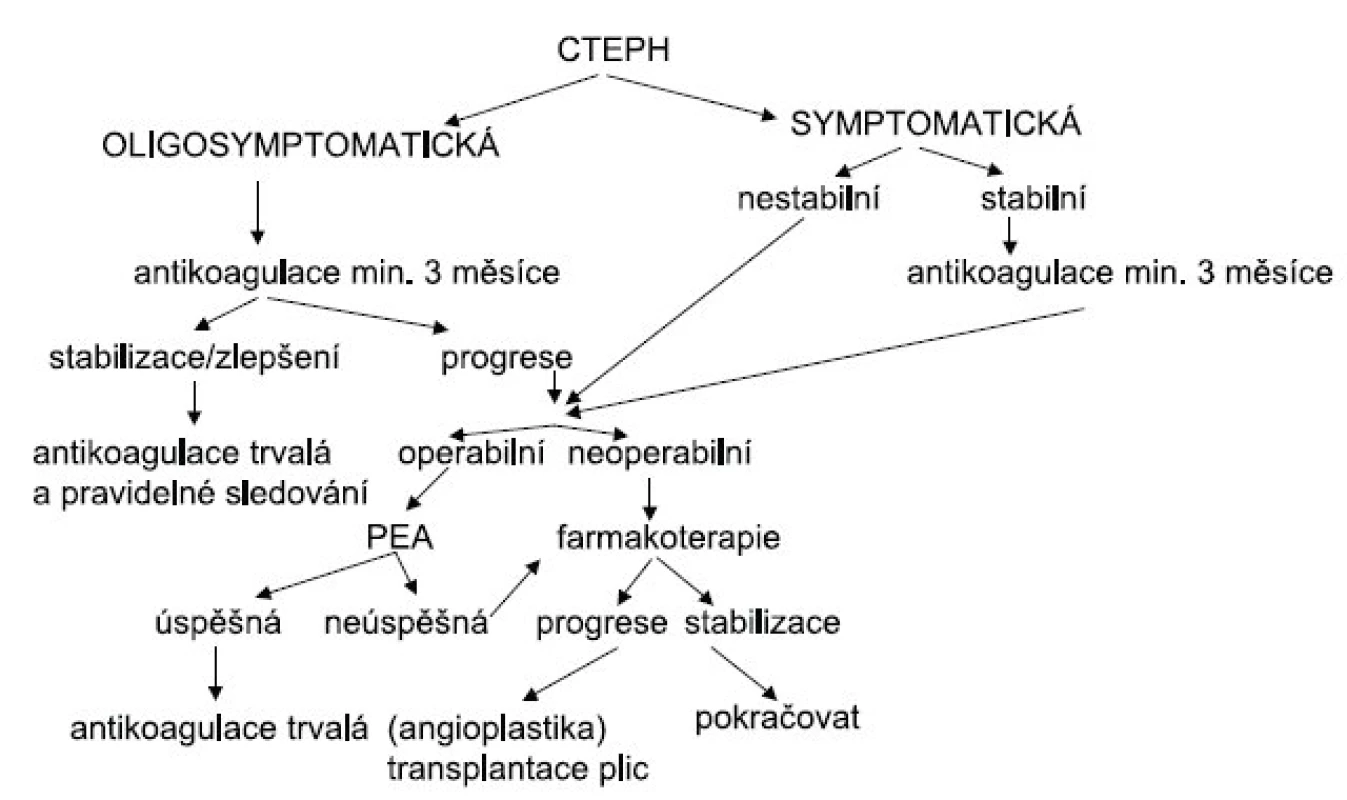
Transplantace plic může představovat určitou alternativu pro část nemocných nevhodných k PEA. Obecným problémem je nedostatek dárců. Výkon je u CTEPH komplikován navíc vysokým rizikem krvácivých komplikací vzhledem k významné kolaterální cirkulaci z interkostálních a bronchiálních tepen. Dlouhodobé přežívání po transplantaci je podstatně horší než po PEA.
Situace v české republice
Problematika plicní cirkulace má v České republice dlouhou historii. Před více než 40 lety existovaly v Praze tři výzkumné kardiopulmonální skupiny: na II. interní klinice Všeobecné nemocnice, v Ústavu pro choroby oběhu krevního v Praze – Krči a v Ústavu klinické a experimentální terapie. Byly zdrojem řady cenných publikací, které si získaly světový ohlas. Také proto byla právě v Praze založena Societas Europaea Physiologiae Clinicae Respiratoriae (SEPCR). Její založení je z české strany spojeno zejména se jmény Severin Daum, Alois Ouředník a Jiří Widimský. Díky tomuto významnému kroku se také Praha stala místem konání mezinárodních konferencí o plicní cirkulaci. Hlavními organizátory prvních konferencí byli doc. Ouředník a prof. Widimský. Poslední konference se konala v roce 1999. Trpěla značným nezájmem zejména českých kliniků. Posléze se iniciativa organizovat tyto konference přenesla do Polska a v roce 2006 se konala evropská konference ve Varšavě. Obdobné fórum se bude v roce 2010 konat opět v Praze.
Komplikovanost diagnostiky a léčby plicní hypertenze vede k nutnosti centralizace. Problematika péče o nemocné s PAH je v České republice soustředěna do center na II. interní klinice Všeobecné fakultní nemocnice v Praze a na Klinice kardiologie IKEM v Praze. V současné době jsou u nás k dispozici všechny nejmodernější terapeutické možnosti tohoto závažného onemocnění.
Komplexní péče o nemocné s CTEPH soustředěna do Kardiocentra Všeobecné fakultní nemocnice v Praze. V roce 2003 byly zahájeny ve spolupráci s prof. Eckhardem Mayerem z Kliniky kardiochirurgie a hrudní chirurgie Univerzitní nemocnice v Mainzu teoretické přípravy projektu PEA v České republice. Vlastní operační program byl v Kardiocentru VFN započat v září 2004. Do listopadu 2008 zde bylo operováno celkem 99 nemocných z České republiky a ze Slovenské republiky s výsledky srovnatelnými s renomovanými zahraničními centry (tab. 1, obr. 3) (22).
Tab. 1. Charakteristika souboru nemocných s CTEPH operovaných v Kardiocentru 1. LF UK a VFN v Praze 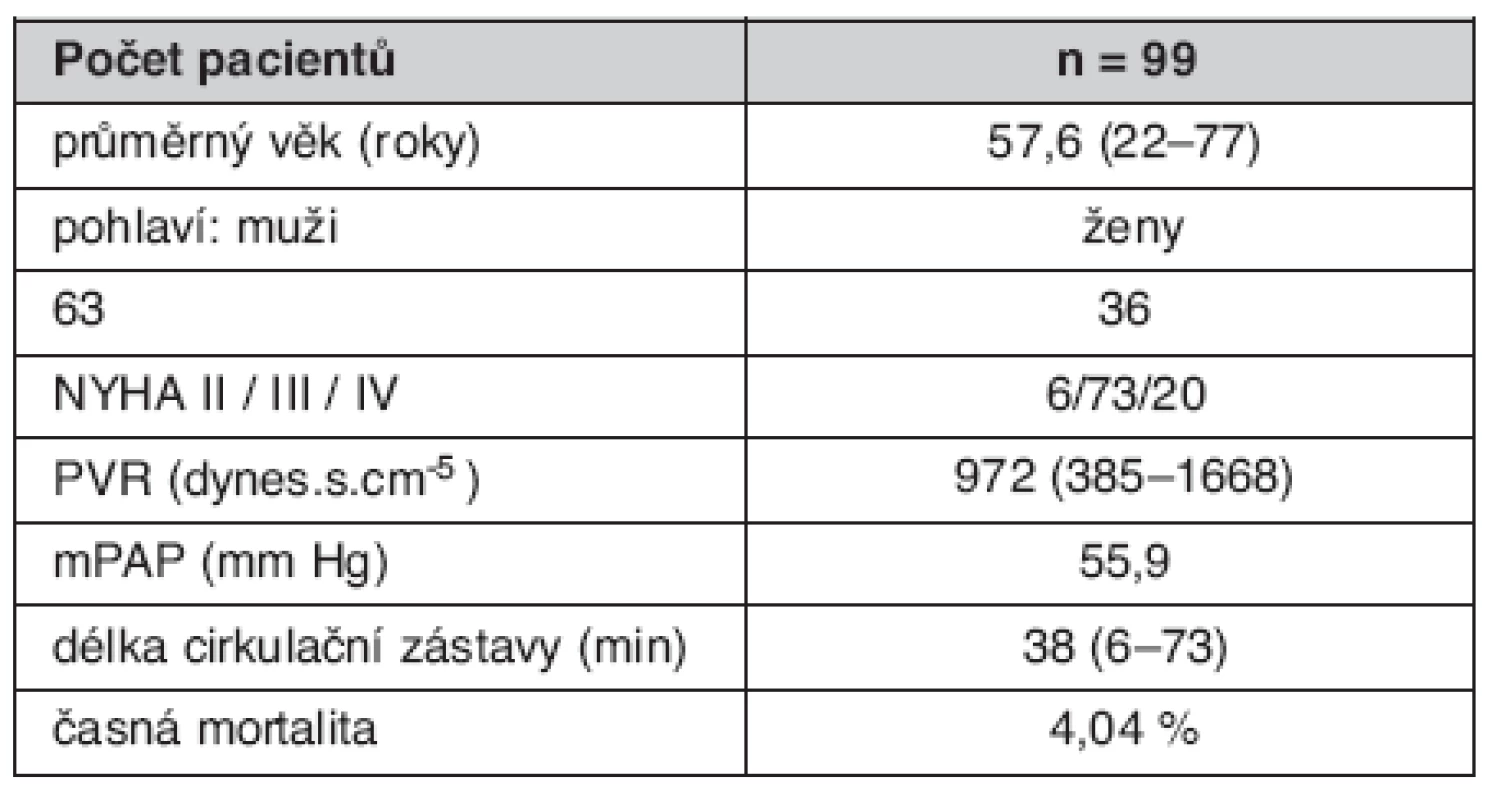
Obr. 3. Křivka přežití po PEA (Kaplan-Meier)u nemocných operovaných v Kardiocentru 1. LF UK a VFN v Praze 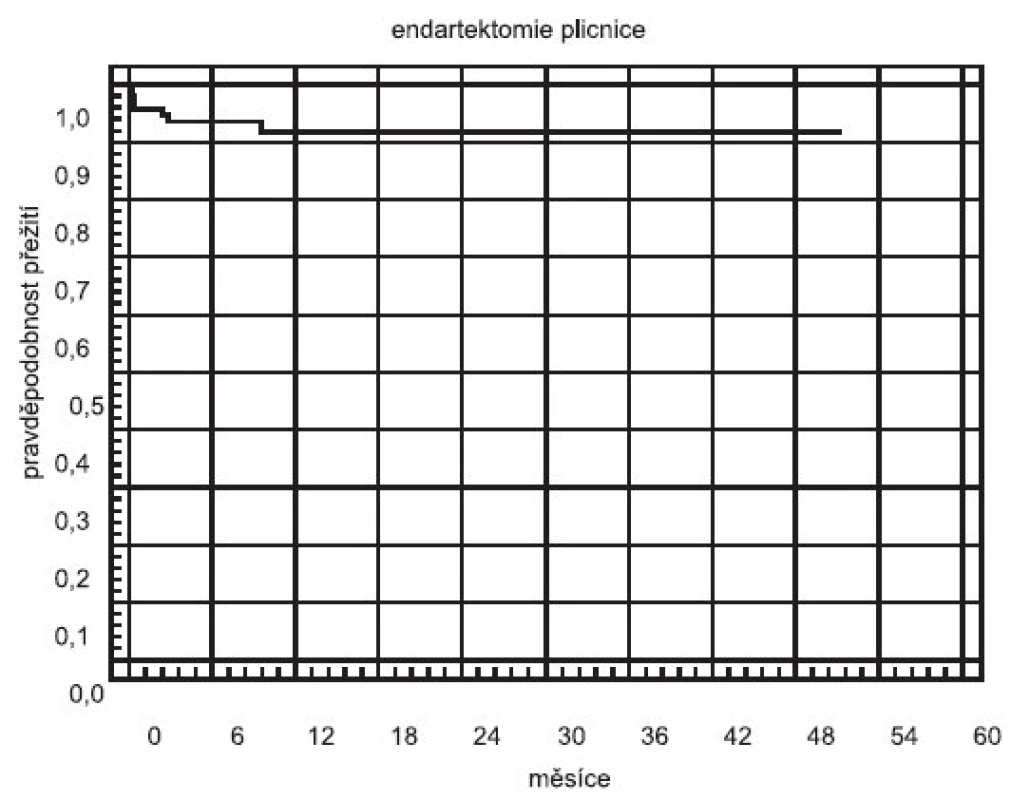
Zkratky
CTEPH – chronická tromboembolická plicní hypertenze
CHOPN – chronická obstrukční plicní nemoc
PAH – plicní arteriální hypertenze
PEA – endarterektomie plicnice
OSA – syndrom obstrukční spánkové apnoe
Adresa pro korespondenci:
MUDr. Pavel Jansa
II. interní klinika kardiologie a angiologie 1. LF UK a VFN
Centrum pro plicní hypertenzi
U Nemocnice 2, 128 02 Praha 2
fax: +420 224 912 154, e-mail: jansapavel@yahoo.com
Zdroje
1. Simonneau G, Galie N, Rubin LJ, et al. Clinical classification of pulmonary hypertension. J Am Coll Cardiol 2004; 43 : 5S–12S.
2. Humbert M, Sitbon O, Chaouat A, et al. Pulmonary arterial hypertension in France. Results from a national registry. Am J Respir Crit Care Med 2006; 173 : 1023–1030.
3. Hubert M, Sitbon O, Simonneau G. Treatment of pulmonary arterial hypertension. N Engl J Med 2004; 351 : 1425–1436.
4. Sitbon O, Humbert M, Jais X, et al. Long-term response to calcium channel blockers in idiopathic pulmonary arterial hypertension. Circulation 2005; 111 : 3105–3111.
5. Badesch DB, McLaughlin VV, Delcroix M, et al. Prostanoid therapy for pulmonary arterial hypertension. J Am Coll Cardiol 2004; 56S–61S.
6. McLaughlin VV, Shillington A, Rich S. Survival in primary pulmonary hypertension: the impact of epoprostenol therapy. Circulation 2002; 106 : 1477–1482.
7. Barst RJ, Galie N, Naeije R, et al. Long-term outcome in pulmonary arterial hypertension patients treated with subcutaneous treprostinil. Eur Respir J 2006; 28 : 1195–1203.
8. Olschewski H, Simonneau G, Galie N, et al. Inhaled iloprost in severe pulmonary hypertension. N Engl J Med 2002; 347 : 322–329.
9. Galie N, Humbert M, Vachiery JL, et al. Effects of beraprost sodium, an oral prostacyclin anlogue, in patients with pulmonary arterial hypertension: a randomized, double-blind, placebo-controlled trial. J Am Coll Cardiol 2002; 39 : 1496–1502.
10. Channick RN, Sitbon O, Barst RJ, et al. Endothelin receptors antagonists in pulmonary arterial hypertension. J Am Coll Cardiol 2004; 43 : 62S–67S.
11. McLaughlin VV, Sitbon O, Badesch DB, et al. Survival with first-line bosentan in patients with primary pulmonary hypertension. Eur Respir J 2005; 24 : 244–249.
12. Barst RJ, Langleben D, Badesch D, et al. Treatment of pulmonary arterial hypertension with the selective endothelin-A receptor antagonist sitaxsentan. J Am Coll Cardiol 2006; 47 : 2049–2056.
13. Galie N, Badesch D, Oudiz R, et al. Ambrisentan therapy for pulmonary arterial hypertension. J Am Coll Cardiol 2005; 46 : 529–535.
14. Galie N, Ghofrani HA, Torbicki A, et al. Sildenafil citrate therapy for pulmonary arterial hypertension. N Engl J Med 2005; 353 : 2148–2157.
15. Doyle RL, McCrory D, Channick RN, et al. Surgical treatments/interventions for pulmonary arterial hypertension. Chest 2004; 126 : 63S–71S.
16. Medical Research Council Working Party: Long-term domiciliary oxygen therapy in chronic hypoxic cor pulmonale complicating chronic bronchitis and emphysema. Lancet 1981; i: 681–686.
17. Hamada K, Nagai S, Tanaka S, et al. Significance of pulmonary arterial pressure and diffusing capacity of the lung as prognosticator in patients with idiopathic pulmonary fibrosis. Chest 2007; 131 : 650–656.
18. Schäfer H, Hasper E, Ewig S, et al. Pulmonary haemodynamics in obstructive sleep apnoea: time course and associated factors. Eur Respir J 1998; 12 : 679–684.
19. Dartevelle P, Fadel E, Mussot S, et al. Chronic thromboembolic pulmonary hypertension. Eur Respir J 2004; 23 : 637–648.
20. Pengo V, Lensing AWA, Prins MH, et al. Incidence of chronic thromboembolic pulmonary hypertension after pulmonary embolism. N Engl J Med 2004; 350 : 2257–2264.
21. Bresser P, Pepke-Zaba J, Jais X, et al. Medical therapies for chronic thromboembolic pulmonary hypertension. Proc Am Thorac Soc 2006; 3 : 594–600.
22. Jaēs X, D’Armini AM, Jansa P, et al. Bosentan for treatment of inoperable chronic thromboembolic pulmonary hypertension. JACC 2008; 52 : 2127–2134.
23. Lindner J, Jansa P, Kunstyr J, et al. Implementation of a new programme for the surgical treatment of CTEPH in the Czech Republic – pulmonary endarterectomy. Thorac Cardiov Surg 2006; 54 : 528–531.
Štítky
Adiktologie Alergologie a imunologie Angiologie Audiologie a foniatrie Biochemie Dermatologie Dětská gastroenterologie Dětská chirurgie Dětská kardiologie Dětská neurologie Dětská otorinolaryngologie Dětská psychiatrie Dětská revmatologie Diabetologie Farmacie Chirurgie cévní Algeziologie Dentální hygienistka
Článek ÚvodníkČlánek KNIHYČlánek LAUREÁTI NOBELOVY CENYČlánek Hypertenze v těhotenstvíČlánek Abdominální obezitaČlánek Kaprasův den
Článek vyšel v časopiseČasopis lékařů českých
Nejčtenější tento týden
- Psilocybin je v Česku od 1. ledna 2026 schválený. Co to znamená v praxi?
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejčastější nežádoucí účinky venlafaxinu během terapie odeznívají
-
Všechny články tohoto čísla
- Ohlédnutí za XVIII. kongresem České lékařské společnosti J. E. Purkyně v Brně
- 10. konference evropské Společnosti pro výzkum nikotinu a tabáku: na důkazech založená léčba a prevence Řím, 23.–26. září 2008
- KNIHY
- LAUREÁTI NOBELOVY CENY
- Úvodník
- Genetické testování způsobem DTC i v našich krajích
- Aktuální možnosti léčbychronické plicní hypertenze
- Hypertenze v těhotenství
- Konzervativní léčba diabetické mikroangiopatie a makroangiopatie
- Abdominální obezita
- Šedá eminence v medicíně – štítná žláza: 1. část
- Molekulární biologie a imunopatogeneze sepse
- E-kadherin v řízení přechodu prekancerózy v karcinomu
- Smads a jeho funkce ve vývoji kůže
- Kožní změny po hadím uštknutí
- Dvojbalónová enteroskopie, její možnosti a alternativy
- Vítězové nad závislostmi – devět typů
- Bezlepková dieta v léčbě celiakie a psoriázy
- Kaprasův den
- Časopis lékařů českých
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Hypertenze v těhotenství
- Abdominální obezita
- Konzervativní léčba diabetické mikroangiopatie a makroangiopatie
- Dvojbalónová enteroskopie, její možnosti a alternativy
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



