-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Terminologie a praxe paliativní péče na jednotkách intenzivní péče v České republice: výsledky studie PEOpLE‑C19
Palliative care terminology and practice in intensive care units in the Czech Republic: results of PEOpLE‑C19 study
Study goal: Palliative care is an essential part of a complex approach to patients in the intensive care unit (ICU). This study aimed to describe palliative care practice in ICU in the Czech Republic.
Study type: a cross-sectional, questionnaire study
Material and methods: The inclusion criteria for study participation were nurses or physicians taking care of patients in the ICU for patients with Coronavirus Disease 2019 (COVID-19). The participants could participate by filling out the electronic survey with 40 questions. The questionnaire was evaluated by descriptive statistical analysis.
Results: 313 questionnaires were analyzed. Participants reported up to 15 different terms for end-of-life care, the most often being palliative care (75.1%, n=235). The supportive care, especially sedatives, was most frequently adjusted according to the patient’s needs. On the other hand, as a standard approach, the parenteral (35.8%, n=112) and enteral (17.3%, n=54) nutrition were most often withdrawn. Regarding organ support, renal replacement therapy (69.7%, n=218) and vasopressors (60.4%,
n=189) were often withdrawn. The most rarely withdrawn organ support was artificial ventilation (24.6%, n=77), endotracheal intubation (11.5%,n=36), and tracheostomy cannula (2.9%, n=9). The majority of respondents would appreciate further education in palliative care.
Conclusion: Palliative care is an essential theme not only in the COVID-19 pandemic. The palliative care terminology and practice used in the Czech Republic are heterogeneous. There is a space for further research and education in palliative care.Keywords:
palliative care – intensive care unit – terminology – end-of-life care
Autoři: T. Prokopová 1,2; J. Hudec 1,2; K. Vrbica 1; J. Stašek 1; A. Pokorná 3,4,5; P. Štourač 2,6; K. Rusinová 7; P. Kerpnerová 8; R. Štěpánová 9; A. Svobodník 9; J. Maláska 2,6,10; Ripe-Icu Skupina Výzkumná
Působiště autorů: Klinika anesteziologie, resuscitace a intenzivní medicíny, Fakultní nemocnice Brno, Lékařská fakulta Masarykovy univerzity, Brno 1; Ústav simulační medicíny, Lékařská fakulta Masarykovy univerzity, Brno 2; Ústav zdravotnických věd, Lékařská fakulta Masarykovy univerzity, Brno 3; Institut biostatistiky a analýz, Lékařská fakulta Masarykovy univerzity, Brno 4; České národní centrum Evidence-based Healthcare Translation, Lékařská fakulta Masarykovy univerzity, Brno 5; Klinika dětské anesteziologie a resuscitace, Fakultní nemocnice Brno, Lékařská fakulta Masarykovy univerzity, Brno 6; Klinika paliativní medicíny, 1. lékařská fakulta Karlovy univerzity a Všeobecná fakultní nemocnice v Praze, Praha 7; ANOVA CRO, s. r. o., Praha 8; Farmakologický ústav, Lékařská fakulta Masarykovy Univerzity, Brno 9; II. anesteziologicko‑resuscitační, oddělení, Fakultní nemocnice Brno 10
Vyšlo v časopise: Anest. intenziv. Med., 33, 2022, č. 5, s. 198-204
Kategorie: Původní práce
doi: https://doi.org/10.36290/aim.2022.032Souhrn
Cíl studie: Paliativní péče v závěru života je nezbytnou součástí komplexního přístupu k pacientům na jednotkách intenzivní péče (ICU, Intensive Care Unit). Cílem průzkumu bylo identifikovat subjektivní popis a praxi péče v závěru života na ICU v České republice.
Typ studie: průřezová, dotazníková studie
Materiál a metodika: Respondenty byli zdravotničtí pracovníci (lékař, sestra) s profesní praxí na ICU během pandemie COVID-19 (Coronavirus Disease 2019). Elektronický dotazník (40 položek) byl distribuován prostřednictvím odborných společností ČR zdravotníkům, kteří byli přímo zapojeni do péče o pacienty s COVIDEM-19. Vyhodnocení dat bylo provedeno pomocí deskriptivní statistické analýzy.
Výsledky: Analyzováno bylo 313 vyplněných dotazníků. Respondenti uvedli až 15 různých pojmů pro označení péče v závěru života, nejčastěji byl uveden pojem paliativní péče (75,1 %, n = 235). U podpůrné terapie byla nejčastěji uvedena úprava dle potřeb pacienta, a to zejména navýšení sedativ. Naopak paušálně bylo uvedeno vysazení nejčastěji parenterální (35,8 %, n = 112) a enterální (17,3 %, n = 54) výživy. V rámci managementu orgánové podpory bylo uvedeno ukončení eliminačních metod (69,7 %, n = 218) a katecholaminů (60,4 %, n = 189). Nejméně se ukončovala umělá plicní ventilace (24,6 %, n = 77), zajištění dýchacích cest endotracheální kanylou (11,5 %,n = 36) a tracheostomickou kanylou (2,9 %, n = 9). Další vzdělávání v paliativní péči by uvítala většina dotazovaných.
Závěr: Paliativní péče v závěru života je zásadním tématem nejen během pandemie COVID-19. Používaná terminologie v ČR i samotná praxe se mohou významně lišit. Pro vzdělávání a výzkum vedoucí ke sjednocení postupů na ICU je tak stále významný prostor.Klíčová slova:
dotazník – paliativní péče – jednotka intenzivní péče – terminologie – péče v závěru života
Úvod
Paliativní péče je definována jako aktivní a komplexní péče zaměřená na pacienta a jeho rodinu a blízké v celém průběhu závažného onemocnění. Cílem je zmírnit prostřednictvím individualizovaného a multidisciplinárního přístupu fyzické, psychické, sociální a duchovní utrpení pacienta a jeho blízkých. Paliativní péče není synonymem pro péči o umírající pacienty a je indikována na základě potřeb, nikoliv krátké časové prognózy. Její principy vycházejí z doporučených postupů několika odborných společností, které jsou modifikovány lokálními protokoly dle potřeby a možností příslušného zdravotnického zařízení [1–5].
Spolu se stárnutím populace neustále stoupá i počet pacientů hospitalizovaných na jednotkách intenzivní péče (ICUs – intensive care units) v posledních měsících života. Toto období je kritické z hlediska přiměřené intenzity péče, a to jak z pohledu indikace (úspěšnost léčebného postupu) tak z pohledu přijatelnosti pro pacienta. Paliativní péče se stává nedílnou součástí přístupu ke kriticky nemocným pacientům[1, 6–8].
Poskytování paliativní péče na ICU je hojně diskutovaným tématem. Zdá se ovšem, že by si toto téma zasloužilo větší pozornost odborných společností a postgraduálního vzdělávání, protože integrace paliativní péče na ICU je značně variabilní a na mnoha ICU stále nedostatečná [9]. Některým pacientům je tak poskytována nepřiměřená péče častěji ve smyslu příliš rozsáhlé (nepřiměřeně extenzivní) či prolongované péče. Efektivní, na pacienta orientovaná péče v závěru života vyžaduje specifické vědomosti a dovednosti všech členů ošetřujícího týmu. Mezi tyto dovednosti patří především nastavení přiměřeného cíle léčby, kontrola symptomů pacienta a efektivní komunikace jak mezi zdravotníky, tak s pacienty i jejich příbuznými [7, 10, 11].
Vzdělávání zdravotnického personálu, stejně tak jako vlastní praxe paliativní péče v závěru života na ICU, jsou témata, která je třeba rozvíjet s cílem nejen zlepšit péči o pacienty, ale i snížit psychologickou zátěž jednotlivých zdravotnických pracovníků. Nejasné kompetence a heterogenita v poskytování paliativní péče na ICU a problematika komunikace mezi ošetřovatelským personálem, pacienty a jejich rodinnými příslušníky mohou významně ovlivňovat pracovní a etické klima [12]. To zásadně ovlivňuje rozvoj morální tísně zdravotnických pracovníků či syndromu vyhoření a tím potenciálně přispívá ke zhoršení kvality poskytované péče [13, 14].
Cílem dotazníkové studie PEOpLE-C19 bylo zmapovat praxi paliativní péče v České republice a míru morálního distresu během pandemie COVID-19 (Coronavirus Disease 2019) a možné faktory, které k rozvoji morální tísně vedly. Analýza výsledků vztahující se k morálnímu distresu již byla publikována [14]. Cílem předkládané části studie je identifikovat rozdíly a popsat praxi paliativní péče v závěru života na ICU v České republice a heterogenitu používaného názvosloví.
Soubor a metody
Studie PEOpLE-C19 byla schválena Etickou komisí Lékařské fakulty Masarykovy univerzity v Brně dne 16. června 2021 (No. 61/2021) a registrována na ClinicalTrials.gov (NCT04910243). Na vývoji dotazníku se podíleli experti z Lékařské fakulty Masarykovy univerzity v Brně a Lékařské fakulty Univerzity Karlovy v Praze. Výzkum byl realizován pod záštitou Ministerstva zdravotnictví České Republiky a několika odborných společností jako je Česká společnost paliativní medicíny, ČSARIM (Česká společnost anesteziologie resuscitace a intenzivní medicíny), ČSIM (Česká společnost intenzivní medicíny), ČAS (Česká asociace sester), AVVNZP (Asociace vysokoškolských vzdělavatelů nelékařských zdravotnických profesí), ČCHS (Česká chirurgická společnost), ČPFS (Česká pneumologická a ftizeologická společnost). Odkaz na dotazník (https://is.muni.cz/pruzkum/22382) byl rozeslán v oficiálních e-mailech členům jednotlivých společností a dále distribuován přes sociální sítě (např. Facebook). Dotazník byl respondentům k dispozici a bylo možné jej vyplnit po dobu 3 měsíců (16. června–16. září 2021).
Charakteristika výzkumného souboru
Vstupní kritéria pro zařazení do studie byla pracovní pozice respondenta jako lékař či sestra a přímá péče o pacienty na ICU během pandemie COVID-19. Jiný zdravotník bez praxe na ICU během pandemie dotazník vyplnit nemohl. Dotazník bylo možné vyplnit z každé unikátní IP adresy pouze jednou. Kompletní znění dotazníku naleznete v Apendixu 1. Veškeré výsledky jsou dostupné v Apendixu 2. V této prezentované části studie budou popisovány výsledky zaměřené na specifika, heterogenitu v praxi paliativní péče v závěru života a terminologii v České republice. Při publikaci tohoto dotazníku bylo postupováno podle CROSS checklistu [15].
Tvorba dotazníku
Dotazník tvořilo celkem 40 položek rozdělených do čtyř podskupin (baterií). K vytvoření dotazníku byla použita modifikovaná Delphi plus metoda, dále pak tzv. ACADEMY a CHERRIES checklist [16–19].
V první fázi byly vytvořeny jednotlivé položky dotazníku prostřednictvím rešerše literatury, dále na základě podrobných rozhovorů s odborníky v oblasti paliativní péče, intenzivní medicíny a potenciálními respondenty. Položky byly rozděleny do jednotlivých podskupin. Druhým krokem pak byla redukce otázek s cílem ponechání pouze relevantních položek, bez eliminace jednotlivých baterií. Následně byly po dosažení společného konsenzu jednotlivé otázky setříděny tematicky do konkrétní domény. Validace byla provedena vytvořením specifické tabulky s otázkami na vertikální ose a podskupinami na ose horizontální. Jednotlivé položky byly do konečné formy dotazníku redukovány tzv. iteračním procesem.
Předběžné testování dotazníku provedla skupina vyzvaných specialistů z Masarykovy univerzity v Brně a Karlovy univerzity v Praze. Všichni investigátoři schválili konečnou verzi dotazníku.
Statistická analýza
Data z dotazníků jsou popsána pomocí absolutního a relativního počtu jednotlivých odpovědí a mediánu s mezikvartilovou odchylkou v případě spojitých dat. Analýza má exploratorní charakter a byla provedena v software SAS 9.4 (SAS Institute, Cary NC).
Výsledky
Sociodemografické charakteristiky respondentů a zkušenost s COVID-19 znázorňuje tabulka 1. Terminologií používanou v péči v závěru života zjišťovaly dvě položky. Na dotaz, jaké termíny jsou používány pro péči u pacientů v závěru života na konkrétním pracovišti respondenta, bylo uvedeno až 15 různých pojmů. Nejčastěji zmiňované termíny byly „paliativní péče”, „zastropování terapie” a „kategorizace pacienta”. Podrobné vyhodnocení uvádí tabulka 2. Zjištění, zda respondenti rozumí pojmům nerozšiřování (zadržení), ukončení orgánové podpory a rozhodování v závěru života zobrazuje graf 1.
Tab. 1. Charakteristika respondentů a jejich zkušenost s COVID-19 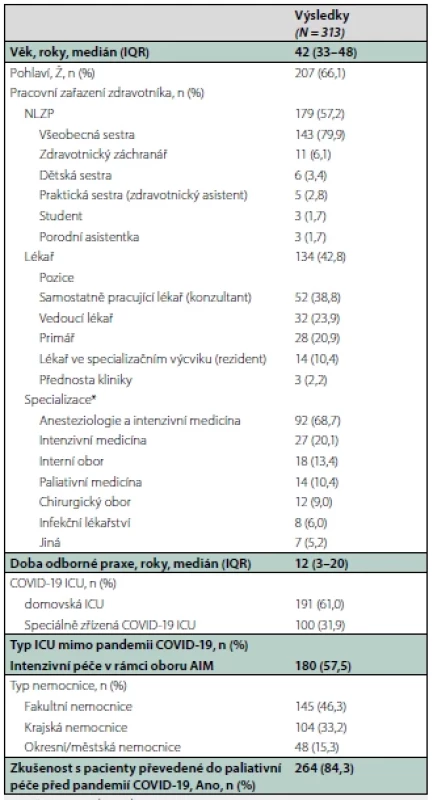
*možnost více odpovědí
Zkratky: COVID-19=onemocnění koronavirem; IQR=mezikvartilová odchylka; ICU = intensive care unit; NLZP=nelékařský zdravotnický pracovník; AIM=anesteziologie a intenzivní medicínaTab. 2. Terminologie používaná pro péči o pacienty v závěru života 
Graf 1. Grafické znázornění odpovědí na otázku, zda respondenti rozumí termínům používaným při rozhodování v závěru života: nerozšiřování (zadržení) a ukončení orgánové podpory 
Praxi v péči v závěru života uvádí tabulka 3. Respondenti byli dotazováni na management podpůrné terapie (např.: nutrice, hydratace, ošetřovatelské postupy atd.) a orgánové podpory (např.: umělá plicní ventilace, vazopresory, renální eliminační techniky, atd.). V rámci podpůrné terapie mohli respondenti zvolit z nabídky: upravuji dle symptomů, paušálně nasazuji/navyšuji, paušálně vysazuji a nevím. Nejčastěji bylo uvedeno, že je vysazována parenterální nutrice, v 35,8 % (112) případů. Nezávisle na symptomech se nejvíce navyšují nebo zahajují ošetřovatelské postupy, a to v 32,0 % (100). Respondenti uvedli, že nejčastěji se jednotlivé postupy upravují podle symptomů. Management orgánové podpory u pacientů v závěru života popisuje graf 2. Více než polovina respondentů, 69,7 % (218), nejčastěji uvedla ukončování eliminačních metod, 60,4 % (189) pak podporu oběhu katecholaminy. U uvedených položek bylo nejméně ukončeno zajištění dýchacích cest (DC). Dekanylace tracheostomie (TS) pouze v 2,9 % (9) případů, terminální extubace u 11,5 % (36) respondentů a umělá plicní ventilace ve 24,6 % (77) případech. Nejvíce respondentů z postupů, které v péči v závěru života zahajují, uváděli zajištění DC endotracheální kanylou v 15,0 % (47) a antibiotickou terapii 12,8 % (40) případů.
Tab. 3. Praxe paliativní péče v závěru života mimo pandemii COVID-19 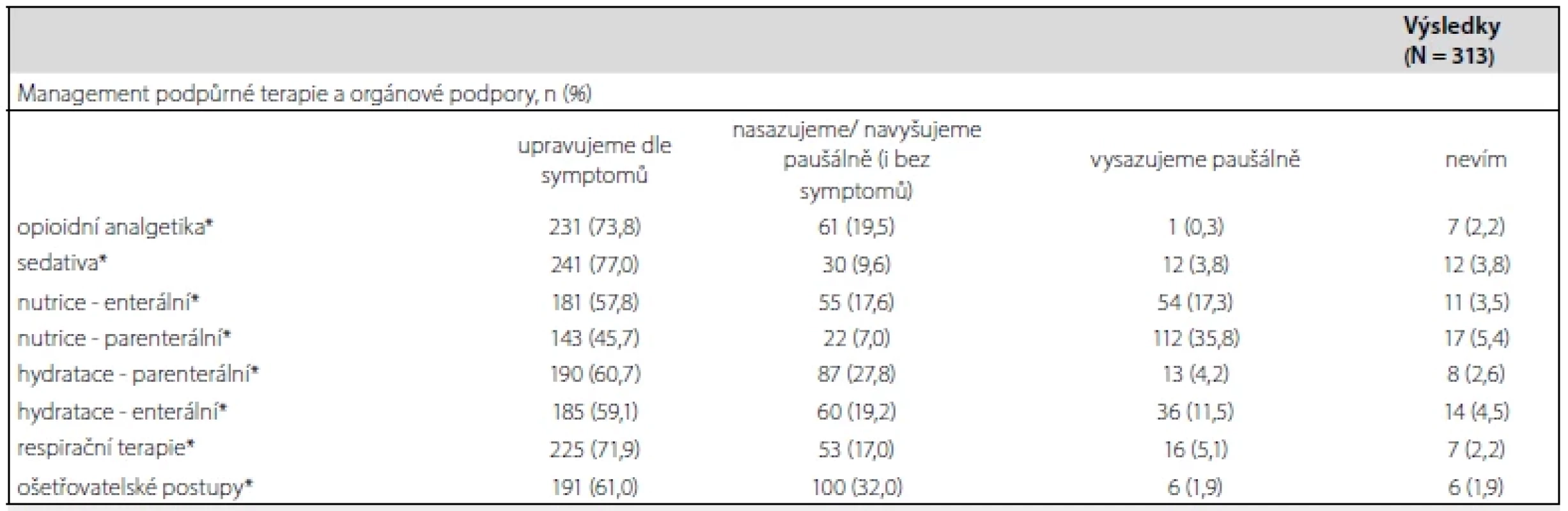
* opioidní/opiátová analgezie (morfin, fentanyl, sufentanil); sedace (propofol, dexmedetomindin, midazolam); nutrice – enterální (per os nebo sondová nutrice); nutrice – parenterální (plná či doplňková); hydratace – parenterální (krystaloidy včetně např. glukózy 5%); hydratace – enterální (per os, do sondy, PEG); respirační terapie (odsávání z dýchacích cest, mukolytika, inhalační léky); ošetřovatelské postupy (polohování, hygiena, péče o rány)
Zkratky: COVID-19 = onemocnění koronavirem; PEG = perkutánní endoskopická gastrostomieGraf 2. Management orgánové podpory u pacientů v paliativní péči v závěru života mimo COVID-19 
O další vzdělávání v paliativní péči by měla zájem většina respondentů (zcela souhlasím 37,4 % (117), spíše souhlasím 37,4 % (117)). Téma rozhodování v závěru života by uvítalo 46,7 % (146) respondentů, komunikace s příbuznými 41,9 % (131), obecná paliativní péče 40,3 % (126), sebepéče a zvyšování odolnosti 38,7 % (121), komunikace v týmu 37,7 % (118), morální distres a jeho zvládání 37,7 % (118), bezpečné klima v prostředí intenzivní péče pak 25,2 % odpovídajících.
Diskuze
Studie PEOpLE‑C19 představuje nejen v měřítku oboru Intenzivní péče unikátní projekt zaměřený na popis praxe péče v závěru života jak z pohledu lékařů, tak z pohledu nelékařského zdravotnického personálu. Svými výsledky poukazuje na značnou diverzitu v přístupu zdravotnických pracovníků k pacientům v závěru života. Tento fakt byl zjištěn i v rámci tvorby nové mezinárodní definice paliativní péče [1]. Pandemie COVID-19, spojená s vysokou mortalitou kriticky nemocných pacientů, ukázala na slabé místo při poskytování zdravotní péče v závěru života na ICU, kdy péče byla mezi jednotlivými pracovišti významně rozdílná, což mohlo vést k nepřiměřeně extenzivní péči o pacienty s vyčerpanými terapeutickými možnostmi.
Respondenti uvedli až 15 různých pojmů, které používají pro pojmenování praxe péče na konci života na ICU. Mezi termíny často chybí jasné hranice, pojmy jsou poměrně nespecifické a mohou zahrnovat různorodou škálu postupů. Často se tak lze setkat s nepochopením rozdílu mezi paliativní péčí u pacientů v závěru života na ICU a pacientů s neléčitelným onemocněním s očekávatelným dožitím týdny, měsíce až roky, například u pacientů s onkologickým onemocněním nebo u neurodegenerativních onemocnění jako amyotrofická laterální skleróza. Terminologie a vlastní praxe jsou u těchto dvou skupin odlišné a je třeba to respektovat, aby byla jednotlivým pacientům poskytována adekvátní léčba. Nejednoznačné kompetence a procesy, vyplývající z heterogenity názvosloví a zaměňování jednotlivých pojmů, mohou často vést jednak k pasivitě zdravotnických pracovníků a tím k nedostatečné péči, nebo naopak příliš extenzivní léčbě pacientů. V obou případech pak dochází k nepřiměřené péči o pacienty [20, 21]. Na základě zjištění ze studie doporučujeme odbornou diskuzi v dotčených odborných společnostech zaměřenou na sjednocení názvosloví, které by přineslo jasnější pohled na rozsah poskytované péče a kompetence jednotlivých zdravotnických pracovníků.
Většina respondentů uvedla, že rozumí termínům nerozšiřování a ukončení orgánové podpory. Uvedené termíny se zdají být oproti ostatním výše jmenovaným konkrétnější a snáze aplikovatelné do praxe. Navíc jsou v mezinárodní odborné komunitě přesně definovány [22]. Avšak výsledky naší studie ukazují, že ačkoli respondenti deklarují, že termínům ohledně limitace léčby rozumí, není vždy jasné, jak přistoupit k jednotlivým krokům orgánové podpory, které postupy mají být pacientovi ponechány a které naopak ukončeny, tedy stanovování cílů péče v závěru života. Pohledy zdravotníků se na tyto kroky v rámci orgánové podpory mohou zásadně lišit. Nejednotnost názvosloví a přístupu k úrovni orgánové podpory může ztěžovat komunikaci nejen mezi zdravotnickým personálem, ale i se samotnými pacienty a jejich příbuznými [19]. Z výsledků studie lze usuzovat, že pro lepší orientaci v praxi péče na konci života na ICU i seznámení veřejnosti s touto problematikou by bylo vhodné sjednotit terminologii používanou v České republice, tak aby ideálně odpovídala významům mezinárodně používaných pojmů. Nejen za tímto účelem vznikla nová výzkumná a vzdělávací iniciativa RIPE‑ICU, jejímž cílem je podpora a rozvoj péče na konci života na ICU v České republice.
Studie se zabývala i přímo praxí v rámci poskytování péče v závěru života. Respondenti byli dotazováni na management symptomů a život udržující orgánové podpory (LST – life sustaining treatment) jakožto formy léčby, která je potřebná k prodloužení života, aniž by vedla přímo k vyřešení primární příčiny onemocnění pacienta (např.: umělá plicní ventilace (UPV), vazopresory, renální eliminační techniky a další). Dle vyjádření respondentů byla LST upravována nejčastěji dle potřeb pacienta, což je v souladu s celosvětovým trendem v paliativní péči na ICU. V rámci deklarovaného paušálního vysazení byla nejčastěji zvolena parenterální nutrice, která jen velmi zřídka slouží k úpravě symptomů, naopak nejméně často byla uvedena opioidní analgetika. V rámci podpůrné terapie panovala shoda nejen mezi zdravotnickými pracovníky, ale i s mezinárodními doporučeními pro péči o pacienty v závěru života [23].
Kontroverznějším tématem byla otázka managementu orgánové podpory. Překvapivý byl především postoj k zajištění DC a UPV v závěru života na ICU. Pouze 11,5 % respondentů uvedlo, že přistupuje k terminální extubaci, a k dekanylaci pak minimum zdravotnických pracovníků, konkrétně 2,9 %. Dokonce 15 % respondentů uvedlo, že u pacientů v závěru života zajišťuje DC orotracheální kanylou (OTK). Nejčastěji je ale zajištění DC jak OTK, tak TS ponecháno. Podle zahraničních prací by ukončení UPV (tzv. terminální weaning) a terminální extubace měly být vždy zvažovány u pacientů v závěru života, kteří tuto orgánovou podporu dostávají [23].
S vlastní indikací a následným provedením terminální extubace dle dostupných studií pomáhá protokolizace postupu. Velmi často se zdravotničtí pracovníci obávají, jak bude vnímat terminální extubaci nebo weaning rodina pacienta. Na mezinárodním plénu panuje shoda, že se jedná o velmi citlivou a obtížnou situaci. Důležité je poučení rodiny o samotném procesu, a také o očekávaném vývoji situace a možnostech, které máme ke zvládnutí event. dyskomfortu pacienta. Právě o pacienta se rodina obává nejvíce, je proto vhodné jakýkoliv možný dyskomfort během extubace předvídat a následně aktivně řešit [24]. Velmi nápomocným se jeví také zavedení protokolu pro aktivní vyhledávání dyskomfortu a možností jeho řešení po terminální extubaci [25, 26]. Lze říci, že pokud je terminální extubace správně indikována a následně provedena, případný dyskomfort pacienta včas a dostatečně řešen, tak rodina pacienta tento postup nevnímá negativně [27]. V práci porovnávající vnímání terminální extubace a terminálního weaningu rodinou, bylo prokázáno, že oba postupy jsou nejbližšími pacienta vnímány bez signifikantního rozdílu [24, 28]. Ještě kontroverznější než terminální extubace je terminální dekanylace. Tu dle našich výsledků provádí pouze 2,9 % respondentů. I ve světě se k dekanylaci tracheostomie přistupuje méně často než k extubaci v rámci ukončení život udržující léčby. Existují práce, které uvádí terminální dekanylaci jako možnost, která s sebou nepřináší zvýšení dyskomfortu pacienta [29]. Stejně jako u pacientů v plné terapii i jednotlivé postupy v péči v závěru života by měly být zvoleny individuálně s přihlédnutím k odlišnostem jednotlivých pacientů a po stanovení cílů péče a léčby. Zda jsou některé výše zmíněné postupy pro konkrétního pacienta vhodné, je na posouzení ošetřujícího lékaře a rozhodování v multidisciplinárním týmu se zavzetím pacienta a jeho rodiny. Současně je nutné se vždy zamyslet nad jednotlivými cíli další léčby a také možnostmi, jak těchto cílů dosáhnout. Péče v závěru života není prostý proces pouhého ukončení určitého typu léčebných možností a zahájení jiné terapie, ale jedná se o komplexní a multidisciplinární proces zaměřený na odstranění a zmírnění utrpení.
Problematika variability v poskytované péči v závěru života může souviset s nedostatečnou edukací zdravotnických pracovníků. Jak vyplývá z námi získaných výsledků, naprostá většina lékařů a sester by uvítala více možností na rozšíření vzdělávání v problematice péče v závěru života. Vzdělávání v oblasti paliativní péče je často věnována jen malá nebo žádná pozornost již v průběhu studia na středních a vysokých školách, přičemž kurzy zaměřené na paliativní péči mohou být s výhodou implementovány již ve fázi pregraduální výuky. Výjimkou jsou některé lékařské fakulty v ČR, např. Masarykova Univerzita, kde je vyučován povinně volitelný předmět Paliativní medicína ve studijním programu Všeobecné lékařství. Na 1. LF UK byla založena v roce 2021 historicky první klinika Paliativní medicíny v ČR a předmět Paliativní medicína je vyučován v rámci povinného kurikula. Podle některých studií studenti příznivě hodnotili zapojení základních prvků paliativní péče a plánování další péče o pacienta do výuky [30]. Problematika péče na ICU v závěru života není v postgraduální fázi vzdělávání oboru Anesteziologie a intenzivní medicína nebo navazujícího oboru Intenzivní medicína dostatečně pevně ukotvena. Není tedy překvapením, že o téma má zájem většina zdravotnických pracovníků zapojených v námi realizované studii. Zmíněný trend lze pozorovat i v dalších studiích, které poukazují na nedostatečnou edukaci v oblasti paliativní péče. V zahraničních studiích zdravotničtí pracovníci napříč různými zdravotnickými obory uváděli prospěch z osvojení nejen základní problematiky, ale i vedení rozhovorů o cílech péče či sdělování nepříznivých zpráv [31, 32]. Podpora vzdělávání a pravidelného tréninku profesionálních pečujících tak představuje relativně snadnou cestu ke zkvalitnění péče napříč různými obory medicíny. Předmětem dalších diskuzí by tedy mohlo být i zavedení povinných kurzů paliativní medicíny před atestací chirurgických i interních oborů.
Limitace studie
Hlavní limitací dotazníkové studie je poměrně nízká návratnost. Dotazníkový formulář dokončilo pouze 14,5 % ze všech respondentů, kteří jej otevřeli. Další limitací je, že průzkum probíhal pouze na území České republiky, a z tohoto důvodu nemusí výsledky, které jsou diskutovány v panelu diskuze, přesně odpovídat zjištěním zahraničních studií. Na druhou stranu se jednalo o průřezovou studii zkoumající názory v sociokulturních podmínkách České republiky. V neposlední řadě může být limitací i skladba výzkumného souboru, z něhož někteří respondenti pracovali na speciálně vybudovaných ICU v době pandemie COVID-19, ale bez předchozí zkušenosti s péčí v závěru života. Přes uvedené limitace autoři považují výsledky studie za významné pro zahájení odborné diskuze nejen v rámci České republiky a pro řešení palčivých témat péče v závěru života na ICU.
Závěr
Péče v závěru života na ICU je velmi důležitým tématem, které není v České republice dostatečně zpracováno formou aktuálních doporučení. Pandemie COVID-19 toto téma nestvořila, pouze ho posunula do popředí a zvýraznila nejasnosti v názvosloví a nejednotnost postupů. Závěry této práce by tak měly vést k intenzifikaci odborné diskuze o terminologii a praxi v závěru života pacientů na ICU.
PROHLÁŠENÍ AUTORŮ: Prohlášení o původnosti: Práce je původní a nebyla publikována ani není zaslána k recenznímu řízení do jiného média. Koncept a design: T. P., J. H., K. V., J. M., K. R., J. S., A. P., P. Š. Sběr a interpretace dat: T. P., J. H., K. V., J. M. Vlastní tvorba článku: T. P., J. H., K. V., J. M. Revize článku: K. R., J. S., A. P., P. Š. Statistická analýza: P. K., R. Š., A. S. Získání finanční podpory: J. M. Supervision: J. M. Střet zájmů uvést: Autoři prohlašují, že nemají střet zájmů v souvislosti s tématem práce. Podíl autorů: Všichni autoři rukopis četli, souhlasí s jeho zněním a zasláním do redakce časopisu Anesteziologie a intenzivní medicína. Financování: Studie byla podpořena ze státního rozpočtu, prostřednictvím MŠMT projektem VI CZECRIN (LM2018128) a z Evropského fondu pro regionální rozvoj – projekt CZECRIN_4 PATIENTS (CZ.02. 1. 01/0.0/0.0/16_013/0001826). Dále podpořeno MZ‑ČR - RVO (FNBr, 65269705) a Technologickou agenturou ČR, DECAREL TL02000360. Poděkování: Autoři by rádi poděkovali všem zdravotnickým pracovníkům, kteří se zúčastnili průzkumu, také všem odborným společnostem za pomoc při distribuci dotazníku a za záštitu nad projektem. Dále pak Lence Dobrovolné za administrativní pomoc. Autoři by také rádi vyjádřili velký obdiv všem zdravotnickým pracovníkům, kteří se podíleli na poskytování zdravotní péče během pandemie COVID-19. Poděkování těm, kteří přispěli ke vzniku práce, ale nesplňují kritéria spoluautorství. Výzkumná skupina RIPE‑ICU: Jan Maláska, Kateřina Rusinová, David Černý, Jozef Klučka, Andrea Pokorná, Miroslav Světlák, František Duška, Milan Kratochvíl, Alena Slezáčková, Petr Štourač, Tomáš Gabrhelík, Josef Kuře, Daniel Suk, Tomáš Doležal, Tereza Prokopová, Jana Čerňanová, Kamil Vrbica, Klára Fabiánková, Eva Straževská, Jan Hudec, Jan Stašek, Tomáš Doležal. Registrace v databázích: ClinicalTrials.gov (NCT04910243). Projednání etickou komisí: Etická komise Lékařské fakulty Masarykovy univerzity, Brno, registrační číslo No.61/2021.
KORESPONDENČNÍ ADRESA AUTORA:
MUDr. Jan Maláska, Ph.D., EDIC
Článek přijat redakcí: 22. 8. 2022;
Článek přijat k tisku: 19. 10. 2022
Cit. zkr: Anest intenziv Med. 2022;33(5):198-204
Zdroje
1. Radbruch L, de Lima L, Knaul F, Wenk R, Ali Z, Bhatnaghar S, et al. Redefining Palliative Care – A New Consensus‑Based Definition. Journal of Pain and Symptom Management. 2020;60(4):754-64.
2. Ferrell BR, Twaddle ML, Melnick A, Meier DE. National Consensus Project Clinical Practice Guidelines for Quality Palliative Care Guidelines, 4th Edition. Journal of Palliative Medicine. 2018;21(12):1684-9.
3. Fernando GVMC, Hughes S. Team approaches in palliative care: A review of the literature. International Journal of Palliative Nursing. 2019 Sep 2;25(9):444-51.
4. Angus DC, Truog RD. Toward better ICU use at the end of life. JAMA. 2016;315(3): 255-6.
5. Konsenzuální stanovisko k poskytování paliativní péče u nemocných s nezvratným orgánovým selháním (ČSARIM ČLS JEP, ČSIM ČLS JEP) | proLékaře.cz. Available from: https://www.prolekare.cz/casopisy/anesteziologie‑intenzivni‑medicina/ 2009-4/ konsenzualni‑stanovisko‑k - poskytovani‑paliativni‑pece‑u - nemocnych‑s - nezvratnym‑organovym‑selhanim‑csarim‑cls‑jep‑csim‑cls‑jep - 7692.
6. Vincent JL, Marshall JC, Ñamendys‑Silva SA, François B, Martin ‑ Loeches I, Lipman J, et al. Assessment of the worldwide burden of critical illness: The Intensive Care Over Nations (ICON) audit. The Lancet Respiratory Medicine. 2014;2(5):380-6.
7. Teno JM, Gozalo PL, Bynum JPW, Leland NE, Miller SC, Morden NE, et al. Change in end‑of ‑ life care for medicare beneficiaries: Site of death, place of care, and health care transitions in 2000, 2005, and 2009. JAMA. 2013;309(5):470-7.
8. Truog RD, Campbell ML, Curtis JR, Haas CE, Luce JM, Rubenfeld GD, et al. Recommendations for end‑of ‑ life care in the intensive care unit: A consensus statement by the American College of Critical Care Medicine. Critical Care Medicine. 2008;36(3):953-63.
9. Hua M, Wunsch H. Integrating palliative care in the ICU. Curr Opin Crit Care. 2014;20(6):673-80. Available from: https://pubmed.ncbi.nlm.nih.gov/25233330/
10. Myburgh J, Abillama F, Chiumello D, Dobb G, Jacobe S, Kleinpell R, et al. End‑of‑life care in the intensive care unit: Report from the Task Force of World Federation of Societies of Intensive and Critical Care Medicine. Journal of Critical Care. 2016;34 : 125-30.
11. Flannery L, Ramjan LM, Peters K. End‑of ‑ life decisions in the Intensive Care Unit (ICU) - Exploring the experiences of ICU nurses and doctors - A critical literature review. Australian Critical Care. 2016;29(2):97-103.
12. Benoit DD, Jensen HI, Malmgren J, Metaxa V, Reyners AK, Darmon M, et al. Outcome in patients perceived as receiving excessive care across different ethical climates: a prospective study in 68 intensive care units in Europe and the USA. Intensive Care Med. 2018;44(7):1039-49. Available from: https://pubmed.ncbi.nlm.nih.gov/29808345.
13. Garten L, Danke A, Reindl T, Prass A, Bührer C. End‑of ‑ Life Care Related Distress in the PICU and NICU: A Cross‑Sectional Survey in a German Tertiary Center. Frontiers in Pediatrics. 2021;9.
14. Prokopová T, Hudec J, Vrbica K, Stašek J, Pokorná A, Štourač P, et al. Palliative care practice and moral distress during COVID-19 pandemic (PEOpLE‑C19 study): a national, cross ‑ sectional study in intensive care units in the Czech Republic. Crit Care. 2022;26(1):221. Available from: https://pubmed.ncbi.nlm.nih.gov/35854318/
15. Sharma A, Minh Duc NT, Luu Lam Thang T, Nam NH, Ng SJ, Abbas KS, et al. A Consensus ‑ Based Checklist for Reporting of Survey Studies (CROSS). J Gen Intern Med. 2021;36(10):3179-87. Available from: https://pubmed.ncbi.nlm.nih. gov/33886027/.
16. Jones J, Hunter D. Qualitative Research: Consensus methods for medical and health services research. BMJ. 1995;311(7001):376.
17. Burns KEA, Duffett M, Kho ME, Meade MO, Adhikari NKJ, Sinuff T, et al. A guide for the design and conduct of self‑administered surveys of clinicians. CMAJ. 2008;179(3):245-52.
18. Eysenbach G. Improving the quality of Web surveys: the Checklist for Reporting Results of Internet E‑Surveys (CHERRIES). J Med Internet Res [Internet]. 2004 [cited 2022 Mar 30];6(3). Available from: https://pubmed.ncbi.nlm.nih.gov/15471760.
19. Salins N, Gursahani R, Mathur R, Iyer S, MacAden S, Simha N, et al. Definition of Terms Used in Limitation of Treatment and Providing Palliative Care at the End of Life: The Indian Council of Medical Research Commission Report. Indian Journal of Critical Care Medicine : Peer ‑ reviewed, Official Publication of Indian Society of Critical Care Medicine. 2018;22(4):249. Available from: /pmc/articles/PMC5930529.
20. Hui D, de La Cruz M, Mori M, Parsons HA, Kwon JH, Torres‑Vigil I, et al. Concepts and definitions for „supportive care,“ „best supportive care,“ „palliative care,“ and „hospice care“ in the published literature, dictionaries, and textbooks. Supportive Care in Cancer. 2013 Mar;21(3):659-85.
21. Weil J, Weiland TJ, Lane H, Jelinek GA, Boughey M, Marck CH, et al. What’s in a name? A qualitative exploration of what is understood by „palliative care“ in the emergency department. Palliative Medicine. 2015;29(4):293-301.
22. Vincent JL. Withdrawing may be preferable to withholding. Crit Care. 2005;9(3):226-9. Available from: https://pubmed.ncbi.nlm.nih.gov/15987405.
23. Coelho CBT, Yankaskas JR. New concepts in palliative care in the intensive care unit. Rev Bras Ter Intensiva. 2017;29(2):222-30. Available from: https://pubmed.ncbi.nlm.nih.gov/28977262.
24. Thellier D, Delannoy PY, Robineau O, Meybeck A, Boussekey N, Chiche A, et al. Comparison of terminal extubation and terminal weaning as mechanical ventilation withdrawal in ICU patients. Minerva Anestesiologica. 2017;83(4):375-82.
25. O’Mahony S, McHugh M, Zallman L, Selwyn P. Ventilator withdrawal: procedures and outcomes. Report of a collaboration between a critical care division and a palliative care service. J Pain Symptom Manage. 2003 Oct 1;26(4):954-61. Available from: https://pubmed.ncbi.nlm.nih.gov/14575056.
26. Downar J, Delaney JW, Hawryluck L, Kenny L. Guidelines for the withdrawal of life‑sustaining measures. Intensive Care Med. 2016;42(6):1003-17. Available from: https:// pubmed.ncbi.nlm.nih.gov/27059793.
27. Mercadante S, Gregoretti C, Cortegiani A. Palliative care in intensive care units: Why, where, what, who, when, how. BMC Anesthesiology. 2018;18(1).
28. Robert R, le Gouge A, Kentish‑Barnes N, Cottereau A, Giraudeau B, Adda M, et al. Terminal weaning or immediate extubation for withdrawing mechanical ventilation in critically ill patients (the ARREVE observational study). Intensive Care Medicine. 2017;43(12):1793-807.
29. Newman AJ, Kvale EA, Williams BR, Bailey FA. What about the trach? Tracheotomy removal as a palliative care maneuver. Am J Hosp Palliat Care. 2007;24(5):371-5. Available from: https://pubmed.ncbi.nlm.nih.gov/17601830.
30. Merel SE, Spiker M, Stack SW, Paauw DS. „tell Me More“: Students Can Practice and Self ‑ Evaluate Primary Palliative Care Skills in a Large, Multistate Internal Medicine Clerkship. Journal of Palliative Medicine. 2021;24(2):261-6.
31. Frydman JL, Hauck K, Lowy J, Gelfman LP. Improving the Care of Patients With Serious Illness: What Are the Palliative Care Education Needs of Internal Medicine Residents? American Journal of Hospice and Palliative Medicine. 2021;38(10):1218-24.
32. Bonanno AM, Kiraly LN, Siegel TR, Brasel KJ, Cook MR. Surgical palliative care training in general surgery residency: An educational needs assessment. American Journal of Surgery. 2019;217(5):928-31.
Štítky
Anesteziologie a resuscitace Intenzivní medicína
Článek XIV. konference AKUTNĚ.CZ
Článek vyšel v časopiseAnesteziologie a intenzivní medicína
Nejčtenější tento týden
2022 Číslo 5- Jak souvisí postcovidový syndrom s poškozením mozku?
- Perorální antivirotika jako vysoce efektivní nástroj prevence hospitalizací kvůli COVID-19 − otázky a odpovědi pro praxi
- Neodolpasse je bezpečný přípravek v krátkodobé léčbě bolesti
- Metamizol v léčbě různých bolestivých stavů – kazuistiky
- Léčba akutní pooperační bolesti z pohledu ortopeda
-
Všechny články tohoto čísla
- PR negramotnost anesteziologů?
- Terminologie a praxe paliativní péče na jednotkách intenzivní péče v České republice: výsledky studie PEOpLE‑C19
- Impakt faktor – jak poznat ten „pravý“?
- Suxamethonium – stále potřebné?
- Podvodné (predátorské) časopisy
- Vliv umělé plicní ventilace na orgánové funkce
- Dvojnásobné farmakologické jubileum
- Komentář k článku: Rokuroniem indukovaný anafylaktický šok v těhotenství úspěšně léčený podáním sugammadexu
- European Airway Conference (EAC) 2022
- XIV. konference AKUTNĚ.CZ
- Zpráva z 35. kongresu Evropské společnosti intenzivní medicíny (ESICM)
- Anesteziologie a intenzivní medicína
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Suxamethonium – stále potřebné?
- Vliv umělé plicní ventilace na orgánové funkce
- Impakt faktor – jak poznat ten „pravý“?
- PR negramotnost anesteziologů?
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



