-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Jak dělat vizitu na jednotce intenzivní péče
How to perform daily rounds in the ICU?
Intensive care medicine is characterized by extreme complexity generating large quantities of highly dynamic data. Daily rounds have become an integral part of critical care medicine, aimed at comprehensive analysis of the data and providing excellent care. To fulfill its role, the structure and process of an ICU round have to be clearly defined. Key components of an ICU round include communication of information within and between all members of the critical care staff, exact assessment of the patient’s status, setting strategic short - and long-term goals, and assignment of tasks and responsibilities. This article summarizes the basic aspects of an ideal ICU round and discusses a quality checklist that must be carried out for every critically ill patient.
Keywords:
clinical round – intensive care unit – critical illness – checklist – quality of care
Autoři: Matějovič Martin
Působiště autorů: 1. interní klinika, Univerzita Karlova v Praze, Lékařská fakulta v Plzni a Fakultní nemocnice Plzeň
Vyšlo v časopise: Anest. intenziv. Med., 23, 2012, č. 3, s. 129-132
Kategorie: Intenzivní medicína - Speciální článek
Souhrn
Intenzivní medicína je typická svou mimořádnou komplexností, která generuje ohromné množství vysoce dynamických dat. Denní kvalitní vizity jsou výzvou k jejich správnému uchopení a interpretaci ve prospěch kriticky nemocného pacienta. Jsou jedním z nástrojů k poskytování té nejlepší péče. Pro tento účel je nezbytné, aby byly denní vizity správně strukturované. Klíčovými determinantami správné vizity je komunikace informací mezi všemi členy léčebného týmu jednotky intenzivní péče, exaktní vyhodnocení stavu pacienta, správné určení krátkodobých i dlouhodobých cílů a delegování úkolů a odpovědností. V neposlední řadě je vizita důležitým nástrojem vzájemného vzdělávání. Tento článek shrnuje základní aspekty správné vizity a diskutuje o základních vodítcích k pravidelnému obecnému vyhodnocení kriticky nemocného.
Klíčová slova:
vizita – jednotka intenzivní péče – kritický stav – kvalita péčeÚvod
Vizita je jedním z klíčových nástrojů klinické excelence. Praotcem pravidelných vizit byl pravděpodobně Sir Dr. William Osler, který kolem roku 1890 začal v John Hopkins Hospital praktikovat výuku u lůžka nemocného [1]. Od té doby byly vizity nadále kultivovány a dnes jsou základním nástrojem komunikace lékařů, sester a ostatního zdravotnického personálu. Primárním posláním vizit je společné vyhodnocení stavu pacienta, stanovení diagnostických a léčebných cílů, delegování úkolů a odpovědností (princip „co má být uděláno a kdo to udělá“). Nezanedbatelnou součástí vizit je i proces výchovy a vzdělávání založený na rozboru jednotlivých klinických případů. Podle toho, který z uvedených nástrojů převládá, lze vizity rozdělit na pracovní, edukační, nebo jsou kombinací obojího. Správně vedená vizita ve svém důsledku zlepšuje léčebné výsledky, zkracuje dobu hospitalizace na JIP, přispívá k výchově a vzdělání ošetřujícího personálu [2, 3, 4].
Principy správné vizity
Předpokladem správné vizity u lůžka kriticky nemocného je dobře fungující tým, vedený intenzivistou a složený z kmenových lékařů, zdravotních sester, rotujícího personálu (např. lékaři v tréninku různých odborností), popř. dalších členů (fyzioterapeut, mikrobiolog, radiolog). Vizita má přínos pouze tehdy, je-li jejím předmětem kritické a detailní vyhodnocení pacientova stavu, jeho stávající monitorování a léčby, jsou-li rozpoznány potřeby kriticky nemocného a jsou--li jasně stanoveny denní cíle. Všichni členové léčebného týmu musí výsledku vizity rozumět.
Klíčovou úlohu v denních vizitách na JIP má vedoucí celého týmu, obvykle vedoucí lékař JIP.
Je specialistou na péči o kriticky nemocné a svou činnost věnuje výhradně aktivitám, které jsou v přímé souvislosti s fungováním JIP. V kompetenci vedoucího lékaře je stanovení formátu denních vizit. Ten může být formální (uzavřený) nebo méně formální (otevřený). Formální vedení vizit je založené na referenci odpovědného ošetřujícího lékaře a sestry s minimální aktivní účastí ostatních účastníků vizity. Vedoucí lékař týmu na základě těchto referencí a doplňujících otázek formuluje konečný plán léčebného postupu. Otevřený formát vizity je zakončen stejným způsobem, předchází mu však interaktivní diskuse vedená vedoucím lékařem JIP, do které jsou aktivně zapojeni i ostatní členové vizity. Neformální, ale seriózně vedená vizita, která neopomíjí vzájemné vzdělávání všech členů týmu JIP, se nejvíce přibližuje ideální podobě vizity. Průběh vizity je nezbytné přizpůsobit velikosti pracoviště, časovým okolnostem, aktuálnímu zatížení provozu JIP a úrovni znalostí a dovedností ošetřujícího personálu. Bez ohledu na zvolený formát musí každá vizita zahrnovat vyhodnocení všech událostí v předcházejících 24 hodinách, pojmenování současných problémů, navržení jejich řešení, stanovení krátkodobých i dlouhodobých cílů, včetně určení priorit plánovaných intervencí a náhradních řešení pro situace, kdy pacient nebude reagovat podle předpokladů, nebo lze-li očekávat alternativní diagnostické závěry. Vizita je rovněž rozhodující platformou pro formulování etických aspektů. Od lůžka kriticky nemocného bychom neměli odcházet bez závěrečného shrnutí nejdůležitějších závěrů a je úkolem vedoucího týmu, aby všichni jeho členové závěrům vizity rozuměli. Vhodným pomocným nástrojem je tabule denních cílů, na které jsou po vizitě shrnuty priority managementu pro každého pacienta a delegovány personální odpovědnosti. Úkolem vedoucího intenzivisty je i vhodným způsobem v průběhu vizity poskytovat ošetřujícímu personálu pozitivní i negativní zpětnou vazbu.
Integrální, byť často podceňovanou součástí denní vizity je reference ošetřující zdravotní sestry. Sestra je okem a uchem každého zdravotního týmu a rovněž důležitým pojítkem mezi pacientem a jeho rodinnými příslušníky. Tráví s pacientem nejvíce času a správné vyhodnocení a předání i diskrétních změn zdravotního stavu je klíčem k včasným a efektivním opatřením. Sestra by proto měla být aktivním partnerem lékařského týmu i v průběhu denních vizit.
Efektivní metodou zvyšující přínos vizity a zlepšující týmovou spolupráci je ranní hlášení, které předchází vizitu u lůžka nemocného. Jeho předmětem jsou především recentní události (průběh služby), revize výsledků diagnostických metod (včetně analýz zobrazovacích metod – RTG, CT apod.), naplánování provozních a organizačních procesů (např. plánované příjmy u chirurgických JIP, propuštění a konziliární činnost). Ranní hlášení však nemůže nahradit diskusi přímo u lůžka nemocného. Podobné krátké setkání může být zopakováno před odpolední vizitou, která je obvykle současně předávkou pacientů lékařům v pohotovostní službě.
Hlavní ranní vizita by měla vždy začínat v pevně stanovenou dobu a této době je nezbytné přizpůsobit i chod oddělení. I přesto, že JIP je mimořádně rušným prostředím, které musí nepřetržitě zajistit neodkladnou péči o kriticky nemocné, je nutné, aby byla pro vizitu stanovena pravidla minimalizující rušivé vlivy. V době vizity je nezbytné omezit vyřizování telefonů pouze na pohotovostní linku, přepnout služební pagery a mobilní telefony do tichého režimu, neplánovat konziliární činnost či návštěvy rodinných příslušníků. Ošetřující lékař musí znát detailní anamnestické údaje, průběh onemocnění, musí mít informace o veškerých provedených léčebných postupech a musí znát výsledky laboratorních a jiných diagnostických vyšetření. U komplikovaných případů pomáhá příslušný konzultant formulovat koncizní informace o pacientovi.
Balíček otázek každodenního vyšetření kriticky nemocného
Kritický stav je vysoce dynamický proces a intenzivista musí denně vyhodnotit mnoho proměnných (obr. 1).
Obr. 1. Komplexnost intenzivní medicíny z pohledu intenzivisty 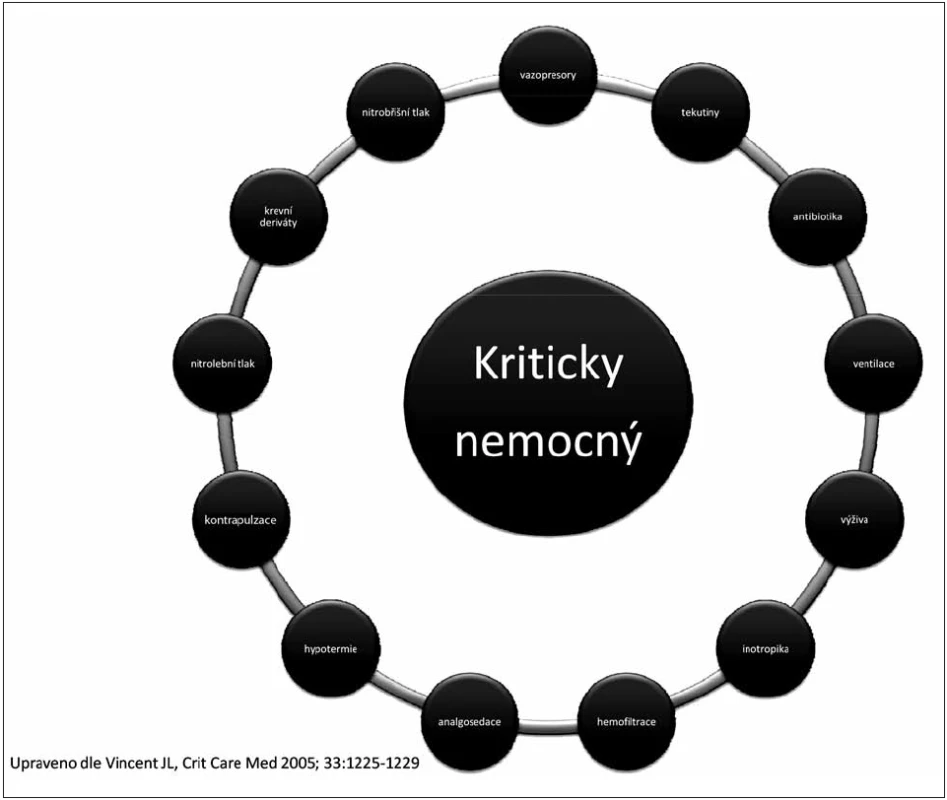
Nejsou to vyspělé technologie, ale důsledné dodržování jednoduchých postupů, které do značné míry určují kvalitu intenzivní medicíny. Průběžné hodnocení těchto postupů je nedílnou součástí péče o kriticky nemocné [5]. Denní seznam otázek a odpovědí na ně by měl bez ohledu na příčinu kritického stavu minimálně zahrnovat (seřazeno abecedně):
- Analgezie/sedace?
Zajištění komfortu kriticky nemocnému vhodnou analgosedací je naší prioritou. Na druhou stranu, nadměrné podávání analgosedace je spojené s řadou rizik. Mezi ně patří delší doba strávená na umělé plicní ventilaci, delší pobyt na JIP a v nemocnici, vyšší frekvence reintubací, potenciace polyneuropatie kriticky nemocných, střevní hypomotilita, vyšší frekvence delirií [6]. Je proto doporučeno pravidelné vyhodnocení a stanovení žádoucí úrovně analgosedace, denně analgosedaci přerušovat a podle tolerance aktuálně adaptovat. Cílem je, aby pacient byl klidný, cítil se pohodlně a spolupracoval (tj. pravidlo „CCC“ – calm, comfortable, collaborative [5]).
- Bilance tekutin?
Dosažení a udržení optimální tekutinové bilance zůstává i přes pokroky v monitorování kriticky nemocných výzvou. Stále intenzivnější je však konsenzus, že bychom se měli vyvarovat nadměrnému přívodu tekutin a že na úvodní resuscitační fázi by měla navázat snaha o dosažení alespoň neutrální tekutinová bilance [7]. Denní vyhodnocení tekutinové bilance by mělo být součástí každodenní vizity a léčebné rozvahy.
- Elevace trupu 30–45%?
30–45% elevace trupu snižuje incidenci gastroezofageálního refluxu u ventilovaných nemocných a frekvenci výskytu nozkomiální pneumonie [8]. Toto jednoduché opatření je nedílnou součástí balíčku opatření proti rozvoji ventilátorové pneumonie a mělo by být dosaženo u každého ventilovaného pacienta, pokud nejsou zásadní kontraindikace (např. stavy se závažnou poruchou mozkové perfuze).
- Kontrola glykémie?
U kriticky nemocných je kontrola glykémie nedílnou součástí komplexního terapeutického managementu. I když kontroverzní otázkou zůstává, v jakém rozmezí glykémii u kriticky nemocných držet, současná doporučení se pohybují mezi 7 mmol/l a 10 mmol/l. Dalším cílem kontroly glykémie je zabránit velké variabilitě glykémie a hypoglykémiím [9].
- Medikace?
Tendence k polyfarmakoterapii se nevyhýbá ani jednotkám intenzivní péče. Seznam podávaných léků, jejich formy aplikace (i. v., enterálně, p. o.) a dávkování by měly být denně revidovány a racionalizovány.
- Mikrobiologie, antibiotika?
Nozokomiální infekce jsou nejčastější komplikací pobytu na JIP a jednou z rozhodujících determinant klinického a ekonomického výsledku. Preventivní opatření a účelná léčba těchto infekcí je proto jednou z priorit celého zdravotního systému. Pravidelné a systematické vyhodnocení mikrobiologických nálezů, denní posouzení adekvátnosti, dávky a doby podávaných antibiotik, zvážení možnosti deeskalace, kontrola jejich hladin tam, kde je to možné, to jsou hlavní otázky každodenní vizity.
- Mobilizace, rehabilitace?
Ztráta kondice a svalová slabost jsou typickými důsledky dlouhodobého kritického stavu. Dlouhodobá pasivita má řadu negativních vlivů nejen na průběh onemocnění během pobytu na JIP, ale i na následných, nejčastěji standardních lůžkách. Recentní studie ukazují, že časná mobilizace a rehabilitace i ventilovaných pacientů je nejen bezpečná, nýbrž příznivě ovlivňuje i rychlost zotavení, výskyt delirií, zkracuje délku pobytu v nemocnici a zlepšuje funkční kvalitu života pacientů [10]. Možnosti zahájení časné rehabilitace a její praktické naplňování tudíž tvoří nedílnou součást denní vizity.
- Prevence hluboké žilní trombózy?
Kriticky nemocný pacient je ve vysokém riziku rozvoje tromboembolických komplikací, incidence se pohybuje mezi 22–80 % [11]. Přesto je prevence tromboembolie často opomíjeným opatřením. Pokud není přítomna jasná kontraindikace, každý kriticky nemocný pacient by měl dostávat příslušnou profylaxi.
- Profylaxe stresových vředů?
Stresem navozená vředová choroba vzniká u kriticky nemocných především na podkladě ischémie žaludeční sliznice se ztrátou bariérových ochranných funkcí v kombinaci s kyselou žaludeční sekrecí. Incidence se v současnosti pohybuje v rozmezí od 0,1 do 4 %. Klinicky významné krvácení je asociováno s velmi nepříznivým klinickým výsledkem, proto je všeobecně doporučena profylaxe u všech kriticky nemocných pacientů. Profylaxe zahrnuje na jedné straně časnou a adekvátní léčbu vyvolávající příčiny kritického stavu, zajištění hemodynamické stability a dobré tkáňové oxygenace. Na straně druhé zahrnuje aplikaci léčiv, která mají potenciál významně redukovat výskyt stresových ulcerací. Nejčastěji používanými léky v této indikaci jsou H2 blokátory a inhibitory protonové pumpy [12]. Připomeňme, že neindikovaná či zbytečně protrahovaná profylaxe je pro pacienta rovněž nevhodná, potenciálně zvyšující riziko vzniku některých nozokomiálních infekcí a je ekonomicky zatěžující.
- Rozsah léčby, paliativní péče?
Posláním intenzivní medicíny je zachraňovat lidské životy, zdraví a vracet nemocným přijatelnou kvalitu života. Bohužel schopnost udržovat život kriticky nemocného přináší řadu závažných etických problémů jak lékařům a celému personálu JIP, tak i rodinným příslušníkům pacienta. Lékaři JIP jsou nuceni dělat velmi náročná rozhodnutí, zda léčbu zachovat, navyšovat nebo naopak přejít do režimu paliativní péče. Individualizované a vysoce profesionální formulování etických aspektů je nedílnou součástí dnešní intenzivní medicíny [13].
- Ventilační režim/weaning?
Péče o ventilované pacienty by měla být vedena podle lokálních standardů. Přesto je nutné několikrát denně vyhodnotit, zda nastavený ventilační režim a parametry ventilace odpovídají potřebám nemocného, reflektují maximální bezpečnost mechanické podpory funkce plic a zda trvá indikace k pokračování v umělé plicní ventilaci.
- Výživa?
Malnutrice zvyšuje komplikace a zhoršuje mortalitu kriticky nemocných. Řada pacientů je malnutričních nebo v riziku malnutrice již v době přijetí na JIP (až 50 %). Denně bychom si měli odpovědět na otázku, zda pacient vyžaduje artificiální výživu, zda živen je, zda je živen dostatečně z pohledu energetického příjmu a složení výživy, zda je možné podávat výživu do zažívacího traktu a jaká je její tolerance či zda potřebuje výživu parenterální či kombinovanou.
- Vstupy (katétry, drény, sondy)?
Pravidelné vyhodnocení všech vstupů a jejich promptní odstranění při nepotřebnosti musí být nedílnou součásti každé vizity.
Poděkování: Podpořeno výzkumným záměrem MSM 0021620819 „Náhrada a podpora funkce některých životně důležitých orgánů“.
Článek publikován se souhlasem primárního vydavatele časopisu Postgraduální medicína, rok 2012, č. 5, ročník 14, s. 537–540.
Do redakce došlo dne 6. 5. 2012.
Do tisku přijato dne 31. 5. 2012.
Adresa pro korespondenci:
Prof. . MUDr. Matějovič Martin, Ph.D.
FN Plzeň – I. interní klinika
Alej Svobody 80
304 60 Plzeň-Lochotín
e-mail: matejovic@fnplzen.cz
Zdroje
1. Golden, R. L., Osler, W. et al. An overview of a life. JAMA, 1999, 282, 23, p. 2252–2258.
2. Pronovost, P. J., Jenckes, M. W., Dorman, T., Garrett, E., Breslow, M. J., Rosenfeld, B. A., Lipsett, P. A., Bass, E. Organizational characteristics of intensive care units related to outcomes of abdominal aortic surgery. JAMA, 1999, 281, 14, p. 1310–1317.
3. Manthous, C., Nembhard, I. M., Hollingshead, A. B. Building effective critical care teams. Crit. Care, 2011, 15, 4, p. 307.
4. Kennedy, M. M., Baker, D. J., Gurses, A. P., Pronovost, L. Creating the ideal ward round. In Flaatten, Moreno, Putensen, Rodes (eds). Organization and management of intensive care. MWV, 2010, p. 259–268.
5. Vincent, J. L. Give your patient a fast hug (at least) once a day. Crit. Care Med., 2005, 33, 6, p. 1225–1229.
6. Patel, S. B., Kress, J. P. Sedation and Analgesia in the Mechanically Ventilated Patient. Am. J. Respir. Crit. Care Med., 2011, [Epub ahead of print].
7. Prowle, J. R., Echeverri, J. E., Ligabo, E. V., Ronco, C., Bellomo, R. Fluid balance and acute kidney injury. Nat. Rev. Nephrol., 2010, 6, 2, p. 107–115.
8. Drakulovic, M. B., Torres, A., Bauer, T. T., Nicolas, J. M., Nogué, S., Ferrer, M. Supine body position as a risk factor for nosocomial pneumonia in mechanically ventilated patients: a randomised trial. Lancet, 1999, 354, 9193, p. 1851–1858.
9. Egi, M., Finfer, S., Bellomo, R. Glycemic control in the ICU. Chest, 2011, 140, 1, p. 212–20.
10. Schweickert, W. D., Kress, J. P. Implementing early mobilization interventions in mechanically ventilated patients in the ICU. Chest, 2011, 140, 6, p. 1612–1617.
11. Cook, D. J., Crowther, M. A. Thromboprophylaxis in the intensive care unit: focus on medical-surgical patients. Crit. Care Med., 2010, 38, S76–S82.
12. Guillamondegui, O. D., Gunter, O. L. Jr, Bonadies, J. A., Coates, J. E., Kurek, S. J. et al. Practice management guidelines for stress ulcer prophylaxis. Eastern Association for the Surgery of Trauma (EAST), 2008, 24 p.
13. Doporučení představenstva ČLK č. 1/2010 k postupu při rozhodování o změně léčby intenzivní na léčbu paliativní u pacientů v terminálním stavu, kteří nejsou schopni vyjádřit svou vůli.
Štítky
Anesteziologie a resuscitace Intenzivní medicína
Článek vyšel v časopiseAnesteziologie a intenzivní medicína
Nejčtenější tento týden
2012 Číslo 3- Metamizol v léčbě různých bolestivých stavů – kazuistiky
- Perorální antivirotika jako vysoce efektivní nástroj prevence hospitalizací kvůli COVID-19 − otázky a odpovědi pro praxi
- Jak souvisí postcovidový syndrom s poškozením mozku?
- Léčba akutní pooperační bolesti z pohledu ortopeda
- Neodolpasse je bezpečný přípravek v krátkodobé léčbě bolesti
-
Všechny články tohoto čísla
- „Houston, we have a problem“ aneb kde máme hledat příčiny neúspěchu u atestací našeho oboru?
- Nové rubriky časopisu
- Jak dělat vizitu na jednotce intenzivní péče
- Mechanická srdeční podpora
- Terapeutická hypotermie po srdeční zástavě
- Současné možnosti ECMO podpory v léčbě respiračního a oběhového selhání u dětí
- Podávání transfuzních přípravků v pediatrii a neonatologii
- Monitorování svalové relaxace
- Fyziologie hepatosplanchnické mikrocirkulace
- New AHA/ASA Guideline on Aneurysmal Subarachnoid Hemorrhage
- ARO NsP Havířov slaví 40 let existence
- MUDr. Milan Juchelka
- Referátový výběr ARIM
- Kalendář nadcházejících akcí
- Výborová schůze ČSARIM
- Zápis z jednání výboru č. 2/2012
- Stanovisko k monitorování oxidu uhličitého ve vydechované směsi (ETCO2) u pacientů v intenzivní péči
- David Bennett (19. 8. 1938–21. 2. 2012)
- Prof. MUDr. Jiří Pokorný, DrSc. (1924–2012)
- Anesteziologie a intenzivní medicína
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Monitorování svalové relaxace
- Podávání transfuzních přípravků v pediatrii a neonatologii
- Mechanická srdeční podpora
- Současné možnosti ECMO podpory v léčbě respiračního a oběhového selhání u dětí
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



