-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Chladit či nechladit? Úskalí zavedení léčebného protokolu terapeutické hypotermie
To cool or not to cool? Obstacles to implementing therapeutic hypothermia guidelines
Objective:
To determine the cause of failed guideline implementation.Design:
A questionnaire survey.Setting:
University Hospital ICU and Emergency Department.Methods:
The authors conducted a questionnaire survey among all healthcare workers participating in the care for patients after cardiopulmonary resuscitation in University Hospital Olomouc (total 67 medical professionals). The respondents were asked about factors preventing them from employing therapeutic hypothermia. Physician respondents were queried about the reasons for not initiating or discontinuing of cooling, inducing muscle relaxation, and the effect of analgesia and sedation on the cooling process.Results:
All the respondents were convinced that therapeutic hypothermia was the right treatment. The physicians stated the following obstacles to delivering high-quality hypothermia: lack of time, inadequate equipment, and lack of nursing protocols and documentation. According to the nurses, the obstacles included lack of equipment, no nursing protocol, and unclear physicians’ decisions. All the physicians claimed they would have initiated cooling even after prolonged resuscitation or an unwitnessed circulatory arrest without basic CPR. A general “tendency to wake up” was the reason for not initiating cooling for 23% of the respondents. For the same reason, 30% of physicians would discontinue cooling.
The most important prerequisites for successful therapeutic hypothermia, as perceived by the physicians, were the availability of the cooling device, the initial fluid bolus, and analgesia and sedation. According to the nurses, a clear physician’s decision to use hypothermia and its specification, availability of the equipment and the initial fluid bolus were the most important factors.Conclusion:
In the healthcare workers’ opinion, employment of mild therapeutic hypothermia may be improved by the equipment availability, introduction of a nursing protocol and greater awareness among physicians and nurses. A cooling system with automatic temperature regulation appears to be the most important condition for successful cooling. A separate chart for therapeutic hypothermia documentation was considered unnecessary by more than a half of the respondents.Keywords:
cardiopulmonary resuscitation – therapeutic hypothermia – guidelines, post-resuscitation syndrome
Autoři: Fiala Hynek 1; Berta Emil 2; Gabrhelík Tomáš 1; Šafránek Petr 1
Působiště autorů: Klinika anesteziologie, resuscitace a intenzivní medicíny Fakultní nemocnice Olomouc 1; Dept. of Anesthesia and Intensive Care, Ringerike Hospital (Vestre Viken HF), Hønefoss, Norway 2
Vyšlo v časopise: Anest. intenziv. Med., 22, 2011, č. 6, s. 320-327
Kategorie: Intenzivní medicína - Původní práce
Souhrn
Cíl studie:
Zjistit příčiny neúspěchu implementace terapeutického protokolu.Typ studie:
Dotazníková studie.Typ pracoviště:
JIRP a Oddělení urgentního příjmu fakultní nemocnice.Materiál a metoda:
Autoři oslovili prostřednictvím dotazníku všechny zaměstnance podílející se na péči o nemocné po kardiopulmonální resuscitaci ve FN (celkem 67 zdravotníků). Respondenti byli dotázáni na faktory, které jim brání v provádění hypotermie, respondenti-lékaři pak i na důvody k nezahájení a ukončení chlazení, pro indikaci svalové relaxace a na vliv analgosedace na proces chlazení. Na závěr měli všichni respondenti ohodnotit význam jednotlivých navrhovaných opatření.Výsledky:
Všichni oslovení zdravotníci jsou přesvědčeni o smysluplnosti terapeutické hypotermie. V kvalitním provádění hypotermie překáží lékařům nedostatek času, nedostatečné technické vybavení, neexistence ošetřovatelského protokolu a záznamu o provádění hypotermie. Sestrám brání v provedení hypotermie nedostatek přístrojů a pomůcek, neexistence ošetřovatelského protokolu a nepřesná ordinace lékařů.
Všichni oslovení lékaři by zahájili chlazení i po dlouhé resuscitaci nebo zástavě oběhu beze svědků a bez laické KPR. Obecná „tendence k buzení“ je důvodem k nezapočetí chlazení pro 23 % dotázaných a 30 % lékařů by chlazení ze stejného důvodu ukončilo.
Za nejdůležitější podmínky úspěšného provádění terapeutické hypotermie pokládají lékaři dostupnost přístroje k chlazení, úvodní bolus tekutin a analgosedaci. Sestry považují za nejdůležitější správnou indikaci lékařem a jeho přesnou ordinaci, dostupnost přístrojové techniky, jakož i úvodní bolus tekutin.Závěr:
Podle oslovených zdravotníků lze nedostatky v provedení mírné terapeutické hypotermie odstranit využitím přístrojové techniky, zavedením ošetřovatelského protokolu a intenzivnější osvětou mezi lékaři a sestrami. Chladicí přístroj s automatickou regulací teploty se jeví jako nejdůležitější podmínka úspěšného chlazení. Samostatný záznam o provádění terapeutické hypotermie nepovažuje za účelný více než polovina respondentů.Klíčová slova:
kardiopulmonální resuscitace – terapeutická hypotermie – terapeutický protokol – poresuscitační syndromÚvod
Kardiopulmonální resuscitace (KPR) umožňuje překonat kritické období mezi zástavou oběhu a smrtí mozku. O úspěchu resuscitace, což je nejen obnovení spontánního rytmu, ale i plné obnovení vědomí a návrat postiženého do plnohodnotného života, rozhodují především okolnosti neodkladné resuscitace (délka zástavy oběhu, srdeční rytmus během zástavy, kvalita laické i odborné resuscitace atd.). V období po resuscitaci jsou terapeutické možnosti ovlivnění výsledného neurologického stavu značně omezené. Vedle řešení příčiny oběhové zástavy (jako je akutní koronární intervence v případě akutního koronárního syndromu) nebo udržení oběhové stability a stability vnitřního prostředí, které však mají na neurologický výsledek jen nepřímý vliv stabilizací hemodynamiky, se v současnosti nabízí pouze jediná metoda – mírná terapeutická hypotermie (MTH).
Po pokusech G. Williamse v 50. letech 20. století [1], které upadly v zapomnění, se k hypotermii vrátili v 90. letech 20. století Kuboyama, Weinrauch a Safar pokusy na zvířecím modelu [2, 3] a na začátku 3. tisíciletí M. Holzer (předseda Hypothermia after Cardiac Arrest Study Group) a S. Bernard v dnes již „klasických“, opakovaně citovaných studiích [4, 5]. Obě studie a na ně navazující početná řada prací prokázaly pozitivní vliv na neurologický stav nemocných po resuscitaci pro defibrilovatelný rytmus. Vliv na neurologický stav pacientů po nedefibrilovatelném rytmu je stále předmětem diskusí na nejrůznějších fórech a není pokládán za prokázaný [6].
Od roku 2005 je mírná terapeutická hypotermie doporučena Evropskou resuscitační radou jako součást léčby poresuscitačního syndromu a od téhož roku je terapeutická hypotermie zaváděna i v České republice [7].
Přestože do současné doby nebyly jednoznačně zodpovězeny základní otázky týkající se praktického provádění terapeutické hypotermie, tzn. koho, kdy, jak rychle, na jakou teplotu a jak dlouho chladit, byl vytvořen konsenzus opřený o dosavadní poznatky, který je reflektován i v doporučení našich odborných společností [8].
V naší nemocnici poskytujeme nemocným komplexní poresuscitační péči. Vedle časné podpory hemodynamiky, časné perkutánní koronární intervence v případě akutního koronárního syndromu, kontroly glykémie a křečové aktivity proto uvádíme nemocné do mírné terapeutické hypotermie. Za optimální se pokládá zavedení standardizovaného postupu – již téměř pět let je vypracován protokol, podle něhož by měla být u všech komatózních nemocných po kardiopulmonální resuscitaci (KPR) hypotermie prováděna. Přesto jsme v naší práci zaznamenali nedostatky v provádění mírné terapeutické hypotermie [9]. Nebyla dodržována rychlost zchlazení, nebyla dosahována a po celou doporučenou dobu udržována cílová tělesná teplota pacienta. Také paralelně prováděný výzkum na Oddělení urgentního příjmu (OUP) Fakultní nemocnice Olomouc (FNOL) ukázal, že v roce 2010 byla terapeutická hypotermie na OUP FNOL korektně zahájena jen u 30 % nemocných po KPR [10].
Šest let od zavedení hypotermie mezi doporučené postupy poresuscitační péče vyprchalo nadšení a přístup k jejímu uplatnění není optimální. Jaké jsou překážky využití metody, která jako jediná ze všech postupů v péči o nemocné po resuscitaci pro defibrilovatelný rytmus prokazatelně vede k lepším neurologickým výsledkům? Proč je její provádění zatíženo chybami bez ohledu na zavedení písemného terapeutického protokolu (obr. 1)? Na tyto otázky jsme nenašli odpověď v dostupné literatuře, proto jsme se na ně pokusili odpovědět v následující práci.
Obr. 1. Původní terapeutický protokol Výtah z léčebného standardu určený k použití u lůžka nemocného, v současnosti je již přepracován. 
Soubor a metoda
Studie byla provedena na pracovišti, které ročně ošetří 50–60 nemocných po mimonemocniční zástavě oběhu a kolem 15 nemocných po úspěšné resuscitaci v průběhu hospitalizace. Podle platného terapeutického protokolu je hypotermie zahajována bolusem chlazeného roztoku již na Oddělení urgentního příjmu FNOL a pokračovat by se v ní mělo pomocí přístroje k zevnímu chlazení vodní matrací nebo přikládáním chlazených gelových polštářků a proudem vzduchu, popř. kombinací těchto metod.
Oslovili jsme lékaře a sestry Oddělení urgentního příjmu a Kliniky anesteziologie, resuscitace a intenzivní medicíny (KARIM) Fakultní nemocnice Olomouc, kteří pečují o pacienty po KPR. Mezi lékařským i sesterským personálem převažují zkušení zdravotníci s praxí v intenzivní nebo urgentní medicíně více než pět let, přičemž 68 % lékařů a 44 % sester pracuje v oboru více než 10 let (obr. 2, 3). Sestry jsou rozděleny, pracují pouze na jednom z uvedených oddělení. Na emergency room OUP FNOL pracují i externisté a někteří lékaři KARIM. Celkem bylo doručeno 22 dotazníků lékařům a 45 dotazníků sestrám. Správně a úplně vyplněné byly vráceny všechny dotazníky lékařské a 41 dotazníků sesterských, čtyři sesterské dotazníky byly vytištěny s tiskovou chybou, která znemožnila hodnotit všechny odpovědi, a proto byly tyto dotazníky vyřazeny.
Obr. 2. Délka praxe – lékaři (22 respondentů) 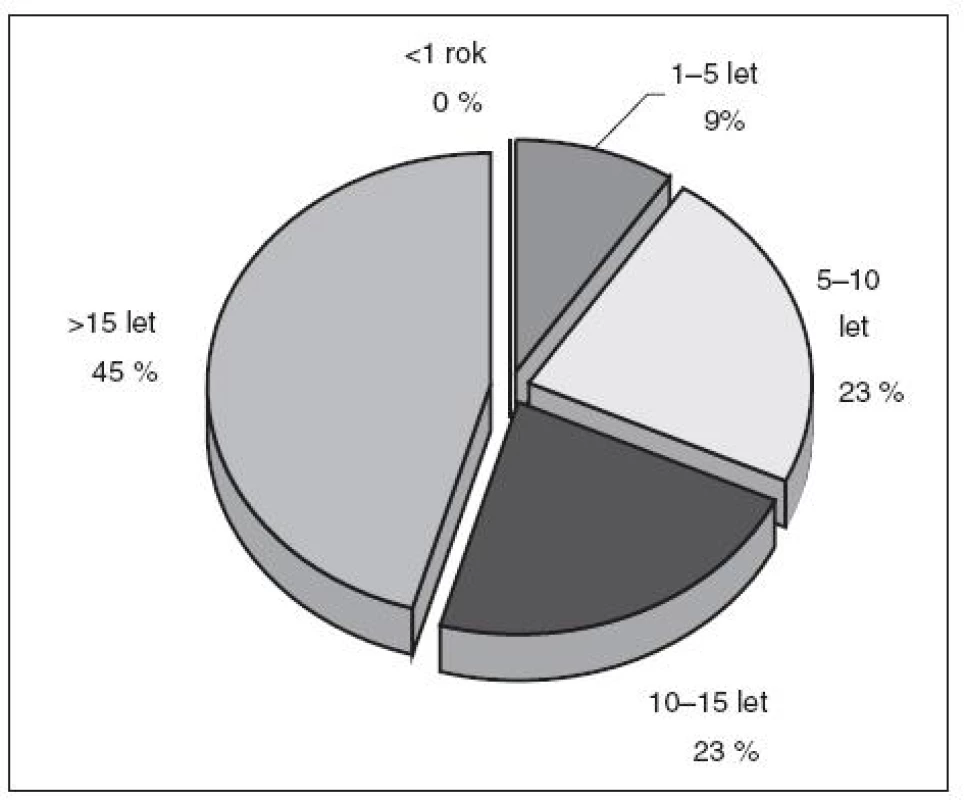
Obr. 3. Délka praxe – sestry (41 respondentů) 
Dotazník byl anonymní. Respondenti byli výslovně požádáni, aby ho vyplnili samostatně bez vzájemných konzultací nebo nahlížení do literatury. S cílem odpovědi tázaným zjednodušit jsme většinou volili uzavřené nebo polouzavřené výběrové otázky. Mimo demografická data a ověření názoru na přínos hypotermie obsahoval dotazník výčtové otázky zaměřené na překážky v provádění hypotermie. Lékařský dotazník byl doplněn o část týkající se kontraindikací, důvodů k nezahájení hypotermie, indikace svalové relaxace a ukončení hypotermie. Do tohoto dotazníku byly vloženy i projektivní otázky ověřující povědomí o terapeutickém protokolu a správném postupu. Na závěr měl každý respondent vyjádřit škálou svůj názor na míru vlivu různých faktorů na kvalitu provedení hypotermie a na míru vlivu jednotlivých opatření navrhovaných k usnadnění její realizace. Odpovědi sester a lékařů byly zpracovány odděleně.
Výsledky
Všichni oslovení zdravotníci jsou přesvědčeni o smysluplnosti a pozitivním vlivu terapeutické hypotermie. Téměř všichni lékaři odpověděli, že ji indikují vždy, pokud nejsou přítomny kontraindikace, pouze jediný respondent se přiznal, že ne vždy si na tuto metodu vzpomene. Sedmdesát procent lékařů nahlíží do terapeutického protokolu, patnáct procent má vše zažité a patnáct procent provádí hypotermii podle vlastního postupu. Protokol považuje za dobře zpracovaný osmdesát procent oslovených, jeden respondent v něm shledává závažné nedostatky a jeden by přivítal jeho aktualizaci. Deset procent lékařů se k protokolu nevyjádřilo. Z toho, že terapeutický protokol je určen primárně pro lékaře, plyne skutečnost, že třicet čtyři procent sester neví, že je tento protokol vypracován, čtyřicet procent z nich se řídí jen podle rozhodnutí lékaře, pouze dvacet šest procent sester do protokolu nahlíží. Padesát procent sester je nicméně přesvědčeno, že je protokol dobře zpracován.
V kvalitním provádění hypotermie brání patnácti procentům lékařů nedostatek času, patnácti procentům nedostatečné technické vybavení, dvaceti procentům chybí ošetřovatelský protokol, třiceti procentům samostatný záznam o provádění hypotermie. Syndrom vyhoření nebo špatnou komunikaci s kolegy či sestrami neuvedl nikdo. Sestrám brání nejčastěji nedostupnost přístroje, nedostatek pomůcek a neexistence ošetřovatelského protokolu. Práci ve velké míře ztěžuje i nedostatek času, chyby sestry nalézají i v komunikaci s lékaři, v jejich nepřesné ordinaci a neschopnosti řešit problémy. Na složité ovládání stávajícího přístroje k chlazení (práce neměla za cíl hodnotit kvalitu přístrojové techniky, proto neuvádíme typ a výrobce) si stěžovala pouze jedna sestra. Sestry nepokládají za potřebné ani zavedení přesného manuálu k přístroji. Problémy nevidí v komunikaci s kolegy (kolegyněmi), složitosti protokolu nebo v syndromu vyhoření.
Naprostá většina lékařů (70 %) a téměř polovina sester (45 %) uvedla, že některé nemocné nelze i při nejlepší snaze zchladit z jim nejasných důvodů (tab. 1, 2).
Tab. 1. Výsledky – lékaři (22 respondentů) 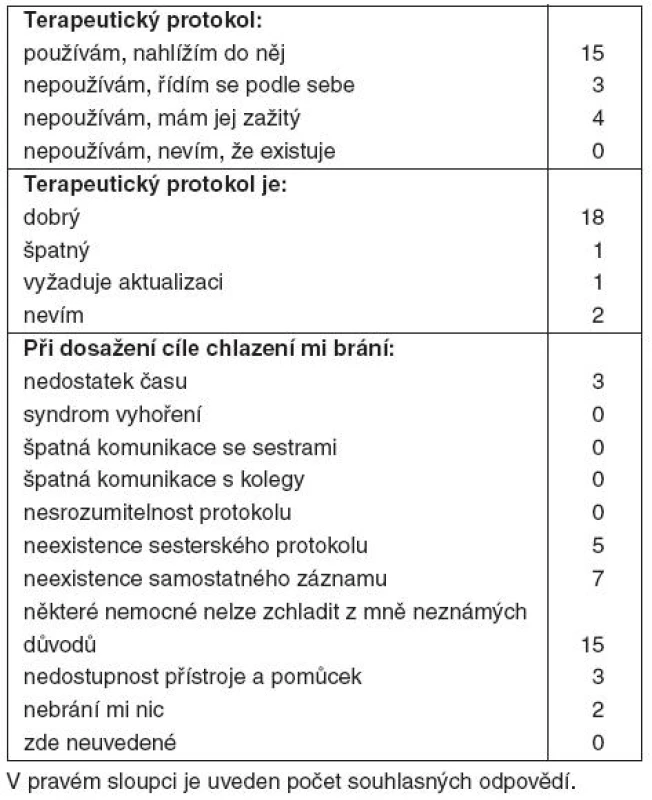
Tab. 2. Výsledky – sestry (41 respondentů) 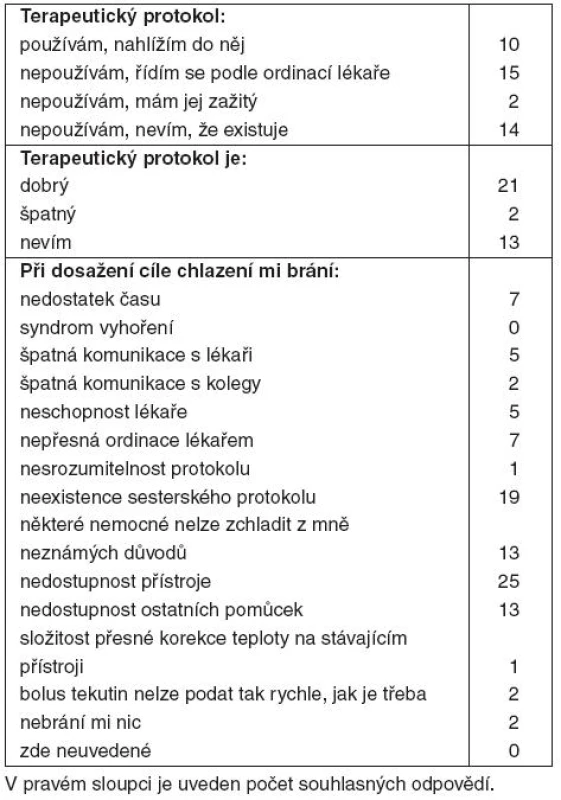
Na dotazy o kontraindikacích chlazení jsme zaznamenali rozporné odpovědi. Za důvod pro nezahájení chlazení nepovažuje nikdo délku KPR více než 40 minut, nepřítomnost laické KPR, zástavu oběhu beze svědků nebo čas do zahájení KPR delší než 15 minut. Naopak důvodem pro nezahájení chlazení je obecná „tendence k buzení“ pro dvacet tři procent dotázaných, pro padesát procent Glasgow coma score (GCS) nad 13, devět procent oslovených lékařů by chlazení nezahájilo již při přítomnosti spontánní dechové aktivity, 18 % ponechalo tuto otázku bez odpovědi. Oběhová nestabilita bránící zahájení nebo pokračování hypotermie je pro 40 % oslovených vyjádřena dávkou Noradrenalinu větší než 0,6 μg . kg-1 . min-1, pro 30 % 0,4 μg . kg-1 . min-1 a pro jednoho respondenta větší než 0,8 μg . kg-1 . min-1. Na tuto otázku neodpovědělo 25 % lékařů. Jeden z lékařů by hypotermii kontraindikoval již při srdeční frekvenci pod 60/min, většina (55 %) by ji nezavedla při frekvenci nižší než 40/min. Pro 20 % lékařů není bradykardie kontraindikací, vyřešili by ji zavedením dočasné stimulace. Svalovou relaxaci indikuje vždy 40 % respondentů, 60 % jen při chladovém třesu.
Přibližně 30 % lékařů chlazení ukončí vždy až po 24 hodinách, třetina při obecném nekonkretizovaném „buzení“ a 30 % při GCS nemocného nad 13.
Odlišný je pohled sester a lékařů na vliv různých okolností na chlazení. Lékaři považují za nejdůležitější podmínku úspěšného provádění terapeutické hypotermie dostupnost chladicího přístroje, podle sester je nejdůležitější správná indikace a přesná ordinace lékaře. Pořadí je přehledně uvedeno v tabulkách 3 a 4.
Tab. 3. Význam podmínek pro úspěšné chlazení podle lékařů 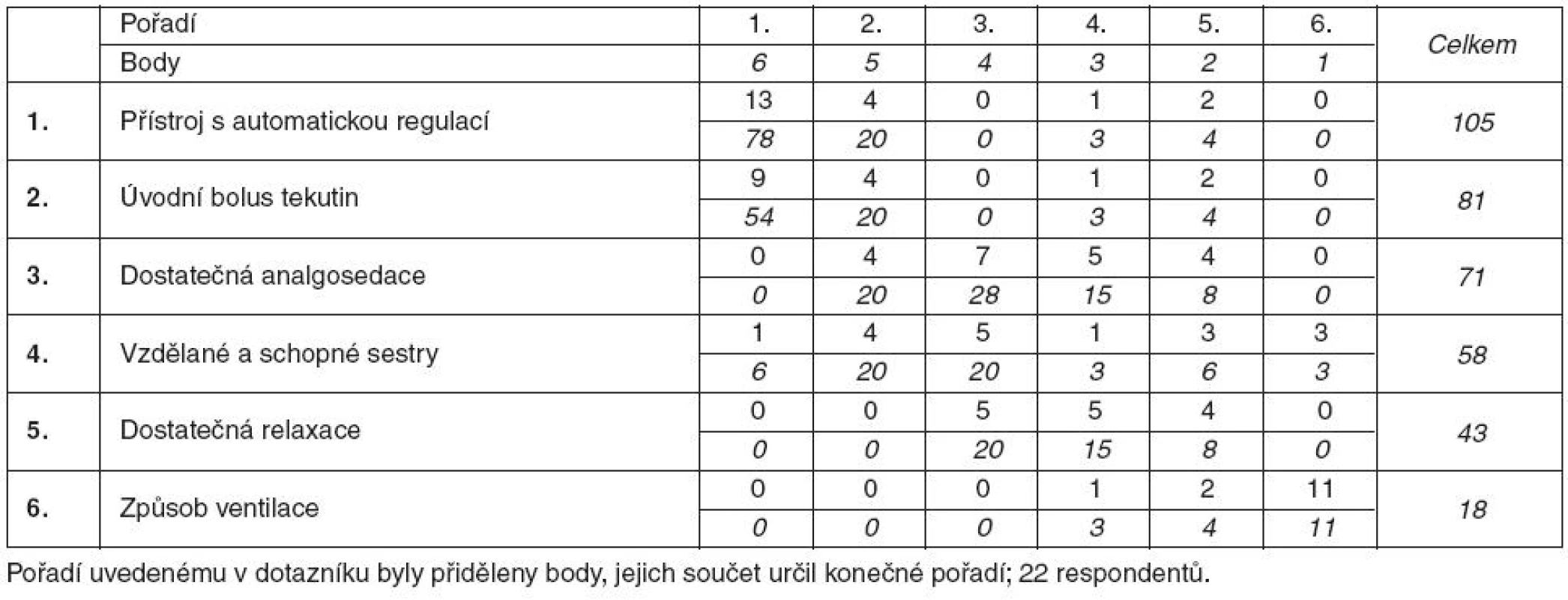
Tab. 4. Význam podmínek pro úspěšné chlazení podle sester 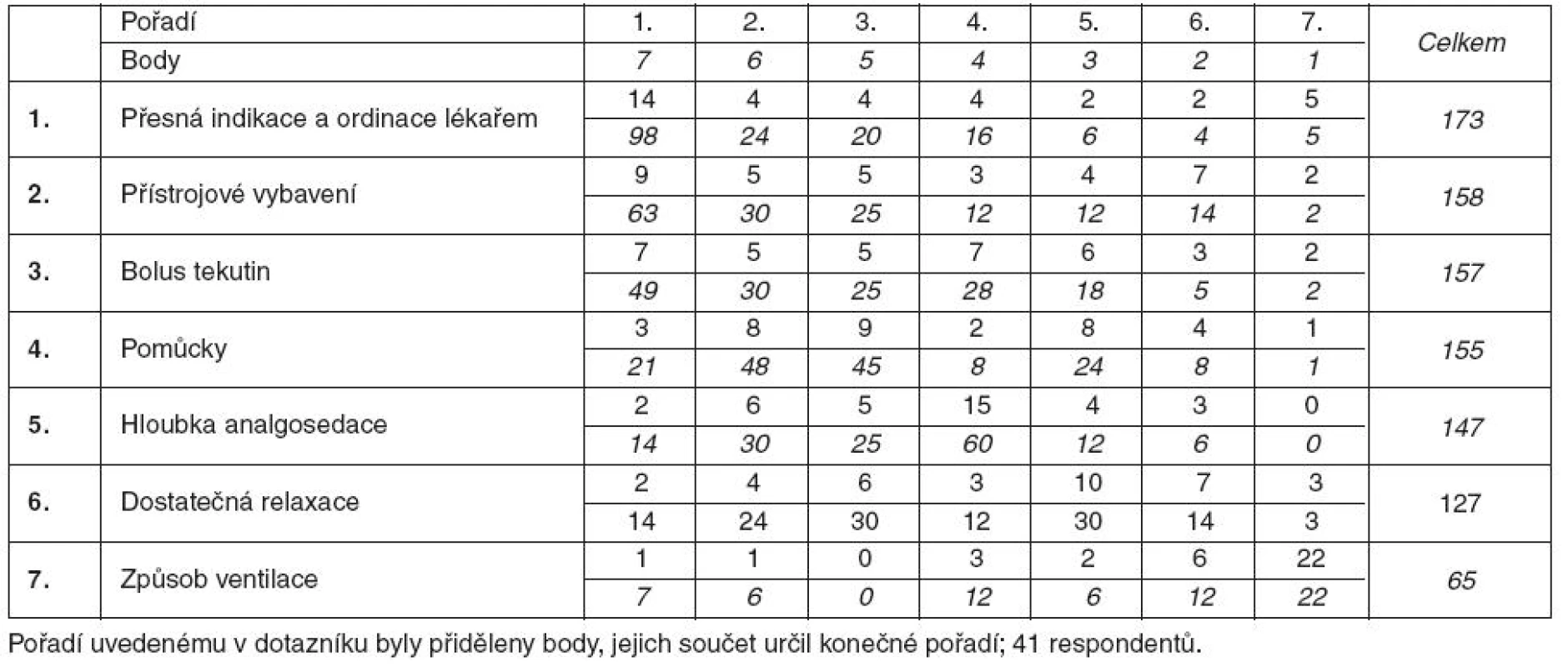
Přestože je úvodní bolus chladných tekutin řazen mezi nejdůležitějšími faktory chlazení, pouze jedna sestra ze všech oslovených věděla, jak rychle se má podat.
Podle oslovených lékařů a sester bude mít významný pozitivní vliv pořízení přístroje s automatickou regulací teploty, popř. pořízení většího množství přístrojů, vypracování ošetřovatelského protokolu a zlepšení vzájemné komunikace. Samostatný záznam o provádění terapeutické hypotermie nepovažuje za účelný více než polovina respondentů (tab. 5, 6).
Tab. 5. Význam opatření ke zlepšení procesu provádění terapeutické hypotermie (MTH) podle lékařů (22 respondentů) 
Tab. 6. Význam opatření ke zlepšení procesu provádění terapeutické hypotermie podle (MTH) sester (41 respondentů) 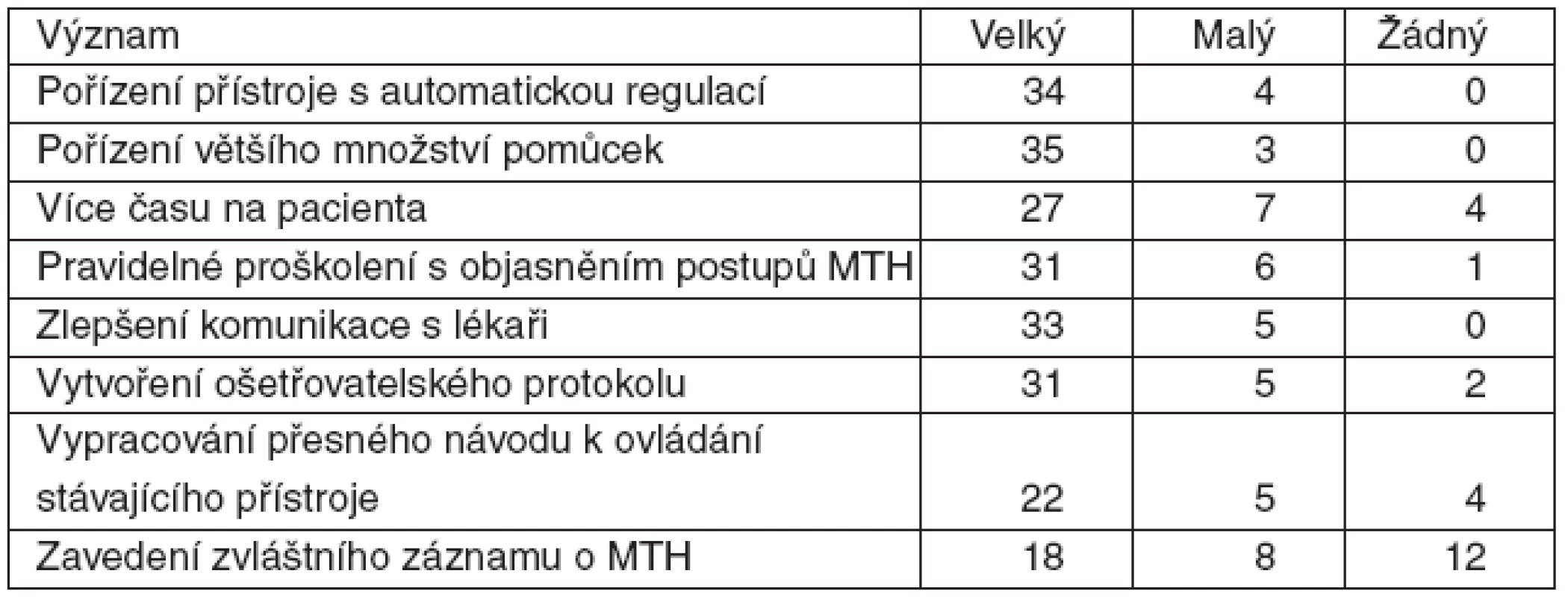
Diskuse
Ačkoli je terapeutická hypotermie doporučována v guidelines ERC a AHA již od roku 2005, nedá se říci, že by byla ve všech zemích světa široce používána. Její užití kolísá od přibližně 30 % pracovišť ve Spolkové republice Německo [11] a Itálii [12], přes asi 60 % v Norsku [13] až k 85 % Velké Británii [14]. Jako důvod bývá nejčastěji uveden nedostatek zkušeností a informací, méně často příliš složitý postup nebo nedostupnost techniky. Terapeutickou hypotermii užívá např. jen 43 % pracovišť v Dolním Rakousku, přičemž nejčastěji uváděným důvodem je nedostatek personálu [15]. I s přihlédnutím k faktu, že s postupem času znatelně roste množství pracovišť užívajících hypotermii (srov. Německo v roce 2007 a Velkou Británii v roce 2010, případně britské studie z let 2007 a 2010), není možno pominout, že 20–70 % nemocných po resuscitaci není hypotermie poskytnuta. V České republice je to obdobné. Škulec et al. zjistili, že v roce 2008 pouze 90 ze 141 (tj. 64 %) JIP poskytujících péči po resuscitaci užívalo terapeutickou hypotermii. Jejich výsledek byl však také ovlivněn nízkým počtem pracovišť, která na studii byla ochotna spolupracovat [16].
Všichni námi oslovení lékaři poskytující poresuscitační péči jsou přesvědčeni o účelnosti hypotermie a zároveň jsou si jisti, že ji poskytují správně. V anonymním dotazníku málokdo přiznal, že si někdy neví rady. Jistotu jim dodává písemný terapeutický protokol, který údajně pravidelně používají. Vidí jej nekriticky, podle jejich mínění je dobrý. Jen dva z dotázaných lékařů by ho zrevidovali. Po pěti letech od vytvoření protokol vskutku revizi potřebuje. V kontraindikacích, byť nejsou absolutní, nevládne shoda. Všichni respondentni by zahájili hypotermii i u nemocného, kterému jen těžko může přinést užitek – po dlouhodobé resuscitaci, zástavě oběhu beze svědků a s dlouhým časovým odstupem do zahájení resuscitace. To nelze považovat za chybu. Mírná terapeutická hypotermie, byť není prosta komplikací, je obecně považována za bezpečnou metodu. Doporučení k jejímu užití bylo i proto rozšířeno na nemocné po KPR pro nedefibrilovatelný rytmus, přestože o její účinnosti nejsou jednoznačné důkazy. Naopak, a to již za chybu považovat lze, čtvrtina oslovených lékařů by hypotermii nezahájila u nemocného, který vykazuje pouze obecnou „tendenci k buzení“. Dvěma respondentům by dokonce stačila pouhá přítomnost spontánní dechové aktivity.
Zajímavá je i nejednoznačnost pojmu oběhová nestabilita. Čtvrtina oslovených nebyla schopna se vyjádřit, kde je jejich osobní hranice dávky vazopresorů, většina považuje za hranici bezpečnosti hypotermie dávku Noradrenalinu 0,6 μg . kg-1 . min-1. Bradykardie pod 40/min by odradila nadpoloviční většinu respondentů. Pokud je dočasná stimulace dostupná, řeší případnou bradykardii sice invazivně, ale velmi účinně. Přesto by ji volila jen malá část lékařů a raději by hypotermii nezahájila.
Dřívější obavy z podání velkého objemu tekutin v úvodu chlazení se nepotvrdily [17, 18, 19]. Ukazuje se, že pozitivní vodní bilance v prvních dnech po úspěšné resuscitaci je spojena s lepším přežitím. Pravděpodobně je to vlivem doplnění cirkulujícího objemu ztraceného v důsledku capillary leak syndromu, podobně jako v průběhu těžké sepse [20]. Bolus vychlazených roztoků nyní považuje většina z oslovených za jednu z nejdůležitějších podmínek pro úspěšně prováděnou hypotermii. Přesto nebyl korektně podán u 70 % nemocných procházejících po KPR Oddělením urgentního příjmu FNOL. Zde se projevila komunikační bariéra v kombinaci s neúplnými znalostmi sester. V časové tísni, kdy se udělovaly sestrám zjednodušené příkazy bez důrazu na rychlost a objem podávaného roztoku, nejspíše docházelo k tomu, že se aplikovalo příliš pomalu příliš malé množství už ne příliš chladných roztoků. Vytvoření ošetřovatelského protokolu by podle respondentů komunikaci zjednodušilo a tento problém odstranilo.
Celých 70 % respondentů uvedlo, že některé nemocné nelze z neznámých důvodů zchladit. U části pacientů to vskutku není vyloučeno. Vyhodnocení odpovědí však naznačuje, že by příčinou tohoto jevu mohly být vedle nedostatečného úvodního bolusu chladných roztoků a nedostatečně hluboká analgosedace (2⁄3 lékařů uvedly, že hypotermii ukončí dříve než po 24 hodinách při „probouzení“) a relaxace. V případě užití přístroje s manuálním ovládáním bez zpětné vazby (jak tomu je v našem případě) mohla mít negativní vliv příliš složitá ruční titrace chlazení a ohřívání, jež způsobila neúměrnou fluktuaci teploty mnohdy vybočující z cílového rozmezí daného terapeutickým protokolem. Respondenti však nepovažují tento úkaz za významný problém.
Sestry rovněž pokládají terapeutickou hypotermii za přínosnou. Většina z nich se řídí podle ordinací lékařů, samostatně pochopitelně nezasahují do indikace a zaměřují se na její praktické provádění. V tom jim nejvíce brání nedostupnost přístroje, který by jim práci ulehčil, a nedostatek pomůcek. Zde se nabízí srovnání se stavem v Dolním Rakousku, kde je nejčastěji uváděným důvodem k nezavedení terapeutické hypotermie do praxe oddělení nedostatek personálu [15]. Část sester naráží i na nepřesnou ordinaci lékařem.
Pro sestry jsou stále tím nejdůležitějším a rozhodujícím faktorem v péči o nemocné po resuscitaci lékaři. Jejich správná indikace a přesná ordinace odsunula přístrojovou techniku až na druhé místo. Proti tomu v technokratickém myšlení lékařů jsou sestry až na čtvrtém místě po přístrojové technice, bolusu tekutin a dostatečné analgosedaci (což asi komentář nevyžaduje).
Cesta k nápravě podle námi oslovených lékařů a sester spočívá především v pořízení přístroje se zpětnou vazbou a automatickou regulací teploty. Částečně se tím odstraní lidský faktor, ošetřovatelská péče o nemocného se zjednoduší a v neposlední řadě se splní podmínka kvalitního chlazení uvedená v konsenzuálním stanovisku ČSARIM a Společnosti urgentní medicíny. S pořízením přístroje souvisí i dostupnost pomůcek, především gelových polštářků, na jejichž nedostatek na KARIM anketa upozornila.
Na lékařích zůstane odpověď na otázky zmíněné v úvodu: koho, kdy, jak rychle a jak dlouho chladit? Měli by se vyhnout kompromisům při hraniční oběhové nestabilitě, nenasazení nebo předčasnému ukončení hypotermie následkem přílišného optimismu při hodnocení neurologického stavu pacienta, dále by měli častěji kontrolovat postup sester, dbát na dodržení objemu a rychlosti podání bolusu studeného krystaloidu v počátku chlazení.
Další navrhované opatření – vypracování ošetřovatelského protokolu – částečně překoná nedostatky v komunikaci mezi lékaři a sestrami. Sestry podle protokolu pak mohou zahájit nebo udržovat hypotermii pouze na základě jednoduchého pokynu lékaře. Protokol však nemůže ústní komunikaci zcela nahradit, poněvadž už tak markantní odosobnění medicíny by se tím dále prohloubilo. Sestry by neměly být slepými a hluchými vykonavatelkami příkazů lékařů, nebo dokonce „stroji“ na přenášení písemně vypracovaných protokolů do praxe. Pravidelné prohlubování jejich znalostí by mělo rovněž významný vliv na kvalitu provádění hypotermie.
Přestože zavedení zvláštního záznamu o provádění hypotermie bezpochyby zpřehlední proces provádění terapeutické hypotermie a zjednoduší zpětnou kontrolu, nezískalo mezi oslovenými zdravotníky podporu. Je to pochopitelné v době, kdy zdravotnická dokumentace značně nabývá na objemu. U personálu, který zpracovává stále větší množství dokumentů, o nichž není přesvědčen, že je bude někdo někdy číst, se zákonitě projevuje značná nechuť k dalšímu rozšiřování administrativy.
Závěr
Terapeutická hypotermie u nemocných po KPR stále není ve všech zemích a na všech pracovištích přijímána zcela bezvýhradně. Některé zásadní otázky nejsou dosud jednoznačně zodpovězeny s podporou dostatečně silnými důkazy. Mimo to je MTH poměrně složitý proces, na kterém se podílí více účastníků, což může vést k chybám. Nepoznané chyby v postupu vedou ke snížení úspěšnosti této metody, a tím k poklesu její popularity.
Je nepochybné, že pokud jsme přesvědčeni o účelnosti jakékoli metody, musíme ji provádět co nejkvalitněji a co nejzodpovědněji. Podle oslovených zdravotníků většinu nedostatků v realizaci MTH odstraní používání přístroje s automatickou regulací teploty pacienta. I finančně méně náročný postup – zevní chlazení pomocí gelových polštářků a proudu studeného vzduchu – nelze realizovat bez dostatečného množství pomůcek. Mimo to vyžaduje i zavedení ošetřovatelského protokolu a důslednou kontrolu celého procesu. Jako nezbytná se ukázala stálá a intenzivní osvěta mezi lékaři a sestrami.
Došlo dne 13. 7. 2011.
Přijato do tisku dne 11. 11. 2011.
Kontaktní adresa:
MUDr. Hynek Fiala
Hněvotín 91
783 47
e-mail: hyfa@seznam.cz
Zdroje
1. Williams, G. R. Jr, Spencer, F. C. The clinical use of hypothermia following cardiac arrest. Ann. Surg., 1959, 148, p. 462–468.
2. Kuboyama, K., Safar, P., Radovsky, A., Tisherman, S. A., Stezoski, S. W., Alexander, H. Delay in cooling negates the beneficial effect of mild resuscitative cerebral hypothermia after cardiac arrest in dogs: a prospective, randomized study. Crit. Care Med., 1993, 21, p. 1348–1358.
3. Weinrauch, V., Safar, P., Tisherman, S., Kuboyama, K., Radovsky, A. Beneficial effect of mild hypothermia and detrimental effect of deep hypothermia after cardiac arrest in dogs. Stroke, 1992, 23, p. 1454–1462.
4. Hypothermia after Cardiac Arrest Study Group Mild therapeutic hypothermia to improve the neurologic outcome after cardiac arrest. N. Engl. J. Med., 2002, 21, 346, 8, p. 549–556.
5. Bernard, S. A., Gray, T. W., Buist, M. D. et al. Treatment of Comatose Survivors of Out-of hospital cardiac arrest with induced hypothermia. N. Engl. J. Med., 2002, 346, p. 557–563.
6. Deakin, C. D., Nolan, J. P., Soar, J., Sunde, K., Koster, R. W., Smith, G. B., Perlina, G. D. European Resuscitation Council Guidelines for Resuscitation 2010 Section 4. Adult advanced life support. Resuscitation, 2010, 81, 10, p. 1305–1352.
7. Škulec, R., Truhlář, A., Šeblová J. et al. In-hospital therapeutic hypothermia in cardiac arrest survivors: Groeing implementation in the Czech Republic (PRE-COOL 2: Hospital Survey 2008. Anest. intenziv. med., 2010, 6, p. 317–323.
8. Dostál, P., Černý, V., Cvachovec, K., Ševčík, P., Šeblová, J., Truhlář, A., Škulec, R., Prchlík, M. Konsenzuální stanovisko k použití terapeutické hypotermie. Dostupné na www: http://www.csarim.cz/Text/metodicke-pokyny-a-stanoviska-csarim-1?MenuItemId=38
9. Fiala, H., Berta, E., Gabrhelík, T., Šafránek, P. Má mírná terapeutická hypotermie stejný vliv na výsledný neurologický stav nemocných po resuscitaci v nemocnici, mimo nemocnici pro defibrilovatelný a nedefibrilovatelný rytmus? Anest. intenziv. med., 2011, 4, p. 216–226.
10. Gehrová, M. Kardiopulmonální resuscitace na Oddělení urgentního příjmu FN Olomouc, 2011, Bakalářská práce FZV UP v Olomouci. Dostupné na www: http://theses.cz /id/1hstsn/GEHROV_MICHAELA_KPR_NA_ODDLEN_URGENTNHO_PJMU_FNOL.pdf
11. Wolfrum, S., Radke, P. W., Pischon, T., Willich, S. N., Schunkert, H., Kurowski, V. Mild therapeutic hypothermia after cardiac arrest – a nationwide survey on the implementation of the ILCOR guidelines in German intensive care units. Resuscitation, 2007, 72, 2, p. 207–213.
12. Bianchin, A., Pellizzato, N., Martano, L., Castioni, C. A. Therapeutic hypothermia in Italian intensive care units: a national survey. Minerva Anestesiol., 2009, 75, 6, p. 357–362.
13. Sunde, K., Pytte, M., Jacobsen, D., Mangschau, A., Jensen, L. P., Smedsrud, C., Draegni, T., Steen, P. A. Implementation of a standardised treatment protocol for post resuscitation care after out-of-hospital cardiac arrest. Resuscitation, 2007, 73, 1, p. 29–39.
14. Binks, A. C., Murphy, R. E., Prout, R. E., Bhayani, S., Griffiths, C. A., Mitchell, T., Padkin, A., Nolan, J. P. Therapeutic hypothermia after cardiac arrest – implementation in UK intensive care units. Anaesthesia, 2010, 65, 3, p. 260–265.
15. Kliegel, A., Gamper, G., Mayr, H. Therapeutic hypothermia after cardiac arrest in Lower Austria – a cross-sectional survey. Eur. J. Emerg. Med., 2011, 18, 2, p. 105–107.
16. Škulec, R., Truhlář, A., Knor, J., Šeblová, J., Černý, V. The practice of therapeutic mild hypothermia in cardiac arrest survivors in the Czech republic. Minerva Anestesiol., 2010, 27.
17. Larsson, I. M., Wallin, E., Rubertsson, S. Cold saline infusion and ice packs alone are effective in inducing and maintaining therapeutic hypothermia after cardiac arrest. Resuscitation, 2010, 81, 1, p. 15–19.
18. Jacobshagen, C., Pax, A., Unsöld, B. W., Seidler, T., Schmidt-Schweda, S., Hasenfuss, G., Maier, L. S. Effects of large volume, ice-cold intravenous fluid infusion on respiratory function in cardiac arrest survivors. Resuscitation, 2009, 80, 11, p. 1223–1228.
19. Nordmark, J., Johansson, J., Sandberg, D., Granstam, S. O., Huzevka, T., Covaciu, L., Mörtberg, E., Rubertsson, S. Assessment of intravascular volume by transthoracic echocardiography during therapeutic hypothermia and rewarming in cardiac arrest survivors. Resuscitation, 2009, 80, 11, p. 1234–1239.
20. Soar, J., Foster, J., Breitkreutz, R. Fluid infusion during CPR and after ROSC – is it safe? Resuscitation, 2009, 80, 11, p. 1221–1222.
Štítky
Anesteziologie a resuscitace Intenzivní medicína
Článek Fasciální konceptČlánek Poselství anesteziologůmČlánek Nejbližší odborné konferenceČlánek JMENNÝ REJSTŘÍKČlánek VĚCNÝ REJSTŘÍK
Článek vyšel v časopiseAnesteziologie a intenzivní medicína
Nejčtenější tento týden
2011 Číslo 6- Jak souvisí postcovidový syndrom s poškozením mozku?
- Perorální antivirotika jako vysoce efektivní nástroj prevence hospitalizací kvůli COVID-19 − otázky a odpovědi pro praxi
- Neodolpasse je bezpečný přípravek v krátkodobé léčbě bolesti
- Metamizol v léčbě různých bolestivých stavů – kazuistiky
- Léčba akutní pooperační bolesti z pohledu ortopeda
-
Všechny články tohoto čísla
- Výsledky atestací oboru Intenzivní medicína – můžeme být spokojeni?
- Fasciální koncept
- Chladit či nechladit? Úskalí zavedení léčebného protokolu terapeutické hypotermie
- Vliv terlipresinu na perfuzi vitálně důležitých orgánů při kardiopulmonální resuscitaci – experimentální studie TERCA (Terlipressin in Cardiac Arrest)
- Ťažký priebeh Stillovej choroby s multiorgánovým zlyhávaním a závažnou pečeňovou dysfunkciou
- Principy umělé plicní ventilace u chronické obstrukční plicní nemoci
- Dvousté výročí J. Y. Simpsona
- Poselství anesteziologům
- 18. kongres ČSARIM, Praha 6.–8. 2011 – část II. Abstrakta a postery
-
Max Harry Weil, MD, PhD, ScD (Hon)
(1927–2011) -
MUDr. Karel ZÍTKO
(1928–2011) - Nejlepší odborné publikace v roce 2010
- Ohlédnutí za XVIII. kongresem ČSARIM, Praha 2011
- Newsletter CSIM č. 1, (18. 10. 2011)
- Formáty účasti ČSIM a jejich definice
- Nejbližší odborné konference
- Competency based training in intensive care medicine in Europe (druhá část)
- JMENNÝ REJSTŘÍK
- VĚCNÝ REJSTŘÍK
- Anesteziologie a intenzivní medicína
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Principy umělé plicní ventilace u chronické obstrukční plicní nemoci
- Výsledky atestací oboru Intenzivní medicína – můžeme být spokojeni?
- Ťažký priebeh Stillovej choroby s multiorgánovým zlyhávaním a závažnou pečeňovou dysfunkciou
- Fasciální koncept
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



