-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Kardiovaskulární prevence: časná a důsledná prevence versus pozdní intervence, komplexní přístup k léčbě ovlivnitelných rizikových faktorů: hypertenze a dyslipidemie
Cardiovascular prevention: early and consistent prevention versus late intervention, complex approach to the treatment of modifiable risk factors: hypertension and dyslipidemia
Cardiovascular diseases (not including COVID-19 infection) are still one of the most common causes of mortality and morbidity in our country and in developed countries. Today no one questions the intervention of all risk factors for atherosclerosis after a cardiovascular event, although unfortunately even in this case the recommended target values are often not achieved. However, the intervention of risk factors in primary prevention is often neglected. Atherosclerosis is a long-term process, developing since the childhood. It is a continuous process and the event itself is only the culmination of this process. Therefore, it is necessary to intervene in key risk factors early in life, and we have ample evidence that even early pharmacological intervention has a clear effect on slowing or stopping the process of atherosclerosis.
Keywords:
arterial hypertension – dyslipidemia – early intervention – risk factors of atherosclerosis
Autoři: Lukáš Zlatohlávek
Působiště autorů: 3. interní klinika 1. LF UK a VFN, Praha
Vyšlo v časopise: Vnitř Lék 2021; 67(7): 412-418
Kategorie: Přehledové články
Souhrn
Kardiovaskulární onemocnění (pomiňme t. č. infekci covid-19) patří stále mezi nejčastější příčiny mortality a morbidity u nás a ve vyspělých zemích. Dnes nikdo nezpochybňuje intervenci všech rizikových faktorů aterosklerózy po proběhlé kardiovaskulární příhodě, i když ani v tomto případě často není dosaženo doporučených cílových hodnot rizikových faktorů. Opomíjena zůstává intervence rizikových faktorů v prevenci primární. Víme, že ateroskleróza je proces dlouhodobý, vyvíjející se již od dětství. Jedná se o proces kontinuální a vlastní příhoda je jen završením tohoto procesu. Proto je nutno intervenovat klíčové rizikové faktory již v časném věku. Exituje dostatek důkazů, že i časná farmakologická intervence má jasný pozitivní vliv na zpomalení či zastavení procesu aterosklerózy.
Klíčová slova:
dyslipidemie – arteriální hypertenze – časná intervence – rizikové faktory aterosklerózy
Úvod
Kardiovaskulární onemocnění (KVO) patří mezi nejčastější příčiny mortality a morbidity ve vyspělých zemích. Nicméně za posledních 30 let došlo k regresi kardiovaskulární mortality ze zhruba 60 % na současných zhruba 40 % (následované onkologickými onemocněními s přibližně 25 %) (1). Tohoto úspěchu bylo dosaženo cílenou a správnou intervencí všech rizikových faktorů aterosklerózy. Kromě efektu farmakoterapie musíme zdůraznit i efekt režimových opatření. Mezi ně patří zejména „boj“ s kouřením, dále má jistě svou velkou zásluhu opakovaná, ač často laicky nevědecká a nepřesná diskuze o dietních opatřeních.
Prevalence diabetu sice vzrůstá, ale dochází k jeho stále lepší kompenzaci. Je nutné si uvědomit, že diabetik neumírá na hyper-, event. hypoglykemii, ale umírá zejména na makrovaskulární komplikace diabetu, tedy kardiovaskulární onemocnění. A proto u diabetiků musíme dbát jednak na včasné zahájení terapie, jednak na dosahování cílových hodnot rizikových faktorů KVO.
Arteriální hypertenze je již několik desetiletí v hledáčku cílových kompenzací stran poklesu prevalence kardiovaskulárních onemocnění, identicky jako dyslipidemie.
Pokud si uvědomíme předchozí text, tak abychom dosáhli co nejnižšího kardiovaskulárního rizika pacienta, musíme intervenovat několik rizikových faktorů. Stran primární prevence vyhrává na první čáře kouření, jelikož boji s kouřením v primární prevenci je dnes věnována velká pozornost a řada odborníků i laické veřejnosti toto akceptuje. Dalším faktorem, kterému je věnována velká pozornost, je obezita, kdy sice řada pacientů svůj boj s obezitou příliš nevyhrává, ale o obezitě se ví, mluví a stále se pokoušíme ji intervenovat. Při primodiagnostice diabetu je dnes prakticky ihned farmakoterapie volbou číslo jedna, dokonce i v době prediabetu, a nikdo neváhá při nově diagnostikovaném diabetu léky nasadit. Kupodivu zcela rozdílný je postup při nové diagnostice arteriální hypertenze a zejména dyslipidemie. Opakovaně vídáme, že do ambulance přijde pacient s arteriální hypetenzí, který je několik let bez farmakoterapie. Často ještě horší konstatování je u pacientů s dyslipidemií. Velice často pacienti splňují jasně kritéria pro zahájení farmakoterapie, zejména v časném věku, ale jsou i několik let bez farmakoterapie. Přitom ateroskleróza je proces dlouhodobý a teprve při klinické manifestaci je tato farmakoterapie zahájena. Je často až nepochopitelný tento přístup z řad lékařů, přitom důkazů pro časné zahájení farmakoterapie, viz další text, je velké množství.
A k tomuto cíli musíme kromě důležité nefarmakologické intervence použít poměrně silnou farmakoterapii s velice častou kombinační terapií jednoho rizikového faktoru. Jak víme, s přibývajícím počtem tablet klesá compliance našich pacientů k farmakoterapii. Proto je výhodná fixní kombinační terapie, ať na poli diabetologie či lipidologie či stran terapie arteriální hypertenze. Dnes máme na trhu i fixní kombinaci antihypertenziva s hypolipidemikem. Tím lze dosáhnout nejen dosažení doporučených cílových hodnot, ale i další KV protekce našeho pacienta.
Zhang et al. (2) sledoval 36 030 amerických občanů, u kterých byl při vstupu ve věku 18–39 let po dobu 17 let sledován vliv arteriální hypertenze (SBP ≥ 130 mmHg oproti pod 130 mmHg, DBP ≥ 80 mmHg oproti pod 80 mmHg) a dyslipidemie (LDL ≥ 2,6 mmol/l oproti pod 2,6 mmol/l) na rozvoj srdečního selhání, ICHS a iCMP. Zjistil, že zvýšená hladina cholesterolu zvyšuje o 64 % riziko ICHS, nezávisle na další expozici. Vyšší SBP byl asociován s 37% rizikem srdečního selhání a DBP s 21% zvýšením rizika srdečního selhání.
K identickým závěrům došel Ference (3) u 438 952 britských probandů, kdy expozice nízkým hladinám LDL cholesterolu a nízkým hodnotám systolického i diastolického krevního tlaku byla asociována s nižším kardiovaskulárním rizikem.
Lipidologie a kardiovaskulární (KV) riziko
V České republice vycházíme ze společných doporučení Evropské kardiologické společnosti a Evropské společnosti pro aterosklerózu z roku 2019 (4). Pacienti jsou stratifikováni dle rizika, jednak dle platných tabulek SCORE pro daný region, a dále dle přítomnosti dalších rizikových faktorů na kategorie v nízkém, středně zvýšeném, vysokém, velmi vysokém a nově dokonce extrémním riziku. Na recentním sjezdu ESC byly prezentovány nové tabulky SCORE2 (Obr. 2), kdy SCORE2 zohledňuje nejen riziko fatálních infarktů myokardu a mozkových příhod, ale i riziko nefatálních příhod, což je změna oproti původnímu systému SCORE (5). Dále je k dispozici samostatný nástroj SCORE 2‑OP pro „starší osoby“ (ve věku 70 let a více), který zohledňuje konkurenční riziko úmrtí z jiných příčin (6).
Do nízkého rizika patří jedinci s rizikem dle SCORE (Obr. 1) pod 1 %, dále jsou to pacienti ve středním riziku (mladí pacienti (s DM 1. typu do 35 let věku; DM 2. typu do 50 let věku) s trváním diabetu do 10 let, bez dalších rizikových faktorů či vypočteným rizikem fatální KV příhody pomocí SCORE ≥ 1 % a < 5). Do kategorie vysokého rizika patří pacienti s významně izolovaně zvýšeným rizikovým faktorem, zejména TC > 8 mmol/l, LDL‑C > 4,9 mmol/l nebo TK ≥ 180/110 mmHg, dále pacienti s FH bez dalších velkých rizikových faktorů či pacienti s DM bez orgánového poškození, s dobou trvání DM ≥ 10 let nebo s dalším rizikovým faktorem, pacienti s CKD 2. a 3. stupně (eGFR 30–59 l/min/1,73 m2) či vypočteným rizikem fatálních KV příhod pomocí SCORE ≥ 5 % a < 10 %. Pacienty s velmi vysokým rizikem se rozumí pacienti s klinicky anebo zobrazovací metodou prokázaným KV onemocněním aterosklerotické etiologie (ASKVO). ASKVO zahrnuje předchozí AKS (IM nebo nestab. AP), stabilní AP, koronární revaskularizace (PCI, CABG a jiné arteriální revaskularizace), CMP a TIA a ICHDK. Za ASKVO jednoznačně prokázané zobrazovací metodou považujeme nález nemoci více koronárních tepen se stenózou 2 velkých epikardiálních tepen (> 50 %), nebo významné AS změny karotid detekované ultrazvukově, dále pacienty s DM s orgánovým postižením anebo přítomnost nejméně 3 velkých RF, pacienty a časně vzniklým DM 1. typu s dobou trvání > 20 let, jedince s CKD 4. a 5. stupně (eGFR < 30 ml/min/1,73 m2) či vypočteným rizikem fatální KV příhody pomocí SCORE ≥ 10 % a v neposlední řadě pacienty FH s ASKVO nebo alespoň jedním dalším velkým rizikovým faktorem. Nově je zde skupina pacientů s extrémním rizikem, což jsou jedinci s ASKVO a s druhou příhodou v průběhu dvou let při současném užívání maximální tolerované dávky statinu a ezetimibu.
Obr. 1. Stanovení KV rizika dle ESC/EAS 2019 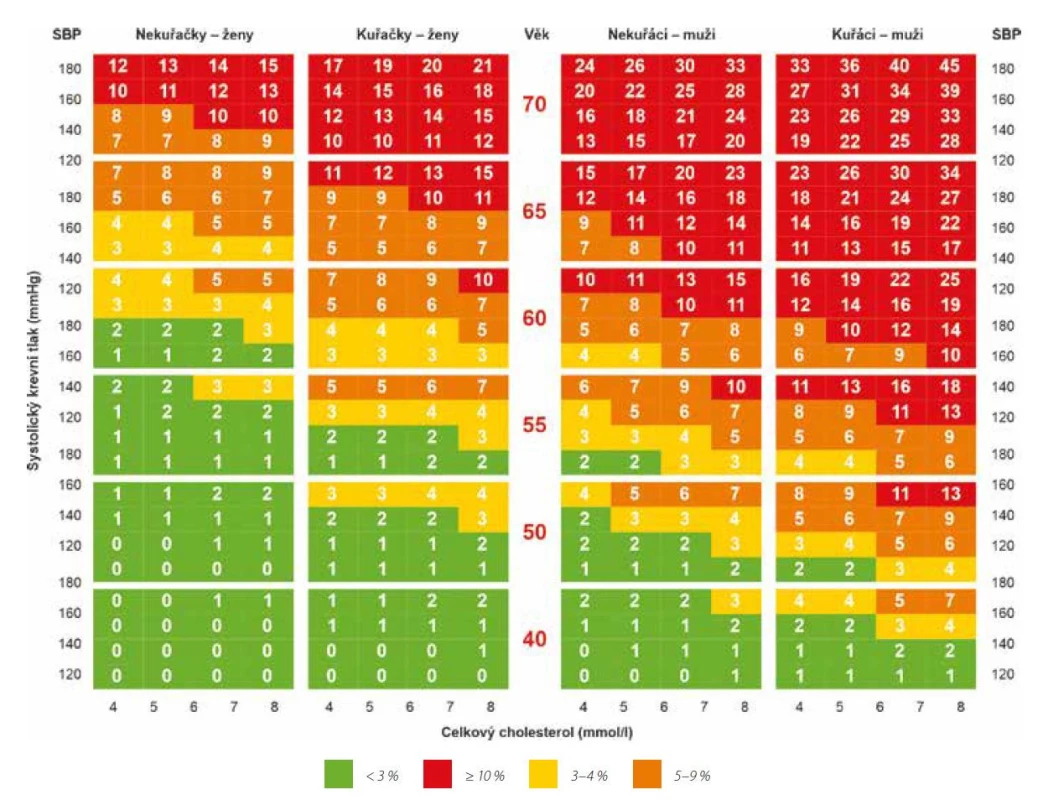
Obr. 2. Grafy SCORE2 pro odhad KV rizika ve čtyřech evropských rizikových regionech 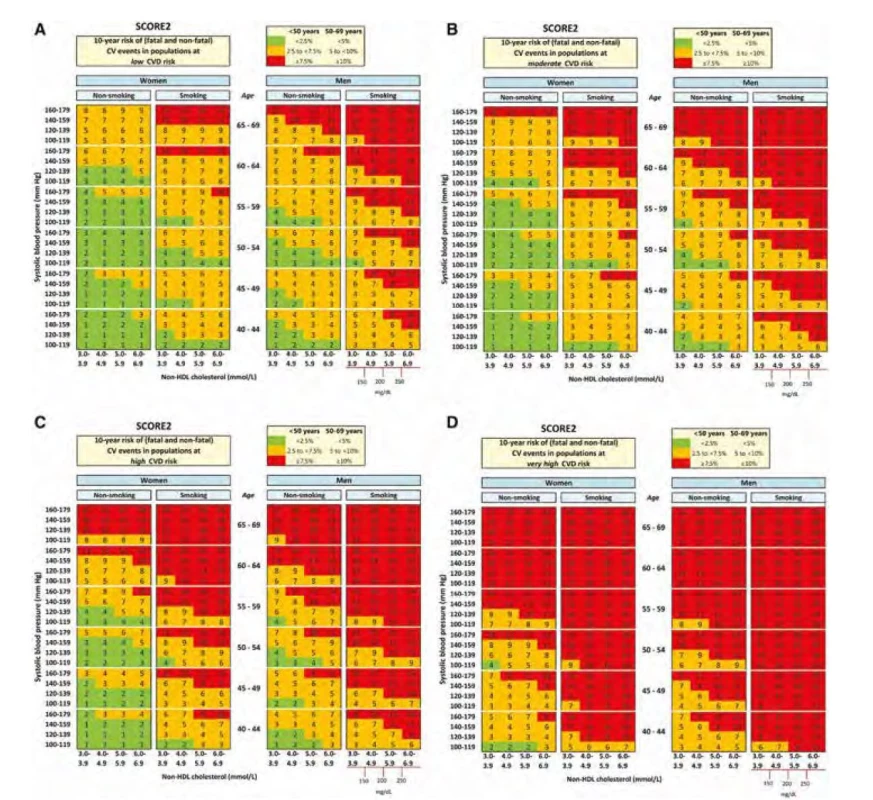
Dle rizika se řídíme i cílovými hladinami LDL cholesterolu. U pacienta se středním KV rizikem je to pod 2,6 mmol/l, u pacientů s vysokým KV rizikem se hranice posunula pod hodnotu 1,8 mmol/l a s doporučením snížení hladiny LDL o nejméně 50 % hodnoty před léčbou a u pacientů ve velmi vysokém riziku je to nyní pod 1,4 mmol/l a nejméně 50% snížení vstupní hodnoty LDL cholesterolu. U pacientů v extrémním riziku je doporučená cílová hladina LDL‑C pod 1,0 mmol/l.
Víme, že každým snížením LDL cholesterolu o 1 mmol/l dojde ke snížení kardiovaskulárního rizika o zhruba 21 %. A dle výsledků posledních nejnovějších klinických studií s PCSK-9 inhibitory (7) jsou tyto na první pohled nízké hodnoty bezpečné a profitující pro naše pacienty.
Ovšem ne u všech pacientů se lze striktně řídit hladinou LDL cholesterolu. Například u diabetiků či pacientů s metabolickým syndromem, či ještě lépe u pacientů s hypertriglyceridemií je hodnota LDL cholesterolu „de facto“ falešně nízká. Všimněme si, že proto není LDL ani součástí kritérií metabolického syndromu, ale je zde hladina triglyceridů a HDL cholesterolu. V tomto případě platí jako nejpřesnější marker kardiovaskulárního lipidového rizika hladina apolipoproteinu B. Ta by měla u pacientů v primární prevenci být do 1 mmol/l a u pacientů ve vysokém (pod 0,8 g/l) či dokonce velmi vysokém riziku pod 0,65 g/l.
Statiny jsou kompetitivními inhibitory 3-hydroxy-3 - methylglutaryl‑koenzym A (HMG‑CoA) reduktázy, jejichž působením dojde k poklesu intracelulární koncentrace cholesterolu a následně ke zvýšenému vychytávání LDL cholesterolu z plazmy.
Kromě hlavního hypolipidemického účinku jsou známy i jiné účinky statinů. Jedná se především o zlepšení funkčních schopností endotelu. Dysfunkce endotelu je v těsném vztahu s lokálním nedostatkem oxidu dusnatého (NO) uvolňovaného endotelem a zvýšenou produkcí superoxidových aniontů, které degradují NO. V experimentech bylo prokázáno, že statiny zvyšují produkci NO přibližně dvojnásobným zvýšením aktivity endoteliální NO syntázy (8), čímž zesiluje relaxaci cévní stěny zprostředkovanou oxidem dusnatým.
Význam pro antiaterogenní účinky statinů má i stabilizace ateromových plátů. Akutní příčinou příhod u pacientů s ICHS je nejčastěji ruptura nestabilního ateromového plátu, kde hraje zásadní roli jeho infiltrace zánětlivými buňkami. Statin inhibuje infiltraci ateromového plátu zánětlivými buňkami a také tlumí migraci a proliferaci buněk hladké svaloviny cév. Redukuje též akumulaci cholesterolu v makrofázích, čímž zabraňuje jejich aktivaci.
Pokles hladiny LDL cholesterolu odpovídá zhruba poklesu pozorovaného ve studii CURVES (9), kde došlo např. po podání atorvastatinu (ve stoupající dávce 10, 20, 40, 80 mg) k poklesu LDL cholesterolu o 38, 46, 51 a 54 %, celkový cholesterol se snížil o 28–42 %.
Velké klinické důkazy přináší studie ASCOT (10). Tato randomizovaná studie s 2 x 2 designem byla dvojitě slepá, multicentrická, primárně zaměřená na ověření antihypertenzní léčby. Zde se budeme zabývat větví LLA (Lipid Lowering Arm). Celkem 10 305 pacientů s hypertenzí a celkovým cholesterolem do 6,5 mmol/l bylo rozděleno do dvou skupin, užívali atorvastatin (10 mg), nebo placebo. Sledování trvalo v průměru 3,5 roku, studie musela být předčasně ukončena pro příliš velký pozitivní rozdíl mezi aktivně léčenou a placebovou skupinou. Výsledky je možno shrnout následovně: atorvastatin v dávce 10 mg snížil výskyt kardiovaskulárních příhod a cévních mozkových příhod u nemocných s dobře kontrolovanou hypertenzí a normálními nebo jen mírně zvýšenými hladinami cholesterolu. Ve studii použitá dávka je velmi reálná z hlediska každodenní praxe. Pozitivní výsledky byly prokazatelné ve všech podskupinách (diabetici, nediabetici, mladí pacienti, pacienti vyššího věku, metabolický syndrom…) (Graf 1).
Graf 1. Kumulativní výskyt nefatálního infarktu myokardu a ischemické choroby srdeční, ASCOT-LLA 

ASCOT-LLA = Angio–Scandinavian Cardiac Outcomes Trial–Lipid–Lowering Arm; HR = úroveň nebezpečí (Sever, et al. 2003) V roce 2018 byla publikována analýza studie ASCOT‑Legacy, které se účastnilo 4 605 pacientů z větve z LLA a byla u nich po dobu 15,7 roku (medián) sledována celková a kardiovaskulární mortalita. Po tuto dobu zemřelo v placebové větvi 39,5 % pacientů a 37,3 % v atorvastatinové větvi (HR 0,85; 95 % CI 0,72–0,99; p = 0,0395). Tento výsledek potvrzuje dlouhodobý přínos terapie statiny ve snižování rizika úmrtí na kardiovaskulární choroby. Mechanismus tohoto dlouhodobého účinku může být dle autorů studie založen na iniciální stabilizaci aterosklerotického plátu v průběhu původní studie. Vyhodnocení studie ASCOT po 10 letech od jejího skončení ukazuje dlouhodobý přínos léčby hypercholesterolemie z hlediska mortality. Přínos léčby s časem rostl, a to dokonce i u pacientů, kteří léčbu ukončili (11).
Arteriální hypertenze a KV riziko
Prevalence arteriální hypertenze v České republice ve věkové kategorii 25–64 let se pohybuje kolem 40 % s výrazným nárůstem ve vyšších věkových kategoriích (ve věku nad 55 do 64 let má art. hypertenzi 72 % mužů a 65 % žen) (12). Etiopatogeneticky se zhruba z 90 % jedná o arteriální hypertenzi esenciální, cca 10 % se přisuzuje sekundární etiologie. Nicméně toto číslo je velice pravděpodobně vyšší, proto nemalá část sekundární art. hypertenze je nediagnostikovaná. Nedílnou součástí péče o hypertonika je i screening event. orgánových komplikací a přidružených onemocnění. Ke stratifikaci KV rizika používáme opět tabulky SCORE (viz Obr. 1).
Nedílnou součástí terapie jsou nefarmakologická opatření: zanechání kouření, omezení příjmu alkoholu až plná abstinence, zvýšený příjem ovoce a zeleniny, omezení příjmu soli na 5 g, pravidelná pohybová aktivita 3–4x týdně 30–45 minut, redukce tělesné váhy. Většina pacientů, pokud k tomu mají vůli, reaguje na tato režimová opatření pozitivně. Nemusí to ale platit pro všechny. Víme, že někteří pacienti (nositelé alel GG genu pro angiotenzinogen) jsou necitliví na dietní omezení příjmu soli (13).
Mezi léky první volby při zahájení farmakologické terapie patří: ACE‑inhibitory, AT1 blokátory, dlouhodobě působící blokátory kalciových kanálů, diuretika a β‑blokátory. β‑blokátory patří mezi léky volby zejména u pacientů s manifestní ICHS a u pacientů se zvýšenou sympatickou aktivitou (tachykardie…). Blokátory kalciových kanálů patří mezi metabolicky neutrální antihypertenziva a jsou skupinou vhodnou do kombinačních terapií. Princip jejich antihypertenzivního účinku je systémová vazodilatace a jejich poměrně častým nežádoucím účinkem jsou zejména periferní otoky. Diuretika jsou skupina léků s širším efektem na ledviny, nicméně jejich řekněme společným jmenovatelem je „odpuštění“ tekutiny ze systému cév. Jejich nežádoucím účinkem může být dehydratace a poruchy metabolismu minerálů. Jsou také vhodnými léky do kombinace s ostatními antihypertenzivy. AT-1 blokátory jsou léky s podobnými indikacemi jako ACE‑inhibitory a jsou používány, pokud dojde k nežádoucímu účinku při terapii ACE‑I, zejména kašli. ACE‑I inhibitory jsem dnes nejvíce používanou skupinou antihypertenziv pro své četné nejen antihypertenzní účinky, ale i pro svou velkou škálu pozitivních „vedlejší“ účinků, a to kardioprotektivních, nefroprotektivních, vazoprotektivních a současně patří mezi tzv. metabolicky pozitivní antihypertenziva.
Renin‑angiotenzinový systém (RAS) hraje významnou roli v řadě homeostatických procesů, především v regulaci krevního tlaku, vodního a minerálního prostředí. Renin štěpí angiotenzinogen na angiotenzin I. Ten je účinkem konvertujícího enzymu (ACE) přeměněn na angiotenzin II (A II). Výsledkem je pokles cévní rezistence, krevního tlaku a předtížení (preloadu) a dotížení (afterloadu) (14). Protože cestou ACE je degradován také bradykinin, dochází ke zvýšení jeho koncentrace, která se podílí na vazodilatačním účinku inhibitorů ACE.
Ze všech antihypertenziv právě inhibitory ACE prokázaly u hypertoniků schopnost účinně snížit krevní tlak a zároveň zvrátit proces kardiovaskulární remodelace. V experimentální studii perindopril prokázal schopnost snížit progresi aterosklerózy a zamezit akcelerovanému rozvoji aterosklerotických lézí (Candido C et al. 2002). Základní mechanismy jsou četné: protekce endotelu, antimitogenetické a antitrombotické účinky stabilizující plát a pravděpodobně i antioxidační účinek, přičemž mnohé z nich jsou zprostředkovány právě angiotenzinem II a bradykininem.
ACEi jsou indikovány k léčbě arteriální hypertenze, v rámci základních 4 skupin terapie arteriální hypertenze. ACEi jsou indikovány zejména k terapii: při hypertrofii levé komory, při srdečním selhání a dysfunkci levé komory, u stavů po infarktu myokardu, u stavů po CMP, při ischemické chorobě dolních končetin, při diabetické a nediabetické nefropatii, při proteinurii, dále kde je žádoucí nezhoršit metabolické poměry při diabetes mellitus a při dyslipoproteinemii. Kontraindikovány jsou v těhotenství.
Jednoznačně průlomovou studií byla studie EUROPA s perindoprilem (15). Do této studie bylo randomizováno více než 12 000 pacientů se stabilní ICHS bez známek srdečního selhání a s poměrně nízkým rizikovým profilem. Pacienti byli randomizováni do dvou větví buď k perindoprilu 8 mg denně, nebo k placebu. Primární souhrnný sledovaný cíl (úmrtí z KV příčin, nefatální IM a zástava srdce s úspěšnou resuscitací) byl při léčbě perindoprilem během průměrné doby sledování 4,2 let snížen o 20 %, výskyt infarktu myokardu o 24 % (Graf 2). Výsledky nebyly závislé na vstupní hodnotě krevního tlaku a již užívané medikamentózní léčbě.
Graf 2. Rozdíl v incidenci fatálního a nefatálního infarktu myokardu ve studii EUROPA 
U 118 pacientů zařazených do studie EUROPA byl proveden intrakoronární ultrazvuk (studie PERSPECTIVE). Plochy cév, plaků a lumen byly měřeny v 711 (perindopril 360, placebo 351) 5mm koronárních segmentech. Každý jednotlivý intrakoronární ultrazvukový průřez byl označen, zda je kalcifikován (ano/ne), a dle stupně postižení rozdělen do tří skupin: 0–25 %, 25–50 % a 50–100 % kalcifikace. Koronární pláty bez nebo s nízkým obsahem vápníku (0–25 %) regredovaly při terapii perindoprilem a nezměnily se na placebu (-0,33 ± 1,74 vs. -0,03 ± 1,66; P = 0,04). Plaky obsahující střední množství vápníku (skupina 25–50 %) se nezměnily a plaky se závažným množstvím kalcifikace (skupina 50–100 %) progredovaly. Nekalcifikované plaky tedy mohou regredovat při terapii ACE inhibitory, resp. v tomto případě perindoprilem (16).
Další klinickou studií je studie ADVANCE (Action in Diabetes and Vascular Disease). Tato studie hodnotila účinnost podávání kombinace perindoprilu s indapamidem u diabetiků 2. typu nezávisle na počátečním krevním tlaku a vstupní antihypertenzní léčbě. Kombinační léčba byla dobře tolerována a po 4,3 roku došlo ke statisticky významnému snížení rizika závažné vaskulární příhody (o 9 %) včetně úmrtí. Účinnost léčby se výrazně nelišila v závislosti na krevním tlaku a konkomitantní léčbě na začátku studie (17).
Kromě sledování kardiovaskulární mortality sledujeme i celkovou mortalitu, kdy odpověď na tuto otázku nám přinesla metaanalýza sedmi studií, zahrnující 71 401 pacientů užívajících ACE - I. Studie byly vybrány tak, aby byli zařazeni pacienti s hypertenzí léčení moderní terapií včetně statinů a antiagregační terapií. Jednalo se o studie ALLHAT, ANBP-2, pilot HYVET, JMIC - B, ASCOT - BPLA, ADVANCE a HYVET. Podávání ACE‑inhibitorů ve srovnání s kontrolní léčbou (jinými antihypertenzivy nebo placebem) souhrnně snížilo celkovou mortalitu pacientů o 10 % (95 % CI 0,84–0,97, p = 0,004) (18). V následné analýze byl zjištěn rozdílný účinek jednotlivých ACE‑inhibitorů na snížení celkové mortality, přičemž pouze léčba obsahující perindopril (studie ASCOT - BPLA, ADVANCE a HYVET) byla spojena se statisticky významným poklesem celkové mortality (snížení relativního rizika o 13 %; p < 0,001).
Komplexní účinná terapie KVO, časná intervence, adherence k terapii
Představme si typického pacienta s metabolickým syndromem, který má diabetes mellitus, dyslipidemii, arteriální hypertenzi a hyperurikemii. Dle odborných doporučení má tento pacient užívat jistě metformin + další antidiabetikum, statin, fibrát, ACE‑inhibitor, blokátor kalciových kanálů, event. i diuretikum a antiuratika, tj. minimálně 8 tablet, a pokud by to bylo v sekundární prevenci, tak dále 1–2 antiagregancia a β‑blokátor. Jak víme, tak se stoupajícím počtem tablet klesá adherence našich pacientů k farmakoterapii. A proto i z tohoto důvodů se opomíjejí některé klíčové rizikové faktory, jako např. dyslipidemie, ale i art. hypertenze, které jsou klíčové pro další progresi aterosklerózy a z toho plynoucí klinické manifestace v podobě kardiovaskulárních příhod.
A proto je nutné si uvědomit časnost zahájení farmakoterapie. Již se vryly klasické věty: „za chyby, které uděláme nyní, zaplatíme později“ či „on cholesterol do prvního infarktu či mrtvice nebolí“. Tímto je ale nutné se zejména řídit. Často opomínáme nebo oddalujeme farmakoterapii „relativně“ mladých pacientů, např. čtyřicátníků. Často tolerujeme lehkou hypertenzi u těchto pacientů, a to nemluvě o dyslipidemii. Vyšší TK alespoň přivede pacienty k lékaři s bolestí hlavy, ale jak je napsáno výše: „cholesterol dlouho nebolí“ a velice často jej opomíjíme léčit včas. A právě včasnou farmakoterapií v tomto věku dokážeme předejít rozvoji aterosklerotických plátů jako takových a dokonce předejít komplikacím aterosklerózy, tj. kardiovaskulárním chorobám.
Dnes je již běžně používán pojem „cévní věk“ oproti biologickému či reálnému věku pacienta. Určení, resp. vyjádření tohoto cévního rizika pacienta dokazuje i nově zaváděný pojem supernomální cévní věk (19): Pokud odečteme od skutečného věku dle tabulek SCORE určený cévní věk pacienta a tento výsledek rozdělíme do časného (< -5,7 let), normálního (-5,7 až 6,8 let) a supernormálního cévního věku (> než 6,8 let). Rozdíl věku byl inverzně a signifikantně (P < 0,01) asociován s kardiovaskulárními příhodami. Supernormální cévní věk měl nižší KV riziko oproti normálnímu (HR 0,59 [95 % CL, 0,41–0,85]) a časný vaskulární věk vyšší KV riziko (HR 2,7 [95 % CI, 1,55–4,70]). Toto sledování probíhalo v rámci Malmo Diet and Cancer Study kohortě (2 642 účastníků). Tyto asociace nebyly pozorovány na celkové mortalitě.
Pozdní intervence
Ano, pokud dojde pacient do stadia klinické manifestace aterosklerózy, tedy infarktu myokardu či ischemické cévní mozkové příhody, nikdo nezpochybňuje indikaci antiagregace, plné antihypertenzní terapie, maximální tolerované dávky statinů, terapii diabetu atd. Nicméně pokud bychom vyčíslili tuto léčbu a nepočítali revaskularizační terapii (stent, PCI či bypass), dopočítáme se jistě ohromných částek. Ale zde přeci jen nejde o ekonomiku (i když o ni samozřejmě jde), ale primárně o našeho pacienta. Proč on musel ke kardiovaskulární příhodě dojít? Na základě naší liknavosti. To přece v 21. století a v rozvinuté středoevropské zemi není nutné. Proto je třeba se zamyslet a opravdu nepodceňovat skutečné skryté riziko našeho pacienta a s farmakologickou intervencí započít včas.
Závěr
Kardiovaskulární onemocnění patří mezi nejčastější příčiny mortality a morbidity v našich zemích. Za posledních 30 let došlo k výraznému poklesu jejich prevalence zejména díky důsledné intervenci všech rizikových faktorů, zejména kouření, optimálnější terapii diabetes mellitus a zejména cílené intervenci největších rizikových faktorů: arteriální hypertenze a dyslipidemie. Nicméně za posledních 5 let došlo k mírnému vzestupu těchto příhod, pomiňme pandemii covidu-19. To je dáno nedůslednou intervencí těchto rizikových faktorů v časném věku a oddalování nástupu farmakoterapie, která je zahájena až při klinické manifestaci kardiovaskulárních příhod. Proto je nutné apelovat na včasné zahájení farmakoterapie těchto klíčových rizikových faktorů aterosklerózy.
Dle posledních prezentovaných doporučení ESC/EAS je kladen důraz právě na celoživotní přístup ke snížení KV rizika s časným zahájením intervence a terapeutickou celoživotní intervencí s cílem dosáhnout poklesu hladin LDL cholesterolu u všech úrovní rizika.
KORESPONDENČNÍ ADRESA AUTORA:
doc. MUDr. Lukáš Zlatohlávek, Ph.D.
3. interní klinika 1. LF UK a VFN U Nemocnice 1, 128 00 Praha 2
Cit. zkr: Vnitř Lék 2021; 67(7): 412–418
Článek přijat redakcí: 17. 9. 2021
Článek přijat po recenzích: 11. 10. 2021
Zdroje
1. www.czso.cz
2. Zhang Y et al. Associations of Blood Pressre and Choelsterol levels During Young Adulthood With Later Cardiovaskular Events, J Am cool Cardiol 2019 July 23; 74(3): 330–341.
3. Ference et al. Association of Genetic Variants Related to Combined Exposure to Lower Low‑Density Lipoproteins and Lower Systolic Blood Pressure With Lifetime Risk of Cardiovascular Disease, JAMA, 2/2019, E 1–11.
4. Mach F, Baigent C, Catapano AL et al. 2019 ESC/EAS Guidelines for the management of dyslipidaemias: lipid modification to reduce cardiovascular risk, European Heart Journal (2019) 00, 1–78.
5. SCORE2 working group and ESC Cardiovascular risk collaboration: SCORE2 risk prediction algorithms: new models to estimate 10-year risk of cardiovascular disease in Europe European Heart Journal, Volume 42, Issue 25, 1 July 2021, Pages 2439–2454.
6. SCORE2-OP working group and ESC Cardiovascular risk collaboration: SCORE2-OP risk prediction algorithms: estimating incident cardiovascular event risk in older persons in four geographical risk regions. European Heart Journal, Volume 42, Issue 25, 1 July 2021, Pages 2455–2467.
7. Sabatine MS, Giugliano RP, Keech AC, for the FO RIER Steering Committee and Investigators: Evolocumab and Clincal Ou comes in Patients with Cardiovascular Disease, N Engl J Med 2017; 376 : 1713–1722.
8. Feron O, Dessy C, Desager JP et al. Hydroxy‑methylglutaryl‑coenzyme A inhibition promotes endothelial nitric oxide synthase activation through a decrease in caveoline abundance. Circulation 2001; 103 : 113–118.
9. Jones P, Kafonek S, Laurora I et al. Comparative dose efficacy study of atorvastatin vs. simvastatin, pravastatin, lovastatin and fluvastatin in patients with hypercholesterolemia (The CURVES Study). Am J Cardiol 1998; 81 : 582–587.
10. Sever PS, Dahlöf B, Poulter NR, Wedel H, Beevers G, Caulfield M, Collins R, Kjeldsen SE, Kristinsson A, McInnes GT, Mehlsen J, Nieminen M, O‘Brien E, Ostergren J; ASCOT investigators. Prevention of coronary and stroke events with atorvastatin in hypertensive patients who have average or lower‑than‑average cholesterol concentrations, in the Anglo‑Scandinavian Cardiac Outcomes Trial-Lipid Lowering Arm (ASCOT‑LLA): a multicentre randomised controlled trial. Lancet. 2003 Apr 5; 361(9364): 1149–1158.
11. Gupta A, Mackay J, Whitehouse A et al. ASCOT Legacy study. Lancet 2018; 392 : 1127–1137.
12. Widimský J jr, Filipovský J, Ceral F et al. Doporučení pro diagnostiku a léčbu arteriální hypertenze ČSH 2017, Hypertenze a kardiovaskulární prevence, Supplementum, 2017.
13. Zlatohlávek L et al. Klinická dietologie a výživa, CurrentMedia, Praha, 2016.
14. McAreavey D, Robertson JIS. Angiotensin converting enzyme inhibitors and moderate hypertension. Drugs 1990; 40 : 326–345.
15. Fox KM. The EURopean Trial On reduction of cardiac events with Perindopril in stable coronary Artery disease Investigators. Efficacy of perindopril in reduction of cardiovascular events among patients with stable coronary artery disease: randomised, double‑blind, placebo‑controlled, multicentre trial (the EUROPA study). Lancet 2003; 362 : 782–788.
16. Bruining N, deWinter S, Roaelandt JR et al. The Perspective study, Coron Artery Dis 2009, 20 : 409–414.
17. Špinar J, Vítovec J. Studie ADVANCE. Remedia 2008; 18 : 168–170.
18. van Vark LC, Bertrand M, Akkerhuis KM et al. Angiotensin‑converting enzyme inhibitors reduce mortality in hypertension: a meta‑analysis of randomized clinical trials of renin‑angiotensin‑aldosterone system inhibitors involving 158,998 patients. Eur Heart J 2012; 33 : 2088–2097.
19. Bruno et al. Early and Supernormal VAscular Aging, Hypertension, 2020; 76 : 1–9.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2021 Číslo 7- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
-
Všechny články tohoto čísla
- Co přinášejí pro klinickou praxi mezinárodní aktivity Less is more a Choosing wisely?
- Cesty ke správnému rozhodování ve všeobecné interně, nefrologii a revmatologii
- Kdy nadbytek péče může poškodit nemocné v oblasti zájmu generalistů?
- Metabolické a endokrinní choroby – je náš přístup vždy racionální?
- Expertní konsenzus k praktickým aspektům spolupráce kardiologa a diabetologa v péči o pacienty s chronickým srdečním selháním s redukovanou ejekční frakcí
- Kardiovaskulární prevence: časná a důsledná prevence versus pozdní intervence, komplexní přístup k léčbě ovlivnitelných rizikových faktorů: hypertenze a dyslipidemie
- Hereditární hemoragická teleangiektázie (syndrom Osler‑Weber‑Rendu) – Díl II. Medikamentózní léčba a mezinárodní doporučení pro léčbu z roku 2020
- Adekvátní a neadekvátní terapie u pacientů s implantabilním kardioverterem‑defibrilátorem
- První bezkontrastní PCI vedená intrakoronárním ultrazvukem v České republice
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Hereditární hemoragická teleangiektázie (syndrom Osler‑Weber‑Rendu) – Díl II. Medikamentózní léčba a mezinárodní doporučení pro léčbu z roku 2020
- Adekvátní a neadekvátní terapie u pacientů s implantabilním kardioverterem‑defibrilátorem
- První bezkontrastní PCI vedená intrakoronárním ultrazvukem v České republice
- Metabolické a endokrinní choroby – je náš přístup vždy racionální?
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



