-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Adekvátní a neadekvátní terapie u pacientů s implantabilním kardioverterem‑defibrilátorem
Appropriate and inappropriate therapies of implantable cardioverter‑defibrillators
Implantable cardioverter-defibrillators (ICD) reduce mortality of patients with risk of sudden cardiac death in primary and secondary prevention. Patients with implanted ICD can receive appropriate and inappropriate therapies with different incidence in both indication groups. There are some factors which can predict the incidence of ICD therapies. In some cases higher incidence of ICD therapies could negatively impact quality of patients lives. As predictive factors for higher incidence of appropriate therapies are discussed: reduced left venctricular ejection fraction, body mass index, chronic renal failure and frequent hospitalization for acute decompensation of chronic heart failure. As predictive factors for higher incidence of inappropriate therapies are discussed supraventricular tachycardia in patients history and single-chamber implantable kardioverter - defibrillator. The article summarizes indication criteria, incidence, predictive factors and treatment of appropriate and inappropriate therapies.
Keywords:
sudden cardiac death – appropriate therapy – implantable cardioverter‑defibrillator – inappropriate therapy
Autoři: David Kiss 1,2; Milan Kozák 1,2; Milan Sepši 1,2; Petr Kala 1,2
Působiště autorů: Interní kardiologická klinika, Fakultní nemocnice Brno 1; Interní kardiologická klinika, Lékařská fakulta Masarykovy univerzity 2
Vyšlo v časopise: Vnitř Lék 2021; 67(7): 426-432
Kategorie: Přehledové články
Souhrn
Implantabilní kardiovertery‑defibrilátory (ICD) snižují mortalitu pacientů s rizikem náhlé srdeční smrti v primární i sekundární prevenci. U pacientů indikovaných k implantaci se vyskytují adekvátní i neadekvátní terapie s různou incidencí v obou indikačních skupinách. Existují faktory, na jejichž základě je možné u pacientů předvídat výskyt adekvátních a neadekvátních terapií. U některých pacientů se vyskytují terapie s vyšší incidencí, a to může negativně ovlivňovat kvalitu jejich života. Jako faktory predikující vyšší výskyt adekvátních terapií jsou v literatuře diskutovány: snížená ejekční frakce levé komory, bodymass index, chronická renální insuficience, mužské pohlaví, vyšší věk a časté hospitalizace pro akutní dekompenzaci chronického srdečního selhání. Mezi faktory zvyšující pravděpodobnost neadekvátních terapií jsou diskutovány: supraventrikulární arytmie v anamnéze a jednodutinový implantabilní kardioverter‑defibrilátor. Článek shrnuje indikace k implantaci ICD, incidenci adekvátních i neadekvátních terapií a faktory, které ji mohou ovlivnit. V závěru shrnuje možné terapeutické ovlivnění ICD terapií.
Klíčová slova:
náhlá srdeční smrt – implantabilní kardioverter‑defibrilátor – adekvátní terapie – neadekvátní terapie
Úvod, definice
Implantabilní kardioverter‑defibrilátor (ICD) je v klinické praxi užíván již přes 30 let jako účinná prevence náhlé srdeční smrti, přičemž prodlužuje očekávanou délku života u pacientů, u nichž je vyšší riziko náhlé srdeční smrti (1). Implantace ICD je obdobná jako implantace kardiostimulátoru, avšak hmotnost a velikost ICD je větší. Skládá se z vlastního přístroje a elektrod zaváděných žilním přístupem do srdečních oddílů. ICD může být buď jednodutinový (Obr. 1 a 2), což znamená, že má jednu elektrodu v pravé komoře. Další možností je dvoudutinový systém, kdy jsou na přístroj napojeny dvě elektrody, z nichž jedna je zavedena do pravé síně a druhá do pravé komory. Poslední možností je kombinace ICD s CRT (cardiac resynchronization therapy – srdeční resynchronizační terapie), kdy je třetí elektroda zavedena do oblasti koronárního sinu. Tato možnost je vhodná u pacientů s významnou dyssynchronií a potřebou nefarmakologické terapie chronického srdečního selhání (CHSS) pomocí biventrikulární stimulace. Přístroj se implantuje do kapsy subkutánně, nebo submuskulárně (do kapsy uvnitř m. pectoralis major). Mezi komplikace implantace řadíme chirurgické (pneumothorax, hemothorax), infekční (infekce kapsy, bakteriální endokarditida), technické (dislokace elektrody, neadekvátní sensing, infrakce elektrody), trombózu žíly a mnohé další. Dle dostupných studií z posledních let ICD významně snižuje riziko náhlé srdeční smrti ve srovnání se standardní antiarytmickou léčbou (1–5).
Obr. 1. Defibrilační komorová elektroda k jednodutinovému ICD, schopná snímání signálu i z pravé síně díky ringu v proximální části elektrody 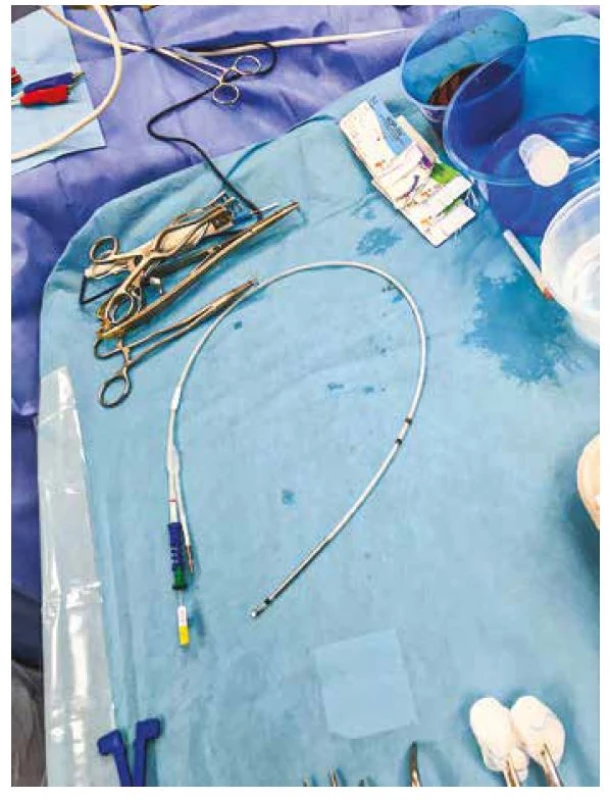
Obr. 2. Zavádění komorové elektrody cestou v. subclavia 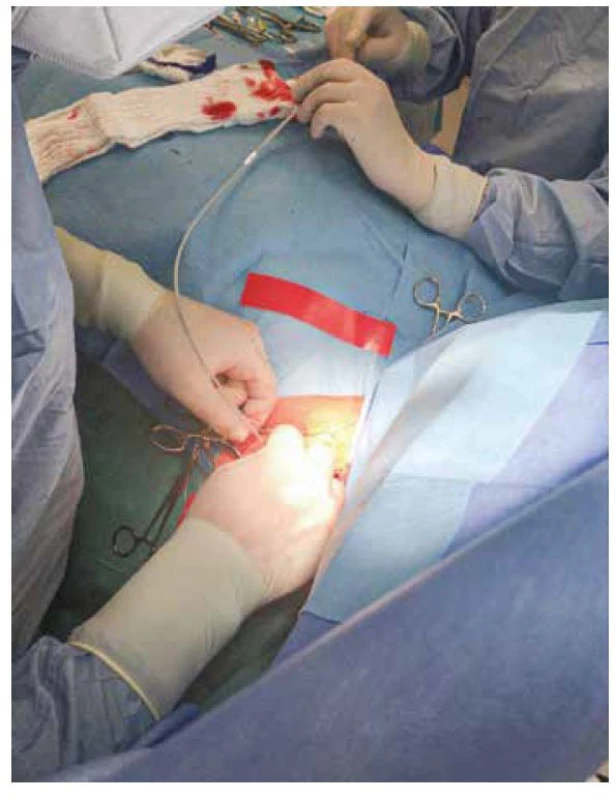
U pacientů s problematickým cévním přístupem je možno zvážit implantaci subkutánního ICD, který však není vhodný pro pacienty s potřebou stimulace pro bradykardie. U subkutánního ICD není možná ani funkce antitachykardické stimulace (ATP). Další alternativou u pacientů s vyšším rizikem náhlé srdeční smrti je tzv. nositelný kardioverter‑defibrilátor, fungující jako externí defibrilátor s elektrodami, které jsou připojeny k vestě. Tento je možno použít u pacientů s redukovanou systolickou funkcí levé komory (LK) než dojde k její úpravě (např. po infarktu myokardu) (3).
Indikace k implantaci ICD
Indikaci k implantaci ICD dělíme na primární a sekundární. Primárně preventivní implantace je doporučena u pacientů se symptomatickým chronickým srdečním selháním (CHSS) s redukovanou ejekční frakcí levé komory (EF LK pod 35 %) při optimální farmakoterapii. U pacientů s CHSS ischemické etiologie je implantace indikována, pokud více než 6 týdnů po proběhlém infarktu myokardu nedojde k dostatečnému zlepšení nebo úpravě systolické funkce LK. Indikace k implantaci ICD je taktéž u pacientů s CHSS neischemické etiologie, z nichž je nejčastější dilatační kardiomyopatie (1, 3). Primárně preventivní implantace je dále doporučena u hypertrofické obstrukční kardiomyopatie, arytmogenní kardiomyopatie pravé komory a u hereditárních arytmických syndromů (long QT, Brugada, katecholaminergní polymorfní komorová tachykardie) na základě rizikové stratifikace u jednotlivých diagnóz (3).
Sekundárně preventivní implantace je doporučena u pacientů s dokumentovanou fibrilací komor či hemodynamicky netolerovanou komorovou tachykardií, pokud její příčina není odstranitelná, mají optimální farmakoterapii a epizoda nevznikla do 48 h od akutního infarktu myokardu (3, 6). Dle doporučení Evropské kardiologické společnosti by implantace ICD sekundárně preventivně měla být zvážena u pacientů s opakovanou setrvalou komorovou tachykardií (při normální EF LK, optimální farmakoterapii) (3). Implantace ICD by měla být také provedena u pacientů s recidivujícími synkopami na podkladě komorových tachykardií (KT) a u pacientů se synkopou s elektrofyziologicky vyvolatelnou hemodynamicky netolerovanou KT. U pacientů s CHSS, dle EKG s obrazem blokády levého Tawarova raménka a QRS širším než 120 ms, je možno zvážit kombinaci ICD se srdeční resynchronizační léčbou (ICD‑CRT) (1, 3). Dle studie MADIT‑CRT, která porovnávala pacienty s ICD a pacienty s ICD‑CRT, byla prokázána významná redukce mortality u pacientů s ICD‑CRT oproti pacientům s běžným ICD (7).
Adekvátní a neadekvátní ICD terapie
U pacientů s implantovaným ICD se vyskytují dva typy terapií: adekvátní a neadekvátní. Incidence adekvátních terapií se v literatuře uvádí mezi 13–22 % u pacientů v primární prevenci a 31–58 % u pacientů v sekundární prevenci. Incidence neadekvátních terapií je 2–17 % v obou skupinách v souvislosti s délkou sledování (5, 6, 8, 9). Data z francouzského registru, který zahrnoval 5539 pacientů s implantovaným ICD z primární prevence, vykazují výskyt adekvátních terapií u 22,3 % pacientů, zatímco neadekvátních terapií u 6,7 % (Tab. 1) (10).
Tab. 1. Souhrn citovaných studií hodnotících výskyt adekvátních a neadekvátních terapií u pacientů s ICD 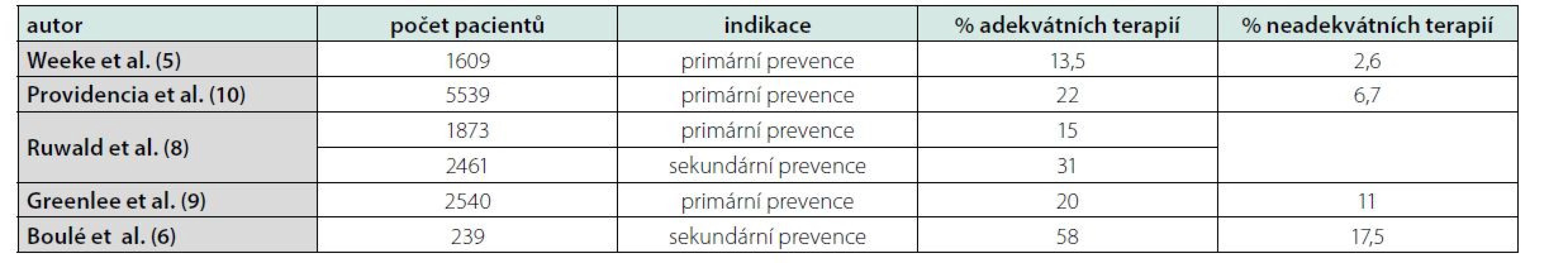
Jako adekvátní ICD terapii rozumíme terapii, která má být podána. Sem řadíme antitachykardickou stimulaci (ATP) a terapii výbojem při výskytu fibrilace komor (VF) či komorové tachykardie (VT). Antitachykardická stimulace je snaha přístroje zastavit maligní arytmii pomocí overdrive stimulace a uplatňuje se zejména u pravidelných maligních arytmií (Obr. 3). ATP nemusí být pacientem nijak vnímána, je nebolestivá, a proto je v poslední době tendence k použití i u vyšších frekvencí během nabíjení k redukci bolestivých výbojů. V terapii výbojem rozlišujeme CV (kardioverze) a CD (defibrilace). K CV výboji dochází při maligní arytmii v detekční zóně pro VT, k CD výboji dochází v detekční zóně pro VF a má energii maximálně 40 J. Podle nastavení přístroje a parametrů epizody VT se většinou přístroj nejprve pokusí zastavit maligní arytmii antitachykardickou stimulací (ATP), pokud maligní arytmie trvá, je podán výboj (Obr. 4). Při maligní arytmii s vyšší frekvencí (> 240/min) je podán většinou přímo výboj. Více než 90 % všech epizod komorových tachykardií je ukončeno ATP (4). Největší pravděpodobnost výskytu adekvátních terapií je obvykle v prvních měsících a letech po implantaci (6, 11). Adekvátní terapie jsou častější u pacientů indikovaných ze sekundární prevence. U těchto pacientů byla implantace ICD následována významnou redukcí mortality (6).
Obr. 3. Komorová tachykardie (VT) přerušená ATP – adekvátní terapie u pacienta s ICD-CRT 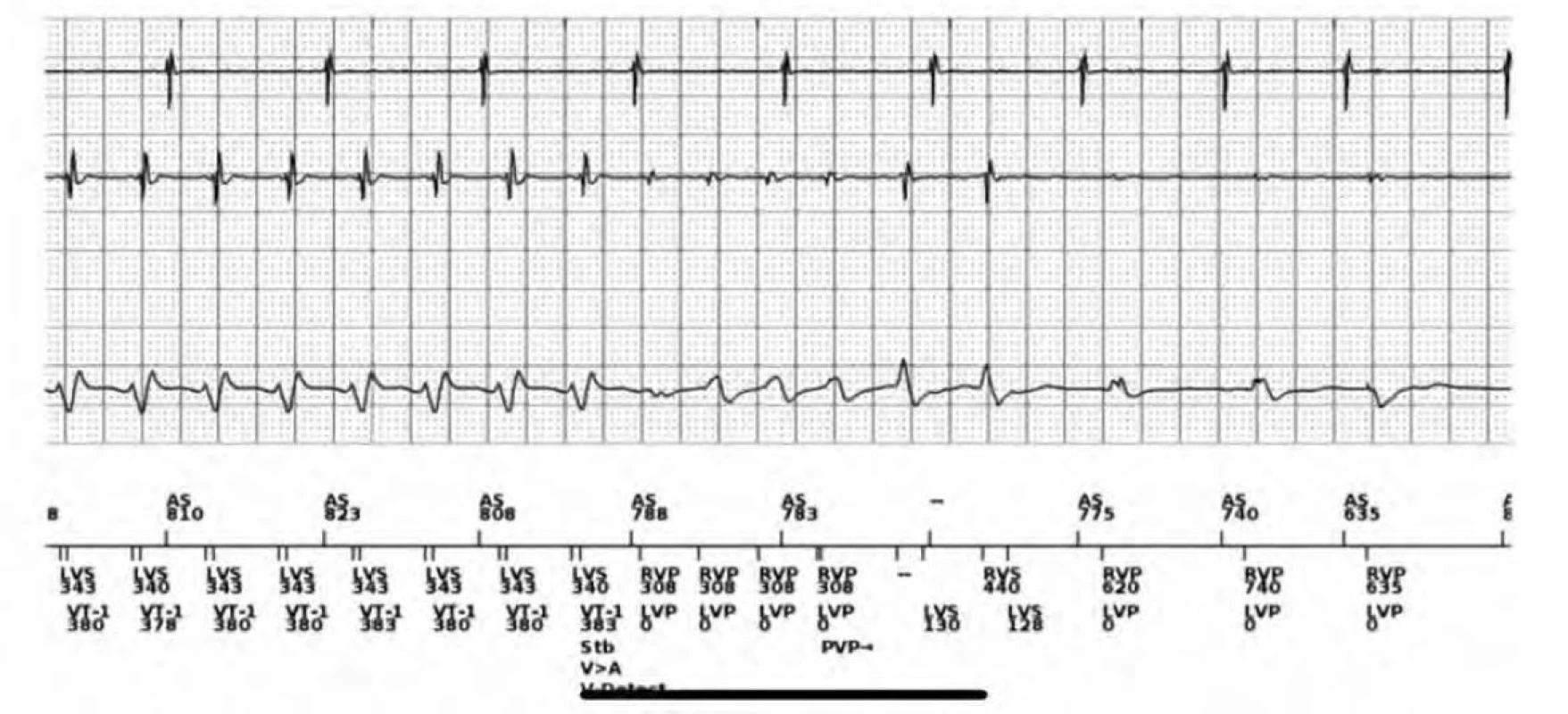
Popis: 1. řádek: signál z pravé síně, 2. řádek: signál z pravé komory, ve spodní části markrovací kanál ICD (LVS – left ventricular sensing, VT-1: tachykardie spadá do zóny VT- 1), zachyceno 8 komplexů VT, následně aktivace ATP (LVP a RVP – left ventricular, resp. right ventricular pacing) v detekční zóně VT-1, přerušení maligní arytmie a následuje biventrikulární stimulace. V síňovém kanálu běží sinusový rytmus (AS-atrial sensing). Obr. 4. Adekvátní terapie komorové tachykardie (VT) výbojem 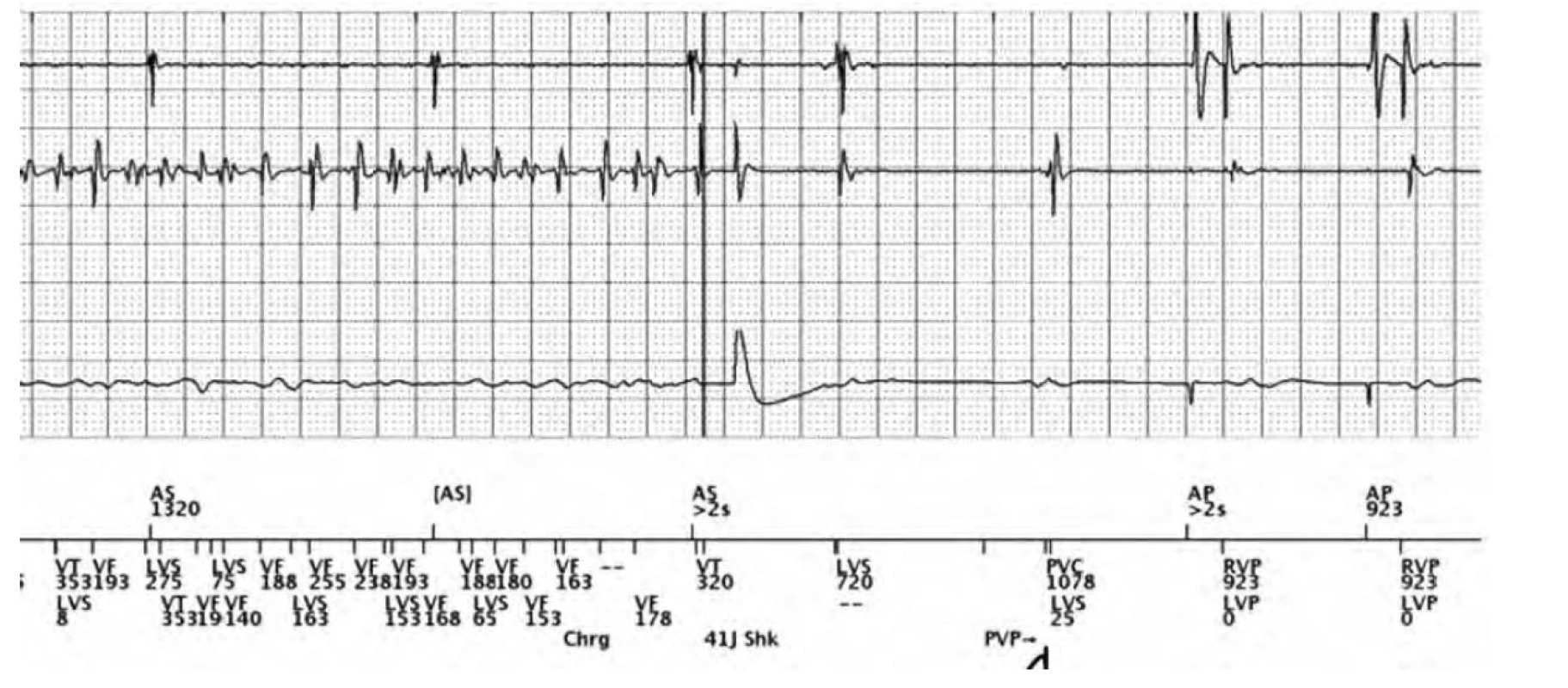
Popis: 1. řádek: pravidelná síňová aktivita, 2. řádek: komorová tachykardie, řešená výbojem (41 J) jako adekvátní terapie, následuje stimulace (AP: atrial pacing, RVP a LVP: right ventricular pacing, resp. left ventricular pacing). Neadekvátní terapie je taková terapie, která by neměla být podána. Neadekvátní terapie zhoršují celkovou kvalitu života, prognózu těchto pacientů a jsou příčinou vyšších nákladů na péči o pacienty (12). K jejich vzniku dochází v případě, že přístroj chybně detekuje arytmii a spustí ATP či udělí výboj. Neadekvátní ATP nebývá pacientem nijak vnímána, markerem signifikantně horší kvality života je obdržení ICD výboje při hemodynamicky tolerované tachyarytmii. Příčin vzniku neadekvátních terapií je celá řada. Mezi nejčastější příčiny řadíme supraventrikulární tachykardie (nejčastěji fibrilaci síní, flutter síní, jiné supraventrikulární tachykardie SVT) (Obr. 5). Další příčinou je elektromagnetická interference, infrakce elektrody, oversensing T vlny, jiné artefakty (5, 13, 14). Ve výskytu neadekvátních terapií není obvykle signifikantní rozdíl mezi pacienty s implantací z primární a sekundární prevence (4). Všechny arytmie s udělenou terapií jsou uloženy v paměti ICD přístroje ve formě intrakardiálního EKG a rozhodovacího postupu, takže je lze zpětně podrobit analýze.
Obr. 5. Neadekvátní terapie výbojem při fibrilaci síní s tachykardií 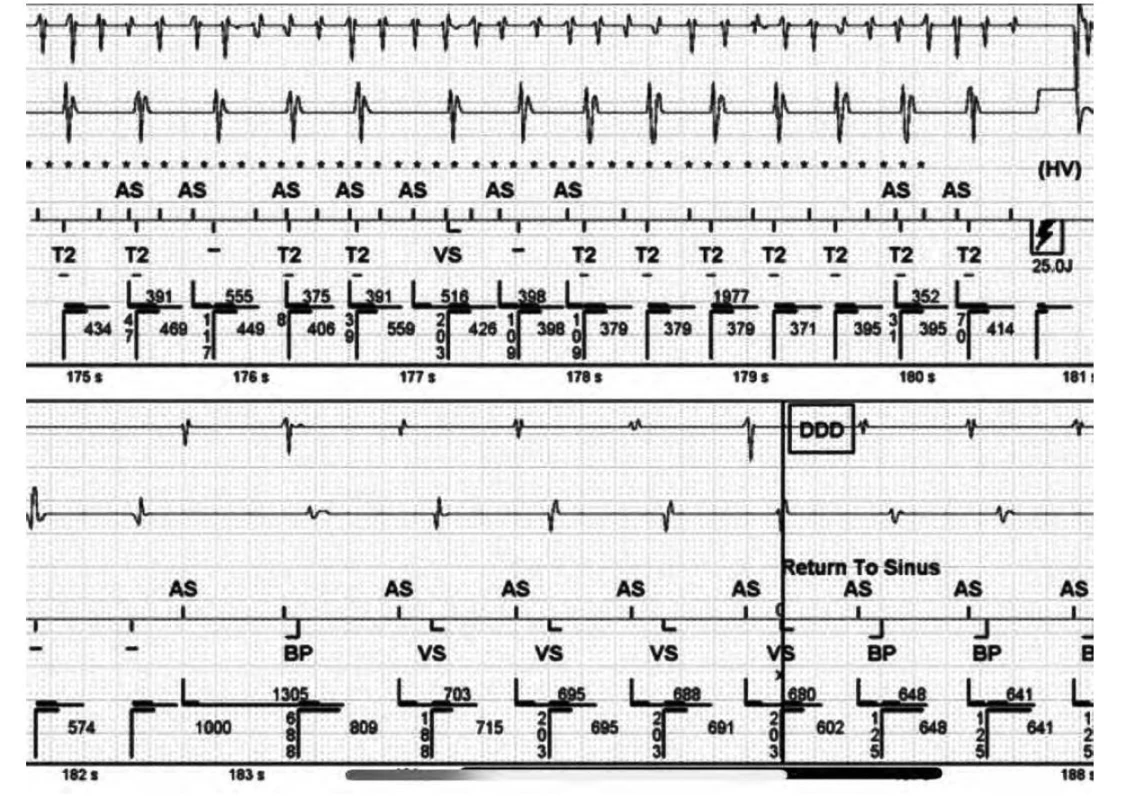
Popis: 1. řádek: nepravidelná rychlá síňová aktivita při fibrilaci síní, 2. řádek: nepravidelná rychlá komorová aktivita (nepravidelný RR interval). V závěru horního intrakardiálního EKG záznamu vidíme výboj 25 J generovaný nesprávně při fibrilaci síní s tachykardií, následuje kardioverze v sinusový rytmus na spodním EKG záznamu. Prediktivní faktory výskytu adekvátních a neadekvátních terapií
Ačkoli se výskyt jednotlivých rizikových faktorů v jednotlivých studiích liší (11) a v některých studiích nebyl význam komorbidit ve výskytu adekvátních terapií signifikantní (8), většina autorů rizikové faktory identifikuje. Ahmed et al. zaznamenali u pacientů z primární prevence vyšší výskyt adekvátních terapií u pacientů s vyšším body mass indexem (nad 28 kg/m3) a metabolickým syndromem a u pacientů s chronickou renální insuficiencí. Dalším faktorem, který signifikantně zvyšoval výskyt adekvátních terapií, byla snížená ejekční frakce levé komory (EF LK pod 20 %). Tito pacienti mohou být více rizikoví stran vzniku maligních arytmií pro pokročilou remodelaci myokardu, a tudíž i riziko výskytu adekvátních terapií je vyšší (15). Podle Weeke et al. byla redukovaná EF LK taktéž prediktorem vyššího rizika adekvátní i neadekvátní terapie (5). Odlišné výsledky uvádí Boulé et al., kde u pacientů v sekundární prevenci nebyl nárůst adekvátních terapií v závislosti na EF LK (6). Mezi další rizikové faktory vyššího výskytu ICD terapií řadíme i vyšší věk a mužské pohlaví. Benefit z implantace ICD se tak u mužů zdá vyšší (9, 11). Ve studii Wu et al. bylo vyšší riziko výskytu adekvátní ICD terapie u pacientů opakovaně hospitalizovaných pro akutní dekompenzace chronického srdečního selhání. Podkladem toho může být zřejmě pokročilejší proarytmogenní mechanická a elektrická remodelace myokardu u těchto pacientů. Naopak redukce výskytu adekvátních terapií nastala u pacientů po zlepšení systolické funkce levé komory po současném zavedení srdeční resynchronizační terapie (ICD‑CRT) (16). Při rozboru pacientů implantovaných ze sekundární prevence byl vyšší výskyt recidiv arytmie u pacientů, u nichž byla primární arytmií setrvalá komorová tachykardie (6). Z jiných komorbidit byl zaznamenán signifikantně vyšší počet adekvátních terapií u pacientů s fibrilací síní v anamnéze (8–9).
V neposlední řadě závisí výskyt terapií na naprogramování přístroje. V nastavení přístroje je podstatné nastavení detekčních zón, délky detekčního intervalu, SVT diskriminační algoritmy a nastavení ATP. Tyto parametry jsou odlišné u jednotlivých pacientů a závislé jak na anamnéze pacienta, tak i například na typu přístroje. Delší detekční intervaly snižují riziko terapie pro nesetrvalé KT a dochází ke snížení výskytu adekvátních i neadekvátních terapií. SVT diskriminační algoritmy (Obr. 6) pracují většinou na principu analýz:
náhlého začátku arytmie s velkou pravděpodobností vylučující sinusovou tachykardii,
kritéria stability (odliší supraventrikulární tachykardie s nepravidelným atrio‑ventrikulárním převodem),
srovnání rytmu v pravé síní a v komorách (u vícedutinových přístrojů),
morfologie rytmu (srovnání vzoru intrakardiálního EKG při základním sinusovém rytmu se vzorem při běžící arytmii, u vícedutinových i morfologické srovnání intrakardiálního EKG v síni a komoře) (9, 17–19).
Obr. 6. Správně rozpoznaná supraventrikulární tachykardie 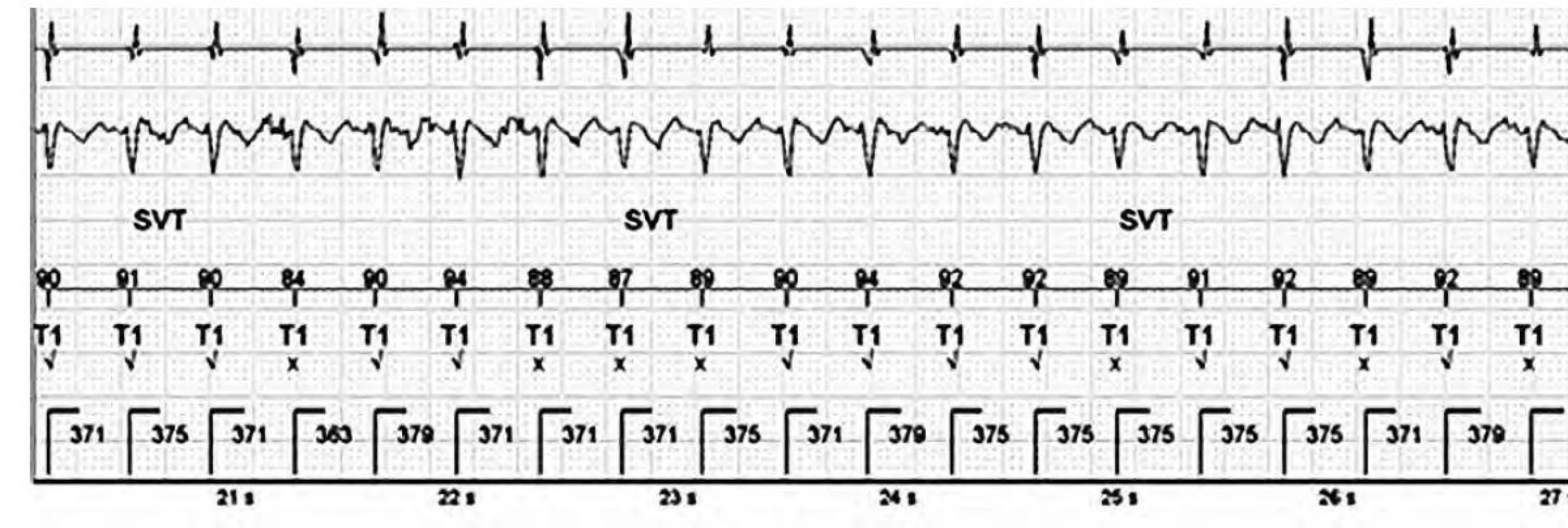
Popis: pravidelná komorová aktivita, stabilní RR interval 364–379 ms. Pod označením T1 morfologický diskriminační algoritmus (QRS komplexy tachykardie odpovídají z 87–94 % vzorku normálního rytmu. Závěr: Sinusová tachykardie. Dle Greenlee et al. byl u pacientů s implantovaným ICD‑CRT výrazný rozdíl v množství adekvátních terapií vzhledem k pozici elektrod (vyšší u pravokomorové elektrody uložené apikálně ve srovnání s non–apikální pozicí, v pozicích ostatních elektrod nebyl signifikantní rozdíl) (9). Podle výsledků studie MADIT‑RIT nejsou rozdíly ve výskytu adekvátních i neadekvátních terapií mezi pacienty s ischemickou kardiomyopatií a neischemickou kardiomyopatií (19).
Výskyt jednotlivých rizikových faktorů se v jednotlivých studiích liší a mnohdy jsou i protikladné (11). V některých studiích nebyl význam komorbidit ve výskytu adekvátních terapií signifikantní (8).
Vyšší riziko vzniku neadekvátní terapie mají pacienti se supraventrikulárními arytmiemi v anamnéze (u fibrilací síní až 2× vyšší). U ICD‑CRT je nižší riziko vzniku neadekvátní terapie než u běžného ICD (9, 20). Při srovnání výskytu neadekvátních terapií u pacientů s jednodutinovým a dvoudutinovým ICD se předpokládalo, že dvoudutinové ICD bude mít nižší riziko vzniku pro lepší diskriminaci supraventrikulární arytmie, což se však v některých studiích jednoznačně nepodařilo prokázat (21, 22). Jiné studie (DECREASE, Burger et al.) naopak benefit dvoudutinového přístroje oproti jednodutinovému potvrdily (17, 19, 20).
Prevence a řešení adekvátních a neadekvátních terapií
Adekvátní terapie jsou hlavním cílem implantace ICD, nicméně pokud jsou příliš časté, tak výrazně ovlivňují kvalitu života pacienta, morbiditu i mortalitu, a proto by se mělo uvažovat o dalších postupech (12). Na prvním místě by měla být možnost reprogramace ICD, která se uplatňuje v redukci zejména neadekvátních terapií (23). Další volbou je nastavení antiarytmické terapie (betablokátory, sotalol, amiodaron), což je jistě s výhodou u pacientů, kteří trpí i neadekvátními terapiemi ze supraventrikulárních tachykardií. Sotalol je indikován u pacientů se zachovalou systolickou funkcí a ukázal se jako účinný u těchto pacientů, avšak jeho účinnost je nižší než u amiodaronu. V jeho prospěch mluví méně nežádoucích účinků z léčby ve srovnání s amiodaronem (12, 24). Další možností je radiofrekvenční ablace arytmogenního substrátu. Dle studie VANISH, která zkoumala význam ablace u pacientů s ischemickou kardiomyopatií a implantovaným ICD a studie VTACH, vede ablace k významné redukci výskytu arytmických bouří a adekvátních terapií u pacientů s ICD (12, 24, 25).
U pacientů s ischemickou chorobou srdeční a rekurentními komorovými tachykardiemi by měla být dále zvážena rekoronarografie, eventuálně revaskularizace myokardu (3, 12).
Jednou z obávaných komplikací je arytmická bouře, která je definována jako 3 a více epizod setrvalé komorové arytmie, nebo ICD výbojů během 24 hodin (6, 12). V případě arytmické bouře u pacienta s implantovaným ICD je vhodné dočasně vypnout terapeutické funkce přístroje (magnet), identifikovat příčinu a podle možností ji odstranit. V terapii arytmické bouře je dále podstatné, zda jsou tyto výboje adekvátní, či neadekvátní (23). Takový pacient by měl být hospitalizován, monitorován, měla by být korigována iontová dysbalance, dále korekce jiných odstranitelných faktorů a zahájení, popřípadě akcentace antiarytmické léčby (betablokátory, sotalol, amiodaron) (23, 25). Další možností je overdrive stimulace (stimulace o vyšší frekvenci). Metodou volby je dle evropských doporučení i urgentní katetrizační ablace, která je účinnější u pacientů s VT z jizvy po infarktu myokardu než u neischemických kardiomyopatií (3). Dále se v terapii uplatňují výše uvedené postupy, které by měly být uplatňovány na pracovištích, které mají s těmito pacienty zkušenosti.
U neadekvátních terapií nás nejprve zajímá etiologie. Jak již bylo výše zmíněno, nejčastější příčinou je fibrilace síní s rychlou komorovou odpovědí. U těchto pacientů se prokázal benefit optimalizace SVT diskriminujících algoritmů v nastavení přístroje. Studie MADIT‑RIT a DECREASE se zabývaly redukcí neadekvátních terapií pomocí reprogramace detekčních zón VT s nastavením vyšších detekčních zón, se statisticky významnou redukcí neadekvátních terapií u pacientů a zároveň bez nárůstu mortality či synkop; celková mortalita byla naopak redukována (17, 19). Další možností v prevenci neadekvátních výbojů je neselektivní ablace AV (atrioventrikulárního) uzlu u neovlivnitelných supraventrikulárních arytmií (fibrilace síní, flutter síní, jiné SVT), které nelze řešit antiarytmickou terapií ani selektivní radiofrekvenční ablací. Ablací AV uzlu je dosaženo úplné AV blokády s následnou nutností trvalé kardiostimulace.
V prevenci neadekvátních terapií musí být pacienti poučeni o možnosti elektromagnetické interference a neadekvátních terapií v blízkosti vysokovoltážních zařízení. Důležité je i poučení pacientů o riziku poškození elektrod při mechanickém poranění. Při podezření na neadekvátní terapii, poškození nebo poruchu funkce elektrody by měl pacient neprodleně navštívit svého ambulantního arytmologa.
Závěr
Pacient s implantabilním kardioverterem‑defibrilátorem (ICD) v ordinaci internisty není v dnešní době žádnou vzácností. Vzhledem k jednoznačnému přínosu pro pacienty v rámci primární i sekundární prevence a pokroku v diagnostice a terapii kardiologických pacientů bude množství těchto pacientů dále přibývat. V některých případech je u pacientů s implantovaným ICD možné detekovat faktory zvyšující pravděpodobnost adekvátních i neadekvátních terapií. Vyšší četnost ICD terapií může negativně ovlivnit kvalitu života pacientů, a proto analýza rizikových faktorů může vést k optimalizaci léčebného procesu.
Podpořeno MZ ČR – RVO (FNBr, 65269705)
KORESPONDENČNÍ ADRESA AUTORA:
MUDr. Milan Sepši, Ph.D.
Interní kardiologická klinika LF MU, FN Brno Jihlavská 20, 625 00 Brno
Cit. zkr: Vnitř Lék 2021; 67(7): 426–432
Článek přijat redakcí: 12. 8. 2021
Článek přijat po recenzích: 12. 10. 2021
Zdroje
1. Kozák M. [Therapy with implantable cardioverter‑defibrillators (ICD) in the early of third millenium]. Vnitr Lek 2010; 56(8): 860–864.
2. Bardy GH, Lee KL, Mark DB et al. Amiodarone or an Implantable Cardioverter–Defibrillator for Congestive Heart Failure. N Engl J Med 2005; 352(3): 225–237. doi:10.1056/ NEJMoa043399
3. Priori SG, Blomström‑Lundqvist C, Mazzanti A et al. 2015 ESC Guidelines for the management of patients with ventricular arrhythmias and the prevention of sudden cardiac death: The Task Force for the Management of Patients with Ventricular Arrhythmias and the Prevention of Sudden Cardiac Death of the European Society of Cardiology (ESC) Endorsed by: Association for European Paediatric and Congenital Cardiology (AEPC). Eur Heart J 2015; 36(41): 2793–2867. doi:10.1093/eurheartj/ehv316
4. Sweeney MO, Wathen MS, Volosin K et al. Appropriate and Inappropriate Ventricular Therapies, Quality of Life, and Mortality Among Primary and Secondary Prevention Implantable Cardioverter Defibrillator Patients: Results From the Pacing Fast VT REduces Shock ThErapies (PainFREE Rx II) Trial. Circulation 2005; 111(22): 2898–2905. doi:10.1161/ CIRCULATIONAHA.104.526673
5. Weeke P, Johansen JB, Jorgensen OD et al. Mortality and appropriate and inappropriate therapy in patients with ischaemic heart disease and implanted cardioverter‑defibrillators for primary prevention: data from the Danish ICD Register. Europace 2013; 15(8): 1150–1157. doi:10.1093/europace/eut017
6. Boulé S, Sémichon M, Guédon‑Moreau L et al. Long‑term outcome of implantable cardioverter–defibrillator implantation in secondary prevention of sudden cardiac death. Arch Cardiovasc Dis 2016; 109(10): 517–526. doi:10.1016/j.acvd.2016. 02. 008
7. Moss AJ, Hall WJ, Cannom DS et al. Cardiac‑Resynchronization Therapy for the Prevention of Heart‑Failure Events. N Engl J Med 2009; 361(14): 1329–1338. doi:10.1056/ NEJMoa0906431
8. Ruwald AC, Vinther M, Gislason GH et al. The impact of co‑morbidity burden on appropriate implantable cardioverter defibrillator therapy and all‑cause mortality: insight from Danish nationwide clinical registers: ICD implantation and co‑morbidities. Eur J Heart Fail 2017; 19(3): 377–386. doi:10.1002/ejhf.685
9. Greenlee RT, Go AS, Peterson PN et al. Device Therapies Among Patients Receiving Primary Prevention Implantable Cardioverter–Defibrillators in the Cardiovascular Research Network. J Am Heart Assoc 2018; 7(7). doi:10.1161/JAHA.117.008292
10. Providência R, Marijon E, Lambiase PD et al. Primary Prevention Implantable Cardioverter Defibrillator (ICD) Therapy in Women–Data From a Multicenter French Registry. J Am Heart Assoc 2016; 5(2). doi:10.1161/JAHA.115.002756
11. Schaer B, Kühne M, Reichlin T, Osswald S, Sticherling C. Incidence of and predictors for appropriate implantable cardioverter‑defibrillator therapy in patients with a secondary preventive implantable cardioverter‑defibrillator indication. Europace 2016; 18(2): 227–231. doi:10.1093/europace/euv188
12. Sapp JL, Wells GA, Parkash R et al. Ventricular Tachycardia Ablation versus Escalation of Antiarrhythmic Drugs. N Engl J Med 2016; 375(2): 111–121. doi:10.1056/NEJMoa1513614
13. Sweeney MO, Wathen MS, Volosin K et al. Appropriate and Inappropriate Ventricular Therapies, Quality of Life, and Mortality Among Primary and Secondary Prevention Implantable Cardioverter Defibrillator Patients: Results From the Pacing Fast VT REduces Shock ThErapies (PainFREE Rx II) Trial. Circulation 2005; 111(22): 2898–2905. doi:10.1161/CIRCULATIONAHA. 104.526673
14. Tompkins CM, Mcnitt S, Polonsky B et al. Sex Differences in Inappropriate ICD Device Therapies: MADIT‑II and MADIT‑CRT: Sex Differences in Inappropriate ICD Device Therapies. J Cardiovasc Electrophysiol 2017; 28(1): 94–102. doi:10.1111/jce.13102
15. Ahmed I, Nelson WB, House CM, Zhu DW. Predictors of appropriate therapy in patients with implantable cardioverter‑defibrillator for primary prevention of sudden cardiac death. Heart Int 2010; 5(1): e4. doi:10.4081/hi.2010.e4
16. Wu KC, Wongvibulsin S, Tao S et al. Baseline and Dynamic Risk Predictors of Appropriate Implantable Cardioverter Defibrillator Therapy. J Am Heart Assoc 2020; 9(20). doi:10.1161/ JAHA.120.017002
17. Moss AJ, Schuger C, Beck CA et al. Reduction in Inappropriate Therapy and Mortality through ICD Programming. N Engl J Med 2012; 367(24): 2275–2283. doi:10.1056/NEJMoa1211107
18. Biffi M. ICD programming. Indian Heart J 2014; 66: S88–S100. doi:10.1016/j.ihj.2013. 11. 007
19. Schwab JO, Bonnemeier H, Kleemann T et al. Reduction of inappropriate ICD therapies in patients with primary prevention of sudden cardiac death: DECREASE study. Clin Res Cardiol 2015; 104(12):1021–1032. doi:10.1007/s00392-015-0870-z
20. Burger AL, Schmidinger H, Ristl R, Pezawas T. Appropriate and inappropriate therapy in patients with single - or multi‑chamber implantable cardioverter‑defibrillators. Hellenic J Cardiol. Published online April 2020:S1109966620300609. doi:10.1016/j.hjc.2020. 03. 001
21. Hu Z‑Y, Zhang J, Xu Z‑T et al. Efficiencies and Complications of Dual Chamber versus Single Chamber Implantable Cardioverter Defibrillators in Secondary Sudden Cardiac Death Prevention: A Meta‑analysis. Heart Lung Circ 2016; 25(2):148–154. doi:10.1016/j. hlc.2015. 07. 008
22. Kronborg MB, Johansen JB, Haarbo J et al. Association between implantable cardioverter‑defibrillator therapy and different lead positions in patients with cardiac resynchronization therapy. EP Eur 2018; 20(9): e133–e139. doi:10.1093/europace/eux296
23. Zarse M, Bogossian H, Lemke B. Elektrischer Sturm bei ICD‑Patienten: Prävention und Behandlung. Herzschrittmachertherapie Elektrophysiologie. 2014; 25(2): 66–72. doi:10.1007/ s00399-014-0307-9
24. Parkash R, Nault I, Rivard L et al. Effect of Baseline Antiarrhythmic Drug on Outcomes With Ablation in Ischemic Ventricular Tachycardia: A VANISH Substudy (Ventricular Tachycardia Ablation Versus Escalated Antiarrhythmic Drug Therapy in Ischemic Heart Disease). Circ Arrhythm Electrophysiol. 2018; 11(1). doi:10.1161/CIRCEP.117.005663
25. Kuck K‑H, Schaumann A, Eckardt L et al. Catheter ablation of stable ventricular tachycardia before defibrillator implantation in patients with coronary heart disease (VTACH): a multicentre randomised controlled trial. The Lancet 2010; 375(9708): 31–40. doi:10.1016/ S0140-6736(09)61755-4
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2021 Číslo 7- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
-
Všechny články tohoto čísla
- Co přinášejí pro klinickou praxi mezinárodní aktivity Less is more a Choosing wisely?
- Cesty ke správnému rozhodování ve všeobecné interně, nefrologii a revmatologii
- Kdy nadbytek péče může poškodit nemocné v oblasti zájmu generalistů?
- Metabolické a endokrinní choroby – je náš přístup vždy racionální?
- Expertní konsenzus k praktickým aspektům spolupráce kardiologa a diabetologa v péči o pacienty s chronickým srdečním selháním s redukovanou ejekční frakcí
- Kardiovaskulární prevence: časná a důsledná prevence versus pozdní intervence, komplexní přístup k léčbě ovlivnitelných rizikových faktorů: hypertenze a dyslipidemie
- Hereditární hemoragická teleangiektázie (syndrom Osler‑Weber‑Rendu) – Díl II. Medikamentózní léčba a mezinárodní doporučení pro léčbu z roku 2020
- Adekvátní a neadekvátní terapie u pacientů s implantabilním kardioverterem‑defibrilátorem
- První bezkontrastní PCI vedená intrakoronárním ultrazvukem v České republice
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Hereditární hemoragická teleangiektázie (syndrom Osler‑Weber‑Rendu) – Díl II. Medikamentózní léčba a mezinárodní doporučení pro léčbu z roku 2020
- Adekvátní a neadekvátní terapie u pacientů s implantabilním kardioverterem‑defibrilátorem
- První bezkontrastní PCI vedená intrakoronárním ultrazvukem v České republice
- Metabolické a endokrinní choroby – je náš přístup vždy racionální?
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



