-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Využitie MRI vyšetrenia pri diagnostike axiálnej spondylartritídy
The role of magnetic resonance imaging in diagnostics of axial spondyloarthritis
Axial spondyloarthritis (SpA) is a chronic inflammatory rheumatic disorder that primary affects axial skeleton. It comprises wide spectrum of patients with immune mediated spine inflammation, from early, so called non-radiographic axial spondyloarthritis to clinically evident ankylosing spondylitis. Conventional radiography is still the cornerstone of diagnosis, evaluation and classification of SpA. However, it has limitations in early disease, because it can only depict the consequences of inflammation for its inability to visualize soft tissue abnormalities within bone marrow. Magnetic resonance imaging (MRI) is superior to conventional radiography in early disease through its ability to visualize active inflammatory changes in sacroiliac joints when the pelvic radiographs are normal or equivocal. MRI of sacroiliac joints is also included to the Assessment of Axial Spondyloarthritis (ASAS) classification criteria for axial SpA. For classification purposes positive definition of MRI sacroiliitis was proposed with the clear presence of subchondral bone marrow edema (osteitis), which does not cross anatomical borders and is usually present on more consecutive slides. The more intense the signal is on fluid sensitive MRI sequences; more likely it reflects active inflammation, because small focal bone marrow edema lesions may occur in patients with mechanical back pain. It may be associated with signs of structural damage such as erosions, which can enhance diagnostic utility of MRI in cases of not highly suggestive appearance of osteitis. Contrast-enhanced imaging is not useful for routine diagnostic evaluation. When MRI findings are not clear, an additional MRI of the spine can be performed, especially of the area with the most pronounced complaints. Evidence of bone marrow edema in three or more vertebral edges is considered as highly suggestive of axial SpA, especially in patients of younger age, when degenerative changes are expected to play minor role for differential diagnosis.
Key words:
ankylosing spondylitis – axial spondyloarthritis – magnetic resonance imaging (MRI) – sacroiliitis
Autoři: Martin Žlnay
Působiště autorů: Národný ústav reumatických chorôb, Piešťany, Slovenská republika
Vyšlo v časopise: Vnitř Lék 2018; 64(2): 117-126
Kategorie: Přehledné referáty
Souhrn
Axiálna spondylartritída (SpA) je chronické zápalové reumatické ochorenie, ktoré zahŕňa široké spektrum pacientov s imunitne podmieneným zápalom chrbtice, od jej včasných foriem, tzv. non-rádiografickej axiálnej spondylartritídy, až po klinicky rozvinutú ankylozujúcu spondylitídu. Kľúčovú úlohu pri diagnostike axiálnej SpA stále zohráva konvenčná rádiografia. Jej použitie vo včasných fázach ochorenia je však limitované, pretože dokáže zobraziť len štruktúrne zmeny, ktoré sú dôsledkom zápalu. Magnetická rezonancia (MRI) dokáže detegovať aktívne zápalové zmeny v oblasti sakroiliakálnych kĺbov, keď nálezy na klasickej RTG snímke panvy sú normálne alebo nejasné. MRI vyšetrenie sakroiliakálnych kĺbov je zahrnuté aj do Assessment of Axial Spondyloarthritis (ASAS) klasifikačných kritérií pre axiálnu SpA. Za pozitívny MRI nález zodpovedajúci sakroiliitíde pri axiálnej SpA sa pokladá prítomnosť subchondrálneho edému kostnej drene (osteitídy), ktorý nepresahuje anatomické hranice kostí tvoriacich sakroiliakálne skĺbenia a je zvyčajne prítomný na viacerých za sebou nasledujúcich MRI rezoch. Čím má tento kostný edém v MRI sekvenciách senzitívnych pre tekutinu výraznejšiu intenzitu a čím je rozsiahlejší, tým je tento nález sugestívnejší pre sakroiliitídu z dôvodu axiálnej SpA, pretože malé fokálne kostné edémy sa môžu vyskytovať aj u pacientov s mechanickými bolesťami chrbta. Prítomnosť erózie zvyšuje diagnostickú pravdepodobnosť sakroiliitídy vo včasných fázach ochorenia, najmä v prípadoch málo sugestívnej osteitídy. Pre diagnostiku axiálnej SpA sa rutinné použitie kontrastnej látky pri MRI vyšetrení neodporúča. V prípade nejasných nálezov sa môže za účelom odhalenia spondylitídy doplniť aj MRI vyšetrenie chrbtice, zvlášť oblastí, v ktorých má pacient najvýraznejšie bolesti. Prítomnosť kostného edému v troch a viacerých stavcových rohoch sa považuje za vysoko sugestívny pre axiálnu SpA, najmä u mladších jedincov, u ktorých sa predpokladá, že degeneratívne zmeny zohrávajú minoritnú úlohu v diferenciálnej diagnostike.
Kľúčové slová:
axiálna ankylozujúca spondylitída – magnetická rezonancia (MRI) – spondylartritída – sakroiliitídaÚvod
Axiálna spondylartritída (SpA) je chronické zápalové reumatické ochorenie neznámej príčiny, ktoré primárne postihuje axiálny skelet. Fakultatívne môžu byť zápalom zasiahnuté aj periférne kĺby končatín a úpony šliach. U tretiny pacientov sa môžu vyskytovať extraspinálne manifestácie, ako je akútna predná uveitída, psoriáza a zápalové črevné ochorenie – Crohnova choroba alebo ulcerózna kolitída.
Samotný názov ochorenia zahŕňa široké spektrum pacientov s imunitne podmieneným zápalovým postihnutím chrbtice, od jej včasných foriem, tzv. non-rádiografickej axiálnej SpA (nr-axSpA) až po plne rozvinutú ankylozujúcu spondylitídu (AS) s rádiograficky evidentnou sakroiliitídou a syndezmofytmi vo vyšších úsekoch chrbtice [1].
Ochorenie častejšie postihuje mužov ako ženy v pomere 2–3 : 1, začína v mladom veku, najčastejšie v 2.–3. decéniu a po 45. roku života prakticky nevzniká. Klinicky sa prejavuje bolesťami chrbta zápalového charakteru v dôsledku rozvíjajúcej sa sakroiliitídy a spondylitídy. Bolesti sa zvyčajne objavujú v nočných a skorých ranných hodinách a sú spojené s pocitom rannej stuhnutosti. Postupujúci zápal v prípade neskorej diagnostiky a nesprávne zvolenej liečby môže viesť k trvalému poškodeniu chrbtice s vývojom typickej kyfotickej deformity, pri ktorej sa predsúva hlava, zaobľuje chrbát a výrazne obmedzí jej pohyblivosť [2].
Diagnostika axiálnej SpA
Samotná diagnostika ochorenia je závislá od využitia zobrazovacích metód. Pre stanovenie diagnózy AS sa v súčasnosti stále používajú modifikované Newyorské kritériá z roku 1984, ktoré vyžadujú prítomnosť obojstrannej sakroiliitídy II. stupňa alebo jednostrannej sakroiliitídy III. stupňa na klasickej RTG snímke panvy a jedného z 3 klinických kritérií – zápalová bolesť chrbta, obmedzenie pohyblivosti v driekovej chrbtici alebo obmedzenie dychových exkurzií [3]. Pri rozvinutej forme AS stanovenie správnej diagnózy zvyčajne nerobí väčšie problémy.
Pri včasných štádiách ochorenia, teda pri podozrení na non-rádiografickú axiálnu SpA, však chýbajú typické RTG zmeny v oblasti panve a chrbtice. Neprítomnosť týchto zmien ešte nevylučuje, že samotné sakroiliakálne (SI) skĺbenia nie sú postihnuté zápalovým procesom. Vývoj rádiografickej sakroiliitídy je dynamický proces, ktorý môže trvať niekoľko rokov, a tak prvé zmeny na konvenčnej RTG snímke SI kĺbov sa môžu objaviť až za 6–9 rokov od prvých klinických príznakov ochorenia [4].
V diagnostickom procese non-rádiografickej axiálnej SpA môžeme dnes využiť zobrazenie magnetickou rezonanciou (magnetic resonance imaging – MRI), ktorou sa snažíme detegovať aktívne zápalové a chronické štruktúrne lézie v oblasti SI kĺbov a chrbtice ešte pre vývojom prvých zmien na klasickej RTG snímke. MRI vyšetrenie sakroiliakálnych kĺbov je tiež súčasťou The Assessment of SpondyloArthritis international Society (ASAS) klasifikačných kritérií, ktoré umožňujú zaklasifikovať pacientov s axiálnou SpA aj vo včasných fázach ochorenia, teda ešte pred vývojom rádiograficky evidentnej sakroiliitídy (schéma). Podľa ASAS klasifikačných kritérií, ak má pacient chronické bolesti chrbta trvajúce viac ako 3 mesiace a vek pri začiatku ochorenia < 45 rokov, k stanoveniu diagnózy axiálnej SpA sa môže využiť buď zobrazovacie vyšetrenie SI kĺbov (klasické RTG snímky, MRI skeny) alebo vyšetrenie antigénu HLA-B27. Pri pozitívnom náleze sakroiliitídy stačí prítomnosť jedného z typických SpA prejavov, aby sa mohla potvrdiť prítomnosť axiálnej SpA. V prípade využitia pozitivity HLA-B27 antigénu v diagnostickom algoritme je pre klasifikáciu axiálnej SpA nutná prítomnosť aspoň 2 typických SpA prejavov, medzi ktoré radíme zápalovú bolesť chrbta, artritídu, entezitídu, uveitídu, daktylitídu, psoriázu, Crohnovu chorobu alebo ulceróznu kolitídu, dobrú odpoveď na nesteroidové antiflogistiká, familiárny výskyt SpA, prítomnosť HLA-B27 antigénu a zvýšené hodnoty CRP [1].
Schéma. ASAS klasifikačné kritériá pre axiálnu spondylartritídu. Upravené podľa [1] ![Schéma. ASAS klasifikačné kritériá pre axiálnu spondylartritídu. Upravené podľa [1]](https://pl-master.mdcdn.cz/media/image/d6023347a84c71d43f4fbf51cd1d4df6.jpg?version=1537797116)
Treba poznamenať, že nie všetci pacienti s non-rádiografickou axiálnou SpA musia zákonite progredovať do AS. Poznatky z klinických štúdií a epidemiologických pozorovaní poukazujú, že počas prvých 2 rokov sa môže z nr-axSpA vyvinúť ankylozujúca spondylitída asi u 20 % pacientov, v prípade pretrvávajúcej vysokej zápalovej aktivity a nedostatočnej liečby môže v priebehu nasledujúcich 6–9 rokov tento pomer narásť až na 60 %. Vyskytujú sa aj mierne epidemiologické rozdiely medzi týmito formami ochorenia. Zatiaľ čo AS je vysoko asociovaná s antigénom HLA-B27 (> 90 %), častejšie sa vyskytuje u mužov (v pomere 3 : 1) a je spojená s vyššími hodnotami C-reaktívneho proteínu (CRP), u pacientov s nr-axSpA je približne rovnaké zastúpenie oboch pohlaví (1 : 1), opisuje sa slabšia asociácia s HLA-B27 (50–70 %) a tiež sú prítomné nižšie hodnoty zápalových márkerov (FW, CRP). Z uvedeného vyplýva, že negatívnymi prognostickými faktormi pri rozvoji AS sú pretrvávajúce zvýšené hodnoty CRP, mužské pohlavie a prítomnosť antigénu HLA-B27. Ďalšími významnými prediktormi progresie ochorenia sú fajčenie a rozsah MRI nálezu na SI kĺboch [4–6].
Problematika konvenčnej rádiografie
V súčasnej dobe RTG vyšetrenie SI kĺbov stále zohráva kľúčovú úlohu pri diagnostike a klasifikácii pacientov s axiálnou SpA. Jeho použite vo včasných fázach ochorenia je však spojené s výraznejšími limitáciami. Nie je schopné detegovať abnormality mäkkých tkanív v oblasti kostnej drene, v ktorej sa predpokladá prítomnosť prvotných zápalových zmien. Samotné RTG vyšetrenie teda odráža len pozápalové zmeny v oblasti SI kĺbov, ktoré už nepredstavujú aktívny zápal [7]. Rádiografické abnormality sú limitované na kortikálnu a spongióznu kosť a zahŕňajú subchondrálnu sklerózu, erózie a zmeny šírky SI kĺbov (obr. 1). Najvčasnejšie zmeny poukazujúce na zápalové postihnutie SI kĺbov sú viditeľné ako strata zreteľnosti subchondrálnej kosti v dolnej tretine ilickej kosti, ktorá sa zobrazuje ako zúbkovaný okraj poštovej známky, nasledované tvorbou erózií, ktoré môžu postihovať obe artikulárne plochy SI kĺbov a vedú k prvotnému pseudo-rozšíreniu kĺbovej dutiny. Progresívna skleróza subchondrálnej kosti a ankylóza SI skĺbenia už predstavujú pokročilé zmeny pri dlhšom priebehu ochorenia [8].
Obr. 1. Obojstranná sakroiliitída III. stupňa: subchondrálna sklerotizácia, erózie, zúženie artikulárnej štrbiny, parciálne premostenia SI kĺbov. Archív autora 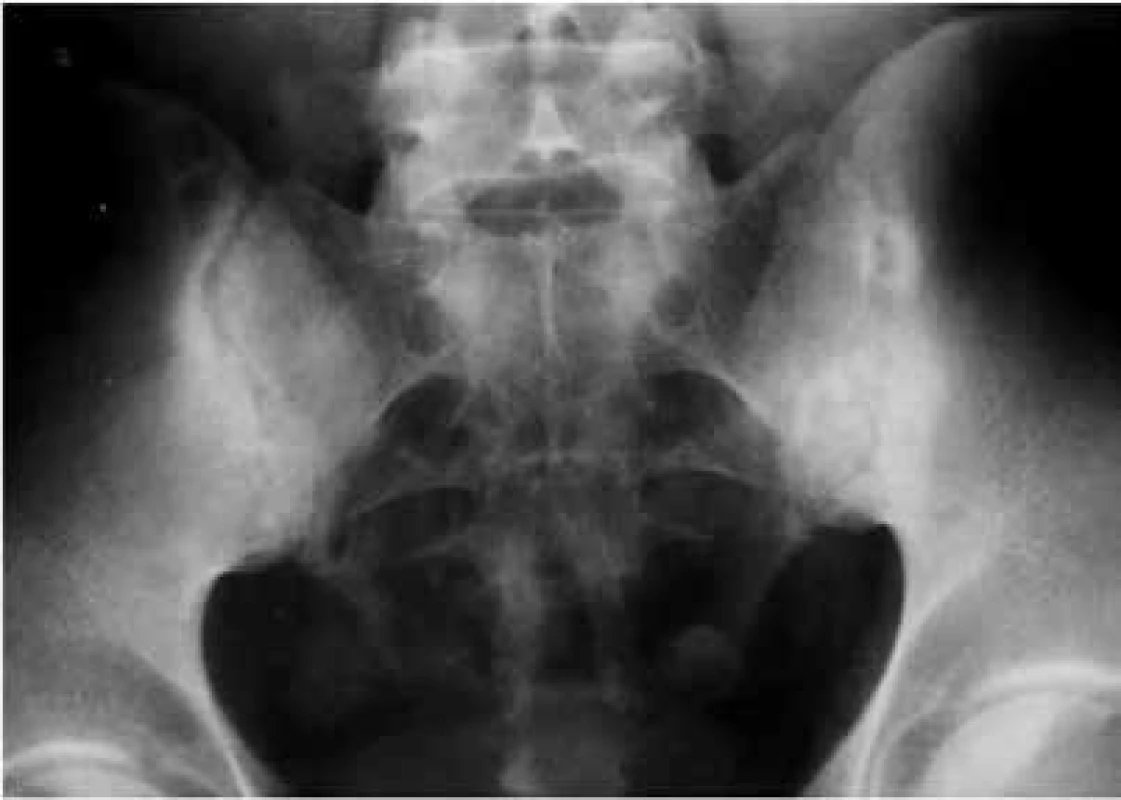
Aj samotné hodnotenie RTG snímok SI kĺbov je zaťažené viacerými problémami. V prvom rade je to komplexná anatómia SI skĺbenia. Kartilaginózna časť, v ktorej sa objavujú prvé zmeny pri sakroiliitíde, je konvexná antero-inferiórne v prednej tretine kĺbu, súčasne samotná kĺbová dutina je zakrivená a šikmo orientovaná, pričom zadná časť kĺbu sa premieta na RTG snímke mediálne a predná časť laterálne. Takéto zobrazenie je spojené s problematickou interpretáciou včasných subchondrálnych zmien SI kĺbov pri použití konvenčnej predo-zadnej (AP) projekcie. Mnohokrát je oblasť SI kĺbov prekrytá črevnými plynmi, čo znemožňuje detegovať včasné štruktúrne zmeny. Čiastočne nápomocné môže byť použitie tzv. Barshonyho alebo Fergusonovej projekcie, pri ktorej sa posúva RTG lampa o 30 stupňov, aby sa lepšie separovali a vizualizovali okraje SI skĺbení, ktoré sa na klasickej AP projekcii môžu prekrývať (obr. 2). Rádiografická sakroiliitída pri včasnej SpA nie je tiež spoľahlivo detegovaná ani skúsenými rádiológmi. Zhoda medzi lokálnymi hodnotiteľmi SI kĺbov a vyškoleným centrálnym hodnotiteľom pri detekcii sakroiliitídy bola len 83,4 % a po ich následnom vyškolení vzájomná zhoda stúpla len na 84,3 % [7,9].
Obr. 2. Barshonyho projekcia SI kĺbov s lepšou vizualizáciou SI kĺbov. Prítomná je len mierna subchondrálna sklerotizácia poukazujúca na obraz možnej sakroiliitídy I.–II. st. Archív autora 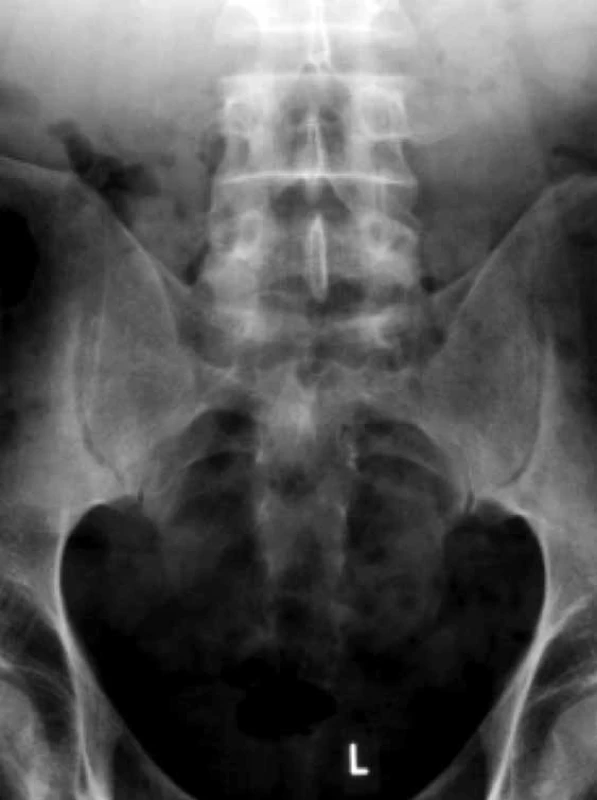
V oblasti chrbtice RTG snímky detegujú osifikačné zmeny, akými sú erózie rohov stavcových tiel, kvadratizácia stavcových tiel, syndezmofyty a ankylózy intervertebrálnych kĺbov. Prínosné sú aj pri odhaľovaní spondylodiscitídy, osteoporózy alebo osteoporotickej fraktúry (obr. 3). Všetky uvedené zmeny sa vyskytujú už pri dlhšie prebiehajúcom ochorení, kedy jeho diagnostika zvyčajne nerobí väčšie problémy, prípadne poukazujú na reparačné procesy po prebehnutom zápale alebo na komplikácie ochorenia [10].
Obr. 3. Súvislé syndezmofyty, kvadratizácia tiel stavcov, osifikácia interspinózneho ligamenta u pacienta s pokročilou AS. Archív autora 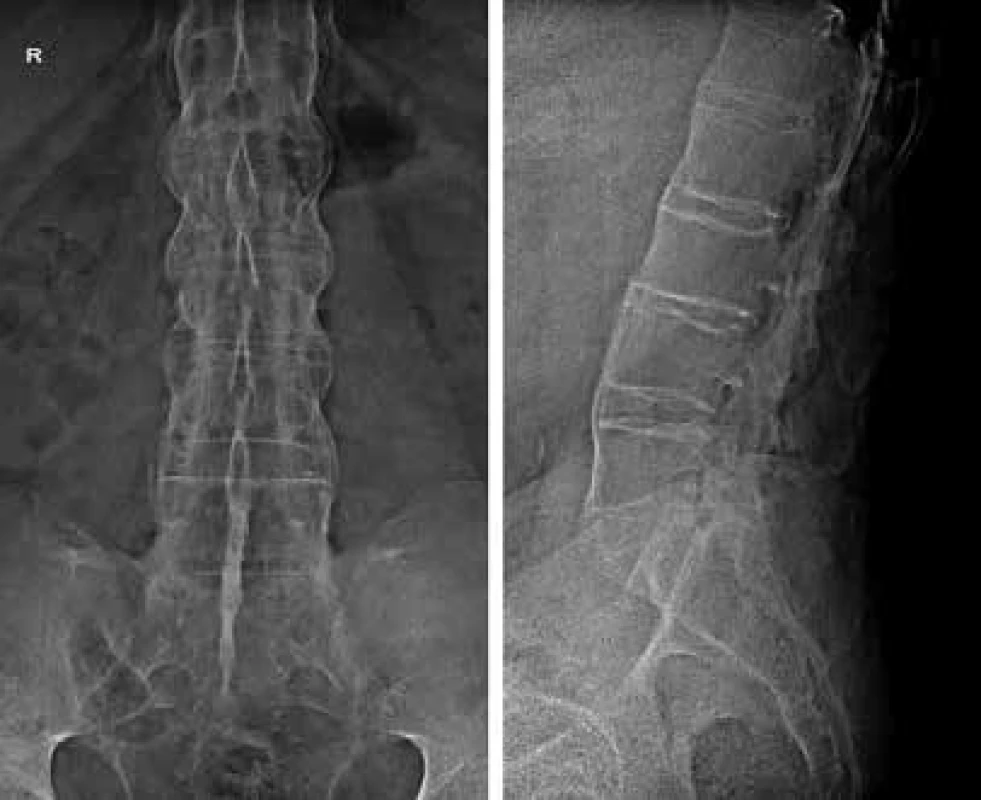
Zobrazenie magnetickou rezonanciou
Najväčším prínosom v diagnostike axiálnej SpA bolo zaradenie magnetickej rezonancie do diapazónu vyšetrovacích metód pre jej schopnosť detegovať včasné zápalové lézie. Na rozdiel od konvenčnej rádiografie alebo CT vyšetrenia má schopnosť vizualizovať aktívne zápalové zmeny mäkkých tkanív intraoseálne v 3 dimenziách. Tým môže objektivizovať prítomnosť zápalu, ktorý nemôže byť jednoducho posúdený len klinickým alebo laboratórnym vyšetrením, zvlášť ak sa jedná o postihnutie axiálneho skeletu [11,12].
Histopatologický nález je v súčasnosti považovaný za zlatý štandard pre verifikáciu zápalu. MRI vyšetrenie je dnes najspoľahlivejšou nepriamou metódou pre posúdenie zápalovej aktivity u pacientov s axiálnou SpA. Na opodstatnenosť použitia MRI vyšetrenia pri diagnostike SpA poukázala klinická štúdia Bollowa et al, ktorí porovnávali intenzitu signálu MRI vyšetrenia s histologickým nálezom biopsie sakroiliakálnych kĺbov u 32 pacientov s rôznymi formami SpA. Výrazne zvýšený MRI signál koreloval s výraznejšou infiltráciou zápalových buniek, v ktorej dominovali makrofágy a T-lymfocyty [13].
Technické požiadavky na MRI vyšetrenie
Pre potreby diagnostiky axiálnej SpA sa odporúča použitie MRI prístroja s dostatočne silným magnetom (aspoň 1,5 Tesla a vyšším). Samotné zobrazenie SI kĺbu musí zohľadňovať skutočnosť, že kartilaginózna časť kĺbu, ktorá je oblasťou záujmu, má konvexný tvar s vrcholom smerujúcim antero-inferiórne. Preto sa požadujú semikoronárne rezy paralelne orientované s pozdĺžnou hranou os sacrum, hrúbky 3–4 mm (obr. 4). Pre zobrazenie chrbtice využívame sagitálne rezy hrúbky 3–4 mm, ktoré okrem stavcových tiel majú zachytiť aj posterolaterálne segmenty, ako sú pedikle stavcových tiel, intervertebrálne kĺby, kosto-vertebrálne, kosto-transverzálne spojenia a transverzálne výbežky, ktoré bývajú typicky postihnuté zápalovým procesom pri axiálnej SpA [14].
Obr. 4. MRI sakroiliakálnych kĺbov – semikoronárne rezy paralelne orientované s pozdĺžnou hranou os sacrum. Archív autora 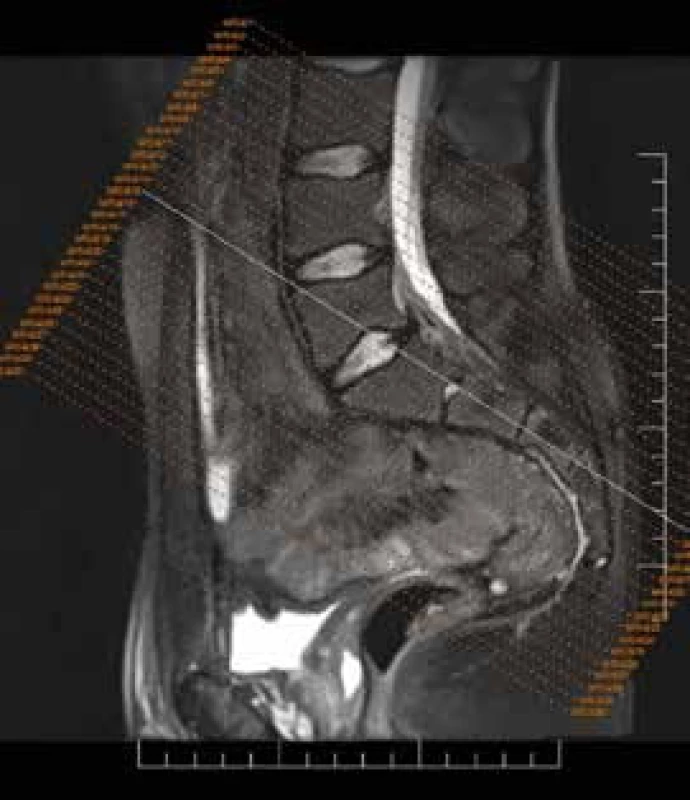
Požadujeme MRI vyšetrenie s aspoň 2 základnými sekvenciami (obr. 5):
- T1 vážený obraz (T1W, T1_turbo spin echo, T1_tse), čo je sekvencia senzitívna pre tuk, ktorý sa v MRI obraze zobrazuje ako biely, zatiaľ čo tekutina sa zobrazuje šedá a kosť výrazne tmavá; pri tejto sekvencii sa dobre znázorňujú štruktúrne zápalové lézie, akými sú erózie, tuková metaplázia, kostná skleróza a ankylóza
- STIR (short tau inversion recovery) sekvencia alebo iná sekvencia senzitívna pre tekutinu (T2 vážený obraz s potlačením tukového signálu, T2_turbo spin echo with fat satturation, T2_tse_fs), pri ktorej má tekutina v MRI obraze výrazne biely svietivý signál, tuk je tmavý a kosť je čierna, sekvencie s potlačením tuku sú zvlášť užitočné pri diagnostike axiálnej SpA, pretože umožňujú detegovať včasné aktívne zápalové lézie akým je edém kostnej drene (osteitída), ale aj synovitída, entezitída a kapsulitída [8,9,14]
Obr. 5. MRI sekvencie pre zobrazenie sakroiliakálnych kĺbov. Vľavo T1-vážený obraz (T1W, T1 tse) senzitívny pre tuk, vpravo STIR sekvencia senzitívna pre tekutinu. Archív autora 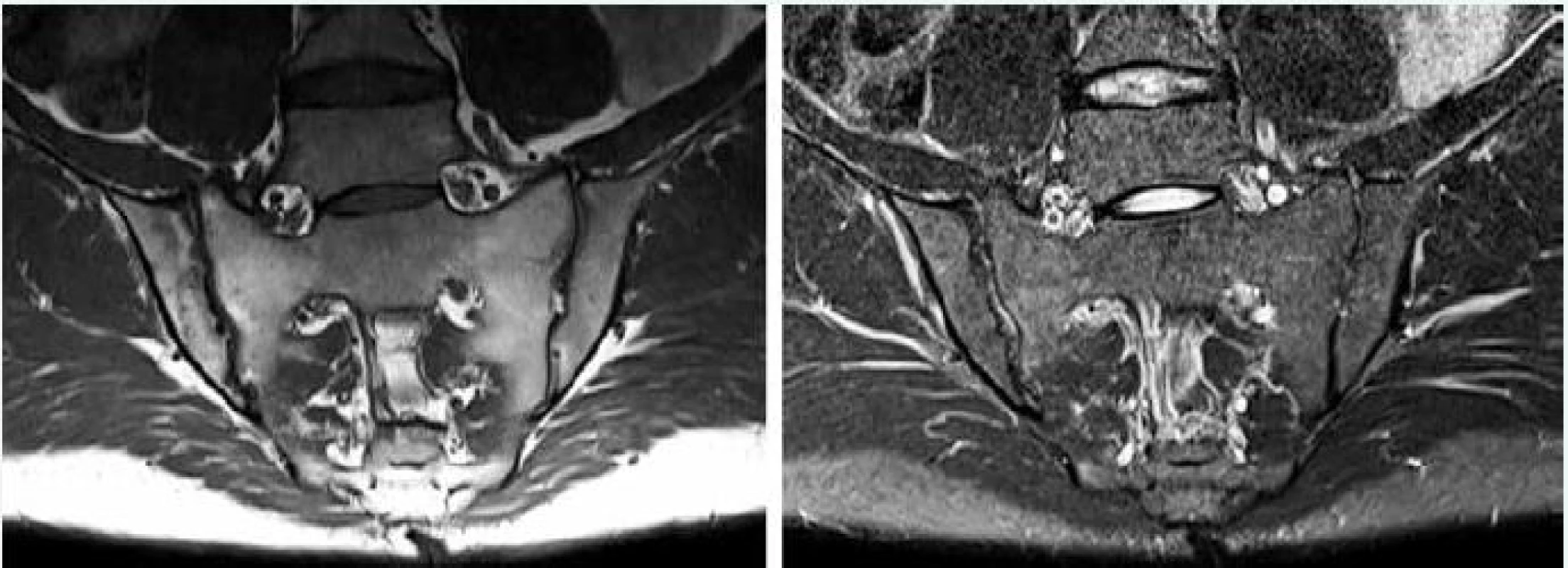
Prehľad jednotlivých MRI sekvencií a signálová intenzita rôznych lézií je uvedená v tab. 1.
Tab. 1. MRI sekvencie používané v diagnostike SpA a intenzita signálu rôznych lézií. Upravené podľa [14] ![MRI sekvencie používané v diagnostike SpA a intenzita signálu rôznych lézií. Upravené podľa [14]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/fffde7f6433732c24954b54bebedba8b.jpg)
Alternatívny spôsob detekcie akútneho zápalu predstavuje použitie intravenóznej paramagnetickej kontrastnej látky, napr. gadolinia (Gd). V tom prípade sa používa T1 vážený obraz s potlačením tukového signálu a intravenózne podané gadolinium sa akumuluje v miestach zvýšenej vaskularizácie a zvýšenej permeability kapilár, v ktorých mení magnetické vlastnosti okolitého mäkkého tkaniva. Pre bežnú diagnostiku axiálnej SpA sa však rutinné použitie kontrastnej látky neodporúča; svoje výhody má pri diferenciálnej diagnostike malignity alebo infekcie, súčasne dokáže odlíšiť aktívnu synovitídu od zmnoženej synoviálnej tekutiny v samotnom SI skĺbení [15].
Definícia pozitívneho MRI nálezu zlučiteľného s diagnózou sakroiliitídy
Podľa konsenzu pracovnej skupiny ASAS sa za pozitívny MRI nález zodpovedajúci sakroiliitíde pri axiálnej SpA pokladá prítomnosť jednoznačného edému kostnej drene (osteitídy) v okolí samotného SI kĺbu [16]. Zobrazuje sa ako hyperintezívny signál na STIR sekvenciách, alebo ekvivalentných sekvenciách senzitívnych pre tekutinu (napr. T2_tse_fs) a zvyčajne má hyposignálny obraz na sekvenciách senzitívnych pre tuk (T1W). Má prísnu periartikulárnu subchondrálnu lokalizáciu, nepresahuje anatomické lokality príslušných kostí tvoriacich SI skĺbenia a je prítomný na viacerých za sebou nasledujúcich rezoch (obr. 6). Čím má tento kostný edém v STIR sekvencii výraznejšiu intenzitu a čím je rozsiahlejší, tým je tento nález sugestívnejší pre sakroiliitídu z dôvodu axiálnej SpA, pretože malé fokálne kostné edémy sa môžu vyskytovať aj u pacientov s mechanickými bolesťami chrbta (23 %) a tiež u zdravých jedincov (7 %). V týchto prípadoch fokálne signálové lézie u pacientov s nešpecifickou bolesťou chrbta a u zdravých kontrol bývajú zvyčajne malé, vyskytujú sa na 1–2 semikoronárnych rezoch a majú len mierne zvýšený signál oproti referenčnému signálu v strednej interforaminálnej oblasti os sacrum [17]. Prítomnosť subchondrálneho edému kostnej drene na 3 a viacerých semikoronárnych rezoch zvyšuje jeho špecificitu pre SpA [18], a tak ASAS definícia pozitívneho MRI nálezu zlučiteľného s axiálnou SpA zahŕňa aj kvantitatívnu komponentu. Podľa nej je definícia sakroiliitídy splnená len v prípade, ak sa na jednom semikoronárnom reze SI kĺbov vyskytujú aspoň 2 vysoko sugestívne signálové lézie svedčiace pre edém kostnej drene, alebo ak je prítomný jeden vysoko sugestívny signál aspoň na 2 po sebe nasledujúcich MRI rezoch [14,16]. Treba ešte poznamenať, že falošne pozitívny edém kostnej drene SI kĺbov sa môže vyskytovať v postero-inferiórnych častiach os ilium ako aj v naj-anteriornejších častiach os sacrum, teda v miestach, v ktorých sú krvné cievy vo veľmi blízkom kontakte so samotným SI kĺbom [8,16].
Obr. 6. Aktívna sakroiliitída u pacienta s axiálnou SpA. Prítomný rozsiahly hyperintenzívny signál v sekvencii senzitívnej pre tekutinu (T2_tse_fs; vpravo) v dolných sakrálnych a ilických kvadrantoch, lokalizovaný subchondrálne, nepresahuje anatomické hranice. Na korešpondujúcej sekvencii v sekvencii senzitívnej pre tuk (T1_tse; vľavo) má osteitída hypointezívny signál, viditeľné sú aj erózie artikulárnej plochy SI skĺbení. Obraz spĺňa definíciu pozitívneho MRI nálezu pre sakroiliitídu podľa ASAS kritérií (prítomné ≥ 2 vysoko sugestívne signálové lézie svedčiace pre osteitídu na jednom semikoronárnom reze). Archív autora 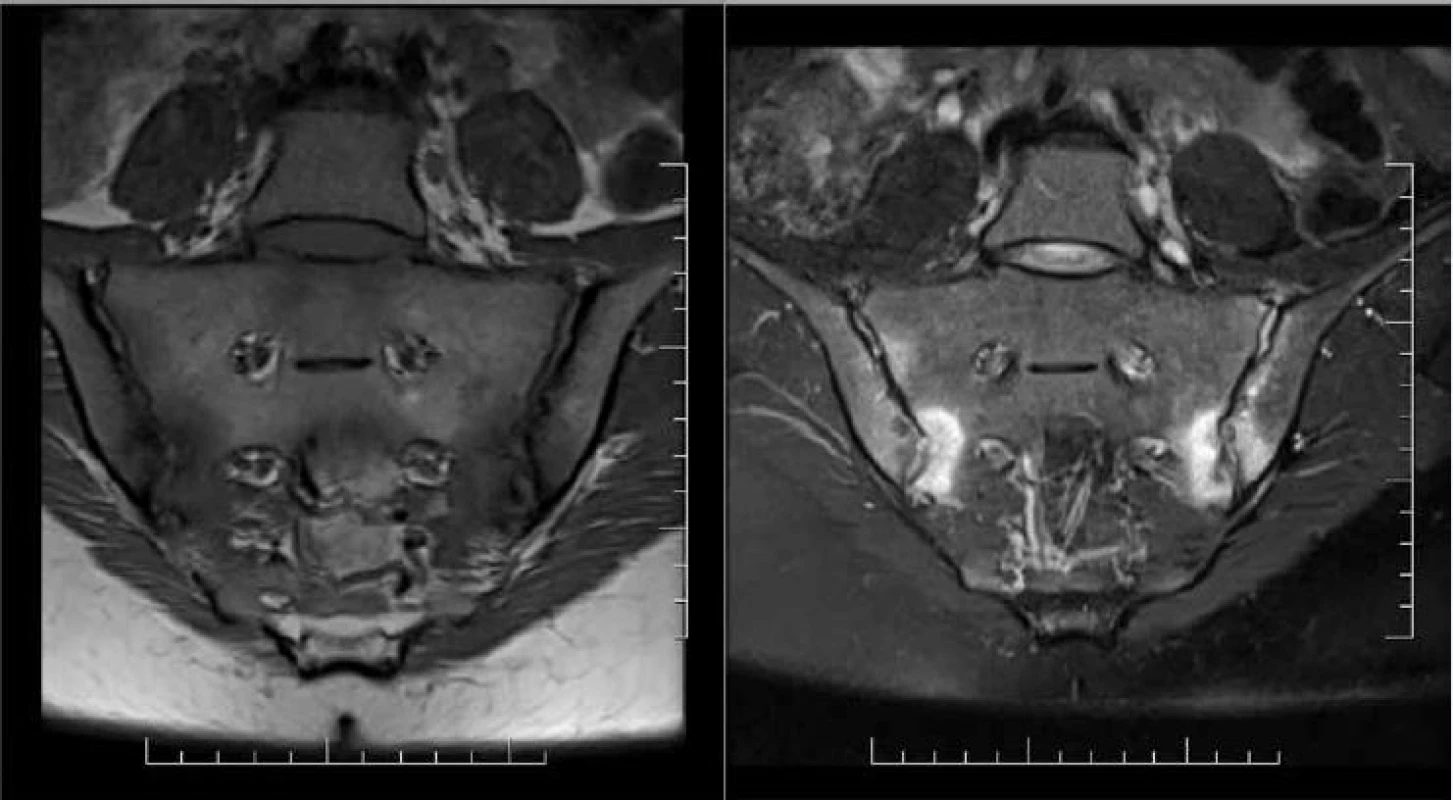
Edém kostnej drene býva často asociovaný s ďalšími aktívnymi zápalovými léziami (synovitída, kapsulitída, entezitída) ako aj s chronickými štruktúrnymi zmenami (tuková metaplázia, erózie, ankylóza a kostná sklerotizácia). Samotná prítomnosť týchto aktívnych či chronických lézií bez prítomnosti edému kostnej drenie je síce zlučiteľná, ale nie je dostatočná pre stanovenie diagnózy axiálnej SpA podľa ASAS odporúčaní [16]. Ich prítomnosť však zvyšuje diagnostickú pravdepodobnosť sakroiliitídy pri axiálnej SpA. V prípade edému kostnej drene, u ktorého je ťažké rozhodnúť, či ide o vysoko sugestívny nález pre sakroiliitídu, môže prítomnosť erózií ako aj iných aktívnych či štruktúrnych lézií napomáhať v diagnostickom rozhodovaní, či sú uvedené zápalové lézie naozaj z dôvodu spondylartritídy [18].
Erozívne zmeny sa dajú spoľahlivo detegovať v T1W obraze u asi 60 % pacientov s non-rádiografickou axiálnou SpA v porovnaní s 8 % pacientov s nešpecifickou bolesťou chrbta alebo zdravých kontrol [19]. Kombinovaná prítomnosť erózie a edému kostnej drene zvyšovala špecificitu klasifikačných kritérií SpA v jednej kontrolovanej štúdii a vytrénovanie hodnotiteľov MRI skenov pre spoľahlivú detekciu erózií výrazne zvýšilo diagnostické využitie MRI vyšetrenia u pacientov s axiálnou SpA [20].
Prítomnosť tukovej konverzie kostnej drene sa tiež zvažovala pre potreby diagnostiky a klasifikácie axiálnej SpA. Heterogénna tuková infiltrácia sa často vyskytuje u zdravých jedincov v stredných častiach os sacrum. Pozápalová tuková konverzia u pacientov so spondylartritídou je typicky lokalizovaná periartikulárne, má presné hranice od okolitej kostnej drene, zobrazuje sa homogénne zvýšeným signálom v T1W obraze a je často asociovaná s ďalšími léziami typickými pre SpA, najmä s eróziou, sklerózou a osteitídou (obr. 7). Vzniká v dôsledku esterifikácie mastných kyselín v oblastiach inflamovanej kostnej drene [14].
Obr. 7. Tuková konverzia (metaplázia) kostnej drene u pacienta s axiálnou SpA. Na ľavej časti obrázka prítomný hyperintezívny signál v T1W obraze lokalizovaný subchondrálne, prítomnosť početných erózií SI skĺbenia zvyšuje pravdepodobnosť zápalovej etiológie. Na pravej časti obrázka prítomná heterogénna tuková infiltrácia v strednej časti sakrálnej kosti (interforaminálna oblasť), nesúvisiaca so SI kĺbom u zdravého jedinca, netypická pre SpA. Archív autora 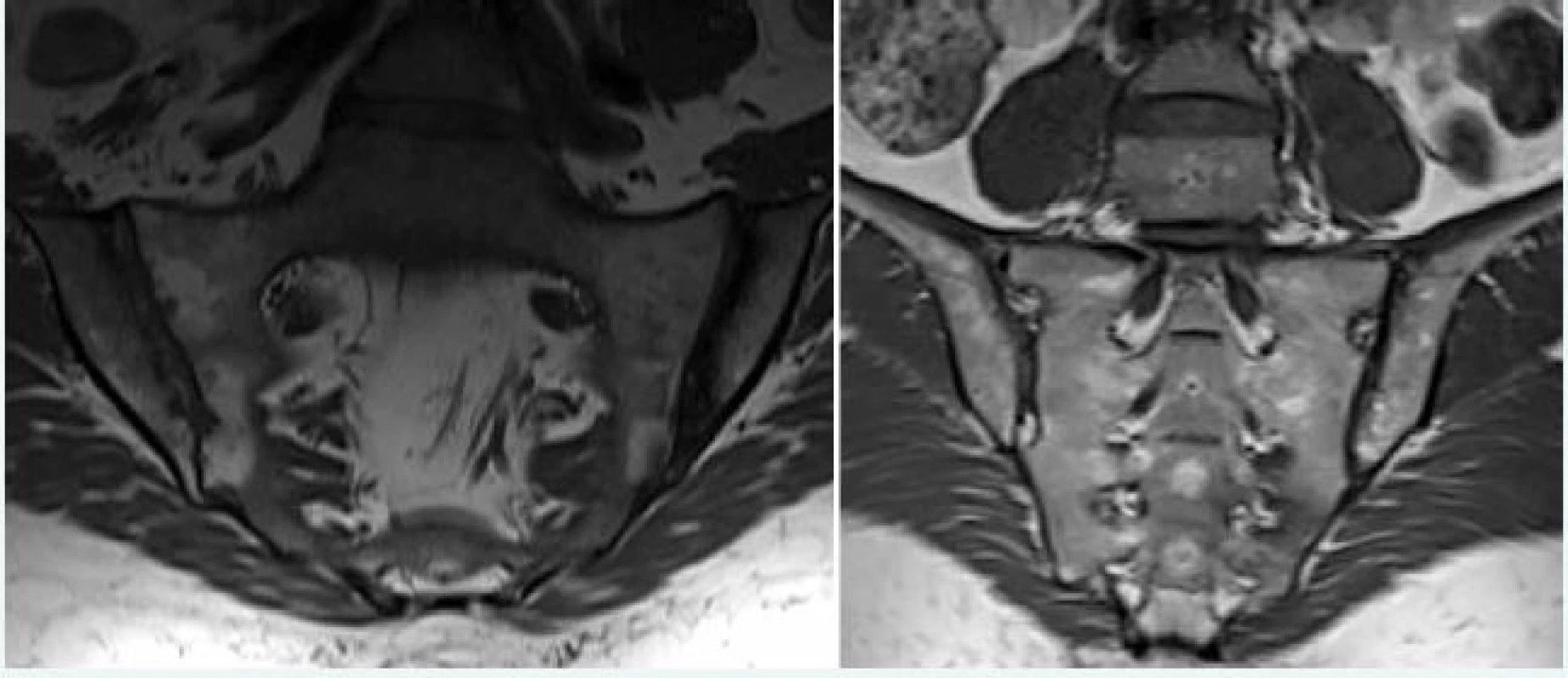
Preto je z diagnostického hľadiska prínosné komplexné posudzovanie aktívnych i chronických lézií na sekvenciách senzitívnych pre tekutinu ako aj pre tuk, lebo každá sekvencia prináša doplňujúce informácie.
Problematika MRI vyšetrenia chrbtice pri diagnostike axiálnej SpA
Patognomické nálezy na chrbtici u pacientov s axiálnou SpA sú obdobné ako v oblasti SI kĺbov. Stretávame sa so zápalovými, osteodeštruktívnymi a osteoproliferatívnymi zmenami, ktoré sú klinicky asociované s chronickou bolesťou chrbta, stuhnutosťou chrbtice a jej deformitou. Najčastejšou zápalovou manifestáciou axiálnej SpA je spondylitída a neinfekčná spondylodiscitída, v priebehu ochorenia dochádza k pozápalovým zmenám v zmysle tukovej konverzie s následným rozvojom spočiatku parciálnych a neskôr aj kompletných syndezmofytov. Rozvoj prvých štruktúrnych zmien na chrbtici viditeľných na klasických konvenčných RTG snímkach je dlhý proces a môže trvať 6–9 rokov od vzniku prvých bolestí chrbta, kým dôjde na chrbtici k vývoju syndezmofytov [4,21].
Pre klasifikáciu axiálnej SpA v jej včasných štádiách, teda ešte pred vznikom prvých RTG zmien, sa podľa v súčasnosti platných ASAS klasifikačných kritérií využívajú len zmeny v oblasti sakroiliakálnych kĺbov [1,16]. Ani podľa ASAS/EULAR odporúčaní pre použitie zobrazovacích metód v diagnostike spondylartritídy sa MRI vyšetrenie chrbtice neodporúča ako prvá diagnostická metóda za účelom stanovania diagnózy axiálnej SpA [22]. Napriek tomu, niektorí pacienti môžu mať postihnutú chrbticu pri absencii typických zmien v oblasti SI kĺbov, čo môže umožniť stanovenie diagnózy axiálnej SpA, hoci pacienti nemusia jednoznačne spĺňať klasifikačné kritériá [23].
Charakteristické aktívne i chronické zápalové lézie detekovateľné MRI vyšetrením na chrbtici sú uvedené v tab. 2.
Tab. 2. Charakteristické MRI nálezy na chrbtici u pacientov s axiálnou SpA. Upravené podľa [10] ![Charakteristické MRI nálezy na chrbtici u pacientov s axiálnou SpA. Upravené podľa [10]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/66ab3ded0d98aaed2edc54845426b5e0.jpg)
Za pozitívny MRI nález na chrbtici zlučiteľný s diagnózou axiálnej SpA sa v súčasnosti podľa ASAS odporúčaní pokladá prítomnosť osteitídy lokalizovanej v rohoch stavcových tiel (spondylitis anterior alebo posterior) v aspoň 3 segmentoch (obr. 8). Prítomnosť tukovej konverzie vo viacerých rohoch stavcových tiel („tukové rožky“) sa považuje za sugestívny nález pre axiálnu SpA, najmä ak sa jedná o mladších pacientov so zápalovými bolesťami chrbta, u ktorých sa predpokladá, že degeneratívne zmeny zohrávajú minoritnú úlohu v diferenciálnej diagnostike [24].
Obr. 8. Pozitívny MRI nález spondylitídy. Prítomný edém kostnej drene (spondylitis posterior) v STIR sekvencii vo viac ako 3 zadných rohoch stavcových tiel, čím je nález vysoko sugestívny pre axiálnu spondylartritídu. Archív autora 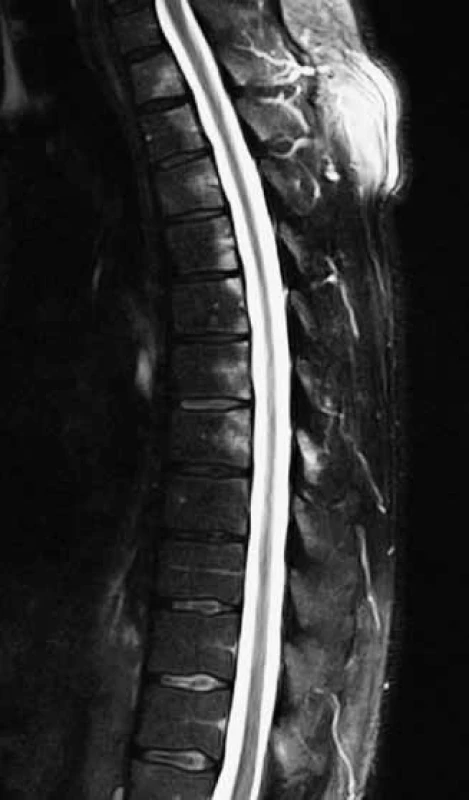
Treba podotknúť, že mierne zápalové lézie v rohoch stavcových tiel sa môžu vyskytovať až u 26 % zdravých dobrovoľníkov, ich výskyt tiež stúpa so zvyšujúcim sa vekom pacientov s nešpecifickou bolesťou chrbta. Na druhej strane zápalové postihnutie laterálnych a najmä posterolaterálnych segmentov, akými sú pedikle stavcových tiel, intervertebrálne kĺby, kosto-vertebrálne a kosto-transverzálne skĺbenia, sú veľmi špecifické pre axiálnu SpA (obr. 9) a prakticky sa nevyskytujú pri iných ochoreniach chrbtice [25].
Obr. 9. Vysoko špecifické postihnutie posterolaterálnych segmentov osteitídou pri axiálnej SpA. Hyperintezívny signál v STIR sekvencii sa šíri z posterolaterálnych častí stavcových tiel do pediklov a intervertebrálnych skĺbení. Archív autora 
Priradenie MRI vyšetrenia chrbtice k vyšetreniu SI kĺbov zvýšilo senzitivitu stanovenia diagnózy axiálnej SpA len o 16 %, a preto sa v bežnej klinickej praxi samotné MRI vyšetrenie chrbtice neodporúča ako prvá diagnostická metóda [26]. V prípade nejasných nálezov v oblasti SI kĺbov sa však môže doplniť MRI vyšetrenie chrbtice, zvlášť tých oblastí, v ktorých má pacient najvýraznejšie bolesti, pretože sa zistila korelácia medzi symptomatickými úsekmi chrbtice a pozitívnym MRI nálezom osteitídy. Na druhej strane sa pri náhodnom náleze spondylitídy pri MRI vyšetrení chrbtice odporúča doplniť aj vyšetrenie SI kĺbov za účelom diagnostického upresnenia a zaklasifikovania axiálnej spondylartritídy [27].
Diferenciálna diagnostika MRI nálezov na SI kĺboch a chrbtici
Osteoartróza
Vo všeobecnosti najčastejšími abnormalitami, ktoré postihujú SI kĺby, sú degeneratívne zmeny. Osteoartróza SI kĺbov je častejšia u ľudí po 45. roku života, ale s miernymi degeneratívnymi léziami sa môžeme stretnúť aj u mladších jedincov, častejšie u žien. Osteoartrotické zmeny sa typicky nachádzajú po obvode SI kĺbov, zahŕňajú drobné osteofyty, ložiská miernej kostnej sklerotizácie s alebo bez mierneho fokálneho edému kostnej drene, pri ktorom sa zvyčajne nevyskytujú erozívne zmeny.
Osteitis condensans ilii
V MRI obraze sa zobrazuje ako kompaktnejšie ložisko kostnej sklerotizácie predominantne z ilickej strany SI kĺbu, niekedy s ohraničeným tenkým lemom kostného edému, ktorý okružuje sklerotickú kosť.
Infekčná sakroiliitída
Predstavuje najdôležitejšiu diferenciálnu diagnostiku pri unilaterálnej sakroiliitíde. Na rozdiel od imunitne podmienenej sakroiliitídy pri SpA, septická sakroiliitída býva zvyčajne rozsiahlejšia a presahuje anatomické hranice SI kĺbu, šíri sa do okolitých mäkkých tkanív a je často spojená s periostitídou, kapsulitídou, zvýšenou kĺbovou náplňou a tvorbou abscesov. V pokročilom stave sa zobrazujú výraznejšie deštrukcie priľahlej kosti aj s tvorbou intraoseálnych abscesov (obr. 10).
Obr. 10. Infekčná sakroiliitída. Rozsiahly hyperintezívny signál v STIR sekvencii v oblasti pravého SI kĺbu, presahujúci anatomické hranice, šíriaci sa do okolitých mäkkých tkanív s rozvojom abscesu, rozsiahle uzurácie artikulárnych plôch SI kĺbu. Archív autora 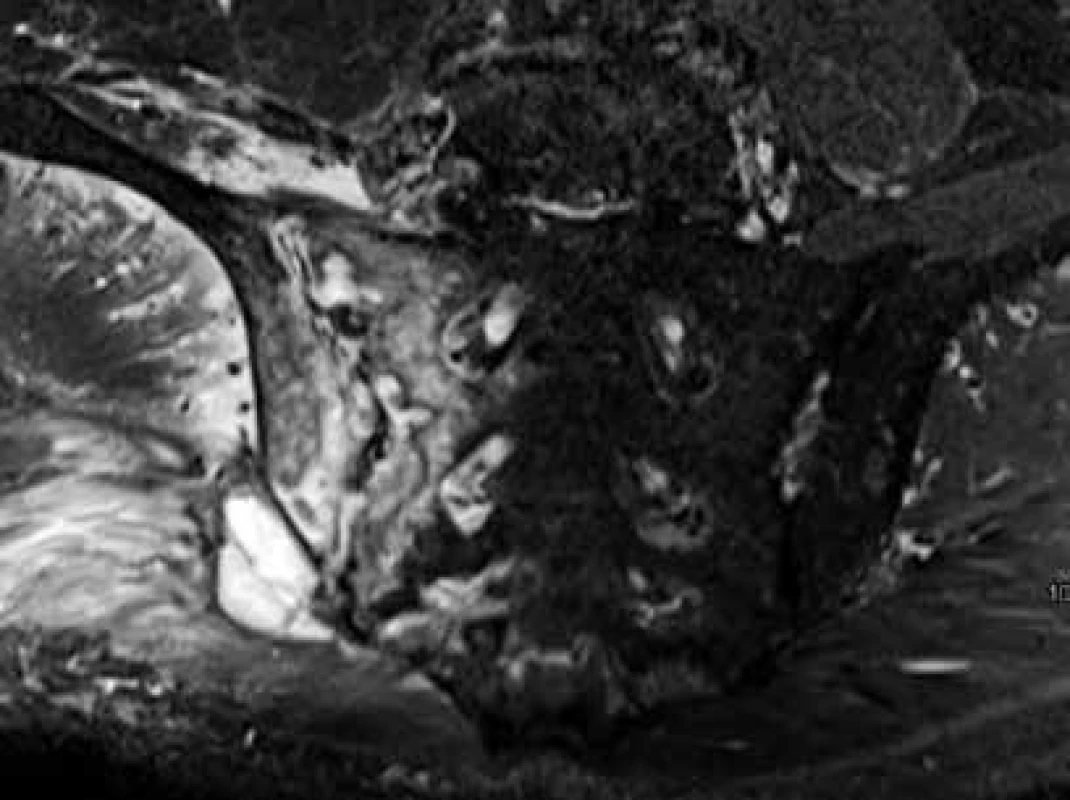
Stresová fraktúra
Vyskytuje sa častejšie u osteoporotických pacientov, alebo pri nadmernom namáhaní SI kĺbov, niekedy sa s ňou môžeme stretnúť aj u mladých žien tesne po pôrode, kedy okrem edému kostnej drene môžeme vizualizovať aj lomnú líniu.
Osteochondróza intervertebrálnych diskov
Ide o najčastejšie degeneratívne ochorenie chrbtice a v MRI obraze je charakterizované segmentálnou degeneráciou disku so stratou jeho hydratácie (tzv. black disc), často spojené s centrálnymi erozívnymi zmenami na priľahlých stavcových telách aj s edémom kostnej drene (Modic I lézie), prípadne s tukovou konverziou kostnej drene (Modic II lézia).
Hemangióm
Prestavuje akumuláciu krvných ciev typicky lokalizovanú vo vnútri stavcového tela. Hoci MRI obraz hemangiómu sa podobá na edém kostnej drene, predstavuje len fyziologickú abnormalitu, nekoreluje so žiadnym klinickým symptómom a často býva náhodným nálezom pri MRI vyšetrení.
Infekčná spondylodiscitída
Je charakterizovaná rozsiahlym hyperintezívnym signálom, ktorý prekračuje anatomické hranice disku a stavcového tela a šíri sa do okolitých mäkkých tkanív.
Fraktúra chrbtice
Vyskytuje sa skôr u pacientov s AS v dôsledku osteoporózy, pričom akútna fraktúra je charakterizovaná zvýšenou intenzitou signálu v T2_tse_fs sekvencii a variabilným zosilnením signálu pri aplikácii kontrastnej látky (Gd), pričom v T1W obraze má v rovnakej oblasti zníženú signálovú intenzitu [8,10,14].
Použitie MRI v diagnostickom procese axiálnej SpA
Kedy je vhodné použiť MRI vyšetrenie pri diagnostike axiálnej spondylartritídy? Toto vyšetrenie je vhodné indikovať u pacientov s chronickou bolesťou chrbta, ktorá trvá dlhšie ako 3 mesiace a má zápalový charakter, najmä ak má pacient menej ako 45 rokov a na konvenčných RTG snímkach SI kĺbov nie sú prítomné typické zmeny svedčiace pre sakroiliitídu podľa modifikovaných Newyorských kritérií. Ak je už prítomná sakroiliitída na RTG snímke, pacientovi už nemusíme MRI vyšetrenie z diagnostických dôvodov indikovať, lebo zvyčajne už spĺňa klasifikačné kritériá pre axiálnu SpA. V prípade neprítomnosti sakroiliitídy na RTG snímke a pri malom počte iných SpA prejavov je na mieste indikovať MRI vyšetrenie sakroiliakálnych kĺbov [28].
Záver
Axiálna spondylartritída svojimi dôsledkami dokáže výrazne zhoršiť fyzickú funkciu a kvalitu života u pacientov s týmto ochorením. Vyšetrenie MRI umožňuje detegovať aktívne zápalové lézie ešte pred vznikom prvých štruktúrnych zmien viditeľných na klasických RTG snímkach SI kĺbov, a tým zaklasifikovať týchto pacientov do skupiny s tzv. non-rádiografickou formou ochorenia. Definícia pozitívneho MRI nálezu pre potreby klasifikácie axiálnej SpA je stále závislá na prítomnosti aktívnej sakroiliitídy. Klinické rozhodovanie však zostáva tým najdôležitejším krokom pri stanovení diagnózy SpA. V prípadoch prítomnosti zápalových lézií kostnej drene, ktoré nespĺňajú kritériá vysoko sugestívnej osteitídy pri SpA, môže diagnostické rozhodnutie ovplyvniť prítomnosť chronických lézií, ako sú erózie alebo iné znaky zápalu. Normálny MRI nález v oblasti SI kĺbov ešte nevylučuje prítomnosť spondylartritídy, pacienti môžu byť klasifikovaní aj pomocou klinického ramena s využitím pozitivity HLA-B27 antigénu a dostatočného počtu SpA prejavov. V prípade negatívneho MRI nálezu a pretrvávajúceho podozrenia na spondylartritídu sa odporúča opakovať MRI vyšetrenie v odstupe 6–12 týždňov. Stanovenie diagnózy v skorých štádiách ochorenia a včasné zavedenie účinnej liečby dokáže významne zmierniť dopad zápalu na pohybový aparát u pacientov s axiálnou SpA.
Doručeno do redakce 6. 11. 2017
Přijato po recenzi 19. 11. 2017
MUDr. Martin Žlnay, PhD.
Národný ústav reumatických chorôb, Piešťany, Slovenská republika
Zdroje
1. Rudwaleit M, van der Heijde D, Landewé R et al. The development of Assesment of SpondyloArthritis international Society classification criteria for axial spondyloarthritis (part II): validation and final selection. Ann Rheum Dis 2009; 68(6): 777–783. Dostupné z DOI: <http://dx.doi.org/10.1136/ard.2009.108233>.
2. Dougados M, Beaten D. Spondyloarthritis. Lancet 2011; 377(9783): 2127–2137. Dostupné z DOI: <http://dx.doi.org/10.1016/S0140–6736(11)60071–8>.
3. Van der Linden S, Valenburg HA, Cats A. Evaluation of diagnostic criteria for ankylosing spondylitis. A proposal for modification of the New York criteria. Arthritis Rheum 1984; 27(4): 361–368.
4. Poddubnyy D, Rudwaleit M, Heibel H et al. Rates and predictors of radiographic sacroiliitis progression over 2 years in patients with axial spondyloarthritis. Ann Rheum Dis 2011; 70(8): 1369–1374. Dostupné z DOI: <http://dx.doi.org/10.1136/ard.2010.145995>.
5. Van Tubergen A. The changing clinical picture and epidemiology of spondyloarthritis. Nat Rev Rheum 2015; 11(2): 110–118. Dostupné z DOI: <http://dx.doi.org/10.1038/nrrheum.2014.181>.
6. Robinson PC, Wordsworth BP, Reveille JD et al. Axial spondyloarthritis: a new disease entity, not necessarily early ankylosing spondylitis. Ann Rheum Dis 2013; 72(2): 162–164. Dostupné z DOI: <http://dx.doi.org/10.1136/annrheumdis-2012–202073>.
7. Van Tubergen A, Heuft-Dorenbosch L, Schulpen G et al. Radiographic assessment of sacroiliitis by radiologists and rheumatologists: does training improve quality? Ann Rheum Dis 2003; 62(6): 519–525.
8. Maksymowych WP, Lambert RG. Imaging: sacroiliac joints. In: Inman RD, Sieper J (eds). Oxford textbook od axial spondyloartrhtis. Oxford university press: 2016 : 111–122. ISBN 978–0198734444.
9. Van den Berg R, Lenczner G, Feydy A et al. Agreement between clinical practice and trained central reader in reading of sacroiliac jointson plain pelvic radiographs. Results from the DESIRE cohort. Arthritis Rheum 2014; 66(9): 2403–2411. Dostupné z DOI: <http://dx.doi.org/10.1002/art.38738>.
10. Baraliakos X, Hermann KG. Imaging: spine. In: Inman RD, Sieper J (eds.) Oxford textbook od axial spondyloartrhtis. Oxford university press: 2016 : 123–131. ISBN 978–0198734444.
11. Braun J, Bollow M, Eggens U et al. Use of dynamic magnetic resonance imaging with fast imaging in the detection of early and advanced sacroiliitis in spondylarthropathy patients. Arthritis Rheum 1994; 37(7): 1039–1045.
12. Oosteven J, Prevo R, den Boer J et al. Early detection of sacroiliitis on magnetic resonance imaging and subsequent development of sacroiliitis on plain radiography. A prospective, longitudinal study. J Rheumatol 1999; 26(9): 1953–1958.
13. Bollow M, Fischer T, Reisshauer H et al. Quantitative analyses of sacroiliac biopsies in spondyloarthropaties: T cells and macrophages predominate in early and active sacroiliitis – cellularity correlates with degree of enhancement detected my magnetic resonance imaging. Ann Rheum Dis 2000; 59(2): 135–140.
14. Sieper J, Rudwaleit M, Baraliakos X et al. The assessment of spondyloarhritis international society (ASAS) handbook: a guide to assess spondyloarthritis. Ann Rheum Dis 2009; 68(Suppl 2): ii1-ii44. Dostupné z DOI: <http://dx.doi.org/10.1136/ard.2008.104018>.
15. de Hooge M, van den Berg R, Navarro-Compan V et al. Magnetic resonance imaging of the sacroiliac joints in the early detection of spondyloarthritis: no added value of gadolinium compared with short tau inversion recovery sequence. Rheumatology (Oxford) 2013; 52(7): 1220–1224. Dostupné z DOI: <http://dx.doi.org/10.1093/rheumatology/ket012>.
16. Lambert RGW, Bakker PAC, van der Heijde D et al. Defining active sacroiliitis on MRI for classification of axial spondyloarthritis: update by the ASAS MRI working group. Ann Rheum Dis 2016; 75(11): 1958–1963. Dostupné z DOI: <http://dx.doi.org/10.1136/annrheumdis-2015–208642>.
17. Weber U, Lambert RG, Ostergaard M et al. The diagnostic utility of magnetic resonance imaging in spondyloarthritis: an international multicentre evaluation of one hundred eighty-seven subjects. Arthritis Rheum 2010; 62(10): 3048–3058. Dostupné z DOI: <http://dx.doi.org/10.1002/art.27571>.
18. Weber U, Ostergaard M, Lambert RG et al. Candidate lesion-based criteria for defining a positive sacroiliac joint MRI in two cohorts of patients with axial spondyloarthritis. Ann Rheum Dis 2015; 74(11): 1976–1982. Dostupné z DOI: <http://dx.doi.org/10.1136/annrheumdis-2014–205408>.
19. Weber U, Pedersen SJ, Ostergaard M et al. Can erosions on MRI of the sacroiliac joints be reliably detected in patients with ankylosing spondylitis? A cross-sectional study. Arthritis Res Ther 2012; 14(3): R124. Dostupné z DOI: <http://dx.doi.org/10.1186/ar3854>.
20. Weber U, Lambert RGW, Pedersen SJ et al. Assessment of structural lesions in sacroiliac joints enhances diagnostic utility of magnetic resonance imaging in early spondylooarthritis. Arthritis Care Res 2010; 62(12): 1763–1771. Dostupné z DOI: <http://dx.doi.org/10.1002/acr.20312>.
21. Baraliakos X, Heldmann F, Callhoff J et al. Which spinal lesions are associated with new bone formation in patients with anklylosing spondylitis treated with anti-TNF agents? A long term observational study using MRI and conventional radiography. Ann Rheum Dis 2014; 73(10): 1819–1825. Dostupné z DOI: <http://dx.doi.org/10.1136/annrheumdis-2013–203425>.
22. Mandl P, Navarro-Compán V, Terslev L et al. EULAR recommendations for the use of imaging in the diagnosis and management of spondyloarthritis in clinical practice. Ann Rheum Dis 2015; 74(7): 1327–1339. Dostupné z DOI: <http://dx.doi.org/10.1136/annrheumdis-2014–206971>.
23. Braun J, Bollow M, Sieper J. Radiologic diagnosis and pathology of spondyloarthroparties. Rheum Dis Clin North Am 1998; 24(4): 697–735.
24. Hermann KG, Baralikos X, van der Heijde D et al. Descriptions of spinal magnetic resonance imaging (MRI) lesions and definition of a positive MRI of the spine in axial spondyloartrhtitis (SpA) – a consensual approach by the ASAS/OMERACT MRI Study Groups. Ann Rheum Dis 2012; 71(8): 1278–1288. Dostupné z DOI: <http://dx.doi.org/10.1136/ard.2011.150680>.
25. Weber U, Hodler J, Kubik RA et al. Sensitivity and specificity of spinal inflammatory lesions assessed by whole-body magnetic resonance imaging in patients with ankylosing spondylitis or recent-onset inflammatory back pain. Arthritis Rheum 2009; 61(7): 900–908. Dostupné z DOI: <http://dx.doi.org/10.1002/art.24507>.
26. Weber U, Zubler V, Zhao Z et al. Does spinal MRI add incremental diagnostic value to MRI of the sacroiliac joints alone in patients with non-radiographic axial spondyloarthritis? Ann Rheum Dis 2015; 74(6): 985–992. Dostupné z DOI: <http://dx.doi.org/10.1136/annrheumdis-2013–203887>.
27. Blachier M, Coutanceau B, Dougados M et al. Does the site of magnetic resonance imaging abnormalities match the site of recent-onset inflammatory back pain? The DESIR cohort. Ann Rheum Dis 2013; 72(6): 979–985. Dostupné z DOI: <http://dx.doi.org/10.1136/annrheumdis-2012–201427>.
28. Van den Berg R, de Hoog M, Rudwaleit M. ASAS modification of the Berlin algorithm for diagnosing axial spondyloarthritis: results from the SPondyloArthritis Caught Early (SPACE)-cohort and from the Assessment of SpondyloArthritis international Society (ASAS)-cohort. Ann Rheum Dis 2013; 72(10): 1646–1653. Dostupné z DOI: <http://dx.doi.org/10.1136/annrheumdis-2012–201884>.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2018 Číslo 2- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
-
Všechny články tohoto čísla
- Axiální spondylartritida
- Využitie MRI vyšetrenia pri diagnostike axiálnej spondylartritídy
- Biologická léčba psoriatické artritidy
- Život ohrožující projevy systémového lupusu a antifosfolipidového syndromu ve vnitřním lékařství
- Systémová sklerodermie v roce 2017
- Idiopatické zánětlivé myopatie
- Nové trendy v monitorování a léčbě ANCA asociovaných vaskulitid
- Difuzní alveolární hemoragie – akutní, život ohrožující stav v revmatologii
- Polymyalgia rheumatica
- Léčba k cíli u dnavé artritidy
- Nutraceutika v terapii gonartrózy: pohled ortopeda
- Osteoporóza a kvalita kostní hmoty
- Léčba chronické bolesti u zánětlivých revmatických onemocnění
- Revmatologie a vnitřní lékařství
- Revmatoidní artritida
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Axiální spondylartritida
- Využitie MRI vyšetrenia pri diagnostike axiálnej spondylartritídy
- Idiopatické zánětlivé myopatie
- Difuzní alveolární hemoragie – akutní, život ohrožující stav v revmatologii
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



