-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Jak dnes indikujeme perorální antidiabetika (od metforminu ke gliptinům a gliflozinům)
How we indicate oral antidiabetics today (from metformin to gliptins and gliflozins)
Today we treat Type 2 diabetes mellitus by gradually adding antidiabetics from monotherapy to double, triple and multi combinations of medicines. Metformin still remains the first-line medicine, if well tolerated and not contraindicated. In the next step, we have a wide choice of 5 groups of medicines at least. The new algorithms used in the U.S.A. introduce some degree of preference for the incretin therapy (gliptins and incretin analogues) and the new groups of gliflozins over the standard treatments. In the near future, the indication of antidiabetics is therefore about to undergo big changes or at least a discussion about the preferences of the individual groups of medicines including those new to diabetology.
Key words:
gliflozins – gliptins – incretin therapy – metformin – oral antidiabetics – type 2 diabetes mellitus
Autoři: Štěpán Svačina
Působiště autorů: III. interní klinika 1. LF UK a VFN Praha, přednosta prof. MUDr. Štěpán Svačina, DrSc., MBA
Vyšlo v časopise: Vnitř Lék 2014; 60(9): 777-781
Kategorie: 60. narozeniny prof. MUDr. Jana Škrhy, DrSc., MBA
Souhrn
Diabetes mellitus 2. typu léčíme dnes postupným přidáváním antidiabetik od monoterapie k dvojkombinacím, trojkombinacím i vícekombinacím léků. Metformin zůstává zatím lékem první volby, pokud je snášen a pokud není kontraindikován. V dalším kroku máme širokou možnost volby nejméně 5 skupin léků. Nové algoritmy používané ve Spojených státech zavádějí určitou preferenci inkretinové léčby (gliptiny a inkretinová analoga) a nové skupiny gliflozinů před tradičními postupy. Indikaci antidiabetik tak čekají v nejbližších letech buď velké změny nebo minimálně diskuse o preferenci jednotlivých lékových skupin včetně skupin v diabetologii nových.
Klíčová slova:
diabetes mellitus 2. typu – gliptiny – glifloziny – inkretinová léčba – metformin – perorální antidiabetikaÚvod
Diabetes mellitus 2. typu (DM2T) je závažné onemocnění a jeho léčba zaznamenala v posledních desetiletích významné úspěchy. Daří se korigovat hyperglykemii, snižovat výskyt specifických komplikací diabetu, snižovat kardiovaskulární i onkologické riziko. Součástí léčby DM2T je komplexní edukace o dietě a fyzické aktivitě. U pacientů s obezitou by se nemělo zapomínat na výkony bariatrické chirurgie. Přesto je léčba diabetu 2. typu spojována především s farmakoterapií. Indikovat dnes perorální antidiabetika není jednoduché, zejména proto, že máme velmi mnoho možností volby a můžeme postupovat velmi individuálně.
Farmaka používaná v léčbě diabetu
Léčbu antidiabetiky indikujeme dnes u každého diabetika 2. typu, a dnes by tedy neměl existovat diabetik léčený jen dietou. Metformin dokonce indikujeme již u pacientů s prediabetem, pokud jsou přítomny další významné rizikové faktory aterosklerózy. Při léčbě diabetu přitom můžeme vybírat z 9 skupin antidiabetik (metformin, deriváty sulfonylurey, glinidy, inzulinové senzitizéry, inhibitory glukozidázy, inkretinová analoga, gliptiny, glifloziny a inzulin). Ve Spojených státech mají navíc k dispozici 3 další skupiny antidiabetik (sekvestranty žlučových kyselin, speciální formu bromokriptinu a analoga amylinu). Stanovit nějaké konkrétní doporučené pořadí farmak je velmi obtížné.
Algoritmy farmakoterapie diabetu 2. typu
Konkrétní volbu antidiabetik provádíme u nás obvykle dle konsenzu EASD a ADA [1]. Tento algoritmus je dnes všeobecně známý a opakovaně publikovaný i u nás [2,3]. Lékem volby je podle tohoto již 2 roky starého algoritmu metformin a ve druhém kroku máme možnost volit jeden z 5 léků, z nichž žádný není preferován (deriváty sulfonylurey, inzulinové senzitizéry, gliptiny, inkretinová analoga a bazální inzulin). Přihlížet přitom můžeme k mnoha faktorům, např. k hmotnosti, přítomnosti komorbidit, riziku hypoglykemie i k ekonomickým faktorům. Je proto logické, že s ohledem na hůře sociálně postavené země i pacienty je ponechána možnost léčit léky rizikovými z hlediska hypoglykemie stále již v druhém kroku.
Zajímavější je proto dnes nový algoritmus AACE (Americké asociace klinických endokrinologů), která sdružuje více specializovaných diabetologů než ADA. Již u prediabetu připouští tento algoritmus [4,5] za určitých okolností vedle metforminu i použití akarbózy, inzulinových senzitizérů a inkretinových analog. V terapii DM2T pak u monoterapie připouští podání více léků, které by měly být zvažovány v určitém pořadí (tab. 1). Podle výše glykovaného hemoglobinu navíc algoritmus připouští přímou volbu dvojkombinace resp. trojkombinace. Možná celosvětová akceptace tohoto algoritmu by vnesla do volby kombinací antidiabetik jasnější světlo.
Tab. 1. Algoritmus AACE 2013 v léčbě DM2T 
Speciální situací je volba antidiabetik při omezené funkci ledvin. V této situaci je třeba se důsledně řídit SPC jednotlivých léků, které shrnuje tab. 2. V každém případě máme dnes při onemocnění ledvin daleko širší možnosti volby antidiabetik než před 10 lety. Volba léků je v těchto případech velmi individuální a pořadí doporučených léků není zatím zcela jasné. Vždy je u těchto pacientů třeba uvážit vysoké riziko hypoglykemie a volit spíše léky bez rizika hypoglykemie.
Tab. 2. Použití antidiabetik při chronickém onemocnění ledvin (dle stupňů CKD) na základě SPC jednotlivých přípravků 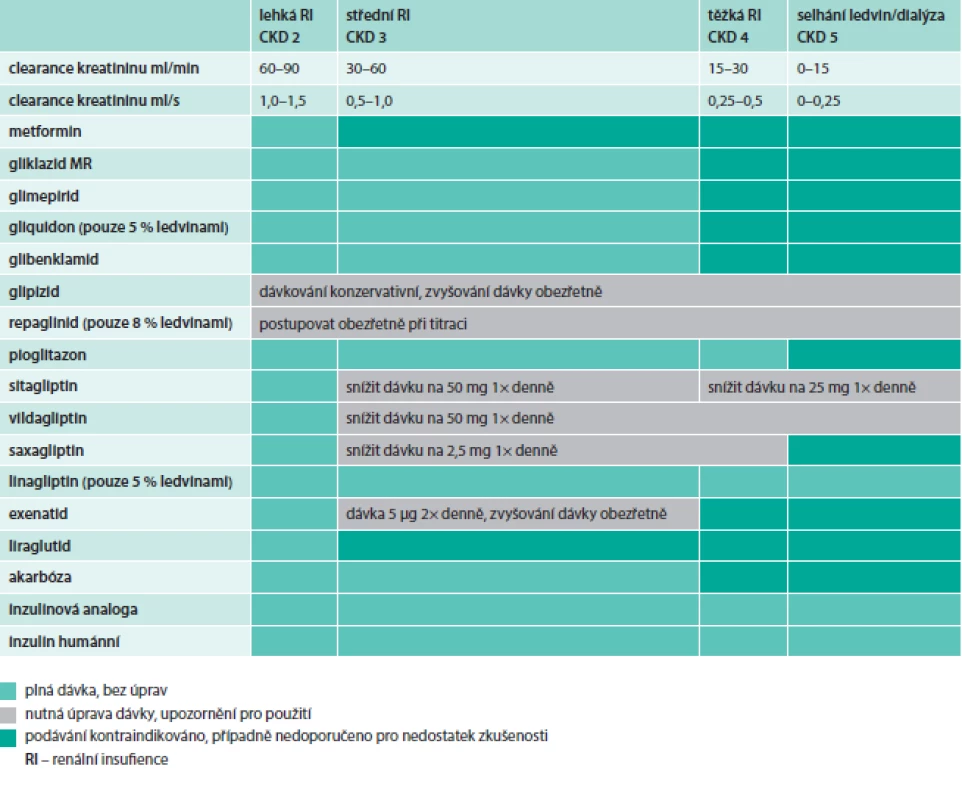
Postavení metforminu v algoritmech léčby
Metformin je dnes podle našich doporučení u DM2T lékem volby. Jde o jediného v současnosti používaného zástupce skupiny biguanidů. Za hlavní účinek je považována inhibice výdeje glukózy z jater. Metformin zvyšuje inhibici glukoneogeneze zprostředkovanou inzulinem a blokuje glukoneogenezi stimulovanou glukagonem. Podporuje také transport glukózy do svalů, čímž se zvyšuje utilizace glukózy až o 40 %. Snižuje oxidaci volných mastných kyselin až o 30 %, snižuje inzulinovou rezistenci a nepřímo zlepšuje funkci B-buněk. U metforminu byla v poslední době prokázána celá řada pozitivních systémových efektů [6]. Metformin má např. pozitivní kardiovaskulární efekty – snížený výskyt kardiovaskulárních příhod i příznivá mortalitní data. Velmi významné jsou onkologické efekty metforminu, snižuje výskyt nádorů u diabetika až o 40 % a také kompenzuje mírně zvýšené nádorové riziko při léčbě inzulinem a deriváty sulfonylurey, pokud je využit v kombinaci.
Metformin by dnes měl být podáván především ve formě XR, která je dobře snášena a má vyrovnané plazmatické hladiny. Metformin se vylučuje ledvinami. Metformin je kontraindikován u všech stavů s rizikem laktátové acidózy. Je třeba dbát omezení podávání při onemocnění ledvin.
Dočasně musí být metformin vysazen při RTG kontrastním vyšetření, při akutním interkurentním onemocnění a u operací.
Starší antidiabetika
Mezi klasická inzulinová sekretagoga patří deriváty sulfonylurey a glinidy. Tyto léky jsou indikovány až v druhé volbě po metforminu. U diabetiků 2. typu je jejich nepříjemným vedlejším účinkem zvyšování hmotnosti. Dnes jsou sulfonylureová antidiabetika (používaná již 50 let) vnímána jako osvědčená, rutinně používaná léčiva, ale s nepochybným rizikem hypoglykemie. Pacienti užívající deriváty sulfonylurey musí být poučeni o všech situacích, ve kterých jim hrozí riziko hypoglykemie. V léčbě DM2T se užívají také tzv. rychlá sekretagoga – glinidy (u nás repaglinid), odvozené od části molekuly glibenklamidu. Stimulují časnou fázi sekrece inzulinu a nevyvolávají tak často hypoglykemii.
Jediným antidiabetikem, které lze použít u obou typů diabetu, je akarbóza. Akarbóza je inhibitor střevní glukozidázy. Hlavní indikací je snížení postprandiální glykemie. Jeden z nejčastějších nežádoucích účinků jsou střevní obtíže ve smyslu průjmů, meteorizmu, flatulence apod, pro které je mnohdy vysazována. Z tohoto důvodu by se měla akarbóza dávkovat postupně, jak ve frekvenci za den, tak i pomalém zvyšování dávky od počáteční dávky 3krát 50 mg až do maximální dávky 3krát 200 mg.
Inzulinové senzitizéry jsou dnes synonymem pro tiazolidindiony – rosiglitazon a pioglitazon. Prvním tiazolidindionem, který byl uveden na trh v USA, byl troglitazon v roce 1997. Nedlouho po uvedení na trh byl však tento lék z trhu stažen vzhledem k významnému výskytu nežádoucích hepatálních účinků. Po dlouhém a bezpečnost konstatujícím výzkumu byly od roku 1999 uvedeny na trh 2 další tiazolidindiony: rosiglitazon a pioglitazon. Oba tyto preparáty jsou používány přes 10 let. V roce 2010 byl rosiglitazon stažen z trhu – po několik let byly diskutovány jeho negativní kardiovaskulární účinky. V současné době je v některých zemích dále podáván.
Ve studiích vedlo podávání pioglitazonu u diabetiků 2. typu ke snížení glykovaného hemoglobinu (HbA1c) o 1–1,5 %. U pacientů dochází ke snížení sérových koncentrací volných mastných kyselin. Velkou výhodou je ovšem možnost kombinace s mnoha dalšími antidiabetiky. U pioglitazinu bylo nedávno popsáno možné riziko vyššího výskytu karcinomu močového měchýře. Toto riziko je vázáno na vysoké kumulativní dávky při delším podání. Obecně platí, že pioglitazon riziko vzniku jiných nádorů snižuje [7]. Oba glitazony mírně zvyšují riziko fraktur dlouhých kostí.
Inkretinová léčba diabetu
V letech 2008–2009 byl do léčebné praxe zaveden nový princip – ovlivnění inkretinového systému [8]. Dvě nové skupiny, tabletové tzv. inkretinové enhancery (blokátory dipeptidyl-peptidázy 4 – DPP4 neboli gliptiny) a injekční inkretinová analoga, se rychle staly velmi úspěšnými antidiabetiky. Je přitom zajímavé, že určitou blokádu DPP4 mají i některé starší léky, např. metformin a některé statiny.
Problematice inkretinových analog je v tomto slavnostním čísle časopisu věnován samostatný článek. Proto se zde zaměřuji zejména na skupinu gliptinů.
Gliptiny
První zmínky o antidiabetickém efektu blokády dipeptidyl-peptidázy 4 v literatuře pocházejí z roku 1998 a klinické studie s blokátory tohoto enzymu pak byly zahájeny na přelomu let 2004 a 2005. Za 3 roky se pak tento princip stal v klinické praxi běžným.
Do klinického užívání se u nás dostalo již 5 látek: sitagliptin, vildagliptin, saxagliptin, linagliptin a letos i alogliptin. Léky různě ale poměrně velmi selektivně inhibují dipeptidázu 4 (inhibitory DPP4). Zvyšují endogenní hladinu inkretinů GLP1 a GIP. Stimulace Langerhansových ostrůvků nastává jen u diabetiků. U normoglykemických diabetiků (i osob bez diabetu) nezvyšují sekreci inzulinu a nesnižují glykemii, a nevyvolávají tedy hypoglykemie. Všechny tyto léky také snižují (modulují) sekreci glukagonu v hyperglykemii, a zvyšují tak také senzitivitu A-buněk ke glukóze. Snižují proto nalačno i po jídle jaterní produkci glukózy. Hlavním efektem je ale především zlepšení funkce a fyziologičtější reaktibilita A - a B-buněk pankreatu a úprava patologicky zvýšené sekrece glukagonu a snížené sekrece inzulinu. Při dávkování v renální insuficienci přihlížíme k SPC (tab. 2).
Probíhající i ukončené kardiovaskulární studie zatím ukázaly vysokou kardiovaskulární bezpečnost podání gliptinů.
Glifloziny
Novým mechanizmem v léčbě diabetu je blokáda reabsorpce glukózy v renálních tubulech [9]. 90 % glukózy se běžně vstřebává transportérem SGLT2 (sodium glukose transporter-2) a jen asi 10 % pomocí SGLT1. Tzv. glifloziny blokují různě selektivně přenašeč glukózy SGLT2 v ledvině. V roce 2014 byl uveden na trh dapagliflozin, který se podává v 1 tabletě denně. V dalších letech budou následovat další léky (kanagliflozin a empagliflozin). Glukóza se běžně za fyziologického stavu kompletně vstřebává a glifloziny vstřebávání blokují. Ztráta činí až k 70 g glukózy za den při ztrátě asi 300 kcal/den. Dochází tak nejen ke zvýšení ztráty glukózy u diabetiků, ale dokonce i k vyvolání ztráty glukózy při normoglykemii u nediabetiků. Dochází nejen k poklesu glykemie, ale i k energetickému deficitu. Ten je srovnatelný s léčbou obezity orlistatem a je přítomný u všech vyvíjených SGLT2 inhibitorů. Glifloziny lze kombinovat se všemi skupinami antidiabetik. Velmi výhodná je např. kombinace s inzulinem, při níž dochází k poklesu potřeby inzulinu až o 30 % a současně i k poklesu hmotnosti. Tím je vyřešen zásadní problém inzulinové léčby u DM2T, a to vzestup hmotnosti. Glifloziny dále významně snižují krevní tlak. Ztrátu glukózy ledvinou a korekci hyperglykemie lze přirovnat k efektu dialýzy na uremii. Zvýšení reální ztráty glukózy má tak řadu nepřímých efektů v organizmu [10]. Je zvýšena inzulinová senzitivita. Zvyšuje se sekrece GLP1. Zlepšuje se funkce B-buňky. Výrazně se zvyšuje utilizace tuku a sekrece mastných kyselin a zmenšuje se suprese lipolýzy.
Využití gliflozionů je tak v diabetologii velmi výhodné z několika důvodů:
- působí novým mechanizmem a doplňují tak efekty dalších antidiabetik
- lze je kombinovat prakticky se všemi antidiabetiky
- mají velmi komplexní metabolický efekt v organizmu
Kombinace antidiabetik
U diabetu 2. typu je kombinovanou léčbou léčena většina pacientů. Jak vyplývá z výše uvedených algoritmů, kombinační léčba je dnes zcela běžná. Obecně platí, že DM2T je vždy účinnější kombinovat antidiabetika než zvyšovat dávku jednoho antidiabetika. DM2T je totiž z patogenetického hlediska spojen s více poruchami (např. poruchou sekrece inzulinu, inzulinovou rezistencí a poruchou utilizace glukózy nebo vystupňovanou jaterní glukoneogenezí), na které působí různá antidiabetika, a proto je kombinace léků tak výhodná.
Nejtypičtější kombinací je kombinace léků, které ovlivňují sekreci inzulinu (inzulinová sekretagoga), a léků ovlivňujících citlivost na inzulin.
Typickým sekretagogem jsou deriváty sulfonylurey a glinidy. Typickým lékem ovlivňujícím citlivost na inzulin je metformin. Řada léků má oba efekty často nepřímé (glifloziny, inkretinová léčba). I u tiazolidindionů převažuje vliv na citlivost k inzulinu, u inkretinové léčby vliv na sekreci inzulinu. Čím více tablet pacient dostává, tím nižší je jeho kompliance v léčbě. Diabetici navíc často užívají např. hypolipidemika a antihypertenziva také v kombinaci. Proto je úspora počtu tablet důležitá. Využíváme mnoho fixních kombinací antidiabetik: např. metformin s deriváty sulfonylurey, metformin s inzulinovými senzitizéry či metformin s gliptiny.
U diabetiků 2. typu je běžná kombinace antidiabetik s inzulinem, zejména s dlouhodobě působícím. Ten suprimuje při večerním podání noční glukoneogenezi a vhodně volená antidiabetika, např. gliptiny, stimulují prandiální sekreci inzulinu přes den.
Závěr
Léčba diabetu prochází vývojem a poslední léta přinášejí do farmakoterapie velké změny. Náklady vynaložené na léčbu se logicky musí vrátit v úsporách na zdravotních výdajích na komplikace diabetu. U nových léků podávaných jen několik let si ale na exaktní průkaz této skutečnosti musíme ještě počkat. Dnes indikujeme léky maximálně individuálně od metforminu až k novým lékovým skupinám nedávno uvedeným do praxe.
Jaký vývoj léčby diabetu lze dále očekávat?
Do léčby diabetu 2. typu vstoupí biologická léčba – využití protilátek proti receptorům, hormonům či interleukinům a dalším regulátorům metabolických a zánětlivých dějů. Nové typy antidiabetik působící novými mechanizmy jsou ve vývoji. Půjde např. o nová inkretinová analoga, která bude možno podávat injekčně v intervalu i několika týdnů. Zcela jistě budou podávány i nové typy inkretinů a jejich analog včetně perorálních. Snad proniknou do Evropy i antiobezitika a antidiabetika používaná již několik let v USA. Dynamika změn farmakoterapie DM2T je dnes taková, že za 10 let, až bude prof. Škrha slavit sedmdesátku, budeme zcela jistě indikovat antidiabetika zcela jinak a z obsahu tohoto článku bude běžně využívána sotva polovina údajů.
prof. MUDr. Štěpán Svačina, DrSc., MBA
svacinas@lf1.cuni.cz
III. interní klinika 1. LF UK a VFN, Praha
www.vfn.cz
Doručeno do redakce 10. 7. 2014
Přijato po recenzi 17. 7. 2014
Zdroje
1. Inzucchi SE, Bergenstal RM, Buse JB et al. Management of hyperglycaemia in type 2 diabetes: a patient-centered approach. Position statement of the American Diabetes Association (ADA) and the European Association for the Study of Diabetes (EASD). Diabetologia 2012; 55(6): 1577–1596.
2. Svačina Š. Přístup zaměřený na pacienta – cesta k opravdové individualizaci léčby diabetu. Medicína po promoci 2012; 13(4): 49–52.
3. Karen I et al. Doporučený postup péče o pacienty s diabetes mellitus. Praha: Společnost všeobecného lékařství ČLS 2013. Dostupné z WWW: <http://www.svl.cz>.
4. Garber AJ, Abrahamson MJ, Barzilay JI et al. American Association of Clinical Endocrinologists’ Comprehensive Diabetes Management Algorithm 2013. Consensus Statement. Endocr Pract 2013; 19(Suppl 2): 1–48.
5. Garber AJ, Abrahamson MJ, Barzilay JI et al. American Association of Clinical Endocrinologists’ Comprehensive Diabetes Management Algorithm 2013. Endocr Pract 2013; 19(2): 327–336.
6. Svačina Š. Systémové účinky metforminu. Postgrad med 2010; 12(Suppl Interna): 42–45.
7. Šmahelová A. Pioglitazon – využití v léčbě diabetika 2. typu. Kap Kardiol 2013; 5(4): 122–125.
8. Haluzík M, Svačina Š. Inkretinová léčba diabetu. Mladá Fronta: Praha 2010. ISBN: 9788020422477.
9. Rudolfsky G, Rüssmann HJ, Siegmund T. Inhibice kotransportérů SGLT2: účinný způsob léčby diabetu? Medicína po promoci 2014; 15(1): 8–14.
10. Ferrannini E et al. Metabolic response to sodium-glucose cotransporter 2 inhibition in type 2 diabetic patients. J Clin Invest 2014; 124(2): 499–508.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek Kalcium, vitamin D a zdraví
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2014 Číslo 9- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
-
Všechny články tohoto čísla
- Profesor Jan Škrha šedesátiletý
- Gratulace prof. MUDr. Richarda Češky, CSc., FACP, FEFIM, předsedy České internistické společnosti ČLS JEP
- Dlouhodobě působící inzulinová analoga a riziko hypoglykemických příhod
- Faktory vedoucí k poškození a destrukci B-buněk Langerhansových ostrůvků pankreatu
- Kalcium, vitamin D a zdraví
- Studie SOLOSTAR prokázala vysoký stupeň spokojenosti pacientů s používáním inzulinového pera SoloStar® v České republice
- Novinky a perspektivy v léčbě inzulinem
- Terapie inzulinem glargin v režimu bazál/bolus v klinické praxi: observační neintervenční multicentrický projekt LINDA (Lantus in daily practice – safety and efficacy in basal bolus regimen)
- AGEs a RAGE – konečné produkty pokročilé glykace a jejich receptor v otázkách a odpovědích
- Játra, ledviny a diabetes: tři tváře deficitu genu HNF1B
- Problematika diferenciálnej diagnostiky paraneoplastickej hypoglykémie
- Hypoglykemie jako limitace léčby diabetes mellitus
- Změny kostního metabolizmu u diabetiků
- Inzulinová rezistence – příčiny a možnosti ovlivnění
- Glykemická variabilita a kontinuální monitorace glykemie
- Životní prognóza osob s diabetem 1. typu dříve a dnes
- Gliptiny: bezpečná a účinná léčba diabetu
- Jak dnes indikujeme perorální antidiabetika (od metforminu ke gliptinům a gliflozinům)
- Receptor pro konečné produkty pokročilé glykace (RAGE) – klíčový hráč diabetické angiopatie?
- Diabetes mellitus a karcinom pankreatu – příčina nebo následek?
- Inkretinová mimetika v léčbě diabetu 2. typu
- Retrospektívy a perspektívy personalizovanej liečby cukrovky
- První fixní trojkombinace perindopril arginin-indapamid-amlodipin: nový přístup v kombinační léčbě hypertenze
- Tisíce nalietaných hodín okolo celého sveta nemusia byť len vizitkou biznismena, ale aj úspešného lekára, výskumníka, pedagóga, manažéra a vysokého univerzitného hodnostára v jednej osobe
- Jindřiška Perušičová. Perorální léčba diabetu 2013.
- Jan Chlumský. Plicní funkce pro klinickou praxi.
- Jiří Knor, Jiří Málek. Farmakoterapie urgentních stavů.
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Životní prognóza osob s diabetem 1. typu dříve a dnes
- Gliptiny: bezpečná a účinná léčba diabetu
- Inzulinová rezistence – příčiny a možnosti ovlivnění
- AGEs a RAGE – konečné produkty pokročilé glykace a jejich receptor v otázkách a odpovědích
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



