Kam směřuje léčba hypertenze?
Where is the treatment of hypertension heading?
High normal blood pressure is defined as pressure of 130– 138/ 85– 89 mm Hg. The term prehypertension is used for systolic blood pressure of 120– 139 mm Hg and diastolic pressure of 80– 89 mm Hg. The question is whether blood pressure at those levels should be treated and if so, in which patients. Another question is, whether the therapy can affect the incidence of hypertension and cardiovascular complications.
Key words:
hypertension – high normal blood pressure – cardiovascular complications – pharmacological treatment
Autoři:
M. Souček
Působiště autorů:
II. interní klinika Lékařské fakulty MU a FN u sv. Anny Brno, přednosta prof. MU Dr. Miroslav Souček, CSc.
Vyšlo v časopise:
Vnitř Lék 2013; 59(8): 720-723
Kategorie:
XXV. jubilejní Vanýskův den
Souhrn
Vysoký normální krevní tlak je definován hodnotou 130– 138/ 85– 89 mm Hg. Pojem prehypertenze označuje výšku systolického krevního tlaku 120– 139 mm Hg a diastolického 80– 89 mm Hg. Otázkou je, zda tento tlak máme léčit, a u kterých pacientů. A zda léčbou můžeme ovlivnit výskyt hypertenze a kardiovaskulární komplikace.
Klíčová slova:
hypertenze – vysoký normální krevní tlak – kardiovaskulární komplikace – farmakologická léčba
Úvod
Výskyt hypertenze v ČR ve věku 25– 64 let se pohybuje kolem 40 %, s nárůstem především ve vyšších věkových skupinách (v dekádě od 55 do 64 let má hypertenzi 72 % mužů a 65 % žen). Cílem léčby hypertenze je snížit riziko vzniku kardiovaskulárních (KV) příhod. Proto kromě snížení krevního tlaku (TK) vždy zvažujeme režimové či farmakologické ovlivnění dalších rizikových faktorů. Co považujeme za cílové hodnoty TK? Za cílovou hodnotu TK považujeme snížení TK pod hodnotu 140/ 90 mm Hg u všech pacientů s hypertenzí. Cílové hodnoty TK se dosahuje zhruba u 30 % hypertoniků. Některé skupiny nemocných mají výrazný prospěch z přísné kontroly TK. Jsou to zejména nemocní s diabetes mellitus (DM) 2. typu, diabetici 1. typu s mikroalbuminurií, nemocní s poruchou funkce ledvin, po cévní mozkové příhodě (CMP) a obecně jedinci s manifestní aterosklerózou. Ve studiích zabývajících se přísnou kontrolou TK u těchto zvlášť rizikových nemocných byly hodnoty TK dosaženého léčbou velmi rozdílné, a proto u nich nelze jednoznačně určit hodnotu cílového TK. Předpokládáme, že cílová hodnota TK se pohybuje kolem 130/ 80 mm Hg [1,2]. Jak se postavit k diagnostice a léčbě vysokého normálního TK v běžné populaci?
V roce 2003 vydala Evropská společnost pro hypertenzi (ESH) doporučení pro léčbu arteriální hypertenze, v nichž se objevil pojem vysoký normální TK, definovaný jako TK od 130/ 85 mm Hg do 139/ 89 mm Hg [3]. Americká doporučení definují pojem prehypertenze jako hodnotu 120– 139/ 80– 89 mm Hg. Hodnotu TK pod 120/ 80 mm Hg uvádí jako normální, kdežto evropská považují za normální 120– 129/ 80– 84 mm Hg a tlak pod 120/ 80 mm Hg považují za optimální (tab. 1) [4].

ESH nemá pojem prehypertenze, protože zahrnuje i kategorii normálního TK, který není spojen s tak vysokým rizikem vzniku KV komplikací ve srovnání s vysokým normálním TK. Česká společnost pro hypertenzi přijala do svých doporučení pro diagnostiku a léčbu hypertenze z roku 2007 dělení TK podle ESH, které zůstává stejné i v novém doporučení z roku 2012 [1,5].
Má vysoký TK a prehypertenze vztah k výskytu hypertenze a KV komplikacím?
Důvodem pro zavedení tohoto pojmu bylo, že se vyskytuje často, je asociován s dalšími rizikovými faktory KV onemocnění a je spojen s častějším vznikem hypertenze a KV komplikací (obr. 1). Prevalence prehypertenze se udává v průměru okolo 30 % a u žen se vyskytuje méně často než u mužů. Často se vyskytuje s dalšími rizikovými faktory KV onemocnění (obezitou, dyslipoproteinemií, DM, metabolickým syndromem – MS).
![Kumulativní incidence kardiovaskulárních příhod u žen a mužů bez hypertenze podle kategorií krevního tlaku na počátku sledování [21].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/a50264851643388522daac31965039b9.jpg)
Metaanalýza 61 studií ukázala, že riziko úmrtí na ischemickou a hemoragickou CMP a na ischemickou chorobu srdeční (ICHS) stoupá jak s věkem, tak se stoupajícím systolickým a diastolickým TK kontinuálně, a to již od hodnot TK 115/ 75 mm Hg. Každé zvýšení systolického TK o 20 mm Hg nebo diastolického TK o 10 mm Hg zdvojnásobuje riziko úmrtí na KV nemoci [6]. Prehypertenze u žen zařazených do studie Women’s Health Initiative Study se vyskytovala u 32– 40 % žen v závislosti na věku [7]. Ženy s prehypertenzí měly významně zvýšené riziko infarktu myokardu, CMP i KV úmrtí během 7,7letého sledování: relativní riziko pro jakoukoli KV příhodu bylo o 66 % vyšší než u žen bez prehypertenze. Ve studii NHANES III (National Health and Nutrition Examination Survey) byla zjištěna vyšší prevalence prehypertenze u mužů (39 %) ve srovnání se ženami (23 %), avšak nebylo zjištěno statisticky významné vyšší KV riziko u osob s prehypertenzí ve srovnání s normotoniky [8]. Ve studii CHPSNE z roku 2012, která byla provedena ve 3 městech v Číně s počtem 25 196 dospělých (18– 74 let), byla celková prevalence prehypertenze 56,9 %, a to u mužů v 71,1 % a u žen v 44,6 %. Rizikovým faktorem bylo u mužů vyšší vzdělání a vyšší příjem, u žen tomu bylo naopak. U mužů souvisela prehypertenze s nadváhou a obezitou a u žen s abdominální obezitou [9]. Osoby s prehypertenzí nebo s vysokým normálním TKmají během krátké doby předpoklad vzniku arteriální hypertenze, a mají proto i vysoké riziko aterosklerotických vaskulárních nemocí, srdečního i renálního selhání a úmrtí. Čínská prospektivní kohortová studie, která sledovala téměř 170 000 Číňanů ve věku 40 let a více, prokázala 34,5% prevalenci hypertenze. Po 10letém sledování byla zjištěna významná pozitivní asociace prehypertenze s KV příhodami a KV mortalitou. V roce 2011 byla publikována metaanalýza 12 prospektivních kohortových studií, do kterých bylo zařazeno celkem přes 500 000 osob s prehypertenzí. Ukázala, že prehypertenze je v asociaci s vyšším rizikem CMP. Prehypertenze zvyšovala riziko CMP o 55 % (RR 1,55; 95% CI 1,35– 1,79). Prehypertenze je spojena se zvýšenou incidencí KV chorob, a to především u jedinců s vysokým normálním TK. Ve srovnání s jedinci s TK pod 120/ 80 mm Hg je prehypertenze spojena s 27% zvýšením celkové mortality a s 66% zvýšením KV mortality [10].
V dalších studiích u jedinců s normálním TK bylo riziko CMP nevýznamně zvýšené o 22 %, ale u osob s vysokým normálním TK o 79 % [11]. Prehypertenze a vysoký normální TK jsou také důležité rizikové faktory pro renální postižení [12]. Řada menších klinických studií popsala u osob s prehypertenzí zvýšený výskyt subklinických orgánových poškození (hypertrofie levé komory srdeční, kalcifikace koronárních tepen, sníženou koronární rezervu, změny retinálních cév, zvýšené hladiny kyseliny močové a v neposlední řadě albuminurii). Prehypertenze a především vysoký normální TK jsou důležité faktory, které přispívají ke vzniku DM 2. typu [13]. Vzhledem k rizikovosti prehypertenze se nabízí otázka, zda léčba vysokého normálního tlaku a prehypertenze zabrání vzniku hypertenze a KV příhod.
Má se léčit vysoký normální TK nebo prehypertenze?
Dle doporučení JNC VII by všichni pacienti s prehypertenzí měli být léčeni nefarmakologicky a pacienti s vysokým KV rizikem (DM, chronické onemocnění ledvin) farmakologicky.
Nefarmakologická léčba
Nefarmakologická léčba u osob s prehypertenzí nebo vysokým normálním TKje založena na dietních opatřeních, redukci tělesné hmotnosti, snížení příjmu sodíku a alkoholu, zákazu kouření a na zvýšení pohybové aktivity [14,15]. Snížení tělesné hmotnosti o 1 kg u pacientů s prehypertenzí je spojeno s poklesem systolického a diastolického TKo 1 mm Hg, snížení sodíku v potravě vede ke snížení systolického TK o 2 mm Hg, pravidelná fyzická aktivita může snížit TK o 3– 4 mm Hg. Taktéž snížená konzumace alkoholu vede ke snížení TK [16].
Farmakologická léčba
Zatím nemáme dostatek prospektivních intervenčních studií, které by sledovaly vliv farmakologické terapie u osob s prehypertenzí nebo vysokým normálním TK na progresi do stadia hypertenze a na KV riziko. Dosud existují 2 studie, které sledovaly vliv antihypertenzní léčby u těchto osob. Jde o studii TROPHY (The Trial of Preventing Hypertension) a PHARAO. Do studie TROPHY bylo zařazeno téměř 800 osob s vysokým normálním TK ve věku 30– 65 let. Osoby byly randomizovány na léčbu candesartanem v dávce 16 mg/ den nebo placebem, na další 2 roky byla léčba vysazena a všichni sledovaní byli bez antihypertenzní terapie. Primárním cílem studie bylo sledování incidence hypertenze za celé 4 roky trvání studie. Sekundární cíle zahrnovaly sledování změn TK, porovnání incidence hypertenze během 2 let léčby a sledování kvality života během prvních 2 let ve skupině léčené candesartanem ve srovnání se skupinou léčenou placebem. Antihypertenzní léčba candesartanem během 2 let snížila riziko vzniku hypertenze o 66 % (OR 0,34; 95% CI 0,25– 0,44). Po ukončení terapie TK vystoupil na hodnotu placebové skupiny. Léčba candesartanem byla výborně tolerována tak, jak je známo u léčby inhibitorem receptorů AT1 pro angiotenzin II [17]. V německé studii PHARAO byly osoby s vysokým normálním TK randomizovány na léčbu ramiprilem 5 mg denně nebo placebem. Léčba ACEi významně snížila incidenci hypertenze o 34 %: OR = 0,66 (0,53– 0,81). Výskyt KV příhod byl však v léčené i neléčené skupině osob s vysokým normálním TK stejný. U osob léčených ramiprilem se vyskytl dráždivý kašel u 4,8 % ve srovnání s 0,4 % kašlajícími ve skupině placebové [18]. Další studie v současné době probíhají v Brazílii (PREVER – Prevention Trial) a v Číně (the Chinese High Normal Blood Pressure Study – CHINOM). Do obou těchto studií byl zařazen velký počet osob s prehypertenzí a bude sledován účinek různých antihypertenziv a změny TK i KV rizika [19].
Výsledky studií léčby hypertenze v posledních letech vedly autory evropských doporučení pro léčbu hypertenze z roku 2007 ke kritickému přehodnocení některých jejich tvrzení. V roce 2009 byl publikován „Reappraisal“ neboli přehodnocení evropských doporučení k diagnostice a léčbě arteriální hypertenze, ve kterých autoři upozorňují, že neexistují dosud dostatečná prospektivní data o farmakologické léčbě vysokého normálního TK.Osobám s vysokým normálním TK a celkově nízkým KV rizikem je doporučována pouze nefarmakologická léčba. Pokud má jedinec s vysokým normálním TK subklinické orgánové poškození (mikroalbuminurie, hypertrofie levé komory srdeční apod.), je doporučována i léčba antihypertenzivy, přestože nejsou dosud studie na potvrzení snížení KV rizika (obr. 1) [2]. V roce 2010 vydala ESH Scientific Newsletter zaměřený na KV rizikový profil a antihypertenzní léčbu, který zahrnuje informace o indikaci léčby vysokého normálního TK [20]. V tomto dokumentu je uvedena indikace léčby u osob s vysokým normálním TK, které tvoří 15 % zdravé populace ve středním věku. Pokud mají tyto osoby nízké KV riziko (SCORE pod 5 %), žádné subklinické poškození orgánů, nemají MS ani DM, je doporučena pouze nefarmakologické léčba. U osob s vysokým normálním TK a DM nebo se středně vysokým a vysokým rizikem KV rizikem (SCORE > 5 %) nebo se subklinickým poškozením orgánů nebo s přítomností 3 a více rizikových faktorů nebo s MS je doporučena i léčba farmakologická; antihypertenziva by měla být vybrána podle přidružených rizikových faktorů (tab. 2). Přednost by se měla dávat moderním lékům především inhibitorům RAAS, které jsou účinnými antihypertenzivy a navíc mají protektivní antiproliferativní a metabolické účinky.
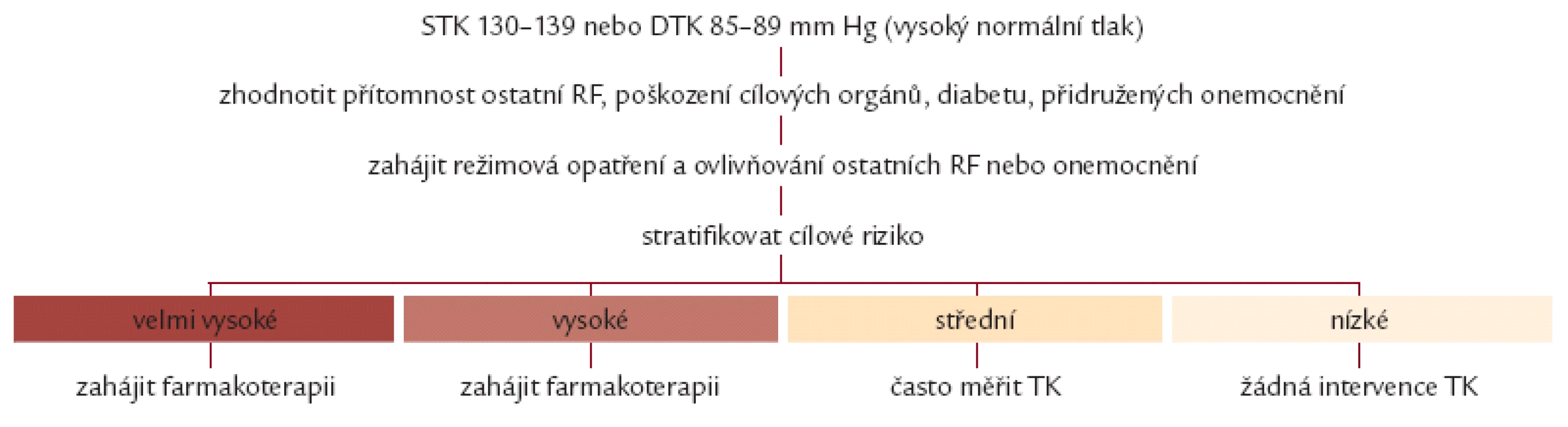
Závěr
Na závěr je třeba říci, že léčba pacientů s vysokým normálním TK může někdy vést k výraznému snížení TK a vzniká otázka, zda nemocnému nemůžeme zvýšit riziko KV příhod – tzv. fenomén J křivky, který zůstává předmětem diskuzí. Tento jev je nejpravděpodobnější u nemocných s pokročilou koronární aterosklerózou, kde teoreticky hrozí hypoperfuze koronárního řečiště, avšak ani u těchto nemocných nejsou výsledky studií jednoznačné. Pravděpodobnost rizika se zdá být malá i při dosažení hodnot kolem 120/ 75 mm Hg. Hranice, pod kterou může být snížení TK škodlivé, může být rozdílná v závislosti na celkovém stavu nemocného. Obecně platí, že nízký TK dosažený léčbou je často dobře tolerován u mladých a zdravých jedinců, ale u nemocných ve vyšším věku a s významnými komorbiditami může být tolerance těchto hodnot špatná. Proto jsme u nich při léčbě obezřetní a volíme individuální přístup.
prof. MU Dr. Miroslav Souček, CSc.
www.fnusa.cz
e‑mail: miroslav.soucek@fnusa.cz
Doručeno do redakce: 11. 7. 2013
Zdroje
1. Filipovský J, Widimský J Jr, Ceral J et al. Diagnostické a léčebné postupy u arteriální hypertenze – verze 2012. Doporučení České společnosti pro hypertenzi. Hypertenze a kardiovaskulární prevence 2012; 3: 1– 16.
2. Mancia G, Laurent S, Agabiti‑ Rosei E et al. Reappraisal of European guidelines on hypertension management: a European Society of Hypertension Task Force document. J Hypertens 2009; 27: 2121– 2158.
3. Guidelines Committee. 2003 ESH‑ ESC guidelines for the management od arterial hypertension. J Hypertens 2003; 21: 1011– 1053.
4. Chobanian AV, Bakris GL, Black HR et al. The seventh report of the JNC on prevention, detection, evaluation and treatment of high blood pressure. JAMA 2003; 289: 2560– 3257.
5. Widimský J Jr, Cífková R, Spinar J et al. Doporučení pro diagnostiku a léčbu arteriální hypertenze. Vnitř Lék 2008; 54: 101– 118.
6. Lewington S, Clarke R, Qizilbash N et al. Prospective Studies Collaboration: Age specific relevance of usual blood pressure to vascular modality: a meta‑analysis of individual data for 1 milion adults in 61 prospective studies. Lancet 2002; 360: 1903– 1913.
7. Hsia J, Margolis KL, Eaton CB et al. Prehypertension and cardiovascular disease risk in the Women’s Health Initiative. Circulation 2007; 115: 855– 860.
8. Gu Q, Burt VL, Paulose‑Ram R et al. High blood pressure and cardiovascular disease modality risk among US adults: the Third National Health and Nutrition Examination Surve‑ y Mortality Follow‑up Study. Ann Epidemiol 2008; 18: 302– 309.
9. Dong GH, Wang D, Liu MM et al. Sex difference of the prevalence and risk factors associated with prehypertension aminy urban Chinese adults from 33 communities of China: the CHPSNE study. J Hypertens 2012; 30: 485– 491.
10. Mainous AG, Everett CJ, Liszka H et al. Prehypertension and modality in a nationally representative cohort. Am J Cardiol 2004; 94: 1496– 1500.
11. Glasser SP, Judd S, Basile J et al. Prehypertension, racial prevalence and its association with risk factors: Analysis of the REasons for Geografie and Racial Differences in Stroke (REGARDS) Study. Am J Hypertens 2011; 24: 194– 199.
12. Kim BJ, Lee HJ, Sung KC et al. Comparison of mikroa1buminuria in 2 blood pressure categories of prehypertensive subjects. Circ J 2007; 71: 1283– 1287.
13. Everett CJ, Frithsen IL. Evidence that prehypertension is a risk factor for type 2. diabetes. Expert Rev Cardiovasc Ther 2010; 8: 335– 337.
14. Appel LJ, Moore TJ, Obarzanek E et al. A clinical trial of the effects of dietary patterns on blood pressure. DASH Collaborative Research Group. N Engl J Med 1997; 336: 1117– 1124.
15. Svetkey LP, Simons‑ Morton D, Vollmer WM et al. Effects of dietary patterns on blood subgroup analysis of the dietary Approaches to Stop Hypertension (DASH) randomized clinical trial. Arch intern Med 1999; 159: 285– 293.
16. Slimko ML, Mensah GA. The role of diets, food, and nutrients in the prevention and control of hypertension and prehypertension. Cardiol Clin 2010; 28: 665– 674.
17. Julius S, Nesbitt SD, Egan BM et al. Trial of Preventing Hypertension (TROPHY) Study Investigators. Feasibility of treating prehypertension with an angiotensin‑receptor blocker. N Engl J Med 2006; 354: 1685– 1697.
18. Liiders S, Schrader J, Berger J et al. The PHARAO Study: Prevention of hypertension with the ACE inhibitor ramipril in patients with high‑normal blood pressure – a prospective randomized, controlled prevention trial of the German Hypertension League. J Hypertens 2008; 26: 1487– 1496.
19. Rosolová H. Prehypertenze a vysoký normální krevní tlak. In: Perušičová J (ed). Prediabetes, prehypertenze, dyslipidemie a metabolický syndrom. Praha: Maxdorf 2012: 211– 221.
20. Holman RR, Paul SK, Bethel MA et al. Long‑Term Follow‑up after Tight Control of Blood Pressure in Type 2 Diabetes. N Engl J Med 2008; 359: 1575– 1576.
21. Vasan RS, Larson MG, Leip EP et al. Impact of high‑normal blood pressure on the risk of cardiovascular disease. N Engl J Med 2001; 345: 1291– 1297.
Štítky
Diabetologie Endokrinologie Interní lékařstvíČlánek vyšel v časopise
Vnitřní lékařství

2013 Číslo 8
- MINISERIÁL: Když ženám stoupá tlak...
- Tirzepatid – nová éra v léčbě nadváhy a obezity
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Specifika v komunikaci s pacienty s ránou – laická doporučení
Nejčtenější v tomto čísle
- Transplantace jater u tumorů a alkoholických cirhóz
- Imunosuprese po transplantaci jater, současnost a budoucnost
- Nové léky v terapii diabetes mellitus 2. typu
- Indikace k transplantaci jater a zařazování na čekací listinu
