-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Revmatoidní artritida – nezávislý rizikový faktor kardiovaskulárních onemocnění
Rheumatoid arthritis – an independent risk factor for cardiovascular disease
Mortality in patients with rheumatoid arthritis compared with general population is increased and approximately one-half of the premature death is due to increased cardiovascular mortality. Traditional cardiovascular risk factors only partly explain increased risk of cardiovascular disease in patients with rheumatoid arthritis. The risk of cardiovascular disease associated with rheumatoid arthritis equals that of diabetes mellitus. Rheumatoid arthritis should be regarded as a strong independent cardiovascular risk factor as diabetes mellitus. The presence of chronic inflammation implicated in pathogenesis of rheumatoid arthritis and atherosclerosis could be the key mechanism that contributes to increased cardiovascular risk. Traditional cardiovascular risk factors reduction combined with tight disease control is recommended to reduce the risk of cardiovascular disease.
Key words:
rheumatoid arthritis – cardiovascular disease – mortality
Autoři: V. Ráček; P. Němec
Působiště autorů: Revmatologická ambulance II. interní kliniky Lékařské fakulty MU a FN u sv. Anny Brno, přednosta prof. MUDr. Miroslav Souček, CSc.
Vyšlo v časopise: Vnitř Lék 2012; 58(11): 834-838
Kategorie: Přehledné referáty
Souhrn
Mortalita pacientů s revmatoidní artritidou je zvýšená v porovnání s běžnou populací a kardiovaskulární mortalita je pak zodpovědná za přibližně 1/2 předčasných úmrtí. Tradiční rizikové faktory pouze částečně vysvětlují zvýšené riziko kardiovaskulárních onemocnění u těchto pacientů. Riziko kardiovaskulárních onemocnění asociované s revmatoidní artritidou je přibližně stejné jako u pacientů s diabetes mellitus. Revmatoidní artritida by měla být považována za nezávislý rizikový faktor kardiovaskulárních onemocnění, podobně jako je tomu u diabetes mellitus. Přítomnost chronického zánětu je významná jak v patogenezi revmatoidní artritidy, tak i v patogenezi aterosklerózy a může být klíčovým mechanizmem, který je zodpovědný za zvýšené kardiovaskulární riziko. Pro snížení rizika kardiovaskulárních onemocnění u pacientů s revmatoidní artritidou je kromě zvládnutí tradičních rizikových faktorů nezbytná co nejlepší kontrola vlastního onemocnění.
Klíčová slova:
revmatoidní artritida – kardiovaskulární onemocnění – mortalitaÚvod
Revmatoidní artritida (RA) je systémové, zánětlivé autoimunitní onemocnění, které postihuje 0,5–1 % populace [1]. Jedná se o chronické onemocnění, které vede ke zvýšené morbiditě, invaliditě, mortalitě a v průměru zkracuje délku života nemocných o 7–10 let [2–5].
Zvýšená mortalita u pacientů s RA byla v posledních desítkách let prokázána v řadě studií. Nejčastější příčinou úmrtí u těchto nemocných byla kardiovaskulární (KV) onemocnění [6,7]. Řada studií se také zabývala hodnocením KV rizika u pacientů s RA, stanovením rizikových skupin nemocných, identifikací rizikových faktorů a jejich možným podílem na KV mortalitě. Některé studie u pacientů s RA hodnotily vliv chronického zánětu na zvýšení KV rizika, jiné studie např. porovnávaly KV riziko mezi skupinou pacientů s RA a skupinou pacientů s diabetes mellitus. Na základě dostupných literárních dat byla nedávno vytvořena a publikována doporučení EULAR pro hodnocení KV rizika a další postup u pacientů s RA a ostatními zánětlivými chorobami.
Kardiovaskulární mortalita u revmatoidní artritidy
V metaanalýze 24 publikovaných mortalitních studií zahrnujících více než 110 000 pacientů s RA bylo u těchto pacientů prokázáno o 50 % vyšší riziko úmrtí na KV onemocnění ve srovnání s běžnou populací [8].
Vyhodnocena byla také data pocházející z epidemiologického projektu v Rochestru. Zařazeno bylo téměř 600 pacientů s RA a dále stejně velká kontrolní skupina osob srovnatelná co do věku a pohlaví. V kohortě pacientů s RA bylo patrné zvýšené riziko úmrtí ve srovnání s běžnou populací. Standardizovaný úmrtnostní index (SMR – standardized mortality ratio) měl hodnotu 1,27 (SMR 1,27; p < 0,001) [9].
Ve Wallberg-Jonssonově kohortě zahrnující přes 600 pacientů s RA byla kardiovaskulární onemocnění příčinou 53 % úmrtí. Ve srovnání s běžnou populací bylo riziko úmrtí na KV onemocnění významně zvýšené (SMR 1,46; p < 0,001) [10].
Ve velké Solomonově kohortě zahrnující přes 114 000 žen ve věku 30–50 let bylo riziko infarktu myokardu u pacientů s RA přibližně 2násobné ve srovnání s běžnou populací. U pacientek, které měly RA alespoň 10 roků, bylo riziko infarktu myokardu 3násobné [11]. Oproti běžné populaci bylo u pacientů s RA vyšší riziko němé ischemie myokardu a náhlé smrti [7,12–13].
Kardiovaskulární riziko: revmatoidní artritida vs diabetes mellitus
Diabetes mellitus (DM) je dobře známý rizikový faktor KV onemocnění. Poslední dobou bylo publikováno několik studií, jejichž cílem bylo porovnat výskyt KV onemocnění ve skupině pacientů s DM a ve skupině pacientů s RA.
V holandské studii byla hodnocena asociace RA, DM 2. typu a KV onemocnění. Prevalence KV onemocnění (koronárních, cerebrovaskulárních a onemocnění periferních tepen) byla hodnocena a porovnána u skupiny pacientů s RA (diagnostikovanou v letech 1989–2001, studie CARRE) a skupiny pacientů s DM (studie Hoorn). Celkem byly hodnoceny 3 skupiny. První skupina byli pacienti s RA, kteří měli normální hladinu glukózy (RA skupina; n = 294). Druhá skupina byli pacienti s DM 2. typu (DM skupina, n = 194) a třetí skupina byla kontrolní a zahrnovala osoby s normální hladinou glukózy nalačno (skupina bez DM a bez RA, n = 258). Prevalence KV onemocnění byla u skupiny bez DM 5 % (95% CI 2,3–7,7 %), u skupiny s DM byla 12,4 % (95% CI 7,5–17,3 %) a u skupiny s RA (a bez DM) byla 12,9 % (95% CI 8,8–17,0 %). KV riziko u pacientů s RA bylo srovnatelné s KV rizikem u pacientů s DM. Ve srovnání s běžnou populací bylo riziko KV onemocnění u pacientů s RA 2–3krát vyšší, což bylo přibližně stejné jako u pacientů s DM. Ve skupině pacientů s RA byl vyšší výskyt onemocnění koronárních arterií, zatímco ve skupině pacientů s DM dominovalo onemocnění periferních tepen [14].
Rozsáhlá dánská kohorta měla za cíl zhodnotit riziko infarktu myokardu u pacientů s RA a u pacientů s DM. Studie zahrnovala dánskou populaci osob starších 16 let a hodnotila 10leté období. Po adjustaci k věku a pohlaví bylo riziko infarktu myokardu u pacientů s DM přibližně o 70 % vyšší oproti běžné populaci. Riziko infarktu myokardu u pacientů s RA bylo přibližně stejné jako u osob bez RA, které byly o 10 let starší [15]. Obdobně se v Kremersově studii prokázalo, že riziko KV onemocnění u pacientů s RA bylo přibližně stejné jako u osob bez RA, které byly o 5–10 let starší [16].
Nedávno byla publikována komparativní studie, která měla za cíl zhodnotit preklinickou aterosklerózu u skupiny pacientů s RA a u skupiny pacientů s DM. Tyto dvě skupiny pak byly porovnány s kontrolní skupinou. Uvedené skupiny byly srovnatelné co do věku, pohlaví a délky trvání choroby (skupiny s RA a DM). Hodnocena byla endoteliální dysfunkce pomocí metody FMD (flow-mediated dilatation), dále byly hodnoceny parametry šíření pulzové vlny reprezentující tepennou tuhost (arterial stiffness) a ukazující na funkční a strukturální stav cévní stěny [17,18].
Pomocí ultrazvuku byla měřena tloušťka intimy-medie (IMT – intima--media thickness) karotických tepen, což je marker pokročilosti aterosklerotického procesu v cévní stěně [19]. Dále byla hodnocena relativní echogenita aterosklerotických plátů, což je marker nestability plátu, který je asociovaný s budoucí KV příhodou [20]. Vyhodnocením dat bylo zjištěno, že u pacientů s RA a u pacientů s DM, kteří měli stejnou délku trvání onemocnění, je preklinická ateroskleróza srovnatelná co do frekvence a tíže. Trvání RA bylo asociováno s tuhostí tepen, zatímco aktivita RA byla asociována s nestabilitou plátů. RA i DM byly nezávisle asociovány s parametrem IMT. Markery preklinické aterosklerózy byly stejné u obou skupin pacientů (RA a DM). RA (nikoliv DM) byla nezávisle asociována s endoteliální dysfunkcí [21]. Jak tedy vyplývá z řady studií, lze RA považovat za významný rizikový faktor KV onemocnění, který je co do závažnosti srovnatelný s DM.
Kardiovaskulární rizikové faktory a revmatoidní artritida
Tradiční rizikové faktory KV onemocnění, markery aktivity RA a délka trvání nemoci mohou v různé míře ovlivnit výskyt KV příhody u pacientů s RA. Tradiční rizikové faktory KV onemocnění, jako jsou např. hypertenze, hyperlipidemie, kouření, obezita a další, nemohou u pacientů s RA dostatečně vysvětlit zvýšený výskyt KV příhod [22,23]. Dalšími faktory, které mohou přispět ke zvýšenému KV riziku u pacientů s RA, jsou některé užívané léky (např. glukokortikoidy či nesteroidní antirevmatika), nedostatečná léčba tradičních KV rizikových faktorů u těchto pacientů a především pak akcelerace aterosklerózy při zánětlivém procesu u RA (obr. 1) [24–27].
Obr. 1. Riziko onemocnění koronárních tepen a revmatoidní artritida (RA). 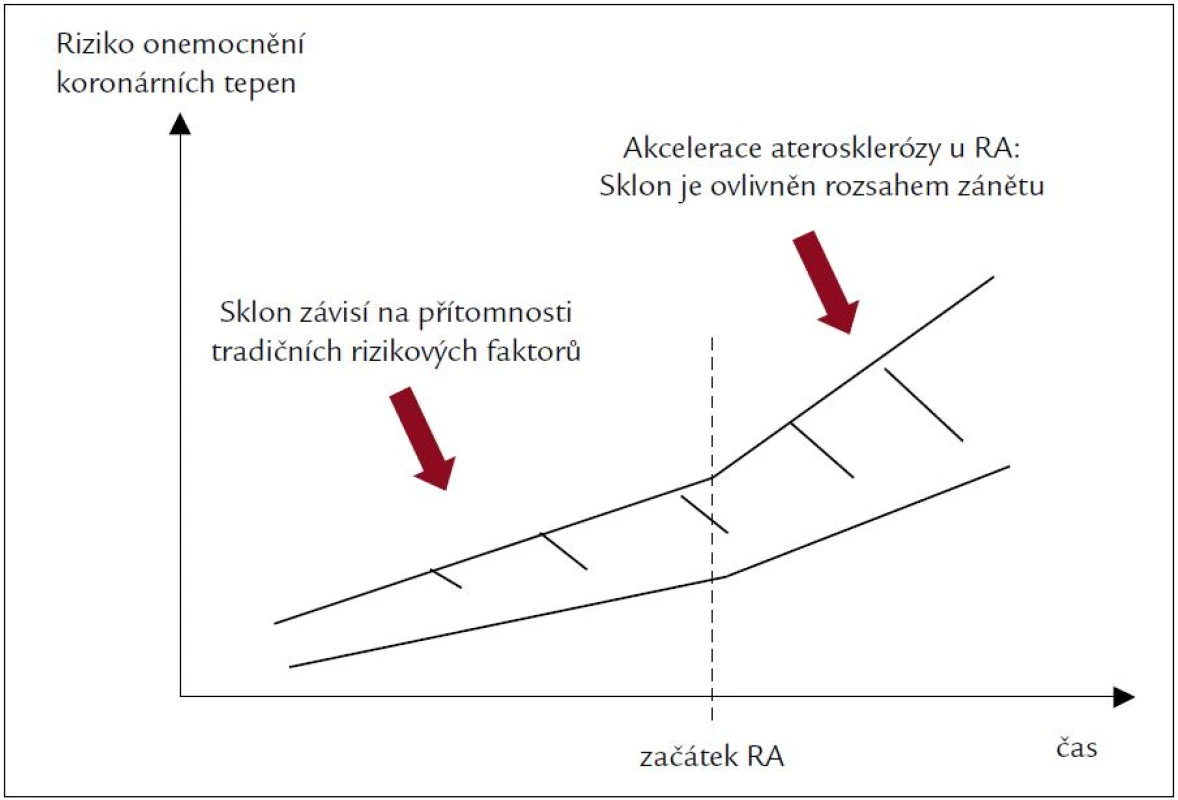
Před vnikem RA: kardiovaskulární riziko predikuji tradiční rizikové faktory. Po vzniku RA: rozsah systémového zánětu je významný v akceleraci aterosklerózy, tradiční rizikové faktory ovlivněné systemovým zánětem predikuji riziko KV příhody. Upraveno podle [27]. Ateroskleróza je považována za primárně zánětlivý proces, který se dlouhodobě vyvíjí. Zánětlivá reakce má vliv na rozvoj aterosklerózy v celém jejím průběhu, tj. od adheze mononukleárních buněk na cévní endotel až po rupturu nestabilních aterosklerotických plátů a následný rozvoj KV příhod. Autoimunitní zánět hraje důležitou roli u RA a samotný chronický zánětlivý stav potom způsobí předčasnou manifestaci aterosklerózy. T-lymfocyty hrají důležitou roli u RA, některá data ukazují na jejich roli u akutních koronárních syndromů a při nestabilitě aterosklerotických plátů [28–31]. V běžné populaci jsou už i nízké hodnoty CRP (1–3 mg/l) asociovány s dvojnásobným rizikem KV onemocnění [32]. V retrospektivní studii byla vysoká aktivita RA asociována se zvýšeným KV rizikem [33]. U pacientů se zánětlivou polyartritidou pak hodnoty CRP v počátku onemocnění přímo korelují s rizikem úmrtí z KV příčin [34]. Stupeň a trvání systémového zánětu u pacientů s RA má vliv na akceleraci aterosklerózy.
Hodnota parametru IMT karotických tepen je významný marker pro stanovení preklinické aterosklerózy a je také prediktorem KV rizika v běžné populaci [35]. Analýza 22 studií, které zahrnovaly téměř 1 400 pacientů s RA a téměř 1 200 kontrol, ukázala u pacientů s RA vyšší hodnoty IMT o 0,09 mm (95% CI 0,07–0,11 mm) [36]. Pokud přihlédneme k hodnotám uváděným pro běžnou populaci, pak by toto navýšení IMT (o 0,09 mm) odpovídalo přibližně 15% navýšení KV rizika [37]. U pacientů s RA je však KV riziko průměrně 2krát vyšší, což je značně více, než bychom očekávali při uvedeném navýšení IMT. Nejenom rozsah aterosklerózy, ale také nestabilita aterosklerotických plátů, jejich časnější a snadnější ruptura hraje významnou roli u zánětlivých onemocnění, jako je RA [27].
EULAR doporučení
V roce 2010 byla publikována doporučení EULAR (Evropská liga proti revmatismu) pro hodnocení a management KV rizika u pacientů s RA a ostatními zánětlivými onemocněními. V doporučeních je shrnuto, že RA je onemocnění asociované se zvýšeným KV rizikem. Toto zvýšení rizika pak souvisí jak s vyšší prevalencí tradičních rizikových faktorů u pacientů s RA [38–41], tak i s působením samotného zánětlivého procesu [24,42–44]. Kromě kontroly tradičních rizikových faktorů je ke snížení KV rizika nutná i adekvátní kontrola aktivity onemocnění. Zdůrazněn je význam léků, jako jsou metotrexát a anti-TNF-α, u nichž byla prokázána asociace s poklesem KV rizika [45–47]. Při terapii metotrexátem je doporučeno podávání kyseliny listové jako prevence metotrexátem asociované hyperhomocysteinemie, která má toxický efekt na endotel a působí prokoagulačně [48,49].
Pro hodnocení rizika KV onemocnění byly vytvořeny různé multifaktoriální modely. Jedním z těchto modelů je i model SCORE. Riziko je zde definováno z hlediska 10leté pravděpodobnosti vzniku fatální KV příhody. Hodnocení pomoci uvedeného modelu lze snadno přizpůsobit podmínkám v jednotlivých zemích. Evropská doporučení pro prevenci KV onemocnění se stala základem pro vytvoření společných doporučení českých odborných společností pro prevenci KV onemocnění [50].
Pro pacienty s revmatoidní artritidou je dle uvedených EULAR doporučení nutno modely pro skórování rizika přizpůsobit vynásobením multiplikačním faktorem 1,5. Tento faktor se použije, pokud pacient splňuje alespoň 2 kritéria ze 3 (trvání RA nad 10 let; pozitivní revmatoidní faktor nebo anticitrulinové protilátky; mimokloubní projevy). Kritérium trvání choroby je důležitým prediktorem zvýšené KV mortality. Další uvedená kritéria, jako pozitivní revmatoidní faktor, pozitivní anticitrulinové protilátky a extraartikulární manifestace, patří mezi významné prognostické faktory z hlediska KV rizika [51]. Pacienti s RA, zvláště ti s vysokou aktivitou, mají snížený HDL-cholesterol a vysokou hladinu triglyceridů [52,53]. V modelu SCORE je proto doporučeno použít poměr celkového cholesterolu vůči HDL-cholesterolu.
V dalších bodech je např. doporučeno používání glukokortikoidů v co nejnižší možné dávce a opatrnost při terapii koxiby a nesteroidními antirevmatiky, a to především u pacientů s dokumentovaným KV onemocněním nebo s výskytem KV rizikových faktorů [51]. V případě terapie hypertenze je vhodné upřednostnit inhibitory ACE a blokátory receptorů pro angiotenzin II kvůli jejich antiinflamatornímu potenciálu [54,55].
Závěr
Hlavní příčinou vyšší mortality u pacientů RA jsou KV onemocnění, přičemž riziko KV příhody je 1,5–3krát vyšší oproti běžné populaci. Tradiční rizikové faktory KV onemocnění mohou pouze částečně vysvětlit zvýšenou KV mortalitu u těchto pacientů. Mezi mechanizmy, které se podílejí na nárůstu KV rizika u pacientů s RA, patří zejména samotný zánětlivý proces. Ten pak hraje klíčovou roli v akceleraci aterosklerózy a může působit potenciačně s tradičními KV rizikovými faktory.
Riziko KV onemocnění asociované s RA je přibližně stejné jako u pacientů s diabetem. RA lze považovat za nezávislý rizikový faktor KV onemocnění, který je co do závažnosti srovnatelný s DM.
U pacientů s RA je třeba úsilí směřující ke snížení mortality zaměřit jak na zvládnutí tradičních KV rizikových faktorů, tak na zlepšení kontroly onemocnění. V první řadě je důležité aktivně identifikovat nejvíce ohrožené skupiny pacientů s RA a k tomu nám mohou dopomoci zmíněná EULAR doporučení. Stále však existuje řada otázek, na které bude třeba najít odpovědět. Např. v nedávno publikované práci Crowsona byli popsáni pacienti s RA, kteří podle modifikovaného SCORE modelu nebyli hodnoceni jako vysoce rizikoví, a přesto se u nich vyskytly KV příhody. Tito pacienti měli vysokou zánětlivou aktivitu, ale měli málo nebo neměli žádné klasické KV rizikové faktory [56]. V další práci zahrnující pacienty s RA bez klasických KV rizikových faktorů a bez klinických projevů KV onemocnění byla pozorována zvýšená incidence subklinické aterosklerózy, která byla manifestována zvýšenou hodnotou IMT karotických tepen [57,58].
Podle uvedených EULAR doporučení je jedním z kritérií pro uplatnění multiplikačního faktoru délka trvání onemocnění nad 10 roků. Zvýšené KV riziko u pacientů s RA však bylo prokázáno i dříve od počátku onemocnění. Několik studií dokonce ukázalo na zvýšené KV riziko už v počátku onemocnění [59]. Zvýšené KV riziko bylo v řadě studií prokázáno u pacientů s pozitivním revmatoidním faktorem nebo pozitivními anticitrulinovými protilátkami. Otázkou zatím zůstává, jaké je KV riziko u pacientů, kteří mají uvedené protilátky negativní. Hodnota faktoru 1,5 byla stanovena na základě vyhodnocení mnoha studií, které porovnávaly KV riziko u RA pacientů ve srovnání s běžnou populací. Lze předpokládat, že u podskupiny pacientů s RA, kteří splní 2 ze 3 kritérií, by toto navýšení oproti běžné populaci mohlo být i větší než 1,5násobné.
Tab. 1. EULAR doporučení: Kardiovaskulární (KV) riziko u revmatoidní artritidy (RA), psoriatické artritidy (PsA) a ankylozující spondylitidy (AS). 
Obecně lze říci, že nástroje určené pro hodnocení KV rizika u běžné populace i s použitím multiplikačního faktoru nemusejí přesně stanovit KV riziko pro všechny pacienty s RA. Pacienti, kteří splňují kritéria pro použití multiplikačního faktoru, však mají jednoznačně zvýšené KV riziko. Bylo však prokázáno, že existují i pacienti, kteří tato kritéria nenaplní, přesto mají KV riziko zvýšené také.
Je známo, že preventivní opatření jsou nejúčinnější pouze tehdy, pokud jsou zaměřena na jedince s nejvyšším rizikem. Hlavním cílem je tedy najít takový multifaktoriální model rizika, který nám pomůže tyto nejvíce ohrožené jedince identifikovat. Uvedená EULAR doporučení nám mají pomoci tuto skupinu pacientů s RA identifikovat. Nadále však existuje řada otázek, na které bude třeba odpovědět, a k tomu by nám pomoci další probíhající výzkum v této oblasti.
MUDr. Vlastimil Ráček
www.fnusa.cz
e-mail: vlastimil.racek@fnusa.cz
Doručeno do redakce: 23. 5. 2012
Přijato po recenzi: 6. 8. 2012
Zdroje
1. Hochberg MC. Adult and juvenile rheumatoid arthritis: current epidemiological concepts. Epidemiol Ref 1981; 3 : 27–44.
2. Watson DJ, Rhodes T, Guess HA. All-cause mortality and vascular events among patients with rheumatoid arthritis, osteoarthritis, or no arthritis in the UK General Practice Research Database. J Rheumatol 2003; 30 : 1196–1202.
3. Kvalvik AG, Jones MA, Symmons DP. Mortality in a cohort of Norwegian patients with rheumatoid arthritis followed from 1977 to 1992. Scan J Rheumatol 2000; 29 : 29–37.
4. Symmons DP, Jones MA, Scott DL et al. Long-term mortality outcome in patients with rheumatoid arthritis: early presenters continue to do well. J Rheumatol 1998; 25 : 1072–1077.
5. Harris ED jr. Rheumatoid arthritis: pathophysiology and implication for therapy. N Engl J Med 1990; 322 : 1277–1289.
6. Prior P, Symmons DP, Scott DL. Cause of death in rheumatoid arthritis. Br J Rheumatol 1984; 23 : 92–99.
7. Solomon DH, Goodson NJ, Katz JN et al. Patterns of cardiovascular risk in rheumatoid arthritis. Ann Rheum Dis 2006; 65 : 1608–1612.
8. Aviña-Zubieta JA, Choi HK, Sadatsafavi M et al. Risk of cardiovascular mortality in patients with rheumatoid arthritis: a meta-analysis of observational studies. Arthritis Rheum 2008; 59 : 1690–1697.
9. Gabriel SE, Crowson CS, Kremmers HM et al. Survival in rheumatoid arthritis: a population-based study. Arthritis Rheum 2005; 52 : 722–732.
10. Wallberg-Jonsson S, Ohman ML, Dahlqvist SR. Cardiovascular morbidity and mortality in patients with seropositive arthritis in Northern Sweden. J Rheumatol 1997; 24 : 445–451.
11. Solomon DH, Karlson EW, Rimm EB et al. Cardiovascular morbidity and mortality in women diagnosed with rheumatoid arthritis. Circulation 2003; 107 : 1303–1307.
12. Maredit-Kremers H, Crowson CS, Nicola PJ et al. Increased unrecognized coronary heart disease and sudden death in rheumatoid arthritis: a population-based cohort study. Arthritis Rheum 2005; 52 : 402–411.
13. Goodson N, Marks J, Lunt M et al. Cardiovascular admissions and mortality in an inception kohort of patients with rheumatoid arthritis with onset in the 1980s and 1990s. Ann Rheum Dis 2005; 64 : 1595–1601.
14. van Halm VP, Peters MJ, Voskuyl AE et al. Rheumatoid arthritis versus type 2 diabetes as a risk factor for cardiovascular disease: a cross-sectional study. Ann Rheum Dis 2009; 68 : 1395–1400.
15. Lindhardsen J, Ahlehoff O, Gislason GH et al. The risk of myocardial infarction in rheumatoid arthritis and diabetes mellitus: a Danish nationwide cohort study. Ann Rheum Dis 2011; 70 : 929–934.
16. Kremers HM, Crowson CS, Therneau TM. High ten-year risk of cardiovascular disease in newly diagnosed rheumatoid arthritis patients: a population-based cohort study. Arthritis Rheum 2008; 58 : 2268–2274.
17. Cohn JN, Quyyumi AA, Hollenberg NK et al. Surrogate markers for cardiovascular disease: functional markers. Circulation 2004; 109 : 31–46.
18. Mancini GB, Dahlöf B, Díez J. Surrogate markers for cardiovascular disease: structural markers. Circulation 2004; 109 : 22–30.
19. Ter Avest E, Stalenhoef AF, de Graaf J. What is role of non-invasive measurements of atherosclerosis in individual cardiovascular risk prediction? Clin Sci (Lond) 2007; 112 : 507–516.
20. Honda O, Surgiyama S, Kugiyama K et al. Echolucent carotid plaque predict future coronary events in patients with coronary artery disease. J Am Coll Cardiol 2004; 43 : 1177–1184.
21. Stamatelopoulos KS, Kotas GD, Papamichael CM et al. Atherosclerosis in rheumatoid arthritis versus diabetes: a comparative study. Arterioscler Thromb Vasc Biol 2009; 29 : 1702–1708.
22. Del Rincón ID, Williams K, Stern MP et al. High incidence of cardiovascular events in arthritis cohort not explained by traditional cardiac risk factors. Arthritis Rheum 2001; 44 : 2737–2745.
23. Dessein PH, Joffe BI, Veller MG et al. Traditional and nontraditional cardiovascular risk factors are associated with atherosclerosis in rheumatoid arthritis. J Rheumatol 2005; 32 : 435–442.
24. Souverein PC, Berard A, Van Staa TP et al. Use of oral glucocorticoids and risk of cardiovascular and cerebrovascular disease in a population based case-control study. Heart 2004; 90 : 859–865.
25. Del Rincon I, Williams K, Stern MP, Freeman GL, O‘Leary DH, Escalante A: Association between carotid atherosclerosis and markers of inflammation in rheumatoid arthritis patients and healthy subjects. Arthritis Rheum 2003, 48 : 1833-1840.
26. Snow MH, Mikuls TR. Rheumatoid arthritis and cardiovascular disease: the role of systemic inflammation and strategies of prevention. Curr Opin Rheumatol 2005; 17 : 234–241.
27. Sattar N, McCarey DW, Capell H. Explaining how high-grade systemic inflammation accelerates vascular risk in rheumatoid arthritis. Circulation 2003; 108 : 2957-2963.
28. Libby P. Role of inflammation in atherosclerosis associated with rheumatoid arthritis. Am J Med 2008; 121 : 21–31.
29. Bisoendial RJ, Stroes ES, Tak PP. Where the immune response meets the vessel wall. Neth J Med 2009; 67 : 328–333.
30. Weyand CM, Gornzy JJ, Luizzo G et al.. T-cell immunity in acute coronary syndromes. Mayo Clin Proc 2001; 76 : 1011–1020.
31. Liuzzo G, Goronty JJ, Yang H et al. Monoclonal T-cell proliferation and instability in acute coronary syndromes. Circulation 2000; 101 : 2883–2888.
32. Folsom AR, Aleksic N, Cattellier D et al. C-reactive protein and incident coronary heart disease in the Atherosclerosis Risk In Communities (ARIC) study. Am Heart J 2002; 144 : 233–238.
33. Wållberg-Jonsson S, Johansson H, Ohman ML et al. Extent of inflammation predicts cardiovascular disease and overall mortality in seropositive rheumatoid arthritis. A retrospective cohort study from disease onset. J Rheumatol 1999; 26 : 2562–2571.
34. Goodson NJ, Symmons DP, Scott DG et al. Baseline levels of C-reactive protein and prediction of death from cardiovascular disease in patients with inflammatory polyarthritis: a ten-year follow up study of a primary care-based inception cohort. Arthritis Rheum 2005; 52 : 2293–2299.
35. O’Leary DH, Polak JF, Kronmal RA et al. Carotid-artery intima and media thickness as a risk factor for myocardial infarction and stroke in older adults. N Engl J Med 1999; 340 : 14–22.
36. van Sijl AM, Peters MJ, Knol DK et al. Carotid intima media thickness in rheumatoid arthritis as compared to control subject: meta-analysis. Semin Arthritis Rheum 2011; 40 : 389–397.
37. Bots ML, Hoes AW, Koudstaal PJ et al. Common carotid intima-media thickness and risk of stroke and myocardial infarction: Rotterdam Study. Circulation 1997; 96 : 1432–1437.
38. Panoulas VF, Douglas KM, Milionis HJ et al. Prevalence and associations of hypertension and its control in patients with rheumatoid arthritis. Rheumatology (Oxford) 2007; 46 : 1477–1482.
39. Solomon DH, Curhan GC, Rimm EB et al. Cardiovascular risk factors in women with and without rheumatoid arthritis. Arthritis Rheum 2004; 50 : 3444–3449.
40. Gonzalez A, Maradit Kremers H, Crowson CS et al. Do cardiovascular risk factors confer the same risk for cardiovascular outcomes in rheumatoid arthritis patients as in non-rheumatoid arthritis patients? Ann Rheum Dis 2008; 67 : 64–69.
41. Goodson NJ, Silman AJ, Pattison DJ et al. Traditional cardiovascular risk factors measured prior to the onset of inflammatory polyarthritis. Rheumatology (Oxford) 2004; 43 : 731–736.
42. Del Rincon I, Williams K, Stern MP, Freeman GL, Escalante A: High incidence of cardiovascular events in a rheumatoid arthritis cohort not explained by traditional cardiac risk factors. Arthritis Rheum 2001, 44 : 2737-2745.
43. Ross R. Atherosclerosis – an inflammatory disease. N Engl J Med 1999; 340 : 115–126.
44. Maradit-Kremers H, Nicola PJ, Crowson CS et al. Cardiovascular death in rheumatoid arthritis: a population-based study. Arthritis Rheum 2005; 52 : 722–732.
45. Jacobsson LT, Turesson C, Gülfe A et al. Treatment with tumor necrosis factor blockers is associated with a lower incidence of first cardiovascular events in patients with rheumatoid arthritis. J Rheumatol 2005; 32 : 1213–1218.
46. van Halm VP, Nurmohamed MT, Twisk JW et al. Disease-modifying antirheumatic drugs are associated with a reduced risk for cardiovascular disease in patients with rheumatoid arthritis: a case control study. Arthritis Res Ther 2006; 8: R151.
47. Carmona L, Descalzo MA, Perez-Pampin E et al. All-cause and cause-specific mortality in rheumatoid arthritis are not greater than expected when treated with tumor necrosis factor antagonists. Ann Rheum Dis 2007; 66 : 880–885.
48. Haagsma CJ, Blom HJ, van Riel PL et al. Influence of sulphasalazine, methotrexate, and the combination of both on plasma homocysteine concentrations in patients with rheumatoid arthritis. Ann Rheum Dis 1999; 58 : 79–84.
49. Clarke R, Daly L, Robinson K et al. Hyperhomocysteinemia: an independent risk factor for vascular disease. N Engl J Med 1991; 324 : 1149–1155.
50. Cífková R, Rosolová H, Češka R. Prevence kardiovaskulárních onemocnění v dospělém věku. Supplementum Cor Vasa 2005; 47 : 3–14.
51. Peters MJ, Symmons DP, McCarey D et al. EULAR evidence-based recommendations for cardiovascular risk management in patients with rheumatoid arthritis and other forms of inflammatory arthritis. Ann Rheum Dis 2010; 69 : 325–331.
52. Manninen V, Elo MO, Frick MH et al. Lipid alterations and decline in the incidence of coronary heart disease in the Helsinki Heart Study. JAMA 1988; 260 : 641–651.
53. Kinosian B, Glick H, Garland G. Cholesterol and coronary heart disease: predicting risks by levels and ratios. Ann Intern Med 1994; 121 : 641–647.
54. Flammer AJ, Sudano I, Hermann F et al. Angiotensin-converting enzyme inhibition improves vascular function in rheumatoid arthritis. Circulation 2008; 117 : 2262–2269.
55. Dagenais NJ, Jamali F. Protective effects of angiotensin II interruption: evidence for anti-inflammatory actions. Pharmacotherapy 2005; 25 : 1213–1229.
56. Crowson CS, Gabriel SE. Towards improving cardiovascular risk management in patients with rheumatoid arthritis: the need for accurate risk assessment. Ann Rheum Dis 2011; 70 : 719–721.
57. Gonzalez-Juanatey C, Llorca J, Testa A et al. Increased prevalence of severe subclinical atherosclerotic findings in long-term treated rheumatoid arthritis patients without clinically evident atherosclerotic disease. Medicine (Baltimore) 2003; 82 : 407–413.
58. Franklin J, Farragher TM, Lunt M et al. Excess risk of hospital admission for cardiovascular disease within the first 7 years from onset of inflammatory polyarthritis. Ann Rheum Dis 2010; 69 : 1660–1664.
59. Holmqvist ME, Wedrén S, Jacobsson LT et al. Rapid increase in myocardial infarction risk following diagnosis of rheumatoid arthritis amongst patients diagnosed between 1995 and 2006. J Intern Med 2010; 268 : 578–585.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2012 Číslo 11- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
- S prof. Vladimírem Paličkou o racionální suplementaci kalcia a vitaminu D v každodenní praxi
-
Všechny články tohoto čísla
- Adiponektin ve vztahu k ledvinné dysfunkci u nemocných s diabetes mellitus 2. typu – editorial
- Profylaxe tromboembolické nemoci včera, dnes a zítra – editorial
- Myxom levé síně – nečekaná příčina dušnosti a teplot mladého pacienta – editorial
- Kostní minerální denzita u nemocných s chronickým selháním ledvin při zahájení hemodialyzační léčby
- Adiponektín vo vzťahu k obličkovej dysfunkcii u chorých s diabetes mellitus 2. typu
- Je syndróm polycystických ovárií asociovaný s autoimunitnou tyreoiditídou?
- Revmatoidní artritida – nezávislý rizikový faktor kardiovaskulárních onemocnění
- Metabolizmus vitaminu D a současné možnosti terapeutické aktivace receptoru pro vitamin D při chronickém onemocnění a selhání ledvin
- Kombinovaná kinezio-flebotromboemboloprofylaxia, mechano-flebotromboemboloprofylaxia a farmako-flebotromboemboloprofylaxia vénovej tromboembólie v internej medicíne
- Účinnost lenalidomidu u vzácných krevních chorob: u histiocytózy z Langerhansových buněk, multicentrické Castlemanovy choroby, POEMS syndromu, Erdheimovy-Chesterovy choroby a angiomatózy. Popis případů a přehled literatury
- Karcinoid a jeho kardiální manifestace
- Koronární-subklaviální steal syndrom, komplikace po chirurgické revaskularizaci myokardu
- Neobvyklá příčina defektu nohy u nemocného s diabetes mellitus
- Myxom levé síně – nečekaná příčina dušnosti a teplot mladého pacienta
- Každý tep se počítá
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Koronární-subklaviální steal syndrom, komplikace po chirurgické revaskularizaci myokardu
- Metabolizmus vitaminu D a současné možnosti terapeutické aktivace receptoru pro vitamin D při chronickém onemocnění a selhání ledvin
- Myxom levé síně – nečekaná příčina dušnosti a teplot mladého pacienta
- Karcinoid a jeho kardiální manifestace
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



