-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaManažment liečby dehiscencie pažerákovej anastomózy po ezofagektómii pre karcinóm pažeráka
Management of oesophageal anastomosis dehiscence after oesophagectomy for oesophageal cancer
Oesophagectomy is being used in treatment of several oesophageal diseases, most commonly in treatment of oesophageal cancer. It is a major surgical procedure that may result in various complications. One of the most severe complications is anastomotic dehiscence between the gastric conduit and the oesophageal remnant. Anastomotic dehiscence after esophagectomy is directly linked to high morbidity and mortality. We propose a therapeutic algorithm of this complication based on published literature and our experience by retrospective evaluationof 164 patients who underwent oesophagectomy for oesophageal cancer. Anastomotic dehiscence was present in 29 cases.
Keywords:
oesophageal cancer – oesophagectomy complication – anastomic leak – management of dehiscence – oesophageal stent
Autoři: D. Šiška; M. Janík; K. Tarabová; P. Lauček; P. Juhos; M. Lučenič; R. Benej
Působiště autorů: Klinika hrudníkovej chirurgie Slovenskej zdravotníckej univerzity a Univerzitná nemocnica Bratislava
Vyšlo v časopise: Rozhl. Chir., 2020, roč. 99, č. 5, s. 200-206.
Kategorie: Souhrnné sdělení
doi: https://doi.org/10.33699/PIS.2020.99.5.200–206Souhrn
Ezofagektómia je chirurgický výkon využívaný v liečbe ťažkých ochorení pažeráka, najčastejšie rakoviny pažeráka. Je to zložitý operačný výkon, zaťažený častými vážnymi komplikáciami. Jednou z najzávažnejších komplikácií je rozpad anastomózy medzi žalúdočným konduitom a ponechanou časťou pažeráka. Dehiscencia anastomózy je priamo spojená s vysokou morbiditou a mortalitou. Na základe publikovanej literatúry a našich skúseností navrhujeme terapeutický algoritmus tejto komplikácie.
Retrospektívne hodnotíme súbor 164 pacientov, ktorý podstúpili ezofagektómiu pre rakovinu pažeráka s výskytom dehiscencie v 29 prípadoch.
Klíčová slova:
rakovina pažeráka – komplikácia ezofagektómie – anastomotický únik – manažment liečby dehiscencie – pažerákový stent
Úvod
Štandardná liečba karcinómu pažeráka je jeho resekcia. Náhrada pažeráka je najčastejšie konštruovaná zo žalúdka s vytvorením ezofago-gastrickej anastomózy, v niektorých prípadoch ako náhradu môžeme použiť hrubé črevo, zriedkavejšie časť tenkého čreva. Anastomóza je vytvorená v hrudníku alebo na krku.
Ezofagektómia predstavuje aj v súčasnosti obrovskú záťaž pre pacienta. Komplikácie po ezofagektómii vo všeobecnosti varírujú od 30 do 80 %. Jednou z najzávažnejších komplikácií po resekcii pažeráka je dehiscencia ezofago-gastrickej anastomózy. Výskyt dehiscencie anastomózy v krčnej oblasti sa udáva v 10−25 % [1,2], mortalita od 3 do10 % [3,4]. Rozpad intratorakálnej anastomózy je popisovaný v 3−25 % a mortalita sa pohybuje medzi 30−60 % [5−9]. Približne 40 % všeobecnej pooperačnej mortality súvisí s dehiscenciou ezofago-gastrickej anastomózy [10].
Definícia
Anastomotický únik-leak (ďalej len leak) je definovaný ako rozpad anastomózy, ktorá vedie k úniku intraluminálneho obsahu. Pri pažerákových anastomózach do tejto skupiny patrí aj nekróza tubulizovaného žalúdka, pri ktorom môže dôjsť k neskorému prejavu úniku.
Rozdelenie a manažment dehiscencie
Najužitočnejšia a najpoužiteľnejšia kategorizácia dehiscencie anastomózy a jej liečby bola vytvorená Lerutom a kol., podľa ktorého je možné leak rozdeliť do štyroch skupín.
Do prvej skupiny zaraďujeme asymptomatický leak, detekovaný len na rtg kontrastnom vyšetrení, kedy väčšinou postačuje konzervatívna liečba so zamedzením perorálneho príjmu a následnými endoskopickými kontrolami účinnosti liečby. Pri vzniknutej stenóze je indikovaná endoskopická dilatácia [11].
Druhú skupinu tvoria pacienti s malým, dobre ohraničeným leakom. Tí bývajú liečení totálnou parenterálnou výživou v kombinácii so širokospektrálnymi antibiotikami a inhibítormi protónovej pumpy. V niektorých prípadoch je potrebná drenáž abscesovej dutiny, najčastejšie otvorenou cestou. Stav liečby je hodnotený rovnako ezofagoskopickými kontrolami [12].
Ak je dehiscencia klinicky významná, zaraďujeme týchto pacientov do tretej skupiny a liečba si vyžaduje agresívnejší prístup. Operačná reparácia insuficientnej anastomózy býva často spojená s opätovnou dehiscenciou. V poslednej dobe sa v liečbe dehiscenie anastomózy pripisuje veľký význam používaniu samoexpandibilných povlečených metalických stentov (Obr. 1), ktoré v rukách skúseného endoskopistu dosahujú úspešnosť liečby viac ako v 80 % [13]. Ak bola anastomóza konštruovaná na krku, je potrebná chirurgická revízia rany na krku, evakuácia patologického obsahu a inzercia drénu alebo aplikácii V.A.C. (vacuum assisted closure) systému v blízkosti dehiscencie. V prípade rozpadu intratorakálnej anastomózy s kontamináciou pleurálnej dutiny a rizikom vzniku empyému, mediastinitídy a multiorgánového zlyhania je okrem zavedenia stentu indikovaná torakotomická toaleta pleurálnej dutiny s chirurgickou drenážou [14].
Obr. 1. Použitie stentu v prípade dehiscencie anastomózy (vlastný archív)
Fig. 1: Use of stent in case of anastomosis dehiscence (custom archive)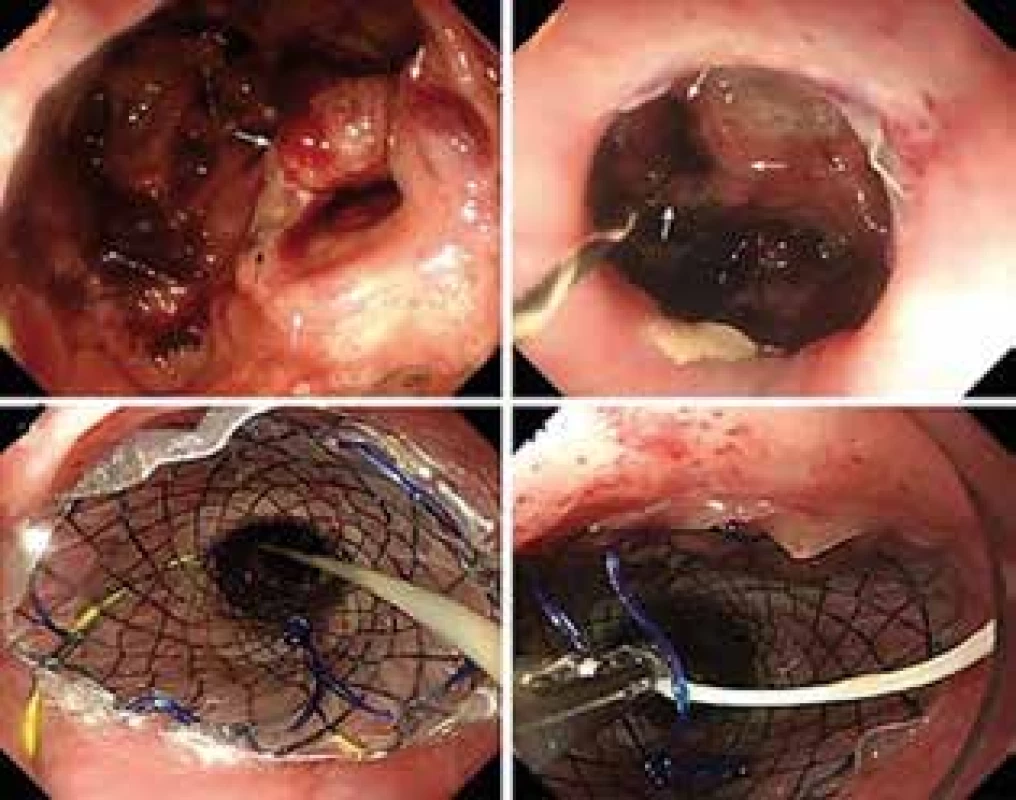
V niektorých centrách majú dobré skúsenosti s použitím endoluminálnej vákuovej terapie Endo-sponge (Obr. 2). Na našom pracovisku sme terapiu s použitím Endo-sponge realizovali v dvoch prípadoch s nedostatočným efektom, po ktorom nasledovala chirurgická revízia.
Obr. 2. Endo-sponge: A- intraluminálne umiestnenie, Bintrakavitárne umiestnenie
Fig. 2: Endo-sponge: A- intraluminal placement, B- intracavitary placement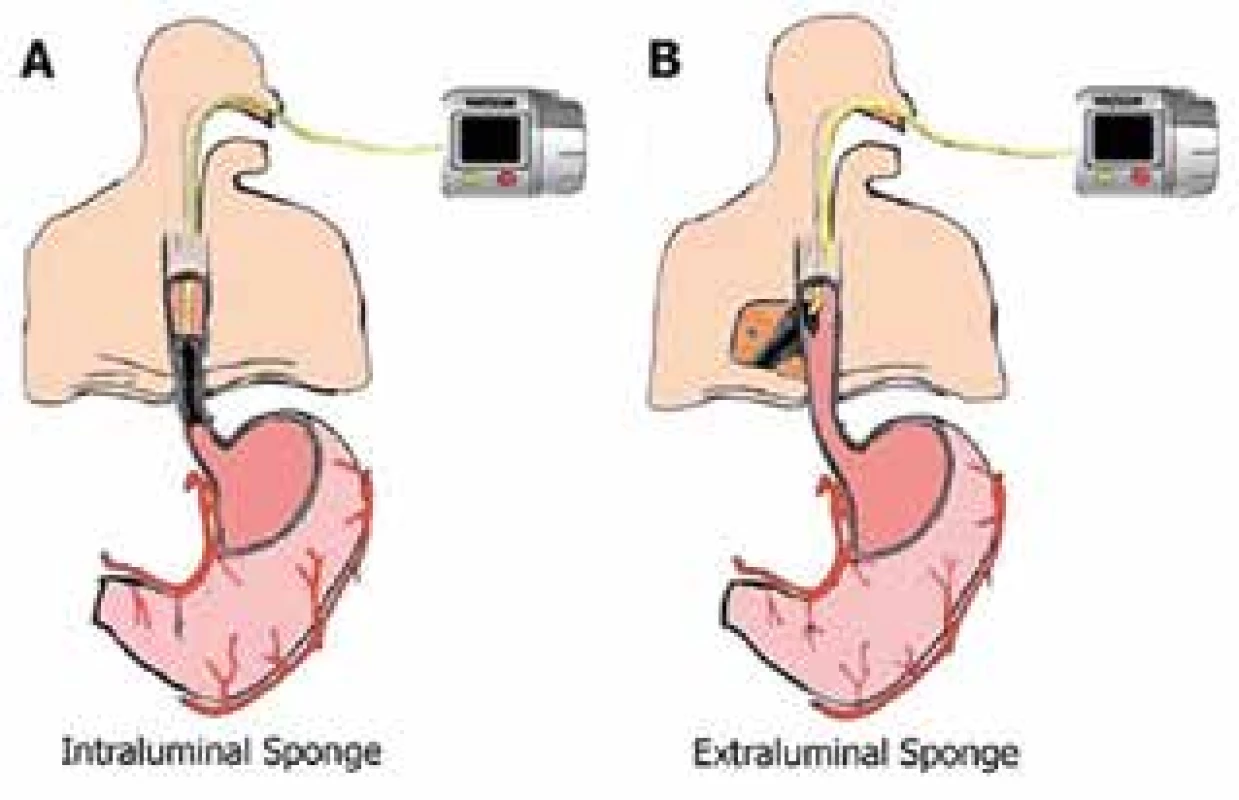
Nekróza konduitu patrí do štvrtej skupiny, pre ktorú je rezervovaná resekcia neopažeráka s vytvorením krčnej ezofagostómie so zabezpečením enterálnej výživy cestou jejunostómie. Vhodné je aj vytvorenie dekompresnej gastrostómie na ponechanej časti distálneho tubulu žalúdka, čím zabránime dehiscencii staplerovej línie.
Etiológia
S rozpadom pažerákovej anastomózy je spájaných niekoľko rizikových faktorov, ako je stav výživy pacienta a jeho komorbidity, napätie anastomózy, ischémia a fragilita tkanív, lokalizácia (krk alebo hrudník) a neoadjuvantná liečba. Hlavnými faktormi sú tie, ktoré súvisia s poruchou perfúzie tkanív, resp. oxygenácie [15−17].
Etiologické faktory je možné rozdeliť do štyroch skupín (Tab.1).
Tab. 1. Etiologické faktory dehiscencie gastro-ezofageálnej anastomózy
Tab.1: Etiological factors of gastro-oesophageal anastomosis dehiscence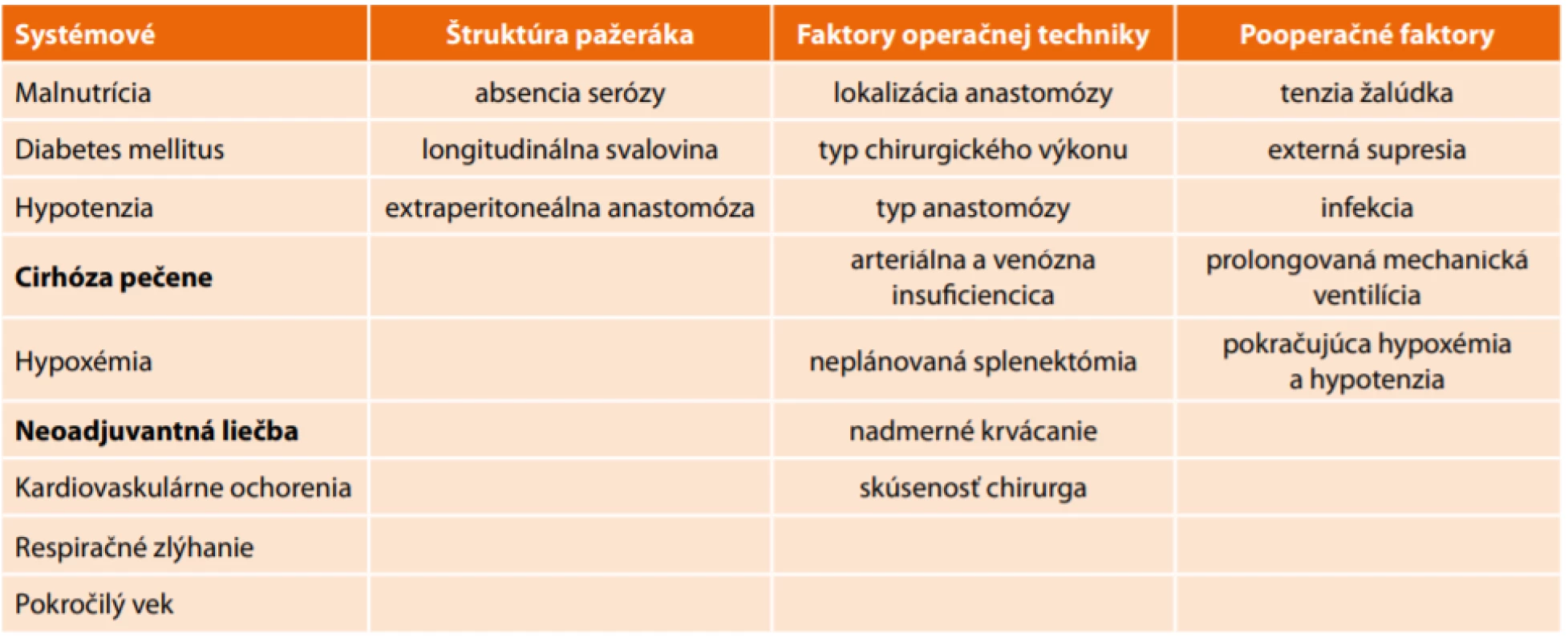
Anastomóza s pažerákom je špecifická, nakoľko pažeráku chýba na hojenie potrebná seróza. Anastomóze konštruovanej v hrudníku v porovnaní s anastomózou v peritoneálnej dutine navyše chýba podporné tkanivo na prekrytie spojky, ktoré sa odstraňuje pri disekcii. Podstatným faktorom spojeným s poruchou hojenia anastomózy je aj skutočnosť, že drvivá väčšina pacientov s karcinómom pažeráka sú konzumenti alkoholu a fajčiari.
Existuje aj rada iných lokálnych faktorov, ktoré ovplyvňujú hojenie anastomózy. Patrí k nim okrem krvného zásobenia aj šírka tubulu, jeho uloženie, typ anastomózy, jej lokalita, extrémna distenzia tubulu, jeho útlak v hiate, hornej hrudnej apertúre a v oblasti v. azygos, ťah na anastomózu, pylorospazmus, funkcia bránice a pozitívny resekčný okraj [18].
Diagnostika
Dehiscencia anastomózy a jej závažnosť je určená hlavne umiestnením netesnosti, jej veľkosťou, kontamináciou pleurálnej dutiny, časovou periódou od vzniku leaku po liečbu a systémovými dôsledkami. Včasná identifikácia a adekvátna liečba môže znížiť morbiditu a mortalitu [19].
Medzi základné vyšetrenia patrí denný monitoring zápalových parametrov (Leukocyty, C-reaktívny proteín, Prokalcitonín) a sledovanie ich dynamiky. Na vylúčenie dehiscencie pred začatím realimentácie pacienta je možné použiť rentgenové vyšetrenie s kontrastnou látkou, eventuálne test s perorálne podanou metylénovou modrou, ktorej prítomnosť alebo absenciu sledujeme v drénoch uložených v perianastomotickej oblasti. Väčšina centier pažerákovej chirurgie tieto diagnostické metódy robí štandardne 7. pooperačný deň. Negatívny test na únik kontrastnej látky nevylučuje insuficienciu anastomózy. Dôležitý je klinický stav pacienta a CT (Computed tomography) vyšetrenie. Niektorí chirurgovia preferujú endoskopickú kontrolu anastomózy [20]. Ak je podozrenie na insuficienciu anastomózy, tieto vyšetrenia sa robia skôr, pri nejasnom náleze sa doporučuje doplniť CT vyšetrenie s intravenózne a perorálne podanou kontrastnou látkou. Ak sa leak 7. deň nepotvrdí, pacient začína s perorálnym príjmom.
Súbor pacientov
Na Slovensku za posledné obdobie došlo k centralizácii pacientov s karcinómom pažeráka do dvoch centier. Jedným z nich je Klinika hrudníkovej chirurgie SZU a UNB v Bratislave, kde v súčastnosti robíme približne 35 ezofagektómii pre karcinóm pažeráka ročne. Ezofagektómiu s ezofago-gastroanastomózou pre malígne ochorenie pažeráka sme na Klinike hrudníkovej chirurgie SZU a UNB za obdobie od septembra 2006 do mája 2019 urobili u 164 pacientov. Anastomotický leak bol zistený u 29 pacientov (17,7 %)(Tab.2). Tento súbor sme následne rozdelili na dve skupiny, pričom v prvej skupine (16 pacientov) boli pacienti s obnoveným perorálnym príjmom 2. pooperačný deň v rámci ERAS (enhanced recovery after surgery) protokolu. Od tohoto postupu realimentácie sme ustúpili, pretože v tomto období sme zaznamenali až 50 % výskyt dehiscencií. Druhá skupina bola tvorená pacientami, u ktorých bol perorálny príjem obnovený 7. pooperačný deň – v tejto skupine sme za posledného 1,5 roka nezaznamenali žiadnu dehiscenciu. Štandardný orgán použitý na rekonštrukciu u všetkých pacientov bol žalúdok. Pacienti mali peroperačne zavedenú nazogastrickú sondu pod úroveň anastomózy na dekompresiu konduitu a drenáž umiestnenú perianastomoticky, buď v hrudníku alebo v krčnej oblasti. U každého pacienta bola zaistená enterálna výživa cestou jejunostómie.
Tab. 2. Súbor pacientov s dehiscenciou gastro-ezofageálnej anastomózy
Tab:2: Patients with gastro-oesophageal anastomotic dehiscence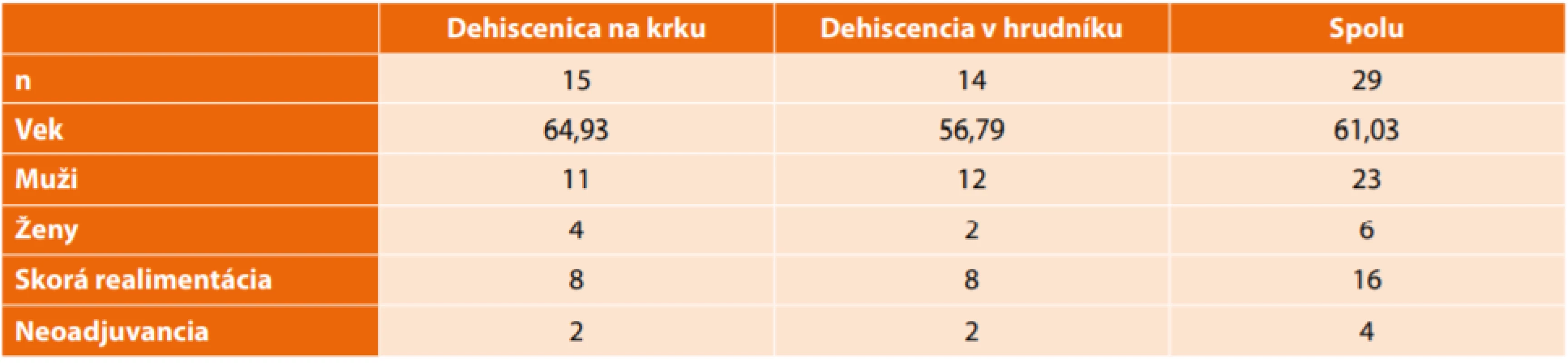
Všetci pacienti boli pooperačne sledovaní na Klinike anestézie a intenzívnej medicíny minimálne 2 pooperačné dni, väčšinou však do 8. pooperačného dňa, kedy bola overovaná suficientnosť anastomózy perorálnym podaním metylénovej modrej so sledovaním možného úniku do drenáže. V prípade patologického obsahu z drénov, prítomných príznakov sepsy alebo infekcie rany, ktoré mohli súvisieť s dehiscenciou anastomózy, bol test metylénovou modrou uskutočnený časnejšie. Pri negatívnom výsledku bolo podľa potreby doplnené CT vyšetrenie s perorálným kontrastom, či endoskopické vyšetrenie. Súbor 29 pacientov s dehiscenciou bol hodnotený retrospektívne.
Výsledky
U 17,7 % pacientov došlo k dehiscencii anastomózy (n=164). Incidencia leaku krčnej anastomózy bola 20,8 % (15 pacientov) a výskyt dehiscencie hrudnej anastomózy bol 15,2 % (14 pacientov). 23 pacientov (79,0 %) bolo mužského pohlavia a 6 pacientov (21,0 %) bolo ženského pohlavia. Priemerný vek pacientov bol 61,5 rokov (v rozmedzí 37−85 rokov).
U 19 pacientov sa vyskytla komorbidita, v dvanástich prípadoch hypertenzia, diabetes mellitus v štyroch, chronická obštrukčná choroba pľúc v dvoch prípadoch, ochorenie koronárnych artérií u štyroch pacientov a cirhóza pečene u troch pacientov. Päť pacientov dostalo predoperačnú chemo-rádioterapiu. Definitívne histologické vyšetrenie potvrdilo v dvadsiatich prípadoch epidermoidný karcinóm, v ôsmich prípadoch adenokarcinóm a u jedeného pacienta sigilocelulárny karcinóm. Anastomóza bola konštruovaná buď ručne, s použitím staplera alebo semimechanicky. Ručne šitá anastomóza bola vždy dvojvrstvová, rovnako staplerová línia bola obligátne poistená druhou vrstvou. V 13 prípadoch dehiscencie bola anastomóza šitá ručne, v 13 s použitím staplera a v troch semimechanicky. V súčasnosti preferujeme semimechanický typ anastomózy na krku aj v hrudníku.
Leak z krčnej anastomózy sa zistil v priemernej dobe 8,4 dňa od operácie (v rozmedzí 6 až 12 dní). Oblasť dehiscencie bola drénovaná zavedením modifikovanej srkavej drenáže našeho pracoviska (Obr. 3) alebo naložením podtlakového V.A.C. (Vacuum Assisted-Closure) systému do rany (Obr. 4). Táto liečba bola v kombinácii so širokospektrálnymi antibiotikami a parenterálnou výživou postačujúca v štyroch prípadoch, u šiestich pacientov bola kombinovaná so zavedením stentu na premostenie dehiscencie a u štyroch si vyžadovala operačné ošetrenie insuficientnej anastomózy.
Obr. 3. Modifikovaný srkavý drén (vlastný archív)
Fig. 3: Modified sump drain (custom archive)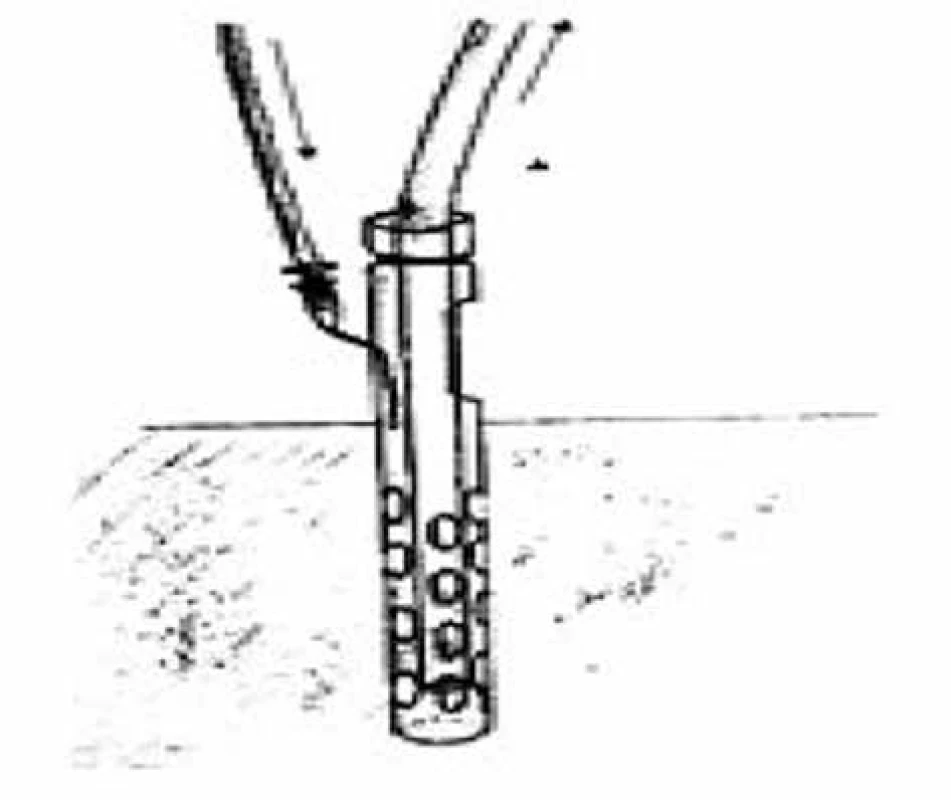
Obr. 4. V.A.C systém pri dehiscencii na krku (vlastný archív)
Fig. 4: V.A.C system applied in anastomotic dehiscence of neck area (custome archive)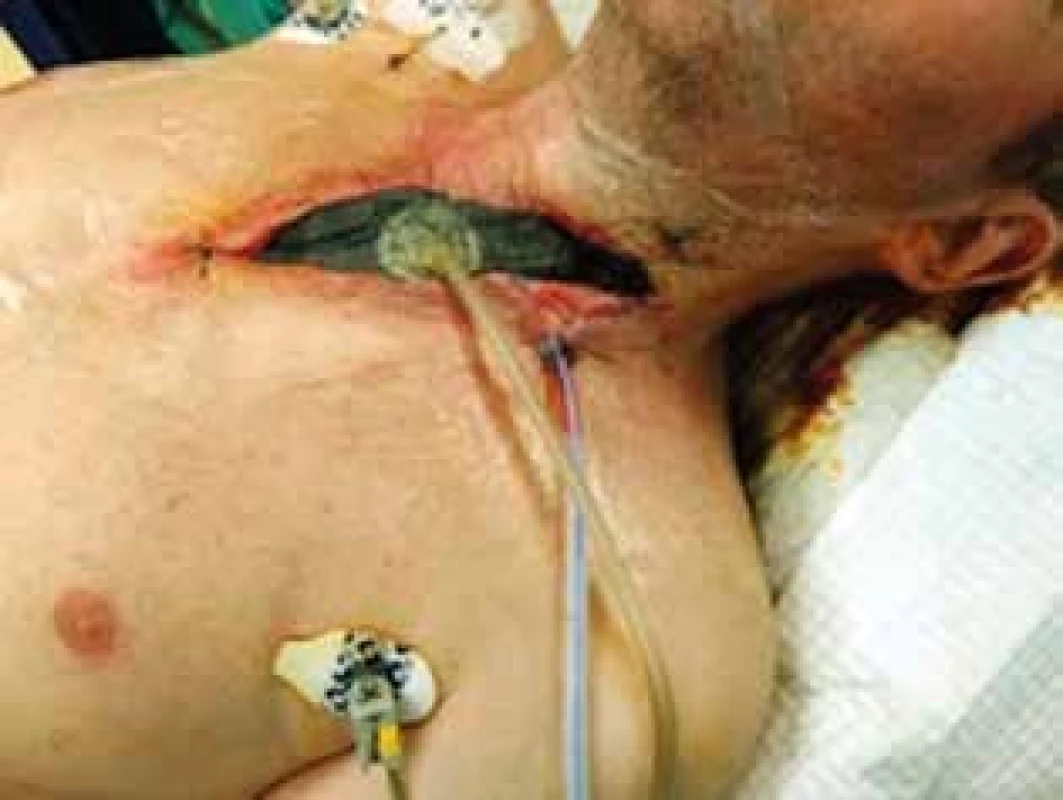
Dvaja zo 14 pacientov zomreli (14,3 %) na sepsu a multiorgánové zlýhanie. 12 pacientov sa zotavilo popísanou liečbou. Priemerná dĺžka hospitalizácie bola 51 dní (v rozsahu 19−151 dní).
Dehiscencia intratorakálnej anastomózy sa zistila v priemernej dobe 7,9 dňa od operácie (v rozmedzí 1 až 12 dní), celkovo u 15 pacientov. V jednom prípade bol leak malý, ohraničený a klinický stav nevyžadoval reoperáciu. Pacientovi bol zavedený SEMS (samoexpandibilny metalický stent) v kombinácii s antibiotickou liečbou. U 4 pacientov bolo nutné pre kontamináciou pleurálnej dutiny okrem stentu inštalovať aj preplachovú drenáž, u 8 pacientov sa dehiscencia resutúrovala v spojení s preplachovou drenážou. Po resutúre došlo u 5 pacientov k opätovnému vzniku dehiscencie, následne bola v dvoch prípadoch nutná ďalšia reoperácia a v troch zavedenie stentu. U jedného pacienta, ktorý podstúpil reoperáciu vznikla neoezofago-bronchiálna fistula, stav si vyžadoval pulmonektómiu s ezofagektómiou. Pacient bol rehospitalizovaný mesiac od prepustenia pre malígnu kachexiu a exitoval. Druhý reoperovaný pacient zomrel 71. deň hospitalizácie následkom multiorgánového zlýhania. O tri týždne od prepustenia sme rehospitalizovali pacienta, ktorému sme resutúrovali insuficientnú anastomózu s novovytvorenou neoezofagiálnou fistulou, pacient exitoval na následky ARDS.
U 2 pacientov s dehiscenciou intratorakálnej anastomózy sme vytvorili reanastomózu. Títo pacienti sa zhojili bez ďalších komplikácií.
Traja pacienti (20 %), ktorí boli riešení resutúrou dehiscencie zomreli, dvaja z nich počas druhej hospitalizácie. Priemerná dĺžka hospitalizácie bola 44 dní (v rozmedzí 10 až 124 dní). Celková mortalita v našom súbore pacientov s dehiscenciou je 17,3 % a doba hospitalizácie bola 47,1 dňa (v rozmedzí 10 až 151 dní).
Algoritmus liečby
Zatiaľ čo niektoré dehiscencie anastomóz sú asymptomatické, iné môžu mať za následok fulminantnú sepsu. Najzávažnejším stavom spojeným s anastomotickým leakom je kontaminácia pleurálnej dutiny a nekróza žalúdočného konduitu [21].
Pre toto široké klinické spektrum je najúčinnejšia liečba kontroverzná. Neexistuje jednoznačná metóda voľby liečby, zvlášť u pacientov s dehiscenciou v hrudníku [22]. Rozhodnutie o reoperácii závisí od prítomnosti symptómov a pooperačného priebehu. Mortalita druhej operácie je vysoká.
Klinické príznaky u pacientov s dehiscenciou anastomózy na krku nie sú také dramatické ako s dehiscenciou v hrudníku.
Ak je anastomotický leak v krčnej oblasti a je klinicky okultný, potom bude postačujúca systémová antibiotická liečba so zamedzením perorálneho príjmu stravy. Na našej klinike túto liečbu kombinujeme s perorálnym sippingom antibiotického roztoku (neresorbovatelný v gastrointestinálnom trakte). Ak je dehiscencia klinicky významná, mala by sa vykonať revízia rany, zhodnotiť nález na anastomóze a samotnú dehiscenciu ošetriť sutúrou po debridmente okrajov s prekrytím anastomózy tkanivovým lalokom a následnou drenážou perianastomotickej oblasti. Na našej klinike na drenáž tejto oblasti používame modifikovaný srkavý drén (Obr. 3), ktorý používame pravideľne na liečbu mediastinitíd viac ako 20 rokov. Liečba je doplnená dekompresiou konduitu nazogastrickou sondou a nutričnou podporou, najvhodnejšie cestou jejunostómie. Ak sa po tejto liečbe pacient klinicky nezlepší, je nutný agresívnejší postup, ako pri dehiscencii v hrudníku [23]. Kontrolné kontrastné vyšetrenie pažeráka robíme o 7 dní od začatia liečby. Ak je vyšetrenie bez úniku kontrastnej látky mimo lúmen, pacient môže začať s perorálnym príjmom.
Operačnú reparáciu intratorakálnej dehiscencie anastomózy za posledné obdobie nahradilo endoskopické zavádzanie samoexpandibilných metalicky povlečených stentov. Výhodou týchto stentov je silikónový povlak, ktorý bráni prerastaniu stentu granulačným tkanivom a ľahšie sa odstraňuje. Jedinou nevýhodou týchto stentov je ich migrácia [24]. Literatúra udáva výhody aj iných endoskopických techník ošetrenia dehiscencie, ako je klipovanie a endoskopická aplikácia fibrínového lepidla. Kombináciu týchto dvoch techník doporučujú autori viacerých štúdií použiť u dehiscencií do 30 % obvodu anastomózy a zavedenie stentu u dehiscencií od 30 % do 70 % obvodu [25]. Na našej klinike máme dobré skúsenosti so stentovaním aj malých dehiscencií s následným odstránením stentu o 4 týždne. Touto liečbou dosiahneme časnejší perorálny príjem, skrátenie dĺžky intenzívnej starostlivosti a hospitalizácie. Endoskopickú liečbu je potrebné doplniť preplachovou drenážou perianastomotickej oblasti a pri empyéme aj pleurálnej dutiny. Pri neúspešnosti endoskopickej liečby je indikované operačné riešenie. Rovnako je chirurgická liečba rezervovaná pre dehiscencie väčšie ako 70 % obvodu anastomózy a nekrózu konduitu. Podľa peroperačného nálezu sa môžeme pokúsiť o primárnu sutúru, vytvorenie novej anastomózy. Limitáciou pri reoperácii je fixácia tubulu, ktorého mobilizácia je problematická. Inou možnosťou je náhrada žalúdočného tubulu najčastejšie hrubým črevom a pri rozsiahlej infekcii pristupujeme k resekcii nekrotickej časti konduitu a vytvoreniu ezofagostómie s preplachom pleurálnej dutiny. Algoritmus liečby sme znázornili v prehľadnom obrázku (Obr. 5).
Obr. 5. Algoritmus liečby dehiscencie pažerákovej anastomózy
Fig. 5: Algorithm of treatment of oesophageal anastomotic dehiscence.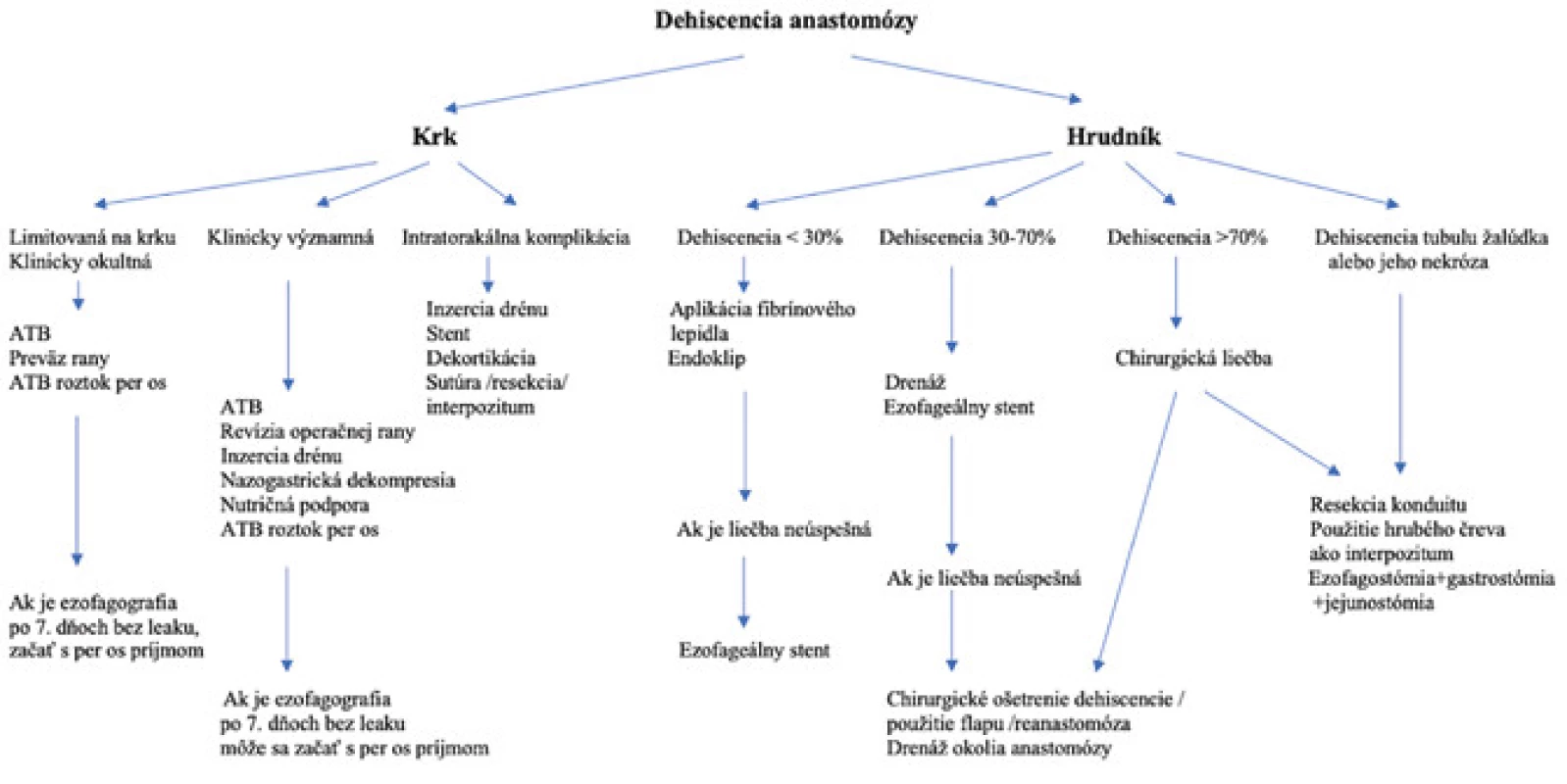
Diskusia
Najlepšou liečbou dehiscencie je prevencia jej vzniku. Na vytvorenie čo najlepších podmienok pre liečbu je potrebná spolupráca so skúsenými lekármi anestézie a intenzívnej medicíny a gastroenterológmi. Malnutríciu je možné korigovať predoperačnou nutričnou podporou v rámci prehabilitácie ako súčasť ERAS. Perioperačne je potrebné sa vyhnúť hypotenzii z dôvodu jej negatívneho dopadu na perfúziu a oxygenáciiu tkanív, najmä v oblasti anastomózy. Z tohto aspektu je jasné, že na dobré hojenie anastomózy má veľký vplyv skúsenosť operatéra, ale v neposlednom rade i súčinnosť anesteziológa - intenzivistu, ktorý sa stará o tekutinový režim a zabezpečuje tak dobrú perfúziu tkanív. Na tento monitoring využívame prístrojové vybavenie “volume view“. Na prevencii vzniku sa podieľa vo veľkej miere aj správna konštrukcia konduitu. Pri žalúdku platí konsenzus, že šírka tubulu by mala byť medzi 4–5 cm. Pri tvorbe tubulu je zásadné vyhýbať sa prílišnej manipulácii so žalúdkom, tzv. no-touch manipulácia, aby sa nepoškodili vaskulárne anastomózy v stene. Anastomóza nesmie byť konštruovaná pod ťahom a je možné ju odľahčiť pomocnými stehmi s okolitou pleurou. Posilnenie anastomózy druhov vrstvou sutúry a omentálnym lalokom znižuje výskyt dehiscencie o 50 % [26]. Použitie tkanivového lepidla v takýchto prípadoch nemá veľký význam, ak sa totiž vyvinie nekróza, lepidlo nedokáže leak udržať. Pre zamedzenie extramurálneho tlaku na žalúdočný konduit štandardne rozširujeme peroperačne hiátus a resekujeme v.azygos. Aplikujme 1 % Mesocain do oblasti povodia gastroepiploických ciev, čím sa zlepšuje perfúzia konduitu a samotnej anastomózy.
Nadmerná distenzia žalúdočného tubulu môže taktiež viesť k vzniku leaku. Preto musí byť napätie znižované zavedenou nazogastrickou sondou. Aby sme predišli jej znefunkčneniu, pred jej zavedením dorábame na sonde dodatočné perforácie. K distenzii žalúdočného tubulu môže dôjsť aj v dôsledku neskorého vyprázdňovania žalúdka. Na liečbu oneskoreného vyprázdňovania sa využíva najčastejšie metoklopramid, cisaprid, betanechol a domepridon. Sú efektívne, majú však radu vedľajších účinkov. Na našom pracovisku využívame Erytromycín, je agonista motilínových receptorov, čo stimuluje receptory v antre a v hladkých svaloch duodena a tým podmieňuje pylorickú motilitu a vyprázdňovanie žalúdka. Naviac Erytromycín má menej vedľajších účinkov. V našom súbore pacientov sa ukázal aj dobrý vplyv neskorej realimentácie, ktorú zahajujeme 7. pooperačný deň. Dodržiavaním týchto zásad sme dokázali znížiť výskyt anastomotického úniku na minimum a za posledný rok a pol sme nezaznamenali žiadnu dehiscenciu anastomózy u pacientov po resekcii pažeráka pre karcinóm.
Konflikt záujmov
Autori článku vyhlasujú, že nie sú v súvislosti so vznikom tohto článku v konflikte záujmov a že tento článok nebol publikovaný v žiadnom inom časopise, s výnimkou kongresových abstrakt a klinických odporúčaných postupov.
MUDr. Daniel Šiška
Klinika hrudníkovej chirurgie SZU a UNB Bratislava
e-mail: siskadaniel1@gmail.com
Zdroje
- Schuchert MJ, Abbas G, Nason KS, et al. Impact of anastomotic leak on outcomes after transhiatal esophagectomy. Surgery 2010;148 : 831–840. doi:10.1016/j.surg.2010.07.034.
- Bardini R, Asolati M, Ruol A, et al. Anastomosis. World J Surg. 1994;18 : 373–378. doi:10.1007/bf00316817.
- Veeramootoo D, Parameswaran R, Krishnadas R, et al. Classification and early recognition of gastric conduit failure after minimally invasive esophagectomy. Surg Endosc. 2009;23 : 2110–2116. doi:10.1007/s00464-008-0233-1.
- Michelet P, D’Journo X, Roch A, et al. Perioperative risk factors for anastomotic leakage after esophagectomy: influence of thoracic epidural analgesia. Chest 2005;128 : 3461–3466. doi:10.1378/chest.128.5.3461.
- Whooley BP, Law S, Alexandrou A, et al. Critical appraisal of the significance of intrathoracic anastomotic leakage after esophagectomy for cancer. Am J Surg. 2001;181(3):198–203. doi: 10.1016/s0002-9610(01)00559-1.
- Lorentz T, Fok M, Wong J. Anastomotic leakage after resection and bypass for esophageal cancer: lessons learned from the past. World J Surg. 1989;13(4):472–477. doi: 10.1007/bf01660760
- Blewett C J, Miller J D, Young J E, et al. Anastomotic leaks after esophagectomy for esophageal cancer: a comparison of thoracic and cervical anastomoses. Ann Thorac Cardiovasc Surg. 2001;7(2):75–78.
- Patil PK, Patel SG, Mistry RC, et al. Cancer of the esophagus: esophagogastric anastomotic leak–a retrospective study of predisposing factors. J Surg Oncol. 1992;49(3):163–167. doi: 10.1002/jso.2930490307
- Dent B, Griffin SM, Jones R, et al. Management and outcomes of anastomotic leaks after oesophagectomy. Br J Surg. 2016;103 : 1033−1038. doi:10.1002/bjs.10175.
- Manghelli JL, Ceppa DP, Greenberg JW, et al. Management of anastomotic leaks following esophagectomy: when to intervene? J Thorac Dis. 2019;11(1):131–137. doi: 10.21037/jtd.2018.12.13.
- Larburu Etxaniz S1, Gonzales Reyna J, Elorza Orúe JL, et al. Cervical anastomotic leak after esophagectomy: Diagnosis and management. [Article in Spanish] Cir Esp. 2013; 91(1):31–37. doi: 10.1016/j.ciresp.2012.09.005.
- Lerut T, Coosemans W, Decker G, et al. Anastomotic complications after esophagectomy. Dig Surg. 2002;19 : 92–8. doi: 10.1159/000052018.
- Hlavatý T, Koller T, Tóth J, et al. Expandibilné stenty v liečbe benígnych a malígnych ochorení pažeráka. Gastroent Hepatol. 2014 : 68(5):441−450.
- Cassivi S D. Leaks, strictures, and necrosis: a review of anastomotic complications following esophagectomy. Semin Thorac Cardiovasc Surg. 2004;16 : 124–132. doi: 10.1053/j.semtcvs.2004.03.011.
- Martin LW, Hofstetter W, Swisher SG, et al. Management of intrathoracic leaks following esophagectomy. Adv Surg. 2006;40 : 173–190. doi: 10.1016/j.yasu.2006.05.010
- Kassis ES, Kosinski AS, Ross P, et al. Predictors of anastomotic leak after esophagectomy: an analysis of the society of thoracic surgeons general thoracic database. Ann Thorac Surg. 2013;96 : 1919–1926. doi: 10.1016/j.athoracsur.2013.07.119.
- Peracchia A, Bardini R, Ruol A, et al. Esophagovisceral anastomotic leak. A prospective statistical study of predisposing factors. J Thorac Cardiovasc Surg. 1988;95 : 685–691.
- Lerut T, Coosemans W, De Leyn P, et al. Optimizing treatment of carcinoma of the esophagus and gastroesophageal junction. Surg Oncol Clin North Am. 2001;10 : 863–884. https://doi.org/10.1016/S1055-3207(18)30037-1.
- Junemann-Ramirez M, Awan MY, Khan ZM, et al. Anastomotic leakage post-esophagogastrectomy for esophageal carcinoma: retrospective analysis of predictive factors, management and influence on longterm survival in a high volume centre. Eur J Cardiothorac Surg. 2005;27 : 3–7. doi: 10.1016/j.ejcts.2004.09.018.
- Juntang Guo, Xiangyang Chu, Yang Liu, et al. Choice of therapeutic strategies in intrathoracic anastomotic leak following esophagectomy. World Journal of Surgical Oncology 2014;12 : 402. doi: 10.1186/1477-7819-12-402.
- Briel JW, Tamhankar AP, Hagen JA, et al. Prevalence and risk factors for ischemia, leak, and stricture of esophageal anastomosis: gastric pull-up versus colon interposition. J Am Coll Surg. 2004;198 : 536–542. doi: 10.1016/j.jamcollsurg.2003.11.026.
- Anbari MM, Levine MS, Cohen RB, et al. Delayed leaks and fistulas after esophagogastrectomy: radiologic evaluation. AJR Am J Roentgenol. 1993;160 : 1217–1220. doi: 10.2214/ajr.160.6.8498220.
- Verstegen MH, Bouwense SAW, Workum F, et al. Management of intrathoracic and cervical anastomotic leakage after esophagectomy for esophageal cancer: a systematic review. World J Emerg Surg. 2019;14 : 17. doi: 10.1186/s13017-019-0235-4.
- Scharf JG, Ramadori G, Becker H, et la. Implantation of a colorectal stent as a therapeutic approach in the treatment of esophageal leakage. BMC Gastroenterol. 2007;7 : 10. doi: 10.1186/1471-230X-7-10.
- Pross M, Manger T, Reinheckel T, et al. Endoscopic treatment of clinically symptomatic leaks of thoracic esophageal anastomoses. Gastrointest Endosc. 2000;51 : 73–76. doi: 10.1016/s0016-5107(00)70391-9.
- Chen L, Liu F, Wang K, et al. Omentoplasty in the prevention of anastomotic leakage after oesophagectomy: a meta-analysis. Eur J Surg Oncol. 2014;40 : 1635–1640.
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek Covidí příležitost
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2020 Číslo 5- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Stillova choroba: vzácné a závažné systémové onemocnění
- Hojení análních fisur urychlí čípky a gel
- Jak souvisí postcovidový syndrom s poškozením mozku?
-
Všechny články tohoto čísla
- Covidí příležitost
- Manažment liečby dehiscencie pažerákovej anastomózy po ezofagektómii pre karcinóm pažeráka
- Časné komplikace u operací pupečních a epigastrických kýl
- Chirurgická léčba zlomenin krční páteře v terénu ankylozující spondylitis: zadní stabilizace s užitím navigace založené na intraoperačním CT zobrazení
- Uroteliální karcinomy horních močových cest – naše zkušenosti
- “Maximálna” miniinvazívna tymektómia u pacientov s netymomatóznou myasténiou gravis – krátkodobé výsledky za obdobie 10 rokov – retrospektívna štúdia
- Nitrobřišní absces při salmonelóze − kazuistika
- Aorto-kavální píštěl – kazuistické sdělení
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Časné komplikace u operací pupečních a epigastrických kýl
- Uroteliální karcinomy horních močových cest – naše zkušenosti
- Manažment liečby dehiscencie pažerákovej anastomózy po ezofagektómii pre karcinóm pažeráka
- Nitrobřišní absces při salmonelóze − kazuistika
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



