-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Spontánna bilaterálna ruptúra ligamentum patellae
Spontaneous bilateral rupture of patellar ligament
We present the case of a 44-year-old patient with spontaneous bilateral ruptures of the proximal part of the patellar ligament. There were no identified specific risk factors for tendon ruptures. The diagnosis of bilateral patellar tendon rupture was confirmed in the initial physical examination with unambiguous x-ray diagnosis of patella alta. The second day after the injury, the patient underwent bilateral reinsertion of the rupture with transosseous suture (FiberWire) through tunnels in patella, together with the protection of the primary repairs using cerclage wires.
Due to re-rupture of the patella ligament of the right knee two weeks later, revision procedure was carried out. That consisted of resuture of the tendon by the original method and augmentation using the semitendinosus and gracilis tendons.
Postoperatively, both knees were fixed in orthoses for 12 weeks, flexion to 60° was allowed after 6 weeks, and flexion beyond 90° after 9 weeks. After one year from injury, the patient had an active bilateral full extension. The range of the right knee flexion was 125° and 130° on the left. The range of the right knee flexion was 125° and 130° on the left. The patient subjectively felt his right knee to be more stable. The clinical results of surgical treatment of the bilateral rupture ligamentum patellae tendons depend on early surgical intervention and post-operative rehabilitation. Augmentation of the tendon with autograft, allograft, or synthetic materials is indicated in the case of re-ruptures, late sutures and in cases of deficient quality of the tendon. We found no similar case described either in the Slovak or Czech literature.
Key words:
knee injuries − patellar ligament − rupture − semitendinosus − gracilis reconstruction
Autoři: Z. Cibula; M. Chmúrny; L. Nečas; M. Hrubina
Působiště autorů: Ortopedická klinika Univerzitnej nemocnice a Jesseniovej lekárskej fakulty v Martine Univerzity Komenského, v Bratislave
Vyšlo v časopise: Rozhl. Chir., 2018, roč. 97, č. 10, s. 473-477.
Kategorie: Kazuistika
Souhrn
V našej práci prezentujeme kazuistiku 44ročného pacienta so spontánnou bilaterálnou ruptúrou proximálnej časti ligamentum patellae. U pacienta neboli zistené systémové ochorenia ako rizikové faktory šľachových ruptúr. Diagnóza bilaterálnej ruptúry bola potvrdená fyzikálnym vyšetrením a RTG nálezom (patella alta). Druhý deň po úraze bola u pacienta realizovaná bilaterálna reinzercia ruptúr transoseálnymi stehmi cez tunely v patele spolu s odľahčením sutúry serklážnymi slučkami. Vzhľadom k re-ruptúre na pravom kolene po dvoch týždňoch od sutúry bola realizovaná revízna operácia - reinzercia šľachy pôvodnou metódou a augmentáciou šľachami musculus semitendinosus a musculus gracilis. Pooperačne boli obidve kolená fixované v ortézach po dobu 12 týždňov, flexia do 60° bola pacientovi povolená po 6 týždňoch a flexia nad 90° po 9 týždňoch. Po jednom roku od úrazu mal pacient aktívne bilaterálne plnú extenziu. Rozsah flexie v pravom kolene bol 125° a vľavo 130°. Subjektívne pociťoval pacient pravé koleno ako stabilnejšie. Klinický výsledok operačnej liečby bilaterálnej ruptúry ligamentum patellae závisí od skorej operačnej intervencie a pooperačnej rehabilitácie. V prípade re-ruptúr, sutúr s časovým odstupom a v prípadoch nedostatočnej kvality šľachy je indikovaná augmentácia šľachy autológnym štepom, alogénnym štepom alebo syntetickými materiálmi.
Podobný prípad sme v slovenskej ani českej literatúre zatiaľ popísaný nenašli.
Kľúčové slová:
poranenia kolena − ligamentum patellae – ruptúra rekonštrukcia semitendinosus − gracilis
ÚVOD
Ligamentum patellae (LP) predstavuje silnú šľachu extenzorového aparátu kolena, ktorá je pokračovaním musculus quadriceps femoris (MQF) od hrotu pately na tuberositas tibiae. Poškodenie extenzorového aparátu je bežným poranením v praxi ortopéda a traumatológa. Garner a kol. [1] vo svojom súbore 726 pacientov uvádzajú zastúpenie poranení extenzorového aparátu kolena nasledovne: 427 (58,8 %) zlomeniny pately, 210 (28,9 %) ruptúry musculus quadriceps femoris a 89 (12,3 %) ruptúry ligamentum patellae. Bilaterálne ruptúry LP predstavujú vzácne poranenia a v literatúre je prostredníctvom kazuistík ich výskyt spájaný so systémovými ochoreniami ako reumatoidná artritída, lupus erythematosus, diabetes mellitus, hyperparatyreoidizmus, s dlhotrvajúcou mikrotraumatizáciou šľachy LP a s užívaním kortikosteroidov. Výskyt spontánnej bilaterálnej ruptúry LP u pacientov bez systémových ochorení je o to zriedkavejší. V našej práci popisujeme kazuistiku 44ročného pacienta so spontánnou bilaterálnou ruptúrou ligamentum patellae, u ktorého neboli zistené predisponujúce systémové ochorenia, ani evidentný mechanizmu úrazu a ktorý bol riešený operačne na našom pracovisku. S týmto vzácnym nálezom sme sa stretli po prvýkrát, a preto sme sa rozhodli naše skúsenosti publikovať.
KAZUISTIKA
Popis prípadu
Pacientom v našej kazuistike je 44ročný muž , ktorý bol ošetrený na úrazovej ambulancii Ortopedickej kliniky s obojstranným poranením kolien.
Anamnéza
V stoji pri volejbale pocítil pacient náhlu slabosť v obidvoch kolenách, spadol a nebol schopný postaviť sa. Pacient mal v čase úrazu BMI 33,0. Liečil sa na hypertenziu (dvojkombináciou antihypertenzív - ACE inhibítor, betablokátor) a neboli u neho zistené iné systémové ochorenia.
Diagnostika
V klinickom obraze dominovala bolestivosť v oblasti distálneho pólu pately s prítomným opuchom a hmatným defektom v priebehu ligamentum patellae obojstranne. Obidve kolená boli v antalgickom postavení v semiflexii a pacient nebol schopný aktívnej extenzie v kolenných kĺboch.
Na RTG snímkoch boli obidve pately proximalizované a v oblasti apexu boli prítomné drobné fragmenty kosti a kalcifikácie (Obr. 1). Index Insall - Salvati bol 1,84. Vzhľadom k jednoznačným klinickým a RTG známkam lézie LP neboli ďalšie zobrazovacie vyšetrenia u pacienta realizované.
Obr. 1. Patella alta (Insall-Salvati ratio= 1,84) Bočná projekcia obidvoch kolien po úraze.
Fig. 1: Patella alta (Insall-Salvati ratio= 1.84) Lateral view of both knees after injury.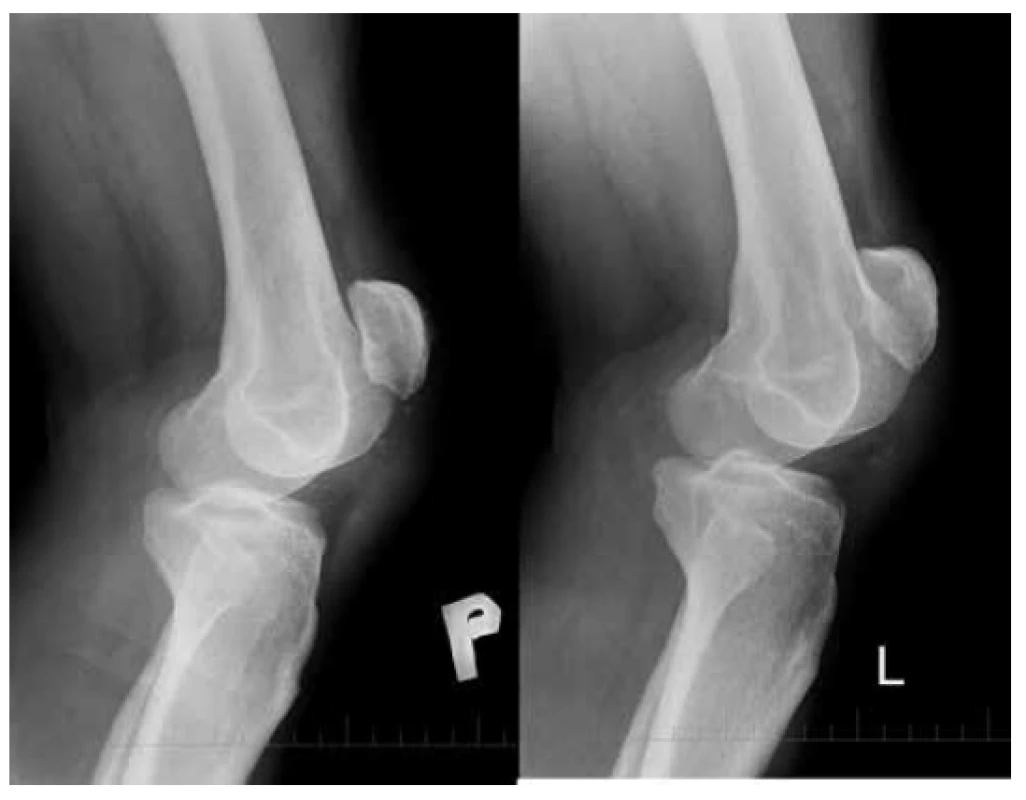
Operačná liečba
Druhý deň po úraze, po stabilizácii krvného tlaku, bol pacient operovaný. Priamym predným prístupom vedeným od proximálneho pólu pately po tuberositas tibiae sme sprístupnili šľachu LP, patelu a retinákulá. Bola verifikovaná bilaterálna ruptúra LP v oblasti distálneho pólu pately s nálezom degeneratívnych zmien na okraji šľachy, tiež sme zistili léziu retinákul pately. V ďalšom kroku bola realizovaná mobilizácia šľachy, debridement degenerovaného tkaniva konca šľachy a okrvavenie distálneho pólu pately. Histologické vyšetrenie sme nerealizovali. Naložili sme jednotlivé stehy na mediálne a laterálne retinákulá, tieto sme zatiaľ ponechali nedotiahnuté. Paralelne cez patelu sme vytvorili pomocou vrtáka tri pozdĺžne otvory s priemerom 2,5 mm, jeden otvor priečne cez patelu a jeden za tuberositas tibiae na zavedenie serklážnej slučky. Následne sme naložili dva šľachové stehy podľa Krackowa s využitím neabsorbovateľného vlákna Fiberwire na LP. Centrálnym tunelom boli postupne prevlečené vlákna po jednom z oboch koncov stehov a periférne po jednom vlákne. Pod RTG kontrolou postavenia pately na bočnej projekcii v 30° semiflexii sme dotiahli oba stehy na proximálnom póle pately aj stehy na retinákulách pately. Následne sme naložili dvojitý serklážny oceľový drôt s hrúbkou 0,8 mm. Po sutúre sme si vyskúšali na oboch kolenách možnosť pasívnej flexie do 90° ako test pre pevnosť rekonštrukcie. Do kolena sme zaviedli drén na aktívne odsávanie a suturovali sme mäkké tkanivá. Identicky sme operáciu realizovali na oboch kolenách. Pacient bol zaistený profylakticky cefalosporínom prvej generácie na 24 hodín, prevencia trombembolickej choroby bola realizovaná nízkomolekulárnym heparínom podľa platných odporučení. Kolená boli po operácii fixované v kolennej ortéze v 20° semiflexii. S odstupom dvoch týždňov pacient pocítil prasknutie v pravom kolennom kĺbe a pri vyšetrení bolo verifikované rozvlečenie serklážneho drôtu s proximalizáciou pately (Obr. 2).
Obr. 2. Predozadné a bočné projekcie oboch kolien 2 týždne po operácii Rozvlečenie serklážnej slučky pravého kolena - patella alta (Insall-Salvati ratio=1,38). Ľavé koleno - patela vo vyhovujúcom postavení (Insall-Salvati ratio=1,056).
Fig. 2: Anteroposterior and lateral views of both knees two weeks after surgery Unravelled wire on the right knee – patella alta (Insall-Salvati ratio=1.38). Left knee – correct patellar position (Insall-Salvati ratio=1.056).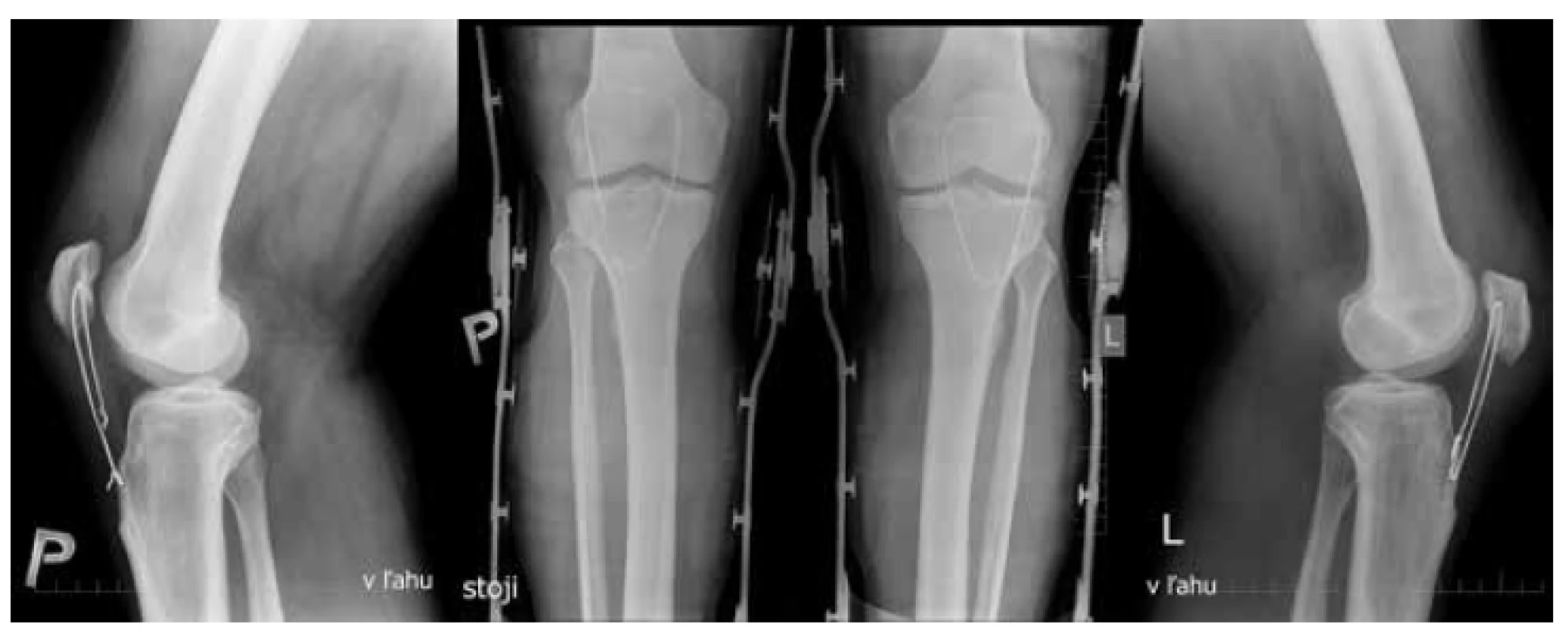
Vzhľadom k zlyhaniu serkláže vpravo bola indikovaná revízna operácia. Z pôvodného prístupu bol extrahovaný rozvlečený serklážny drôt. Z krátkej mediálnej incízie v úrovni proximálnej tíbie sme identifikovali úpon hamstringov a následne sme odobrali šľachu musculus semitendinosus a musculus gracilis s ponechaním ich úponu na proximálnej tíbii. Jednu zo šliach sme cez tunel dorzálne od tuberositas tibiae prevliekli na laterálnu stranu. Opätovne sme transoseálne reinzerovali šľachu LP cez pôvodné tunely s použitím identického vlákna Fiberwire. Následne sme obe šľachy musculus gracilis a musculus semitendinosus vytiahli parapatelárne po mediálnom a laterálnom okraji pately, prevliekli cez distálny úpon MQF a naspať parapatelárne. Jednotlivými vstrebateľnými stehmi boli obe šľachy musculus semitendinosus a musculus gracilis suturované periligamentózne k ligamentum patellae, transoseálne parapatelárne k patele a ku MQF. V pôvodných otvoroch bola naložená nová serklážna slučka (Obr. 3).
Obr. 3. Schématické znázornenie revíznej operácie pre re-ruptúru ligamentum patellae s augmentáciou šľachami musculus semitendinosus (STT − žltá) a musculus gracilis (GT − červená). Transoseálna reinzercia (zelená) ruptúry (modrá).
Fig. 3: Schematic illustration of the revision surgery for patellar tendon re-rupture, using semitendinosus (STT − yellow) and gracilis muscle (GT − red) augmentation. Transosseous suture (green) of the patellar ligament rupture (blue).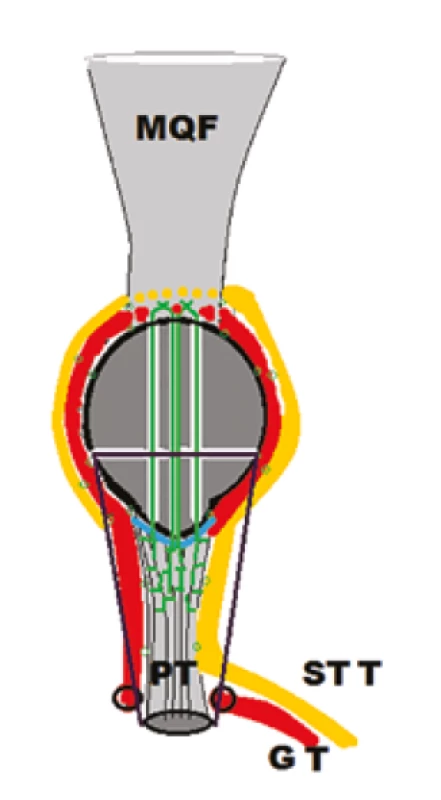
Pooperačný režim
Fixná ortéza bola naložená v 20° semiflexii a po 6 týždňoch od reoperácie bola uvoľnená s možnosťou aktívnej flexie do 60 stupňov. Operačné rany sa zhojili per primam intentionem. Pacient chodil s dopomocou nemeckých barlí.
Po dvoch mesiacoch od reoperácie bol pacient rehospitalizovaný za účelom rehabilitácie s následným uvoľnením flexie obidvoch kolien nad 90°. Postupne boli odložené ortézy a bol realizovaný prechod na francúzske barly.
Počas kúpeľnej liečby, 3 mesiace od úrazu, bolo RTG vyšetrením potvrdené roztrhnutie serkláže vľavo (Obr. 4). Vzhľadom k dobrému funkčnému nálezu s deficitom aktívnej extenzie 5 stupňov bol pacient doliečený konzervatívne. Po absolvovaní kúpeľnej liečby bola realizovaná bilaterálna extrakcia oboch serklážnych drôtov. Následne, štvrtý mesiac po revíznej operácii, bola pacientovi postupne povolená plná záťaž s chôdzou bez opory.
Obr. 4. RTG snímky oboch kolien 3 mesiace po operácii bilaterálnej ruptúry ligamentum patellae Roztrhnutie serklážnej slučky vľavo. RTG snímka po extrakcii serklážnej slučky vľavo. Postavenie patelly obojstranne vyhovuje (Insall-Salvati ratio=0,96).
Fig. 4: Lateral views of both knees 3 months after bilateral patellar tendon suture Broken cerclage wire on the left knee. Correct patellar position on both knees (Insall-Salvati ratio=0.96).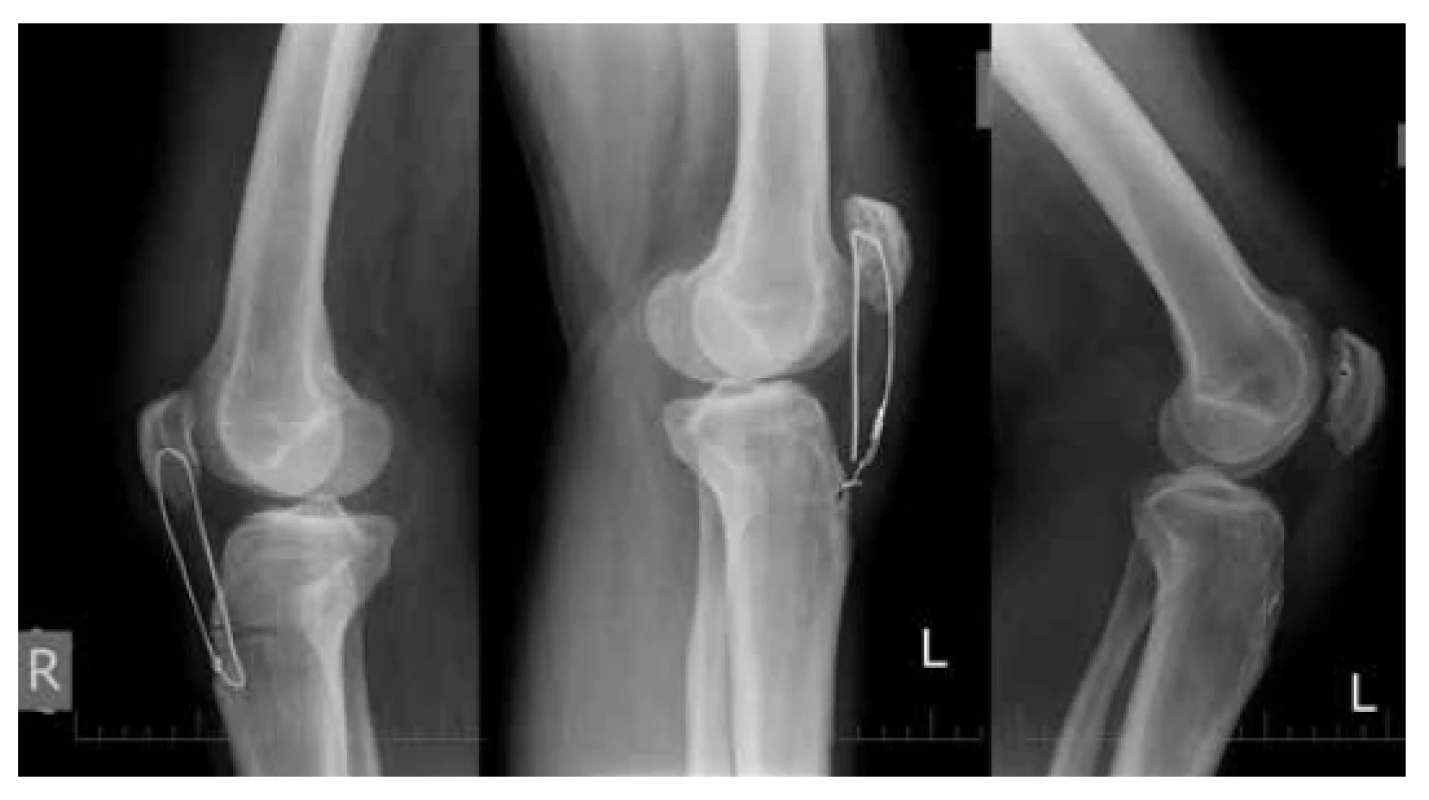
Výsledok
Po pol roku od úrazu sme pacientovi dovolili začať so športovými aktivitami a vrátiť sa k pôvodnému zamestnaniu. Rok od úrazu je pacient schopný plne zaťažovať obidve dolné končatiny. V porovnaní obidvoch kolien pociťuje pravé koleno subjektívne ako stabilnejšie. Pacient je schopný aktívne plne vystrieť obidve kolená. Aktívna flexia v pravom kolene je 125° a v ľavom kolene 130° (Obr. 5).
Obr. 5. Rozsah pohybu oboch kolien u pacienta 1 rok po operačnej liečbe bilaterálnej ruptúry ligamentum patellae
Fig. 5: Range of motion of the both knees 1 year after surgical treatment of bilateral patellar tendon rupture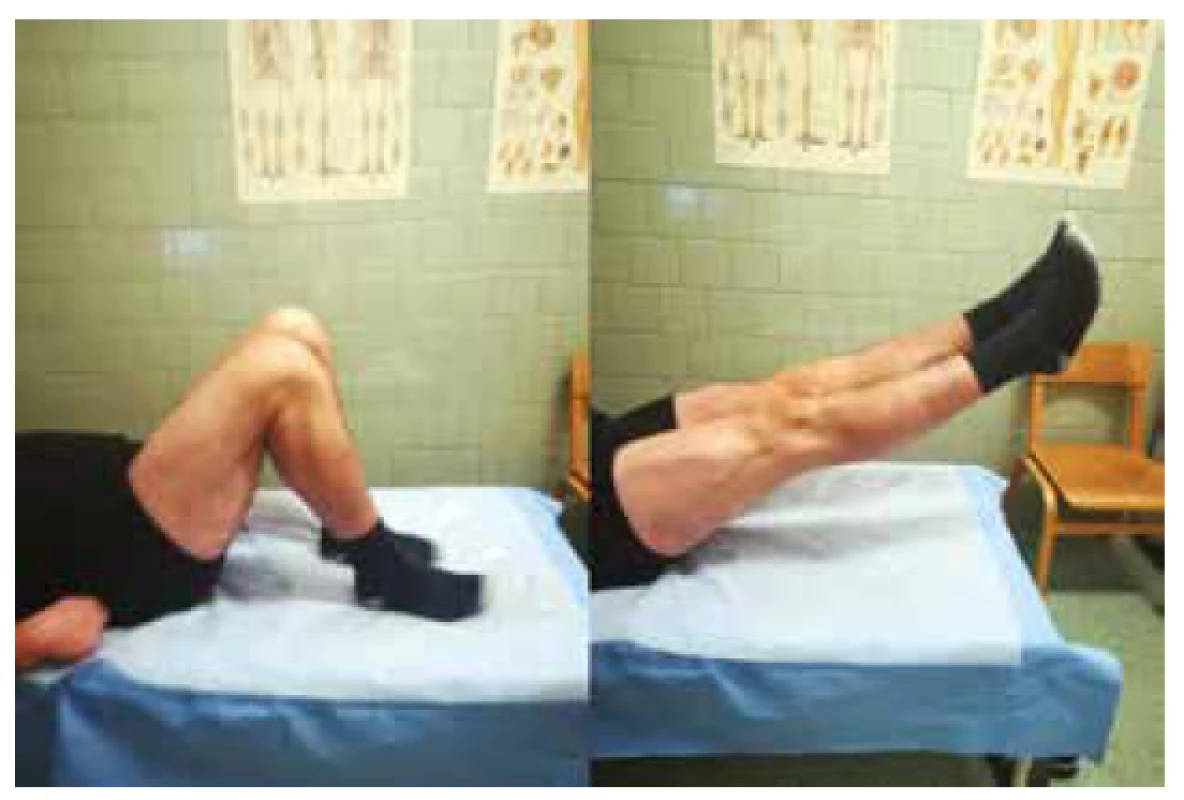
DISKUSIA
Výskyt bilaterálnych ruptúr ligamentum patellae u pacientov bez systémových ochorení a iných predisponujúcich faktorov je extrémne vzácny [2]. Taylor a kol. [3] uvádzajú vo svojej metaanalýze približne 50 prípadov spontánnej bilaterálnej ruptúry LP v anglickej a nemeckej literatúre. Iný je pohľad Kellersmanna a kol. [4], ktorí uvádzajú, že v 60 % prípadov nie sú preukázané systémové alebo autoimunitné ochorenia. V slovenskej ani v českej literatúre nebol popísaný identický prípad bilaterálnej spontánnej ruptúry LP, avšak bol publikovaný podobne zriedkavý prípad poranenia extenzorového aparátu kolena s ruptúrou LP a kontralaterálnym poranením MQF [5].
Príčiny bilaterálnych ruptúr LP môžeme z pohľadu patofyziológie rozdeliť do troch skupín. Prvá skupina zahrňuje pacientov so systémovými a autoimunitnými ochoreniami ako sú lupus erythematosus, reumatoidné ochorenia, diabetes mellitus, chronické renálne ochorenia a hyperparatyroidizmus. V tejto skupine sú histologicky potvrdené chronické zápalové zmeny a amyloidné depozity, ktoré spôsobujú poškodenie štruktúry šľachového tkaniva [6]. Druhá skupina zahrňuje pacientov, ktorým boli podávané kortikoidy lokálne. U týchto pacientov je kompromitované krvné zásobenie šľachy a syntéza kolagénu, preto dochádza k oslabeniu šľachy [7,8]. Poslednou skupinou sú pacienti, ktorých šľachy podliehajú degenerácii vplyvom chronickej mikrotraumatizácie [9].
Základným predpokladom dobrého výsledku liečby ruptúr LP je skorá a správna diagnostika, adekvátna terapia a rehabilitácia. Klinickým vyšetrením je niekedy vzhľadom k raritnému výskytu možné prehliadnuť diagnostiku bilaterálnych ruptúr LP. Siwek a Rao [10] vo svojej práci zistili, že až v prípade 28 % popisovaných bilaterálnych ruptúr došlo k nedostatočnej diagnostike pri prvotnom vyšetrení. V prípade čerstvých bilaterálnych ruptúr v klinickom obraze dominuje opuch, eventuálne hematóm v oblasti priebehu ligamentum patellae. Samotný defekt v priebehu šľachy môže byť niekedy menej výrazný s nemožnosťou porovnania pri obojstrannom postihnutí. Dysfunkcia extenzorového aparátu kolena pri pokuse o aktívnu extenziu v kolene je pomerne častým klinickým znakom. Naznačená aktívna extenzia v kolennom kĺbe môže byť pri zachovaných retinákulách patelly. Na RTG je možné diagnostikovať postavenie pately, prítomnosť osifikátov alebo fragmentov pri kostnej avulzii z pately či z tuberositas tibiae. Na laterálnej projekcii pri 30° flexii v kolene vieme hodnotiť postavenie pately meraním Insall - Salvati indexu [11]. V prípadoch, v ktorých je Insall - Salvati index >1,2, je stav hodnotený ako patella alta a je potrebné myslieť na poranenie LP.
Liečba bilaterálnych ruptúr LP spočíva v skorej operačnej sutúre šľachy. Výkon s odstupom viac ako dvoch týždňov od úrazu je najdôležitejším faktorom vplývajúcim na výsledok liečby [10]. Význam akútnej sutúry spočíva v tom, že v pomerne krátkom čase po úraze dochádza k retrakcii koncov šľachy, kontraktúre MQF a zjazveniu tkaniva, čo výrazne komplikuje sutúru ruptúry LP.
Základom operačnej techniky je spôsob reinzercie šľachy. Štandardnou technikou liečby ruptúr LP lokalizovaných v oblasti dolného pólu pately je reinzercia šľachy s pomocou nevstrebateľného vlákna cez kostné tunely idúce paralelne s dlhou osou pately. Relatívne novou technikou je použitie uzliacich kotiev. Táto technika prináša skrátenie a zjednodušenie operačného výkonu. V porovnaní s transoseálnou reinzerciou prináša signifikantne lepšie biomechanické výsledky, pri kadaveróznom testovaní dochádza pri cyklickom zaťažení k menšej formácii defektu v ruptúre a vyššej pevnosti sutúry [12].
Súčasťou operačnej techniky je odľahčenie reinzercie ligamentum patellae, ktoré je potrebné počas hojenia šľachy. Možnosťou je využitie serklážnej slučky, syntetických materiálov alebo šľachových augmentácií formou autograftov či alograftov. V literatúre je popisované najčastejšie použitie autológnych šliach musculus semitendinosus a musculus gracilis kontralaterálneho BTB autograftu alebo alograftov [13-15]. Poznať techniku primárnej sutúry šľachy a techniku s využitím augmentácie je nevyhnutné. Augmentácia je odporučená v prípadoch inadekvátnej kvality tkaniva pri degenerácii šľachy [16], ruptúr ošetrených s časovým odstupom, re-ruptúr a chronických ruptúr [13,14].
V prípade akútnych ruptúr je štandardne používaná serklážna slučka. Distálne je odporučené jej zavedenie asi 1 cm za tuberositas tibiae, proximálne je možnosťou zavedenie slučky transpatelárne alebo suprapatelárne podľa preferencií operatéra. Dôležité je správne napnutie serklážnej slučky. Počas operácie je pri doťahovaní serkláže dôležité kontrolovať klinicky i RTG postavenie pately. Predchádzame tým obmedzeniu flexie kolena v prípade výraznejšieho napnutia slučky a distalizácii pately (patella baja).V našom prípade sme realizovali transoseálnu primárnu sutúru bilaterálnej ruptúry LP a následne sme pre re-ruptúru indikovali po dvoch týždňoch pacienta k reoperácii. Vzhľadom k pomerne jednoduchej možnosti odberu a nízkej morbidite donorského miesta sme využili augmentáciu šľachou musculus semitendinosus a m. gracilis. Pri identickom spôsobe doliečovania bilaterálnej ruptúry sme s časovým odstupom zistili roztrhnutie serklážnej slučky na kolene bez augmentácie. Serklážna slučka na kolene, kde bola súčasne realizovaná augmentácia, napriek rovnakému spôsobu rehabilitácie v čase extrakcie materiálu nebola roztrhnutá. Sám pacien t udával po ukončení liečby lepšiu stabilitu kolena s augmentáciou. V našom prípade sme použili vždy dvojitý serklážny drôt s priemerom 0,8 mm. Je otázkou, či priemer drôtu nemal vplyv na zlyhanie serklážnych slučiek. Na druhej strane, tento priemer drôtu bežne používame pri osteosyntézach (ťahové serkláže) a považujeme hrúbku drôtu za dostatočnú. So zavedením serkláže nad patelou cez musculus quadriceps femoris nemáme skúsenosti. Analýzu zlyhania serkláže s ohľadom na hrúbku použitého drôtu pri ošetrení ruptúry LP sme v literatúre nenašli. Riziko zlyhania serklážnej slučky je spojené so zvyšujúcim sa časom naloženia serkláže, čo vedie k ďalším komplikáciám v priebehu liečby [15].
Serklážna slučka je aj po zhojení namáhaná záťažou, preto je indikovaná jej extrakcia po zhojení šľachy po 3 až 4 mesiacoch. Pooperačný priebeh liečby bilaterálnych ruptúr extenzorového aparátu kolena je špecifickou a dôležitou súčasťou liečby. Rehabilitačný protokol však nie je vzhľadom k nízkej incidencii poranenia v literatúre presne odporučený. Formou kazuistík je možné zistiť individualitu jednotlivých autorov hlavne v načasovaní umožnenia chôdze s barlami, rozsahov pohybu a spôsobu fixácie kolien [16,17]. Hladký a Havlas pri sutúre bilaterálnych ruptúr extenzorového komplexu kolena bez augmentácie odporúčajú fixáciu kolena v ortéze, chôdzu v chodítku a následne o barliach od šiesteho týždňa. Flexiu do 30° umožňujú pacientovi od šiesteho týždňa a flexiu nad 80° po 9 týždňoch [5]. Celkovo pacient nosí kolenné ortézy 12 týždňov. V prípade nášho pacienta boli po operácii obe kolená fixované v ortézach po dobu 12 týždňov, aktívna extenzia a flexia do 60° bola pacientovi povolená po 6 týždňoch a flexia nad 90° po 9 týždňoch od poranenia. Pri porovnaní klinických a funkčných výsledkov pri skorej mobilizácii v porovnaní s výsledkami pri oneskorenom začiatku rozcvičovania kolena nebol zistený rozdiel [18]. Skorá mobilizácia v uvedenom prípade zahrňovala izometrické cvičenia, aktívnu flexiu a pasívnu extenziu do 6 týždňov, následne po 6 týždňoch aktívnu flexiu a extenziu kolena. Oneskorená mobilizácia v uvedenom prípade zahrňovala izometrické cvičenia po dobu 6 týždňov a následne aktívne cvičenie flexie a extenzie v kolene.
ZÁVER
Bilaterálne ruptúry ligamentum patellae predstavujú extrémne raritné poranenia a ich výskyt je spájaný so systémovými ochoreniami. V našej kazuistike môže byť rizikovým faktorom obezita pacienta s BMI 33, ktorá aj napriek tomu, že je pacient iba rekreačným športovcom, mohla spôsobiť degeneráciu ligamentum patellae verifikovanú formou RTG kalcifikácií v oblasti pod apexom pately. Klinické výsledky liečby ruptúr LP pri skorej sutúre sú väčšinou dobré. Pri inveterovaných ruptúrach, re-ruptúrach a nedostatočnej kvalite tkaniva ligamentum patellae, je vhodné realizovať augmentáciu šľachy extenzorového aparátu kolena, čo sa osvedčilo aj v prípade nášho pacienta, prezentovaného v kazuistike.
Konflikt záujmov
Autori článku vyhlasujú, že nie sú v súvislosti so vznikom tohto článku v konflikte záujmov a že tento článok nebol publikovaný v žiadnom inom časopise.
MUDr. Zoltán Cibula, PhD.,
Ortopedická klinika Univerzitnej nemocnice Martin
Kollárova 2
036 59 Martin
Zdroje
- Garner MR, Gausden E, Berkes MB, et al. Extensor mechanism injuries of the knee: demographic characteristics and comorbidities from a review of 726 patient records. J Bone JointSurg Am 2015;97 : 1592−6.
- Sibley T, Algren DA, Ellison S. Bilateral patellar tendon ruptures without predisposing systemic disease or steroiduse: a case report and review of the literature. Am J Emerg Med 2012;30 : 261,e3–5.
- Taylor BC, Tancev A, Fowler T. Bilateral patellar tendon rupture at different sites without predisposing systematic disease or steroid use. Iowa Orthop J 2009;29 : 100−4.
- Kellersmann R, Blattert TR, Weckbach A. Bilateral patellar tendon rupture without predisposing systemic disease or steroid use: a case report and review of the literature. Arch Orthop Trauma Surg 2005;125 : 127–33.
- Hladký V, Havlas V. Simultaneous traumatic rupture of patellar ligament and contralateral rupture of quadriceps femoris muscle. Acta Chir Orthop Traumatol Cech 2017;84 : 70−3.
- Kannus P, Józsa L. Histopathological changes preceding spontaneous rupture of a tendon. A controlled study of 891 patients. J Bone Joint Surg Am 1991;73 : 1507–25.
- Rose PS, Frassica FJ. Atraumatic bilateral patellar tendon rupture. A case report and review of the literature. J Bone Joint Surg Am 2001;83 : 1382–16.
- Van Glabbeek F, De Groof E, Boghemans J. Bilateral patellar tendon rupture: case report and literature review. J Trauma 1992;33 : 790–2.
- Rosenberg JM, Whitaker JH. Bilateral infrapatellar tendon rupture in a patient with jumper‘sknee. Am J Sports Med 1991;19 : 94–5.
- Siwek CW, Rao JP. Ruptures of the extensor mechanism of the knee joint. J Bone Joint Surg Am 1981;63 : 932−7.
- Insall J, Salvati E. Patella position in the normal knee joint. Radiology 1971;101 : 101−4.
- Ettinger M, Dratzidis A, Hurschler C, et al. Biomechanical properties of suture anchor repair compared with transosseous suture in patellar tendon ruptures: a cadaveric study. Am J Sports Med 2013;41 : 2540−4.
- Van der Bracht H, Verdonk R, Stuyts B. Augmentation of the patellar tendon repair with an autologous semitendinosusgraft. Acta Orthop Belg 2009;75 : 417−9.
- Takazawa Y, Ikeda H, Ishijima M, et al. Reconstruction of the ruptured patellar tendon using ipsilateral semitendinosus and gracilis tendons with preserved distal insertions: two case reports. BMC Research Notes 2013;6 : 361.
- Mak NTS. Breakage and migration of metal wires in operated patella fractures: Does it correlate with time? J Orthop Trauma Rehabil 2013;17 : 13−6.
- Milankov MZ, Miljkovic N, Stankovic M. Reconstruction of chronic patellar tendon rupture with contralateral BTB autograft: a case report. Knee Surg Sports Traumatol Arthrosc 2007;15 : 1445−8.
- Greis PE, Holmstrom MC, Lahav A. Surgical treatment options for patella tendon rupture. Part I. Acute Orthop 2005;28 : 672−9.
- Enad JG, Loomis LL. Patellar tendon repair: Postoperative treatment. Arch Phys Med Rehabil 2000;81 : 786−8.
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek Precizovaná onkochirurgie
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2018 Číslo 10- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- Stillova choroba: vzácné a závažné systémové onemocnění
- Metamizol v léčbě různých bolestivých stavů – kazuistiky
-
Všechny články tohoto čísla
-
Klinická výživa v chirurgii – doporučení ESPEN s konsenzuálním hlasováním pracovní skupiny SKVIMP
klinický doporučený postup - Precizovaná onkochirurgie
- Strategie léčby pacientů s kolorektálním karcinomem a synchronními metastázami jater
- Možnosti ošetření durálních defektů v neurochirurgii
- Intraperitoneal onlay mesh − analýza vlastní sestavy nemocných
- Vliv nadváhy a obezity na komplikace v kolorektální chirurgii
- Laparoskopická cholecystektomie u pacientky se situs viscerum inversus totalis a empyémem žlučníku − kazuistika
- Spontánna bilaterálna ruptúra ligamentum patellae
- Akutní embolie truncus brachiocephalicus a arteria pulmonalis
-
Klinická výživa v chirurgii – doporučení ESPEN s konsenzuálním hlasováním pracovní skupiny SKVIMP
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Spontánna bilaterálna ruptúra ligamentum patellae
- Možnosti ošetření durálních defektů v neurochirurgii
-
Klinická výživa v chirurgii – doporučení ESPEN s konsenzuálním hlasováním pracovní skupiny SKVIMP
klinický doporučený postup - Intraperitoneal onlay mesh − analýza vlastní sestavy nemocných
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



