-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Standardizace patologického vyšetření resekátu pankreatu
Standardization of pancreatic cancer specimen pathological examination
Introduction:
The frequency of R1 resections for pancreatic cancer in studies where a non-standardized protocol of pathological evaluation of the specimen is used varies from 17 to 30%. The aim of our study is to apply the standardized (so-called Leeds) protocol of resected pancreatic specimen pathological examination, and to evaluate the frequency of R1 resections for pancreatic cancer using this new protocol.Material and methods:
Ninety-one patients who underwent pancreatoduodenectomy for pancreatic cancer were included in the study. This group was divided into two subgroups: patients examined by the Leeds protocol (n=20) and those examined by a non-standardized pathological protocol (n=71). The R1 resection rate was evaluated separately in each group. The positivity rate of every individual resection margin was specified in the Leeds protocol group. The correlation of R1 resection rate and “tumour - resection margin distance” parameter was evaluated. The tumour infiltration of peripancreatic adipose tissue was assessed in the non-standardized group.Results:
In the Leeds protocol subgroup, R1 and R0 resection rate was 60% (12/20) and 40% (8/20), respectively. Resection line positivity rates were as follows: dorsal 45% (9/20), ventral 35% (7/20), VMS 20% (4/20), cervical 20% (4/20), AMS 15% (3/20). The correlation between the tumour - resection line distance and R1 resection frequency was the following: direct infiltration 30% R1, tumour-resection margin border ≤0.5 mm 50% R1, ≤1mm 60%, ≤ 1.5 mm 75% R1, ≤2 mm 80% R1, >2 mm 80% R1. If the criterion of resection line positivity (≤ 1mm) was set, the R1 resection rate difference between the two groups was of statistical significance.
In the subgroup where the non-standardized protocol was used (n=71), R1 resection was recorded in 25 (35.2%) patients. The main cancer-positive areas were peripancreatic adipose tissue in 26.8% (19/71) of cases, and VMS, AMS or retroperitoneal line in 8.5% (6/71), respectively. R0 resection was achieved in 46 (64.8%) patients.
The statistically significant (p=0.046) difference in R0 and R1 resection rates was detected (Leeds protocol and non-standardized one: R0 40.0% vs. 64.8% and R1 60.0% vs. 35.2%, respectively) in the studied groups.Conclusion:
The rate of R1 resections for pancreatic cancer increased in all studies, including ours, where the standardized (Leeds) protocol of pancreatic specimen pathological examination was used. The higher R1 resection rate when using the Leeds protocol is approaching to the local recurrence rate of pancreatic cancer. Therefore, the Leeds protocol can provide more realistic evaluation of local radicality of pancreatoduodenectomy and can also offer more accurate evaluation of the surgical and adjuvant therapy of pancreatic cancer.Key words:
pancreas – cancer – pathology
Autoři: J. Hlavsa 1; V. Procházka 1
; J. Mazanec 2; J. Hausnerová 2; T. Pavlík 3; T. Andrašina 4
; I. Novotný 5; I. Penka 1
; Z. Kala 1
Působiště autorů: Chirurgická klinika LF MU FN Brno-Bohunice, přednosta: Prof. MUDr. Z. Kala, CSc. 1; Patologicko-anatomický ústav LF MU FN Brno-Bohunice: Doc. MUDr. L. Křen, Ph. D. 2; Institut biostatistiky a analýz LFMU Brno: Doc. RNDr. L. Dušek, Ph. D. 3; Radiologická klinika LF MU FN Brno-Bohunice: Prof. MUDr. V. Válek CSc, MBA 4; Gastroenterologické oddělení MOU Brno: prim. MUDr. M. Šachlová, Ph. D. 5
Vyšlo v časopise: Rozhl. Chir., 2014, roč. 93, č. 3, s. 132-138.
Kategorie: Původní práce
Souhrn
Úvod:
Zastoupení R1 resekcí karcinomu pankreatu (KP) ve studiích užívajících nestandardizovaný protokol patologického zpracování resekátu se pohybuje v širokém rozmezí. Cílem naší studie je zavedení standardizovaného (tzv. Leedského) protokolu patologického zpracování resekátu pankreatu a zhodnocení, zda tato standardizace ovlivní procentuální zastoupení R1 resekcí.Materiál a metodika:
Do studie bylo zařazeno 91 pacientů, kteří podstoupili pankretoduodenektomii pro KP. Soubor byl rozdělen na dvě skupiny. Pacienty bez standardizovaného protokolu patologického zpracování resekátu pankreatu (n=71) a nemocné, u kterých byl užit standardizovaný, Leedský protokol (n=20). Hodnoceno bylo zastoupení R1 resekcí v obou skupinách. Ve skupině Leedského protokolu byla hodnocena četnost pozitivity jednotlivých resekčních linií a vztah mezi četností pozitivity resekčních linií a parametrem „vzdálenost tumoru-okraj linie“. Ve skupině bez standardizace byla stanovena četnost nádorové infiltrace peripankreatického tuku.Výsledky:
Ve skupině Leedského protokolu byl výkon označen jako R1 v 60 % (12/20) případů. U 40 % (8/20) pacientů byla resekce hodnocena jako R0. Četnost pozitivity jednotlivých resekčních linií byla následující: dorzální 45 % (9/20), ventrální 35 % (7/20), VMS 20 % (4/20), krček 20 % (4/20), AMS 15 % (3/20). Korelace mezi parametrem vzdálenosti tumoru od okraje linie a četností R1 resekcí byla následující: přímá infiltrace 30 % R1, vzdálenost tumor-okraj linie ≤0,5 mm 50 % R1, ≤1 mm 60 %, ≤1,5 mm 75 % R1, ≤2 mm 80 % R1, >2 mm 80 % R1. V případě zvolení kritéria vzdálenost tumor-okraj linie 1 mm a více byl rozdíl v zastoupení R1 resekcí mezi oběma skupinami statisticky významný.
Ve skupině „bez standardizovaného protokolu“ (n=71) byla R1 resekce zaznamenána u 25 (35,2 %) pacientů. Z toho v 26,8 % (19/71) případů byl nádorem infiltrován peripankreatický tuk a u 8,5 % (6/71) linie v oblasti VMS, AMS či retroperitonea. U 46 (64,8 %) pacientů byla resekce hodnocena jako R0.
Při srovnání četnosti R0 a R1 resekcí byl prokázán statisticky významný (p=0,046) rozdíl v zastoupení R0 a R1 resekcí mezi oběma skupinami (Leedský protokol a bez standardizace: R0 40,0 % vs. 64,8 %, respektive R1 60,0 % vs. 35,2 %).Závěr:
Při užití standardizovaného (tzv. Leedského) protokolu patologického zpracování resekátu pankreatu byl ve všech dosud publikovaných studiích, včetně naší, zaznamenán nárůst zastoupení R1 resekcí, které se blíží četnosti lokálních recidiv. Aplikace Leedského protokolu tak může přinést reálnější posouzení lokální radikality pankreatoduodenektomie a následně přesnější hodnocení klinického efektu chirurgické a adjuvantní onkologické léčby karcinomu pankreatu.Klíčová slova:
slinivka břišní – rakovina – patologieÚVOD
Zastoupení neradikálních (R1) pankreatoduodenektomií (PD) pro karcinom pankreatu (KP) ve většině publikovaných studií nepřevyšuje 40 % (Neoptolemos 19 %, Raut 17 %, Sohn 30 %, Milikan 29 %). Toto nízké procento R1 resekcí kontrastuje s vysokým (70–80 %) výskytem lokálních recidiv po „radikálním“ (R0) výkonu [1,2,3,4].
Jednou z možných příčin této disproporce je nejednotnost v technice zpracování a hodnocení resekátu pankreatu patologem. Za R0 tak mohou být označeny výkony, které ve skutečnosti radikální nejsou. V roce 2006 byla britskými autory publikována studie, v rámci které byly resekáty pankreatu zpracovávány a hodnoceny dle předem stanoveného, standardizovaného protokolu. Resekáty byly prokrajovány vždy v transverzální rovině. Přesně definovány a vyšetřeny byly vždy celkem 4 resekční linie na pankreatu. Kromě dosud vyšetřované transekční linie v oblasti krčku byla vyšetřena linie pankreatického sulku v místě naléhání vena mesenterica superior, dále linie dorzální a ventrální. Jako pozitivní byly označeny linie přímo infiltrované tumorem, ale i ty, kde vzdálenost (hodnoceno mikroskopicky) tumoru od okraje linie byla ≤1 mm. Zastoupení R1 resekcí při užití tohoto „Leedského“ protokolu bylo výrazně vyšší než v dosud publikovaných sestavách, dosáhlo 85 % [5]. Nárůst zastoupení R1 resekcí byl po zavedení výše uvedeného protokolu potvrzen i dalšími autory (Esposito 76 %, Campbell 79 %, Jamieson 74 %) [6,7,8]. Klinicky významné je zjištění, že pacienti, kteří byli i po zavedení tohoto „přísnějšího“ protokolu označeni jako R0, přežívali významně déle (Verbeke: medián přežití 37 m, Jamieson: medián 26 m, Campbell: medián 25 m) než R0 resekovaní nemocní před zavedením standardizace [5,8,7].
Cílem naší studie bylo aplikovat modifikovaný (navíc vyšetřena i linie proc. uncinatus přiléhající k arteria mesenterica superior) Leedský protokol do chirurgicko-patologické praxe a na vlastním souboru pacientů nezávisle posoudit, zda po jeho zavedení dojde ke změně v zastoupení R1 a R0 pankreatoduodenektomií prováděných na Chirurgické klinice LF MU FN Brno-Bohunice.
MATERIÁL A METODIKA
Do studie bylo zařazeno 91 pacientů, kteří v období 1/2004–8/2013 na Chirurgické klinice LF MU FN Brno podstoupili pankretoduodenektomii pro karcinom pankreatu. Soubor byl dle způsobu histopatologického zpracování a hodnocení resekátů pankreatu rozdělen na dvě skupiny. Pacienty operované v období 1/2004–8/2012, u kterých nebylo užito standardizovaného protokolu patologického zpracování (n=71), a nemocné operované v časovém intervalu 8/2012–8/2013, u kterých byl pro zpracování a hodnocení resekátů užit Leedský protokol (n=20). Klinicko-patologická charakteristika obou skupin je uvedena v tabulce 1. Zastoupení klinických stádií bylo v obou skupinách srovnatelné.
Tab. 1. Klinicko-patologická charakteristika souboru Tab. 1: Clinical and pathological characteristics of the group 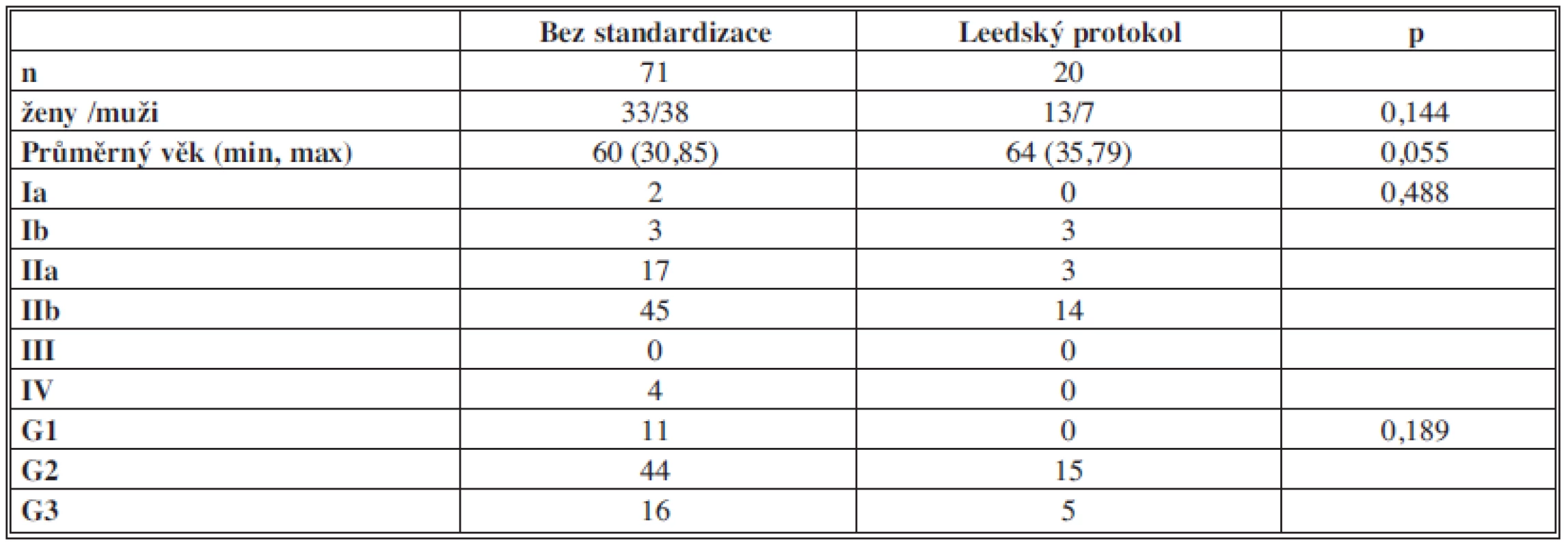
Vysvětlivky: n – počet pacientů, Ia-IV – klinická stádia dle pTNM, G1-3 grade nádoru, p – hladina významnosti Ve všech případech byla PD provedena laparotomicky. Resekční linie krčku pankreatu a choledochu byla standardně vyšetřena peroperační kryobiopsií.
Technika histopatologického zpracování dle Leedského protokolu
Resekáty byly přímo na operačním sále obarveny a po odeslání na patologii zpracovány a vyšetřeny dle Leedského protokolu. Pro barvení byly užity barevné tuše značky KOH-I-NOOR© (Obr. 1a, 1b). Vyšetřeno bylo vždy celkem 8 resekčních linií (transekční linie v oblasti krčku pankreatu, ventrální linie tvořená ventrální plochou pankreatu přiléhající k mesocolon trasversum, dorzální linie, linie v oblasti žlábku pankreatu přiléhajícího k vena mesenterica superior, linie processus uncinatus přiléhající k arteria mesenterica superior, linie choledochu, duodena a jejuna). Za pozitivní byly označeny resekční linie přímo infiltrované nádorem, ale i ty, u kterých byla vzdálenost tumoru od linie ≤1 mm. Pokud byla jakákoliv z resekčních linií dle výše uvedených kritérií pozitivní, byla resekce označena jako R1. Prokrájení bylo ve všech případech provedeno v transverzální rovině (Obr. 2). Následně byly zhotoveny histo-topogramy (Obr. 3).
Obr. 1a, 1b: Barvení jednotlivých resekčních linií resekátu pankreatu 1a) černě: transekční linie krčku pankreatu, žlutě: ventrální resekční linie, modře: linie VMS, červeně: linie AMS. 1b) zeleně: dorzální linie. Fig. 1a, 1b: Resection lines staining in resected pancreatic specimens 1a) black: cervical pancreas transection line, yellow: ventral resection line, blue: VMS line, red: AMS line. 1b) green: dorsal line. 
Obr. 1. Transverzální řez obarveným resekátem pankreatu s duktálním karcinomem Černá šipka – transekční linie krčku pankreatu, modrá šipka – linie VMS, červená šipka – linie AMS, zelená šipka – dorzální linie, žlutá šipka – ventrální linie. Fig. 2: Transverse section through the stained specimen of pancreatic cancer (ductal carcinoma) Black arrow – cervical pancreas transection line, blue arrow – VMS line, red arrow – AMS line, green arrow – dorsal line, yellow arrow – ventral line. 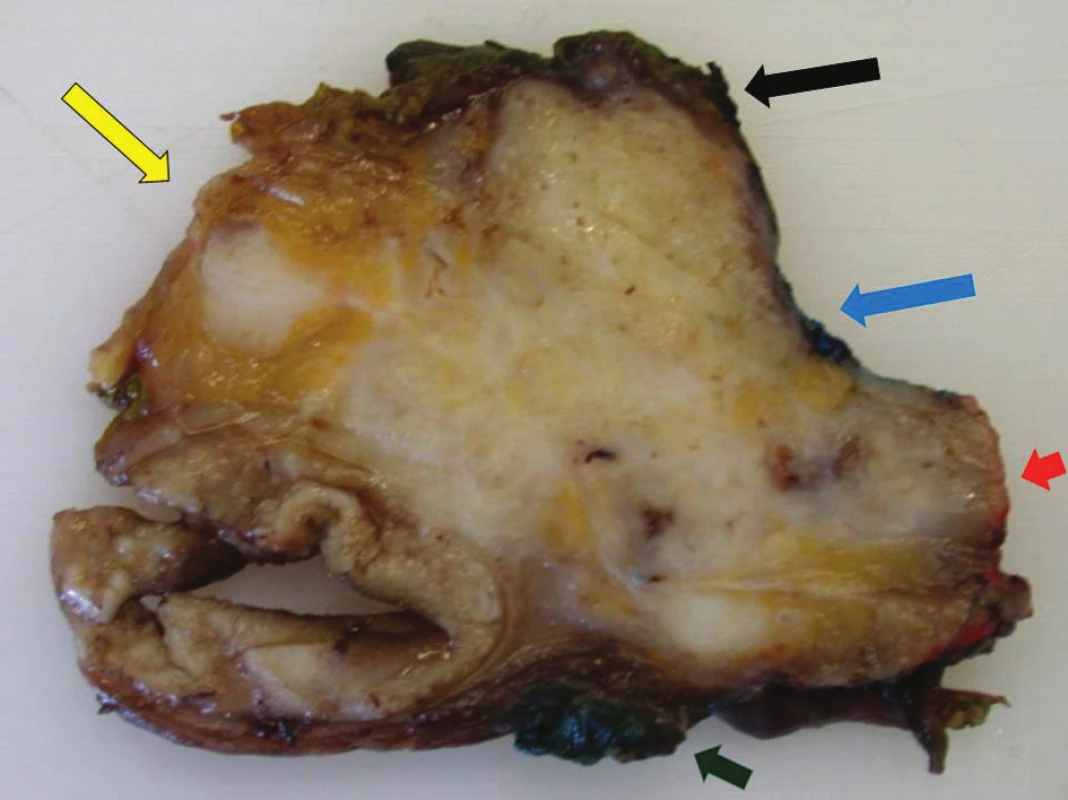
Obr. 2. Histotopogram sestavený z jednotlivých tranverzálních řezů resekátu pankreatu Fig. 3: Histotopogram composed of the individual crosssections of pancreatic cancer specimen 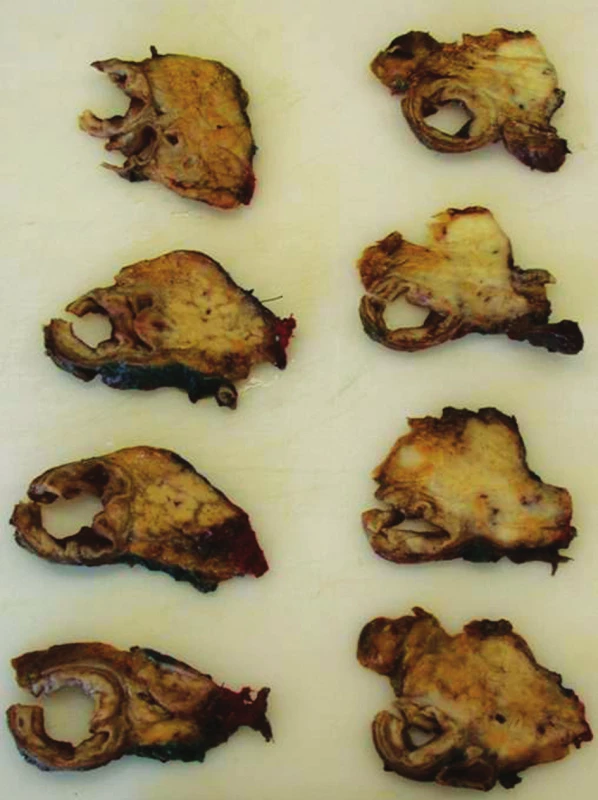
U skupiny pacientů s KP, u kterých nebyly resekáty zpracovány a hodnoceny standardizovaným protokolem (n=71), byla patologem hodnocena resekční linie v oblasti krčku pankreatu, choledochu, duodena a jejuna. Popsána byla také případná přímá nádorová infiltrace peripankreatického tuku a retroperitonea. V některých případech byla nádorová infiltrace patologem popsána v „oblasti“ VMS a AMS. Anatomická orientace (ventrální, dorzální atd.) v případě pozitivity peripankreatického tuku specifikována nebyla. Jako pozitivní byly označeny pouze linie přímo infiltrované nádorem.
Hodnoceno bylo zastoupení R1 resekcí v obou skupinách. Ve skupině Leedského protokolu byla navíc vyhodnocena četnost postižení jednotlivých resekčních linií a také vztah mezi četností pozitivity resekčních linií a parametrem „vzdálenost tumoru od okraje linie“.
Statistické metody:
Srovnání kategoriálních charakteristik pacientů podle protokolu (bez standardizace vs. Leedský protokol) bylo provedeno pomocí Pearsonova chí-kvadrát testu a Fisherova exaktního testu, rozdíl ve věku byl testován t-testem pro dva výběry. Zastoupení R0 a R1 resekcí podle protokolu bylo hodnoceno pomocí Pearsonova chí-kvadrát testu. Stejným způsobem byl testován rozdíl zastoupení R0 a R1 resekcí mezi oběma skupinami v závislosti na kritériu vzdálenosti tumoru od resekční linie u standardizovaného vyšetření. Jako hranice pro statistickou významnost byla použita hladina významnosti 5 %.
VÝSLEDKY
Skupina Leedského protokolu (n=20)
Ve skupině pacientů, kde byl resekát zpracován a hodnocen dle Leedského protokolu, byl výkon jako R1 označen v 60 % (12/20) případů. U 40 % (8/20) pacientů byla resekce hodnocena jako R0. Nejčastěji byla pozitivita konstatována u linie dorzální, ventrální a linie VMS (Graf 1).
Graf 1. Četnost pozitivity jednotlivých resekčních linií ve skupině dvaceti resekátů karcinomu pankreatu vyšetřených Leedským protokolem Graph 1: Resection lines positivity rate in the group of 20 pancreatic cancer specimens examined by the Leeds protocol 
Co se týče vztahu frekvence R1 resekce a parametru „vzdálenost tumoru od okraje linie“, zpřísnění tohoto kritéria ve smyslu prodloužení vzdálenosti tumor-okraj linie, při které byla již linie považována za pozitivní, bylo spojeno s nárůstem četnosti R1 resekcí. V případě, že jako kritérium pro R1 resekci byla zvolena pouze přímá infiltrace nebo vzdálenost tumoru od okraje linie do 0,5 mm, nebyl pozorován statisticky významný rozdíl v zastoupení R1 resekcí mezi nestandardizovaným a standardizovaným (Leedský protokol) vyšetřením. V případě zvolení kritéria (≤1 mm) byl již rozdíl v zastoupení R1 resekcí mezi oběma skupinami statisticky významný.
Skupina bez standardizovaného protokolu (n=71)
Ve skupině „bez standardizovaného protokolu“ (n=71) byla R1 resekce zaznamenána u 25 (35,2 %) pacientů. Z toho v 26,8 % (19/71) případů byl nádorem infiltrován peripankreatický tuk. U 8,5 % (6/71) resekátů byla infiltrována linie v oblasti VMS, AMS či retroperitonea. U 46 (64,8 %) pacientů byla resekce hodnocena jako R0.
Při srovnání četnosti R0 a R1 resekcí byl prokázán statisticky významný rozdíl v zastoupení R0 a R1 resekcí mezi oběma skupinami (Tab. 3).
Tab. 2. Korelace mezi parametrem „vzdálenost tumoru od okraje linie“ a četností R1 resekcí u souboru resekátů vyšetřených Leedským protokolem (n=20) Tab. 2: Tumour - resection line distance and R1 resection rate correlation in the group of pancreatic cancer specimens examined by the Leeds protocol 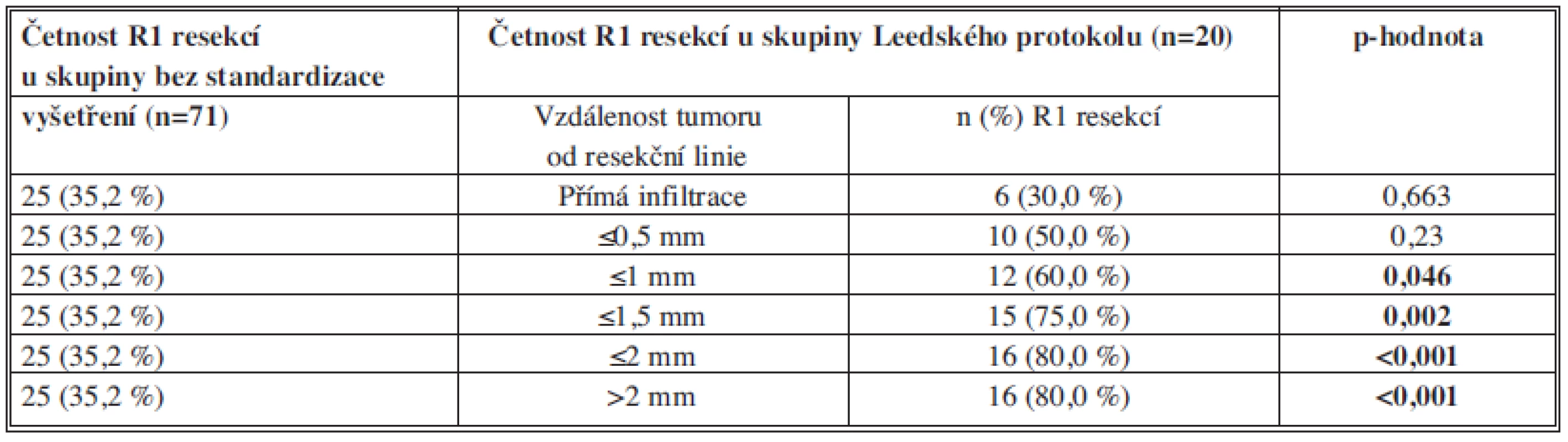
Vysvětlivky: n – počet resekátů, p – hladina významnosti Tab. 3. Srovnání četností R1 a R0 resekcí u skupiny resekátů vyšetřených Leedským protokolem (n=20) a bez standardizace (n=71) Tab. 3: R1 and R0 resection rate correlation of the Leeds (20) and non-standardized (n=71) group 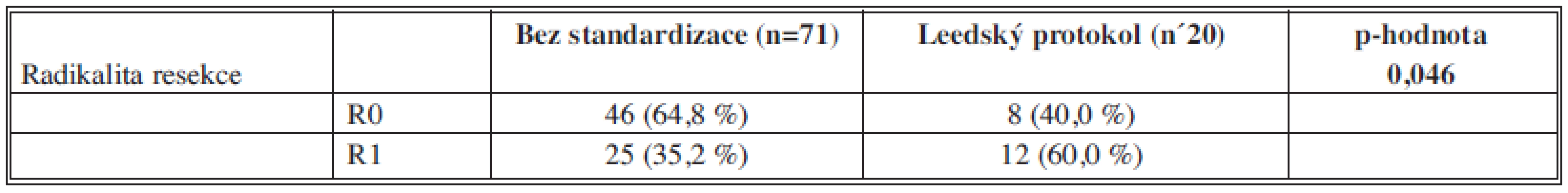
Vysvětlivky: n – počet resekátů, p – hladina významnosti DISKUZE
Prognóza pacientů s karcinomem pankreatu (KP) zůstává špatná i u minority nemocných pacientů, kde lze provést radikální (R0) resekci. Medián celkového přežití se v těchto případech pohybuje kolem osmnácti měsíců. Pravděpodobnost 5ti-letého přežití v klinickém stadiu 2b (nejčastěji resekované stadium) nepřevyšuje dle dat ÚZIS ČR 10 % [9].
Význam R0 resekce byl prokázán ve studii ESPAC 1 na souboru 541 pacientů (R0 – medián 16,9 m, R1 – medián 10,9 m). Za R0 (radikální) byl výkon označen u 81 % případů. Proč je ale prognóza KP i po resekčním výkonu, který je označen za kurativní, tak špatná? A jak lze vysvětlit nápadně nízké procento neradikálních (R1) výkonů, které kontrastuje s častým výskytem lokálních recidiv?
Vysvětlení špatné prognózy pacientů po „kurativní“ resekci karcinomu pankreatu je možné hledat na dvou úrovních. Systémové a lokální. Systémová úroveň je reprezentována diagnostickým deficitem I. typu (DD1), na který poukazuje Žaloudík. Jeho podstatou je absence diagnostických metod schopných zachytit mikrometastázy KP. Následkem je, že lokálně léčíme (resekujeme) již generalizované onemocnění. Karcinom pankreatu spolu s karcinomem jícnu a žlučových cest patří dle dat ÚZIS ČR mezi nádory s nejvyšším DD1 s více než 50% pětiletou letalitou nemocných ve zdánlivě časných stádiích [10]. Systémový charakter karcinomu pankreatu dokladují studie prokazující metodikami PCR mikrometastázy v játrech, které nebyly standardními zobrazovacími metodami, ani peroperačně diagnostikovány [11]. Obdobně byly buňky KP prokázány i v kostní dřeni [12]. Přítomnost po těle roztroušených buněk KP nezachytitelných konvenčními zobrazovacími metodami, které lze prokázat pomocí PCR (polymerázová řetězová reakce), RT-PCR, flow-cytometrií či imunohistochemicky i po „radikální“ resekci, je v literatuře označována jako minimální reziduální choroba (MRD – minimal residual disease). V České republice je problém MRD řešen na I. Chirurgické klinice FN Olomouc [13]. Dosud však neexistuje standardní, rozšířená a rutinně užívaná metoda stanovení MRD. Diagnostický deficit I. typu lze tedy v současné klinické praxi obtížně ovlivnit.
Lokální úroveň je reprezentována radikalitou chirurgické resekce. Přes systémový charakter KP byl vliv lokální radikality chirurgického výkonu na dlouhodobé přežití prokázán. Pacienti po R0 resekci přežívají statisticky i klinicky významně déle než nemocní po R1 výkonu s ponecháním mikroskopického nádorového rezidua (ESPAC1 medián 16,9 m vs. 10,9 m) [1]. Publikovány byly ale i práce, které význam R0 resekce zpochybňují [14,15]. Raut v prospektivní studii na souboru 360 pacientů, kteří podstoupili PD pro KP (R0 83,3 %, R1 16,7 %) v rámci multivariantní analýzy, neprokázal rozdíl v přežití ani v riziku lokální recidivy mezi radikálně (R0) a neradikálně (R1) resekovanou skupinou. Tyto výsledky podporují teorii systémového charakteru KP a mohly by být východiskem chirurgického nihilismu, v rámci kterého je snaha o dosažení R0 resekce u KP zbytečná. Vysvětlení těchto překvapivých závěrů lze nalézt ve vlastní definici R1, respektive R0 resekce. V Rautově studii byla ve všech případech vyšetřena transekční linie v oblasti krčku pankreatu a linie v oblasti AMS. Dorzální ani ventrální resekční linie v rámci studie vyšetřována nebyla! Přitom právě dorzální resekční linie bývá při užití Leedského protokolu infiltrována nejčastěji (Menon 48 % (13/27), Esposito 47 % 39/83) [16,6]. V naší studii: dorzální linie 45 % (9/20), ventrální linie 35 % (7/20). Lze předpokládat, že skutečná incidence R1 resekcí by v Rautově studii byla po vyšetření resekátů dle Leedského protokolu vyšší než udávaných 16,7 %. Část pacientů, kteří byli nesprávně označeni jako R0 a zhoršovali tak přežití skutečně radikálně resekovaného souboru, by byla zařazena do skupiny R1. Rozdíl v přežití obou skupin (R0 a R1) by pak velmi pravděpodobně prokázán byl. Analogicky by bylo možné očekávat zvýraznění rozdílu v přežití R0 a R1 resekovaných pacientů u většiny studií (včetně ESPAC 1), kde nebyla ventrální ani dorzální linie vyšetřena.
Není to ale jen počet vyšetřených resekční linií, který ovlivňuje radikalitu resekce. Hodnocení radikality může být ovlivněno také vlastní definicí „pozitivity“ resekční linie. Jean-Robert Delpero na kongresu IHPBA, konaném v roce 2012 v Paříži, prezentoval francouzskou studii, do které bylo zařazeno 150 pacientů s KP. Všichni podstoupili PD. Pokud byly jako pozitivní označeny linie pouze přímo infiltrované nádorem, dosáhla relativní četnost R1 resekcí 25 %. Když byla kritéria zpřísněna, a jako pozitivní byly označeny i linie s nádorem v určité vzdálenosti od jejich okraje, došlo k nárůstu zastoupení R1 resekcí (vzdálenost tumor-okraj linie ≤1 mm 65 % R1, ≤1,5 mm 67 % R1, ≤2 mm76,4 % R1) [17]. Podobná tendence byla zaznamenána i v naší studii (přímá infiltrace 30 % R1, vzdálenost tumor-okraj linie ≤0,5 mm 50 % R1, ≤1 mm 60 % R1, ≤1,5 mm 75 % R1, ≤2 mm 80 % R1). Klinicky významné je, že vzdálenost tumoru od okraje linie může korelovat s přežitím. Jamieson ve studii na souboru 217 pacientů, kteří podstoupili PD pro KP, dosáhl následujících výsledků: přímá infiltrace linie 51 % případů = medián přežití 16 měsíců, vzdálenost nádor-linie ≤0,5 mm 59 % případů = medián 16 měsíců, ≤1 mm 72 % případů = medián 17 měsíců, ≤1,5 mm 83 % případů = medián17 měsíců, ≤2 mm 86 % případů = medián 18 měsíců. Prokázal tak, že větší vzdálenost tumoru od okraje resekční linie je spojena s delším přežitím [8].
Otázka stanovení parametru vzdálenosti tumoru od okraje linie, při které je resekce označena již za pozitivní, zůstává otevřena. Z jakého důvodu byla v Leedské studii užita vzdálenost „tumor-okraj linie“ právě 1 mm, autoři neuvádějí [5]. Jako logické se jeví použití takové vzdálenosti, při které se zastoupení R1 resekcí pohybuje kolem 80 %, což odpovídá pozorované frekvenci lokálních recidiv po PD pro karcinom pankreatu. Z toho pohledu se dle Delperovy studie i našich vlastních výsledků jako vhodnější jeví vzdálenost tumor-okraj linie ≤2 mm.
ZÁVĚR
Nízké zastoupení neradikálních (R1) pankreatoduodenektomií prováděných pro karcinom pankreatu ve studiích, kde nebyl užit standardizovaný protokol patologického zpracování resekátu pankreatu, neodpovídá četnosti lokálních recidiv a je velmi pravděpodobně podhodnoceno. Při užití standardizovaného (tzv. Leedského) protokolu patologického zpracování resekátu pankreatu byl ve všech dosud publikovaných studiích zaznamenán nárůst zastoupení R1 resekcí, které se blíží četnosti lokálních recidiv. Aplikace Leedského protokolu tak může přinést reálnější posouzení lokální radikality pankreatoduodenektomie a následně přesnější hodnocení klinického efektu chirurgické a adjuvantní onkologické léčby karcinomu pankreatu.
MUDr. Jan Hlavsa, Ph.D
Komenského 314
679 04 Adamov
e–mail: hlavsjan@seznam.cz
Zdroje
1. Neoptolemos JP, Stocken DD, Dunn JA, et al. European Study Group for Pancreatic Cancer. Influence of resection margins on survival for patients with pancreatic cancer treated by adjuvant chemoradiation and/or chemotherapy in the ESPAC-1 randomized controlled trial. Ann Surg 2001;234 : 758–68.
2. Raut CP, Tseng JF, Sun CC, Wang H, et al. Impact of resection status on pattern of failure and survival after pancreaticoduodenectomy for pancreatic adenocarcinoma. Ann Surg 2007;246 : 52–60.
3. Sohn TA, Yeo CJ, Cameron JL, et al. Resected adenocarcinoma of the pancreas-616 patients: results, outcomes, and prognostic indicators. J Gastrointest Surg 2000;6 : 567–79.
4. Millikan KW, Deziel DJ, Silverstein JC, et al. Prognostic factors associated with resectable adenocarcinoma of the head of the pancreas. Am Surg 1999;65 : 618–23.
5. Verbeke CS, Leitch D, Menon KV, et al. Redefining the R1 resection in pancreatic cancer. British Journal of Surgery 2006;93 : 1232–1237.
6. Esposito I, Kleeff J, Bergmann F, et al. Most Pancreatic Cancer Resections are R1 Resections. Annals of Surgical Oncology 2008;15 : 1651–1660.
7. Campbell F, Smith RA, Whelan P, et al. Classification of R1 resections for pancreatic cancer: the prognostic relevance of tumour involvement within 1 mm of a resection margin. Histopathology 2009;55 : 277–83.
8. Nigel B. Jamieson, Nigel I. J. Chan, Alan K, et al. The Prognostic Influence of Resection Margin Clearance Following Pancreaticoduodenectomy for Pancreatic Ductal Adenocarcinoma. J Gastrointest Surg 2013;17 : 511–521.
9. Dušek L, et al. Czech cancer care in numbers 2008–2009. Praha, Grada Publishing 2009.
10. Žaloudík J. Diagnostický deficit I. a II. typu a důsledky pro onkoterapii. Rozhledy v chirurgii 2013;92 : 123–124.
11. Inoue S, Nakao A, Kasai I, et al. Detection of hepatic micrometastasis in pancreatic adenocarcinoma patients by two-stage polymerase chain reaction/restriction fragment length polymorphism analysis. Jpn J Cancer Res 1995;86 : 626–30.
12. Thorban S, Roder JD, Pantel K, et al. Epithelial tumour cells in bone marrow of patients with pancreatic carcinoma detected by immunocytochemical staining. Zentralbl Chir 1996;121 : 487–9; discussion 490–2.
13. Klos D, Lovecek M, Skalicky P, et al. Minimal residual disease in pancreatic cancer—our first experiences. Rozhl chir 2010;89 : 135–139.
14. Schmidt CM, Powell ES, Yiannoutsos CT, et al. Pancreaticoduodenectomy: a 20-year experience in 516 patients. Arch Surg 2004;139 : 718–725.
15. Raut CP, Tseng JF, Sun CC, et al, Impact of resection status on pattern of failure and survival after pancreaticoduodenectomy for pancreatic adenocarcinoma. Ann Surg 2007;246 : 52–60.
16. Menon KV, Gomez D, et al. Impact of margin status on survival following pancreatoduodenectomy for cancer: the Leeds Pathology Protocol (LEEPP). HPB 2009;11 : 18–24.
17. Delpero JR, Bachellier P, Regenet N, et al. Pancreaticoduodenectomy for pancreatic ductal adenocarcinoma: a French multicentre prospective evaluation of resection margins in 150 evaluable specimen. HPB (Oxford). 2013 Mar 7. doi: 10.1111/hpb.12061. [Epub ahead of print].
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2014 Číslo 3- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- Stillova choroba: vzácné a závažné systémové onemocnění
- Jak souvisí postcovidový syndrom s poškozením mozku?
-
Všechny články tohoto čísla
- Současný stav v péči o polytrauma
- Poranenia extenzorového aparátu v zóne I – mallet deformita
- Analýza komplikací a klinicko-patologických faktorů ve vztahu k laparoskopické cholecystektomii
- Princípy chirurgie III
- Standardizace patologického vyšetření resekátu pankreatu
- Sagitální typ bércové amputace u pacientů se syndromem diabetické nohy
- GIST tenkého střeva v terénu neurofibromatózy jako zdroj masivního krvácení
- Patologická tekutinová kolekce mezenteria, diferenciální diagnostika mezenteriální cysty – kazuistika
- Václav Novák a Josef Kalný – dvě nevzpomenutá životní výročí
- Význam chirurgické patologie pro onkochirurgii
- Obecné zásady práce s resekovanými tkáněmi a orgány určenými pro histopatologické vyšetření – požadavky patologů na chirurgy
- Lymfatické metastazování očima patologa
- Problematika diferenciální diagnostiky primárních nádorů jater
- Organizace a využívání tkáňové banky nádorů
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Lymfatické metastazování očima patologa
- Patologická tekutinová kolekce mezenteria, diferenciální diagnostika mezenteriální cysty – kazuistika
- Sagitální typ bércové amputace u pacientů se syndromem diabetické nohy
- Poranenia extenzorového aparátu v zóne I – mallet deformita
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání




