-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Srovnání laparotomické a laparoskopické techniky při implantaci peritoneální části shuntu v terapii hydrocefalu
Comparison of laparotomic and laparoscopic techniques for implantation of the peritoneal part of the shunt in the treatment of hydrocephalus
Introduction:
Implantation of a ventriculoperitoneal shunt is a standard procedure in the treatment of hydrocephalus. Shunt malfunction can be due to various causes, such as failure of the peritoneal (distal) part of the shunt with a frequency of 5% to 47%.Objective:
The aim of this study was to compare laparoscopic and laparotomic techniques for implantation of a ventriculoperitoneal shunt.Material and methods:
We considered a cohort of 304 patients with hydrocephalus, acquired during a 10-year period, who underwent surgical intervention at the Neurosurgical and Surgical Clinics of the University Hospital Brno.Results:
The 304 patients underwent a total of 392 operations, of which 67 (17.1%) were performed using a laparoscopic approach and 325 (82.9%) using a laparotomic approach. In the laparotomy group, 59 (18.2%) interventions were repeated due to complications of the peritoneal part of the shunt, while in the laparoscopy group revisions accounted for only 3 cases (4.5%).Conclusions:
The laparoscopic technique significantly reduces the risk of complications of the peritoneal part of the shunt, and thus the overall complications associated with the implantation of the ventriculoperitoneal shunt. Laparoscopy is indicated in the case of migration of the peritoneal catheters into the abdominal cavity and is also very helpful in revisions in the case of malfunction of the peritoneal part of the shunt or in the case of previous abdominal surgery. It can explain the anatomical conditions in the abdominal cavity and it is able to treat any incidental pathology.Key words:
ventriculoperitoneal shunt – peritoneal catheter – laparoscopy – laparotomy – hydrocephalus
Autoři: V. Vybíhal 1
; T. Svoboda 2; V. Procházka 2
; P. Benda 2; G. Hanoun 1; M. Smrčka 1; Z. Kala 2
; E. Budinská 3; Š. Bohatá
Působiště autorů: Neurochirurgická klinika, LF MU a FN Brno, přednosta: Prof. MUDr. Martin Smrčka, Ph. D., MBA 1; Chirurgická klinika, LF MU a FN Brno, přednosta: Prof. MUDr. Zdeněk Kala, CSc. 2; Institut biostatistiky a analýz, PF MU Brno, ředitel: Doc. RNDr. Ladislav Dušek, Ph. D. 3; Radiologická klinika, LF MU a FN Brno, přednosta: Prof. MUDr. Vlastimil Válek, CSc. 4
Vyšlo v časopise: Rozhl. Chir., 2012, roč. 91, č. 6, s. 305-310.
Kategorie: Původní práce
Souhrn
Úvod:
Implantace ventrikuloperitoneálního shuntu patří mezi standardní metody používané v léčbě hydrocefalu. Malfunkce shuntu může vzniknout z nejrůznějších příčin. Jednou z nich bývá porucha funkce peritoneální (distální) části shuntu, jejíž frekvence je v literatuře udávána v rozmezí od 5 % do 47 %.Cíl:
Cílem práce je srovnání laparoskopické a laparotomické techniky při implantaci ventrikuloperitoneálního shuntu.Materiál a metodika:
V průběhu 10letého období bylo ve spolupráci Neurochirurgické a Chirurgické kliniky Fakultní nemocnice Brno odoperováno 304 pacientů s hydrocefalem.Výsledky:
Celkem bylo u všech 304 pacientů provedeno 392 operací, z nichž bylo 67 (17,1 %) laparoskopických a 325 (82,9 %) laparotomických. Ve skupině pacientů operovaných z minilaparotomie bylo provedeno celkem 59 (18,2 %) revizí, zatímco ve skupině pacientů ošetřených laparoskopicky byly pouze 3 (4,5 %) revize.Závěr:
Laparoskopická technika výrazně snižuje riziko komplikací peritoneální části shuntu a tím i celkových komplikací spojených s implantací ventrikuloperitoneálního shuntu. Plně je indikována v případě uvolněných peritoneálních katetrů dislokovaných do dutiny břišní a také je velmi přínosná při revizích pro malfunkci peritoneální části shuntu nebo po předchozích abdominálních operacích, kdy umožňuje ozřejmit anatomické poměry v dutině břišní a ošetřit případnou patologii.Klíčová slova:
Ventrikuloperitoneální shunt – peritoneální katetr – laparoskopie – laparotomie – hydrocefalusÚVOD
Implantace ventrikuloperitoneálního shuntu (VPS) patří mezi standardní metody používané v léčbě hydrocefalu. Břišní dutina (BD) je v současné době nejčastěji využívaným místem, kam je derivován mozkomíšní mok. Pokud není možné k tomuto účelu použít BD, zavádí se distální katetr do pravé srdeční síně (ventrikuloatriální shunt). Kromě těchto dvou oblastí je v literatuře zmiňována řada dalších míst, kam se drénoval mozkomíšní mok: pleurální dutina, subgaleální prostor, sinus sagitalis superior, ledvinná pánvička, žlučové cesty, žaludek, uretra, močový měchýř, tenké střevo, vejcovod, kostní dřeň obratle aj. Ale tyto metody se příliš nerozšířily.
Malfunkce VPS může vzniknout z nejrůznějších příčin. Jednou z nich bývá porucha funkce peritoneální (distální) části shuntu, jejichž frekvence je v literatuře udávána v rozmezí od 5 % do 47 % [1].
První zmínka o použití VPS pochází z roku 1908 [2]. K rozšíření metody došlo ale až ve 2. polovině 20. století v souvislosti s rozvojem biokompatibilních materiálů (především silikonu) a vyvinutím ventilů, zprvu s fixně nastaveným přepouštěcím tlakem, později ventilů programovatelných.
Technický vývoj umožnil ke konci 20. století i rozvoj moderních laparoskopických technik. První zmínka o použití laparoskopie (LSK) při implantaci a revizi VPS se objevuje v roce 1978 [3]. Použití LSK, tak jak ji známe dnes, při implantaci VPS začíná v širším měřítku až v roce 1993 [4, 5, 6].
V naší studii srovnáváme retrospektivně výsledky laparoskopické a laparotomické techniky použité při implantaci VPS.
MATERIÁL A METODIKA
V průběhu 10letého období (od 1. 1. 2001 do 31. 12. 2010) bylo ve spolupráci Neurochirurgické a Chirurgické kliniky Fakultní nemocnice Brno odoperováno 304 pacientů s hydrocefalem. V souboru bylo 140 žen a 164 mužů (Graf 1). Pacienti byli ve věku od 18 do 82 let, s průměrným věkem 55,0 roku (medián 57,4 roku).
Graf 1. Celkové zastoupení mužů a žen v souboru Graph 1: Proportional representation of men and women in the group 
Pacienti byli operováni z laparotomie (LT) nebo s použitím LSK. V případě laparotomické techniky jsme použili tzv. minilaparotomii. Přístup byl transrektální či pararektální v horní polovině břicha vpravo, eventuálně vlevo. Strana byla určena podle místa punkce komorového systému a lokalizace ventilu a modifikována popřípadě nálezem na břiše.
Při LSK jsme nejprve pomocí Veressovy jehly vytvořili kapnoperitoneum s počátečním tlakem 10 mm Hg. Tento tlak jsme se snažili používat během celé fáze operace a nikdy jsme nepřekračovali hranici 15 mm Hg. Hassonovu techniku jsme použili pouze v případech, kdy pacienti měli již po abdominální operaci a bylo možno předpokládat adheze v umbilikální krajině. Optika byla zavedena cestou 10milimetrového portu v oblasti umbiliku. Pak jsme použili další dva 5milimetrové porty. Jeden sloužil pro nástroje, nejčastěji grasper. Druhým jsme pak zaváděli peritoneální katetr (PK), jehož konec byl ponechán v oblasti malé pánve (Obr. 1 a 2). Používali jsme standardní silikonové katetry a také katetry impregnované antibiotiky (Bactiseal). V případě potřeby (např. při lýze adhezí) byl i druhý port využit pro nástroj.
Obr. 1. Umístění distálního konce peritoneálního katetru do oblasti malé pánve během laparoskopie Fig. 1: Laparoscopic placement of the distal end of the peritoneal catheter in the region of the small pelvis 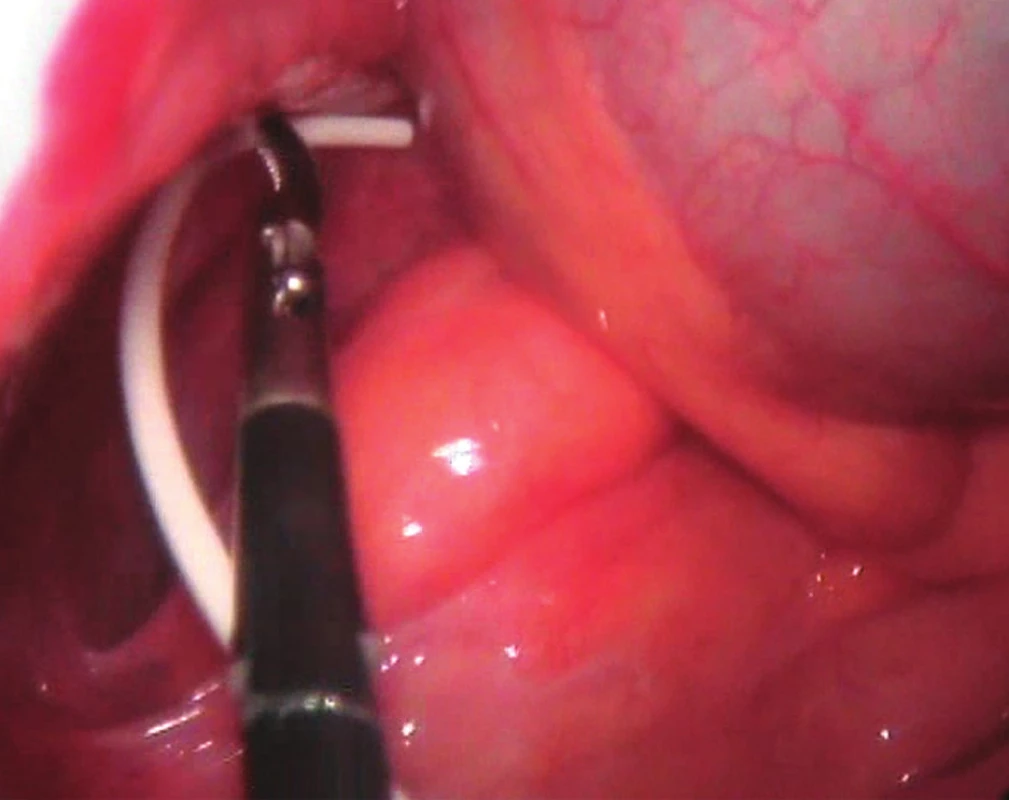
Obr. 2. Na rentgenovém snímku je vidět průběh peritoneálního katetru (označeno černými šipkami) břišní dutinou a umístění jeho konce v oblasti malé pánve Fig. 2: The course of the peritoneal catheter (marked with black arrows) through the abdominal cavity on the x-ray image and its location in the region of the small pelvis 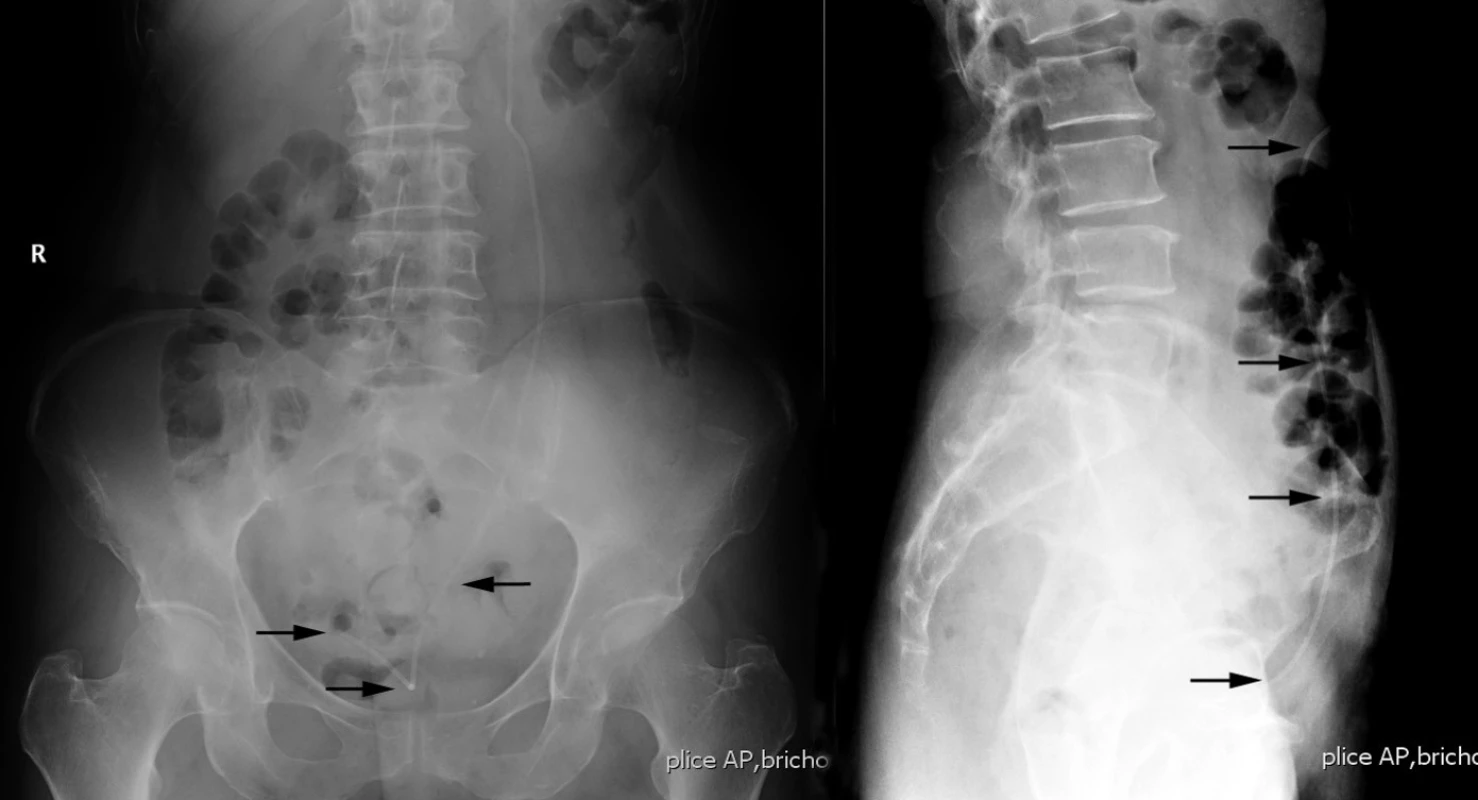
Soubor pacientů jsme retrospektivně analyzovali, abychom srovnali míru komplikací peritoneální části shuntu v závislosti na použité operační technice. Pacienti, u kterých došlo k rozpojení systému a následné dislokaci PK do BD, jsme nezařazovali do komplikací peritoneální oblasti. Rovněž jsme zde nesrovnávali zánětlivé komplikace, protože často již byl celý systém infikovaný a bylo těžké určit přesné místo vzniku infekce, odkud se pak šířila dále. Pokud se místo podařilo určit, jednalo se v převážné části o infekci vzniklou při meningitidě či ventrikulitidě, popřípadě v místě dekubitu nad průběhem shuntu.
VÝSLEDKY
Celkem bylo u všech 304 pacientů provedeno 392 operací, z nichž bylo 67 (17,1 %) laparoskopických a 325 (82,9 %) laparotomických (Graf 2). U 13 (4,3 %) pacientů byl laparoskopicky odstraněn rozpojený PK dislokovaný do BD (Obr. 3) a zaveden nový.
Graf 2. Počty operací provedených laparoskopickou a laparotomickou technikou Graph 2: Number of operations carried out by laparoscopic and laparotomic techniques 
Obr. 3. Na rentgenovém snímku je vidět rozpojený peritoneální katetr dislokovaný do dutiny břišní (konce označeny černými šipkami) Fig. 3: Migration of a disconnected peritoneal catheter into the abdominal cavity (ends marked with black arrows) on the x-ray image 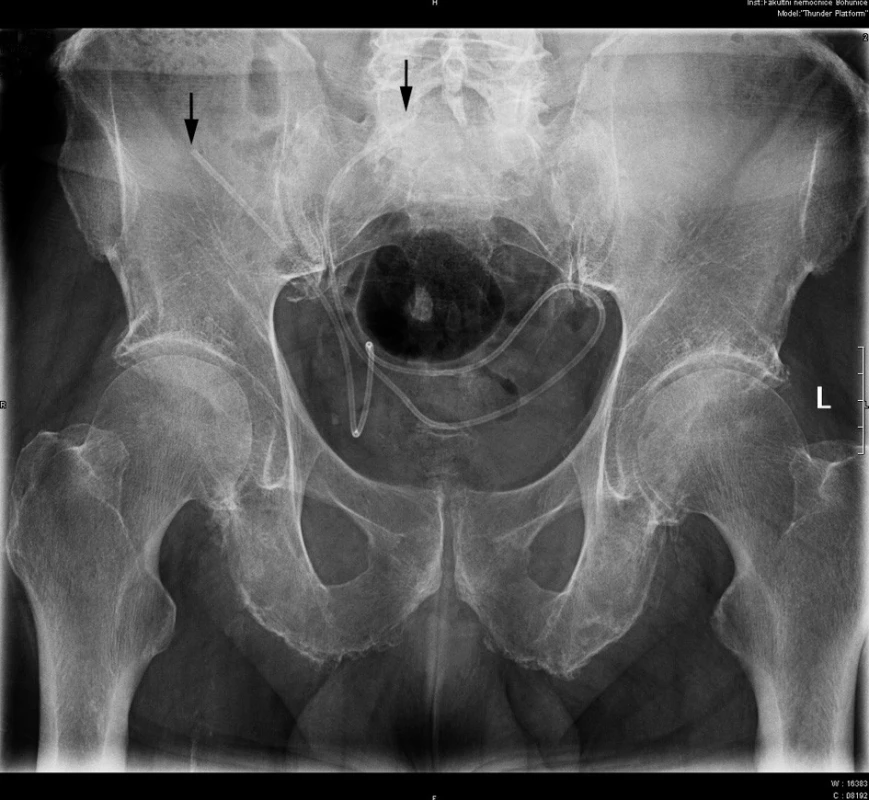
V laparoskopické skupině byly pouze 3 (4,5 %) revize pro malfunkci peritoneální části shuntu (Graf 3). Pokud byly při LSK, popřípadě při LT, během revize zjištěny mnohočetné srůsty nebo nepříznivá anatomická situace, pacienti podstoupili implantaci ventrikuloatriálního shuntu. Týkalo se to 13 pacientů (4,3 %).
Graf 3. Srovnání počtu revizí u výkonů provedených pomocí laparoskopie a laparotomie Graph 3: Comparison of the number of reoperations performed using laparoscopy and laparotomy 
V laparotomické skupině byla provedena revize v 59 (18,2 %) případech. Většina revizí spočívala ve zprůchodnění PK a jeho transpozici na jiné místo, buď z původní, či nové minilaparotomie.
Celkem 88 (28,9 %) pacientů mělo provedenu LT i LS a 23 (7,6 %) pacientů mělo 2 a více revizí. Ve 2 (0,7 %) případech jsme byli nuceni ponechat část PK v BD, protože byl zarostlý v břišní stěně či mezi peritoneem a omentem a extrakce by pro pacienta představovala daleko vyšší riziko než jeho ponechání in situ. U 3 pacientů (1,0 %) byl PK lokalizován extraperitoneálně. Nejčastějším peroperačním nálezem při malfunkci byly mnohočetné adheze, obalení katetru omentem, zarostlý katetr v peritoneu, lokalizace katetru v likvorové pseudocystě aj. Za zmínku stojí, že ve 2 případech (0,7 %) jsme shledali funkční systém, v BD byla příznivá anatomická situace, ale na zobrazovacích metodách byla progrese hydrocefalu. Příčinou byl zvýšený intraabdominální tlak, který jsme měřili přes PK během revize. V obou případech se jednalo o výrazně kvadruspastické pacienty. Řešením byla samozřejmě v takové situaci implantace ventrikuloatriálního shuntu.
Při srovnání obou metod znamená laparoskopická technika méně komplikací ve srovnání s laparotomickou technikou (18,2 % versus 4,5 %). Rozdíl je statisticky významný (Fisherův exaktní test, oboustranný, p=0,0031). Vzhledem k tomu, že část pacientů (29,0 %) měla provedenu LT i LSK, byl soubor zhodnocen i z hlediska možného vlivu jednotlivých pacientů na celkový výsledek. I v tomto případě byl rozdíl statisticky významný (Fischerův exaktní test, oboustranný, p=0,0388).
Obě skupiny byly porovnány také z hlediska rozložení pohlaví a věku. Rozložení pohlaví bylo testováno pomocí testu dobré shody a věk pomocí nepárového oboustranného Mann-Whitneyova testu. Rozdíl mezi muži a ženami nebyl statisticky významný (p=0,978). Průměrný věk ve skupině laparoskopické byl 47,0 roku a ve skupině laparotomické 53,7 roku. Věkový rozdíl byl mezi skupinami statisticky významný (p=0,0059), ale jeho vliv stejně jako vliv pohlaví v tomto případě na celkový výsledek podle literárních údajů není prokázán.
DISKUZE
Laparoskopické operace jsou rutinní metodou široce používanou v abdominální chirurgii. Jedná se o minimálně invazivní techniku, která skýtá řadu výhod oproti klasické LT. Mezi ně patří minimální traumatizace břišní stěny, menší pooperační bolestivost, lepší kosmetický výsledek, nižší riziko vzniku adhezí aj. Navíc v případě implantace katetru do BD umožňuje vizualizaci a jeho umístění do požadované polohy, ověření jeho funkčnosti přímo v BD, zcela jasně určit příčinu malfunkce aj. S výhodou lze LSK použít i u obézních pacientů, dává možnost rozrušit adheze, odstranit přítomnou obstrukci či fenestrovat likvorovou pseudocystu. Zcela nezastupitelnou roli má také při extrakci rozpojených PK dislokovaných do BD.
Endoskopické zavedení PK do BD je možné s využitím různých technických modifikací – například za použití pouze jednoho trokáru [7, 8]. Další modifikací je použití dvoumilimetrových instrumentů [9]. U dětí Espisito et al., 2003 doporučují zavedení prvního trokáru otevřenou technikou kvůli možným adhezím, aby nedošlo k poranění orgánů [8].
Existují i modifikace uložení konce PK v BD. Jednou z možností je jeho uložení do bursa omentalis v případě adhezí přední poloviny břicha [10]. Rangachary, 1997 [11] u pacientky s malfunkčním shuntem derivovaným do pleurální dutiny jej transdiafragmaticky zavedl do suprahepatálního subfrenického prostoru. V jiné práci se zase doporučuje uložení do pravého subfrenického prostoru, kde je absorpce maximální kvůli rozlehlé peritoneální oblasti a dýchacím pohybům [12]. Na základě našich zkušeností musíme upozornit, že v našem souboru byli 2 pacienti revidováni pro dráždění v této oblasti, které se zvýrazňovalo dýchacími pohyby (Obr. 4). Stejná zkušenost je zaznamenána i v literatuře [13].
Obr. 4. Na rentgenovém snímku je vidět distální konec peritoneálního katetru v oblasti jaterní krajiny, který způsoboval iritace zvýrazňující se při dýchacích pohybech Fig. 4: The x-ray image shows the distal end of the peritoneal catheter in the hepatic region which caused irritation increasing during respiratory movements 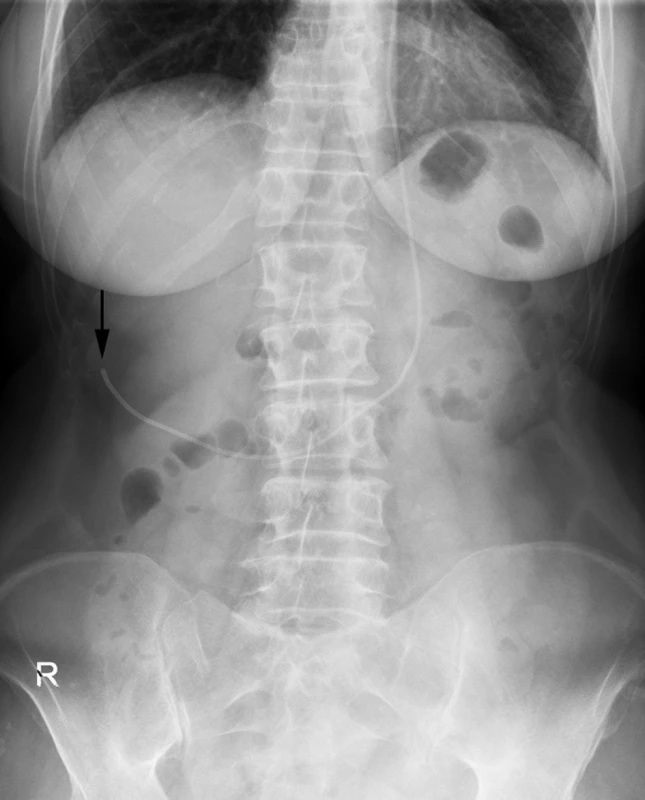
V případě, že chceme provést LSK u pacientů s již implantovaným VPS, je nutno zmínit několik faktů. Z prací na zvířecích modelech je známo, že při LSK dochází ke zvýšení intrakraniálního tlaku [14]. K jeho elevaci dochází i při Trendelenburgově poloze [15]. Také je známo, že ventil umístěný v shuntu je dostatečně chráněn proti zpětnému tlaku, který mnohonásobně převyšuje tlaky používané při LSK [16]. Ani při tlaku odpovídajícím 80 mm Hg se nevyskytl žádný problém s průnikem vzduchu dovnitř systému. Převážná většina autorů se shoduje, že LSK u pacienta s implantovaným VPS je obvykle bezpečná. To potvrzuje i další práce, kdy při intraabdominálním tlaku do 10 mm Hg a sklonu při Trendelenburgově poloze do 15 stupňů nedocházelo ke změnám intrakraniálního tlaku [17]. K jeho změnám docházelo až při intraabdominálním tlaku nad 30 mm Hg nebo tlaku 15 mm Hg, pokud trval kontinuálně po dobu 30 minut. Z tohoto důvodu je doporučeno používat nižší tlaky během pneumoperitonea. U našich pacientů většinou používáme tlak kolem 10 mm Hg a nepřekračujeme tlak 15 mm Hg a nezaznamenali jsme žádné komplikace. Podmínkou použití nízkých tlaků je samozřejmě dostatečná svalová relaxace.
Někteří autoři dříve doporučovali naložení dočasného klipu na konec PK z obav před vznikem pneumocefalu. Ale jak již bylo zmíněno, ventily jsou proti zpětnému tlaku dobře chráněny a nepovažujeme za nutné dočasný klip používat. Riziko by ale v tomto případě mohl eventuálně představovat vadný ventil. V literatuře je také popsáno, že pacient měl po LSK nauseu a bolesti hlavy jako známky elevovaného intrakraniálního tlaku [18]. Někteří autoři proto použili peroperační monitoring, jako například transkraniální doppler k nepřímému měření intrakraniálního tlaku [17]. Ten má ale určité limity a může být ovlivněn řadou faktorů, jako jsou průměr arteria cerebri media, viskozita krve, míra okysličení krve aj. Uzzo et al., 1997 [19] peroperačně měřili intrakraniální tlak u dětí, kdy prokázali jeho elevaci během kapnoperitonea a normalizaci po odpuštění mozkomíšního moku. Na základě dobrých zkušeností z literárních údajů s použitím LSK u pacientů s VPS lze sumarizovat, že tato technika je u pacientů bezpečná. Je ale nutno používat nízké tlaky při provádění kapnoperitonea. Opatrnosti je třeba u delších laparoskopických výkonů. Zde je možno použít intermitentně desuflaci nebo také dočasně externalizovat PK a umožnit volný odtok mozkomíšního moku, což předchází možnosti vzniku intrakraniální hypertenze. Také lze použít opakované promáčknutí ventilu k přečerpání mozkomíšního moku. Obezřetnost je v tomto případě na místě u pacientů s rychlým vznikem příznaků intrakraniální hypertenze při malfunkci shuntu. Rovněž pacienti s obstrukčním hydrocefalem inklinují k výraznějšímu a rychlejšímu klinickému zhoršení při poruše funkce shuntu než pacienti s komunikujícím hydrocefalem. V případě nejistoty je vhodné konzultovat neurochirurga.
LSK je indikována v případě nutného odstranění rozpojených PK dislokovaných do BD, u těžce obézních pacientů a u pacientů po předchozích abdominálních operacích [20]. Tyto indikace se osvědčily i na našem pracovišti.
Ve srovnání s LT je u LSK (analyzováno bylo 446 331 abdominálních operací) významně nižší riziko vytvoření adhezí a vzniku obstrukce tenkého střeva [21]. Míra tohoto rizika souvisí s typem provedeného výkonu, ale není závislá ani na věku, ani na pohlaví.
Při zavádění portů u LSK může dojít k poranění střeva v 0,04 % až 0,11 % a poranění cév nepřekračuje 0,04 % [22]. Mortalita v případě poranění střeva se pohybuje mezi 2,5–5 % [22].
Velmi vzácně může PK způsobit i viscerální perforaci u pacientů s VPS. Pokud k ní dojde, bývá mortalita této komplikace 15 % [23]. Z těchto důvodů autoři doporučují, pokud je to možné, neponechávat nepotřebné katetry v BD a extrahovat je. Nutné je rovněž dbát, aby nedošlo k obstrukci konce PK během LSK [24]. Po laparoskopické revizi pro malfunkci VPS za 2 týdny po jeho implantaci byl popsán rozsáhlý subkutánní emfyzém [25]. Autoři proto nabádají k opatrnosti při použití LSK brzy po implantaci VPS.
LSK ve srovnání s LT nezvyšuje riziko infekčních komplikací. Pokud chceme pacientovi s VPS provést perkutánní gastrostomii, je doporučována před jejím zavedením antibiotická profylaxe [26]. Jestliže dojde k infekci VPS, je nutné jej extrahovat, popřípadě externalizovat. To platí i v případě infekce v dutině břišní, jako například při perforované apendicitidě [27]. V případě apendicitis simplex může být PK ponechán [28].
ZÁVĚR
Laparoskopická technika výrazně snižuje riziko komplikací peritoneální části shuntu a tím i celkových komplikací spojených s implantací ventrikuloperitoneálního shuntu. Plně je indikována v případě rozpojených peritoneálních katetrů dislokovaných do dutiny břišní a také je velmi přínosná při revizích pro malfunkci peritoneální části shuntu nebo po předchozích abdominálních operacích, kdy dovoluje ozřejmit anatomické poměry v dutině břišní a ošetřit případnou patologii.
Seznam zkratek:
VPS – ventrikuloperitonální shunt
PK – peritoneální katetr
LSK – laparoskopie
LT – laparotomie
BD – břišní dutina
Poděkování
Na závěr článku bych velmi rád poděkoval za příkladnou a vstřícnou spolupráci všem lékařům Chirurgické kliniky Fakultní nemocnice Brno vedenou panem prof. MUDr. Zdeňkem Kalou, CSc.
MUDr. Václav Vybíhal
Neurochirurgická klinika LF MU a FN Brno
Jihlavská 20
625 00, Brno
e-mail: vvybihal@fnbrno.cz
Zdroje
1. Schubert F, Fijen BP, Krauss JK. Laparoscopically assisted peritoneal shunt insertion in hydrocephalus: a prospective controlled study. Surg Endosc 2005;19(12):1588–1591.
2. Pudenz RH. The surgical treatment of hydrocephalus – an historical review. Surg Neurol 1981;15(1):15–26.
3. Rodgers BM, Vries JK, Talbert JL. Laparoscopy in the diagnosis and treatment of malfunctioning ventriculoperitoneal shunts in children. J Pediatr Surg 1978;13 : 247–253.
4. Armbruster C, Blauensteiner J, Ammerer HP, Kriwanek S. Laparoscopically assisted implantation of ventriculoperitoneal shunts. J Laparoendosc Surg 1993;3 : 191–192.
5. Bausuari L, Selman JM, Lizana C. Peritoneal catheter insertion using laparoscopic guidance. Pediatr Neurosurg 1993;19 : 109–110.
6. Schievink WI, Wharen RE Jr., Reimer R, Pettit PD, Seiler JC, Shine TS. Laparoscopic placement of ventriculoperitoneal shunts: preliminary report. Mayo Clinic Proceed 1993;68 : 1064–1066.
7. Fanelli RD, Mellinger DN, Crowell RM, Gersin KS. Laparoscopic ventriculoperitoneal shunt placement: a single-trocar technique. Surg Endosc 2000;14(7):641–643.
8. Esposito C, Colella G, Settimi A, Centonze A, Signorelli F, Ascione G, Palmieri A, Gangemi M. One-trocar laparoscopy: a valid procedure to treat abdominal complications in children with peritoneal shunt for hydrocephalus. Surg Endosc 2003;17(5): 828–830.
9. Reardon PR, Scarborough TK, Matthews BD, Marti JL, Preciado A. Laparoscopically assisted ventriculoperitoneal shunt placement using 2-mm instrumentation. Surg Endosc 2000;14(6): 585–586.
10. Matushita H, Cardeal D, Pinto FC, Plese JP, de Miranda JS. The ventriculoomental bursa shunt. Childs Nerv Syst 2008;24(8): 949–953.
11. Rengachary SS. Transdiaphragmatic ventriculoperitoneal shunting: technical case report. Neurosurgery 1997;41(3):695–697.
12. Williams PL, Warwick R, Dyson M. The peritoneum. In: Williams PL, Dyson M (Eds.) Gray’s anatomy. Churchill Livingstone 1989 : 1336–1347.
13. Tubbs RS, Wellons JC 3rd, Blount JP, Grabb PA, Oakes WJ. Referred shoulder pain from ventriculoperitoneal shunts. Report of three cases. J Neurosurg 2005;102(2 Suppl):218–220.
14. Josephs LG, Este-McDonald JR, Birkett DH, Hirsch EF. Diagnostic laparoscopy increases intracranial pressure. J Trauma 1994;36(6):815–818.
15. Rosenthal RJ, Hiatt JR, Phillips EH, Hewitt W, Demetriou AA, Grode M. Intracranial pressure. Effects of pneumoperitoneum in a large-animal model. Surg Endosc 1997; 11(4):376–380.
16. Neale ML, Falk GL. In vitro assessment of back pressure on ventriculoperitoneal shunt valves. Is laparoscopy safe? Surg Endosc 1999;13(5):512–515.
17. Ravaoherisoa J, Meyer P, Afriat R, Meyer Y, Sauvanet E, Tricot A, Carli P. Laparoscopic surgery in a patient with ventriculoperitoneal shunt: monitoring of shunt function with transcranial Doppler. Br J Anaesth 2004;92(3):434–437.
18. Cooke SJ, Paterson-Brown S. Association between laparoscopic abdominal surgery and postoperative symptoms of raised intracranial pressure. Surg Endosc 2001;15(7): 723–725.
19. Uzzo RG, Bilsky M, Mininberg DT, Poppas DP. Laparoscopic surgery in children with ventriculoperitoneal shunts: effect of pneumoperitoneum on intracranial pressure – preliminary experience. Urology 1997;49(5):753–757.
20. Roth J, Sagie B, Szold A, Elran H. Laparoscopic versus non-laparoscopic-assisted ventriculoperitoneal shunt placement in adults. A retrospective analysis. Surg Neurol 2007;68(2):177–184.
21. Barmparas G, Branco BC, Schnüriger B, Lam L, Inaba K, Demetriades D. The incidence and risk factors of post-laparotomy adhesive small bowel obstruction. J Gastrointest Surg 2010; 14(10):1619–1628.
22. Vilos GA, Ternamian A, Dempster J, Laberge PY. Laparoscopic entry: a review of techniques, technologies, and complications. J Obstet Gynaecol Can 2007;29(5):433–465.
23. Popa F, Grigorean VT, Onose G, Popescu M, Strambu V, Sandu AM. Laparoscopic treatment of abdominal complications following ventriculoperitoneal shunt. J Med Life 2009;2(4):426–436.
24. Baskin JJ, Vishteh AG, Wesche DE, Rekate HL, Carrion CA. Ventriculoperitoneal shunt failure as a complication of laparoscopic surgery. JSLS 1998;2(2):177–180.
25. Schwed DA, Edoga JK, McDonnell TE. Ventilatory impairment during laparoscopic cholecystectomy in a patient with a ventriculoperitoneal shunt. J Laparoendosc Surg 1992;2(1):57–59.
26. Sane SS, Towbin A, Bergey EA, Kaye RD, Fitz CR, Albright L, Towbin RB. Percutaneous gastrostomy tube placement in patients with ventriculoperitoneal shunts. Pediatr Radiol 1998; 28(7):521–523.
27. Vinchon M, Lemaitre MP, Vallée L, Dhellemmes P. Late shunt infection: incidence, pathogenesis, and therapeutic implications. Neuropediatrics 2002;33(4):169–173.
28. Pumberger W, Löbl M, Geissler W. Appendicitis in children with a ventriculoperitoneal shunt. Pediatr Neurosurg 1998;28(1): 21–26.
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2012 Číslo 6- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- Stillova choroba: vzácné a závažné systémové onemocnění
- Metamizol v léčbě různých bolestivých stavů – kazuistiky
-
Všechny články tohoto čísla
- Zamyšlení nad připravovanou specializací chirurgických pracovišť České republiky
- Meckelov divertikul u dospelých – naše 5 ročné skúsenosti
- Srovnání laparotomické a laparoskopické techniky při implantaci peritoneální části shuntu v terapii hydrocefalu
- Perkutánní interspinózní dynamická stabilizace (In-Space) u nemocných s degenerativním onemocněním lumbosakrální páteře – prospektivní studie
- Benigní hyperplazie prostaty – informovanost laické veřejnosti a kvalita preventivní péče
- Význam biologického chování nitrolebních meningiomů pro jejich dlouhodobý management
- Laparoskopická apendektomie u těhotných – kazuistika a přehled literatury
- Léčba asymptomatické slezinné cysty perkutánní drenáží
- Metastázy karcinomu prsu do gastrointestinálního traktu – kazuistika a přehled literatury
- Surgical Management of Intraductal Papillary Mucinous Neoplasms
- Gastric cancer - State of the Art in Japan
- K nedožitému 100. výročí narození profesora Václava Vojtěcha Tošovského
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Léčba asymptomatické slezinné cysty perkutánní drenáží
- Meckelov divertikul u dospelých – naše 5 ročné skúsenosti
- Laparoskopická apendektomie u těhotných – kazuistika a přehled literatury
- Perkutánní interspinózní dynamická stabilizace (In-Space) u nemocných s degenerativním onemocněním lumbosakrální páteře – prospektivní studie
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



