-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Miesto laparoskopie v liečbe invaginácie u detí
Laparoscopy in the Management of Invagination in Pediatric Patients
Aim:
During the last decade, many articles on indications, contraindications, benefits and risks of laparoscopic desinvagination procedures in children have been prosented in scientific literature. However, this therapeutic procedure has become a standard therapeutic option within the range of pediatric laparoscopic precedures. The aim of the authors was to establish this miniinvasive procedure in their clinic.Patients and methods:
From January 2006 to December 2009, the authors operated 19 patients with ileocolonic invaginations, in whom prior hydrostatic desinvagination had failed. 11 pediatric patients underwent laparotomic revision. In 9 subjects, idiopatic invagination was detected, while in 2 subjects secondary intususception caused by a Meckel’s diverticle was confirmed during the procedure. In 7 subjects aged 8–51 months, desinvagination was achieved using laparoscopic procedures. 3 ports were used during the procedures – one for optic devices, measuring 10 mm, was placed in the infraumbilical incision and 2 working ports of 5 mm were introduced into the left hypogastrium and the left mesogastrium. The desinvagination was achieved using a grasper and gentle traction on the invaginated colon. In two subjects with relapsing invagination, desinvagination was followed by ileo-coecopexy. In one subject, conversion was required during the laparoscopic procedure, because repositioning of the invaginated colon was not feasible.Outcomes:
The mean duration of these laparoscopic procedures was 68.6 minutes and no intraoperative complications were recorded. Reallimentation was introduced on the first postoperative day, no reinvagination episodes were recorded and the mean duration of hospitalization was 4.3 days.Conclusion:
Laparoscopic desinvagination has become a part of the algorithm for the management of invaginations in cases, where conservative approach failed, and should be used before open laparoscopic revision is indicated. However, the miniinvasive procedure must be performed by a surgeon with experience in laparoscopy.Key words:
invagination – laparoscopy
Autoři: P. Omaník; V. Cingel; Babala J. Béder I.
Působiště autorů: Univerzity Komenského v Bratislave, Slovenská republika, prednosta: doc. MUDr. Ján Trnka, CSc. ; Klinika detskej chirurgie Detskej fakultnej nemocnice s poliklinikou a Lekárskej fakulty
Vyšlo v časopise: Rozhl. Chir., 2010, roč. 89, č. 7, s. 406-410.
Kategorie: Monotematický speciál - Původní práce
Souhrn
Cieľ:
V poslednej dekáde sa v odbornej literatúre objavujú články o indikáciách, kontraindikáciách, benefitoch a rizikách laparoskopickej dezinvaginácie u detí. Tento terapeutický postup si však postupne nachádza svoje pevné miesto v spektre laparoskopických výkonov detského veku. Našou snahou bolo etablovať tento miniinvazívny prístup aj na našom pracovisku.Pacienti a metódy:
Na Klinike detskej chirurgie DFNsP a LF UKo v Bratislave sme v období od januára 2006 do decembra 2009 chirurgicky intervenovali u 19 pacientov s ileokolickou invagináciou po neúspechu hydrostatickej dezinvaginácie. Laparotomicky sme revidovali 11 detí, deväť pacientov s nálezom idiopatickej invaginácie, u dvoch sme peroperačne verifikovali sekundárnu intususcepciu spôsobenú Meckelovým divertiklom ako vodiacim bodom. U siedmich pacientov vo veku 8–51 mesiacov bola dezinvaginácia dosiahnutá laparoskopicky. Pri výkone sme použili 3 porty, jeden 10mm pre optiku umiestnený štandardne v infraumbilikálnej incízii a 2 pracovné 5mm porty situované v ľavom hypogastriu a ľavom mezogastriu. Samotnú dezinvagináciu sme dosiahli metódou šetrnej trakcie grasperom za invaginované črevo. U dvoch pacientov s recidivujúcou invagináciou sme po dezivnaginácii výkon doplnili ileo-cékopexiou. Jedenkrát bola pri laparoskopickom prístupe pre nemožnosť repozície invaginovaného čreva nevyhnutná konverzia.Výsledky:
Priemerná dĺžka laparoskopického výkonu bola 68,6 minút a všetky prebehli bez akejkoľvek peroperačnej komplikácie. S realimentáciou sme začali u pacientov väčšinou už v prvý pooperačný deň, epizóda reinvaginácie nenastala u žiadneho pacienta, dĺžka hospitalizácie bola priemerne 4,3 dňa.Záver:
Laparoskopická dezinvaginácia sa stala súčasťou algoritmu riešenia invaginácie po neúspechu konzervatívneho postupu a predchádza otvorenej laparotomickej revízii. Miniinvazívny postup je však viazaný na chirurga s erudíciou v laparoskopii.Kľúčové slová:
invaginácia – laparoskopiaÚVOD
Intestinálna invaginácia je jednou z najčastejších náhlych brušných príhod u detí vo vekovej skupine dojčiat a batoliat. Liečba invaginácie zostáva preto stále aktuálnym problémom detskej chirurgie, a to aj z dôvodu potenciálnej závažnosti a nebezpečnosti možných komplikácií pri jej oneskorenom rozpoznaní [1].
Od čias Hirschprunga (1876), ktorý ako prvý úspešne liečil pacientov s invagináciou pomocou hydrostatickej klyzmy, sa tento konzervatívny terapeutický postup veľmi nezmenil – používa sa buď hydrostatická alebo pneumatická dezinvaginácia [2]. Čo sa však v poslednej dekáde zmenilo, boli možnosti operačného prístupu.
Chirurgická intervencia pri liečbe invaginácie je indikovaná v prípadoch po neúspešnej konzervatívnej dezinvaginácii, čo býva asi u 10–20 % pacientov. Tradične sa chirurgický prístup v týchto prípadoch dosahoval klasickou laparotómiou. V poslednej dobe bola opakovane popísaná laparoskopická intervencia [1, 3, 4, 5, 6]. V prvých publikáciách o použití laparoskopie pri tomto ochorení bola rezervovaná pre diagnostické účely (potvrdenie nálezu nezreponovaného čreva), následne nasledovala otvorená laparotómia (Tichonov 1991) [1]. Avšak početné skúsenosti a zlepšená technika miniinvazívnej chirurgie vyústili do širšieho použitia laparoskopie v terapeutickej dezinvaginácii pri potvrdených prípadoch invaginácie. Hoci popularita laparoskopií pri operačnej dezinvaginácii rástla, jej efektivita bola aj spochybňovaná [7].
Rovnako ako možnosti liečby, menil sa aj algoritmus diagnostiky invaginácie. Zlatým štandardom pri verifikácii invaginácie bola dlho röntgenologická irigografia. Dlho používané báriové kontrastné látky boli postupne nahradené vodorozpustnými neionizujúcimi kontrastnými látkami. V poslednej dekáde bola do diagnostiky zavedená ultrasonografia, ktorá v súčasnosti predstavuje spoľahlivý iniciálny spôsob pri diagnostike invaginácie [3].
MATERIÁL A METÓDA
Na Klinike detskej chirurgie DFNsP a LF UKo Bratislava sme retrospektívne analyzovali 19 pacientov, ktorí sa podrobili chirurgickej liečbe po neúspešnej hydrostatickej dezinvaginácii v období od januára 2006 do decembra 2009. Indikáciou ku chirurgickej intervencii bol stav po neúspešných pokusoch o hydrostatickú dezinvagináciu. Rozhodnutie o laparoskopickej alebo laparotomickej revízii záležalo od chirurgovej skúsenosti.
Sledované údaje zahŕňali vek pacientov, dĺžku anamnézy, klinické symptómy, lokalizáciu hlavy invaginátu po neúspechu hydrostatickej dezinvaginácie, peroperačné nálezy, operačný čas, eventuálne potrebu resekčného výkonu, dobu podávania analgetík, obdobie začiatku pooperačnej realimentácie, dĺžku pobytu v nemocnici a prípadné komplikácie. Vzhľadom na malý počet pacientov údaje neboli ďalej štatisticky vyhodnocované.
Pri laparoskopickom prístupe (LS) – zavádzame 10mm port pre optiku pod umbilikom, ďalšie dva 5mm pracovné porty sú umiestnené v ľavom hornom a ľavom dolnom kvadrante brucha. Toto štandardné umiestnenie portov predpokladá, že rádiologická dezinvaginácia posunula intususceptum aspoň do oblasti pravého kolón. Pokiaľ by sa dezinvaginácia nepodarila aspoň do tejto oblasti – vtedy by bolo alternatívou umiestnenia pracovných portov pravé a ľavé hypogastrium. Na vytvorenie kapnoperitonea používame insuflačné tlaky 6–10 mm Hg, prietoky 51/min. Po počiatočnej revízii dutiny brušnej identifikujeme intususceptum. Samotnú dezinvagináciu realizujeme jemnou trakciou za črevo použitím dvoch atraumatických grasperov. Následne vykonávame inšpekciu oblasti ileocékalneho prechodu – ozrejmujeme si hladký prechod serózy ilea na cékum, čím sa uisťujeme o kompletnosti dezinvaginácie. Dezinvaginované tenké črevo na záver postupne revidujeme na vylúčenie eventuálneho patologického vodiaceho bodu.
Konvenčný laparotomický prístup (LA) – realizujeme cestou pararektálneho (transrektálneho) rezu vpravo, dezinvagináciu tlakom na distálnu časť čreva za hlavou invaginátu.
VÝSLEDKY
V období od januára 2006 do decembra 2009 sme na KDCH DFNsP hospitalizovali 75 pacientov (53 chlapcov a 22 dievčat) s diagnózou intestinálnej invaginácie, pričom u všetkých 100 % pacientov bola diagnóza verifikovaná ultrasonograficky. Pacienti boli vo vekovom intervale 2 mesiace až 14 rokov (priem. 26,4 mesiacov). Dĺžka symptómov pred prijatím do nemocnice sa pohybovala v rozmedzí 6 až 72 hodín (priem. 20,8 hod). Konštantným príznakom bola bolesť; typická intermitentná záchvatovitá bola rodičmi pacientov udávaná u 57 pacientov (76 % prípadov). Druhým najčastejším príznakom bolo zvracanie, zaznamenané u 42 pacientov (56 % prípadov). Febrility, hnačky alebo peranálny odchod krvi boli menej časté. Hydrostatická dezinvaginácia bola realizovaná ako liečebná metóda u všetkých pacientov, a to buď riedenou báryovou kašou alebo vo vode rozpustnou kontrastnou látkou, pod USG alebo skiaskopickou kontrolou (podľa skúsenosti lekára rádiodiagnostického pracoviska). Od roku 2006 používame metódu dezinvaginácie v celkovej intravenóznej anestézii, na zvýšenie úspešnosti konzervatívneho prístupu. Do roku 2005 bola hydrostatická dezinvaginácia vykonávaná v intravenóznej premedikácii midazolam + tramadol.
Konzervatívny prístup priniesol úspech (reflux kontrastnej látky do terminálneho ilea potvrdený RTG snímkou) u 56 pacientov (74,7 %). U zostávajúcich 19 pacientov (25,3 %) bola výsledkom len parciálna hydrostatická dezinvaginácia, s repozíciou intususcepta do oblasti v rozsahu od takmer juxtacékalnej polohy až po colon descendens. Týchto 19 pacientov bolo po neúspechu hydrostatickej dezinvaginácie v tej istej anestézii podrobených operačnej revízii. 11 pacientov bolo laparotomovaných a siedmi podstúpili laparoskopickú revíziu. U jedného pacienta bola nevyhnutná konverzia laparoskopického prístupu pre ireponibilnú invagináciu. U dvoch pacientov zo skupiny laparotomovaných bola potrebná resekcia a anastomóza tenkého čreva, nie pre poruchu vitality čreva, ale pre prítomnosť patologického vodiaceho bodu (Meckelov divertikel). Údaje o týchto dvoch pacientoch a pacientovi, kde bola nevyhnutná konverzia, neboli zaradené do porovnávacieho súboru. Hodnotili sme tak len primárne (idiopatické) invaginácie, čiže údaje šestnástich operovaných pacientov.
U všetkých operovaných pacientov išlo o ileokolickú invagináciu. Zväčšené lymfatické uzliny v ileocékalnej oblasti sme peroperačne identifikovali v 14 prípadoch (73,7 %). V skupine LS sme dosiahli dezinvagináciu prostredníctvom trakcie za intususceptum a intususcipiens pomocou 2 atraumatických grasperov. Zo siedmich takto operovaných pacientov išlo v dvoch prípadoch o recidívu ileokolickej invaginácie po predchádzajúcej úspešnej hydrostatickej dezinvaginácii, laparoskopický výkon sme preto doplnili ileo-cékopexiou. Postup pri LS intervencii ilustrujú obrázky 1–3. V skupine LA bola v jednom prípade kvôli vysokej polohe céka vykonaná aj apendektómia, jedenkrát bolo peroperačne ošetrené deserózované hrubé črevo, v dvoch prípadoch bolo treba resekovať ireponibilnú časť čreva. V oboch skupinách sme zaznamenali porovnateľné operačné časy – v skupine LS priemerne 68,6 min., v skupine LA priemerne 60,0 min. Ak by sme do výpočtu priemerného operačného času v skupine LS nezahrnuli časové údaje od dvoch pacientov, u ktorých sme sa pre recidivujúcu invagináciu rozhodli výkon doplniť ileo-cékopexiou (120 a 125 min.), priemerný operačný čas v LS skupine by bol 47,0 min.
Obr. 1. Laparoskopický peroperačný nález ileocékalnej invaginácie (foto: V. Cingel) Fig. 1. Laparoscopic intraoperative finding of ileocaecal invagination (photo: V. Cingel) 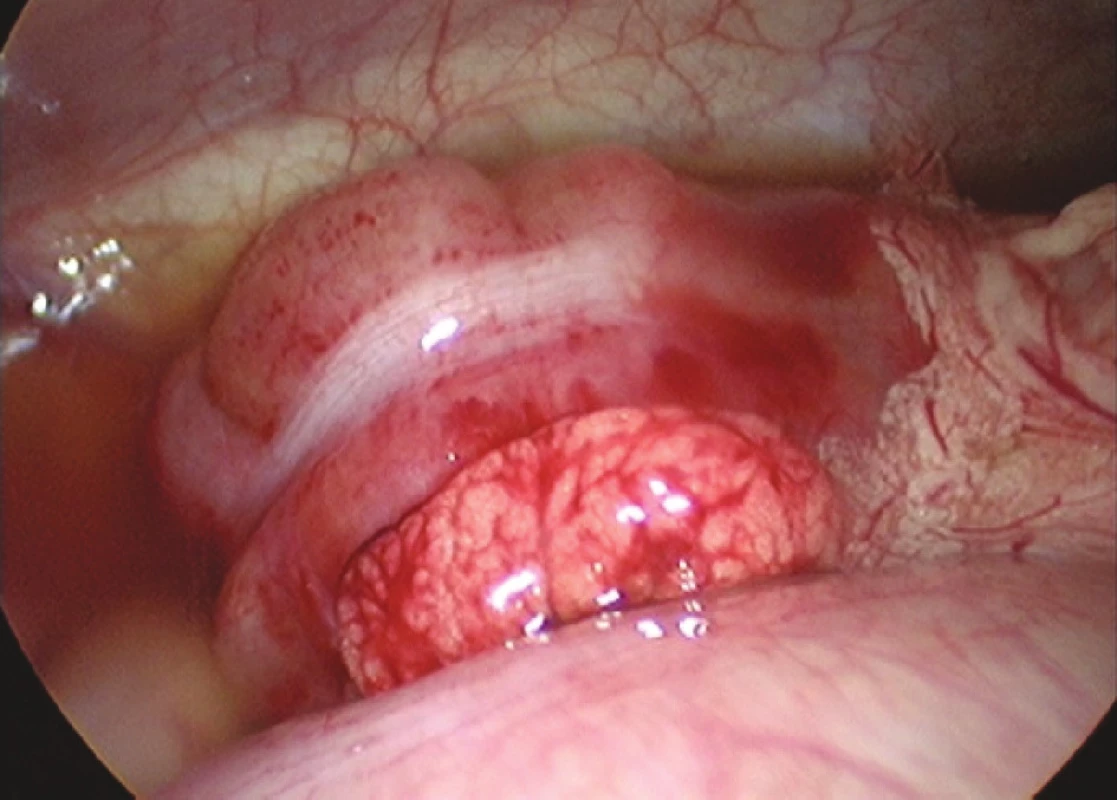
Obr. 2. Laparoskopická dezinvaginácia pomocou atraumatického graspera (foto: V. Cingel) Fig. 2. Laparoscopic desinvagination using an atraumatic grasper (photo: V. Cingel) 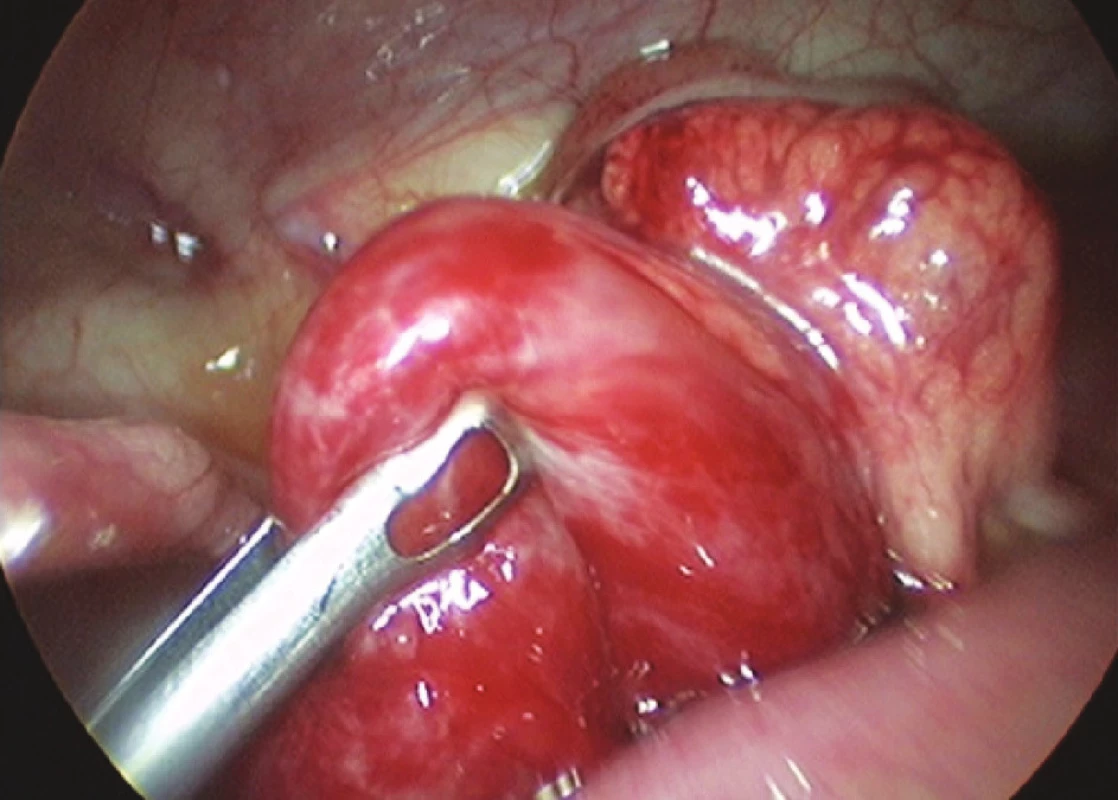
Obr. 3. Ukončená laparoskopická dezinvaginácia – hladký prechod serózy distálneho ilea na cékum (foto: V. Cingel) Fig. 3. Completed laparoscopic desinvagination – smooth transition between the distal ileal serosa and caecum (photo: V. Cingel) 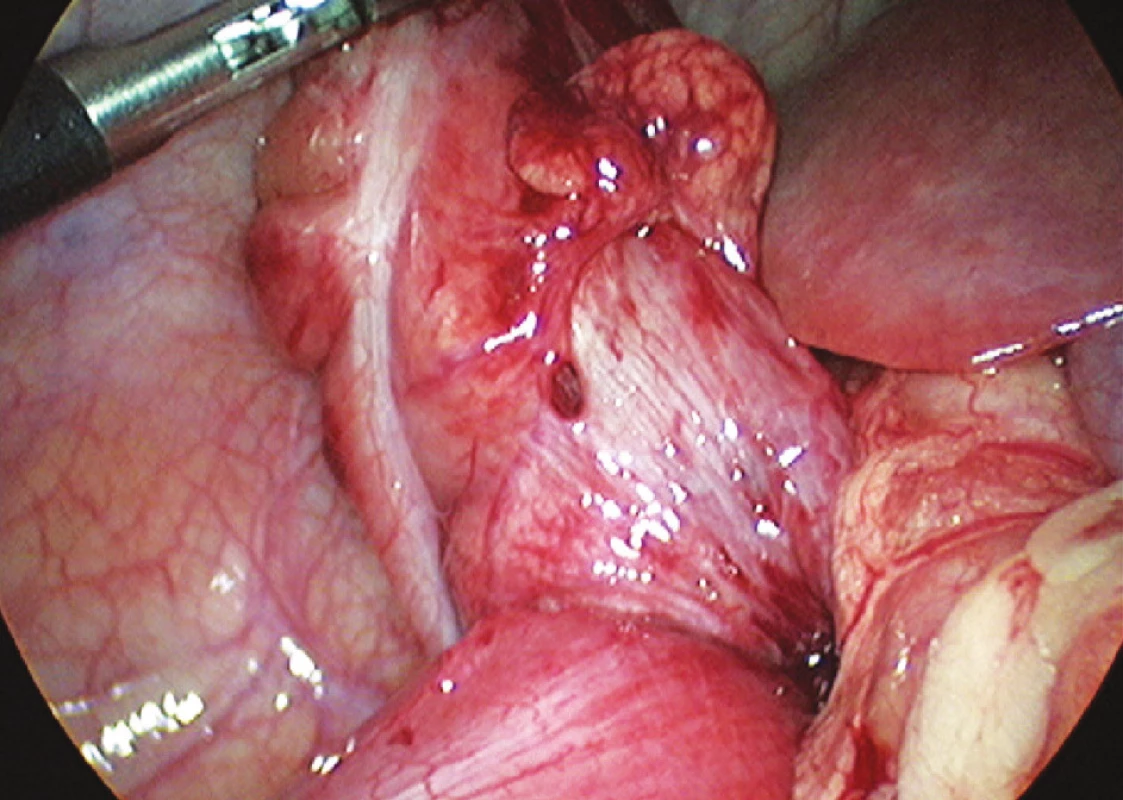
Potreba pooperačnej analgetickej liečby bola v LS skupine priemerne 1,1 dňa, v LA skupine priemerne 1,8 dňa, začiatok realimentácie bol v skupine LS väčšinou už v prvý pooperačný deň v LA súbore sme perorálny príjem povolili až na 2. pooperačný deň. Výraznejšie rozdiely sme zaznamenali v dĺžke hospitalizácie, priemerná dĺžka hospitalizácie v LS skupine bola 4,3 dňa, v skupine LA 6,9 dňa. V LA skupine bol jeden pacient reoperovaný pre včasný ileus (hospitalizácia 12 dní), aj bez zaradenia tohto údaju do výpočtu priemernej doby hospitalizácie by priemerná doba pobytu v nemocnici v skupine LA bola 6,3 dňa. Pooperačné komplikácie v skupine LS neboli, v skupine LA jedenkrát skorý ileózny stav. Operačné rany sa v oboch skupinách hojili per primam.
Výsledky sú v tabuľkách 1. a 2.
Tab. 1. Laparoskopicky dezinvaginovaní pacienti (pacienti 6 a 7 po recidíve ileokolickej invaginácie, realizovaná dezinvaginácia + ileo-cékopexia) 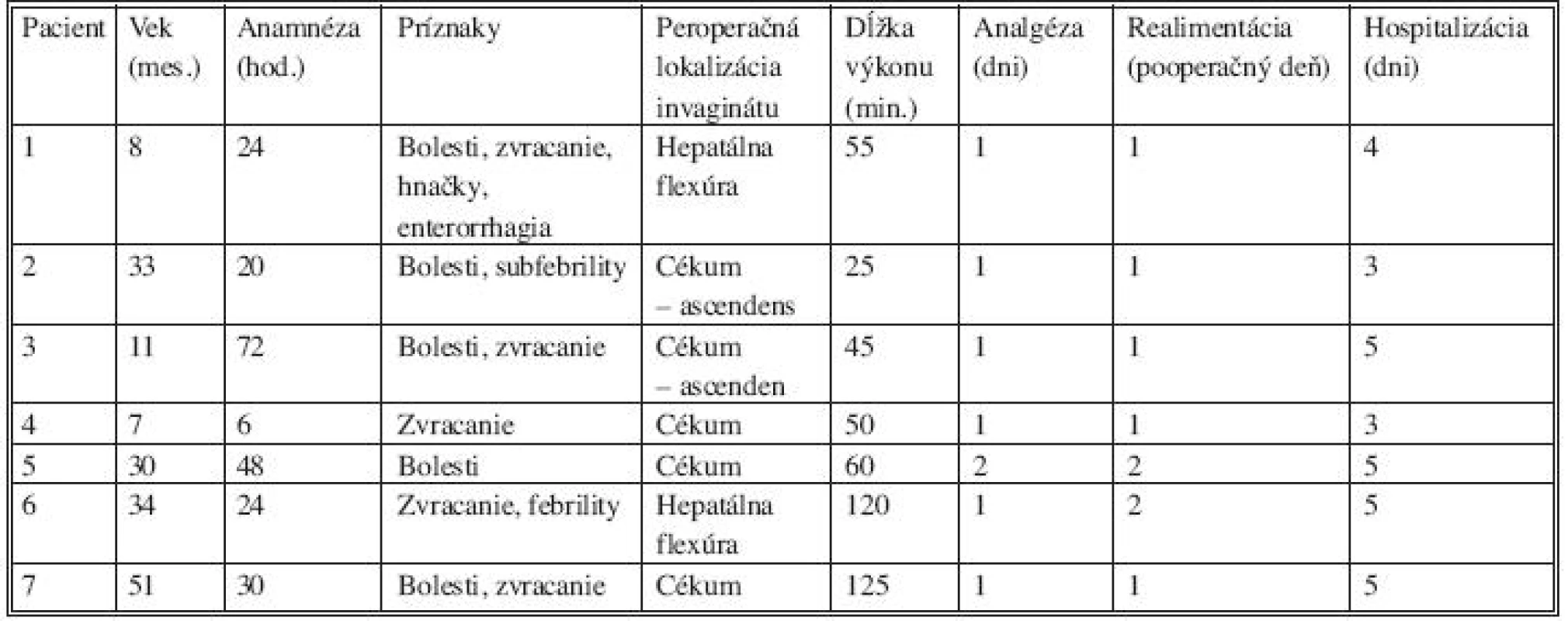
Tab. 2. Pacienti dezinvagovaní cestou laparotómie (pacient VIII - resekcia ileocékalnej oblasti pri manuálne nereponibilnej invaginácii, pacient IX – pacient s recidivujícou invagináciou, dezinvaginácia + ileocékopexia 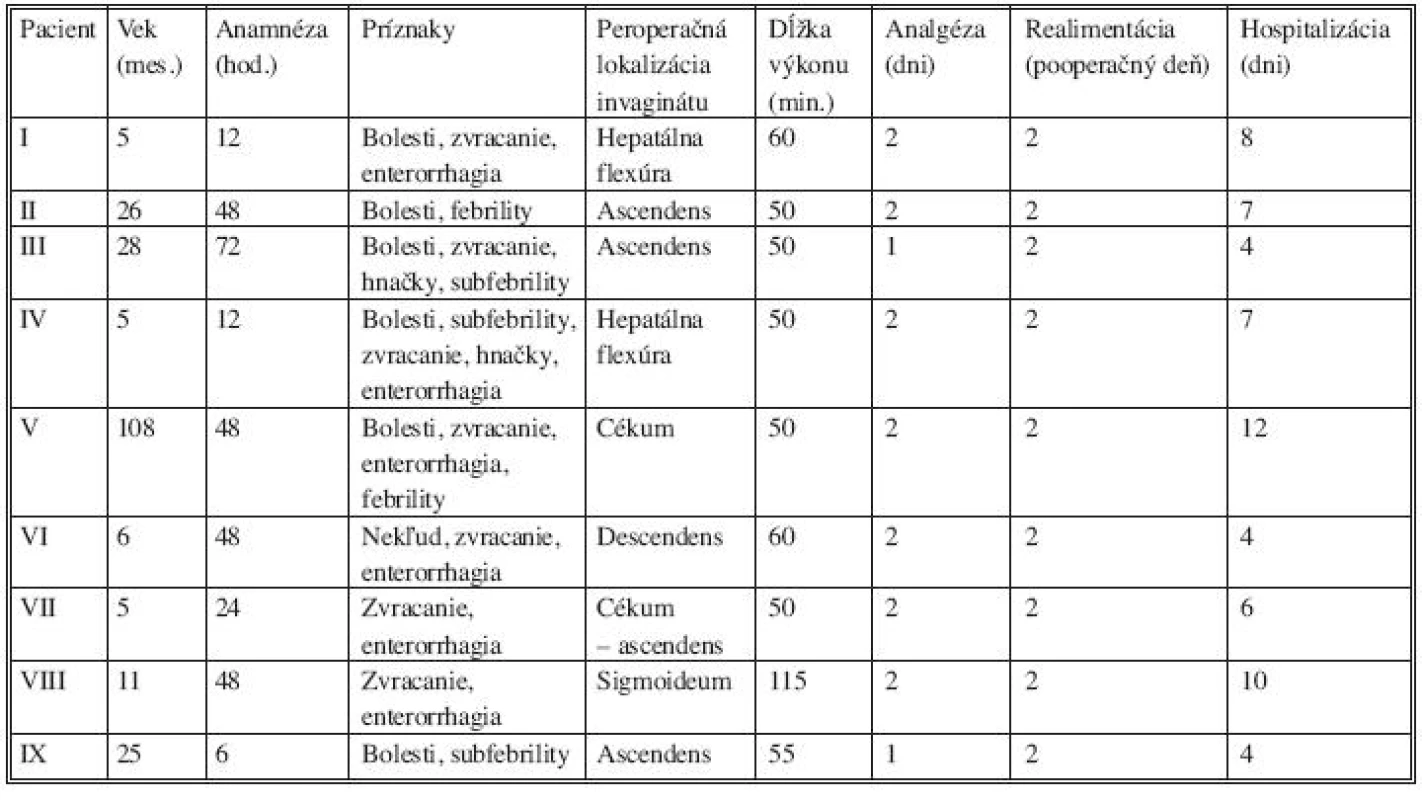
DISKUSIA
Liečba intestinálnej invaginácie v detskom veku je dominantne konzervatívna. Faktory, ktoré môžu významne ovplyvniť úspešnosť konzervatívneho prístupu, sú dĺžka anamnézy a prítomnosť eventuálneho patologického vodiaceho bodu. V nekomplikovaných prípadoch sa uvádza 80 až 90% úspešnosť hydrostatickej (pneumatickej) dezinvaginácie [1, 4, 7, 8]. Zostávajúcich 10–20 % pacientov sa musí pre neúspešnosť resp. nekompletnosť konzervatívnej dezinvaginácie podrobiť operačnému výkonu. Nie je zriedkavosťou, že po uvedení pacienta do celkovej anestézie (prípadne so svalovou relaxáciou), chirurg pri laparotomii invagináciu už nenachádza – prisudzuje sa to analgeticko-relaxačnému účinku narkózy. Ide približne o 10 % invaginácií, ktoré sa nepodarí rádiologicky dezinvaginovať a ktoré sa spontánne dezinvaginujú do času operácie [7]. Na našom pracovisku od roku 2006 hydrostatickú dezinvagináciu realizujeme v celkovej anestézii, pričom od tohto obdobia sme nezaznamenali ani jeden prípad spontánnej perioperačnej dezinvaginácie. Náš údaj o 74,7% úspešnosti hydrostatickej dezinvaginácie sa približuje literárnym údajom. Vzhľadom na viacero pacientov s anamnézou dlhšou ako 24 hodín, a s tým súvisiacou invagináciou do aborálnejších úsekov kolón považujeme približne 75% úspešnosť konzervatívneho postupu za primeranú.
Chirurgická liečba je rezervovaná pre pacientov po neúspechu konzervatívnej RTG dezinvaginácie alebo pri príznakoch perforácie. Indikáciou pre primárnu laparotómiu je manifestný obraz s peritoneálnymi príznakmi alebo dlhý odstup od začiatku ileózneho stavu.
Klasický laparotomický prístup je po neúspechu konzervatívnej liečby v poslednej dobe čoraz častejšie alternovaný prístupom laparoskopickým, na niektorých pracoviskách už LS prístup dominuje [5]. Na našom pracovisku určuje indikačné rozhodnutie k laparoskopickému prístupu okrem dĺžky anamnézy aj laparoskopická erudícia službukonajúceho chirurga (väčšina operačných intervencií bola realizovaná v ústavnej pohotovostnej službe).Viacerí autori udávajú, že LS je indikovaná iniciálne u všetkých hemodynamicky stabilných pacientov, ktorí nemajú známky nekrózy čreva alebo perforácie a u ktorých distenzia čreva neovplyvní možnosť dosiahnuť adekvátne pneumoperitoneum [1, 3, 5]. Pacienti s distendovaným črevom nie sú vhodní kandidáti k LS revízii. Črevná distenzia robí LS problematickejšou a nebezpečnejšou, zároveň odráža vyššiu pravdepodobnosť prítomnosti vodiaceho bodu alebo nekrózy čreva [5]. Niektorí chirurgovia používajú LS k ďalším pokusom o hydrostatickú dezinvagináciu [4]. Laparoskopická vizualizácia nielen zníži počet zbytočných laparotómií, ale tiež podporí efektivitu hydrostatickej dezinvaginácie, čím vedie k ďalšiemu až 30 % zníženiu potreby laparotomie [8]. Úspešnú dezinvagináciu podporujú dobrá anestézia so svalovou relaxáciou, vizuálna kontrola stavu čreva pred a počas procesu dezinvaginácie, ktorá dáva bezpečnú možnosť vytvoriť vyšší intraluminálny tlak (do 150 mm Hg) [1].
Veľký rozdiel medzi LA a LS prístupom je v samotnom procese dezinvaginácie. Pri klasickom laparotomickom prístupe je ťah za črevné segmenty kontraindikovaný. Namiesto toho sa hlava invaginátu tlačí orálnym smerom. Pri laparoskopii sa používa kombinácia trakcie za črevo proximálne od invaginácie a tlaku aplikovaného tesne distálne za intususceptom. Na začiatku dezinvaginácie sa treba vždy pokúsiť o čo možno najväčšiu dezinvagináciu tlakom graspera na distálne črevo, až následne realizovať ťah za črevné segmenty [3]. Z dôvodu použitia ťahu pri laparoskopickej dezinvaginácii treba byť mimoriadne opatrný kvôli možnému poškodeniu čreva [3, 5]. V kontraste s literárnymi údajmi, považujeme „vytláčanie“ intususcepta laparoskopickými inštrumentmi za trochu „iluzórnu“ záležitosť. V našom súbore pacientov sme pri ťahu za invaginované črevo pomocou atraumatického graspera nezaznamenali ani raz makroskopické poranenie črevnej steny.
Po úspešnej LS dezinvaginácii je treba starostlivo prezrieť celé črevo k ozrejmeniu kompletnosti výkonu, posúdeniu stavu krvnej cirkulácie uvoľneného čreva a prítomnosti eventuálnej organickej vyvolávajúcej príčiny [1]. Zhodnotenie kompletnosti dezinvaginácie spočíva v podrobnej examinácii céka, apendixu, distálneho ilea, a hlavne hladkého prechodu serózy v oblasti ileo-cékalnej junkcie. Čo sa týka spektra patologických vodiacich bodov, najčastejšie sa vyskytuje Meckelov divertikel, menej často hamartómy, adenomyómy, polypózy (Peutzov-Jeghersov syndróm), hemangiómy, intestinálne duplikatúry a cysty [4]. Čím je pacient starší, tým je pravdepodobnosť prítomnosti patologického vodiaceho bodu vyššia. Van der Laan preto uvádza, že u pacientov starších ako 3 roky LS prístup obyčajne neprináša želaný benefit, väčšina z nich má totiž sekundárnu invagináciu a následne vyžadujú resekčný výkon [7].
Nutnosť konverzie pri LS dezinvaginácii varíruje v pomerne širokom intervale 12 až 50 % prípadov [1, 3, 5, 7]. Rozhodnutie ku konverzii treba urobiť pokiaľ sú prítomné známky črevnej nekrózy, keď je ťažko kompromitovaná vaskularita čreva a pri náleze patologického vodiaceho bodu [3, 5, 7]. Tieto nálezy vyžadujú otvorený prístup s potrebou resekčného výkonu. Konverziu si môžu vynútiť aj technické problémy pri najmenších deťoch (malý objem brušnej dutiny) s distendovanými črevnými kľučkami [1]. Sami sme museli konvertovať zatiaľ jedenkrát, pri laparoskopicky nereponovatelnom intususcepte. Pokročilosť nálezu pri následnej laparotomii vyústila do ileocékalnej resekcie s ileo-ascendento anastomózou.
Laparoskopický prístup poskytuje oproti klasickej laparotómii viaceré benefity. Viaceré štúdie v tejto oblasti dokumentujú pri LS dezinvaginácii porovnateľné alebo kratšie operačné časy [1, 3, 4], kratšie obdobie pooperačnej analgetickej liečby, rýchlejšiu nekomplikovanú realimentáciu [3, 6], skrátenie doby hospitalizácie [1, 4, 5]. Menej traumatická povaha LS vo všeobecnosti zvyšuje pacientov komfort v pooperačnom období s následným skrátením rekonvalescencie, poskytuje benefit lepšieho kozmetického vzhľadu, minimalizuje možnosť pooperačných komplikácii, hlavne ranových a adhezívnych komplikácii.
ZÁVER
Laparoskopická dezinvaginácia sa stala súčasťou algoritmu riešenia invaginácie u detí po neúspechu konzervatívneho postupu a predchádza otvorenej laparotomickej revízii. Napriek určitej nevýhode laparoskopického prístupu v porovnaní s klasickou otvorenou cestou (nemožnosť taktilnej revízie dezinvaginovaného čreva) sa nám javí, že jej početné benefity ju favorizujú pred laparotómiou. Miniinvazívny postup je však viazaný na skúseného laparoskopického chirurga. Nami prezentovaný zatiaľ malý súbor pacientov neumožňuje postuláciu všeobecnejších záverov, dúfame však, že v blízkej budúcnosti to už platiť nebude.
MUDr. Pavol Omaník, Ph.D.
Studenohorská 1
841 03 Bratislava
Slovenská republika
e-mail: pavol.omanik@gmail.com
Zdroje
1. Poddoubnyi, I. V., Dronov, A. F., Blinnikov, O. I., et al. Laparoscopy in the treatment of intussusception in children. J. Pediatr. Surg., 1998; 33 : 1194–1197.
2. Tošovský, V. Náhlé příhody břišní u dětí – včasná diagnostika. Praha, Grada Publishing, 1996.
3. Bailey, K. A., Wales, P. W., Gerstle, J. T. Laparoscopic versus oper reduction of intususception in children: a single-institution comparative experience. J. Pediatr. Surg., 2007; 42 : 845–848.
4. Dronov, A. F., Poddoubnyi, I. V., Smirnov, A. N., et al. Laparoscopy in the tretment of intestinal invagnation in children. Khirurgiia, 2003; 11 : 28–32.
5. Kia, K. F., Mony, V. K., Drongowski, R. A., et al. Laparoscopic vs open surgical approach for intussusception requiring operative intervention. J. Pediatr. Surg., 2005; 40 : 281–284.
6. Lai, I. R., Huang, M. T., Lee, W. J. Mini-laparoscopic reduction of intussusception for children. J. Formos. Med. Assoc., 2000; 99 : 510–512.
7. van der Laan, M., Bax, N. M. A., van der Zee, D. C. The role of laparoscopy in the management of childhood intussusception. Surg Endosc, 2001; 15 : 373–376.
8. Al-Qahtani, A. R., Almaramhi, H. Minimal acces surgery in neonates and infants. J. Pediatr. Surg., 2006; 41 : 910–913.
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2010 Číslo 7- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- Stillova choroba: vzácné a závažné systémové onemocnění
- Metamizol v léčbě různých bolestivých stavů – kazuistiky
-
Všechny články tohoto čísla
- Význam biopsie sentinelovej uzliny pri včasnom karcinóme prsníka
- Ovariálny hyperstimulačný syndróm v diferenciálnej diagnostike náhlej brušnej príhody
- Miesto laparoskopie v liečbe invaginácie u detí
- Transplantace jater u dětí redukovaným štěpem
- Invaginace tenkého střeva v dospělosti
- Léčba píštělí orální části gastrointestinálního traktu na chirurgické jednotce intenzivní péče
- Výsledky a komplikace laparoskopické adjustabilní bandáže žaludku – 12 let zkušeností
- Přínos PET/CT v předoperačním stagingu karcinomu pankreatu
- Nezvyčajné metastazovanie adenokarcinómu rekta
- Zriedkavá komplikácia po šití anastomózy biofragmentilným prstencom Valtrac© – kazuistika a prehľad literatúry
- Chirurgické riešenie failed back surgery syndrómu FBSS pomocou zadnej lumbálnej medzitelovej fúzie PLIF so zadnou transpedikulárnou stabilizáciou
- Submukózní lipom jako příčina invaginace v dospělém věku
- Akútne poranenia laterálneho väzivového aparátu členkového kĺbu
- Hallux flexus – dôsledok poúrazového zakliesnenia šľachy flexor hallucis longus v mieste zlomeniny tíbie
- K životnímu jubileu prim. MUDr. Adolfa Grygy, CSc.
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Invaginace tenkého střeva v dospělosti
- Ovariálny hyperstimulačný syndróm v diferenciálnej diagnostike náhlej brušnej príhody
- Nezvyčajné metastazovanie adenokarcinómu rekta
- Význam biopsie sentinelovej uzliny pri včasnom karcinóme prsníka
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



