-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Střípky ze stolu revizního lékaře
Snippets from the reviewer’s desk
The article presents some minor experiences of a review physician, both from contact with policyholders and medical care providers. It explains the division of the basic set of services of general practice and general medicine for children and adolescents, also deals with current issues of reimbursement of home lung ventilation.
Keywords:
reimbursement of medicines, medical aids and health care – protective limit of supplements for medicinal substances – services in capitation – home artificial lung ventilation
Autoři: J. Krynská
Působiště autorů: revizní lékař VZP ČR
Vyšlo v časopise: Reviz. posud. Lék., 24, 2021, č. 2-4, s. 46-50
Kategorie: Původní práce, souhrnná sdělení, kazuistiky
Souhrn
Článek uvádí několik drobných zkušeností revizního lékaře, a to z kontaktu s pojištěnci i s poskytovateli zdravotních služeb. Vysvětluje rozdělení základního souboru výkonů odbornosti všeobecné praktické lékařství a praktické lékařství pro děti a dorost a věnuje se i aktuální problematice úhrady domácí plicní ventilace.
Klíčová slova:
úhrady léčiv, zdravotních pomůcek a zdravotní péče – ochranný limit doplatků na léčivé látky – výkony v kapitaci – domácí umělá plicní ventilace
ZÁMĚR LÉKAŘE ČI SNAHA POJIŠTĚNCE?
Mezi základní zákony upravující působení zdravotních pojišťoven a hospodaření s veřejným zdravotním pojištěním patří zákon č. 551/1991 Sb., o Všeobecné zdravotní pojišťovně České republiky, ve znění pozdějších předpisů, zákon č. 280/1992 Sb., o resortních, oborových, podnikových a dalších zdravotních pojišťovnách, zákon č. 592/1992 Sb., o pojistném na veřejné zdravotní pojištění, ve znění pozdějších předpisů a zákon č. 48/1997 Sb., o veřejném zdravotním pojištění a o změně a doplnění některých souvisejících zákonů, ve znění pozdějších předpisů.
Mezi základní výdaje zdravotních pojišťoven patří platby za hrazené služby podle smluv uzavřených s jejich poskytovateli (u nesmluvních poskytovatelů úhrady nákladů na neodkladnou zdravotní péči u nás i v cizině), úhrady léčivých přípravků a zdravotnických prostředků poskytovatelům lékárenské péče, v případě zdravotnických prostředků výdejcům, u očkovacích látek distributorům a nově i pracovištím poskytujícím testování/očkování u onemocnění covid-19 (podle aktuálních pokynů ministerstva zdravotnictví).
Podrobný výčet hrazených služeb a způsob poskytování jejich úhrad definuje zákon č. 48/1997 Sb., část pátá, podmínky poskytování zdravotních služeb.
Vzhledem k neustálému rozvoji poznatků o nemocech, diagnostice, lécích a nových léčebných metodách je nutno průběžně aktualizovat i podmínky úhrad z prostředků veřejného zdravotních pojištění, a to u léčiv i u jednotlivých zdravotních výkonů. Aktualizace se děje na základě jednání zástupců odborných společností a poskytovatelů služeb, zástupců zdravotních pojišťoven, ministerstva zdravotnictví i Státního ústavu pro kontrolu léčiv.
Znamená to tedy, že nelze z veřejného zdravotního pojištění poskytnout přímou platbu pojištěnci, vyjma programů podpory zdraví z fondu prevence. Ale i ty jsou předem strukturovány a každoročně upravovány podle aktuálních potřeb a možností, a finanční částka je, stejně jako u nadlimitních započitatelných doplatků, zasílána na účet pojištěnce.
Jakkoli je skutečnost, že nemáme zaveden tzv. pokladenský systém, známa již léta, stále se děje, že přichází pojištěnec s tím, že byl odkázán na zdravotní pojišťovnu, zda mu náklady za vydanou přímou platbu uhradí. Většinou jde o skrytou nadstandardní péči nebo o výkony poskytovateli nenasmlouvané či neuvedené v Seznamu zdravotních výkonů s bodovými hodnotami, někdy také o zdravotnické prostředky neuvedené v Číselníku zdravotních pojišťoven, na který Metodika/ Úhradový katalog VZP-ZP odkazuje.
Stává se i to, že nejsou dodrženy preskripční limitace a léčivo hrazené jako zvlášť účtovaný léčivý přípravek (ZULP), tedy ve spojení s léčebným výkonem, je předepsán na recept, a tedy dán k úhradě pojištěnci; zda záměrně či nikoli je věcí lékaře a do vztahu lékař-pacient zdravotní pojišťovna nevstupuje.
Častým problémem pak je přímá platba poskytovateli, která nebyla předem sjednána, respektive na kterou pojištěnec nebyl upozorněn. Tady apelujeme zejména na stomatology, z etického hlediska a také v rámci dobré klinické praxe nutno každou přímou úhradu prodiskutovat předem a klient s ní musí souhlasit. Jen tak se předejde zklamání a oboustranné nespokojenosti.
Upozorňuji také na ochranné limity doplatků na léčivé látky, které jsou aktuálně nastaveny následovně:
• 500 Kč u pojištěnců starších 70 let za kalendářní rok, během kterého tento věk dovršili, pro invalidní osoby ode dne podání kopie o posouzení zdravotního stavu nebo o přiznání invalidního důchodu třetího stupně
• 1 000 Kč u dětí mladších 18 let
• 1 000 Kč u osob starších 65 let
• 5000 Kč platí jako ochranný limit pro ostatní pojištěnce.
Někdy je potřebné, aby systém započitatelných a nezapočitatelných doplatků i s ohledem na ochranné limity vysvětlil pojištěnci revizní lékař, který je jako konzultant pracovnicím klientského centra k dispozici.
VÝKONY ODBORNOSTI 001 – VŠEOBECNÉ PRAKTICKÉ LÉKAŘSTVÍ, A ODBORNOSTI 002 PRAKTICKÉ LÉKAŘSTVÍ PRO DĚTI A DOROST
Pro usnadnění praxe a snížení administrativní zátěže bylo v roce 2013 na základě jednání mezi zástupci zdravotních pojišťoven a zástupci Sdružení praktických lékařů ČR, a jejich iniciativního návrhu, přistoupeno k dohodě o základním souboru výkonů této odbornosti, platném od 1. 1. 2014, a zejména v obligatorních a fakultativních výkonech každoročně aktualizovaném. Základní soubor výkonů byl rozdělen do jednotlivých kategorií, které jsou uváděny v Příloze č. 1. smlouvy o poskytování zdravotní péče.
• Kapitované výkony – tento soubor výkonů nelze na registrované pojištěnce vykazovat, jde o paušální platbu na osobu u každého registrovaného pojištěnce.
• Obligatorní výkony – jsou nasmlouvány zdravotními pojišťovnami v plném rozsahu, a smluvní poskytovatel odbornosti 001 je povinen je pojištěncům poskytovat.
Fakultativní výkony – rozdělené do 2 souborů, a to:
1. F1 fakultativní výkony povinné – jsou poskytovateli odbornosti 001 nasmlouvány vždy, pokud o ně požádá a doloží splnění všech podmínek pro provádění výkonu.
2. F2 fakultativní výkony doporučené – nemusí být nasmlouvány vždy a v plném rozsahu, ale pouze na základě individuální dohody mezi poskytovatelem odbornosti 001 a konkrétní zdravotní pojišťovnou, se zřetelem k dostupnosti péče, a u akreditovaných pracovišť k edukaci budoucích praktických lékařů.
Základní kapitační platba závisí zejména na počtu ordinačních hodin a jejich rozložení a násobí se nákladovým indexem podle věku pacienta, jenž zohledňuje náročnost péče o starší klienty. Počet registrovaných pacientů není omezen. Kombinovanou kapitačně-výkonovou platbu mají i praktičtí lékaři pro děti a dorost, odbornost 002.
Přehled kapitovaných výkonů v odbornosti 001 a 002 v roce 2020 podávají tabulky 1 a 2.
Tab. 1. Kapitované výkony odbornosti 001 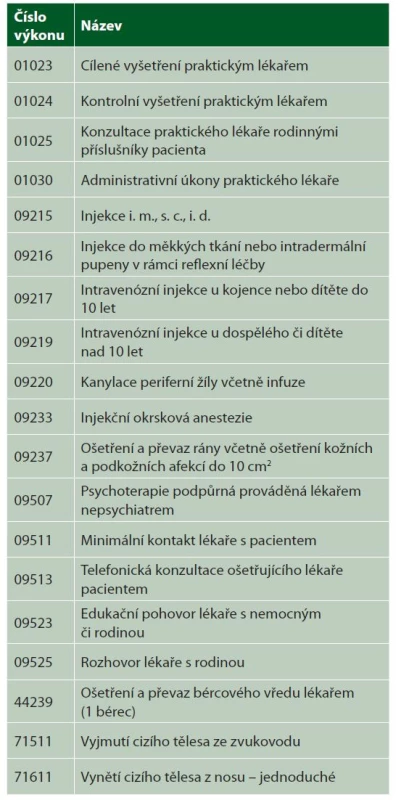
Tab. 2. Kapitované výkony odbornosti 002 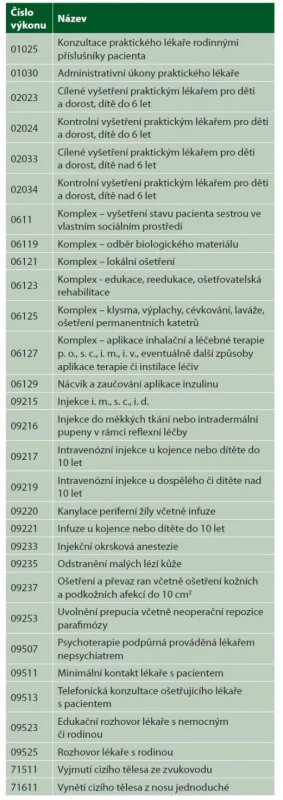
Pro práci revizního lékaře to znamená, že tyto výkony nejsou v přehledu vykázaných výkonů u pacientů uvedeny ve větším množství, neboť se vykazují jen u neregistrovaných pacientů.
DOMÁCÍ PLICNÍ VENTILACE – DUPV
Dýchání je základní biologickou potřebou člověka a vždy byly hledány způsoby, jak ventilační funkci plic udržet. Při epidemii poliomyelitidy v polovině minulého století byly používány ventilátory, zvané „železné plíce“, které zevním negativním podtlakem pomáhaly dýchat ochrnutým pacientům. Současně docházelo k postupnému vývoji mechanických ventilátorů, které pomocí pístů pracovaly na principu napodobení dechového vzorce inspirium – dechová pauza – expirium. Moderní ventilační přístroje napodobují fyziologickou funkci plic nejen ve frekvenci nádech a výdech, ale i v možnostech moderovat výši inspiračních a expiračních tlaků a velikost objemu ventilovaného vzduchu. Umělá plicní ventilace nahrazuje nepřítomné, nedostatečné nebo zcela vymizelé spontánní dýchání, ať už je etiologie v poruše dýchacího nebo nervosvalového systému. K jejímu využití přispěla i možnost zavedení tracheostomie namísto původní intubace.
Krátkodobá umělá plicní ventilace (UPV) se děje k zajištění plicní ventilace při celkové anestezii a bezprostředně po operačním výkonu, jsou ale stavy, které vyžadují UPV dlouhodobou až trvalou a její převedení do vlastního sociálního prostředí (domácí umělá plicní ventilace, DUPV) je z etického i ekonomického hlediska přínosné.
Mezi nejčastější onemocnění vedoucí k selhání ventilace a globální respirační insuficienci patří chronická obstrukční choroba bronchopulmonální, hypoventilační syndrom u obezity, restrikční onemocnění hrudníku, neuromuskulární onemocnění a některá onemocnění centrální nervové soustavy.
K porozumění celému procesu dýchání je dobré podívat se na různost funkcí ventilace a respirace. Vlastní výměnu dýchacích plynů (respiraci) zajišťují plíce ve svých alveolech, v součinnosti se systémem oběhovým. Jejich nedostatečnost způsobuje parciální respirační insuficienci, kterou lze kompenzovat aplikací kyslíku. Ten je jako léčebný prostředek dodáván tělu pomocí oxygenerátoru, nebo přes zásobníky tekutého kyslíku či z tlakové láhve, pro použití v domácím prostředí byla vypracována metodika úhrady v 90. letech minulého století a ustáleny i podmínky úhrady z veřejného zdravotního pojištění. Indikující odborností je pneumologie-205 a podmínkou je adekvátní provedení kyslíkového testu s určením nutného minutového průtoku kyslíku, vedoucího ke zvýšení arteriální tenze kyslíku nejméně o 1 kPa a minimálně na hodnotu 8 kPa bez zvýšení PaCO2 o 1 kPa. Při požadavku na úhradu tekutého kyslíku nutno doložit efektivitu pomocí šestiminutového testu chůzí (6MWT). Podrobná metodika k provádění testů je popsána na stránkách odborné společnosti pneumologie (www.pneumologie. cz), podmínky úhrady jsou definovány v dokumentu Metodika k úhradovému katalogu VZP-ZP, část P, kapitola 10.
Ventilace je způsob výměny vzduchu mezi plícemi a vnějším prostředím, v podstatě funkce dechové pumpy. V důsledku její nedostatečnosti dochází k alveolární hypoventilaci, jejím důsledkem je nejen snížení oxygenace, ale i vzestup koncentrace oxidu uhličitého, tedy hyperkapnie. K efektivnímu odstranění globální respirační insuficience slouží neinvazivní podpora ventilace (NIV), někdy i v kombinaci s oxygenoterapií.
Neinvazivní ventilace (NIV) je jakákoli forma dechové podpory pacientů bez použití invazivního vstupu, tedy podpora výměny dýchacích plynů pomocí masky, nazální sondy, nebo ventilátory s využitím pozitivních tlaků – přístroje BIPAP (Bilevel Positive Airway Pressure), které mají modifikovatelnou frekvenci i používaný vzduchový objem včetně nastavení inspiračních i exspiračních tlaků. Indikace a podmínky NIV jsou v Metodice k úhradovému katalogu VZP-ZP, část P, kapitola 10 dobře zpracovány.
Problémy vznikají při nutnosti použití NIV více než 16 hod. denně nebo při riziku rychlé progrese onemocnění, kdy je dobré zvážit nákladnější přístroje s možností přechodu na ventilaci invazivní.
Kód 559391 pro indikaci NIV DUPV bude uveden v příloze č. 3 novely zákona č. 48/1997 Sb., která však ještě nevstoupila v platnost, a proto je zatím nutno úhradu pronájmu těchto přístrojů dohodnout s dodavatelem.
Domácí umělá plicní ventilace (DUPV) je projekt, který byl dlouhodobě testován (po dobu 10 let od roku 2003) jako pilotní projekt Všeobecné zdravotní pojišťovny (VZP) ve spolupráci s Ministerstvem zdravotnictví ČR a Fakultní nemocnicí Brno Bohunice. Po roce 2013 dále upřesňována metodika provedení z hlediska medicínského i ošetřovatelských postupů, etického, ekonomického, filozofického i právního. Na její nákladnosti se podílí nejen přístrojové vybavení a technika, ale i služby s péčí o pacienta spojené. Péče o pacienta na DUPV vyžaduje multidisciplinární spolupráci odborností anesteziologie a intenzivní medicína, neurologie, pneumologie, pediatrie, rehabilitační medicína, paliativní medicína, praktické lékařství, rehabilitace, ošetřovatelská a domácí péče.
Mezi zdravotní kritéria předání pacienta k invazivní (iDUPV) patří zajištění dýchacích cest tracheostomií, stabilita výměny dýchacích plynů v plicích bez nutnosti jiného kontinuálního monitorování než SpO2, hemodynamická stabilita a stabilita vnitřního prostředí, případně zajištění adekvátního umělého přístupu k podávání výživy a medikace. Indikováni jsou pacienti s nutností UPV, u kterých selhaly pokusy o weaning/ odvykání od UPV na oddělení následné intenzivní péče (NIP) dospělých nebo v akutní lůžkové péči u dětí a je předpoklad nutnosti dlouhodobé či trvalé ventilační podpory. Cílem je zlepšení kvality života a/nebo prodloužení přežití, pokud to rodinná, bytová a sociální situace umožňuje. Podmínkou je souhlas pacienta nebo jeho zákonného zástupce, souhlas a zaškolení pečující blízké osoby k poskytování laické ošetřovatelské péče, i souhlas dalších poskytovatelů, kteří budou poskytovat související zdravotní služby. Podmínkou je i to, aby registrující všeobecný praktický lékař nebo praktický lékař pro děti a dorost byl s realizací DUPV u svého registrovaného pacienta seznámen a vyjádřil svůj souhlas. V této oblasti spolupracuje s intenzivistou a agenturami domácí péče. V ideálním případě má být tato agentura „certifikovaná“, tj. se zkušeností v oblasti UPV, dostatečně personálně vybavená se schopností orientovat se v dané problematice.
V souvislosti s DUPV je pro praktické lékaře a praktické lékaře pro děti a dorost zaváděn nový výkon 02242 (VZP) Bonifikace – návštěva pacienta v režimu DUPV, jenž se přičítá k výkonům SZV návštěvní služby – 01150, 01160, 01170,01180 s hodnotou 50 bodů.
Nový výkon 15122 (VZP) převzetí pacienta v režimu DUPV pro odbornost VPL a PLDD v hodnotě 474 bodů, určený k vykázání při převzetí pacienta z péče lůžkového zařízení či při změně registrujícího lékaře.
DUPV navrhuje smluvní poskytovatel zdravotních služeb, u kterého je pacient indikovaný k DUPV hospitalizován, a to lékař v odbornosti anestezie a intenzivní medicína, interna, kardiologie, neurologie, pneumologie (podle přílohy zákona č. 48/1997 Sb.). Na žádance je nutné vyplnit kód zdravotnického prostředku pro technické zajištění DUPV vybraný z platného Úhradového katalogu VZP-ZP. Zásadní je rozdělení na péči o mobilního či imobilního pacienta. Mobilní pacient je soběstačný nebo částečně soběstačný (kategorie 1 a 2 podle platného seznamu zdravotních výkonů (SZV), za imobilního pacienta je považován pacient vyžadující zvýšený dohled nebo zcela imobilní (podle kategorie 3 a 4 dle SZV) a dítě do 10 let.*
Žádost o DUPV ve formulářové podobě (VZP 21/2013) musí obsahovat všechny náležitosti a nutné podklady k vyřízení dané metodikou – viz https://www.vzp.cz/ poskytovatele/informace-pro-praxipece-o-pacienty-na-domaci-umele-plicni-ventilaci-dupv. Podává se na místně příslušnou Regionální pobočku Všeobecné zdravotní pojišťovny ČR podle místa poskytování zdravotních služeb navrhovatelem DUPV.
Revizní lékař VZP schvaluje žádanku ve správním řízení a po jejím schválení žadatel zašle Poukaz VZP – 13/2018 dodavateli konkrétního zdravotnického prostředku. Seznam subjektů s uzavřenou dodavatelskou smlouvou je zveřejněn na www.vzp.cz. Poukaz je možno vystavit až na základě schválené Žádanky o schválení/ povolení.
* Pozn.: Kódy 0172965/0172966 jsou pouze signální VZP kódy pro technické zajištění DUPV u pacientů imobilních/mobilních s realizací DUPV před 1. 12. 2019.
Příloha č. 3 zákona č. 48/1997 Sb., v platném znění, kapitola 10.08. 01 Domácí plicní ventilace – tabulka 3.
Tab. 3. Příloha č. 3 zákona č. 48/1997 Sb., v platném znění, kapitola 10.08.01 Domácí plicní ventilace 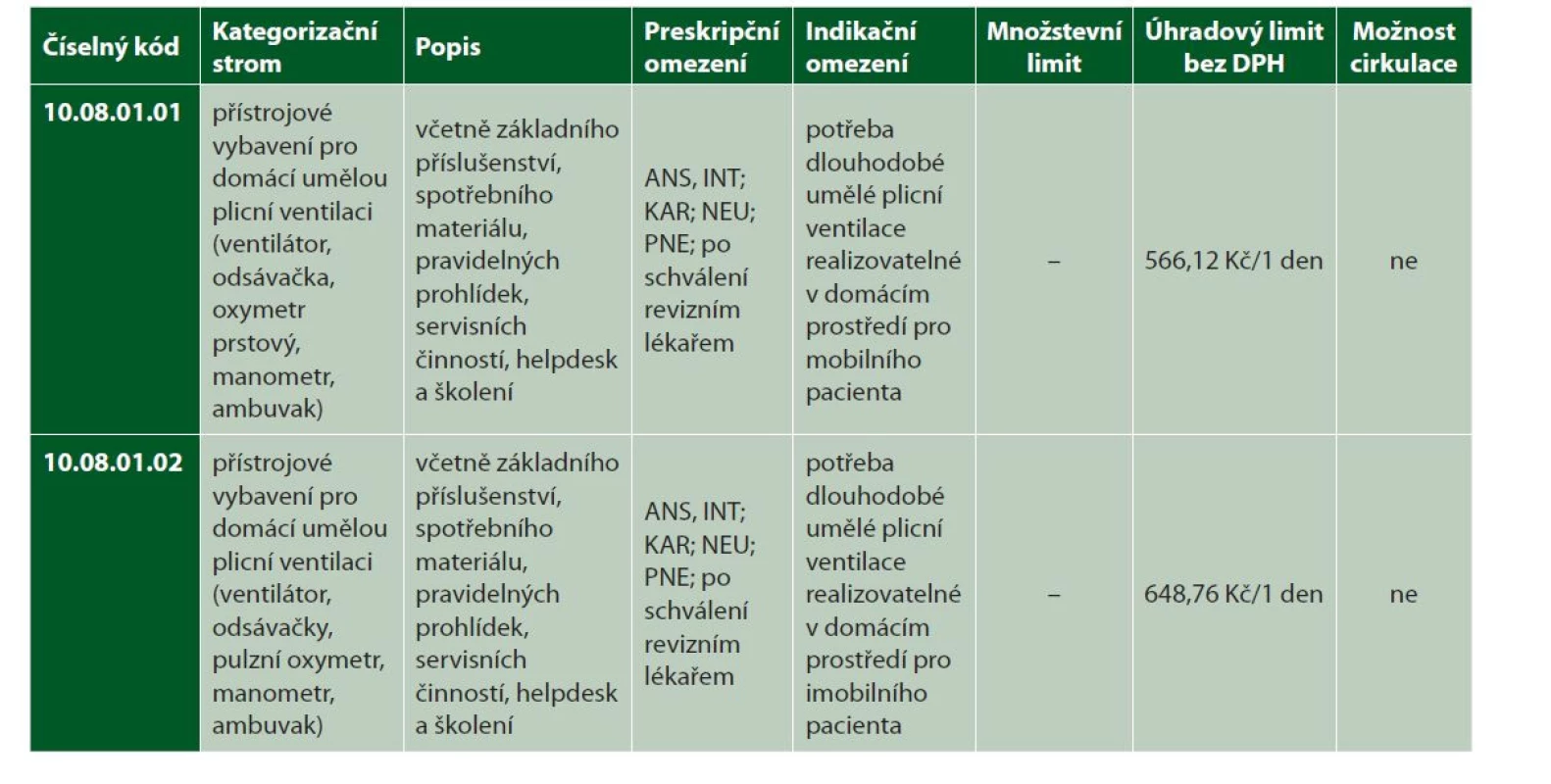
ZÁVĚR
Z uvedeného je zřejmé, jak pestrá a všestranná je práce revizního lékaře, a to nejen administrativní, ale i v jednání s poskytovateli a pojištěnci podle aktuálních potřeb. Znamená ochotu trvale se vzdělávat, sledovat změny v lékařské i společenské oblasti, být na svém místě korektní a k pomoci všem zúčastněným subjektům.
Adresa pro korespondenci:
MUDr. Jana Krynská
Branislavova 1415/1
266 01 Beroun
e-mail: jana.krynska@vzp.cz
Štítky
Posudkové lékařství Pracovní lékařství
Článek vyšel v časopiseRevizní a posudkové lékařství
Nejčtenější tento týden
2021 Číslo 2-4- Úhrada léčivých přípravků podle § 16: Jak přesně postupovat?
- Vedolizumab v klinické praxi: pro koho, kdy a jak
- Vedolizumab je vhodný i pro déletrvající léčbu pacientů s IBD
- Vedolizumab v léčbě středně těžké až těžké aktivní Crohnovy nemoci
- Nové možnosti v terapii zánětlivých střevních onemocnění
Nejčtenější v tomto čísle- Syndrom demence v systému sociálního zabezpečení České republiky
- Střípky ze stolu revizního lékaře
- Problematika chronické renální insuficience v posudkové praxi
- Poznámky k hodnocení motorických funkcí v posudkovém lékařství
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



