-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Nové vyšetřovací a léčebné postupy u roztroušené sklerózy a jejich význam pro činnost posudkových lékařů při kontrole posuzování dočasné pracovní neschopnosti a při posuzování invalidity
New examination and therapeutic procedures in multiple sclerosis and their importance for the activity of advisory physicians in the controlling the evaluation of temporary incapacity of work or invalidity
Multiple sclerosis is the most frequent neurological disease affecting young patients, which can result in permanent invalidity at relatively young age. It is a polymorphic disease and presently cannot be causally cured up. A substantial progress has been reached recently in the research of the disease, modern diagnostic and therapeutic procedures have been introduced making it possible to establish the diagnosis and start efficient therapy, which can limit or stop activity of the disease.
The Pardubice Regional Hospital established a MS Center (Center for the Therapy of Multiple Sclerosis and Other Demyelination Processes) where patients with the diagnosis of multiple sclerosis and other demyelination processes are followed-up. The catchment area encompasses the Pardubice Region as well as neighboring areas. The Center was inaugurated in June 2004 being tenth in the Czech Republic at that time.Key words:
multiple sclerosis – attack – progression – Kurtzke Extended Disability Status Scale (EDSS) – long-term unfavorable health state – decreased capacity of work
Autoři: Strouhalová Ivana
Působiště autorů: OSSZ Chrudim
Vyšlo v časopise: Reviz. posud. Lék., 15, 2012, č. 1, s. 23-33
Kategorie: Souborné referáty
Souhrn
Roztroušená skleróza je nejčastější neurologické onemocnění postihující mladší pacienty, které může vést k trvalé invalidizaci již v poměrně mladém věku. Je to onemocnění polymorfní a dosud stále kauzálně neléčitelné. V současné době došlo k značnému pokroku ve výzkumu tohoto onemocnění, byly zavedeny moderní diagnostické a léčebné postupy, které umožňují včasné rozpoznání onemocnění a jeho účinnou léčbu, díky níž se daří aktivitu nemoci u mnoha pacientů omezit nebo zastavit.
Při Pardubické krajské nemocnici bylo vytvořeno MS centrum (Centrum pro léčbu roztroušené sklerózy a jiných demyelinizačních onemocnění, MS – multiple sclerosis), ve kterém jsou dispenzarizováni pacienti s diagnózou roztroušené sklerózy a jinými demyelinizačními onemocněními nejen z Pardubického kraje, ale i ze sousedních oblastí. Centrum zahájilo svoji činnost v červnu roku 2004 jako desáté v ČR.Klíčová slova:
roztroušená skleróza – ataka – progrese – Kurtzkeho škála – dlouhodobě nepříznivý zdravotní stav – pokles pracovní schopnostiRoztroušená skleróza mozkomíšní
Charakteristika onemocnění
Roztroušená skleróza mozkomíšní (RS) je chronické zánětlivé onemocnění centrálního nervového systému, které vede jak k demyelinizaci nervových vláken, tak k jejich přímé ztrátě. Patří mezi autoimunní onemocnění, přičemž cílovými antigeny pro autoimunitní ataku jsou antigeny myelinové pochvy, která obaluje nervová vlákna CNS.
Výskyt
Onemocnění je nejčastější u indoevropské rasy, především u osob skandinávského původu. Z geografického hlediska je častější v oblasti mírného pásma severní polokoule. Nárůst se zeměpisnou šířkou je dáván do souvislosti se slunečním svitem a vlivem vitaminu D na imunitní systém.
V České republice se odhaduje prevalence RS kolem 100–130 onemocnění na 100 000 obyvatel, přesná incidence není známa, neboť se jedná o nemoc s obtížně stanovitelným počátkem. V trendu se jeví lehký nárůst, a to i vlivem zlepšené a časné diagnostiky onemocnění. Nemoc většinou vzniká mezi 20. až 40. rokem života, ženy jsou postiženy dvakrát častěji než muži.
Vnímavost vůči chorobě je dána nejspíše geneticky, rovněž tak sklon k agresivnímu průběhu. Dále je nutné spolupůsobení celé řady zevních faktorů, jedná se zejména o infekce, hlavně virové. Dalšími faktory jsou například dlouhodobý stres, nedostatek vitaminu D, spekuluje se také o vlivu výživy a o vlivu zlepšení hygienických a sociálních podmínek moderní společnosti.
Etiopatogeneze
Onemocnění je charakterizované mnohočetnými zánětlivými infiltráty v CNS, především v bílé hmotě. V těchto infiltrátech se nachází aktivované T lymfocyty a makrofágy, méně B lymfocyty. V ložisku dochází k rozpadu myelinu a ztrátě axonů. V případě snížení zánětlivé aktivity může dojít k reparaci myelinu. Nejzávažnějším dějem při RS je destrukce vlastních nervových vláken. Dosud není známo, kolika mechanismy probíhá. Demyelinizované vlákno ztrácí schopnost vést elektrický impulz, vedení vzruchu v chronicky demyelinizovaných nervových vláknech je energeticky náročné a vede ke ztrátě axonů v pozdějších stadiích choroby.
Klinický obraz
Typ klinických příznaků závisí na oblasti, kde se vytvořil zánětlivý infiltrát. Mezi nejběžnější počáteční příznaky patří zánět optického nervu. Projevuje se zamlženým viděním, poruchami barvocitu, výpadky zorného pole až úplnou ztrátou zraku. K úpravě zraku obvykle dochází spontánně, ale ojediněle může být porucha zraku ireverzibilní.
K závažnějším příznakům patří poruchy hybnosti. Jedná se o obrny centrálního charakteru se zvýšenými reflexy, zvýšením svalového tonu, spasticitou, s přítomností pyramidových jevů. V průběhu choroby se poruchy hybnosti různě kombinují a vedou k invaliditě. Deficit hybnosti postupně narůstající od samého počátku nemoci je typický pro primárně progresivní formu.
Závažné jsou poruchy mozečkové, projevují se intenčním tremorem, ataxií, titubací, ataktickou chůzí, cerebelární dysartrií. Tyto potíže pacienta vždy významným způsobem invalidizují. Objevení se mozečkových příznaků je prognosticky nepříznivým znamením.
Z postižení mozkových nervů se vyskytují okohybné poruchy, vertigo, poruchy rovnováhy, neuralgie trigeminu a další.
Více než polovina pacientů trpí depresí (deprese u RS mají prokázanou několikanásobně zvýšenou sebevražednost), až 80 % pacientů s RS má sfinkterové a sexuální potíže, až 85 % pacientů je postiženo patologickou únavou. V současné době se zvýšená pozornost věnuje kognitivním a afektivním poruchám. Mohou být nenápadné, ale často rozhodují o schopnosti setrvat v zaměstnání.
Pojmy ataka a progrese
U ataky se jedná o vznik nových či o zhoršení již existujících neurologických příznaků, které trvají alespoň 24 hodin a nejsou spojeny s probíhající horečnatou infekcí. Progrese je přechodné zhoršení objektivního neurologického nálezu v délce trvání 3–6 měsíců.
Typy průběhu onemocnění
Klinicky izolovaný syndrom – vznik prvních klinických příznaků typických pro roztroušenou sklerózu, je přítomen pozitivní nález na magnetické rezonanci a v likvoru. Zahájení léčby v této době vede k oddálení další ataky.
Forma relaps-remitentní – nejčastější typ, asi u 80–85 % nemocných, probíhá v atakách a remisích. Ataka se v různě dlouhém časovém období upravuje (dny až měsíce), poté následuje období remise rozdílné délky bez vzniku nových klinických příznaků. Některé ataky mohou nechat následky v podobě patologického neurologického nálezu nebo invalidity.
Forma sekundárně progresivní – bývá plynulým pokračováním formy remitentní, přibližně polovina pacientů během 10 let trvání choroby přejde do tohoto stadia. Zánětlivá aktivita se snižuje, převažují degenerativní pochody v CNS. Klinicky tomu odpovídá nárůst neurologického deficitu, který je již nevratný. Relapsy již nejsou tak nápadné, nebo i chybí.
Forma primárně progresivní – postihuje zhruba 10–15 % pacientů, ataky nejsou přítomny, pozvolna narůstá neurologický deficit, obvykle v podobě spastické paraparézy dolních končetin. Vyskytuje se častěji u mužů a v případech, kdy nemoc vzniká v pozdějším věku.
Forma relabující-progredující – i mezi relapsy narůstá neurologický deficit. Často nemocné invalidizuje během několika málo let.
Nové vyšetřovací postupy
Do šedesátých let 20. století byla diagnostika roztroušené sklerózy čistě klinickou záležitostí. V osmdesátých letech byla doplněna o tehdy dostupná laboratorní vyšetření – mozkomíšní mok a evokované potenciály. V současné době se stala nejdůležitější pomocnou vyšetřovací metodou magnetická rezonance. Pokrok v lékařství vedl ke vzniku nových diagnostických kritérií. Byla publikována skupinou kolem McDonalda v roce 2001, upravena v roce 2005 Polmanem. Nová kritéria vycházejí z klinického obrazu a pomocných vyšetřovacích metod v tomto pořadí: MRI, vyšetření mozkomíšního moku (provádí se vyšetření oligoklonálních pásů nebo alespoň průkaz intratekální syntézy IgG) a konečně zrakové evokované potenciály. Cílem diagnostiky je prokázat rozsev zánětlivých ložisek v prostoru CNS a v čase.
Velký význam má skutečnost, že od zavedení těchto kritérií je možno stanovit diagnózu RS u většiny nemocných již během prvního roku onemocnění, a to i u klinicky izolovaného syndromu – stavu podezřelého z rozvoje RS. Stejně tak k průkazu diseminace v čase stačí vznik nového ložiska na MRI, není nutné čekat na vývoj nové klinické ataky, vychází se z aktivity na MRI. Praktický význam spočívá v možnosti včasného zahájení léčby. Zvýšené náklady účelně vynaložené v časném stadiu zkracují morbiditu, snižují invaliditu i letalitu.
V Příloze 1 jsou uvedena revidovaná McDonaldova diagnostická kritéria roztroušené sklerózy podle Polmana z roku 2005.
Příloha. 1. Revidovaná McDonaldova diagnostická kritéria roztroušené sklerózy (Polman 2005) 
Nové léčebné postupy – skupiny preparátů používaných při léčbě roztroušené sklerózy
Léky první volby (DMD – disease modifying drugs) – interferon beta a glatiramer acetát
Interferon beta – používané preparáty Betaferon, Avonex, Rebif – je přirozenou součástí imunitního systému a mechanismus jeho účinku se u RS uplatňuje na více úrovních. Léčebné zavedení bylo umožněno pouze díky zavedení metod genetického inženýrství do výrobní praxe, což podmiňuje vysokou cenu jeho preparátů. Nejvyšší efekt má interferon beta, je-li léčba zavedena dříve, než pacient dospěje ke stupni EDSS 3,5, s pokračující chronickou progresí efektivita klesá. K nevýhodám této léčby patří skutečnost, že nelze stanovit jednoznačná pravidla léčby, což je způsobeno genetickými faktory. Jsou jedinci, jejichž genetické vybavení umožňuje plnou odpověď na signál interferonu beta. Těchto plných respondentů mezi pacienty s RS se předpokládá 40 %, dalších 30 % jsou neúplní respondenti, 30 % jsou nonrespondenti. Aplikace interferonu je spojena s vedlejšími účinky, zejména na počátku léčby se objevuje tzv. chřipkový syndrom, který je způsoben pyrogenním efektem interferonu. Dalším vedlejším účinkem jsou časté lokální reakce v místě vpichu. Aplikuje se subkutánně jedenkrát týdně.
Glatiramer acetát – používaný preparát Copaxone – není přirozenou součástí lidského imunitního systému, jde o uměle vytvořený antigen, mechanismu účinku je zcela odlišný, nástup účinku relativně dlouhý. Byly provedeny dvojitě slepé, randomizované klinické studie, které porovnávaly efekt interferonu beta a glatiramer acetátu. Dospěly k závěru, že efekty obou preparátů jsou srovnatelné. Za dva roky studie bylo zjištěno, že došlo k přibližně 30% snížení ročního výskytu relapsů, EDSS po dvou letech studie zůstalo bez statisticky významných změn.
Léky druhé volby – intravenózní imunoglobuliny (IVIG)
Jejich výhoda pro pacienta spočívá v tom, že jsou aplikovány jednou měsíčně v krátkodobé infuzi, compliance a tolerabilita pacientů k této léčbě je výborná. Lze je aplikovat i u pacientek po porodu. Je to jediná léčba, při které lze kojit. Efekt na snížení počtu relapsů není tak výrazný, ale úzdrava z relapsů je rychlejší a lepší než bez terapie.
Léky třetí volby – azathioprin
Zavádí se tam, kde není možno zavést léky první ani druhé volby z jakýchkoli důvodů (finančních, nedostatečný efekt).
Natalizumab – preparát Tysabri – je monoklonální protilátka proti alfa4 beta1-integrinu. Integrin je adhezivní molekula na povrchu lymfocytů zodpovědná za prostup lymfocytů hematoencefalickou bariérou. Jde zatím o nejúčinnější lék registrovaný FDA pro remitentní formu RS. Aplikuje se infuzně jedenkrát měsíčně. Účinnost preparátu je vysoká, rozsáhlé klinické studie dokládají 68% snížení ročního výskytu relapsů. Léčba tímto preparátem je spojena s rizikem progresivní leukoencefalopatie, jedná se o oportunní infekci způsobenou JC virem.
V Příloze 3 je uveden profil pacienta vhodného k léčbě natalizumabem.
Příloha 3. Profil pacienta vhodného k léčbě natalizumabem 
Další používané skupiny – kortikoidy, cytostatika, imunosupresiva.
Léčba v jednotlivých fázích onemocnění
Léčba ataky
Léčba by měla být zahájena co nejdříve po vzniku klinických příznaků, podává se bolusově metylprednisolon.
Klinicky izolovaný syndrom
Z několika studií vyplývá, že zahájení léčby DMD v této době vede k oddálení další ataky i omezení zánětu na MRI. V ČR je tato léčba hrazena pojišťovnami teprve od roku 2009.
Remitentní stadium choroby
Cílem léčby je omezit aktivitu choroby – snížit počet atak a zpomalit progresi onemocnění, udržet EDSS na nejnižší možné úrovni. Podle mezinárodního konsenzu je aktivita onemocnění definována jako přítomnost dvou atak během dvou let. V těchto případech je indikována léčba léky první volby. V ČR byla stanovena přísnější pravidla, zejména s ohledem na finanční náročnost léčby. Není indikována tam, kde je aktivita choroby minimální, ataky se objevují jednou za více než dva roky a nezanechávají rezidua, pacientka plánuje graviditu.
Léčba chronické a primární progrese
Chronická progrese
Kolem stupně 4 Kurtzkeho EDSS škály přichází většina nemocných do stadia choroby, kdy již převažují degenerativní pochody. V chronické progresi klesá efektivita protizánětlivých léků. Interferon beta má v této fázi vliv pouze na snížení počtu relapsů u těch pacientů, kteří ještě relapsy mají. V této indikaci proto není hrazen pojišťovnami. Léčba v tomto stadiu spočívá v opakovaných pulzech kortikosteroidů. Jinou možností je pulzní terapie cyklofosfamidem a metylprednisolonem nebo pulzní léčba mitoxantronem. Efekt na stabilizaci nemoci se posuzuje přibližně po 6 měsících. Během léčby je nutné dodržovat pravidla bezpečného podávání kortikosteroidů a cytostatik. Obě skupiny léků mají celou řadu kontraindikací a závažných vedlejších účinků.
Primární progrese
V histologických nálezech i na MRI je patrna mnohem menší zánětlivá aktivita už v prvních letech onemocnění, převažuje degenerace oligodendrocytů i nervových vláken. Dosud však nebyla vyvinuta dostatečně účinná neuroprotektiva. Klasická protizánětlivá terapie je u této formy málo účinná nebo zcela neúčinná, pulzní terapie užívaná v období chronické progrese nepřináší žádaný prospěch, naopak se spíše akcentují vedlejší účinky léků. Těžiště ovlivnění kvality pacientova života zatím bohužel spočívá především v symptomatické terapii.
Zvláštní postavení má tzv. maligní forma. Tato forma je charakterizována vysokou zánětlivou aktivitou a rychlou progresí invalidity. Obvykle se pacient zcela nezotaví hned z prvních relapsů, neurologický deficit neustále progreduje. Odpověď na léky první volby, pulzy kortikoidů i pulzní cytostatickou léčbu je nedostatečná. Nutný je včasný agresivní léčebný režim, dříve než pacient ztratí schopnost chůze nebo jiné důležité funkce. V tomto případě lze použít jako lék první volby natalizumab, dalším léčebným režimem je mitoxandron v kombinaci s metylprednisolonem. V ČR byl od roku 1997 zahájen program imunoablace s podporou autologních kmenových buněk. Tento léčebný režim je stále ještě experimentálním, v roce 2009 bylo v ČR více než 40 pacientů, kteří ho podstoupili, tím se řadí ČR ve výzkumu maligní RS mezi světové špičky.
MS centrum Pardubice
V MS centru Pardubické krajské nemocnice je ročně kontrolováno 800–900 pacientů, v roce 2010 jich bylo 850. Z toho bylo 430 pacientů na DMD terapii první volby – používány byly preparáty interferonu beta s firemními názvy Avonex, Betaferon a Rebif, dále preparáty glatiramer acetátu s firemním názvem Copaxone. Tento typ léčby byl určen pro relaps-remitentní formu roztroušené sklerózy. Od 1. 2. 2011 je léčba Copaxone zavedena pro klinicky izolovaný syndrom. Uvedené preparáty patří mezi tzv. centrová léčiva a léčba je plně hrazena. Dále je 70 pacientů na léčbě DMD druhé volby intravenózními imunoglobuliny. Jedná se zejména o pacienty se sekundární progresí. Imunoglobuliny byly od 1. 1. 2010 vyřazeny z centrových léčiv. Dalším 73 pacientům je poskytována biologická léčba preparátem Tysabri (natalizumab). Je určena hlavně pro eskalaci léčby u relaps-remitentní formy RS. Jeden z dispenzarizovaných podstoupil imunoablační léčbu, avšak bez efektu na onemocnění.
Kontrola posuzování dočasné pracovní neschopnosti
Jedním z úkolů lékařské posudkové služby je kontrola posuzování dočasné pracovní neschopnosti (DPN) ošetřujícími lékaři. Problematiku dočasné pracovní neschopnosti řeší zákon č. 187/2006 Sb., o nemocenském pojištění, ve znění pozdějších předpisů. Podle tohoto zákona se dočasnou pracovní neschopností rozumí stav, který pro poruchu zdraví nebo jiné v tomto zákoně uvedené důvody neumožňuje pojištěnci vykonávat dosavadní pojištěnou činnost, a trvá-li porucha zdraví déle než 180 kalendářních dní, i jinou než dosavadní pojištěnou činnost.
V případě roztroušené sklerózy je nejběžnějším důvodem dočasné pracovní neschopnosti ataka a aktivita onemocnění. V období nejisté diagnózy může být pracovní neschopnost spojena s vyšetřovacím procesem, v rámci diferenciální diagnostiky podstupují nemocní náročná a obtížněji dostupná vyšetření, což je často spojeno s hospitalizací. U pacientů s jistou diagnózou RS bývá dalším častým důvodem dočasné pracovní neschopnosti souběžné infekční onemocnění, deprese nebo zvýšená únava.
Vzhledem ke zlepšené diagnostice demyelinizačních onemocnění a s ohledem na zvýšení kvality léčby se snahou aktivně předcházet nevratným škodám na nervovém systému lze v časovém vývoji předpokládat zvýšení počtu dočasných pracovních neschopností i zvýšení počtu prostonaných dní. Byla provedena analýza dočasné pracovní neschopnosti v horizontu let 2007–2010 pro oblast Pardubického kraje podle statistiky České správy sociálního zabezpečení v programu NEM, údaje před rokem 2007 nebyly dostupné. Výsledky jsou v uvedeny tabulkách 1–4.
Tab. 1. Statistika DPN pro dg G35–37 pro Pardubický kraj – rok 2007 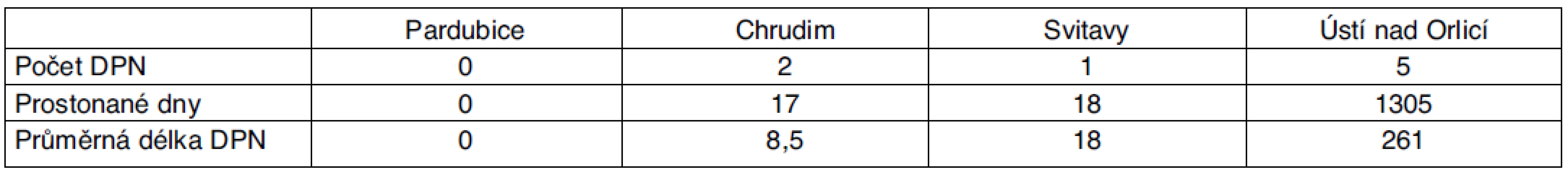
Tab. 2. Statistika DPN pro dg G35–37 pro Pardubický kraj – rok 2008 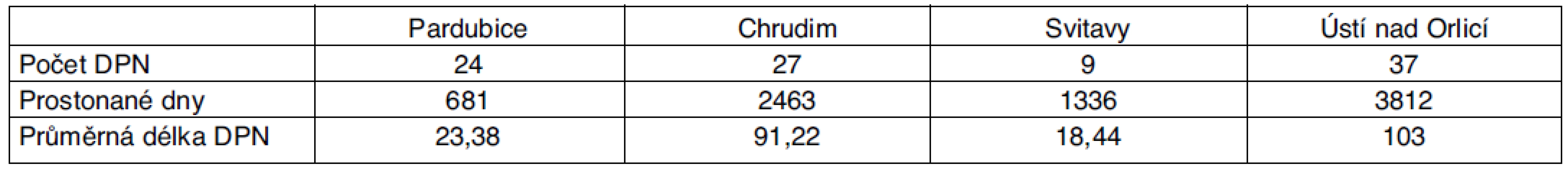
Tab. 3. Statistika DPN pro dg G35–37 pro Pardubický kraj – rok 2009 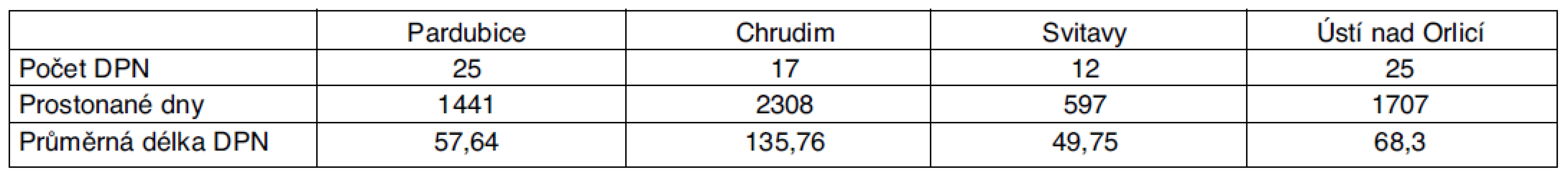
Tab. 4. Statistika DPN pro dg G35–37 pro Pardubický kraj – rok 2010 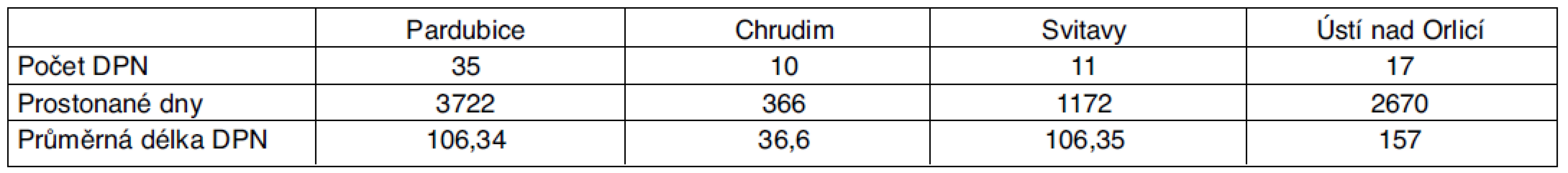
Z tabulky 1 vyplývá, že v Pardubickém kraji bylo v roce 2007 pro diagnózu demyelinizačních onemocnění celkem 8 DPN, 1340 prostonaných dnů.
Pro rok 2008 v Pardubickém kraji narostl počet dočasných pracovních neschopností na 97, celkový počet prostonaných dnů byl 8929.
V roce 2009 počet dočasných pracovních neschopností celkově byl 79, celkový počet prostonaných dnů byl 6053.
V roce 2010 byl počet dočasných pracovních neschopností celkem 73, celkový počet prostonaných dnů byl 7930.
Z tabulek vyplývá, že v roce 2007 byl počet dočasných pracovních neschopností v Pardubickém kraji pro demyelinizační onemocnění 8, průměrná délka trvání pracovní neschopnosti (PN) činila 71,88 dne. V roce 2008 došlo k zřetelnému nárůstu počtu DPN, jednalo se o celkem 97 případů. Průměrná délka PN byla 60,26 dne. V roce 2009 se jednalo o celkem 79 případů s průměrnou délkou PN 77,85 dne. V roce 2010 se jednalo o 73 případů s průměrnou délkou PN 101,57 dne. S vědomím, že údaje získané ze statistiky ČSSZ mohou být zatíženy chybami a sledované čtyřleté období není dostatečně dlouhé, lze konstatovat, že je patrný nárůst počtu DPN pro demyelinizační onemocnění, příčinou je nejspíše zlepšená diagnostika a zvýšení péče o nemocné s touto diagnózou.
Průměrná délka PN v letech 2007–2009 je přibližně srovnatelná, pohybuje se mezi 60–78 dny. V roce 2010 se průměrná délka PN prodloužila na 101 den.
Posuzování invalidity u nemocných s RS
Kritéria invalidity jsou nastavena zákonem a každá země má svá vlastní, podle kterých jsou občané posuzováni. V ČR platí zákon č. 155/1995 Sb., o důchodovém pojištění, které upravuje důchodové pojištění pro případ stáří, invalidity a úmrtí živitele.
Do 31. 12. 2009 se invalidita posuzovala podle vyhlášky č. 284/1995 Sb., kterou se provádí zákon o důchodovém pojištění, a jejích příloh č. 2, 3 a 4. Podle zákona č. 155/1995 Sb., o důchodovém pojištění, ve znění účinném do 31. 12. 2009, se rozlišovala dvoustupňová invalidita – částečná a plná. Pojištěnec byl plně invalidní, jestliže z důvodu dlouhodobě nepříznivého zdravotního stavu buď:
- a) poklesla jeho schopnost soustavné výdělečné činnosti nejméně o 66 %, nebo
- b) byl schopen pro zdravotní postižení soustavné výdělečné činnosti jen za zcela mimořádných podmínek (§ 39 odst. 1 zákona č. 155/1995 Sb.).
Příloha 2. Škála úrovně invalidity u sclerosis multiplex – EDSS skóre EDSS skóre na základě 1. neurologického statutu, 2. pohyblivosti, 3. soběstačnosti 
Pojištěnec byl částečně invalidní, jestliže z důvodu DNZS poklesla jeho schopnost soustavné výdělečné činnosti nejméně o 33 %, nebo mu DNZS značně ztěžoval obecné životní podmínky (§ 44 odst. 1 a odst. 2 zákona č. 155 /1995 Sb.).
Zákon o důchodovém pojištění byl s účinností od 1. ledna 2010 novelizován zákonem č. 306/2008 Sb. Současně MPSV vydalo novou prováděcí vyhlášku k zákonu o důchodovém pojištění. Jedná se o vyhlášku č. 359/2009 Sb., kterou se stanoví procentní míry poklesu pracovní schopnosti a náležitosti posudku o invaliditě a která upravuje posuzování pracovní schopnosti pro účely invalidity (vyhláška o posuzování invalidity), která nabyla účinnosti rovněž od 1. 1. 2010. V novele zákona o důchodovém pojištění je přesněji definován DNZS. Podle § 26 „za dlouhodobě nepříznivý zdravotní stav se pro účely tohoto zákona považuje zdravotní stav, který omezuje tělesné, smyslové nebo duševní schopnosti pojištěnce významné pro jeho pracovní schopnost, pokud tento zdravotní stav trvá déle než 1 rok nebo podle poznatků lékařské vědy lze předpokládat, že bude trvat déle než 1 rok“.
Podle § 39 tohoto zákona: „Pojištěnec je invalidní, jestliže z důvodu DNZS nastal pokles jeho pracovní schopnosti nejméně o 35 %. Jestliže pracovní schopnost pojištěnce poklesla:
- a) nejméně o 35 %, avšak nejvíce o 49 %, jedná se o invaliditu prvního stupně;
- b) nejméně o 50 %, avšak nejvíce o 69 %, jedná se o invaliditu druhého stupně;
- c) nejméně o 70 %, jedná se o invaliditu třetího stupně“.
Novelizovaný zákon zavádí nově termín pracovní schopnost, přesně definuje stabilizaci zdravotního stavu, schopnost adaptace na zdravotní postižení a schopnost využití zbytkového pracovního potenciálu.
Podle vyhlášky č. 359/2009 Sb., kterou se stanoví procentní míry poklesu pracovní schopnosti a náležitosti posudku o invaliditě a upravuje posuzování pracovní schopnosti pro účely invalidity je RS zařazena do kapitoly VI – Postižení nervové soustavy, položka 6 – Demyelinizační postižení, roztroušená skleróza mozkomíšní, jiná degenerativní postižení CNS. Tíže postižení je hodnocena písmeny a–e, viz níže.
K hodnocení pokročilosti RS se mimo jiné používá Kurtzkeho škála EDSS, která však není jediným kritériem pro hodnocení poruchy funkce. Při hodnocení poklesu pracovní schopnosti nestačí jenom zhodnotit stav jednotlivých funkčních systémů. Důležitý je hlavně rozdílný funkční dopad. Úkolem posudkového lékaře je správné zhodnocení funkčního dopadu. Velmi důležitý je individuální přístup ke každému posuzovanému s demyelinizačním onemocněním. Odbor metodiky LPS ČSSZ v Metodickém upozornění na posuzování onemocnění typu RS pro účely invalidity doporučuje více spoléhat na racionální posudkovou rozvahu a klinické zjištění a přílohu k vyhlášce nevyužívat pouze schematicky, nýbrž jako vodítko k posudkovému hodnocení – tabulka 5.
Tab. 5. Kapitola VI, položka 6 přílohy vyhlášky č. 359/2009Sb. 
Diskuse
Zkušenosti s novou vyhláškou č. 359/2009 Sb.
Nově zavedená posudková kritéria od 1. 1. 2010 jsou podle názoru autorky příliš striktní a ,,tvrdá“. Striktnost vidí v tom, že například pro kategorii středně těžké funkční postižení (6c) je sice dosti přesně vymezeno, jak takové postižení vypadá, ale míra poklesu PS je dána pouze jedním číselným údajem (a to 50 %). Chybí zde interval s dolní a horní hranicí poklesu pracovní schopnosti, který by posudkovému lékaři umožnil u každého posuzovaného individuálněji zhodnotit dopad funkčního postižení na jeho práceschopnost. Je jistě rozdíl, zda posuzovaná osoba pracuje duševně či fyzicky, zda vykonává práci fyzicky náročnou či lehkou. Navíc podle současných posudkových kritérií osoba s tímto stupněm funkčního postižení může být invalidní pouze ve druhém stupni (a to i při uplatnění možnosti navýšení poklesu PS podle § 3 vyhlášky č. 359/2009 Sb.).
„Tvrdost“ nových posudkových kritérií pro RS spatřuje autorka hned v několika aspektech:
- Vyhláška č. 359/2009 Sb. do kategorie středně těžkého funkčního postižení zahrnuje i stavy hodnocené Kurtzkeho škálou EDSS 5–6. Podle jejího názoru tyto stavy odpovídají těžkému funkčnímu postižení. Lze si těžko představit, jak člověk, u něhož je jeden z funkčních systémů hodnocen 5. stupněm, zvládá fyzickou práci, byť lehčího charakteru a na zkrácený pracovní úvazek (podle kritérií uvedených v nové vyhlášce není možné v těchto případech uznat invaliditu 3. stupně – viz výše).
- Porovnáme-li hodnocení středně těžkého funkčního postižení jiné etiologie, například pro cévní postižení mozku a DMO – kap. VI, položka 1, písm. c) – opět jsou demyelinizační onemocnění znevýhodněna. Středně těžké funkční postižení při cévním postižení umožňuje hodnocení poklesu PS v rozmezí 40–60 %.
- Na základě vlastní zkušenosti konstatuje, že v souvislosti se změnou posudkových kritérií by u některých pojištěnců při první kontrolní lékařské prohlídce provedené po 1. 1. 2010 mohlo dojít ke snížení stupně invalidity, aniž by došlo ke změně zdravotního stavu, uvádí typický příklad: pojištěnec byl do 31. 12. 2009 posuzován podle vyhlášky č. 284/95 Sb. a hodnocen jako částečně invalidní, byl hodnocen jako lehčí porucha s poklesem PS na horní hranici daného procentního rozmezí, tj. 40 % + 10 % bylo navýšeno. Po 1. 1. 2010 byl administrativně převeden do invalidity druhého stupně. Kontrolní lékařská prohlídka provedená následně již podle nové vyhlášky č. 359/2009 Sb. obvykle konstatuje, že nedošlo k podstatné změně zdravotního stavu, postižení je i nadále hodnoceno jako lehké, ale míra poklesu PS podle nové vyhlášky dosahuje maximálně 35 % + 10 %, tj. celkově 45 %, což odpovídá pouze prvnímu stupni invalidity.
Popsanou situaci řeší Metodické upozornění na posuzování onemocnění typu RS pro účely invalidity ze dne 23. 3. 2011. Změna právní úpravy není důvodem ke změně stupně invalidity, ke snížení stupně nebo oduznání invalidity může dojít pouze z následujících důvodů: změna zdravotního stavu, stabilizace zdravotního stavu, adaptace na zdravotní postižení, předchozí posudkový omyl.
Motivace zdravotně postižených s RS k pracovní činnosti
Nechceme naznačovat, že pacient s pokročilejší formou roztroušené sklerózy by neměl vůbec pracovat. Jistě i tento člověk má zachovalé určité procento pracovního potenciálu. Řešení vidí autorka v selektivnějším přístupu ke každému jednotlivci. Někteří nemocní, spíše ti s dosaženým vyšším vzděláním, jsou k pracovní činnosti motivováni dostatečně. Naopak lidé s maximálně základním vzděláním se snaží využít svého zdravotního handicapu k získání sociálních výhod. Zejména tyto pacienty je pak třeba k pracovní činnosti správně motivovat. Tedy nejen tím, že snížíme stupeň invalidity, ale je třeba umožnit jim např. rekvalifikovat se na jinou fyzicky méně náročnou práci respektující jejich zdravotní postižení, nebo jim umožnit práci v chráněné dílně či domácím prostředí. Zde jsou ještě velké rezervy v nabídce pracovních míst. Jmenovaná pracovní místa nejsou běžně dostupná, není ani ochota ze strany zaměstnavatelů umožnit práci na zkrácený pracovní úvazek, obecně ani ochota zaměstnávat osoby se zdravotním postižením. Pokulhává také kontrola nad dodržováním plnění zákona o povinnosti zaměstnávat osoby se zdravotním postižením. Je pak mnohem snadnější uzavřít se do svého postižení, získat kromě invalidního důchodu další sociální příspěvky a o pracovní zařazení se ani nepokoušet. Člověk tak postupně ztratí pracovní návyky a uzavírá se bludný kruh, z něhož vystoupit je velmi obtížné. Pro takového člověka je pak snížení stupně invalidity krutou životní ranou, pojmy stabilizace stavu či adaptace na zdravotní postižení jen těžko akceptovatelné.
Kazuistika
Kazuistika mapuje průběh léčby, pracovní neschopnosti, posudková hodnocení při jednání na lékařské posudkové službě. Uvedeným případem lze poukázat na obtížnost léčby RS. Pacientka byla léčena na specializovaném pracovišti, byly použity nej-modernější léky, přesto efekt léčby nebyl dostatečný.
Pacientka J. J. 1969 – 165 cm, 95 kg.
Rodinná anamnéza: matka léčena pro hypertenzi a asthma bronchiale, dvě děti zdravé, bez rodinné zátěže ohledně demyelinizačního onemocnění.
Osobní anamnéza: v r. 1976 prodělala infekční hepatitidu, jinak běžná onemocnění, úrazy neguje.
Abúzus: nekouří, alkohol ojediněle, černá káva 1krát denně.
Sociální anamnéza: vdaná, bydlí v rodinném domku.
Pracovní anamnéza: v r. 1986 ukončila SOU oděvní, obor dámská krejčová, v oboru pracovala 5 let (do r. 1991), v letech 1991–1995 pracovala v různých dělnických profesích, od 1. 8. 1995 do r. 2007 jako poštovní doručovatelka. Od 10. 10. 2006 byla v DPN do 9. 10. 2007, kdy byla uznána částečně invalidní. Od 16. 10. 2007 do 30. 11. 2007 evidována na ÚP, od 1. 12. 2007 do přiznání invalidity třetího stupně pracovala jako vrátná. V DPN byla opět od 25. 5. 2008 do 1. 12. 2008 a dále od 1. 2. 2010 do 11. 4. 2010, kdy byla uznána invalidní ve třetím stupni.
Vývoj onemocnění
V 12/2004 prodělala levostrannou retrobulbární neuritidu, následně byla bez potíží, stav nebyl řešen. V 5/2005 opět levostranná retrobulbární neuritida, řešeno hospitalizací na očním oddělení. Pro podezření na demyelinizační onemocnění byla provedena MRI mozku, zde zjištěn vícečetný ložiskový nález hraničně splňující kritéria pro RS. Byla provedena také lumbální punkce s nálezem 8 IgG pásů. Byla stanovena diagnóza RSM. V 5/2005 byla poprvé aplikována pulzní dávka Solumedrolu s následnou udržovací dávkou kortikoidů.
Stav byl stabilizován do 10/2006, kdy došlo k rozvoji oslabení levostranných končetin, zhoršení chůze, objevily se parestézie na levostranných končetinách. V objektivním neurologickém nálezu v této době Lhermit negativní, DMN negativní, hypestézie levostranných končetin, na horních končetinách v Mingazzinim pokles vlevo do 5 cm, diadochokineza vlevo neplynulá, taxe vlevo s korekcí, zvýšené šlachookosticové reflexy. Na dolních končetinách v Mingazzinim pokles vlevo do 10 cm, diadochokineza vlevo neplynulá, reflexy L 2–4 ++, L5–S2 +, oboustranně extenční pyramidová iritace. Stoj III udrží, chůze samostatná – alterována levá dolní končetina. Pacientka byla dlouhodobě inapta (10. 10. 2006 až 9. 10. 2007) z neurologické indikace.
Během PN byla léčena nejprve kortikoidy v pulzech, po dvouměsíční léčbě podle kontrolního MRI ale potvrzena aktivita nemoci (objevují se další ložiska periventrikulárně vlevo), také klinicky je jen částečná regrese deficitu motoriky levostranných končetin, EDSS 2,5–3,0. Stav byl indikací k zahájení DMD terapie. Od 2/2007 podáván Betaferon (interferon) v kombinaci s azathioprinem (cytostatikum). Cytostatická léčba byla záhy ukončena pro intoleranci (nauzea, vomitus, léčebně obtížně ovlivnitelné). DMD léčba zpočátku komplikována flu like syndromem a lokální reakcí v místě vpichu, ústup těchto příznaků cca po 4 měsících léčby.
V 7/2007 bylo dosaženo remise onemocnění. V objektivním neurologickém nálezu je chůze samostatná, nystagmus není, DMN negativní, mimika symetrická, hypestezie levostranných končetin reziduální, plošší levá tvář. Na horních končetinách v Mingazzinim pokles levé horní končetiny do 5 cm, diadochokineza vlevo neplynulá, dukce vlevo oslabená, reflexy C5–8 s levostrannou převahou. Na dolních končetinách v Mingazzinim pokles vlevo do 10 cm, diadochokineza vlevo neplynulá, ve stoji III titulace s tahem nazad. Závěrečné hodnocení: jde o lehkou reziduální levostrannou centrální hemiparézu včetně poruchy čití a další symptomatologii víceložiskovou, EDSS 2,5–3,0. Pokračuje léčba Betaferonem, doporučeno postupné snižování kortikoidů. Neurolog doporučuje posudkové řešení.
V 10/2007 proběhlo řízení na základě vlastní žádosti občana o invalidní důchod, posuzovaná žádala o částečný invalidní důchod. Při zjišťovací prohlídce byla posouzena k profesi doručovatelka, za hlavní příčinu jejího DNZS byla stanovena roztroušená skleróza – forma relaps-remitentní v remisi s reziduální lehkou levostrannou centrální hemiparézou a další symptomatologií víceložiskovou, EDSS 2,5–3,0. Postižení bylo hodnoceno jako lehčí porucha, procentní míra poklesu soustavné výdělečné činnosti s ohledem na profesi byla zvolena ve středu daného procentního rozmezí, tedy 35% (kap. VI, odd. A, položka 10, písm. b) přílohy 2 vyhlášky 284/1995 Sb.). Posuzovaná byla uznána částečně invalidní, vystavena byla pracovní rekomandace, podle které nebyla schopna těžké fyzické práce, manipulace s nadlimitními břemeny, práce ve stresu, práce spojené s delší chůzí. Kontrolní lékařská prohlídka byla stanovena na 10/2008.
Od 16. 10. 2007 do 30. 11. 2007 byla evidována na úřadě práce jako uchazečka o zaměstnání. Od 1. 12. 2007 byla zaměstnána na plný pracovní úvazek jako vrátná na dobu určitou do 31. 12. 2008. Od 5/2008 znovu vystavena pracovní neschopnost pro relaps základní choroby.
V 8/2008 posuzovaná žádá o plný invalidní důchod pro zhoršení stávajícího onemocnění. Z doložených neurologických nálezů vyplynulo, že roztroušená skleróza je od 2/2008 aktivní, od února do srpna proběhly celkem 3 klinické ataky – v únoru 2008 monoparéza s hypestézií pravé dolní končetiny, v květnu 2008 pravostranná hemiparéza s fatickou poruchou, faciobrachiálními křečemi a zhoršením chůze (v této době byla hospitalizována na neurologickém oddělení), další ataka proběhla v červenci 2008, kdy došlo k akcentaci paraparézy na dolních končetinách, zhoršení obratnosti pravé horní končetiny. V objektivním neurologickém nálezu z 8/2008 HK v Mingazzinim bez poklesu, omezení síly stisku vpravo, reflexy C5–8 oboustranně zvýšené, na pravé dolní končetině v Mingazzinim nezadržovaný skles k podložce, vlevo skles do 10 cm, reflexy L2–S2 symetricky zvýšené, pozitivní iritační pyramidové jevy oboustranně, taktilní dysestezie pravé ruky. Chůze paraplegická, samostatná jen po bytě. Progrese EDSS na 4,0. Na kontrolním MRI mozku četná ložiska charakteru aktivních plak, některá s expanzivními projevy, významná progrese nálezu v čase. Léčena i nadále Betaferonem, během atak navýšeny pulzy kortikoidů. Při jednání stav hodnocen jako středně těžká porucha motoriky, míra poklesu SSVČ zvolena na dolní hranici daného procentního rozmezí, tj. 50 % (kap. VI, odd. A, položka 10, písm. c). Posuzovaná zůstala i nadále částečně invalidní. Další KLP byla stanovena na 10/2010. DPN trvala do 1. 12. 2008, poté byla ukončena. Jmenovaná pracovala i nadále jako vrátná na snížený pracovní úvazek (32 hodin týdně).
V 3/2010 pacientka znovu žádá o změnu výše invalidního důchodu pro další progresi onemocnění. Z doložené odborné dokumentace z MS centra vyplynulo, že od posledního posouzení v 8/2008 je onemocnění stále aktivní, výrazná aktivita je od 9/2009, došlo k eskalaci léčby, byl vysazen Betaferon a zahájena léčba natalizumabem (Tysabri). Z důvodu těžké alergické reakce však biologická léčba Tysabri musela být ukončena. Byl nasazen jiný typ DMD terapie Copaxone s. c. (glatiramer acetát), aplikace denně spolu s imunosupresivní léčbou (Imuran), ataky byly přeléčovány pulzními dávkami SoluMedrolu. DPN vystavena od 1. 2. 2010.
Jednání na OSSZ proběhlo v 4/2010, doložen byl odborný nález z MS centra z 3/2010, který dokládal, že poslední ataka onemocnění proběhla v 1/2010, byla přeléčena pulzní dávkou kortikoidů, částečné zlepšení motoriky DK, je schopna chůze do 100 m, lépe s oporou, je pozitivní Uthoffův fenomén, stěžuje si na nešikovnost rukou. Je přítomna depresivní symptomatologie, při léčbě selektivními inhibitory zpětného vychytávání serotoninu je stabilizována. Objektivně: izokorie, nystagmus není, DMN negativní, plošší levá tvář, Lhermit negativní, na horních končetinách v Mingazzinim oboustranně skles, reflexy C 5–8 zvýšeny oboustranně, diadochokinéza oboustranně méně plynulá, taxe s korekcí, Lassegue vpravo 70 stupňů, vlevo 40 stupňů, na dolních končetinách v Mingazzinim neudrží oboustranně, oboustranně je extenční pyramidová iritace, stoj III s titulací, chůze spasticko-ataktická. Zhodnocení: aktivní forma relaps-remitentní, klinicky s reziduální asymetrickou paraparézou s levostrannou převahou, EDSS 5,5. Léčba DMD + imunosuprese. Alergie na Tysabri. Reaktivní depresivní syndrom. Podle kontrolního MRI mozku je patrna další progrese ložisek, hlavně v oblasti supratentoriální.
Byla posuzována podle vyhlášky č. 359/2009 Sb. Postižení bylo hodnoceno jako těžké funkční postižení s odpovídající mírou poklesu pracovní schopnosti 60% (kap. VI, položka 6, písm. d). Pro další postižení zdravotního stavu (reaktivní deprese) posudkový lékař navýšil míru poklesu PS o dalších možných 10 %. Zdravotní stav posuzované splnil kritéria třetího stupně invalidity, posuzovaná nebyla schopna výdělečné činnosti za zcela mimořádných podmínek. Další KLP stanovena na 4/2011.
Závěr
Cílem práce bylo stručné seznámení s nejnovějšími diagnostickými a léčebnými postupy u roztroušené sklerózy. I když toto onemocnění není dosud vyléčitelné, lze jeho aktivitu významně omezit, pro nově diagnostikované pacienty tak přestává být osudovým onemocněním. Pro posudkového lékaře však přestavuje nemalý problém. Jedná se převážně o mladé ženy ekonomicky aktivní, jejich zdravotní stav kolísá mezi stavy s vážným narušením hybnosti, zraku a stavy relativní stability. Jejich onemocnění jim přináší také psychické problémy, problémy s rodičovstvím, snížení společenského uplatnění. Některé z nich jsou brzy postiženy natolik, že nejsou schopny návratu do pracovního procesu a k běžným životním aktivitám. Jiné se snaží využít své diagnózy k získání invalidního důchodu a případných dalších sociálních výhod. Je pak na posudkovém lékaři, aby každý jednotlivý případ zhodnotil komplexně s využitím dostupných objektivních nálezů, aby na jedné straně nedocházelo k nedůvodné invalidizaci pojištěnců, kteří by mohli pracovat, nežádoucím důsledkem je pak snížení jejich schopnosti pracovního a sociálního začlenění. Na druhé straně nepřiznání invalidního důchodu tam, kde již došlo k podstatnému poklesu pracovní schopnosti, znamená závažné poškození pojištěnce nejen ekonomické a sociální, ale i psychologické. Najít onu správnou hranici je velmi obtížné a pro každého pojištěnce leží trochu jinde. Autorka by doporučovala při posuzování invalidity pro demyelinizační onemocnění pro jednotlivé stupně funkčních postižení rozšíření procentního rozmezí míry poklesu pracovní schopnosti.
Použité zkratky:
ČSSZ – Česká správa sociálního zabezpečení
DK – dolní končetiny
DMD – disease modifying drugs (léky ovlivňující
přirozený průběh nemoci)
DNZS – dlouhodobě nepříznivý zdravotní stav
DPN – dočasná pracovní neschopnost
KLP – kontrolní lékařská prohlídka
HK – horní končetiny
MRI – magnetická rezonance
PS – pracovní schopnost
RS – roztroušená skleróza
Adresa pro korespondenci:
MUDr. Ivana Strouhalová
OSSZ Chrudim
V Hlinkách 1172
e-mail: Ivana.Strouhalova@cssz.cz
Zdroje
1. Havrdová, E. et al. Neuroimunologie. s. 231, 269, ISBN 80--85912-24-4.
2. Havrdová, E. Farmakoterapie pro praxi. Roztroušená skleróza. 2. vydání, 2009, ISBN 978-80-7345-187-5.
3. Kolektiv autorů: Příručka pro posudkovou službu sociálního zabezpečení. 1998, ISBN 80-85529-43-2.
4. Kolektiv autorů: Promítnutí pokroků lékařské vědy do funkčního hodnocení zdravotního stavu a pracovní schopnosti ve vztahu k zdravotnímu postižení podle Mezinárodní klasifikace nemocí a s přihlédnutím k Mezinárodní klasifikaci funkčních schopností. 2008, s. 89–90, ISBN 978-80-86878-88-1.
5. Kolektiv autorů: Aktuality pro lékařskou posudkovou službu. 2009, ISBN 978-80-7421-008-2.
6. Zákon č. 187/2006 Sb., o nemocenském pojištění.
7. Vyhláška č. 284/1995 Sb., kterou se provádí zákon o důchodovém pojištění.
8. Vyhláška č. 359/2009 Sb., kterou se stanoví procentní míry poklesu pracovní schopnosti a náležitosti posudku o invaliditě a upravuje posuzování pracovní schopnosti pro účely invalidity (vyhláška o posuzování invalidity).
9. Intranet ČSSZ – program NEM.
10. Poznatky z šetření v MS centru pro roztroušenou sklerózu při Neurologické klinice Pardubické krajské nemocnice.
11. Metodické upozornění na posuzování onemocnění typu RS pro účely invalidity ze dne 23. 3. 2011.
Štítky
Posudkové lékařství Pracovní lékařství
Článek vyšel v časopiseRevizní a posudkové lékařství
Nejčtenější tento týden
2012 Číslo 1- Úhrada léčivých přípravků podle § 16: Jak přesně postupovat?
- Vedolizumab v klinické praxi: pro koho, kdy a jak
- Vedolizumab v léčbě středně těžké až těžké aktivní Crohnovy nemoci
- Vedolizumab je vhodný i pro déletrvající léčbu pacientů s IBD
- Nové možnosti v terapii zánětlivých střevních onemocnění
-
Všechny články tohoto čísla
- Akce Společnosti revizního lékařství ČLS JEP v roce 2012
- 1. informace: VII. konference revizního lékařství ČLS JEP XII. společná česko-slovenská konference revizního lékařství
- Dětská mozková obrna v systému sociální péče
- Nové vyšetřovací a léčebné postupy u roztroušené sklerózy a jejich význam pro činnost posudkových lékařů při kontrole posuzování dočasné pracovní neschopnosti a při posuzování invalidity
- Deset let společného časopisu
- Lékové regulace v Evropě v čase krize
- Činnost Výboru a Společnosti revizního lékařství ČLS JEP ve volebním období 2007–2011
- Odborné akce Společnosti revizního lékařství ČLS JEP v letech 2007–20011
- Seznam literatury oboru revizní lékařství za období 2010–2011
- Co nového ve Věstníku MZ ČR
- Nový výbor Společnosti revizního lékařství ČLS JEP
- Návrh podpory racionální volby antibiotik praktickým lékařům ze strany zdravotních pojišťoven
- Revizní a posudkové lékařství
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Dětská mozková obrna v systému sociální péče
- Nové vyšetřovací a léčebné postupy u roztroušené sklerózy a jejich význam pro činnost posudkových lékařů při kontrole posuzování dočasné pracovní neschopnosti a při posuzování invalidity
- Návrh podpory racionální volby antibiotik praktickým lékařům ze strany zdravotních pojišťoven
- Lékové regulace v Evropě v čase krize
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



