-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Pacienti s medicínsky nevysvětlenými příznaky v ordinaci praktického lékaře
Patients with medically unexplained symptoms in general practice
Patients with medically unexplained symptoms make up a significant proportion of patients in general practice and can be very burdensome for doctors and the whole health and social care system. In this review, the authors summarize the most important current knowledge about the incidence, causes, and mechanisms of physical complaints without an organic cause, the characteristics of patients with these complaints, and their prognosis. In addition, the authors focus on the diagnostic and therapeutic options for these patients, particularly interventions applicable in primary care. Finally, they discuss this issue in the Czech context, present their research agenda and call for changes that would lead to improved care of patients with medically unexplained symptoms.
Keywords:
Primary care – general practitioner – bio-psycho-social – medically unexplained symptoms – somatization disorder – basic psychosomatic care
Autoři: M. Seifert 1,2,3; Antonín Šebela 4,5
Působiště autorů: Univerzita Karlova v Praze, 3. lékařská fakulta Kabinet praktického lékařství Vedoucí: MUDr. Martin Seifert 1; Univerzita Karlova v Praze, 1. lékařská fakulta Ústav všeobecného lékařství Přednosta: doc. MUDr. Bohumil Seifert, Ph. D. 2; Univerzita Karlova v Praze, 1. lékařská fakulta Psychiatrická klinika Přednosta: doc. MUDr. Martin Anders, Ph. D. 3; Národní ústav duševního zdraví, Klecany Ředitel: PhDr. Petr Winkler, Ph. D. 4; Univerzita Karlova v Praze, 3. lékařská fakulta a Národní ústav duševního zdraví, Klecany Klinika psychiatrie a lékařské psychologie Přednosta: prof. MUDr. Jiří Horáček, Ph. D. 5
Vyšlo v časopise: Prakt. Lék. 2022; 102(3): 103-121
Kategorie: Úvodník
Souhrn
Pacienti s medicínsky nevysvětlenými příznaky tvoří významnou část pacientů v ordinacích praktických lékařů a pro lékaře i pro celý zdravotně-sociální systém mohou být velmi zatěžující. V tomto přehledu autoři shrnují nejdůležitější současné poznatky o výskytu, příčinách a mechanismech vzniku tělesných potíží bez organické příčiny, charakteristikách pacientů s těmito potížemi a jejich prognóze. Dále se autoři zaměřují na možnosti diagnostiky a terapie těchto pacientů, zvláště na intervence uplatnitelné v primární péči. Nakonec diskutují tuto problematiku v českém kontextu, představují svůj výzkumný záměr a vybízejí ke změnám, které by vedly ke zlepšení péče o pacienty s medicínsky nevysvětlenými příznaky.
Klíčová slova:
primární péče – všeobecný praktický lékař – bio-psycho-sociální – medicínsky nevysvětlené příznaky – somatizační porucha – základní psychosomatická péče
ÚVOD
Medicínsky nevysvětlené příznaky (dále MUS od angl. medically unexplained symptoms) jsou tělesné potíže, jejichž původ zůstává nejasný i přes důsledné lékařské vyšetření. O perzistujících MUS se hovoří, pokud přetrvávají déle než 3 měsíce (1). Pacienti s medicínsky nevysvětlenými příznaky tvoří významnou část konzultací v ordinaci praktického lékaře (21,9 % dle (2), dle (3) dokonce 64 %). Tři až jedenáct procent všech pacientů přicházejících do ordinace konzultuje svého praktického lékaře (PL) opakovaně pro nejasné potíže, pro které se dlouhodobě nenachází lékařské vysvětlení (4). Tito pacienti vykazují velkou míru utrpení a často trpí úzkostí nebo depresí (43,2 % dle (3)), které se však mnohdy rozvinou až s chronifikací tělesných potíží, které je omezují v životě i v práci. Klasická somaticky orientovaná zdravotní péče jim často nedává ani vysvětlení ani nedokáže zajistit úlevu.
MUS jsou spojeny se sníženou kvalitou života, vyššími náklady na sociálně-zdravotní péči a náklady spojenými se ztrátou produktivity (5). Těžší perzistující MUS vedou často k invaliditě. Dle holandské studie dosahovalo invalidity okolo 40 % pacientů s MUS v primární péči a okolo 16 % po vyloučení duševních onemocnění jako komorbidit (6). Česká data nejsou k dispozici kvůli chybějící systematické diagnostice a kódování. Vzhledem k tomu, že většinu oficiálních diagnóz pro invalidní důchod tvoří neúrazové bolesti zad a další bolestivé syndromy a psychiatrické diagnózy, můžeme odhadovat, že somatizační syndromy a medicínsky nevysvětlené potíže mohou tvořit velmi významný podíl na všech pracovních neschopnostech a invalidních důchodech.
Pacienti s perzistujícími MUS dlouhodobě trpí tělesně, duševně i sociálně, jsou funkčně oslabeni a také vystaveni riziku potenciálně škodlivých dalších vyšetření a poškozující léčby (tzv. overdiagnosis a overtreatment), které ve své úzkosti vyžadují (5). Čím méně jsou lékaři vzděláni, co se týče diagnostiky MUS, komunikace s těmito pacienty a jejich managementu, tím více jsou ovládáni nejistotou a odesílají pacienty na více vyšetření (7). Kromě toho tito pacienti běžně vyjadřují nespokojenost s lékařskou péčí, které se jim v průběhu stonání dostává. Cítí se stigmatizováni a nejsou bráni vážně (8). Pro praktické lékaře naopak tito pacienti představují časovou, administrativní a mnohdy i emocionální zátěž, mohou často podléhat pocitům selhání, když nejsou schopni pacientovi vysvětlit, co ho trápí, ani mu ulevit. Praktičtí lékaři často vnímají pacienty s déletrvajícími MUS jako obtížně zvladatelné a frustrující (9).
CÍLE PRÁCE
• Informovat české a slovenské všeobecné praktické lékaře i jiné účastníky zdravotního systému o stavu poznání medicínsky nevysvětlených příznaků a psychosomatických poruch při jejich prezentaci v ordinacích lékařů primární péče a o světových doporučeních jak k pacientům s těmito potížemi přistupovat
• Porovnat mezinárodní doporučení s českým standardem péče a současnými možnostmi českého zdravotního systému se zaměřením na kompetence lékařů primární péče a jejich vzdělávání.
• Zamyslet se, co nejvíce v této oblasti potřebujeme vylepšit a navrhnout kroky, které by k tomu vedly.
METODIKA REŠERŠE
Dne 14. května 2022 bylo provedeno systematické vyhledávání v databázi PubMed pomocí kombinace klíčových slov a MeSH pojmů (general practice/primary care a další příbuzné termíny, medically unexplained symptoms/functional somatic syndrom/somatoform a další příbuzné termíny a review/guidelines a další příbuzné termíny). Kompletní protokol vyhledávání je k dispozici u hlavního autora. Při omezení na anglický jazyk rok publikace 2012 a novější a abstrakt a název článku bylo nalezeno 125 publikací, z nichž autoři vyselektovali okolo 30 relevantních pro účely tohoto přehledu. Hlavní autor doplnil tento set o manuálně vyhledané články, knihy, doporučené postupy a další věrohodné relevantní zdroje v anglickém, českém, slovenském a německém jazyce. Z těchto relevantních dostupných zdrojů bylo vybráno nezbytné minimum pro praxi české primární péče s ohledem na rozsah tohoto přehledu. Výběr současného poznání, hypotéz, modelů a doporučení pro praxi a způsob zpracování přehledu byly samozřejmě ovlivněny autorem, který využívá svou mnoholetou zkušenost práce praktického lékaře s odbornou způsobilostí v psychosomatické medicíně a ukončeným psychoterapeutickým výcvikem se zaměřením na psychosomatické poruchy a také své kontakty na české i zahraniční badatele v této oblasti.
Zde je nutné uvést, že vzhledem k neexaktnímu, dynamickému a kulturně závislému charakteru problematiky je při zpracování přehledu a doporučení potřeba brát v úvahu připravenost cílové skupiny, tedy především vzdělání lékařů, a také typ zdravotního systému, zvláště s ohledem na postavení a dostupnost psychosomatické péče a mezioborovou spolupráci. Kvalitních zdrojů evidence z českého prostředí mnoho není, je tedy prozatím nutné adaptovat ty zahraniční.
AKTUÁLNOST TÉMATU
Vyšší míra nakupení potenciálních stresorů v životě člověka v poslední době vede u predisponovaných jedinců k většímu distresu, který se u mnohých lidí projevuje příznaky úzkosti, deprese a často právě nejasnými tělesnými příznaky. Pandemie covid-19 i válka na Ukrajině významně zvýšily incidenci všech těchto potíží (10, 11). Praktičtí lékaři jsou často ti první, které pak postižení lidé vyhledají, a musejí tak fungovat jako nárazníkový systém celého zdravotnického systému a zároveň poskytovat lidem čelícím stresu potřebnou na pacienta zaměřenou komplexní péči.
UJASNĚNÍ POJMŮ
Cílem tohoto přehledu je zabývat se nediferencovanými MUS; specifickým syndromům v rámci spektra MUS, jako je chronický únavový syndrom, fibromyalgie a syndrom dráždivého tračníku, nebude věnována zvláštní pozornost.
Ačkoliv existují různá označení pro stav pacienta s tělesnými potížemi, kdy běžná biologicky orientovaná medicína naráží na své diagnostické a klasifikační hranice, např. nevysvětlitelné tělesné příznaky, funkční potíže, funkční somatické symptomy, somatoformní nebo somatizační poruchy, rozhodli jsme se v tomto článku používat pojem MUS (medicínsky nevysvětlené příznaky), protože je to nejčastěji používaný termín ve vědecké literatuře, pokud je téma zpracováváno z perspektivy primární péče. Dobře také vystihuje nejistotu a bezradnost, které může propadnout praktický lékař pečující o tyto pacienty. S termíny ze současných i připravovaných klasifikací nemocí se v běžné praxi primární péče ani ve vědecké literatuře zaměřující se na kontext primární péče často nesetkáváme. Užívají se spíše v psychiatrii a v některých zemích ve specializované psychosomatické medicíně. Zde pro úplnost uvádíme shrnující termíny užívané v hlavních klasifikačních systémech:
• Somatoform disorders (somatoformní poruchy) (F45 dle MKN-10)
• Bodily distress disorder (syndrom tělesné tísně) (dle MKN-11)
• Somatization disorders (somatizační poruchy) (dle DSM-4)
• Somatic symptom disorder (porucha se somatickými příznaky) (dle DSM-5, 2013)
Diagnostický a statistický manuál duševních poruch (DSM-5), který vydala Americká psychiatrická asociace v roce 2013 (12), upravuje kritéria pro somatizační poruchy právě za účelem lépe definovat tyto poruchy, aby byly relevantnější pro primární péči. Osvědčená kritéria DSM-5 pro poruchu somatických příznaků podporují komplexní posouzení pacientů pro přesnou diagnózu a komplexní péči. Vzhledem k tomu, že osoby s diagnózou poruchy se somatickými příznaky navštěvují hlavně lékaře primární péče, kritéria v DSM-5 zpřesňují matoucí pojmy a snižují počet poruch a podkategorií, čímž se kritéria stávají užitečnějšími pro poskytovatele nepsychiatrické péče. Tato změna důrazu odstraňuje oddělení mysli a těla a nabádá lékaře, aby provedli komplexní posouzení a použili klinický úsudek namísto kontrolního seznamu, který může svévolně diskvalifikovat mnoho lidí, kteří žijí jak s poruchou somatických příznaků, tak s jinou lékařskou diagnózou, bez možnosti získat potřebnou pomoc (13). Důležité pro diagnózu poruchy se somatickými příznaky je tedy excesivní zaobírání se symptomy, které výrazně ovlivňují prožívání a chování pacienta ve všech jeho dimenzích.
V souvislosti s nevysvětlenými somatickými příznaky se hovoří o tzv. „zdravotní úzkosti“ (health anxiety), kterou charakterizuje chorobný strach z nemoci a nadměrné vyhledávání lékařské péče (14). Manuál DSM-5 nahrazuje starší pojem hypochondrie termínem porucha se strachem z onemocnění (nosofobie) (illness anxiety disorder). Tento klasifikační manuál tuto diagnózu odlišuje od poruchy se somatickými příznaky, kterou charakterizuje nepříjemné vnímání tělesných příznaků, které pacienta ovlivňují v běžném životě a působí mu neadekvátní starosti. Postižení se těmito medicínsky nevysvětlenými příznaky neustále zaobírají, aniž by se obávali, že tyto příznaky představují konkrétní nemoc. V praxi se tyto dva syndromy často prolínají a zdravotní úzkost je přítomna u velké části (ač ne u všech) pacientů s MUS (14,15).
V německojazyčném prostoru (a také u nás) se častěji užívá pojem „psychosomatický“, který má proměnlivé konotace a žádné zakotvení v mezinárodně uznávaných klasifikacích nemocí. Psychosomatická medicína, která má kořeny právě v Německu, vidí nemoc jako porušení bio-psycho-sociální rovnováhy, jako signál, který tělo dává a jako součást celoživotního příběhu člověka a jeho rodiny. Toto pojetí nemoci a stonání pacienta může pomoci i každému praktickému lékaři vidět tělesný příznak z jiné perspektivy (celostní vs. čistě biomedicínské), kterou může nabídnout pacientovi. Může to zmírnit tlak na důkladné vyšetřování a také míru utrpení, které je vždy horší, když nevidíme jeho smysl. Celostní přístup k nemoci a hledání jejího smyslu může také relativizovat onu nevysvětlitelnost potíží a přimět pacienta ke zkoumání svého vlastního životního a vztahového kontextu. Z této perspektivy hraje i setkání a vztah pacienta s lékařem velkou roli v pacientově příběhu.
Ujasněme si nyní ještě několik pojmů, které jsou pro pochopení potíží našich pacientů zásadní (volně dle 16 a 17):
Somatizace je projev duševních pochodů v oblasti tělesné nebo také mechanismus vyjadřující nezpracované emoční prožitky prostřednictvím tělesných symptomů. Člověk využívá nevědomě své tělo k odvedení psychického napětí, se kterým není schopen se vyrovnat. Mezi projevy somatizace patří například chronické bolesti, únava, nespavost, závratě a jiné neurologické problémy, dechové, srdeční, kožní, zažívací i sexuální potíže.
Alexitymie je stálý povahový rys charakterizovaný neschopností popsat svůj psychický a emocionální stav. Lidé s alexitymií zaměňují emoce se somatickými symptomy, které si často vykládají jako patologické. Je u nich častý výskyt somatoformních poruch.
Porucha lokusu kontroly a porucha atribuce je porušená schopnost rozlišovat vnitřní a vnější příčiny potíží a uvědomovat si vliv psychosociálních faktorů na tělesné projevy.
Somato-senzorická amplifikace znamená pozměněné, zesílené vnímání tělesných vjemů a patologické soustředění na tyto pocity, které se tím samy amplifikují a stávají se znejišťující (např. katastrofické vnímání normálních pohybů žaludku a střev).
CHARAKTERISTIKA PACIENTŮ S MUS
Pacienti s MUS jsou různorodí, ale mají některé společné charakteristiky. Ve srovnání s ostatními chronicky nemocnými pacienty uvádějí pacienti s MUS nižší kvalitu života, zhoršení fyzických funkcí, horší vnímání celkového zdraví a horší duševní zdraví. Pacienti s MUS obtížně popisují své pocity, vykazují známky alexitymie a poruchy regulace afektů a mívají kognitivní styl zaměřený na vnější prostředí (15).
Kvalitativní studie, která se snažila porozumět pacientům s MUS s vysokým podílem využívání primární péče, zjistila tři vzorce vnímání a chování (14):
1. Zvládající nadužívači péče (coping high utilisers) dosahují úspěchu v životě a mají určitý stupeň psychologického vhledu. Nesoustředí se na své symptomy ani nevykazují výraznou zdravotní úzkost. Nebojí se, že mají nediagnostikované nevyléčitelné onemocnění, ale chtějí vysvětlení svých příznaků.
2. Klasičtí nadužívači péče (classic high utilisers) se vytrvale zabývají svými nejasnými příznaky, projevují malý psychologický vhled a/nebo vyjadřují silný nárok na osvobození od běžných společenských povinností.
3. Znepokojení nadužívači péče (worried high utilisers) projevují silnou zdravotní úzkost a zlobí se a stěžují si na zdravotní péči, když vnímají odpor proti svým očekáváním a požadavkům.
Společným znakem všech tří skupin byla současná nebo minulá rodinná dysfunkce. To je v souladu s jinými výzkumy, které zjistily, že anamnéza traumatu nebo zneužívání je spojena s MUS (15).
ETIOPATOGENEZE A MODELY VZNIKU MUS
Znalost modelů etiopatogeneze nejasných příznaků bez organického vysvětlení je pro lékaře důležitá ze dvou důvodů:
1. Aby sám rozuměl, co se v pacientově těle a duši děje a co na to může mít vliv – kde vzniká pacientovo utrpení a do jaké míry ho může lékař i sám pacient ovlivnit.
2. Aby měl v zásobě dobře pochopitelné a přesvědčivé vysvětlující modely (tzv. explanatory models), které může nabídnout jednotlivým pacientům. Uchopitelné individualizované vysvětlení, které dává smysl, snímá z pacienta vinu, aniž by snižovalo zodpovědnost za vlastní zdraví, a vytváří představy o tom jak příznaky zvládnout, je důležitým terapeutickým nástrojem v rukou lékaře. Vysvětlení, která jsou spoluvytvářena pacientem a jeho praktickým lékařem, budou s největší pravděpodobností přijata (18).
Věda a klinická praxe přinesly mnoho hypotéz vzniku organicky nepodložených subjektivních tělesných potíží a somatizačních poruch. Některé z nich uvádíme v tabulce 1 (19, volně přeloženo a doplněno autorem), některé pojednáme níže. Stoupenci psychoanalytické tradice (Freud, Breuer, Stekl a další) vytvořili první teorie vzniku MUS, jimž dominovala hypotéza, že nervové energie přesahující schopnost zvládání obranných mechanismů se projevují jako somatické symptomy. Tento přístup se dodnes uplatňuje v přístupech některých psychoterapeutických škol. Canon přinesl už v roce 1929 patofyziologický model stresu, který pak dále rozvíjeli Selye, Lindemann, De Gucht a další. Zatímco fáze akutního stresu nastavuje organismus na útěk nebo útok se všemi tělesnými důsledky, fáze rezistence z dlouhodobého zatížení vede k vyčerpání rezerv, snížení obranyschopnosti organismu a k rozvoji celé řady tělesných symptomů (15). Holmes a Rahe se zaměřili na vliv míry sociálního stresu na pravděpodobnost vzniku jakéhokoliv onemocnění, včetně nejasných tělesných symptomů. Provedli rozsáhlé výzkumy a v roce 1967 publikovali svou teorii životních událostí (19). Vytvořili dotazník, který se dodnes užívá a je také součástí doporučeného postupu Společnosti všeobecného lékařství (21). Problém je, že pro každého znamená stres něco jiného, každý reaguje na zatížení jinak. De Jonghe navrhl tzv. SSSV model známý také jako model kapacity a zatížení (Capacity/Burden model) (22). SSSV je zkratka pro stres (napětí), podporu, sílu (odolnost) a zranitelnost. Důležitá je v životě člověka rovnováha těchto faktorů. U každého pacienta s MUS musíme zvažovat tzv. predisponující, precipitující (vyvolávající) a udržovací faktory – PPP model (tab. 2, volně přeloženo a upraveno autorem podle 21 a 23).
Tab. 1. Modely vysvětlující lékařsky nevysvětlené příznaky 
Zdroj: volně přeloženo a doplněno autorem dle 19 Tab. 2. a Predisponující faktory medicínsky nevysvětlených příznaků: bio-psycho-sociální model 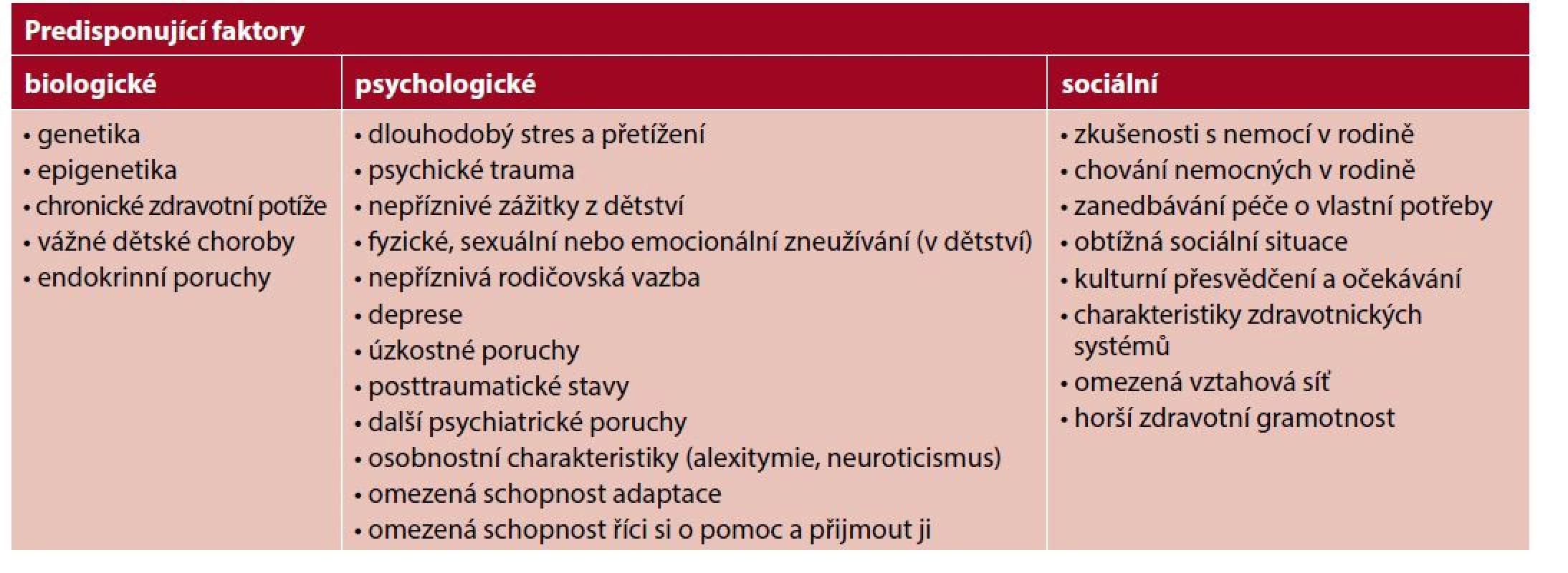
Tab. 2b Vyvolávající faktory medicínsky nevysvětlených příznaků: bio-psycho-sociální model 
Tab. 2c Udržující faktory medicínsky nevysvětlených příznaků: bio-psycho-sociální model 
Zdroj: volně přeloženo a doplněno autorem dle 23 Engel navrhl v roce 1977 bio-psycho-sociální model, v němž považuje většinu nemocí za multikauzálně podmíněné a zdůrazňuje nutnost komplexního přístupu v diagnostice i terapii (24). Tento model přístupu ke zdraví je prosazován i Světovou zdravotnickou organizací, ale v praxi naráží na nedostatečnou znalost lékařů o mechanismech vlivu psychosociálních jevů na tělesné prožívání a také na nedostatečnou důvěru pacientů, kteří vyžadují konkrétní uchopitelné a individualizované vysvětlení jejich potíží. Model založený na kognitivním pojetí představil Brown (25): „MUS mohou vzniknout, když chronická aktivace vzpomínek na příznakové zážitky soupeří s aktuálními vjemovými podněty o ovlivnění momentálního prožívání. Nepřiměřený vliv vzpomínek na úkor současného vnímání může způsobit, že lidé prožívají somatické příznaky, přestože mají slabé spojení s percepčními podněty.“
Brownův integrativní model nabízí mechanistické vysvětlení toho, jak pacienti s MUS pociťují značné nepohodlí a poruchy při absenci známých fyzických příčin. Jinak řečeno, MUS může být spíše důsledkem dysregulovaných kognitivních procesů než fyziologických anomálií.
Rief a Broadbent navrhli model filtru, v němž tělesné signály (tj. vjemy/symptomy) procházejí nevědomým filtračním systémem, než jsou vědomě vnímány (26). Zvýšení síly tělesných signálů může vznikat za podmínek vysokého stresu, chronické aktivace osy hypothalamus-hypofýza-nadledviny, fyzické dekondice, senzibilizace filtračního systému a také specifických poruch vztahových vazeb. Podobně může být hypotetický filtr narušen v důsledku selektivní pozornosti, infekcí, zdravotní úzkosti, depresivní nálady, nedostatku rozptýlení a vlivu jiných lidí. A konečně, korové vnímání tělesných signálů může být zesíleno v důsledku faktorů, jako je očekávání, trauma a neuronální plasticita. V důsledku toho mohou posílené somatické stimuly, chybná filtrace a zesílené korové vnímání umožnit, aby se více somatických vjemů dostalo do vědomí a vyvolalo prožitky somatických symptomů.
V poslední době se stále více prosazuje model tělesné tísně (bodily distress) jako poruchy vnímání. Vnímání tělesných pocitů je určováno stejně tak očekáváním jako periferními smyslovými vstupy – mozek neustále konstruuje své prostředí, včetně tělesných stavů (27). Velmi inspirativní jsou výzkumy neurovědce Damasia, který velmi zjednodušeně tvrdí, že emoce jako základní fylogeneticky dané reakce na děje v našem okolí vznikají primárně v tělesných strukturách a mozek je až se zpožděním zpracovává a vytváří z nich v korových strukturách komplexnější pocity, které jsou přístupné našemu vědomí. Toto zpracování je závislé na mnoha individuálních faktorech, včetně životních zkušeností (např. opakovaná traumatizace vede k hypertrofii amygdaly, což může resultovat v neadekvátně silné reakce strachu a agresivity na běžné podněty) (28). Tělo se pak dále nastavuje na pocitový stav, který mozek konstruuje. Vzniká tak např. specifické svalové napětí se specifickým omezujícím dechovým vzorcem, což může způsobovat chronické bolesti, únavu a dlouhodobé vyčerpání a také ovlivňovat funkci vnitřních orgánů. S tímto konceptem pracují např. jógová terapie a různé směry tzv. psychoterapie zaměřené na tělo (Body-Psychotherapy), které mají své kořeny v práci Freudova žáka Wilhelma Reicha. Reich používal pojem svalový krunýř pro specifické svalové napětí a držení těla, které vzniká převážně v raném dětství, např. jako adaptativní reakce na ohrožující podněty.
Významnou roli v prožívání našeho tělesného stavu hrají také děděné faktory. Není však jisté, jaký podíl tvoří genetika v úzkém slova smyslu, jaký epigenetika a jaký ještě další způsoby transgeneračního přenosu. Genetické faktory se podílejí na predispozici k tělesné úzkosti a na chronické bolesti obecně, ale jen v omezené míře (29). Celogenomové šetření, které se snaží identifikovat jednotlivé geny zodpovědné za tuto dispozici, zatím přineslo rozporuplné výsledky. Za vysoce relevantní se stále více považují epigenetické mechanismy (27). Vzhledem k tomu, že tyto mechanismy jsou zjevně formovány ranými, často prenatálními zkušenostmi, nabízejí potenciální mechanistickou souvislost s dobře prokázanou úlohou, kterou mají nepříznivé okolnosti v dětství jako predispoziční faktor pro tělesný distres – zvyšují pravděpodobnost rozvoje tělesného distresu až čtyřnásobně (29).
Vzorce připoutání s hlavní pečující osobou v útlém dětství podle teorie vazby Johna Bowlby (attachment theory) tvoří další souvislost mezi nepřízní v dětství a somatizací, přičemž necitlivost matky v 18 měsících předpovídá somatizaci u dětí ve věku 5 let a nejistota připoutání v raném dětství předpovídá somatizaci u dospělých, přičemž nejsilnější vazby existují mezi úzkostí z připoutání a zdravotní úzkostí (30). Vývojově podmíněný nedostatek v rozpoznávání a regulaci emocí je již dlouho spojován s různými aspekty tělesného distresu, přičemž nejvýznamnějším konceptem je alexitymie (viz výše).
Engelovo bio-psycho-sociální pojetí nemoci rozvíjí specificky tzv. systemický přístup, který u nás reprezentují výrazně například Chvála a Trapková a další rodinní terapeuti. Zjednodušeně řečeno pracují s pojmem systém, což je nejčastěji rodina pacienta. Příznak vzniká v tomto systému jako porucha jeho regulace, vyjádření dysbalance v jakékoliv dimenzi (bio-psychosocio - spirituální) jeho členů a většinou přichází jako signál o patologické vztahové interakci mezi členy rodiny (31). Chvála zjednodušeně shrnuje své vysvětlení MUS takto: „Tělo pacienta používá všechny své regulační a obranné systémy, aby komunikovalo ve svém nejbližším prostředí (nejčastěji v rodině, na pracovišti) o svých vnitřních, psychických stavech (myšlenkách, emocích, pocitech, přáních, zraněních…), čímž spoluvytváří sociální realitu, ve které žije. Některé z tělesných projevů organismu mají charakter příznaků, znamení nemoci, a tak se mohou podílet na rozvoji maladaptivního, začarovaného kruhu. V těchto případech již nejde o to, jak tělo vytváří příznak, ale proč ho vytváří, neboli co signalizuje svému okolí (32).“
Mnoho výzkumníků zdůrazňuje význam kulturních faktorů v predispozici ke vzniku tělesné úzkosti a v utváření zkušeností pacientů s nemocí. Kulturně citlivé přístupy k léčbě MUS zdůrazňují, že je důležité pomoci pacientům vytvořit ucelené „příběhy o nemoci“, které propojují pacientovy zkušenosti, symptomy a kulturní přesvědčení (19). Vytváření soudržných narativů je důležité vzhledem k tomu, že pacienti s MUS často přicházejí s chaotickými výklady, které se vyznačují zmatkem, absencí definovatelných a léčitelných problémů, obavami ze stigmatizace, že jejich příznaky jsou „jen v jejich hlavě“, a pocitem, že jsou „lékařskými sirotky“, kteří jsou předáváni od jednoho specialisty ke druhému jako „horký brambor“. V západní společnosti je totiž obecně nepřijatelné být nemocný bez nemoci.
Tradiční medicínské systémy, jako jsou indická ayurvéda nebo tradiční čínská medicína, nabízejí propracované komplexní vysvětlení mnohých příznaků, které jsou z pohledu moderní medicíny nevysvětlené. Tato vysvětlení, často založená na celostním vnímání člověka velmi ovlivněném prostředím, ve kterém žije, ve většině případů nemají žádnou vědeckou oporu. I tak jsou pro mnohé pacienty době uchopitelné a na základě těchto vysvětlení mohou změnit svůj životní styl (nebo jen začít jinak vnímat své tělo, myšlenky, emoce a chování) a nastoupit tak cestu k sebeúzdravě.
Vyvolávajícími faktory neadekvátního tělesného distresu u predisponovaných jedinců mohou být organická onemocnění, stresující pracovní podmínky a nepříznivé životní události (20, 27). Pokud tyto faktory a predisponující osobnostní aspekty přetrvávají, přispívají také k udržení symptomů tělesného distresu. Další udržující faktory vyplývají z často obtížných interakcí těchto pacientů se zdravotnickým systémem, což vede k opomenutí nebo pozdnímu stanovení správné diagnózy, nevhodné léčbě a frustraci na všech stranách. K těmto významným překážkám pro lepší diagnostiku a léčbu přispívá somatizující komunikační chování a přetrvávající přesvědčení o biomedicínských příčinách jak na straně pacientů, tak i lékařů, ale také systémové faktory zdravotnického systému.
DYADICKÉ MODELY MUS – „SOMATIZUJÍCÍ“ ÚČINKY KLINICKÝCH KONZULTACÍ
Salmon a jeho kolegové vypracovali model MUS, který je zvláště relevantní pro praktické lékaře a jejich interakce s pacienty s MUS. Model popisuje interpersonální procesy mezi pacienty a lékaři, které mohou vést ke vzniku a udržování MUS v kontextu lékařských konzultací (33). Autoři zpochybňují obecně rozšířený názor, že pacienti s MUS implicitně popírají potenciální psychosociální příčiny svých idiopatických symptomů a požadují lékařské vysvětlení a intervence. Existuje málo důkazů, které by potvrzovaly předpoklad, že pacienti s MUS se zříkají psychosociálního příčin svých potíží. Naopak existují důkazy, že na zájem lékaře o jejich život v jeho celistvosti vyjádřený správným způsobem ve správný čas pacienti reagují uznáním důležitosti psychosociálních souvislostí. Tento moment zároveň posiluje vztah mezi lékařem a pacientem, což může být důležitý krok na terapeutické cestě.
Proč tedy praktičtí i jiní lékaři navrhují lékařské intervence u pacientů s MUS, když nemusejí být indikovány a pacienti je nepožadují? Existuje mnoho možných důvodů. Mohou se cítit pod tlakem, aby navrhli intervenci v reakci na názorné a emočně nabité popisy symptomů a přetrvávající zprávy o neúčinné léčbě. Následně chronicky symptomatičtí pacienti, kteří trvale nereagují na léčbu, zpochybňují pocit lékařské kompetence obtížně vysvětlitelnými profily symptomů, což pak často vede k menšímu hodnocení a větší intervenci (19). Například při analýze přepisů rozhovorů mezi pacienty s MUS a praktickými lékaři Salmon a jeho kolegové zjistili, že PL zřejmě nenabízejí lékařské intervence, protože je jejich pacienti požadují, ale mohou spíše aktivně ignorovat psychologické signály pacientů. Salmon se domnívá, že PL mohou nabízet diagnostické a terapeutické intervence jako způsob jak snížit negativní emoce na straně lékaře i pacienta a také vrátit konzultaci zpět do oblasti, kde se lékaři cítí kompetentnější a mají větší autoritu (33).
Bohužel nedostatečné posouzení psychosociálních faktorů, přisuzování symptomů pouze emočním problémům nebo poskytování prostého ujištění u těžších příznaků může mít často nezamýšlené důsledky. Ve snaze přesvědčit lékaře, aby bral vážně jejich oprávněné příznaky, mohou pak pacienti zesílit prezentaci svých fyzických příznaků, což může způsobit, že PL budou ještě častěji navrhovat lékařské zákroky. Paradoxně se pacienti s MUS opakovaně ocitají v pozici, kdy musí své lékaře přesvědčovat o svém (velmi skutečném) utrpení, což může být bariérou v zotavení. Mnozí z nich mají v anamnéze trauma, což komplikuje terapeutický vztah mezi lékařem a pacientem. Protože diagnóza je očekávaným výsledkem interakce lékař – pacient, mohou se lékaři i pacienti bez ní cítit frustrovaní a ztracení (34).
Výše uvedené teoretické modely odrážejí rozmanitost způsobů, jakými výzkumníci přistupují k MUS. Poskytovatelé primární péče, kteří mají s pacienty dlouhodobé vztahy a také často disponují komplexnějším porozuměním bio-psycho-sociálním faktorům, které přispívají k prožívání nemoci daného pacienta a udržují ji, mají jedinečné postavení pro usměrnění vhodné péče o pacienty s MUS.
PŘIROZENÝ PRŮBĚH A PROGNÓZA MUS
U 50–75 % osob s prezentací MUS u praktického lékaře se příznaky zmírní v průběhu 12–15 měsíců. Nicméně v 10–30 % se příznaky zhorší v průběhu času. Počet příznaků, trvání a závažnost při prezentaci u lékaře jsou faktory spojené s méně příznivým průběhem MUS u pacientů v primární péči (2). Sociální a vztahové faktory podílející se na vzniku potíží mohou mít zásadní vliv na prognózu pacienta, pokud přetrvávají a pacient se je nesnaží odstranit nebo vnitřně zpracovat. Negativní prognostické faktory jsou uvedeny v tabulce 2. Pozitivní vnímání vztahu lékař-pacient (ze strany pacienta a/nebo lékaře) má příznivý vliv na prognózu MUS (22).
VZTAH MEZI LÉKAŘEM A PACIENTEM
Vztah lékaře s pacientem s MUS je často během konzultací pod tlakem. Pacient často cítí, že není brán vážně, není pochopen a zůstává úzkostný, zatímco lékař se začíná cítit bezmocný a podrážděný, když nedokáže dospět ke sdílenému porozumění příznaků a problémů s pacientem (22). Lékaři také zažívají diagnostickou nejistotu a neprávem mají pocit, že by ji neměli dávat před pacientem najevo (9). Empatický a zároveň autentický přístup lékaře posiluje u pacienta pocit, že je brán vážně a tím snižuje jeho úzkost a posiluje důvěru v lékaře (16). Dobrý vztah mezi lékařem a pacientem vede ke spokojenosti pacienta a zlepšení zdravotních ukazatelů, ale také k zásadnímu zlepšení pocitu lékaře (9). Naproti tomu neuspokojivý vztah a malá důvěra pacienta k lékaři mají za následek nárůst příznaků a častější konzultace (22). Vztahu lékař – pacient a jeho vlivu na stonání pacienta se intenzivně věnoval původem maďarský lékař a psychoanalytik Michael Balint, který během svého působení ve Velké Británii vytvořil koncept tzv. Balintovské skupiny. Tato forma strukturované skupinové supervize byla vytvořena v padesátých letech 20. století právě pro praktické lékaře trápící se svými vztahově náročnými pacienty s neobjasněnými příznaky. Rozebrání případu, skupinová podpora, reflexe vlastních pocitů a nová inspirace odlišnými náhledy na situaci většinou vedou k novým nápadům, zvýšení empatie k pacientovi, uvolnění vztahu a celkově k lékařově úlevě. To může předejít tomu, aby pacient hledal řešení ve změně lékaře a následnému zbytečnému opakování již provedených vyšetření (více viz také 21).
PŘÍSTUP K PACIENTŮM S MUS
Pro lékaře je zásadní být stále připraven na pacienty, kteří velmi trpí svými tělesnými příznaky a jsou jimi znejistěni, a proto intenzivně vyžadují vyšetřování, vysvětlení a pojmenování jejich potíží. Je zásadní být stále připraven na to, že potíže pacientů současná medicína často neumí adekvátně zachytit, pojmenovat, zařadit; rozhodně ne tak, jak by si to mnoho pacientů představovalo. Specializovaní lékaři pacientům často tvrdí, že všechna vyšetření jsou v pořádku, a pacient je tedy zdravý. Nemají co léčit a pacient odchází frustrován. Psychosomatická etiologie potíží pacienta by měla být zvažována v rámci diferenciální diagnostiky téměř u každého pacienta přicházejícího do ordinace PL. Důležité je, aby lékař tuto úvahu otevřeně sdílel od začátku s pacientem zároveň s adekvátním biomedicínským diagnostickým postupem. Když je pacient dopředu připravován, že by vyšetřovací metody nemusely objasnit důvody jeho obtíží a že by se mohlo jednat o (zjednodušeně řečeno) psychosomatické projevy jeho těla, je s ním pak při následných konzultací mnohem jednodušší spolupráce. Lékař by měl myslet na psychosociální okolnosti každého stonání od samého začátku. Jestliže však provede obvyklá vyšetření podle příznaků a somatická léčba vede k úzdravě, není třeba rozšiřovat diagnostiku o psychosociální kontext (i když to může mít pozitivní preventivní vliv). Je pravděpodobné, že se organismus spontánně bio-psycho-sociálně vyladí, má k tomu dost sil a nepotřebuje další intervenci zvenčí (21). Když si lékař navykne přistupovat ke všem svým pacientům bio-psycho-sociálně a naučí se reflektovat své pocity, které v něm osobnostně komplikovanější pacienti vyvolávají, přestane cítit nepříjemnou těžko prostupnou bariéru hranice biomedicínského a psychosociálního zájmu o pacienta. Pacienti to rychle vycítí a budou mu své „psychosomatické diagnózy“ častěji sami nabízet, resp. vzájemná interakce nepovede k takové somatizaci a zbytnému vyšetřování. Této dovednosti a změny vnitřního nastavení však málokterý lékař dosáhne v našich podmínkách běžným vzděláním. Významně mohou pomoci kurzy zaměřené na psychosomatický přístup a na komunikaci, a hlavně sebezkušenostní psychoterapeutické vzdělání.
DIAGNOSTIKA MUS A IDENTIFIKACE PSYCHOSOMATICKÉHO PACIENTA
Většina evropských doporučených postupů orientovaných na primární péči se spokojuje s diagnózou MUS, kterou stanoví svému pacientovi praktický lékař, když nemůže adekvátně (organicky ani psychiatricky) vysvětlit potíže pacienta. Kombinace intuice založené na delší praxi a zkušenostech lékaře v kombinaci s teoretickými znalostmi a v nejlepším případě i psychosomatickým vzděláním může pomoci pacienty s velkou pravděpodobností psychosomatické etiologie potíží včasně identifikovat, a předejít tak některým zbytným vyšetřením. Pro výzkumné účely bylo už vyvinuto větší množství dotazníků zachycujících míru somatizace nebo riziko jejího vzniku. V běžné praxi primární péče se však žádný neuchytil tak, aby byl například zásadní součástí doporučeného postupu. Ve studiích a také v psychiatrické praxi se osvědčily především dva relativně jednoduché dotazníky – Patient Health Questionnaire-15 (PHQ-15) a Somatic Symptom Scale-8 (SSS-8), které však zachycují spíše míru somatizace, než že by mohly sloužit jako jednoduché screeningové nástroje v praxi (tab. 3 a 4) (35). Prognózu a míru čerpání zdravotní péče může predikovat např. tzv. Somatic Symptom Inventory (SSI) (36). Pravděpodobnost onemocnění na základě míry zatížení životními událostmi může pomoci odhadnout např. Dotazník životních událostí dle Holmse a Raheho (20) (viz také 21). Dotazník Symptom Checklist SCL-90 je určen k hodnocení aktuální psychické zátěže prostřednictvím subjektivně vnímaných obtíží (seznam 90 tělesných a psychických symptomů) (37). Klinické využití nachází hlavně v psychiatrii. Brief Symptom Inventory (BSI-53) je kratší verzí dotazníku SCL-90. Český překlad validizoval Kabát a kol. (38). Pro měření distresu, deprese, úzkosti a somatizace v primární péči se zdá použitelný dotazník 4DSQ (Four-Dimensional Symptom Questionnaire) (39). Pro běžnou praxi uvádíme tabulku s anamnestickými údaji, které podporují pozitivní diagnózu MUS (tab. 5) (21). K přesnější diagnostice, ale také dalšímu managementu pacienta můžeme využít i tzv. PPP model (viz tab. 2) (23).
Tab. 3. Dotazník PHQ-15 (57)
Jak moc vás během posledních 4 týdnů obtěžovaly následující příznaky?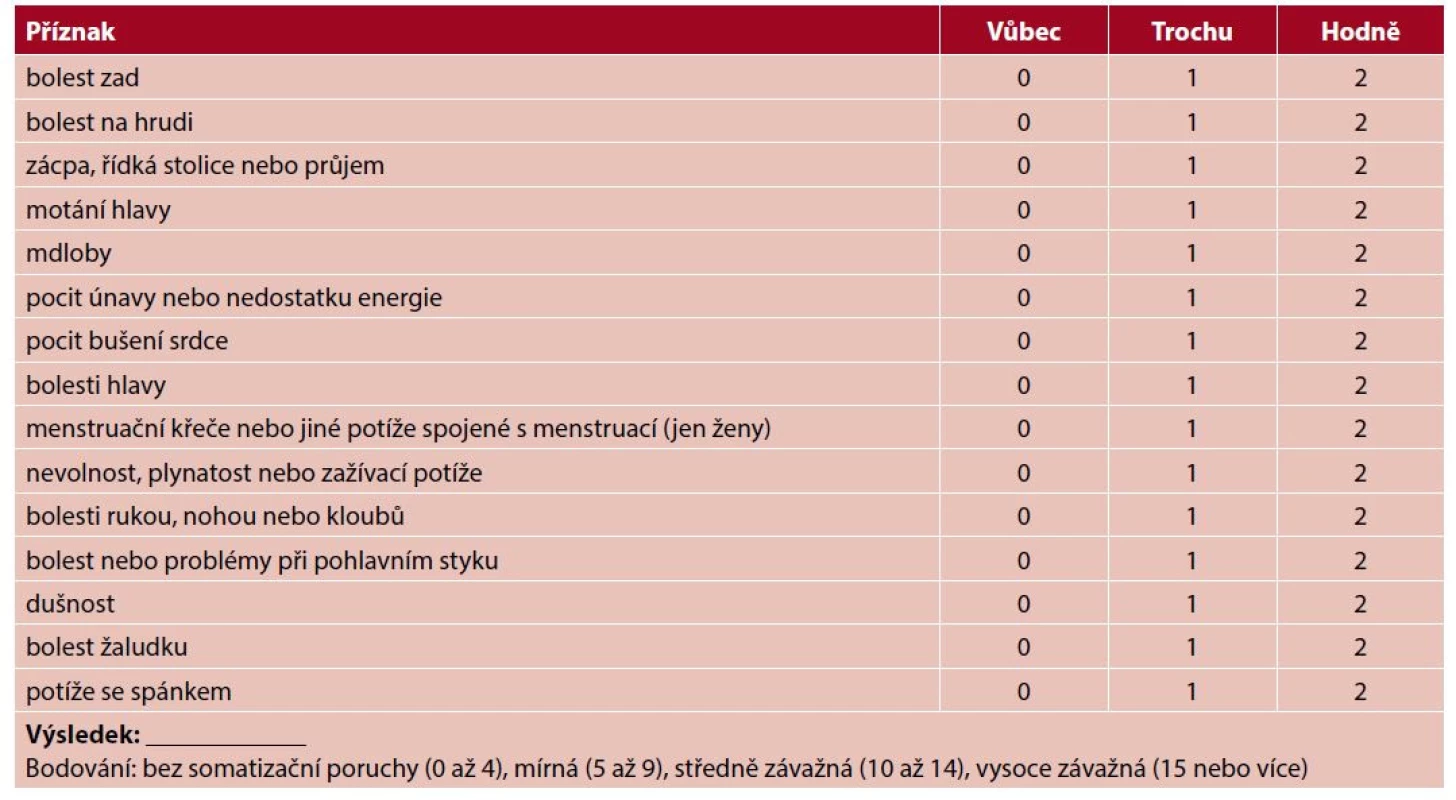
Tab. 4. Dotazník SSS-8 (58)
Jak moc vás během posledních 7 dnů obtěžovaly následující příznaky?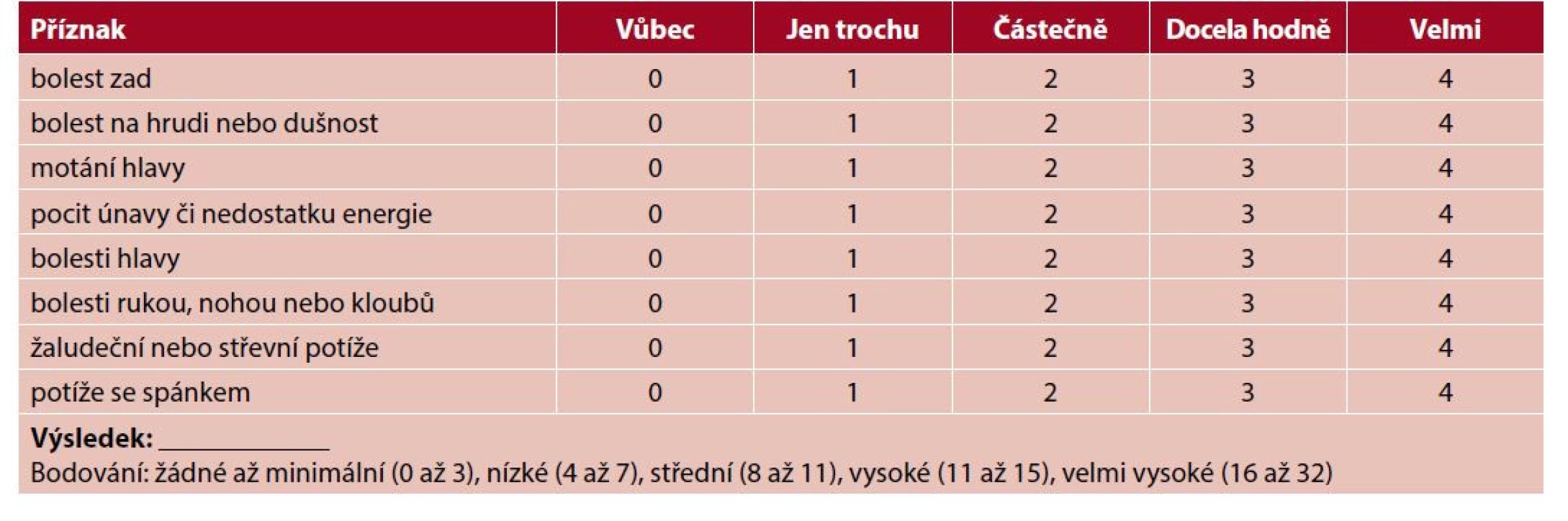
Tab. 5. Anamnestické údaje podporující diagnózu MUS 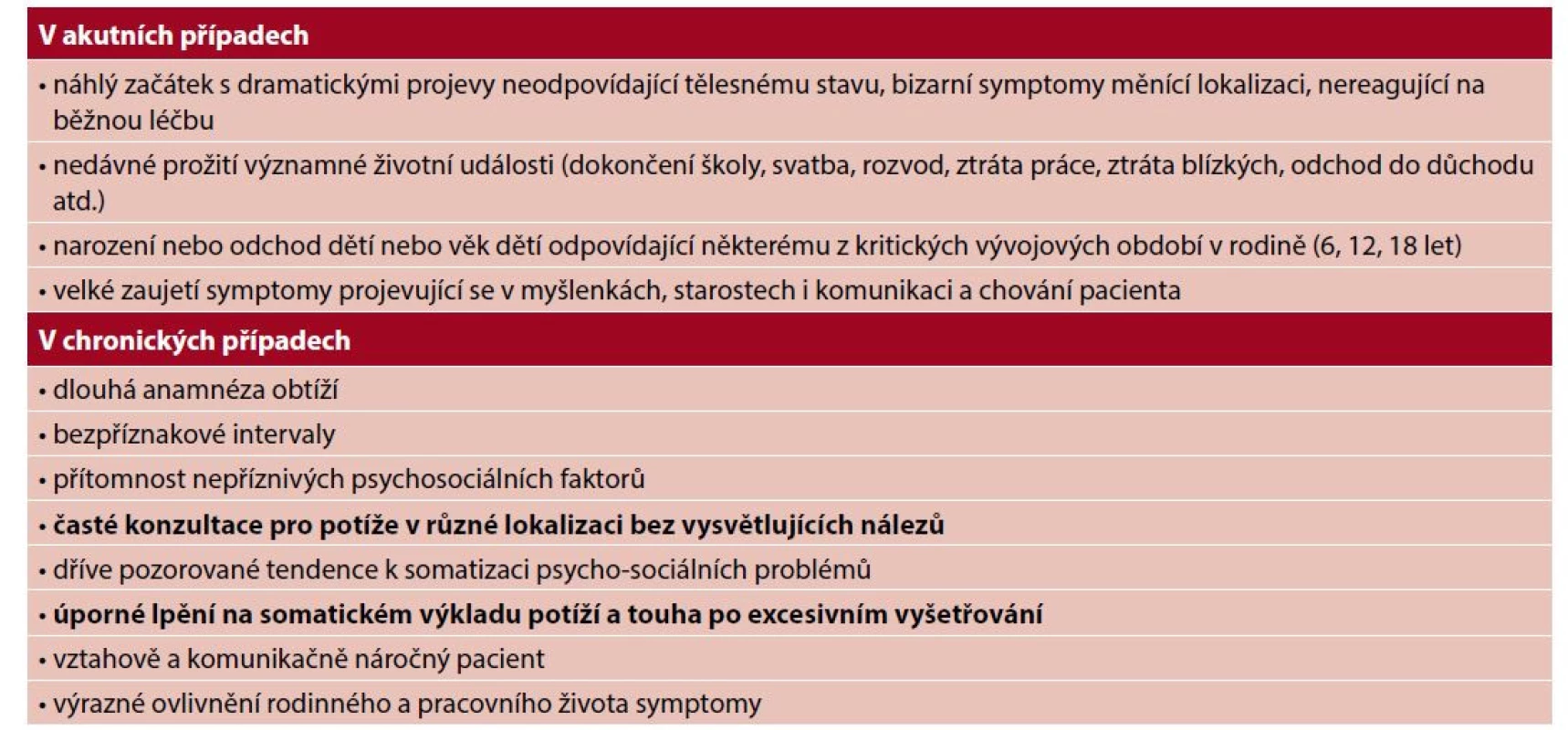
Zdroj: doplněno autorem dle 21 KOMBINACE MUS, DEPRESE A ÚZKOSTI
Komorbidita mezi funkčními, depresivními a úzkostnými poruchami je vysoká, avšak vztah mezi nimi je individuálně rozdílný. Uvádí se, že není žádný významný vztah mezi úzkostnou poruchou nebo depresí a mírnými formami MUS. Naopak u pacientů s těžkou formou MUS je riziko deprese nebo úzkostné poruchy až třikrát vyšší než u pacientů bez MUS a také je zde vysoká míra hraniční poruchy osobnosti (21). Funkční somatické příznaky a tělesné potíže obecně jsou spojeny s vyšší mírou deprese a úzkosti než nemoci se srovnatelnými příznaky, ale s dobře definovanou organickou patologií (např. dráždivý tračník vs. zánětlivé onemocnění střev, fibromyalgie vs. revmatoidní artritida). Mnoho pacientů s trvalými somatickými příznaky však úzkostí ani depresí netrpí, takže tuto souvislost nelze chápat ani jako nespecifickou psychologickou reakci na přítomnost tělesných obtíží, ani jako maskovanou či somatizovanou depresi nebo úzkost samotnou (40). Jelikož úzkost, a především deprese vznikají mnohdy u pacientů s MUS až sekundárně, je jedním z našich cílů tomuto předcházet.
Donnachie et al. prokázali na bavorské populaci v primární péči výrazně zvýšenou prevalenci psychických poruch, somatických příznaků a infekce 5 let před první diagnózou těžší formy MUS, která se dále zvyšuje v době první diagnózy a u značné části pacientů přetrvává dlouhodobě. Autoři popsali významnou souvislost mezi předchozí psychickou poruchou, gastrointestinální infekcí a rozvojem MUS (dráždivého tračníku i jiných forem MUS) (41). Vyšší šanci rozvinout somatizační poruchu však dle bavorské studie měli i pacienti, kteří navštěvovali lékaře častěji pro respirační infekty a také bolesti zad. Pacienti se zvýšenou mírou kontaktů se zdravotním systémem by měli být lékaři primární péče včas identifikováni jako pacienti s rizikem rozvoje funkčních somatizačních poruch, měl by být prozkoumán psychosociální kontext jejich stonání a rizikové faktory dle PPP modelu. Lékař by měl u nich také aktivně pátrat po skryté depresi nebo úzkosti.
HLUBŠÍ DIAGNOSTIKA A PROZKOUMÁNÍ POSTIŽENÍ MUS
Po zformulování pracovní hypotézy MUS pokračujeme hlubším prozkoumáním symptomů zaměřeným na porozumění pacientovi a jeho potížím, stanovení prognosticky příznivých a nepříznivých faktorů (ty, které brání uzdravení) a stanovení závažnosti MUS.
Pacienti s pravděpodobnou diagnózou MUS vyžadují specifický přístup. Diagnostika se stává už v ordinaci praktického lékaře terapií. Už otázkami na všechny podstatné dimenze stonání otvíráme pacientovi možné souvislosti, kterých si možná nebyl vědom. Po zvážení diagnózy je důležité brát pacienta vážně, provést fyzikální vyšetření v ordinaci a zvážit další diagnostické metody, které pomohou vyloučit nejpravděpodobnější onemocnění v diferenciální diagnóze (diabetes mellitus, zánětlivá onemocnění střeva, anemie a deficience železa, endokrinní poruchy a autoimunitní onemocnění, která mají podobné precipitující faktory jako MUS). Vyšetřovací metody 1. zvyšují pravděpodobnost MUS vyloučením jiných příčin, 2. dávají jistotu lékaři a 3. ujišťují pacienta. Důležité však je, aby lékař nastavil hned na začátku jasnou hranici, co je potřeba vyšetřit, a nastínil pacientovi předem další postup podle toho, jak výsledky dopadnou. Úlohou praktického lékaře je chránit pacienta před tzv. overdiagnosis a overtreatment, tedy nadbytečnou medicinalizací, která může pacienta poškodit a samozřejmě stojí peníze. Velice praktické se ukazuje například použití ultrazvuku v ordinaci PL formou tzv. POCUS (point-of-care ultrasonography). Pacient se cítí kvalitně vyšetřen, nemusí nikam chodit, šetří se čas i peníze pacienta i zdravotního systému. Samozřejmě že v určitých případech PL potřebuje indikovat expertní sonografii a další vyšetřovací metody. MUS zůstává pracovní hypotézou. I dlouhodobě somatizující pacienti mohou dostat infarkt. Pracovní hypotézu MUS se snažíme potvrdit rozšířenou psychosociální anamnézou a zaznamenáme ji do zdravotní dokumentace. V případě sdílené péče o pacienta více lékaři je uvedení pracovní hypotézy a plánovaného postupu nezbytné pro zajištění kontinuity péče, prevenci overdiagnosis a vyvarování se chyb v komunikaci.
Pro hlubší diagnostiku MUS, která už může být zároveň účinnou terapií, je důležité prozkoumání pacientovy perspektivy. Používáme všechny zásady moderní péče zaměřené na pacienta, zde však ještě s větším důrazem. Velice návodný nástroj k vedení uspokojivé konzultace u praktického lékaře je tzv. Calgary Cambridge Guide (42). Výborná pomůcka pro praxi je akronym ICE z anglického ideas – concerns – expectations, tedy myšlenky (a představy, které pacient má ohledně svých potíží a jejich původu), obavy (které pacient má ohledně dalšího vývoje potíží a jejich vlivu na život a práci) a očekávání (která má pacient do budoucna od života i od nemoci, od diagnostických metod, od svého lékaře a také od dnešní konzultace). Na základě těchto informací se pak může lékař s pacientem postupně dobírat ke sdílenému porozumění prezentovaných problémů a také ke sdílenému rozhodování jak dál. Subjektivní prožívání nemoci je zde mnohem důležitější než u jiných diagnóz. Pacienti skutečně trpí reálnými bolestmi, únavou, břišním diskomfortem apod., ale také vysokou mírou úzkosti, která se zvyšuje, když nejsou bráni vážně a nedostává se jim uspokojivého vysvětlení jejich potíží (43).
Je důležité stanovit míru postižení, a to ve všech dimenzích: bolest, tělesné omezení, počet různých příznaků, trvání potíží, somatické a psychiatrické komorbidity, emocionální utrpení, funkční postižení v osobním životě, v rodině, ve vztazích a v práci, sociální dopady a míra využívání zdravotního systému. Holandští autoři doporučují rozlišovat mezi mírnou, středně těžkou a těžkou formou MUS podle rozsahu symptomů, délky trvání a míry funkčního omezení (22).
BIO-PSYCHO-SOCIÁLNÍ PŘÍSTUP K DIAGNOSTICE I TERAPII MUS
K úplné anamnéze a pochopení pacientova příběhu je nutné prozkoumat všechny dimenze symptomu, tj. jeho somatický, kognitivní, emocionální, behaviorální a sociální (vztahový) rozměr. Přední světový výzkumník MUS v primární péči Olde Hartman nabízí v holandském doporučeném postupu akronym SCEBS podle anglického somatic, cognitive, emotional, behavioural and social jako checklist pro prozkoumání všech dimenzí pacientova stonání (22). Je třeba si uvědomit provázanost všech těchto vrstev. Tělesná úroveň vytváří signál ve formě příznaku, na psychické rovině vzniká jeho zpracování, pacient přiřazuje příznaku význam v jeho životním příběhu, tento význam spouští emoční reakci podle osobních zkušeností člověka. Svým chováním a komunikací člověk pak ovlivňuje a spoluvytváří sociální vrstvu a kulturu, která má zpětně vliv na to, jak lze symptomům rozumět. Můžeme se bavit o smyslu symptomu (21).
Somatická dimenze
Sledujeme stejně jako u jiných pacientů:
• Lokalizaci příznaku, jeho charakter, závažnost a trvání, kolísání, hledáme skutečný popis fenoménů, ne diagnostickou kategorii („škubání, trhání, bušení“… nikoliv „zánět“), případné shlukování příznaků v určitém funkčním okruhu (gastrointestinální, kardiopulmonální, muskuloskeletální, atd.) či zda jde o nespecifické příznaky (únava, bolesti, závratě, problémy s koncentrací a pamětí atd.), neměli bychom zapomínat ani na opomíjené viscero-somatické vztahy, případně doplnění běžného vyšetření zkušeným fyzioterapeutem.
• Skutečně užívanou medikaci (nikoliv jen předepsanou) včetně volně prodejných přípravků a přírodních prostředků; zvláště se zaměříme na potenciálně návykové látky jako benzodiazepiny a analgetika, drogy včetně alkoholu.
• Ptáme se věcně i na alternativní zásahy laiků, aniž bychom dávali najevo nesouhlas; je to fakt jako každý jiný.
Pečlivým vyšetřením somatických příznaků potvrzujeme pacientovi, že jeho symptomy bereme vážně. Společně s pacientem sestavíme další somatický diagnostický postup, který musí obsahovat i jasné a pro pacienta srozumitelné hranice.
Kognitivní dimenze
Ptáme se pacienta:
• jak si vysvětluje původ a trvání svých obtíží (jeho hypotézu akceptujeme)
• jak si myslí, že by mohl tyto aspekty ovlivnit (co v jejich rodině obvykle pomáhá)
• proč si myslí, že nemůže nadále vykonávat určité aktivity nebo zaměstnání
• na jeho očekávání ohledně možného přínosu praktického lékaře a dalších odborníků při zvládání jeho potíží
• na jeho očekávání dalšího vývoje jeho příznaků a celkového vlivu na jeho život ve vzdálenější budoucnosti (případně, co by se stalo, kdyby nic nepomohlo)
Při prozkoumávání těchto aspektů můžeme narazit na určité pacientovy pohledy, které mu brání v uzdravení (např.: „S těmito bolestmi se nemůžu vrátit do svého zaměstnání.“ nebo „Můj známý měl podobné potíže a nikdy se z toho nedostal.“). Nebo narazíme na pacientovy obavy týkající se symptomů („Když mám takové bolesti, musí to znamenat nějaké vážné poškození.“). Jindy je velmi užitečné zeptat se na způsob stonání v jeho rodině, případně v minoritní kultuře. Jak se u nich stoná, co na to obvykle pomáhá. Můžeme objevit kolize se zdravotnictvím v minulosti jako zdroj nedůvěry („Mamince napíchli žloutenku už v porodnici.“ nebo „Bratr málem zemřel na prasklý apendix, když to doktor nepoznal …“).
Emocionální dimenze
Pozorujeme, jaké emoce a pocity doprovázejí rozhovor o obtížích jak na straně pacienta, tak na straně lékaře. Důležité je si uvědomit, že za pacientovou otázkou se může skrývat emoce, jejíž zachycení může mít velký význam pro pochopení kontextu pacientova stonání a jeho příběhu.
Můžeme se ptát:
• jaké pocity a emoce v něm jeho obtíže vyvolávají
• má z příznaků obavy a úzkosti a čeho přesně se obává, co je přesně důvodem pro tyto starosti
• jak často si během dne na svoje obtíže vzpomene a jak se přitom cítí
• jaká situace (případně emoční doprovod té situace) jeho příznaky zhoršuje
• co jeho symptomy a jejich prožívání zlepšuje
Pokud narazíme na pacienta, který je v této oblasti málo sdílný, můžeme se snažit využít i neverbální komunikaci, která bývá leckdy paradoxně výmluvnější (např. „Vidím, že vás to pořádně zatěžuje. Jako by vám ti všichni ještě viseli na krku …“). Samotné překlady významu uváděných symptomů („Asi toho máte plné zuby.“ „Jako by se to nedalo všechno strávit, že?“ „Nejspíš vám to leze krkem.“) nepomáhají, pokud má sám pacient k náhledu daleko.
U některých pacientů může být výhodou využít jednoduché screeningové nástroje, které mapují hlavní oblasti psychického rozpoložení. Honzák doporučuje jako nejjednodušší využití dvou otázek: „Míváte z něčeho radost?“ a „Máte něco, na co se těšíte?“ Pokud zazní 2krát „Ne“, je třeba zpozornět (21). Symptomy a pacientovy obavy s nimi spojené mohou způsobit úzkosti, deprese, které pak mylně považujeme za příčinu potíží. Mohou být spíše pochopitelným důsledkem dlouhodobě nepříznivé situace.
Behaviorální dimenze
Za pozorovatelným chováním bývá ukryt význam, který pacient symptomu připisuje, a toto chování má obvykle sociální důsledky. Proto otázky na sociální dimenzi zahrnují jednak oblast behaviorální a jednak oblast vztahovou. Umět se vyptat na tyto oblasti je často pro úspěšnou péči o pacienty s MUS klíčové.
Ptáme se na změny v chování související se symptomy a zjišťujeme:
• v jakých činnostech mu symptomy brání nebo k čemu by se rád vrátil po uzdravení
• zda vyžaduje nebo potřebuje dlouhodobou pracovní neschopnost
• zda ignoruje symptomy a pokračuje ve škodlivé činnosti, což může způsobovat další přetížení
• zda uměl před onemocněním odpočívat, bral si dovolenou, jak se bránil přetížení
• zda je zde něco jiného, co může bránit uzdravení (nesnáší imobilizaci, samotu, nesnáší péči, je přesvědčen, že bez něho se v práci neobejdou …)
• jak se chovají ostatní v jeho okolí, když má své obtíže
• kde se nejčastěji vyskytují jeho obtíže (To může poukázat na klíčové vztahy doma, v práci, ve škole, na návštěvě u rodičů…), kdy se naopak potíže zmírňují nebo mizí
Zaměřujeme se také na způsoby hledání pomoci:
• Vyhledává pacient zdravotní služby brzy nebo se snaží řešit problémy dlouho sám?
• Navštěvuje pacient mnoho různých odborníků se stejným problémem?
• Co udělal pacient pro to, aby problém vyřešil?
• Našel pacient vlastní postupy nebo chování, které mu od příznaků uleví?
Sociální (vztahová) dimenze
Obecně platí, že déletrvající symptomy vždy patří do nějakého vztahu a v něm se jednak udržují, ale také léčí (31). Zdroj problémů může ležet také v minulosti. Měli bychom myslet na traumata, jako je zneužívání, domácí násilí, vztahová závislost. Pokud se k takovým tématům dostaneme, neměla by nás svádět k vysvětlování příčinných souvislostí, ale k hledání zdrojů odolnosti při překonávání těžkostí v pacientově příběhu. Sledujeme sociální dopady symptomů a ptáme se neobviňujícím způsobem. Bezpečnější je vyslovovat své hypotézy tzv. otevřenými otázkami než direktivními tvrzeními.
Ptáme se:
• Jaké jsou dopady symptomů na rodinu, partnera, děti, rodiče, spolupracovníky?
• Co si pacient myslí o tom, jak na to reagují oni? Starají se podle něj přiměřeně, moc nebo málo? Jsou nepřístupní? Podporují pacienta?
• Jaký mají symptomy dopad na fungování pacienta doma a v práci?
• V jaké vývojové fázi je rodina nemocného a jaké je jeho místo v rodině? (dítě, dospívající, svobodný mladý dospělý, otec či matka – jak starých dětí, stará se o své nemocné nebo náročné rodiče)
• Jak prožívá intimitu v partnerském vztahu? Jaký je jeho/ její sexuální život?
• Jaká je ekonomická situace nemocného – dluhy, hypotéky, hrozba exekuce?
• Kdo se o pacienta stará, když má potíže?
• O koho se musí naopak pacient sám starat?
• Kdo má na symptomy jaký vliv a jak to dělá?
Významný vliv na míru postižení, přetrvávání symptomů a také na prognózu pacienta může mít vztah s lékařem a jinými terapeuty. Snažíme se tedy tuto oblast také citlivě otevřít a prozkoumat.
Někdy se stává, že s pacientem přijde do ordinace třeba jeho matka nebo manželka, aby nám jeho stav a potíže vysvětlila. Se souhlasem pacienta lze takovou situaci přirozeně využít k získání dalších poznatků ze sociální oblasti pacienta. Spolupráce s rodinou je velmi užitečná. Míra jejího zapojení je od pouhého informování, přes podporu rodiny až po rodinnou terapii (31). Lékař pacienta s MUS musí být také otevřen případným odlišnostem kultury pacienta v širokém smyslu slova (národnost, věk, pohlaví, socioekonomický status, náboženské vyznání). Např. u imigrantů musíme brát v úvahu specifické stresující faktory jako jazykovou bariéru, kulturní odlišnosti a celkové podmínky migrantského života často spojené s traumatizací (adaptováno autorem podle 21 a 23).
ZÁKLADNÍ A ROZŠÍŘENÁ PSYCHOSOMATICKÁ PÉČE – STUPŇOVITÝ MODEL
Pregraduální i specializační vzdělání lékařů se velmi liší země od země, co se týče psychosomatické péče. Např. ve Velké Británii a v zemích Beneluxu a Skandinávie je kladen velký důraz na umění komunikace obecně, což značně zvyšuje i psychosomatické kompetence lékařů. V Dánsku a dalších zemích jsou povinné pravidelné Balintovské skupiny v rámci specializace v oboru všeobecné praktické lékařství. V Holandsku je věnováno managementu pacientům s MUS mnoho vzdělávacího času a pozornosti. V Německu je pro specializaci ve VPL (ale i v interní medicíně a gynekologii) povinný šestitýdenní kurz Základní psychosomatická péče, na základě čehož pak mohou všichni němečtí praktičtí lékaři vykazovat psychosomatické intervence ve svých ordinacích zdravotním pojišťovnám. Každý lékař primární péče by měl být schopen poskytovat tzv. základní psychosomatickou péči. Ta je založená především na důkladném prozkoumání všech dimenzí pacientova stonání v bezpečném důvěrném prostoru, na budování terapeutického vztahu lékař – pacient, zrcadlení emocí pacienta, dosahování sdíleného porozumění a společném plánování dalšího postupu.
Nejdůležitější cíle léčby jsou (upraveno dle 21):
• vytvoření nosného terapeutického vztahu mezi pacientem a lékařem založeném na vzájemné důvěře
• nalezení takového vysvětlení daného problému, které by bylo přijatelné jak pro pacienta, tak pro lékaře
• omezování nežádoucího diskomfortu a zamezení rozvoje úzkosti a deprese při přetrvávajících symptomech pomocí edukace a emocionální podpory pacienta
• postupné zlepšování stavu pacienta po stránce tělesné, kognitivní, emocionální, behaviorální a sociální
Různí autoři navrhují různé intervence aplikovatelné v primární péči. V USA se nejvíce ujal tzv. CARE MD přístup (tab. 6) (44, 45). Jako jeden z nejdůležitějších terapeutických faktorů se jeví tzv. reatribuce – strukturovaná intervence zaměřená na pacienta, jejímž cílem je poskytnout pacientům vysvětlení, které spojuje jejich fyzické příznaky s psychosociálními problémy. Hlavním cílem je změnit neužitečné pacientovy atribuce příznaků a rozšířit je (46). Má čtyři fáze:
1. umožnit pacientovi, aby se cítil pochopen
2. rozšíření agendy nad rámec fyzických symptomů
3. propojení s psychosociálními problémy
4. vyjednávání o další léčbě
Tab. 6. CARE MD přístup k pacientům s MUS 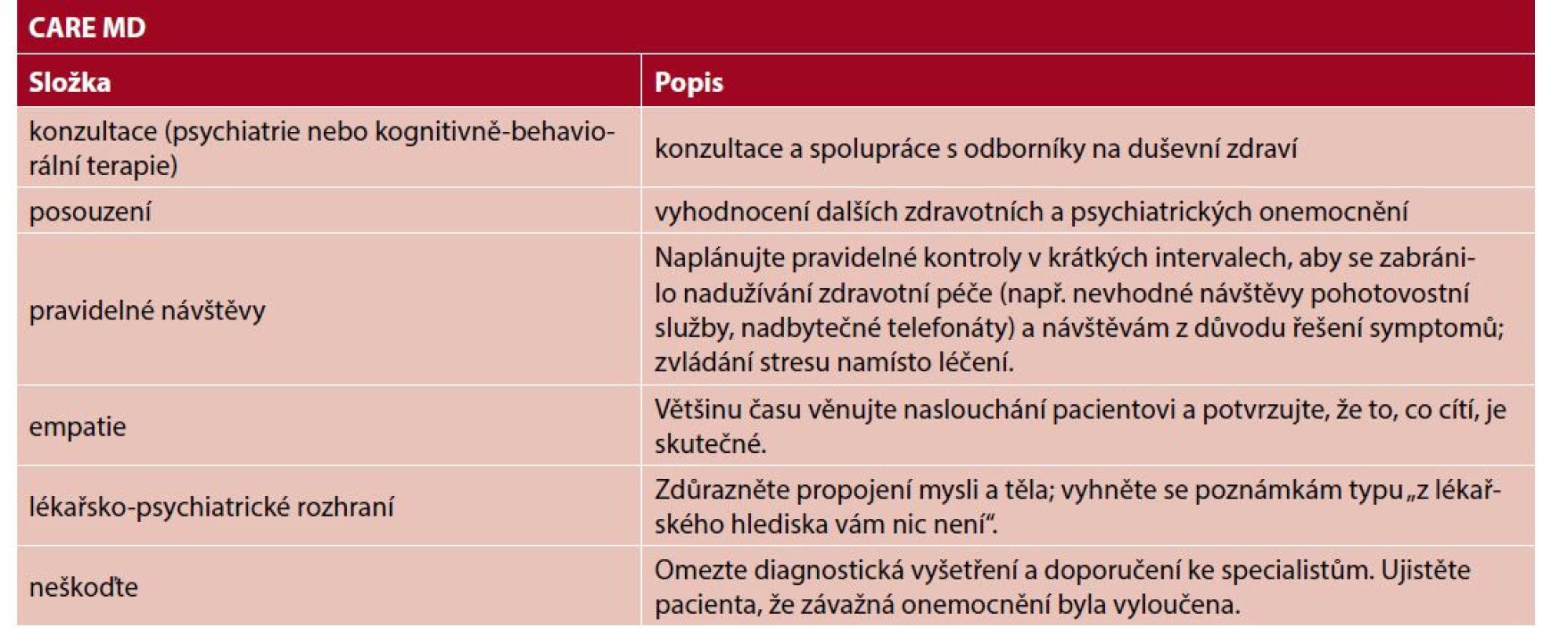
Zdroj: volně přeloženo a doplněno autorem dle 45 Studie o zkušenostech pacientů s reatribucí zdůraznila důležitost pocitu, že pacienti jsou pochopeni, a žádoucí kontinuitu péče, která poskytuje praktickému lékaři a pacientovi čas na pochopení komplexnosti problému v průběhu řady konzultací (47). Studie také uvedla, že je nezbytné, aby lékaři pacientům jasně sdělili, že pozornost věnovaná psychosociálním otázkám nebude popírat potřebu uvědomit si fyzické onemocnění. Školení v reatribuci je praktickými lékaři vnímáno příznivě a pomáhá pozitivně změnit vnímání pacientů s MUS ze strany praktických lékařů, zejména v získání většího porozumění a důvěry u pacientů. Praktičtí lékaři vyškolení v reatribuci však stále považují pacienty s MUS za komplikované a obtížně změnitelné. Pacienti s MUS také vnímají reatribuci příznivě, ale zdá se, že reatribuce není účinnější než obvyklá léčba (46).
Olde Hartman a další holandští autoři mluví podobně o důležitosti tzv. explanatory models, tedy vysvětleních symptomů, která jsou přijatelná pro lékaře i pro pacienta. Důležité je, že musí vzejít z anamnestických údajů od pacienta a sdíleného porozumění jeho problémům (23). Olde Hartman a další evropští autoři doporučují tzv. stepped-care approach, tedy stupňovanou léčbu pacientů s MUS podle tíže postižení (22, 23, česky také v 21). V prvním stupni pracuje PL sám. Důležité je plánování pravidelných kontrol, které snižuje úzkost pacienta a zamezuje zvýšenému užívání zdravotní péče typu urgentní příjem, záchranná služba apod. Ve druhém stupni zapojuje PL do péče o pacienta jednotlivé specialisty podle specifických potřeb pacienta (např. fyzioterapeut, psychoterapeut, neurolog, psychiatr, ev. psychosomatický specialista, pokud je dostupný). Spolupracující odborníci by měli mít zkušenosti s psychosomatickými pacienty, měli by být zvyklí pracovat se všemi rozměry pacientových potíží a měli by být schopni poskytnout pacientovy bezpečný a podpůrný vztah. Praktický lékař by měl být stále zásadní koordinátor léčby a ten, ke komu se pacient pravidelně vrací. Je důležité vést pacienta k aktivnímu podílu na léčbě (např. aktivní fyzioterapie, kondiční cvičení, psychoterapie vs. injekce, operace, pasivní formy fyzioterapie, masáže). U komplikovanějších pacientů s těžším průběhem MUS, které perzistují, jsou rezistentní k léčbě a pacienta trápí a funkčně omezují, je potřeba přistoupit ke třetímu stupni léčby a domluvit s pacientem přijetí do multidisciplinárního psychosomatického centra. Léčba může probíhat formou častých návštěv, denního stacionáře nebo za hospitalizace. Takových center v České republice bohužel zatím mnoho není. Předání pacienta do odborné psychosomatické péče by mělo v dobrém vztahu s ošetřujícím lékařem postupně vyvstat. Je to velice důležitá a nelehká úloha praktického lékaře postupně pacienta připravit na odbornou pomoc – jinou než původně očekával nebo vyžadoval. Ošetřující lékař by měl s pacienty také diskutovat o faktorech ze všech dimenzí podle SCEBS (viz výše), které mohou bránit zotavení, které byly zaznamenány během prozkoumávání příznaků, a hledat s pacientem cesty k jejich překonání.
TERAPIE MUS VE SVĚTLE MEDICÍNY ZALOŽENÉ NA DŮKAZECH
Neexistuje mnoho přesvědčivých důkazů založených na velkých kvantech dat o efektu nějaké terapie MUS. To může mít metodologické důvody – jedná se o široké spektrum pacientů s různorodými příčinami potíží, různými symptomy i pestrým psychosociálním kontextem. Nicméně slabší důkazy o efektu terapie existují (tab. 7). Zde uvedeme některá zjištění a doporučení, která se objevují nejčastěji. Terapeutický efekt může mít:
• vztah lékaře s pacientem založený na akceptaci a empatii
• farmakoterapie v omezených indikacích
• kognitivně-behaviorální terapie a další individuální i skupinové psychoterapeutické intervence
• relaxační, meditační a body-terapeutické metody, zvláště ty založené na všímavosti (mindfulness)
• rodinná terapie
• kolaborativní integrující péče
Tab. 7. Důkazy o efektu terapie somatizační poruchy 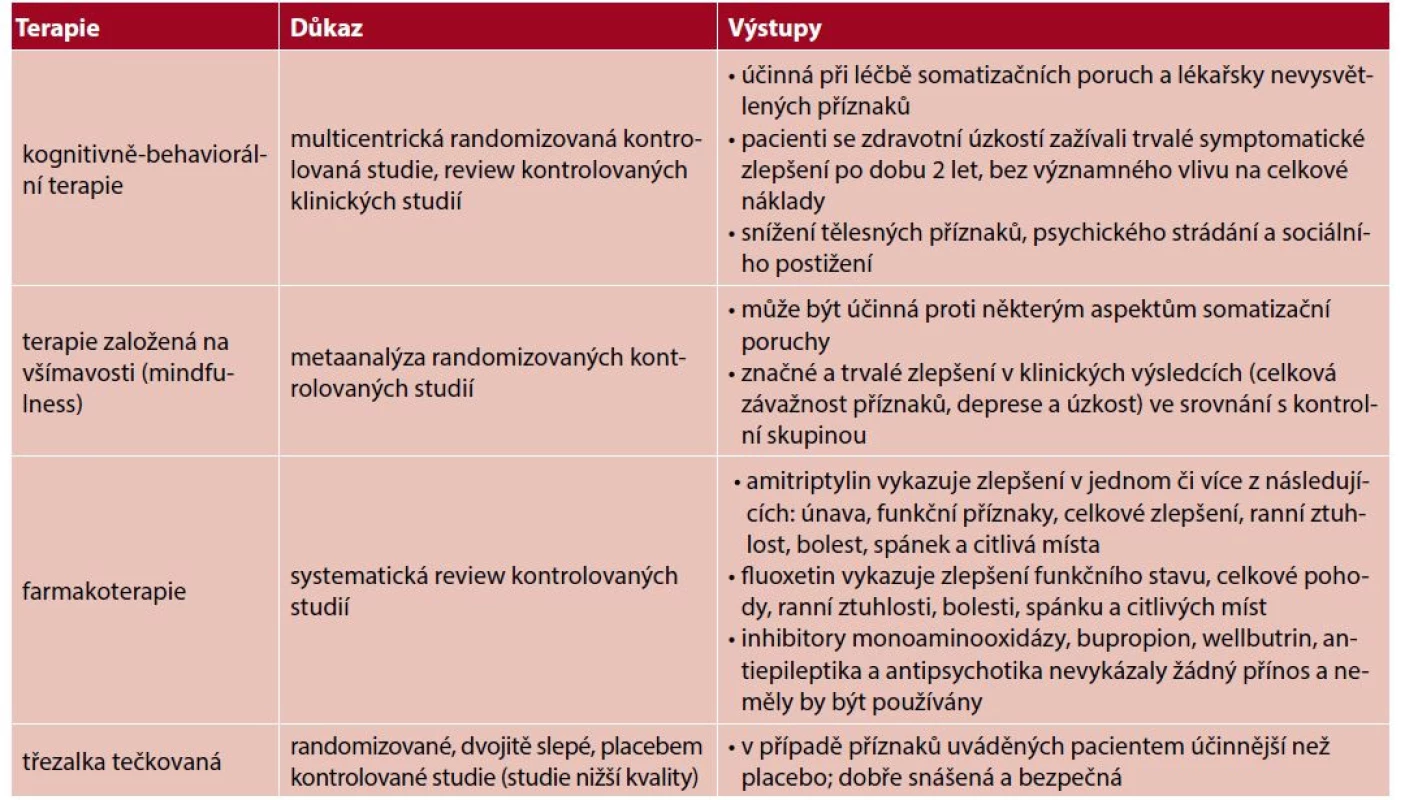
Zdroj: volně přeloženo a doplněno autorem dle 44 Farmakoterapie MUS
V současné době nemá žádný lék funkční poruchy jako registrovanou indikaci a důkazy funkčnosti léků nejsou příliš silné. Praktický lékař může zvážit úlevovou léčbu symptomů, avšak tato nesmí být návyková, nesmí pacienta poškozovat a musí být doprovázena aktivními formami terapie. Někdy můžeme dobře ovlivnit specifické symptomy (např. pomocí látek modifikujících motilitu střeva u syndromu dráždivého tračníku). Lékaři by se měli vyhýbat návykovým lékům, jako jsou silná analgetika a benzodiazepiny (43). Benzodiazepiny nemají žádné důkazy, že by zlepšovaly průběh nebo prognózu MUS (44). Antidepresiva (SSRI, SNRI, TCA) mohou být účinná v případech úzkostné nebo depresivní komorbidity, ale také v závažných případech funkčních poruch bez těchto komorbidit. Účinky byly prokázány u bolestivých poruch (hlavně SNRI a TCA) a u insomnií (trazodon, mirtazapin, TCA). U některých pacientů s bolestí jako hlavním příznakem fungují také antikonvulziva (gabapentin, pregabalin, lamotrigin, karbamazepin). U těžké zdravotní úzkosti je dokumentován účinek SSRI (46). U mírnějších forem MUS bez jasné úzkostné nebo depresivní symptomatiky nemá farmakoterapie léčebný význam a nežádoucí účinky mohou převážit benefit (44).
Psychoterapeutické intervence u pacientů s MUS
Psychoterapeutické intervence mohou být pro některé pacienty s MUS velmi přínosné, ale PL by neměli očekávat od individuální psychoterapie u těchto pacientů zázraky. Největší důkazy má kognitivně-behaviorální terapie (KBT) a její modernější odnože (např. v českém prostředí málo známá Acceptance and Commitment Therapy (ACT) a směry využívající techniky všímavosti (mindfulness)) (46). Psychoterapeutické intervence se obvykle zaměřují na zlepšení strategií zvládání, zvýšení self-efficacy (nepřesně „sebevědomí“), snížení emočního stresu a zvědomování propojení těla, emocí, myšlenek, chování, minulosti a přítomnosti. V našich podmínkách se v léčbě MUS uplatňují také psychodynamické terapie (48), systemicko-rodinný přístup (32) a body-terapeutické přístupy. Některé metaanalýzy ukazují, že různé psychoterapeutické přístupy mohou být efektivní v odlišných sledovaných oblastech (48). Pacienti díky tomu mohou těžit z různých mechanismů léčby, které odlišné přístupy nabízejí. Komplexnější přístupy se ukazují jako účinnější ve srovnání s aplikací dílčích přístupů (např. plnohodnotná KBT vs. relaxace, nácvik zvládání stresu nebo reatribuční trénink) (48). Úspěšná léčba však může vyžadovat kombinaci několika přístupů – psychologických, farmakologických a těch orientovaných na práci s tělem. Podle pacientů i terapeutů je vnímaným mechanismem fungování psychosomatické terapie neustálé střídání psychosociálních rozhovorů a tělesně orientovaných cvičení, která mají zajistit uvědomění si interakce mezi tělem a myslí. Předpokladem úspěchu psychosomatické terapie je terapeutické spojenectví a nalezení společného základu mezi pacientem a terapeutem (49).
Vzhledem k nízkému dosaženému účinku je však třeba stávající přístupy dále rozvíjet. Jedním z klíčových aspektů může být podpora motivace a přípravy pacienta na terapii, což patří mezi základní (a nelehké) úkoly praktického lékaře při péči o tyto pacienty. Vztah mezi pacientem a poskytovatelem péče je vnímán jako klíčový pro usnadnění úspěšné intervence.
Rozšířené psychosomatické intervence v primární péči
Poslední léta si čím dále více výzkumníků klade otázku, jestli může jednoduchá psychosomatická nebo psychoterapeutická péče poskytovaná lékaři primární péče významně pomoci pacientům s funkčními somatickými symptomy a také snížit náklady na jejich léčbu. Důkazy zatím nejsou příliš silné, ale studie z Velké Británie, Austrálie, Holandska, Kanady, Německa a dalších zemí již nadějné výsledky přinesly (50, 51). Rozšířená péče může mít účinek, pokud je poskytována podle protokolu přesně definovaným skupinám pacientů s funkčními poruchami. Pozornost je třeba věnovat překážkám, mezi něž patří omezený čas na konzultaci, nedostatek dovedností, potřeba určité diagnostické otevřenosti a odpor pacientů vůči psychosomatickým atribucím (51). Gerger et al. ve své metaanalýze konstatují, že psychologické intervence měly ve studiích lepší účinek na snížení míry tělesných příznaků, pokud je poskytoval psychoterapeut než praktický lékař. Mezi psychoterapeuty a praktickými lékaři nebyl žádný rozdíl, pokud jde o fyzické fungování a psychické symptomy. Autoři shrnují, že psychologické intervence jsou pro pacienty s MUS účinné, ale jejich účinky jsou malé a pravděpodobně krátkodobé. Zdá se, že intervence, které provádějí psychoterapeuti, mají větší účinky na nevysvětlené fyzické symptomy než intervence prováděné praktickými lékaři. Zda je tato převaha způsobena větším počtem sezení a větší časovou dotací, zůstává nejasné (52). Leaviss et al. ve svém přehledu uvádějí, že behaviorální intervence vykazovaly určité příznivé účinky u specifických medicínsky nevysvětlených symptomů, ale žádná behaviorální intervence nebyla účinná u všech symptomů. Intervence vedené praktickými lékaři se neukázaly jako účinné (53). Je nutné poznamenat, že zkoumané intervence a také složení pacientů jsou v publikovaných studií velmi heterogenní. Srovnávání účinku psychosomatických intervencí v primární péči je obtížné i pro rozdílnost psychosomatických kompetencí praktických lékařů, které závisí na vzdělání, zkušenosti, osobnostním profilu lékaře a dalších proměnných.
MULTIMODÁLNÍ PŘÍSTUP K PACIENTOVI S MUS V PRIMÁRNÍ PÉČI
Ukazuje se, že pacienti s MUS vyžadují citlivý, individuální a také multimodální přístup. Mezioborová spolupráce (kolaborativní integrující péče) je u těžších případů nutností. Důležité faktory komplexní péče o pacienty s příznaky, které jim běžná medicína nedokáže vysvětlit, jsou akceptace, empatie, podpora, edukace, vysvětlující modely čerpající z pacientovy anamnézy a představy o nemoci, terapeutický vztah, kontinuita péče, opakované ujišťování, specifická symptomatická léčba, farmakoterapie v indikovaných případech, pravidelná přiměřená fyzická aktivita, důsledný bio-psycho-sociální přístup, zvědomování propojenosti těla a mysli a také myšlenek, pocitů a chování, osobní i rodinné historie a přítomnosti, v těžších případech a u motivovaných pacientů komplexní psychoterapie a v neposlední řadě hledání smyslu a významu potíží v příběhu života pacienta. Mnoho těchto faktorů může svým pacientům nabídnout sám praktický lékař a ostatní může zprostředkovat. Jde jen o to, jak bude uvnitř k těmto náročným a komplikovaným pacientům nastaven, jaké dosáhne nástavbové erudice, jaké si v praxi osvojí kompetence a jakou bude mít motivaci základní nebo i rozšířenou psychosomatickou péči poskytovat. Celý proces léčby pacienta s MUS se odvíjí od postoje lékaře; když je pevný a jistý, je šance na úspěšnou léčbu vyšší. Praktický lékař (stejně jako psychoterapeut nebo jiný poskytovatel péče) musí však také odhadnout své hranice při práci s těmito složitými pacienty. Svou naléhavostí v kombinaci s neuspokojivými výsledky mohou pacienti s MUS přispívat k vyčerpání lékaře a zvyšovat riziko syndromu vyhoření. Byla prokázána asociace mezi znaky hraniční poruchy osobnosti a excesivními somatickými symptomy a přehnanou tělesnou úzkostí (54). To jen potvrzuje vyšší pravděpodobnost komunikačních a vztahových potíží mezi těmito pacienty a poskytovateli péče. Nápomocná může být individuální nebo skupinová supervize, např. formou Balintovské skupiny.
DISKUZE: ČESKÝ KONTEXT
V České republice je ve srovnání s mnohými zeměmi s vyspělým zdravotnictvím tématu MUS, psychosomatice v běžné medicínské praxi a obecně komunikaci s pacienty věnována neúměrně malá pozornost, a to jak v pregraduálním, tak i ve specializačním a celoživotním vzdělávání. Výuka psychosomatiky na lékařských fakultách se většinou omezuje na volitelné předměty, při výuce jednotlivých oborů není dostatečně komplexně rozebrán přístup k pacientovi s příznaky nejasné nebo funkční etiologie. Jen na některých fakultách se užívají simulace s fiktivními pacienty jako (v zahraničí osvědčený) nástroj sebezkušenostního nácviku lékařské komunikace. Od roku 2015 existuje v České republice možnost nástavbového specializačního vzdělání v oboru psychosomatika. Každoročně atestují jednotky lékařů, včetně praktických lékařů. Lékař s touto specializací, jejíž dosažení je poměrně časově a finančně náročné, však zatím nemá žádnou možnost jak své odborné služby poskytovat pacientům za peníze ze zdrojů veřejného zdravotního pojištění. V Německu, Rakousku a dalších zemích jsou specifické psychosomatické intervence náležitě vzdělaných lékařů z veřejného pojištění hrazeny a pacienti, ale i celý zdravotně-sociální systém z toho profitují (54, 56).
Poslední léta i u nás přibývá zajímavých možností nástavbového a celoživotního vzdělávání v komunikačních a psychosomatických tématech. Existuje kurz Základní psychosomatická péče IPVZ, dlouhou tradici má kurz Časová osa, Psychosomatická klinika v Praze a další zařízení nabízejí kratší sebezkušenostní výcviky určené specificky pro lékaře se zájmem o psychosomatiku, roste zájem o Balintovské skupiny. Dostupný je i kurz Focusingu a přibývá možností vzdělávání v intervenčních přístupech založených na všímavosti. Komplexní psychoterapeutické výcviky tvoří samostatnou kapitolu. Stále se nacházejí lékaři, kteří investují stovky hodin svého času a desítky tisíc korun, aby rozšířili své terapeutické kompetence. K jejich velké smůle v současné době není možné s lékařským vzděláním získat specializovanou odbornou způsobilost v oboru psychoterapie. Nemohou tedy své nadstandardní služby poskytovat za úhradu z veřejného zdravotního pojištění. Budiž jim útěchou výjimečné sebepoznání a osobnostní rozvoj, které tyto výcviky většinou zprostředkují. Sebezkušenost je vnímaná odborníky na psychosomatiku jako snad nejdůležitější součást odborného vzdělání v této oblasti. Na běžných konferencích a vzdělávacích seminářích se objevují spíše psychiatrické pohledy na duševní zdraví. Vyloženě psychosomatická témata chybějí. Vynahradit si to mohou lékaři např. na liberecké psychosomatické konferenci pořádané Společností psychosomatické medicíny ČLS JEP a na každoroční psychosomatické konferenci v Centru komplexní péče Dobřichovice.
V roce 2015 vyšel Doporučený postup Společnosti všeobecného lékařství ČLS JEP Psychosomatické poruchy a lékařsky nevysvětlitelné příznaky, na kterém spolupracovali zástupci praktických lékařů se zástupci psychosomatických specialistů a psychiatrů. Na DP byly mezi praktickými lékaři velmi pozitivní ohlasy. Vychází z holandských, dánských a německých doporučených postupů, navíc přidává český systemický pohled (21, 22, 43). V běžné praxi PL je dobře použitelný, ale jistě by si zasloužil rozšíření a aktualizaci o nejnovější poznatky v oblasti psychosomatických a funkčních poruch. K tomu jsou potřeba i česká data z výzkumu zaměřeného na primární péči.
Výzkumu v oblasti MUS není v České republice ve srovnání s jinými zeměmi věnována velká pozornost. Tématu se věnují např. Tomáš Řiháček, Jaromír Kabát nebo Daniela Stackeová, žádný výzkumný projekt se však dosud nezaměřil na ordinace praktických lékařů. Autoři tohoto článku se této výzvy chopili. Projekt POCMUS (Point-of-Care of Patients with MUS) si klade za cíl zmapovat zkušenosti a postoje českých praktických lékařů a způsoby managementu pacientů s MUS. K tomu částečně slouží už dotazník POCMUS Q 22, který k 6. červnu 2022 vyplnilo 150 praktických lékařů. Výstupy budou publikovány na podzim 2022. V dalších fázích výzkumu budou identifikovány funkční prvky managementu pacientů s MUS v primární péči a také významné bariéry v poskytování péče a ve zlepšování stavu pacientů. Budou vedeny ohniskové skupiny s praktickými lékaři bez psychosomatického vzdělání a také s těmi s definovanou formou psychosomatického vzdělání. Zároveň budou sledováni jejich pacienti. Výzkumná pozornost bude věnována také specificky mezioborové spolupráci a bariérám v předávání pacientů. Výstupy by měly sloužit k aktualizaci doporučeného postupu, návrhům na zlepšení vzdělávání lékařů na všech úrovních a optimalizaci mezioborové spolupráce při péči o pacienty s MUS.
Je český zdravotně-sociální systém připraven a schopen poskytnout pacientům s MUS potřebnou péči? Jaká je zdravotní gramotnost české populace, co se týče psychosomatiky a jak ji lze zlepšit? Jaké kompetence v této oblasti by mohli získat praktičtí lékaři? S jakou specializovanou psychosomatickou péčí mohou čeští pacienti a jejich ošetřující lékaři počítat? S kým své komplikované pacienty konzultovat, kam je odesílat? Jak zlepšit mezioborovou spolupráci a kolaborativní integrující péči o pacienty s těžším průběhem MUS? Jak připravovat budoucí lékaře na tyto pacienty? To jsou otázky, které bychom si měli pokládat a které by si zasloužily pozornost výzkumníků, ale hlavně politiků, akademiků a všech, kteří mají šanci něco ovlivnit. Stejně jako musela postupně dokázat svůj význam moderní paliativní péče, tak podobným procesem musí projít v České republice projít i psychosomatická medicína.
ZÁVĚR
Pacienti se zvýšenou mírou kontaktů se zdravotním systémem by měli být lékaři primární péče včas identifikováni jako pacienti s rizikem rozvoje funkčních somatizačních poruch, měl by být prozkoumán psychosociální kontext jejich stonání a rizikové faktory dle PPP modelu. Lékař by měl u nich také aktivně pátrat po skryté depresi nebo úzkosti a myslet také na možnost poruchy osobnosti. Praktičtí lékaři by měli být schopni plně se postarat o pacienty s mírnou formou nevysvětlených tělesných potíží. Mohou použít sami sebe a svůj vědomý přístup k pacientovi, pro úzkostné a depresivní pacienty mají k dispozici antidepresiva, ve specifických indikacích další léky. Existují možnosti nástavbového psychosomatického vzdělání, které může zásadně rozšířit kompetence praktického lékaře a také změnit vlastní prožívání lékaře v interakci s náročnými pacienty. Lékař primární péče by měl mít přehled o možnostech psychoterapeutické a psychosomatické péče ve svém regionu a včas pacienta citlivě vést k využití této možnosti. Neměl by překračovat své hranice, nechat se manipulovat do zbytečného vyšetřování a oddalovat indikovanou psychosomatickou péči. Zároveň by neměl s pacientem ztrácet kontakt, měl by koordinovat jeho průchod zdravotním systémem a stále přehodnocovat jeho stav na všech úrovních bio-psycho-sociálního přístupu.
Ke zlepšení péče o pacienty s medicínsky nevysvětlenými příznaky, zvýšení kvality jejich života a ke snížení nákladů na jejich péči a personálního zatížení zdravotně - sociálního systému je potřeba implementovat více komunikačních dovedností a psychosomatického vzdělání do všech úrovní lékařského vzdělání, zavést úhradu specializované psychosomatické péče z veřejného zdravotního pojištění, a to i za nadstandardní intervence v ordinacích praktických lékařů, zlepšit mezioborovou spolupráci a podporovat rozvoj specializovaných psychosomatických klinik a v neposlední řadě rozvíjet a podporovat výzkum v této oblasti.
Seznam použitých zkratek v abecedním pořadí
4DSQ – Four-Dimensional Symptom Questionnaire
ACT – Acceptance and Commitment Therapy
BSI-53 – Brief Symptom Inventory
ČLS JEP – Česká lékařská společnost Jan Evangelisty Purkyně
DP – Doporučený postup
DSM – The Diagnostic and Statistical Manual of Mental Disorders
ICE – Ideas Concerns Expectations
KBT – kognitivně-behaviorální terapie
MKN – Mezinárodní klasifikace nemocí
MUS – Medically Unexplained Symptoms
PHQ-15 – Patient Health Questionnaire-15
PPP model – Predisposing, Precipitating and Perpetuating Factors Model
SCEBS – Somatic, Cognitive, Emotional, Behavioural and Social
SCL-90 – Symptom Checklist SNRI – Serotonin and Noradrenaline Reuptake Inhibitors
SSI – Somatic Symptom Inventory
SSRI – Selective Serotonin Reuptake Inhibitors
SSS-8 – Somatic Symptom Scale-8
SSSV – Stress, Support, Strength, Vulnerability
TCA – tricyklická antidepresiva
Konflikt zájmů: žádný.
adresa pro korespondenci:
MUDr. Martin Seifert
Kabinet praktického lékařství 3. LF UK
Ruská 2411, 100 00 Praha 10
e-mail: martin.seifert@lf3.cuni.cz
Zdroje
1. Olde Hartman TC, Woutersen-Koch H, Van der Horst HE. Medically unexplained symptoms: evidence, guidelines, and beyond. Br J Gen Pract 2013; 63(617): 625–626.
2. de Waal MW, Arnold IA, Eekhof JA, van Hemert AM. Somatoform disorders in general practice: prevalence, functional impairment and comorbidity with anxiety and depressive disorders. Br J Psychiatry 2004; 184 : 470–476.
3. Steinbrecher N, Koerber S, Frieser D, Hiller W. The prevalence of medically unexplained symptoms in primary care. Psychosomatics 2011; 52(3): 263–271.
4. Aamland A, Malterud K, Werner EL. Patients with persistent medically unexplained physical symptoms: a descriptive study from Norwegian general practice. BMC Fam Pract 2014; 15 : 107.
5. Rask MT, Ørnbøl E, Rosendal M, Fink P. Long-term outcome of bodily distress syndrome in primary care: a follow-up study on health care costs, work disability, and self-rated health. Psychosom Med 2017; 79(3): 345–357.
6. van der Leeuw G, Gerrits MJ, Terluin B, et al. The association between somatization and disability in primary care patients. J Psychosom Res 2015; 79(2): 117–122.
7. Dirkzwager AJ, Verhaak PF. Patients with persistent medically unexplained symptoms in general practice: characteristics and quality of care. BMC Fam Pract 2007; 8 : 33.
8. Page L, Wessely S. Medically unexplained symptoms: exacerbating factors in the doctor-patient encounter. J R Soc Med 2003; 96(5): 223–227.
9. Woivalin T, Krantz G, Mäntyranta T, Ringsberg KC. Medically unexplained symptoms: perceptions of physicians in primary health care. Fam Pract 2004; 21(2): 199–203.
10. Shevlin M, Nolan E, Owczarek M, et al. COVID-19-related anxiety predicts somatic symptoms in the UK population. Br J Health Psychol 2020; 25 : 875–882.
11. Winkler P, Formanek T, Mlada K, et al. Increase in prevalence of current mental disorders in the context of COVID-19: analysis of repeated nationwide cross-sectional surveys. Epidemiol Psychiatr Sci 2020; 29: e173.
12. Raboch J, a kol. DSM-5. Praha: Hogrefe Testcentrum 2015.
13. American Psychiatric Association. Division of Research. Highlights of Changes from DSM-IV to DSM-5. FOCUS 2013; 11(4): 525–527.
14. Dwamena FC, Lyles JS, Frankel RM, Smith RC. In their own words: qualitative study of high-utilising primary care patients with medically unexplained symptoms. BMC Fam Pract 2009; 10 : 67.
15. Edwards TM, Stern A, Clarke DD, et al. The treatment of patients with medically unexplained symptoms in primary care: a review of the literature. Ment Health Fam Med 2010; 7(4): 209–221.
16. Lipowski ZJ. Somatization: the concept and its clinical application. Am J Psychiatry 1988; 145(11): 1358–1368.
17. Tress W, Krusse J, Ott J. Základní psychosomatická péče. Praha: Portál 2008.
18. Burton C, Lucassen P, Aamland A, Olde Hartman T. Explaining symptoms after negative tests: towards a rational explanation. J R Soc Med 2015; 108(3): 84–88.
19. Hubley S, Uebelacker L, Eaton C. Managing medically unexplained symptoms in primary care: a narrative review and treatment recommendations. Am J Lifestyle Med 2014; 10(2): 109–119.
20. Holmes TH, Rahe RH. The Social Readjustment Rating Scale. J Psychosom Res 1967; 11(2): 213–218.
21. Chvála V, Honzák R, Seifert M, a kol. Psychosomatické poruchy a lékařsky nevysvětlitelné příznaky. Doporučený postup SVL ČLS JEP. Vydání 1. 2015 [online]. Dostupné z: www.svl.cz/files/files/ Doporucene-postupy-od-2013/Psychosomaticke-poruchy-alekarsky - nevysvetlitelne-priznaky.pdf [cit. 2022-06-12].
22. Olde Hartman TC, Blankenstein AH, Molenaar B, et al. NHG Standaard SOLK. [NHG Guideline on medically unexplained symptoms (MUS)] Huisarts Wet 2013; 56(5): 222–230.
23. Wonca working party on mental health. Addressing the needs of patients with Medically Unexplained Symptoms (MUS), 2018 [online]. Dostupné z: www.globalfamilydoctor.com/site/ DefaultSite/filesystem/documents/Groups/Mental%20Health/ MUS%2018.pdf [cit. 2022-06-12].
24. Engel GL. The need for a new medical model: a challenge for biomedicine. Science 1977; 196(4286): 129–136.
25. Brown RJ. Psychological mechanisms of medically unexplained symptoms: an integrative conceptual model. Psychol Bull 2004; 130(5): 793–812.
26. Rief W, Broadbent E. Explaining medically unexplained symptoms - models and mechanisms. Clin Psychol Rev 2007; 27(7): 821–841.
27. Henningsen P. Management of somatic symptom disorder. Dialogues Clin Neurosci 2018; 20(1): 23–31.
28. Damasio A. Looking for Spinoza: Joy, Sorrow, and the Feeling Brain. Orlando: Harcourt 2003.
29. Denk F, McMahon SB, Tracey I. Pain vulnerability: a neurobiological perspective. Nat Neurosci 2014; 17(2): 192–200.
30. Maunder RG, Hunter JJ, Atkinson L, et al. An attachment-based model of the relationship between childhood adversity and somatization in children and adults. Psychosom Med 2017; 79(5): 506–513.
31. Trapková L, Chvála V. Rodinná terapie psychosomatických poruch. Praha: Portál 2004.
32. Chvála V. Dvacetiletá zkušenost s léčbou pacientů s psychosomatickou poruchou ve středisku komplexní terapie v Liberci. Psychosom 2009; 2 : 93–103.
33. Salmon P, Humphris GM, Ring A, et al. Why do primary care physicians propose medical care to patients with medically unexplained symptoms? A new method of sequence analysis to test theories of patient pressure. Psychosom Med 2006; 68(4): 570–577.
34. Stone L. Managing medically unexplained illness in general practice. Aust Fam Physician 2015; 44(9): 624–662.
35. Kurlansik SL, Maffei MS. Somatic Symptom Disorder. Am Fam Physician 2016; 93(1): 49–54.
36. Tomenson B, Essau C, Jacobi F, et al. Total somatic symptom score as a predictor of health outcome in somatic symptom disorders. Br J Psychiatry 2013; 203(5): 373–380.
37. Derogatis LR, Savitz KL. The SCL-90-R and Brief Symptom Inventory (BSI) in primary care. In Maruish ME (Ed.). Handbook of psychological assessment in primary care settings. Mahwah, NJ: Lawrence Erlbaum Associates Publishers 2000; 297–334.
38. Kabát J, Kaščáková N, Furstová J, a kol. Psychometrické charakteristiky české verze stručného inventáře příznaků (BSI-53). Ces Psychol 2008; 62(Supl 1): 19–39.
39. Terluin B, van Marwijk HW, Adèr HJ, et al. The Four-Dimensional Symptom Questionnaire (4DSQ): a validation study of a multidimensional self-report questionnaire to assess distress, depression, anxiety and somatization. BMC psychiatry 2006; 6 : 34.
40. Henningsen P, Zimmermann T, Sattel H. Medically unexplained physical symptoms, anxiety, and depression: a meta-analytic review. Psychosom Med 2003; 65(4): 528–533.
41. Donnachie E, Schneider A, Enck P. Comorbidities of patients with functional somatic syndromes before, during and after first diagnosis: a population-based study using Bavarian routine data. Sci Rep 2020; 10 : 9810.
42. Kurtz S, Silverman J, Benson J, Draper J. Marrying content and process in clinical method teaching: enhancing the Calgary - Cambridge guides. Acad Med 2003; 78(8): 802–809.
43. Danish College of General Practitioners’. Danish clinical Guidelines DSAM: Functional disorders. 2015 [online]. Dostupné z: http//vejledninger.dsam.dk/media/files/10/ clinical-guideline-functional-disorders-dsam-2013.pdf [cit. 2022–06–12].
44. Kurlansik SL, Maffei MS. Somatic Symptom Disorder. Am Fam Physician 2016; 93(1): 49–54.
45. McCarron RM. Somatization in the primary care setting. Psychiatric Times 2006; 23(6): 32.
46. Edwards TM, Stern A, Clarke DD, et al. The treatment of patients with medically unexplained symptoms in primary care: a review of the literature. Ment Health Fam Med 2010; 7(4): 209–221.
47. Peters S, Rogers A, Salmon P, et al. What do patients choose to tell their doctors? Qualitative analysis of potential barriers to reattributing medically unexplained symptoms. J Gen Intern Med 2008; 24(4): 443–449.
48. Řiháček T, Pavlenko P, Franke H. Účinnost psychoterapeutických postupů u pacientů s medicínsky nevysvětlenými tělesnými symptomy: Shrnutí metaanalýz a přehledových studií. Cesk Psychol 2017; 6 : 350–362.
49. Wortman MSH, Olde Hartman TC, van der Wouden JC, et al. Perceived working mechanisms of psychosomatic therapy in patients with persistent somatic symptoms in primary care: a qualitative study. BMJ Open 2022; 12(1): e057145.
50. Cooper A, Abbass A, Town J. Implementing a psychotherapy service for medically unexplained symptoms in a primary care setting. J Clin Med 2017; 6(12): 109.
51. Rosendal M, Blankenstein AH, Morriss R, et al. Enhanced care by generalists for functional somatic symptoms and disorders in primary care. Cochrane Database Syst Rev 2013; (10): CD008142.
52. Gerger H, Hlavica M, Gaab J, et al. Does it matter who provides psychological interventions for medically unexplained symptoms? A meta-analysis. Psychother Psychosom 2015; 84(4): 217–226.
53. Leaviss J, Davis S, Ren S, et al. Behavioural modification interventions for medically unexplained symptoms in primary care: systematic reviews and economic evaluation. Health Technol Assess 2020; 24(46): 1–490.
54. Sansone RA, Tahir NA, Buckner VR, Wiederman MW. The relationship between borderline personality symptomatology and somatic preoccupation among internal medicine outpatients. Prim Care Companion J Clin Psychiatry 2008; 10(4): 286–290.
55. Zipfel S, Herzog W, Kruse J, Henningsen P. Psychosomatic medicine in Germany: more timely than ever. Psychother Psychosom 2016; 85(5): 262–269.
56. Kruse J, Larisch A, Hofmann M, Herzog W. Ambulante psychosomatische und psychotherapeutische Versorgung in Deutschland: Versorgungsprofile abgebildet durch Daten der Kassenärztlichen Bundesvereinigung (KBV). Z Psychosom Med Psychother 2013; 59(3): 254–272.
Štítky
Praktické lékařství pro děti a dorost Praktické lékařství pro dospělé
Článek vyšel v časopisePraktický lékař
Nejčtenější tento týden
2022 Číslo 3- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Magnosolv a jeho využití v neurologii
-
Všechny články tohoto čísla
- Pacienti s medicínsky nevysvětlenými příznaky v ordinaci praktického lékaře
- Lamblióza, jedno z nejvýznamnějších parazitárních onemocnění na světě
- Vliv implementace doporučení ERAS na výsledky u pacientů v kolorektální chirurgii: retrospektivní a srovnávací studie
- Problematika podávání rizikových léčivých přípravků všeobecnou sestrou
- Metastatický karcinom ledviny: minulost a současnost
- Bronchogenní karcinom a screening karcinomu plic pohledem praktika – kazuistiky
- 11. červenec – Světový den populace
- Prof. MUDr. Julius Špičák, CSc. – životní jubileum
- Praktický lékař
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Lamblióza, jedno z nejvýznamnějších parazitárních onemocnění na světě
- Bronchogenní karcinom a screening karcinomu plic pohledem praktika – kazuistiky
- Pacienti s medicínsky nevysvětlenými příznaky v ordinaci praktického lékaře
- Problematika podávání rizikových léčivých přípravků všeobecnou sestrou
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



