-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Evropská příručka osvědčených postupů Patient Blood Management
European guide on good practices for Patient Blood Management
The European Commission published two guides on the implementation of Patient Blood Management (PBM) in hospitals in European Union. Considerable scientific evidence indicates that PBM reduces perioperative blood loss and transfusion needs, perioperative morbidity, mortality, length of hospital stay, and costs. Preoperative screening, diagnosis, and treatment of anemia are essential. However, many barriers limit the translation of PBM into clinical practice. The series of simple, cost-effective, best-practice, feasible, and evidence-based measures will enable any hospital to reduce both anemia prevalence and anemia-related unnecessary transfusion.
Keywords:
Patient Blood Management (PBM) – anaemia – patient outcome
Autoři: J. Slipac
Působiště autorů: EUC Premium s. r. o., Brno
Vyšlo v časopise: Prakt. Lék. 2017; 97(5): 206-213
Kategorie: Z různých oborů
Souhrn
Evropská komise publikovala dvě příručky k implementaci programu Patient Blood Management (PBM) v nemocnicích v Evropské unii. Zkušenosti ukázaly, že implementace PBM snižuje perioperační krevní ztráty a potřebu transfuze, snižuje perioperační morbiditu, snižuje mortalitu, zkracuje dobu hospitalizace a snižuje náklady na léčbu. Zásadním opatřením se ukazuje důkladný předoperační screening anemie, její pečlivá diagnostika a léčba. Existuje však stále mnoho překážek, které brání zavedení PBM do běžné lékařské praxe. Uplatnění jednoduchých, nákladově efektivních, osvědčených a snadno proveditelných postupů založených na důkazech (evidence-based) umožní každé nemocnici snížit jak výskyt anemie v den operace, tak omezit podávání neindikovaných transfuzí.
Klíčová slova:
Patient Blood Management (PBM) – anemie – prospěch pro pacientaÚVOD
Prvořadým zájmem Evropské komise je bezpečnost pacientů. Důležitou součástí bezpečnosti pacientů je bezpečné a vhodné používání látek, které jsou získávány z lidské krve. Proto Evropská komise na podzim roku 2013 vyhlásila přes svoji Výkonnou agenturu pro spotřebitele, zdraví, zemědělství a potraviny (Chafea) nabídkové řízení na vypracování „Osvědčených postupů Patient Blood Management (PBM)“. Tato zakázka (Nº 20136106) byla udělena firmě The Austrian Institute of Technology (AIT), která vypracovala dvě příručky k implementaci programu Patient Blood Management (PBM) (10). jedna je určená pro správní orgány a druhá pro nemocnice; byly zveřejněny Evropskou komisí 3. dubna 2017.
Jejich zveřejnění se objevuje ve vhodnou dobu, protože v březnu 2017 časopis Transfusion (32) publikoval působivé výsledky komplexního pětiletého programu PBM v Západní Austrálii, tedy výsledky největšího dosavadního programu PBM ve světě. Tento program zahrnoval 605 046 pacientů, kteří byli přijati do čtyř velkých nemocnic pro dospělé v Západní Austrálii. Výsledky ukázaly snížení nemocniční mortality o 28 %, zkrácení průměrné doby hospitalizace o 15 %, snížení výskytu nemocniční infekce o 21 % (transfuzovaní pacienti jsou více náchylní k infekcím) a snížení incidence srdečního infarktu o 31 %. Použití transfuzních přípravků se snížilo během doby trvání studie o 41 %, což vedlo nejen k signifikantnímu prospěchu pro pacienty, ale také představovalo podstatnou úsporu nákladů na zdravotní péči.
PBM přístup byl Světovou zdravotnickou organizací schválen a je jí podporován a v současné nejlepší léčebné praxi je široce akceptován (72). Komise doufá, že uplatněním těchto pokynů „Program v oblasti zdraví“ podpoří úsilí zdravotnických správních orgánů a profesionálů o dosažení podobných výsledků u pacientů v celé Evropské unii.
Patient blood management (PBM) znamená „včasné uplatnění lékařských a chirurgických postupů založených na důkazech (evidence-based) k udržení koncentrace hemoglobinu, k optimalizaci hemostázy a k minimalizaci krevních ztrát, a to s cílem zlepšit stav pacienta” (Society for the Advancement of Blood Management (SABM) (2014) (61). Tím se PBM soustředí na zachování vlastní pacientovy krve. To zpochybňuje dogma o použití transfuze červených krvinek (RBC) jako primární strategie pro léčbu anemie, ale také podporuje vhodnou transfuzní praxi u hospitalizovaných pacientů. Hlavní výhody zavedení programu PBM jsou uvedeny v tabulce 1.
Tab. 1. Pět hlavních výhod Patient Blood Management 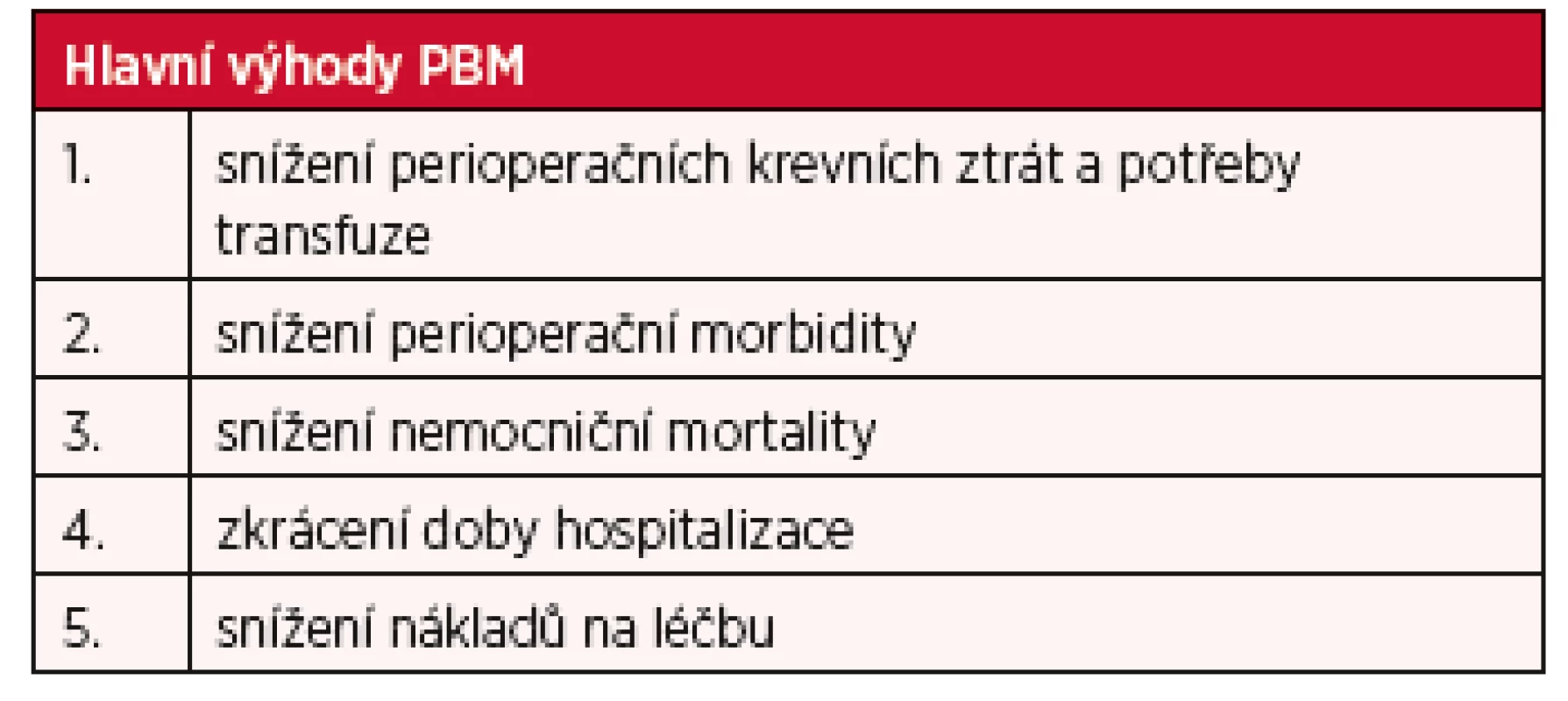
PBM by měl být zajištěn multidisciplinárním týmem, který daná instituce jmenuje. Tento tým se při své práci opírá o tři nejdůležitější principy PBM:
- korekce pacientovy anemie, což zahrnuje hlavně časné odhalení anemie a využití výživových a farmaceutických produktů k podpoře erytropoézy, pokud není příčinou anemie genetická porucha;
- využití interdisciplinárních postupů k omezení iatrogenních krevních ztrát, včetně prevence a aktivní léčby koagulopatie, přesné anestetické a chirurgické techniky, postupů intraoperačního a pooperačního autologního šetření krví a minimalizace četnosti a velikosti venózních odběrů;
- zvýšení fyziologické tolerance anemie a rozhodování o optimálním použití krve založené na důkladné komunikaci s pacientem o rizicích a výhodách různých léčebných postupů (15, 61, 63).
Základní principy PBM jsou uvedeny v tabulce 2 (48, 63).
Tab. 2. Tři principy Patient Blood Management 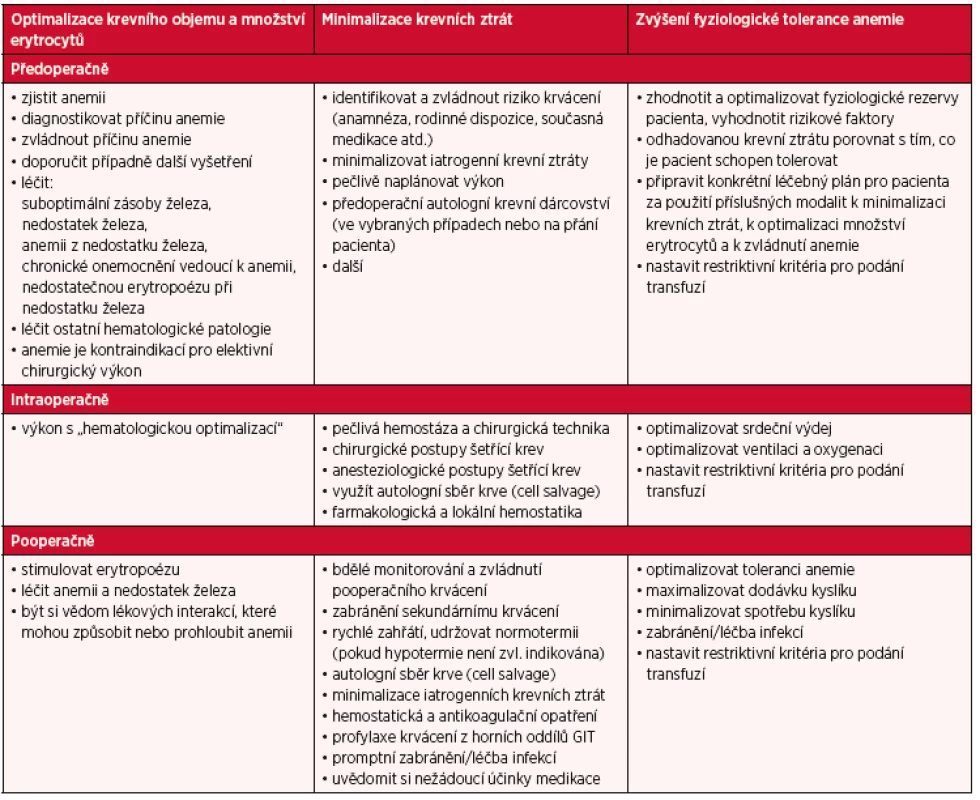
Značný počet vědeckých prací ukazuje, že PBM:
- snižuje perioperační krevní ztráty a potřebu transfuze (17, 18, 21, 31, 32, 37, 42, 51, 57, 64)
- snižuje perioperační morbiditu (21, 32, 37, 42)
- snižuje mortalitu (17, 32, 42)
- snižuje dobu hospitalizace (17, 42)
- snižuje náklady na léčbu (32, 65)
Ve světě se také používá několik pečlivě vypracovaných směrnic a standardů (1–3, 20, 22, 24, 26, 28, 30, 33, 48, 50, 61). Stále však existuje mnoho překážek, které brání jejich zavedení do běžné lékařské praxe (12, 34, 45, 66). Mezi ně patří (41):
- chybění jasných směrnic pro klinickou praxi
- nedostatek vědomostí
- nedostatek interdisciplinární spolupráce
- nedostatek finančních zdrojů
- obavy z rizika
V březnu 2017 Meybohm et al. v časopisu Perioperative Medicine publikoval „Zjednodušená mezinárodní doporučení pro implementaci programu Patient Blood Management” (40). Několik nejlepších lékařů na poli PBM navrhlo sérii jednoduchých, nákladově efektivních, osvědčených a snadno proveditelných postupů založených na důkazech (evidence-based), které umožní jakékoliv nemocnici snížit jak výskyt anemie v den operace, tak snížit podávání neindikovaných transfuzí k léčbě anemie, a to u pacientů z chirurgie, gynekologie i porodnice.
Na vypracování těchto doporučení se podíleli přední odborníci v PBM z Austrálie, Evropy a USA. Pro každé doporučení byl stanoven stupeň kvality důkazů:
- stupeň A – mnohočetné randomizované klinické studie nebo meta-analýzy
- stupeň B – nejméně jedna randomizovaná nebo nerandomizovaná studie
- stupeň C – shoda názorů odborníků, případové studie nebo standardy péče
Všichni autoři byli vyzváni k hlasování jedním hlasem pro každé doporučené zvlášť (souhlasím/nesouhlasím/zdržuji se). Pokud hodnota nedosáhla 80 % nebo více hlasů, prohlášení bylo podrobeno další revizi a potom znovu bylo zařazeno do procesu hlasování. Konsenzus doporučení je uveden v tabulce 3 (40).
Tab. 3. Přehled zjednodušených doporučení se stupněm kvality důkazů (LoE) a stupněm síly doporučení (CoR) 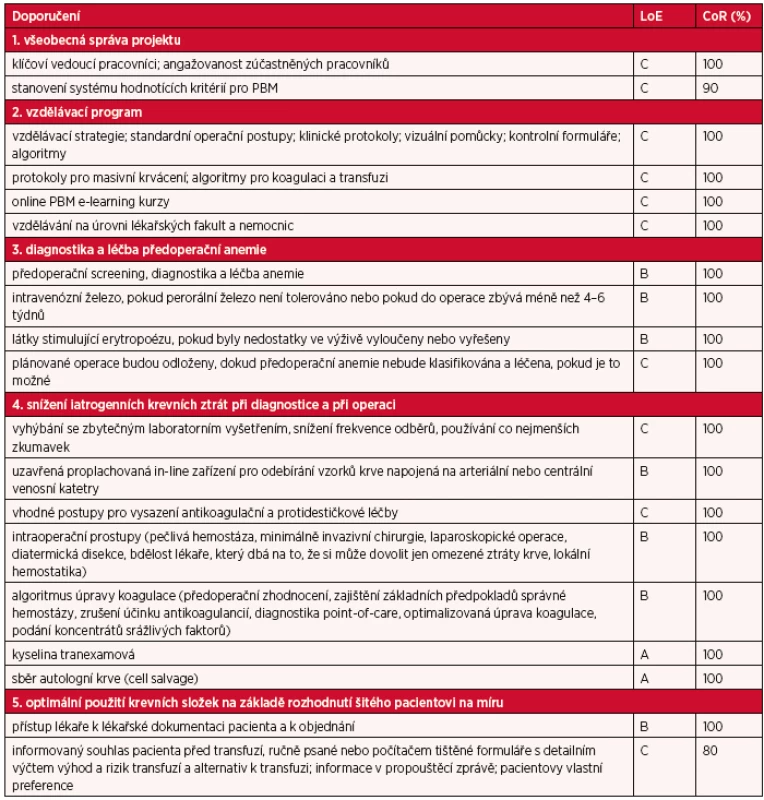
Komplexní management projektu
Každá nemocnice by měla jmenovat klíčové vedoucí pracovníky pro zajištění projektu PBM (měl by to být lékař, zdravotní sestra nebo administrativní pracovník odpovědný za bezpečnost pacientů). Oni by měli nést hlavní odpovědnost za komunikaci, vzdělávání a vedení dokumentace. Komunikace by se měla odehrávat mezi následujícími experty: vedoucí lékař, vedoucí úředník, chirurgové, anesteziologové, specialisté intenzivní medicíny, zdravotní sestry, specialisté transfuzní medicíny, transfuzní výbor, gastroenterologové, hematologové, kardiologové, praktičtí lékaři, personál finančního oddělení a oddělení kvality, centrální laboratoř, oddělení informačních technologií, a zástupci pacientů (stupeň C).
Měla by se shromažďovat měřitelná data se vztahem k PBM a k spotřebě krve, která by vyjadřovala úspěch implementace a umožňovala by odhalit oblasti ke zlepšení. Mezi data k hodnocení PBM by měl patřit poměr pacientů, kteří jsou anemičtí a dostávají léčbu, poměr používání metod k šetření krví, poměr používání hemostatických produktů a poměr podávání krevních složek (stupeň C).
Vzdělávací program
Vzdělávání v PBM mělo být zajištěno lékaři a zdravotními sestrami. Mělo by obsahovat protokoly pro ambulantní pacienty, předoperační protokoly a algoritmy pro jednotlivá oddělení. Také by se měl provádět výcvik pro použití protokolu při masivním krvácení (stupeň C). Tyto protokoly pro masivní krvácení, které obsahují algoritmy pro zvládání poruch koagulace a podání transfuze, specifické pro poporodní péči, pro trauma, transplantaci nebo kardiochirurgii, by měly být k dispozici a vést k časnému odhalení a definitivní léčbě akutní hemoragie (22, 28, 29, 56, 62) (stupeň C). Povinné online PBM e-learning kursy by měly být základem dalšího vzdělávání (7, 39, 49) (stupeň C). Ideálně by vzdělávání mělo začít již pregraduálně na lékařských fakultách a pak pokračovat v nemocnicích (stupeň C).
Diagnostika a léčba předoperační anemie
Předoperační vyšetření zahrnuje zhodnocení anemie a postup léčby anemie. Prakticky to znamená, že pacienti, kteří budou operování a u kterých se předpokládá krevní ztráta větší než 500 ml nebo je u nich větší než 10% pravděpodobnost podání transfuze červených krvinek, by měli být vyšetřeni co nejdříve a mělo by se u nich pátrat po nedostatku železa a dalších nejčastějších příčinách anemie (2, 8, 16, 20, 47, 49, 58) (stupeň B). Hladina sérového feritinu < 30 ng/ml, saturace transferinu < 20%, a/nebo mikrocytární hypochromní erytrocyty (střední objem erytrocytu < 80 fl; střední koncentrace hemoglobinu v erytrocytu < 27 pg) poukazují na nedostatek železa. Při projevech zánětu nebo při saturaci transferinu < 20 % ukazuje hodnota feritinu > 100 ng/ml na funkční nedostatek železa (sekvestrace železa). Je žádoucí vypracovat dostupný jednoduchý diagnostický algoritmus (16, 47). Intravenózní železo je efektivní a bezpečné (5) a mělo by se používat u pacientů, kteří perorální železo netolerují nebo u kterých je operace plánována za méně než 4–6 týdnů po zjištění nedostatku železa (6, 13, 44, 59) (stupeň B). Látky stimulující erytropoézu by se měly doporučit anemickým pacientům, pokud u nich byly vyloučeny nebo vyřešeny nedostatky ve výživě (14, 67, 71) (stupeň B). Plánované operace by se měly posunout, dokud předoperační anemie nebude dostatečně klasifikována nebo vyřešena, pokud je to možné (stupeň C).
Redukce iatrogenních krevních ztrát vzniklých při diagnostice nebo při operaci
Krevní ztráty spojené s invazivními laboratorními vyšetřeními mohou způsobit nebo zhoršit v nemocnici získanou anemii, která vede k delší hospitalizaci a komplikacím (27). Odběry krve by neměly být rutinní, ale cílené. Snížení objemu odebírané krve k laboratornímu vyšetření může být dosaženo vyhýbáním se zbytečným odběrům, snížením četnosti odběrů (54) a používáním co nejmenších zkumavek, které jsou pro dané vyšetření dostačující a které jsou často pediatrické velikosti (stupeň C). Nicméně se u těchto pediatrických zkumavek setkáváme s různými problémy (např. přeplnění nebo nedostatečné naplnění zkumavky, velké IT nálepky, které nepasují na malé zkumavky, zkumavky, které nepasují do automatických analyzátorů). Dále může být omezení krevních ztrát způsobených flebotomiemi dosaženo používáním proplachovaných in-line odběrových zařízení napojených na arteriální nebo centrální žilní katétry (1, 27, 43, 55) (stupeň B).
Snižování krevních ztrát při operaci začíná již předoperačně, a to vhodnou strategií pro přerušení účinku užívání antikoagulancií a protidestičkových léčiv (stupeň C). K účinným intraoperačním postupům řadíme pokročilé anesteziologické a chirurgické techniky s pečlivým stavěním krvácení, minimálně invazivní chirurgii, laparoskopické operace, uvážlivé použití diatermické disekce, bdělost lékaře, který dbá na to, že si může dovolit jen omezené ztráty krve, a použití lokálních hemostatik (4, 9, 35, 60) (stupeň B).
Pokročilé monitorování perioperačního stavu koagulace je pro vyhýbání se zbytečným transfuzím zásadní. Přiměřená korekce koagulace musí být provedena ještě před úvahou o podání transfuze. Z tohoto hlediska se doporučuje používání algoritmu korekce koagulace (68, 70), kam patří předoperační zhodnocení (46) a zajištění základních podmínek hemostázy (např. teplota, kalcium, pH), zvrácení účinku antikoagulancií, při krvácení laboratorní diagnostika point-of-care (např. pacienti s koagulopatiemi), pokud je to dostupné, a optimální korekce koagulace s použitím koncentrátů faktorů krevního srážení (28, 29, 36, 69) (stupeň B). Aby se snížily krevní ztráty při operaci, měla by být podána kyselina tranexamová, pokud to není kontraindikováno (25, 53) (stupeň A).
Použití intraoperačního sběru autologní krve a zpětné podání (cell salvage) by mělo být standardizováno, včetně indikací a kontraindikací (8). Použití přístrojů s promýváním sebrané krve je vysoce doporučené při operacích, kdy se rutinně předpokládá ztráta krve více než 500 ml, čímž se snižuje poměr podaných alogenních transfuzí, riziko infekce a délka hospitalizace (38) (stupeň A).
Rozhodování o optimálním použití transfuzních přípravků přizpůsobené pacientovi na míru
Za účelem optimalizace používání allogenních krevních složek a identifikace lékaře, který je objednává, je užitečné zavést systém záznamů o objednání krve lékařem společně s elektronicky dostupnou potřebnou lékařskou dokumentací pacienta (17, 51) (stupeň B). Tímto způsobem se mohou při úvaze o transfuzi zvážit všechny informace specifické pro daného pacienta (např. věk, diagnóza, komorbidita, chirurgická nebo nechirurgická léčba), známky nebo symptomy akutní anemie, laboratorní hodnoty (např. hemoglobin), výskyt nebo absence krvácení a fyzický stav pacienta (např. oxygenace, hemodynamický stav), a tyto informace mohou být zaznamenány do povinných kolonek (19). Informovaný souhlas pacienta by měl být získán před transfuzí alogenních transfuzních přípravků. V případech neodkladné péče, kdy není možné souhlas získat, by měl být pacient informován co nejdříve po transfuzi. Měl by se používat ručně psaný nebo elektronicky získaný formulář, který je komplexní a obsahuje detailní přehled o výhodách transfuze, jejich rizicích a alternativách (ISBT Etický kodex pro darování krve a transfuzi) (23). Je nezbytné efektivně s pacientem probrat přínosy a rizika různých intervencí a společně s pacientem se rozhodnout pro správnou volbu. Dále se doporučuje, aby každá transfuze alogenních transfuzních přípravků byla uvedena v propouštěcí zprávě. Když se vytváří plán léčby, měly by se brát v úvahu pacientovy preference a hodnoty (stupeň C).
Příklady úspěšné implementace PBM
Ministerstvo zdravotnictví Západní Austrálie: První program PBM ve světě pro celý stát
V roce 2008 ministerstvo zdravotnictví Západní Austrálie zahájilo pětiletý program implementace PBM v celém systému zdravotní péče s cílem zlepšit stav pacientů při současném snížení nákladů na léčbu (10). V praxi byl program postaven na struktuře třech pilířů a devíti oblastí PBM (32). Použil se Kotterův model osmi kroků a využily se různé postupy, aby se dosáhlo změny ze zaměření na transfuzní přípravky na zaměření na prospěch pacienta. Na začátku programu měl již stát Západní Austrálie jeden z nejnižších poměrů podání transfuze erytrocytů na 1000 obyvatel, kterých bylo ve světě dosaženo (31,8 jednotek erytrocytů na 1000 obyvatel). Od roku 2008 do roku 2015 v Západní Austrálii postupně klesalo podávání transfuzí na 19,4 jednotek na 1000 obyvatel. Jak již bylo uvedeno, program zahrnoval 605 046 pacientů přijatých do čtyř hlavních fakultních nemocnic v Západní Austrálii během 6 let. Výsledky jsou následující:
- 28% snížení nemocniční mortality
- 15% snížení průměrné délky hospitalizace
- 21% snížení infekcí získaných v nemocnici
- 31% snížení výskytu infarktu myokardu a mozkové mrtvice
Použití transfuzních přípravků kleslo během trvání studie o 41 %, což vedlo ke snížení nákladů o 18,5 milionů dolarů. Nicméně významná úspora, která zahrnuje cenu za pokrytí nákladů za správu transfuzního systému v nemocnicích, je odhadována na 80–100 milionů dolarů (32).
OnTRAC: Program PBM v provincii v Kanadě
V roce 2002 ministerstvo zdravotnictví a dlouhodobé péče v Ontariu vypracovalo pro provincii program šetření krví. Byli jmenováni lékařský ředitel a správce projektu, a to společně s koordinátory projektu ve 23 nemocnicích. OnTRAC se na začátku zaměřil na tři hlavní chirurgické zákroky: artroplastiky kolena a kyčle a elektivní koronární bypass. Později byla do projektu zařazena také radikální prostatektomie. Počáteční výsledky po 12 měsících ukázaly celkové snížení používání krve o 24 % u totální náhrady kolenního kloubu, snížení o 14 % u aneurysmatu břišní aorty (AAA) a snížení o 23 % u koronárního bypassu. Navíc pacienti, kteří dostali transfuze, dostali méně jednotek. Netransfundovaní pacienti měli menší procento pooperačních infekcí (p < 0,05) a kratší dobu hospitalizace (p < 0,0001). Multifaktorové analýzy také ukázaly, že transfuze představuje nezávislý ukazatel prodloužené doby hospitalizace. Ve zprávě zveřejněné v roce 2007 ukázala data po 18 a 24 měsících, že došlo k celkovému snížení počtu pacientů, kteří dostali transfuzi erytrocytů. V roce 2014 autoři podali zprávu o celkové úspoře nákladů zdravotního systému pro čtyři cílené zákroky v hodnotě 39,5 milionů dolarů, a to v důsledku snahy o menší krevní ztráty a ušetření nebo vrácení pacientovy vlastní krve. Vlastní cena tohoto programu dosáhla 3 257 000 dolarů. V souvislosti s těmito vysoce kvalitními výsledky pro pacienta, dosaženými s omezenými prostředky, autoři uvádějí, že pomalá aplikace tohoto konceptu je způsobena „tradiční představou, že krevní produkty jsou efektivní a bezpečnou léčbou“, ale dodávají, že „je třeba tyto představy nahradit novým konceptem, že transfuze krevních složek s sebou nese nežádoucí účinky“. K tomu, aby se změnila léčebná praxe, je třeba shromáždit data o současné transfuzní praxi. Prokazuje se, že klíčovým článkem je léčba předoperační anemie, a to vyžaduje provést předoperační vyšetření dostatečně včas před operací. Mezi další těžkosti patří následující: důraz, který vláda klade na čekací doby na operaci (někdy vylučuje možnost dostatečné léčby anemie), náklady a dostupnost postupů šetřících krev a někdy nedostatek vhodných lékařů a administrativních pracovníků, kteří o tento program mají zájem. Tým OnTRAC potvrzuje, že kardinální role připadá lékařskému řediteli, který je jmenován v každé nemocnici (10).
Všeobecná nemocnice v Linci (Rakousko)
Všeobecná nemocnice v Linci s 600 lůžky provádí ročně asi 27 000 operací. I když patří mezi nemocnice s nejnižším transfuzním poměrem v Rakouské srovnávací studii, byl zde projekt Patient Blood Management zahájen v roce 2008. Ve spolupráci s různými odděleními byly organizovány přednášky a workshopy a bylo zvoleno několik postupů ke snížení počtu alogenních transfuzí krve a to s konečným cílem zlepšit stav pacienta a jeho bezpečnost. Během 6 let lékaři snížili spotřebu krve o 60–70 % (10). Všeobecná nemocnice v Linci podala zprávu o snížení spotřeby erytrocytů po zavedení programu PBM o více než 40 % (snížení o 75 % na oddělení anesteziologie a intenzivní péče, 77 % na oddělení ortopedie a 57 % na oddělení všeobecné chirurgie. Do konce roku 2014 bylo dosaženo celkového snížení podávání koncentrátů červených krvinek téměř o 70 %. Bohužel se kvůli nedostatku financí a logistických prostředků nemohl zhodnotit efekt na stav pacientů.
Jedním z nejdůležitějších kroků k úspěchu je implementace PBM v předoperační ambulantní péči a zavedení účinných diagnostických postupů. K zásadním postupům patří včasné objednávání pacientů k předoperačnímu vyšetření a standardizovaná léčba předoperační anemie. Ze začátku to bylo možné pouze v některých chirurgických oborech. Nicméně zjevný úspěch tohoto postupu vedl k zapojení více a více chirurgů. Výsledkem je, že v současné době je více než 80 % pacientů posíláno před operací do ambulancí předoperační péče a vhodná příprava pacientů k operaci se zlepšila. Více a více pacientů dostává intravenosní železo a erytropoetin poté, co projde diagnostickým algoritmem. V roce 2014 bylo podáno celkem 888 g intravenózního železa. To odpovídá poměru 0,033 g železa na chirurgického pacienta, zatímco ve stejné době transfuzní poměr klesl na 0,22 jednotek na chirurgického pacienta.
Poněvadž chirurgičtí pacienti očekávají použití bezkrevních nebo krev šetřících postupů, bylo zavedeno několik metod k minimalizaci perioperačního krvácení: zvyšující se použití sběru krve z rány (cell salvage), použití lokálních hemostatik, použití malého oběhu při mimotělním oběhu a použití moderních chirurgických miniinvazivních technik tak, aby se minimalizovalo poškození okolních tkání.
V letech 2008–2014 byl transfuzní trigger snížen z 10 g/dl na 7 g/dl. To však nevedlo k podstatnému snížení střední koncentrace hemoglobinu během hospitalizace. Ve stejné době se ale transfuzní poměr výrazně snížil (okolo 70 %).
Implementace PBM v okresní nemocnici Gänserndorf-Mistelbach (Rakousko)
Okresní nemocnice Gänserndorf-Mistelbach (Rakousko) se zúčastnila první i druhé Rakouské srovnávací studie PBM, které provedlo rakouské ministerstvo zdravotnictví. V této nemocnici se léčí na 12 odděleních asi 29 400 hospitalizovaných pacientů za rok. Poté, co vedoucí oddělení anesteziologie a jednotky intenzivní péče obdržel zprávu o první srovnávací studii PBM, vedení nemocnice rozhodlo o zveřejnění těchto výsledků a zahájení programu PBM. Z 18 zúčastněných center ve studii měla v roce 2004 nemocnice Gänserndorf-Mistelbach nejvyšší transfuzní poměr 8,648 transfuzních jednotek. Po externím auditu provedeném odborníky v PBM v roce 2005 byl jmenován tým pro implementaci PBM. Okamžité zavedení opatření úspěšných v krátkém čase (short term win) vedlo ke snížení spotřeby krve, přestože počet hospitalizovaných pacientů stoupl. V roce 2006 se celkový počet podaných jednotek erytrocytů snížil o 35 % na 5694. V následujících 6 letech celkový transfuzní poměr klesl z 6,7 % na 4,8 % a transfuzní index se snížil z 4,5 % na 3,8 % (10).
ZÁVĚR
Patient Blood Management (PBM) představuje jednoduchá, nákladově efektivní, osvědčená a snadno proveditelná doporučení založená na důkazech, která mohou pomoci každé nemocnici snížit jak výskyt anemie, tak množství podávaných transfuzí. Mezi zásadní opatření patří důkladný předoperační screening anemie, její pečlivá diagnostika a léčba.
Střet zájmů: žádný.
ADRESA PRO KORESPONDENCI:
MUDr. Josip Slipac
EUC Premium s.r.o.
Jánská 2, 602 00 Brno
e-mail: josip.slipac@eucpremium.cz
Zdroje
1. AABB. AABB and the Joint Commission to partner on patient blood management certification 2015 [online]. Dostupné z: http://www.aabb.org/press/Pages/pr151203a.aspx [cit. 2017-06-20].
2. AABB. Standards for a patient blood management program. 1st ed. Bethesda, MD: AABB 2014.
3. American Society of Anesthesiologists. Task Force on Perioperative Blood Management. Practice guidelines for perioperative blood management: an updated report by the American Society of Anesthesiologists Task Force on Perioperative Blood Management. Anesthesiology 2015; 122 : 241–275.
4. Anastasiadis K, Murkin J, Antonitsis P, et al. Use of minimal invasive extracorporeal circulation in cardiac surgery: principles, definitions and potential benefits. A position paper from the Minimal invasive Extra-Corporeal Technologies international Society (MiECTiS). Interact Cardiovasc Thorac Surg 2016; 22 : 647–662.
5. Auerbach M, Macdougall IC. Safety of intravenous iron formulations: facts and folklore. Blood Transfus 2014; 12 : 296–300.
6. Bisbe E, Garcia-Erce JA, Diez-Lobo AI, Muñoz M. Anaemia Working Group E. A multicentre comparative study on the efficacy of intravenous ferric carboxymaltose and iron sucrose for correcting preoperative anaemia in patients undergoing major elective surgery. Br J Anaesth 2011; 107 : 477–478.
7. Blood Safe eLearning Australia [online]. Dostupné z: https://www.bloodsafelearning.org.au/ [cit. 2017-06-20].
8. Carless PA, Henry DA, Moxey AJ, et al. Cell salvage for minimising perioperative allogeneic blood transfusion. Cochrane Database Syst Rev 2010; CD001888.
9. Emilia M, Luca S, Francesca B, et al. Topical hemostatic agents in surgical practice. Transfus Apher Sci 2011; 45 : 305–311.
10. European Commission. Supporting Patient Blood Management (PBM) in the EU [online]. Dostupné z: https://ec.europa.eu/health/sites/health/files/blood_tissues_organs/docs/2017_eupbm_hospitals_en.pdf [cit. 2017-06-20].
11. Fischer DP, Zacharowski KD, Meybohm P. Savoring every drop-vampire or mosquito? Crit Care 2014; 18 : 306.
12. Fischer DP, Zacharowski KD, Muller MM, et al. Patient blood management implementation strategies and their effect on physicians’ risk perception, clinical knowledge and perioperative practice-the Frankfurt experience. Transfus Med Hemother 2015; 42 : 91–97.
13. Froessler B, Palm P, Weber I, et al. The important role for intravenous iron in perioperative patient blood management in major abdominal surgery: a randomized controlled trial. Ann Surg 2016; 264 : 41–46.
14. Goodnough LT, Maniatis A, Earnshaw P, et al. Detection, evaluation, and management of preoperative anaemia in the elective orthopaedic surgical patient: NATA guidelines. Br J Anaesth 2011; 106 : 13–22.
15. Goodnough LT, Levy JH, Murphy MF. Concepts of blood transfusion in adults. Lancet 2013; 381 : 1845–1854.
16. Goodnough LT, Schrier SL. Evaluation and management of anemia in the elderly. Am J Hematol 2014; 89 : 88–96.
17. Goodnough LT, Shieh L, Hadhazy E, et al. Improved blood utilization using real-time clinical decision support. Transfusion 2014; 54 : 1358–1365.
18. Goodnough LT, Maggio P, Hadhazy E, et al. Restrictive blood transfusion practices are associated with improved patient outcomes. Transfusion 2014; 54 : 2753–2759.
19. Goodnough LT, Baker SA, Shah N. How I use clinical decision support to improve red blood cell utliization. Transfusion 2016; 56(10): 2406–2411.
20. Government of Western Australia Department of Health. Patient blood management guidelines and standards [online]. Dostupné z: http://ww2.health.wa.gov.au/Articles/N_R/Patient-blood-management-guidelines-and-standards [cit. 2017-06-20].
21. Gross I, Seifert B, Hofmann A, Spahn DR. Patient blood management in cardiac surgery results in fewer transfusions and better outcome. Transfusion 2015; 55 : 1075–1081.
22. Hunt BJ, Allard S, Keeling D, et al. A practical guideline for the haematological management of major haemorrhage. Br J Haematol 2015; 70 : 788–803.
23. International Society of Blood Transfusion. The ISBT code of ethics 2000 [online]. Dostupné z: http://www.isbtweb.org/fileadmin/user_upload/_About_ISBT/ISBT_Code_of_Ethics_English.pdf [cit. 2017-06-20].
24. Joint United Kingdom (UK) Blood Transfusion and Tissue Transplantation Services. Professional Advisory Committee. Patient blood management-an evidence based approach to patient care. 2014 [online]. Dostupné z: http://www.transfusionguidelines.org.uk/uk-transfusion-committees/national-blood-transfusion-committee/patient-blood-management. [cit. 2017-06-20].
25. Ker K, Prieto-Merino D, Roberts I. Systematic review, meta-analysis and meta-regression of the effect of tranexamic acid on surgical blood loss. Br J Surg 2013; 100 : 1271–1279.
26. Klein AA, Arnold P, Bingham RM, et al. AAGBI guidelines: the use of blood components and their alternatives 2016. Anaesthesia 2016; 71 : 829–842.
27. Koch CG, Reineks EZ, Tang AS, et al. Contemporary bloodletting in cardiac surgical care. Ann Thorac Surg 2015; 99 : 779–784.
28. Kozek-Langenecker SA, Afshari A, Albaladejo P, et al. Management of severe perioperative bleeding: guidelines from the European Society of Anaesthesiology. Eur J Anaesthesiol 2013; 30 : 270–382.
29. Kozek-Langenecker SA. Coagulation and transfusion in the postoperative bleeding patient. Curr Opin Crit Care 2014; 20 : 460–466.
30. Kozek-Langenecker S, Bettelheim P, Giurea A, et al. Interdisciplinary recommendations for the management of anaemia (patient blood management) 2013 [online]. Dostupné z: http://www.oegari.at/web_files/dateiarchiv/editor/interdisciplinary_recommendations_for_the_management_of_anaemia_2013.pdf [cit. 2017-06-20].
31. Leahy MF, Roberts H, Mukhtar SA, et al. A pragmatic approach to embedding patient blood management in a tertiary hospital. Transfusion 2014; 54 : 1133–1145.
32. Leahy MF, Hofmann A, Towler S, et al. Improved outcomes and reduced costs associated with a health-system-wide patient bloodmanagement program: a retrospective observational study in four major adult tertiary-care hospitals. Transfusion 2017; 57(6): 1347–1358.
33. Leal-Noval SR, Munoz M, Asuero M, et al. Spanish consensus statement on alternatives to allogeneic blood transfusion: the 2013 update of the “Seville Document”. Blood Transfus. 2013; 11 : 585–610.
34. Mbanya D. Barriers and enablers to introducing comprehensive patient blood management in the hospital. Biologicals 2012; 40 : 205–208.
35. Menkis AH, Martin J, Cheng DC, et al. Drug, devices, technologies, and techniques for blood management in minimally invasive and conventional cardiothoracic surgery: a consensus statement from the International Society for Minimally Invasive Cardiothoracic Surgery (ISMICS) 2011. Innovations (Phila) 2012; 7 : 229–241.
36. Meybohm P, Zacharowski K, Weber CF. Point-of-care coagulation management in intensive care medicine. Crit Care 2013; 17 : 218.
37. Meybohm P, Herrmann E, Steinbicker AU, et al. Patient blood management is associated with a substantial reduction of red blood cell utilization and safe for patient’s outcome. A prospective, multicenter cohort study with a noninferiority design. Ann Surg 2016; 264 : 203–211.
38. Meybohm P, Choorapoikayil S, Wessels A, et al. Washed cell salvage in surgical patients. A review and meta-analysis of prospective randomized trials under PRISMA. Medicine (Baltimore) 2016; 95: e4490.
39. Meybohm P, Regaei A, Mueller M, et al. Patient blood manager-E-learning [online]. Dostupné z: http://www.patientbloodmanager.de/ [cit. 2017-06-20].
40. Meybohm P, Froessler B, Goodnough LT, et al. Simplified international recommendations for the implementation of patient blood management (SIR4PBM). Perioper Med. 2017; 6 : 5 [online]. Dostupné z: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5356305/ [cit. 2017-06-20].
41. Meybohm P, Richards T, Isbister J, et al. Patient blood management bundles to facilitate implementation. Transfus Med Rev 2017; 31 : 62–71.
42. Moskowitz DM, McCullough JN, Shander A, et al. The impact of blood conservation on outcomes in cardiac surgery: is it safe and effective? Ann Thorac Surg 2010; 90 : 451–458.
43. Mukhopadhyay A, Yip HS, Prabhuswamy D, et al. The use of a blood conservation device to reduce red blood cell transfusion requirements: a before and after study. Crit Care 2010;14: R7 [online]. Dostupné z: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC2875519/ [cit. 2017-06-20].
44. Muñoz M, Gomez-Ramirez S, Cuenca J, et al. Very-short-term perioperative intravenous iron administration and postoperative outcome in major orthopedic surgery: a pooled analysis of observational data from 2547 patients. Transfusion 2014; 54 : 289–299.
45. Muñoz M, Gomez-Ramirez S, Kozek-Langeneker S, et al. ‘Fit to fly’: overcoming barriers to preoperative haemoglobin optimization in surgical patients dagger. Br J Anaesth 2015; 115 : 15–24.
46. Muñoz M, Gomez-Ramirez S, Kozek-Langeneker S. Pre-operative haematological assessment in patients scheduled for major surgery. Anaesthesia 2016; 71(Suppl 1): 19–28.
47. Muñoz M, Acheson AG, Auerbach M, et al. International consensus statement on the perioperative management of anaemia and iron deficiency. Anaesthesia 2017; 72(2): 233–247.
48. National Blood Authority Australia. Patient blood management guidelines [online]. Dostupné z https://www.nba.gov.au/patient-blood-management-pbm [cit. 2017-06-20].
49. NHS. National Service Scotland. Learn blood transfusion [online]. http://www.learnbloodtransfusion.org.uk/ [cit. 2017-06-20].
50. NHS Blood and Transplant. Patient Blood Management [online]. Dostupné z: http://hospital.blood.co.uk/patient-services/patient-blood-management/ [cit. 2017-06-20].
51. Oliver JC, Griffin RL, Hannon T, Marques MB. The success of our patient blood management program depended on an institution-wide change in transfusion practices. Transfusion 2014; 54 : 2617–2624.
52. Padhi S, Kemmis-Betty S, Rajesh S, et al. Blood transfusion: summary of NICE guidance. BMJ 2015; 351: h5832.
53. Perel P, Ker K, Morales Uribe CH, Roberts I. Tranexamic acid for reducing mortality in emergency and urgent surgery. Cochrane Database Syst Rev 2013; CD010245.
54. Raad S, Elliott R, Dickerson E, et al. Reduction of laboratory utilization in the intensive care unit. J Intensive Care Med 2016 [online]. Dostupné z: https://doi.org/10.1177/0885066616651806 [cit. 2017-06-20].
55. Ranasinghe T, Freeman WD. ‘ICU vampirism’ – time for judicious blood draws in critically ill patients. Br J Haematol 2014; 164 : 302–303.
56. Rossaint R, Bouillon B, Cerny V, et al. The STOP the bleeding campaign. Crit Care 2013; 17 : 136.
57. Roubinian NH, Escobar GJ, Liu V, et al. Trends in red blood cell transfusion and 30-day mortality among hospitalized patients. Transfusion 2014; 54 : 2678–2686.
58. Shah N, Andrews J, Goodnough LT. Transfusions for anemia in adult and pediatric patients with malignancies. Blood Rev 2015; 29 : 291–299.
59. Shander A, Goodnough LT, Javidroozi M, et al. Iron deficiency anemia-bridging the knowledge and practice gap. Transfus Med Rev 2014; 28 : 156–166.
60. Shander A, Kaplan LJ, Harris MT, et al. Topical hemostatic therapy in surgery: bridging the knowledge and practice gap. J Am Coll Surg 2014; 219 : 570–579. e4 [online]. Dostupné z: http://www.journalacs.org/article/S1072-7515(14)00434-7/fulltext [cit. 2017-06-20].
61. Society for the Advancement of Blood Management (SABM). SABM administrative and clinical standards for patient blood management programs [online]. Dostupné z: https://www.sabm.org/publications – adminstandards 2014 [cit. 2017-06-20].
62. Spahn DR, Bouillon B, Cerny V, et al. Management of bleeding and coagulopathy following major trauma: an updated European guideline. Crit Care 2013; 17: R76 [online]. Dostupné z: https://ccforum.biomedcentral.com/articles/10.1186/cc12685 [cit. 2017-06-20].
63. Spahn DR, Goodnough LT. Alternatives to blood transfusion. Lancet 2013; 381 : 1855–1865.
64. Theusinger OM, Kind SL, Seifert B, et al. Patient blood management in orthopaedic surgery: a four-year follow-up of transfusion requirements and blood loss from 2008 to 2011 at the Balgrist University Hospital in Zurich, Switzerland. Blood Transfus 2014; 12 : 195–203.
65. Trentino KM, Farmer SL, Swain SG, et al. Increased hospital costs associated with red blood cell transfusion. Transfusion 2015; 55 : 1082–1089.
66. Vamvakas EC. Reasons for moving toward a patient-centric paradigm of clinical transfusion medicine practice. Transfusion 2013; 53 : 888–901.
67. Voorn VM, van der Hout A, So-Osman C, et al. Erythropoietin to reduce allogeneic red blood cell transfusion in patients undergoing total hip or knee arthroplasty. Vox Sang 2016; 111(3): 219–225.
68. Weber CF, Gorlinger K, Meininger D, et al. Point-of-care testing: a prospective, randomized clinical trial of efficacy in coagulopathic cardiac surgery patients. Anesthesiology 2012; 117 : 531–547.
69. Weber CF, Klages M, Zacharowski K. Perioperative coagulation management during cardiac surgery. Curr Opin Anaesthesiol 2013; 26 : 60–64.
70. Weber CF, Zacharowski K, Meybohm P, et al. Hemotherapy algorithms for coagulopathic cardiac surgery patients. Clin Lab 2014; 60 : 1059–1063.
71. Weltert L, Rondinelli B, Bello R, et al. A single dose of erythropoietin reduces perioperative transfusions in cardiac surgery: results of a prospective single-blind randomized controlled trial. Transfusion 2015; 55 : 1644–1654.
72. World Health Organization. Global Forum for Blood Safety: Patient Blood Management. Priorities for action [online]. Dostupné z: http://www.who.int/bloodsafety/collaboration/who_gfbs_2011_03_priorities_for_action.pdf [cit. 2017-06-20].
Štítky
Praktické lékařství pro děti a dorost Praktické lékařství pro dospělé
Článek vyšel v časopisePraktický lékař
Nejčtenější tento týden
2017 Číslo 5- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
-
Všechny články tohoto čísla
- Med a zdraví
- Funkční poruchy pohybového systému
- Možnosti techniky v domácí rehabilitaci
- Evropská příručka osvědčených postupů Patient Blood Management
- Seriál o EET
- Karcinom prostaty a sekundární prevence v ordinacích praktických lékařů
- Zdravotní gramotnost seniorů a její vliv na zdraví a čerpání zdravotních služeb
- Vybrané problémy u pacientiek s relaps-remitujúcou formou sclerosis multiplex
- Závislost na tabáku a 22. ročník WONCA Europe Conference
- Hlávkovy ceny za rok 2016 uděleny
- Cena Thomase Gutheila
- Recenze knihy
- Praktický lékař
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Funkční poruchy pohybového systému
- Vybrané problémy u pacientiek s relaps-remitujúcou formou sclerosis multiplex
- Med a zdraví
- Evropská příručka osvědčených postupů Patient Blood Management
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



