-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Funkční poruchy pohybového systému
Functional disorders of the musculoskeletal system
The musculoskeletal system is the most frequent source of pain within the organism, and at the same time, pain is the most frequent symptom of a musculoskeletal system disorder, especially regarding its function. Functional disorders of the musculoskeletal system also represent one of the most frequent causes of incapacity to work, as they mostly affect working age patients. The first steps of a patient experiencing pain in the musculoskeletal system usually lead to a general practitioner’s office. Due to the fact that the issue of rehabilitation and functional disorders of the musculoskeletal system is not lectured in the necessary scope at many medical faculties, we are hereby presenting an essential introduction into the functional disorders of the musculoskeletal system and their prevention, diagnostics, and options of therapy for a general practitioner’s practice.
Keywords:
functional disorders –musculoskeletal system – levels of motion management – physical therapy
Autoři: R. Poděbradská 1,2; M. Šarmírová 1
Působiště autorů: Masarykova univerzita, Brno Fakulta sportovních studií Katedra podpory zdraví Vedoucí: MUDr. Kapounková Kateřina, Ph. D. 1; Rehabilitace Lipová-lázně Primář: MUDr. Jiří Poděbradský 2
Vyšlo v časopise: Prakt. Lék. 2017; 97(5): 198-201
Kategorie: Přehledy
Souhrn
Pohybová soustava je nejčastějším zdrojem bolesti v organismu a bolest je také nejčastějším příznakem poruchy pohybové soustavy, zvláště její funkce. Funkční poruchy pohybového systému jsou také jednou z nejčastějších příčin pracovní neschopnosti, protože postihují převážně nemocné v produktivním věku. První cesta pacienta s bolestí v pohybovém systému vede obvykle do ordinace praktického lékaře. Jelikož problematika rehabilitace a funkčních poruch pohybového systému není na řadě lékařských fakult přednášena v potřebném rozsahu, předkládáme základní seznámení s funkčními poruchami pohybového systému a jejich prevencí, diagnostikou a možnoastmi terapie pro praxi praktického lékaře.
Klíčová slova:
funkční poruchy – pohybový systém – etáže řízení pohybu – fyzioterapieÚVOD
Poruchy funkce pohybového systému je možné rozdělit na strukturální, funkcionální, funkční, funkční nadstavbu na strukturální poruchu.
Pro strukturální poruchy je charakteristický příslušný patomorfologický podklad, který je ověřitelný histologicky, mikrobiologicky, patologicky, nebo zobrazovacími metodami (8). Je pro ně typický progresivní průběh a neměnná lokalizace (akutní zranění, zánětlivá a degenerativní onemocnění). Pokud se jedná o recidivující potíže, intervaly mezi recidivami se zkracují a potíže zcela neodezní ani po dobu mezi nimi (6). Každá strukturální porucha je dále podkladem pro poruchu funkční a takto se také klinicky manifestuje. Jakmile strukturální porucha vyvolá funkční poruchu pohybového systému (FPPS), jedná se o samostatnou poruchu, která má vlastnosti jako ostatní FPPS se schopností generalizovat do ostatních částí pohybového systému. Při léčbě strukturální poruchy by proto měla být pozornost věnována i obnově funkce. Terapií FPPS jako nadstavby na poruchu strukturální lze úspěšně léčit pouze tuto funkční nadstavbu a ulevit pacientovi od bolesti, nicméně nezbytné je řešit primárně poruchu strukturální. Terapie funkční nástavby na strukturální poruchu je na místě v případě nemožnosti, nebo omezené možnosti léčby primární příčiny poruchy (10).
U funkcionální poruchy, v minulosti známé jako hysterické, nachází své uplatnění klinický psycholog nebo je na místě využití psychiatrické léčby (8).
FUNKČNÍ PORUCHY POHYBOVÉHO SYSTÉMU
Funkční poruchy pohybového systému (FPPS) jsou poruchy v měkkých tkáních pohybového systému (kůže, podkoží, fascie, ligamenta, kontraktilní i nekontraktilní komponenty svalu, periost apod.), které vyvolávají nejrůznější klinické projevy. Nejčastější je bolest, dále změny rozsahu pohybu v kloubech, snížení svalové síly, bolest úponů apod. FPPS jsou nejčastější příčinou bolesti v pohybovém systému a jsou při lege artis přístupu plně reverzibilní.
FPPS vznikají nejčastěji při neoptimálně diagnostikovaných, a tedy i léčených reflexních změnách. Reflexní změny (RZ) jsou změny tonu (klidového napětí) měkkých tkání, obvykle ve smyslu zvýšení tonu, které v živém organismu fungují jako „systém včasného varování“, poskytují první informaci o tom, že některá část pohybového systému je neadekvátně přetěžována a autoreparační mechanismy již nestačí zabránit trvalejšímu (strukturálnímu) poškození. Lze je přirovnat k systému kontrolek v autě či jinému složitému zařízení. Tyto kontrolky se obvykle rozsvítí již v případě hrozícího poškození a včasným opatřením lze závažné poškození eliminovat (typicky např. kontrolka tlaku oleje). Zatímco žádný řidič tuto informaci nebagatelizuje, objevení nové bolesti v pohybovém systému takovou reakci obvykle nevyvolá. Nezbytnou součástí adekvátní terapie RZ je eliminace vyvolávající příčiny. To znamená na základě pečlivé anamnézy a kineziologického rozboru stanovit hypotézu, co u konkrétního jedince vedlo k objevení se RZ. Tedy nejen, co to bolí, ale především, proč to bolí právě teď a právě v tomto místě (obr. 1).
Obr. 1. Vznik funkčních poruch pohybového systému 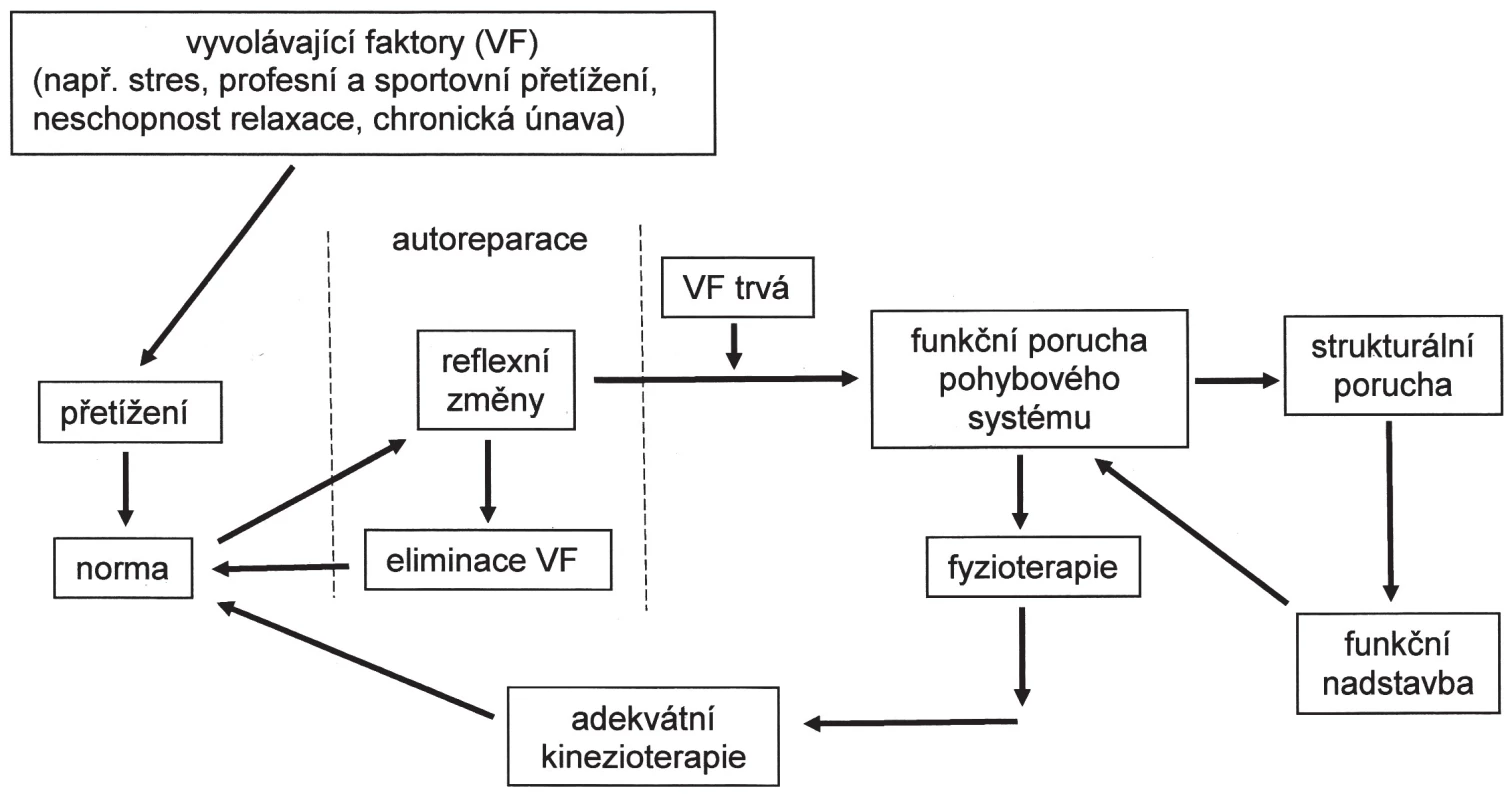
Dlouhá léta se uvádělo, že FPPS nemají patomorfologický podklad. Později se objevily metody, které dokázaly tento podklad prokázat, např. verifikovat přítomnost trigger pointů, bolestivých spoušťových bodů ve svalech nebo dalších RZ. Obvykle se takové vyšetření používá pouze pro účely výzkumu, protože pro klasickou praxi je časově i finančně nedostupné. FPPS lze jednoduše verifikovat palpací, ta však bohužel zase není metodou uznávanou na vědeckém poli. V dnešní době lze přirovnat mladé technicky založené generaci FPPS napadení počítače virem. Pokud je v počítači virus, z hlediska hardware, tedy z hlediska struktury je všechno v pořádku, ale počítač nefunguje, protože je poškozen software, tedy řízení. Případné strukturální změny nejsou relevantní FPPS (5), jsou nacházeny asymptomatické výhřezy meziobratlových plotének, stejně jako velmi akutní potíže u pacientů s minimálním výhřezem.
Důležitými kritérii FPPS jsou reverzibilnost a chybění relevantních strukturálních změn. Nejdůležitější vlastností je však jejich zřetězení, neboli generalizace. FPPS v jedné části pohybového systému vyvolává poruchy i v ostatních částech (7). Pojem řetězení FPPS je klinicky vysvětlován absencí samostatného výskytu poruchy pohybového systému (PS). Obvykle se poruchy vyskytují i v jiných částech těla a na různých etážích řízení motoriky. V současnosti je v odborné literatuře mechanismus řetězení FPPS vysvětlován více modely. Lewit (7) ve svém kybernetickém modelu klade klíčovou úlohu řízení motoriky centrálnímu nervovému systému (CNS). CNS vyhodnocuje vstupní informace, na které reaguje prostřednictvím určitých programů přizpůsobených momentální situaci. Pokud dojde k poruše v PS, CNS tuto změnu zpracuje a vytvoří náhradní pohybový program, kterým dosáhne cíle. Mechanismem náhrady lze kompenzovat poruchu v PS, ale na úkor ekonomiky pohybu. Každý náhradní pohybový program, který si tělo vytvoří, je ekonomicky pro určité části PS méně výhodný a dochází k jejich přetěžování. Při nadměrné zátěži může tímto mechanismem vzniknout porucha funkce v částech PS, které přebírají primárně porušenou funkci, a dojde ke zřetězení poruchy. Naproti kybernetickému modelu se mnoho autorů v odborné veřejnosti řídí mechanickým modelem řetězení funkčních poruch PS, podle nichž k řetězení poruchy dochází prostřednictvím anatomických a biomechanických vztahů mezi jednotlivými strukturami PS podle svalově-šlachových smyček. Svaly spolu komunikují prostřednictvím myofasciálních smyček, které jsou propojeny přes fascie, šlachy nebo klouby. Při dysfunkci jednoho článku se porucha šíří v celém systému. Výhodou mechanického modelu je, že je lehko pochopitelným a definovaným mechanismem, ale důvod zřetězení poruchy do anatomicky vzdálené části PS, je podle tohoto modelu do určité míry nelogický. Nelze striktně říct, který model se více blíží pravdě. I Lewit (7) popisuje šíření ve svalovém řetězci a nepopírá jeho existenci, ale větší podíl na řetězení klade CNS. Kompromisem je tzv. posturální model, který v sobě spojuje důležitost řízení CNS, kterou ale nelze realizovat bez funkčních anatomických struktur. V tomto modelu už nejsou anatomické a biomechanické vztahy jedinou a zásadní komponentou. Modely svalových smyček popisuje také Velé (11).
Nebezpečí FPPS tkví také v tom, že časem může i primárně funkční porucha přejít do poruchy strukturální (10).
KLINICKÝ OBRAZ FPPS
Častým obrazem FPPS je chronicko-intermitentní průběh s intervaly bez potíží. Lokalizace poruchy se při recidivách neohraničuje jen na jednu oblast PS, jako tomu je u strukturálních poruch PS (6). Lze vymezit projevy funkční poruchy, které se mění, vznikají a zanikají. Jsou to například: spoušťové body, omezení pohyblivosti (blokády), změny v měkkých tkáních (změny posunlivosti jednotlivých vrstev vůči sobě), poruchy statiky, poruchy stereotypu, vegetativní změny (potivost, teplota, dermografismus) (6). Při diagnostice je důležité se dívat na člověka jako celek a posuzovat tyto lokální změny z globálního hlediska (3). Je potřeba najít určité zákonitosti v řetězení poruch, které nejvýznamněji ovlivňují posturálně lokomoční funkce a jejich řízení (6).
Hlavní etáže řízení PS, na kterých jsou funkční změny nejčastěji, nejzřetelněji a nejlépe vidět jsou:
- etáž kortiko-subkortikální
- etáž spinální
- etáž svalově-fasciová
- etáž vazivově-kloubní (obr. 2)
Obr. 2. Schéma řízení pohybu (8) 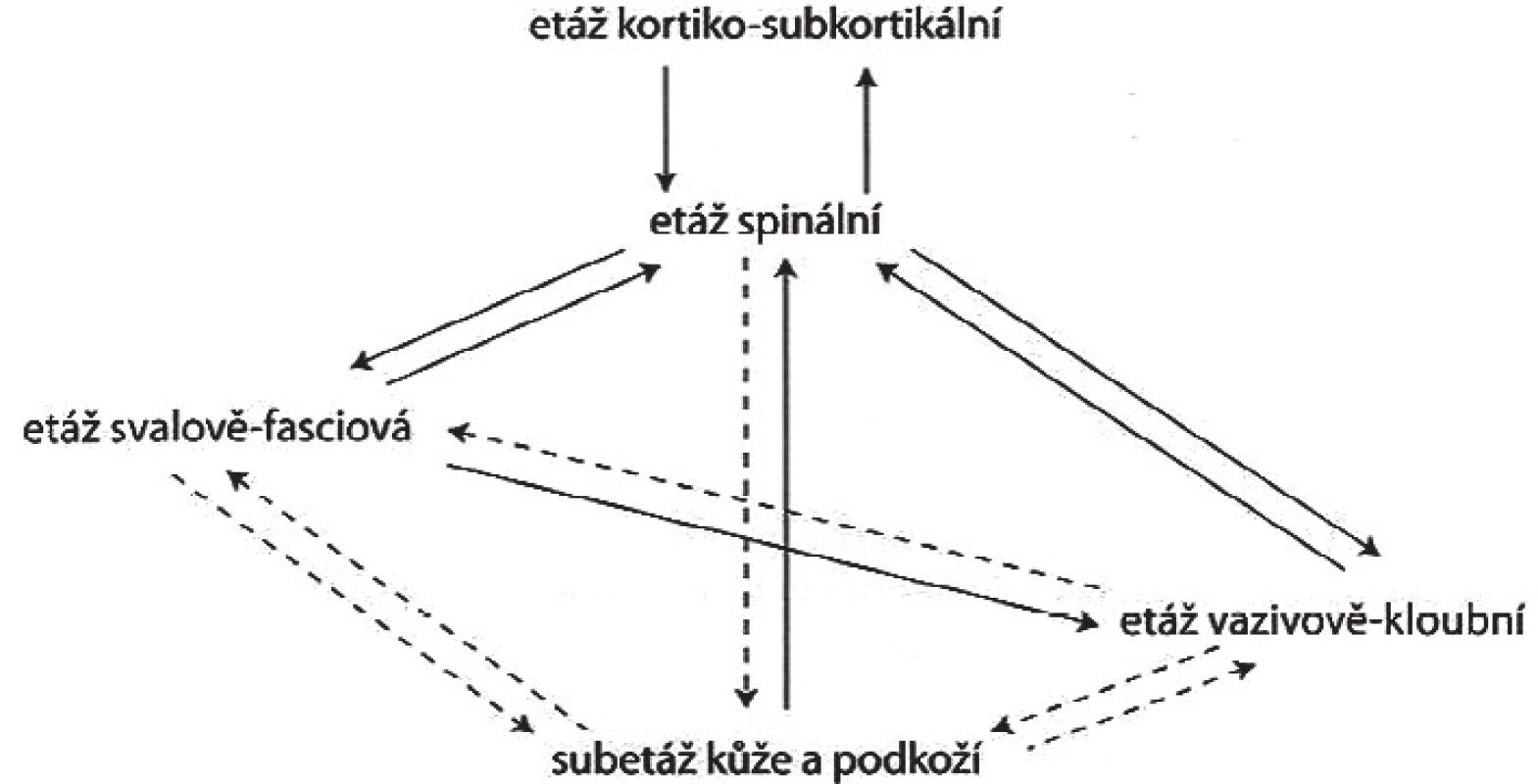
Toto schéma bylo později doplněno a modifikováno o subetáž kůže a podkoží (8). Mozek nezná svaly, ale rozeznává pohyby, které se realizují formou stereotypů a jsou uloženy v gyrus postcentralis. Jako celek jsou předány do gyrus praecentralis, odkud je vyslána informace prvním motoneuronem na etáž spinální o tom, že má dojít k pohybu. Na etáži spinální dochází k přepojení na druhý motoneuron, který dále končí na nervosvalových ploténkách příslušných svalů a jejich kontrakcí dochází na etáži kloubní k pohybu. V případě poruchy na etáži svalově-fasciové i vazivově-kloubní informují tyto dvě etáže kůži a podkoží přes spinální etáž prostřednictvím sympatické inervace. Výsledkem je vznik hyperalgické zóny v kůži a podkoží.
Jednotlivé etáže spolu souvisejí nejen mechanicky cestou vyvolání pohybu, ale neustále se navzájem o kvalitě i kvantitě pohybu informují. Jedině tak je možný cílený, adjustovaný a přesně dózovaný pohyb. Je velmi důležité si tuto „pavučinu“ souvislostí uvědomit při jakékoliv léčbě, protože každým zásahem do tohoto systému je ovlivněn i celek. Jedná se o problematiku měkkých technik, cvičení, fyzikální terapie i psychoterapie, a to ve smyslu pozitivním i negativním (obr. 2).
Ze vztahů řízení PS na uvedeném schématu (obr. 1) lze dedukovat, že porucha v jedné etáži ovlivňuje celý systém řízení motoriky a je zdrojem poruch na různých etážích. Jedná se o generalizaci poruch, která může být vertikální nebo horizontální, nejčastěji se setkáváme s kombinacemi obou. Vertikální generalizace probíhá po ose CNS – mícha – svaly – klouby (vazivo) – kůže. Může mít descendentní směr, při vzniku poruchy v CNS, nebo směr ascendentní vznikající v etáži vazivově kloubní nebo v subetáži kůže. Při horizontálním směru generalizace se poruchy šíři v rámci jedné etáže řízení, například RZ jednoho svalu vyvolá RZ v jiném svalu. Zcela zásadní je v takovém případě najít tzv. klíčovou oblast, místo vzniku funkční poruchy, ze které se poruchy generalizují (8).
Subetáž kůže podkoží
V subetáži kůže a podkoží se vyskytují hyperalgické zóny (HAZ). Na kůži se HAZ vyšetřují palpační metodou kožního tření (drug skin). Nález je pozitivní, jestliže se místo projevuje sníženou protažitelností kůže, vázne posunlivost vrstvy kůže vůči podkoží a při povrchové palpaci je zvýšená rezistence následkem zvýšené potivosti v místě HAZ. Pro vyšetření podkoží je nutná větší hloubka palpace, kdy je v místě HAZ zvýšený odpor při zanoření prstů. Pro diagnostiku a terapii se využívá i Küblerova řasa (3).
Etáž vazivově kloubní
V etáži kloubní lze nejčastěji vyšetřit dvě odlišné poruchy – blokádu nebo hypermobilitu. K blokádě v kloubu dojde působením delšího aproximačního tlaku následkem gelifikace synoviální tekutiny, čímž se kloubní plošky malou plochou k sobě přilepí. Hypermobilita je naopak stav, při kterém je zvětšená pohyblivost v kloubech při aktivním i pasivním pohybu a tzv. kloubní hře – joint play. K hypermobilitě dochází nejčastěji zvýšenou laxicitou vaziva. Laxicita je opakem fyziologických vlastností vaziva, tedy pevnosti, pružnosti a hystereze. Obecně lze hypermobilitu rozdělit na generalizovanou či lokalizovanou a z hlediska genetiky podmíněnou či získanou formu. Při geneticky podmíněné hypermobilitě se jedná o mutaci v DNA, konkrétně v genech kódujících kolagen nebo kolagen modifikující enzym. Na vlastnost vaziva, laxicitu, mají velký vliv i hormony. Těhotenství charakteristické relaxinem zvýšenou laxicitou je proto obdobím generalizovaně zvýšené hypermobility (2). Nicméně přechodně zvýšenou hypermobilitu díky zvýšené laxicitě vaziva nacházíme i v průběhu jiných období tzv. hormonální bouře, např. v pubertě nebo v klimakteriu.
Etáž svalově-fasciová
Nejčastější poruchou vyskytující se ve svalu je svalové přetížení. Mechanismus jeho vzniku Poděbradští (8) vysvětlují nedostatkem času motorických jednotek na relaxaci, čím dochází k poruše lokální perfuze svalových vláken a uvolnění tkáňových působků (aminů), jako substance P, histaminu a dalších. Aminy dráždí nociceptory a mohou být zdrojem bolesti. K tomuto ději dochází poruchou kvality kontrakce, při které dojde k synchronní kontrakci motorických jednotek, čím ztrácí čas na relaxaci. Pokud nedojde k autoreparačním mechanismům, vytvoří se RZ ve svalu, které bývají také příčinou vzniku entezopatií (8). RZ je sekundární změna kvality funkce tkáně, při které dojde ke změně klidového napětí tkáně. RZ ve svalu je charakteristická také tím, že při jejím podráždění se objevuje bolest okolo RZ ale často také v jiné tzv. zóně referenční bolesti. Nejrozsáhlejší publikace lokalizující reflexní změny ve svalech současně se zónami referenční bolesti je od Trävellové a Simonse (9).
Etáž spinální
Poruchy na této etáži řízení se projevují poruchou aktivity vmezeřených neuronů – interneuronů. Při převaze aktivity tlumivých synapsí interneuronů se signál z CNS nepřevádí do periferie, čímž vzniká obraz periferní parézy. Naopak při převaze aktivity budivých synapsí interneuronů se signál do periferie dostává bez účasti CNS, a tedy jeho řízení, čímž vznikají trvalé kontrakce svalových vláken nebo svalových snopců (8).
Etáž kortiko-subkortikální
Na nejvyšší etáží řízení pohybu – etáži kortiko-subkortikální mohou vznikat FPPS v mozkové kůře, limbickém systému nebo retikulární formaci. Dochází k nim následkem intoxikace nebo únavou, které mají vliv na činnost mozkové kůry. Limbický systém jako centrum emocí a současně nejvyšší centrum řízení svalového tonu může negativně reagovat na emocionální dysbalance nebo stres. Porucha limbického systému se projevuje v predisponujících svalových skupinách zvýšením jejich napětí a tvorbou RZ. Typickými skupinami jsou obličejové svaly, šíjové svaly, erektory páteře v bederní oblasti a svaly pánevního dna. Dysfunkce retikulární formace se také považuje za zdroj FPPS. Všechny tyto změny v řízení se projeví jako poruchy jemné akrální motoriky, pohybové adjustace, adaptace, centrace a stability (8).
TERAPIE FPPS
Terapie FPPS je doménou fyzioterapie. V oblasti praktického lékařství je více užívaný pojem rehabilitace, což ale doslovně znamená navrácení pacienta do normálního běžného života, tedy dosažení co nejvyšší možné kvality života anebo navrácení životní úrovně pacienta do stavu před onemocněním. Fyzioterapie je součástí rehabilitačního procesu v oblasti pohybového systému. Základním diagnostickým prostředkem fyzioterapie je komplexní kineziologický rozbor. Jedná se o diferenciálně-diagnostickou rozvahu u daného pacienta a hledání tzv. klíčové oblasti. Klíčová oblast je primární porucha kdekoliv v organismu, která vyvolala generalizaci FPPS a sama je buď stále klinicky aktivní, nebo je klinicky němá. Tím, že se označuje jako „primární porucha“, neoznačuje se jako funkční porucha. Může jít i o strukturální, zcela výjimečně i funkcionální poruchu, ale každopádně tato porucha vede ke vzniku dalších poruch, celé kaskády RZ. Stanovení klíčové oblasti je ze začátku hypotetické. Čím má terapeut více zkušeností, tím blíže se dostává k diagnostice klíčové oblasti. Správně zvolená a zacílená terapie do klíčové oblasti znamená vymizení všech (většiny) klinických obtíží podmíněných generalizací po adekvátním zásahu.
Fyzioterapie v tomto pojetí je terapie komplexní, která sestává především z kinezioterapie, tedy individuálního cíleného cvičení, a je doplněna o další pilíře léčby, kterými jsou měkké a mobilizační techniky a fyzikální terapie.
ZÁVĚR
FPPS vznikají převážně jako následek nepřiměřené zátěže psychické, statické, dynamické, apod. FPPS patří terapeuticky do „země nikoho“, protože RZ (kontrolky) nejsou lékařské veřejnosti dostatečně známy. Proto jsou obvykle léčeny jako „záněty“, což vede k jejich strukturalizaci. Přitom, pokud je FPPS léčena neadekvátně operačním postupem, může pacienta invalidizovat. A dále, pokud FPPS svým trváním způsobila strukturální změnu a tato je operována, nemusí být bez odstranění původní funkční příčiny operace úspěšná. Typicky po operaci hernie disku, bez adekvátní fyzioterapie a řešení příčiny vzniku této poruchy, se situace v segmentu nad či pod operovaným úsekem opakuje.
Hlavním cílem fyzioterapie je korekce pohybových stereotypů a svalových vzorců. Je otázkou, co se dá považovat za poruchu a kde je její hranice, protože pohybové vzorce jsou řetězce podmíněných a nepodmíněných reflexů, které si každý vytváří v ontogenezi (12). Běžně je možné někoho rozeznat podle charakteristické chůze. Pohybové vzory jsou individuální. Cílem fyzioterapie je dosáhnout co nejekonomičtějšího pohybu bez abnormalit, kterými jsou poruchy funkce, při kterých jsou pohyb i postura neekonomické (7). Tato terapie by měla dále respektovat bio-psycho-sociální status pacienta. Z toho vyplývá nutnost naprosto individuálního přístupu ke každému pacientovi a selhání univerzálních doporučených postupů.
Spolupráce fyzioterapeuta a praktického lékaře je z důvodu včasné diagnostiky a terapie FPPS a dalších problémů v PS žádoucí (1). Nicméně informovanost odborné veřejnosti o funkčních poruchách a fyzioterapii se i např. dle výzkumu Karolyie et al. (4) ukazuje jako nedostatečná.
Střet zájmů: žádný.
ADRESA PRO KORESPONDENCI:
PhDr. Radana Poděbradská, Ph.D.
Horní Lipová 254,
790 63 Lipová-lázně
e-mail: rehex@rehex-edu.cz
Zdroje
1. Bačová E, Bačová L. Poruchy jemné motoriky v ordinaci praktického lékaře. Prakt. Lék. 2016; 96(3): 125–127.
2. Balkó I, Kabešová H, Balkó Š, Kohlíková E. Příčiny kloubní hypermobility a její vztah ke sportovní činnosti. Česká kinantropologie 2014; 18 : 26–35.
3. Dobeš M. Diagnostika a terapie funkčních poruch pohybového systému (manuální terapie) pro fyzioterapeuty: učební text k základnímu kurzu. Horní Bludovice: Domiga 2011.
4. Karolyi M, Komenda M, Janoušová R, Schwarz D. Finding overlapping termis in medical and health care curriculum using test mining metrods: Rehabilitation representation – a proof of concept. Mefanet J 2016; 4(2): 71–77.
5. Kolář P, Lewit K. Význam hlubokého stabilizačního systému v rámci vertebrogenních obtíží. Neurol praxi 2005; 5 : 270–275.
6. Kolář P, a kol. Rehabilitace v klinické praxi. Praha: Galén 2009.
7. Lewit K. Manipulační léčba v myoskeletální medicíně (5. přepracované vydání). Praha: Sdělovací technika ve spolupráci s Českou lékařskou společností J. E. Purkyně 2003.
8. Poděbradský J, Poděbradská R. Fyzikální terapie – manuál a algoritmy. Praha: Grada Publishing 2009.
9. Trävell JG, Simons DG. Myofascial pain and dysfunction the trigger point manual the upper extremities. Baltimore: Williams and Wilkins 1982.
10. Vařeka I, Dvořák R. Posturální model řetězení poruch funkce pohybového systému. Rehabil fyz Lék 2001; 8(1): 33–37.
11. Véle F. Kineziologie: Přehled klinické kineziologie a patokineziologie pro diagnostiku a terapii poruch pohybové soustavy. Praha: Triton 2006.
12. Vojta V, Peters A. Vojtův princip. Překlad 3. vydání. Praha: Grada Publishing 2010.
Štítky
Praktické lékařství pro děti a dorost Praktické lékařství pro dospělé
Článek vyšel v časopisePraktický lékař
Nejčtenější tento týden
2017 Číslo 5- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Magnosolv a jeho využití v neurologii
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
-
Všechny články tohoto čísla
- Med a zdraví
- Funkční poruchy pohybového systému
- Možnosti techniky v domácí rehabilitaci
- Evropská příručka osvědčených postupů Patient Blood Management
- Seriál o EET
- Karcinom prostaty a sekundární prevence v ordinacích praktických lékařů
- Zdravotní gramotnost seniorů a její vliv na zdraví a čerpání zdravotních služeb
- Vybrané problémy u pacientiek s relaps-remitujúcou formou sclerosis multiplex
- Závislost na tabáku a 22. ročník WONCA Europe Conference
- Hlávkovy ceny za rok 2016 uděleny
- Cena Thomase Gutheila
- Recenze knihy
- Praktický lékař
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Funkční poruchy pohybového systému
- Vybrané problémy u pacientiek s relaps-remitujúcou formou sclerosis multiplex
- Med a zdraví
- Evropská příručka osvědčených postupů Patient Blood Management
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



