-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Kardiální komplikace chronické obstrukční plicní nemoci
Cardiac complications of chronic obstructive pulmonary disease
Cardiovascular diseases and cancer are the two leading causes of morbidity and mortality in patients with chronic obstructive pulmonary disease (COPD). In patients with mild COPD, cardiovascular diseases account for nearly 50 % of all hospitalizations and over 20 % of all deaths. COPD doubles the risk of cardiovascular disease and lung cancer. The spectrum of cardiovascular diseases includes
– right ventricular dysfunction,
– pulmonary hypertension,
– coronary artery disease, and
– arrhythmias.
Pulmonary hypertension associated with COPD increases morbidity and worsens survival. Patients with COPD also carry an increased risk of mortality due to arrhythmia, myocardial infarction or congestive heart failure. The general approach to treating cardiovascular disease in COPD is similar to that used in the general population.Key words:
pulmonary hypertension, cor pulmonale, coronary artery disease.
Autoři: J. Chlumský 1; J. Chlumský 2
Působiště autorů: Univerzita Karlova v Praze 2. lékařská fakulta a Fakultní nemocnice Motol ; Interní klinika Přednosta: prof. MUDr. Milan Kvapil, CSc., MBA 1. lékařská fakulta a Fakultní Thomayerova nemocnice 1; Pneumologická klinika Přednosta: prof. MUDr. Jiří Homolka, DrSc. 2
Vyšlo v časopise: Prakt. Lék. 2010; 90(2): 82-85
Kategorie: Postgraduální vzdělávání
Souhrn
Choroby srdce a nádory jsou hlavními komplikacemi a příčinami úmrtí u nemocných s chronickou obstrukční plicní nemocní (CHOPN). Kardiální komplikace jsou u nemocných se středně závažnou CHOPN odpovědny za polovinu hospitalizací, pětinu úmrtí, a tito nemocní mají dvojnásobné riziko srdečních chorob a vzniku nádoru. Z kardiálních chorob se nejčastěji vyskytuje
– dysfunkce pravé srdeční komory,
– plicní hypertenze,
– ischemická choroba srdeční, a
– arytmie.
Plicní hypertenze zvyšuje mortalitu a zhoršuje přežití nemocných s CHOPN. Nemocní s CHOPN mají rovněž vyšší riziko úmrtí z důvodu arytmií, srdečního infarktu nebo srdečního selhání.V léčbě u těchto nemocných postupujeme podobně jako u nemocných bez přidružené CHOPN.Klíčová slova:
plicní hypertenze, cor pulmonale, ischemická choroba srdeční.Úvod
Chronická obstrukční plicní nemoc (CHOPN) je časté onemocnění, podle kvalifikovaných odhadů postihuje přibližně 8 % české populace a jeho prevalence stoupá. Jeho závažnost je podtržena vysokou morbiditou a mortalitou, v současnosti je šestou nejčastější příčinou úmrtí na světě a předpokládá se, že do roku 2020 postoupí na třetí příčku (21). Diagnóza CHOPN je u pacienta exponovaného cigaretovému kouři či jiným toxickým látkám založena na přítomnosti příznaků (kašel a/nebo progredující námahová dušnost) a průkazu ireverzibilní obstrukční ventilační poruchy, určené poměrem objemu vzduchu vydechnutého při usilovném výdechu za 1 vteřinu k usilovné vitální kapacitě (FEV1/FVC) menším než 70 % s postbronchodilatační hodnotou FEV1 < 80 % náležitých hodnot.
U naprosté většiny pacientů se CHOPN vyvíjí v souvislosti s dlouhodobou inhalací cigaretového kouře. Vnímavost k cigaretovému kouři je však výrazně individuální a kvalifikované odhady předpokládají vývoj CHOPN přibližně u jedné pětiny kuřáků. Tento fakt podporuje hypotézu určité genetické dispozice k vývoji onemocnění. Jednoznačně prokázaným genetickým rizikovým faktorem je nosičství Z alely genu alfa-1-antitrypsinu, přičemž ve zvýšeném riziku mohou být dále pacienti s genovým polymorfismem TNF-alfa (tumor nekrotizující faktor alfa) či enzymu mikrozomální epoxidové hydrolázy (21).
CHOPN je často provázena nebo komplikována kardiálními chorobami. U nemocných s CHOPN se zvyšuje riziko srdečního infarktu, anginy pectoris či fibrilace síní téměř dvojnásobně, riziko plicní embolie stoupá trojnásobně a srdeční selhávání více jak čtyřnásobně (23). Riziko komplikací se zvyšuje poklesem FEV1 (19).
V běžné populaci jsou kardiovaskulární choroby příčinou více jak poloviny úmrtí. U nemocných s CHOPN je situace odlišná vzhledem k vysokému riziku úmrtí na karcinom plic, a tím jsou kardiovaskulární choroby příčinou úmrtí u 27 % nemocných (18). Vysvětlením vysokého rizika vzniku kardiovaskulárních chorob u těchto nemocných je nejen vysoký výskyt kuřáctví, ale i špatné dietní zvyklosti, sedavý způsob života a takéhorší sociální postavení (7).
Riziko vzniku kardiovaskulárních chorob je zvýšené i tehdy, pokud jsou zohledněny rizikové faktory aterosklerózy (věk, kouření, rodinná zátěž). Zvýšená kardiovaskulární úmrtnost koreluje rovněž poklesem FEV1. Lung Health Study prokázala, že pokles FEV1 o 10 % znamená zvýšení kardiovaskulárního úmrtí o 28 % a zvýšení rizika srdečního infarktu o 20 % (3). Data z kanadského registru ukázala, že nemocní s CHOPN mají kromě rizika srdečního infarktu zároveň 3–4 násobné zvýšení rizika vzniku srdečního selhání a arytmií (4).
Ateroskleróza je v současnosti považována za chronické zánětlivé onemocnění (22). U nemocných s CHOPN jsou prokazovány zvýšené hladiny zánětlivých parametrů, spolupodílí se i hypoxie a hyperinflace plic (24). Při laboratorním vyšetření prokazujeme zvýšení mnoha zánětlivých parametrů včetně IL-6, IL-8, TNF alfa a fibrinogenu (9).
Největší pozornost je věnována CRP, který je produkován hepatocyty po stimulaci IL-6. Zvýšená hladina CRP je markerem zvýšené mortality jak u nemocných s CHOPN, tak v běžné populaci (16). CRP je prokazován v ateroslerotických lézích a jeho hladina koreluje s funkcí endotelu či koncentrací prokoagulačních faktorů (5).
Plicní hypertenze
Plicní hypertenze, kteroudefinujeme jako systolický tlak v plicnici nad 30 torrů (nebo střední tlak v plicnici nad 20 torrů), je přítomna u 27 % nemocných s CHOPN a většinou dosahuje jen mírného stupně (10). Způsobuje ji hypoxemie, acidóza a porucha funkce endotelu (28). Je nutné si uvědomit, že přítomnost plicní hypertenze, bez ohledu na svoji tíži, zhoršuje prognózu těchto pacientů bez závislosti na plicních funkcích (11). Dlouhodobá plicní hypertenze vede k hypertrofii a případně i k dilataci pravé srdeční komory (PSK), což klinicky označujeme jako chronické cor pulmonale. Pokud se u nemocného objeví otoky dolních končetin, hepatomegalie a zvýšená náplň krčních žil, jedná se o dekompenzované cor pulmonale. Dekompenzované cor pulmonale je ovšem v klinické praxi často označováno jako pravostranná srdeční dekompenzace. Léčba je sice totožná, ale vzhledem k tomu, že dekompenzace chronického cor pulmonale je často následek exacerbované CHOPN, je vhodné tyto nemocné hospitalizovat spíše na lůžcích plicních oddělení, kde je léčba exacerbace CHOPN účinnější.
Diagnostika cor pulmonale není jednoduchá, protože přesné změření tlaku v plicnici při pravostranné katetrizaci není pro běžnou klinickou praxi vhodné, a proto užíváme pouze neinvazivní metody, které ale mají omezenou senzitivitu. Důležité je hodnocení EKG křivky, kdy specifickým nálezem je rotace po směru hodinových ručiček ve frontální ose, známky hypertrofie pravé srdeční komory (tab. 1), blok pravého Tawarova raménka a přítomnost P pulmonale (obr. 1).
Tab. 1. Diagnostická kritéria hypertrofie pravé komory 
Obr. 1. EKG u nemocného s CHOPN: P pulmonale, blok pravého Tawarova raménka, hypertrofie pravé komory a ojedinělá supraventrikulární extrasystola. 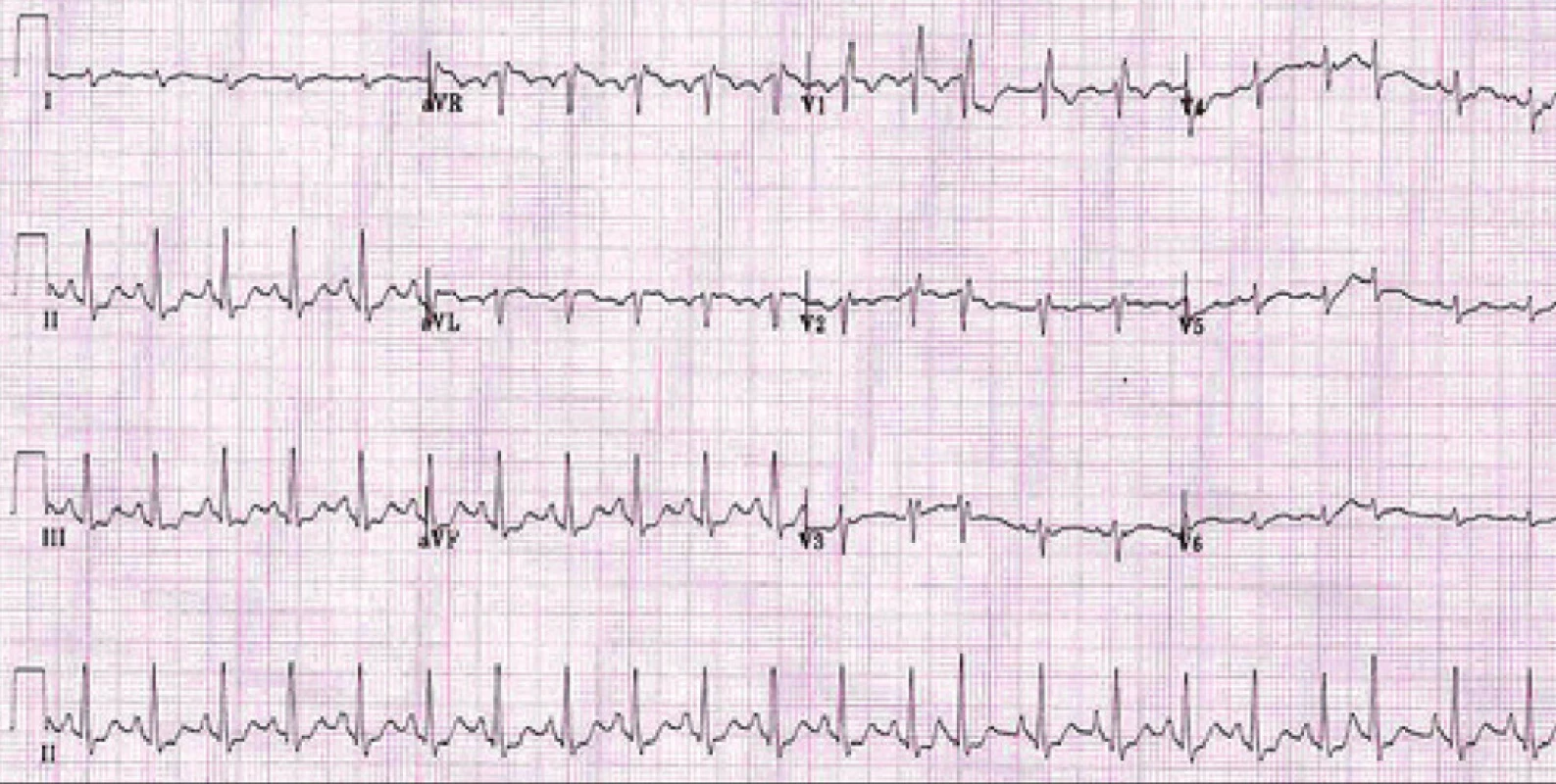
Musíme si ale uvědomit, že EKG změny jsou přítomny až při těžké a dlouhou dobu trvající plicní hypertenzi. Například hypertrofii pravé srdeční komory diagnostikujeme pomocí EKG spolehlivě u nemocných s tlakem v plicnici nad 75 torrů, tedy s těžkou plicní hypertenzí (11).
Klíčové místo zaujímá echokardiografie, kde je rozhodující nález hypertrofie (volná stěna PSK nad 5 mm) či dilatace PSK a přesné změření tlaku v plicnici pomocí zhodnocení rychlosti regurgitační trysky při trikuspidální insuficienci. Velikost PSK je ve všech echokardiografických laboratořích standardně měřena, ale tloušťka volné stěny je opomíjena. Studie srovnávající tlak v plicnici stanovený při echokardiografickém vyšetření se srdeční katetrizací prokázaly souhlasný nález u 60–85 % nemocných (1). U ostatních nemocných echokardiografie podhodnocovala i nadhodnocovala tlak v plicnici oproti katetrizačním nálezům (8). Nicméně v běžné klinické praxi echokardiografie představuje nejdostupnější a nejjednodušší metodu k diagnostice plicní hypertenze. Problémem ale zůstává, že všechny echokardiogafické laboratoře standardně neměří tloušťku volné stěny PSK a nevěnují pozornost přesnému změření tlaku v plicnici.
Léčba plicní hypertenze zahrnuje dlouhodobou domácí oxygenoterapii (20) a podávání ACE inhibitorů, byla prokázána i účinnost statinů (17, 26). Symptomy ovlivníme diuretickou léčbou. Efekt blokátorů kalciového kanálu a bosentanu (inhibitoru endotelinu) nebyl u nemocných s CHOPN v klinických studiích zatím prokázán. Digitalis je pro nemocné spíše škodlivý.
Srdeční selhání
Téměř u třetiny nemocných s CHOPN se jako komplikace objeví srdeční selhánía naopak u téměř třetiny nemocných se srdečním selháváním prokážeme CHOPN. Odlišení příznaků srdečního selhání od exacerbace CHOPN není jednoduché a objektivní nález může být u některých nemocných zavádějící (14). V anamnéze je nejcitlivějším údajem noční dušnost a nykturie. Senzitivita dušnosti ve dne, námahové dušnosti a kašle je podstatně nižší.
U nemocných s levostranným srdečním selháváním očekáváme při fyzikálním vyšetření plic nález nepřízvučných chrůpků bazálně a více na pravé straně. Bohužel u mnoha nemocných dochází při srdečním selhání k bronchokonstrikci, nebo se jedná o nemocné s přidruženou CHOPN, a v tomto případě prokazujeme auskultačně prodloužené expirium s vrzoty či pískoty (tab. 2). Potom dochází často ke špatné interpretaci fyzikálního nálezu a od toho se odvíjející medikamentózní léčby. Podobné problémy nastávají s hodnocením nálezů RTG plic, kdy známky srdečního selhávání a zvýšené bronchiální kresby mohou být zaměněny.
Tab. 2. Diferenciální diagnostika fyzikálního nálezu plic 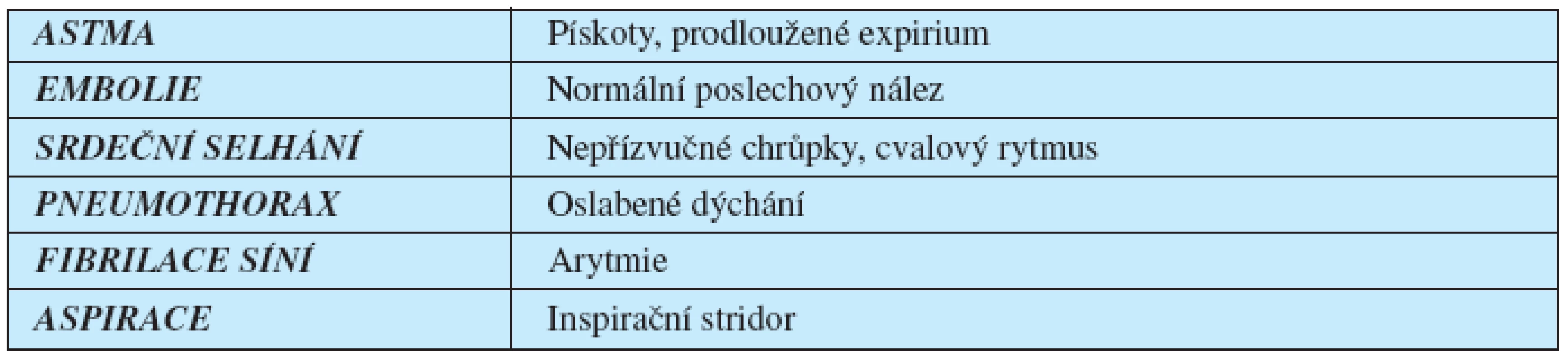
Zásadní je v současnosti vyšetření natriuterických peptidů (BNP nebo NT pro-BNP), kdy zvýšení některého z nich jednoznačně hovoří pro srdeční selhání (15). Pomoci nám může echokardiografie, kdy pro srdeční selhání svědčí těžší dysfunkce levé srdeční komory či významná chlopenní vada. Nicméně i normální echokardiografický nález nevylučuje srdeční selhávání. V tomto případě musíme vzít v úvahu diastolické srdeční selhání, které diagnostikujeme změnou průtoku mitrální chlopní při vyšetření dopplerovskou echokardiografií.
Druhou možností může být podhodnocená či nediagnostikovaná chlopenní vada – nejčastěji mitrální insuficience. V diferenciální diagnostice dušného nemocného musíme o těchto možnostech uvažovat, a nález dilatace levé síně nás má vést k úvaze o diagnóze srdečního selhání při podhodnocené mitrální vadě.
Diuretická léčba u nemocného se srdečním selháním přináší rychlou symptomatickou úlevu a můžeme ji vyzkoušet i jako terapeutický test u nemocných s CHOPN, kde si nejsme jisti přítomností současného srdečního selhávání.
Plicní embolie
Plicní embolie je velmi ošidnou komplikací CHOPN. Některé studie prokázaly, že až u 25 % nemocných přijatých do nemocnice pro exacerbaci CHOPN se prokáže jako příčina zhoršení dušnosti plicní embolie (4). Pomýšlíme na ni u nemocných s nevysvětlitelnou a hlavně náhle vzniklou dušností, zejména v kombinaci s asymetrickým otokem jedné dolní končetiny, tachykardií a hypotenzí (13). Nicméně je známo, že jak klinický obraz, tak i objektivní nález nemusí být takto typický a často je neodlišitelný od exacerbace CHOPN či příznaků srdečního infarktu. Při fyzikálním vyšetření zjistíme tachykardii, tachypnoe a čisté dýchání při poslechu plic.
Existuje několik stratifikačních schémat, která zahrnují rizikové faktory plicní embolie a podle jejich přítomnosti vyslovíme na ni podezření. Tyto rizikové faktory jsou:
- anamnéza trombózy nebo plicní embolie,
- přítomnost nádoru,
- nedávná operace nebo imobilizace,
- tachykardie,
- hemoptýza, a
- nemožnost vysvětlit dušnost jinou příčinou.
V diferenciální diagnostice nám pomáhá vyšetření D-dimerů (fragmentů fibrinu), které, pokud jsou negativní, tak v 94 % vylučují plicní embolii. Definitivním vyšetřením je angio CT plic a u nemocných s alergií na kontrastní látku nebo se selháním ledvin plicní scintigrafie.
Srdeční infarkt
Nemocní s CHOPN mají zvýšené riziko srdečního infarktu z důvodu kuřáctví a chronického zánětu. Proto musíme na tuto komplikaci myslet při každém údaji o bolesti na hrudi, i když nemocní s CHOPN mají často bolesti na hrudi muskuloskeletální nebo pleurální etiologie. Vyšetření EKG a troponinu je zásadní, protože podle současné definice srdečního infarktu je pro diagnózu nejdůležitější elevace troponinu (tab. 3).
Tab. 3. Zjednodušená diagnostická kritéria srdečního infarktu. 
Diferenciální diagnostika u nemocných s podezřením na námahovou anginu pectoris je obtížná (25). Zátěžové testy jsou pro emfyzém a námahovou dušnost u těchto nemocných málo výtěžné a v nejasným případech jasnou odpověď přinese až koronarografie.
I léčba nemocných s CHOPN má svá omezení. Jednak můžeme být omezeni v užívání betalokátory, které jsou základním lékem u nemocných se všemi formami ICHS, zátěžové testy (ergometrie či zátěžová echokardiografie) mají nižší výtěžnost a rovněž dlouhodobé výsledky invazivních výkonů (koronární angioplastiky a aortokoronárního bypassu) jsou u nemocných s CHOPN horší (10).
U většiny pacientů s CHOPN můžeme pozorovat v souvislosti s fyzickou zátěží neadekvátně rychlý vzestup srdeční frekvence, u pacientů s pokročilými formami je přítomná tachykardie i v klidu (6). Tento jev je způsoben enormním nárůstem plicní hyperinflace, v mírnějších stádiích pouze při fyzické zátěži, kdy ji obvykle označujeme jako dynamickou hyperinflaci. Plicní hyperinflace, definovaná velikostí reziduálního objemu (RV) či jeho poměrem k celkové plicní kapacitě (RV/TLC), je způsobena poklesem elastického retrakčního tlaku plic (Pel), který má za následek zvýšenou kolapsibilitu periferních dýchacích cest v průběhu výdechu a uvěznění nadměrného množství vzduchu v plicích (12). Zvětšený objem plic vede k útlaku srdečních komor, a snížení tepového objemu, ve snaze udržet srdeční výdej na úrovni potřebné k adekvátní dodávce kyslíku periferním tkáním, pak způsobuje neúměrné zvýšení tepové frekvence. Zcela exaktně to lze prokázat v průběhu spiroergometrie, kdy prokazujeme časné dosažení plató tepového kyslíku (VO2/TF), věrně odrážející tepový objem. Nárůst srdečního výdeje, představovaný spotřebou kyslíku (VO2), je pak udržován neúměrným nárůstem tepové frekvence.
Problematika betablokátorů u nemocných s CHOPN
Součástí léčby většiny kardiovaskulárních chorob jsou betablokátory, a CHOPN je podle amerických dat nejčastějším důvodem ukončení této léčby (2). Betablokátory sice v mnoha metaanalýzách neprokázaly zhoršení FEV1 jak při krátkodobém, tak i při dlouhodobém podávání (27), ale v praxi jsme často konfrontováni se situací, kdy zhoršení dušnosti a výkonnosti u nemocných s CHOPN zřetelně souvisí se zahájením léčby betablokátory. Je třeba v těchto případech postupovat individuálně, používat nižší dávky kardioselektivních betablokátorů, či nemocné převést na verapamil. V posledních měsících máme k dispozici selektivní blokátor sino-atriálního uzlu ivabradin, který se zatím z důvodu vyšší ceny a menší zkušenosti s jeho užitím pomaleji dostává do běžné klinické praxe.
Doc. MUDr. Jaromír Chlumský, Ph.D.
Interní klinika 2.LF UK ve FN Motol
V úvalu 84
150 00 Praha 5
E-mail: jaromirchlumsky@seznam.cz
Zdroje
1. Arcasoy, S.M., Christie, J.D., Ferrari, V.A. et al. Echocardiographic assessment of pulmonary hypertension in patients with advanced lung disease. Am. J. Respir. Crit. Care Med. 2003, 167, p. 735–740.
2. Au, D.H., Bryson, C.L., Fan, V.S. et al. Beta-blockers as single-agent therapy for hypertension and the risk of mortality among patients with chronic obstructive pulmonary disease. Am. J. Med. 2004, 117, p. 925-931.
3. Curkendall, S.M., Lanes, S., de Luise, C. et al. Chronic obstructive pulmonary disease severity and cardiovascular outcomes. Eur. J. Epidemiol. 2006, 21, p. 803–813.
4. Curkendall, S.M., Deluise, C., Jones, J.K. et al. Cardiovascular disease in patients with chronic obstructive pulmonary disease, Saskatchewan Canada cardiovascular disease in COPD patients. Ann. Epidemiol. 2006, 16, p. 63–70.
5. Dahl, M., Vestbo, J., Lange, P. et al. C-reactive protein as a predictor of prognosis in chronic obstructive pulmonary disease. Am. J. Respir. Crit. Care Med. 2007, 175, p. 250-255.
6. Engstrom, G., Wollmer, P., Hedblad, B. et al. Occurrence and prognostic significance of ventricular arrhythmia is related to pulmonary function: a study from ‘men born in 1914, Malmo, Sweden. Circulation 2001, 103, p. 3086-3091.
7. Engstrom, G., Hedblad, B., Janzon, L., Valind, S. Respiratory decline in smokers and ex-smokers-an independent risk factor for cardiovascular disease and death. J. Cardiovasc. Risk 2000, 7, p. 267-272.
8. Fisher, M.R., Criner, G.J., Fishman, A.P. et al. Estimating pulmonary artery pressure by echocardiography in patients with emphysema. Eur. Respir. J. 2007, 30, p. 914–921.
9. Gan, W.Q., Man ,S.F., Senthilselvan, A., Sin, D.D. Association between chronic obstructive pulmonary disease and systemic inflammation: a systematic review and a meta-analysis. Thorax 2004, 59, p. 574-580.
10. Hunninghake, D. Cardiovascular disease in chronic obstructive pulmonary disease. Proc. Am. Thorac. Soc. 2005, 2, p. 44–49.
11. Chaouat, A., Bugnet, A., Kadaoui, N. et al. Severe pulmonary hypertension and chronic obstructive pulmonary disease. Am. J. Respir. Crit. Care Med. 2005, 172, p. 189-194.
12. Chlumský, J. Tolerance fyzické zátěže u pacientů s chronickou obstrukční plicní nemocí. Čas. Lék. Čes. 2005, 6, s. 372-376.
13. Chlumský, J., Charvát, J. Plicní embolie. Prakt. lék. 2007, 87, s. 456-460.
14. Le Jemtel, T.H., Padeletti, M., Jelic, S. Diagnostic and therapeutic challenges in patients with coexistent chronic obstructive pulmonary disease and chronic heart failure. J. Am. Coll. Cardiol. 2007, 49, p. 171–180.
15. Leuchte, H.H., Baumgartner, R.A., Nounou, M.E. et al. Brain natriuretic peptide is a prognostic parameter in chronic lung disease. Am. J. Respir. Crit. Care Med. 2006, 173, p. 744-750.
16. Man, S.F., Connett, J.E., Anthonisen, N.R. et al. C-reactive protein and mortality in mild to moderate chronic obstructive pulmonary disease. Thorax 2006, 61, p. 849-853.
17. Mancini, G.B., Etminan, M., Zhang, B. et al. Reduction of morbidity and mortality by statins, angiotensin-converting enzyme inhibitors, and angiotensin receptor blockers in patients with chronic obstructive pulmonary disease. J. Am. Coll. Cardiol. 2006, 47, p. 2554-2560.
18. McGarvey, L.P., John, M., Anderson, J.A. et al. Ascertainment of cause-specific mortality in COPD: operations of the TORCH Clinical Endpoint Committee. Thorax 2007, 62, p. 411-415.
19. Murray, C.J., Lopez, A.D. Global mortality, disability, and the contribution of risk factors: Global Burden of Disease Study. Lancet 1997, 349, p. 1436-1442.
20. Oswald-Mammosser, M., Weitzenblum, E., Quoix, E. et al. Prognostic factors in COPD patients receiving long-term oxygen therapy: importance of pulmonary artery pressure. Chest 1995, 107, p. 1193–1198.
21. Rabe, K.F., Hurd, S., Anzueto, A. et al. Global strategy for the diagnosis, management, and prevention of chronic obstructive pulmonary disease: GOLD executive summary. Am, J. Respir. Crit. Care Med. 2007, 176, p. 532-555.
22. Ross, R. Atherosclerosis-an inflammatory disease. N. Engl. J. Med. 1999, 340, p. 115-126.
23. Sidney, S., Sorel, M., Quesenberry, C.P. et al. COPD and incident cardiovascular disease hospitalizations and mortality: Kaiser Permanente Medical Care Program. Chest 2005, 128, p. 2068-2075.
24. Sin, D.D., Man, S.F. Why are patients with chronic obstructive pulmonary disease at increased risk of cardiovascular diseases? The potential role of systemic inflammation in chronic obstructive pulmonary disease. Circulation 2003, 107, p. 1514-1519.
25. Sin, D.D., Wu, L., Man, S.F. The relationship between reduced lung function and cardiovascular mortality: a population-based study and a systematic review of the literature. Chest 2005, 127, p. 1952-1959.
26. Soyseth, V., Brekke, P.H., Smith, P. Omland, T. Statin use is associated with reduced mortality in COPD. Eur. Respir. J. 2007, 29, p. 279-283.
27. van der Woude, H.J., Zaagsma, J., Postma, D.S. et al. Detrimental effects of beta-blockers in COPD: a concern for nonselective beta-blockers. Chest 2005, 127, p. 818-824.
28. Widimský, J. Plicní hypertenze u chronické obstrukční plicní nemoci. Cor Vasa 2009, 51, 462-469.
Štítky
Praktické lékařství pro děti a dorost Praktické lékařství pro dospělé
Článek vyšel v časopisePraktický lékař
Nejčtenější tento týden
2010 Číslo 2- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Magnosolv a jeho využití v neurologii
-
Všechny články tohoto čísla
- Léčba refrakterní hyperaktivity detruzoru
- Kořenový syndrom v ambulanci praktického lékaře
- Zúžení průdušnice, diagnostika a možné způsoby řešení
- Diferenciálna diagnóza edému (edémových stavov)
- Miniportréty slavných českých lékařů Profesor MUDr. Antonín Přecechtěl – zakladatel moderní české otorinolaryngologie
- Populace, její zdraví a proměny (2. část)
- Spolupráce zaměřena na zlepšení diagnostiky a léčby
- Výživa a její vliv na zdravotní stav dětí
- JUBILEA
-
Evoluce a evoluční teorie pro lékaře II.
Evoluce – vědecký fakt - Klíšťová meningoencefalitida
- Zoonózy a psychické poruchy, jejich význam pro klinickou praxi
- Advance directives v Evropě
- Kardiální komplikace chronické obstrukční plicní nemoci
- Projekt COPAT – současné možnosti léčby obezity v ambulanci praktického lékaře pro děti a dorost
- Pamatují si naši pacienti rizikové faktory kardiovaskulárních onemocnění?
- Prevence zneužívání léků a přístupy při zvládání lékové závislosti
- Akutní disekce aorty u gravidních žen s Marfanovým syndromem
- Praktický lékař
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Zúžení průdušnice, diagnostika a možné způsoby řešení
- Kořenový syndrom v ambulanci praktického lékaře
- Diferenciálna diagnóza edému (edémových stavov)
- Prevence zneužívání léků a přístupy při zvládání lékové závislosti
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



