-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Diferenciálna diagnóza edému (edémových stavov)
Differential diagnosis of oedema
The article outlines the current views of the etiopathogenesis, differential diagnosis and rational treatment of oedema. Oedema is ordinarily defined as an abnormal accumulation of extravascular extracellular interstitial fluid of sufficient magnitude to be clinically detectable. Oedema may be generalized or localized. Pathophysiological mechanisms of oedema are different. The rational approach to the management of oedema is the correction of the underlying disease process.
Key words:
oedema, etiopathogenesis, differential diagnosis, rational treatment.
Autoři: P. Gavornik; M. Kováčová; A. Uhrinová; Z. Somorovská
Působiště autorů: Vedúci lekár: doc. MUDr. Peter Gavorník, PhD., mim. prof. ; Prednosta: prof. MUDr. Andrej Dukát, CSc., FESC. ; Prvé angiologické pracovisko (PAP) ; II. interná klinika LFUK – FNsP, Bratislava, Slovenská republika
Vyšlo v časopise: Prakt. Lék. 2010; 90(2): 110-114
Kategorie: Diagnostika
Souhrn
Prehľadová práca informuje stručne o etiopatogenéze, diferenciálnej diagnóze a racionálnej liečbe edémových stavov. Edém sa obvykle definuje ako abnormálna akumulácia extravaskulárnej extracelulárnej intersticiálnej tekutiny v takom množstve, že umožňuje jeho diagnózu pri fyzikálnom vyšetrení. Edémy môžu byť generalizované alebo lokalizované (regionálne). Patofyziologické mechanizmy vzniku edému sú rozličné. Racionálna liečba edémových stavov musí byť zameraná predovšetkým na základné ochorenie, ktoré je ich príčinou.
Kľúčové slová:
edémy (otoky; opuchy), etiopatogenéza, diferenciálna diagnóza, racionálna liečba.Úvod
Edémový stav (otok; opuch, edém) patrí medzi najčastejšie objektívne chorobné prejavy (znaky) nielen v praktickej všeobecnej medicíne a internej medicíne, ale aj vo väčšine lekárskych odborov a špecializácií. Edém sa obvykle definuje ako akumulácia (retencia) voľnej tekutiny v interstíciu, teda v extravaskulárnom a extracelulárnom priestore v takom množstve, že umožňuje jeho diagnózu pri klinickom fyzikálnom vyšetrení. Intersticiálny extracelulárny objem sa zväčšuje pri viacerých chorobách (5, 12).
Objektívny fyzikálny nález závisí od distribúcie nahromadenej tekutiny v organizme a od toho, či je expanzia extracelulárneho objemu lokálna (regionálna), alebo systémová (generalizovaná). Voľná tekutina sa môže hromadiť v seróznych dutinách (hydrotorax, hydroperikard, ascites), vo vnútorných orgánoch (edém pľúc, mozgu, laryngu, terča zrakového nervu; hydrops), v koži a podkoží, a to buď generalizovane (anasarka), alebo lokalizovane, najčastejšie na mihalniciach, na genitáliách a na dolných končatinách („periférne“ edémy).
Periférne edémy sa manifestujú až nahromadením aspoň 2 litrov intesticiálnej tekutiny (latentné štádium edémových stavov). Koža je viac napnutá, hladká, lesklá a opuchnutá oblasť stráca svoje pôvodné obrysy. Pri zatlačení opuchu prstom ostáva ešte dlhší čas jamka („pitting“) (4, 5, 12, 22).
Nevyhnutným predpokladom racionálnej kauzálnej liečby je rýchla a správna etiopatogenetická diagnóza. Vždy je potrebné podrobné anamnestické a fyzikálne interné vyšetrenie. V klinickej praxi sa žiaľ stretávame s vážnou chybou, že sa vyšetruje iba určitá oblasť príslušného špecialistu. Z pomocných diagnostických metód pri edémových stavoch nezabúdajme okrem laboratórnych vyšetrení na presné meranie telesnej hmotnosti, diurézy a mernej hmotnosti moča. Periférne edémy treba objektívne dokumentovať meraním obvodu alebo objemu končatiny.
Obvody končatín by sa mali merať na štandartných miestach (najväčšie obvody nôh, predkolení a stehien), ktoré si pri prvom meraní označíme napr. dermografom. Presnosť a reprodukovateľnosť sa zvyšuje aj pomocou prístroja („Leg-O-meter“), ktorý súčasne ukazuje aj vzdialenosť roviny merania obvodu končatiny od podložky.
Presnejšou fyzikálnou metódou je určenie objemu končatiny pomocou jednoduchej nádoby, ktorá má v určitej výške otvor. Nádoba sa naplní vodou tak, aby jej hladina siahala k tomuto otvoru. Potom ponoríme do nádoby končatinu a objem ponorenej časti končatiny odpovedá objemu vytlačenej vody (10).
Etiopatogenetická klasifikácia edémových stavov
Medzi cievami (intravaskulárnym priestorom) a extravaskulárnym instersticiálnym priestorom prebieha neustála výmena tekutín a látok. Transkapilárnu výmenu tekutín a v nej rozpustných substancií v mikrokapilárnom riečisku vysvetľuje známy Starlingov mechanizmus (1909). Na vzniku opuchov sa môže zúčastňovať niekoľko mechanizmov:
- filtračný (reabsorpčný) tlak v kapilárach;
- onkotický (koloidno-osmotický) tlak, podmienený množstvom a zložením bielkovín;
- priestupnosť steny kapilár (dysfunkcia endotelu; permeabilita bazálnej membrány);
- drenáž lymfy lymfatickými cievami;
- humorálne faktory nátriumretenčné:
- renín-angiotenzín-aldosterón,
- endotelíny,
- vazopresín,
- inzulín,
- glukokortikoidy;
a jednak nátriuretické faktory (nátriuretické peptidy, NO, renálny dopamín, prostaglandíny atď.).
Z tohto hľadiska má vlastne každý edémový stav angiogénny mechanizmus vzniku (10). Z klinického hľadiska sa rozoznávajú dve skupiny edémových stavov:
- generalizované, a
- lokalizované; regionálne, niektoré sa prekrývajú (tab. 1).
Tab. 1. Klinicko-etiopatogenetická klasifikácia edémových stavov 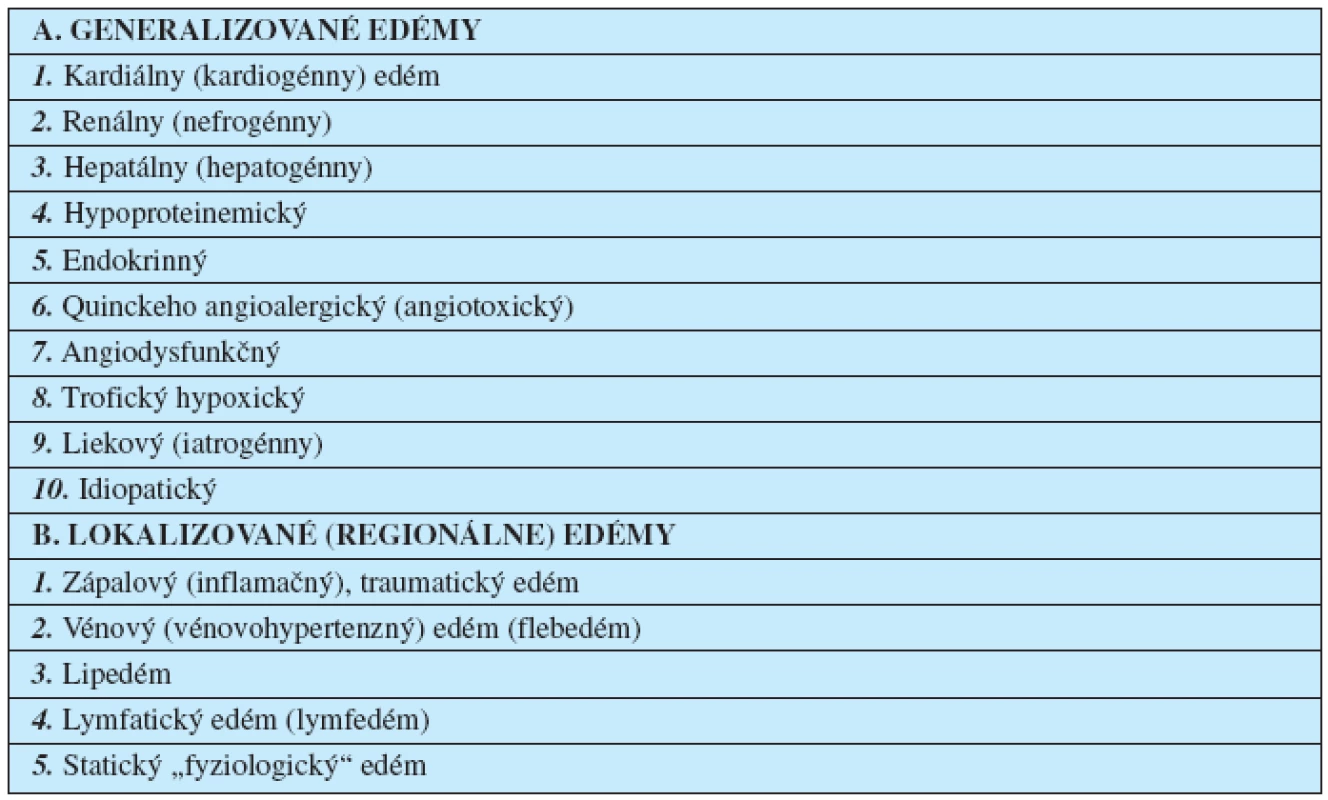
Kardiálne (kardiogénne) edémy sú jedným z hlavných znakov akútneho srdcového zlyhania i chronického srdcového zlyhávania (kardiálnej insuficiencie), čo môže byť spôsobené nielen kardiálnymi príčinami (prakticky všetky ochorenia srdca), ale aj viacerými extrakardiálnymi chorobami (napr. chronická obštrukčná bronchopulmonálna choroba, pľúcna hypertenzia, hypertrofia pravej komory srdca, cor pulmonale chronicum decompensatum, artériová hypertenzia, vénová tromboembólia atď.). Kardiálna dysfunkcia môže byť následkom systolickej alebo diastolickej dysfunkcie myokardu (najčastejšie spôsobenou ischémiou), chlopňovou dysfunkciou, tamponádou, dysrytmiami a nepomerom medzi preloadom a afterloadom. Klinický obraz srdcového zlyhávania závisí najmä od toho, či ide o predominantne ľavostranné, alebo pravostranné zlyhávanie a či ide o zlyhávanie dopredu („forward failure“), alebo zlyhávanie dozadu („backward failure“), alebo ich kombinácia.
Diagnóza je založená na anamnéze a fyzikálnom vyšetrení, dokladajú ju pomocné vyšetrenia, napr. EKG, RTG hrudníka, echokardiografia, biomarkery (nátriuretický peptid B – BNP, artériové krvné plyny atď.). U chodiacich ľudí vznikajú periférne edémy najprv symetricky na nohe, okolo členkov a šíria sa proximálnym smerom. U ležiacich chorých je najvýraznejší v lumbosakrálnej oblasti.
K diagnóze kardiálneho edému prispieva najmä:
- zvýšená a zväčšená náplň jugulárnych vén,
- bolestivá hepatomegália,
- pozitívny hepatojugulárny reflux,
- pulsus alternans,
- tupé srdcové ozvy,
- predsieňový alebo komorový galop,
- Cheyneovo-Stokesovo dýchanie atď. (3, 15, 19).
Renálne (nefrogénne) edémy je možné podľa iniciálneho mechanizmu vzniku rozdeliť na tri podskupiny.
Nefritické edémy sa objavujú najprv na mihalniciach a na genitáliách v miestach výskytu riedkeho podkožného tkaniva ako prejav zvýšenej priepustnosti ciev pri glomerulonefritídach (ktoré sú vlastne predominantne orgánovou formou systémových vaskulitíd).
Nefrotické edémy sú hlavným klinickým znakom nefrotického syndrómu, ktorý je okrem toho charakterizovaný glomerulovou proteinúriou, hypoproteinémiou (hypoalbuminémiou a dysproteinémiou), hypercholesterolémiou a lipidúriou. Hlavným iniciálnym mechanizmom vzniku je zníženie onkotického intravaskulárneho tlaku. Opuchy sú rozličnej intenzity – od miernych až po anasarku s hydrotoraxom, hydroperikardom a ascitom.
Oligoanurické (uremické) edémy sú kardinálnym znakom oligoanurického štádia akútneho obličkového zlyhania i chronického obličkového zlyhávania (renálnej insuficiencie). Základným patogenetickým mechanizmom je zníženie renálneho vylučovania nátria a vody a ich retencia v extracelulárnom priestore.
Z pomocných vyšetrení treba vždy fyzikálne a chemické vyšetrenie moču a mikroskopické vyšetrenie močového sedimentu; ureu, kreatinín, ionogram a osmolalitu krvi a funkčné renálne vyšetrenie vrátane glomerulovej filtrácie (10).
Hepatálne (hepatogénne) edémy zvyčajne začínajú hromadením voľnej tekutiny v brušnej dutine. Ascites vzniká na podklade viacerých mechanizmov:
- portálnej hypertenzie (splenomegália s hypersplenizmom, kolaterálny obeh – caput Medusae, pažerákové varixy, hemoroidy atď),
- hypoalbuminémie,
- retencie tekutín a soli pri sekundárnom hyperaldosteronizme, a
- zníženej perfúzii obličiek.
Periférny edém, edém genitálu až anasarka vzniká obvykle neskôr. Obvykle zisťujeme aj niektoré prejavy z poruchy syntetických funkcií pečene (chudnutie, anémia, hypoglykémia, pokles protrombínového času a faktora V), prejavy z poruchy detoxikačných funkcií pečene (ikterus, hepatálna encefalopatia, foetor hepaticus, pavúčikovité névy, palmárny a plantárny erytém, hemoragický syndróm) a iné komplexné prejavy akútneho zlyhania pečene alebo častejšie chronického zlyhávania pečene (hepatálnej insuficiencie) (14).
Hypoproteinemický edém je spôsobený znížením onkotického intravaskulárneho tlaku pri hypoproteinémiách, najmä dysproteinémiách s hypoalbuminémiou, čo môže byť pri nedostatočnom príjme bielkovín (hladový edém; kwashiorkor), pri poruche trávenia (maldigescii) a nedostatočnej resorpcii bielkovín z čreva (malabsorpčný edém), pri zvýšenom katabolizme bielkovín, napr. pri malígnych onkologických chorobách (kachektický edém), pri zvýšených stratách bielkovín obličkami (nefrotický edém), stolicou pri exudatívnej gastroenteropatii (malsekrečný edém), kožou (popáleniny, erytrodermia), krvácaním, po opakovaných punkciách výpotku atď. (4, 5, 10, 12, 22).
Endokrinné edémy by mali byť podmienené hormonálnymi zmenami, väčšinou sú mechanizmy vzniku komplexnejšie.
Myxedém je pseudoedém, podmienený infiltráciou podkožia a iných tkanív mukopolysacharidmi pri primárnej hypotyreóze. Je tuhý, nejamkový, koža je suchá, nažltnutá (pseudoikterická pre hyperkarotenémiu), chladná, s tvorbou lupiniek. Vzniká na nohách, v pretibiálnej oblasti, na dorzálnej strane rúk a na tvári. Treba zdôrazniť, že pri hypotyreóze sa môžu vyskytovať aj pravé edémy, vrátane výpotkov. Obdobný pretibiálny myxedém (hypertyreózna dermopatia) a pravý edém sa vyskytuje tiež pri hypertyreóze. Pri ich vzniku sa uplatňujú aj autoimunitné mechanizmy.
Hyperaldosteronické edémy sú spojené s typickým laboratórnym nálezom v moči (hyperkaliúria, hyponatriúria, hyperaldosteronúria) i v krvi (hypokaliémia, hypernatriémia, metabolická alkalóza, hyperaldosteronémia). V patogenéze aj iných edémových stavov sa uplatňujú jednak nátriumretenčné faktory (RAAS, endotelíny, vazopresín, inzulín, glukokortikoidy, estrogény), jednak nátriuretické faktory (nátriuretické peptidy, NO, renálny dopamín, prostaglandíny atď) (4, 5, 10, 12, 17, 22).
Quinckeho angioalergický (angiotoxický) edém vzniká na alergickom alebo toxickom podklade následkom zvýšenej priepustnosti ciev pre nízkomolekulové látky a bielkoviny pri dysfunkcii endotelu (s dilatáciou arteriol a konstrikciou venúl) a zvýšenej permeabilite bazálnej membrány kapilár. Nesprávne sa volá aj ako „angioneurotický edém“. Vzniká náhle, je rýchlo sa meniaci, sťahovavý, tranzitórny (trvá sekundy, minúty až hodiny), ustupuje spontánne alebo po antihistaminikách a kortikoidoch. Môže vzniknúť na ľubovoľnom mieste tela (nielen na tvári), vrátane vnútorných orgánov (dávenie, hnačky, abdominálna kolika) a seróznych dutín. Často je pruritus, v krvi eozinofília. Pri postihnutí jazyka a jazylky (edema glottidis) sa môže chorý zadusiť (5, 10).
Angiodysfunkčné edémy sú edémy spôsobené endotelovou dysfunkciou pri funkčných poruchách artériového systému a mikrocirkulácie, jednak vazokonstriktorických (napr. Raynaudov fenomén), jednak vazodilatačných (napr. erytromelalgia), pri preeklampsii, pri eklampsii atď. (6, 10).
Trofické hypoxické edémy vznikajú následkom zvýšenej priestupnosti ciev pre vodu a nízkomolekulové látky pri hypoxiou spôsobenej zvýšenej permeabilite bazálnej membrány kapilár.
Príčinou môže byť ischémia spôsobená obliterujúcimi artériovými chorobami (ischemický edém), napr. pri diabetickej mikroangiopatii; ďalšou príčinou môže byť cirkulačná hypoxia:
- jednak hypoperfúzna, spôsobená znížením prietoku krvi z necievnych príčin napr. pri artériovej hypotenzii, pri hypokinetickej cirkulácii apod.;
- jednak normoperfúzna až hyperperfúzna cirkulačná hypoxia, pri zvýšených požiadavkách tkanív na kyslík, ktoré nie sú adekvátne ani pri normálnom, ba ani zvýšenom prietoku krvi, napr. pri/po zvýšenej telesnej záťaži, horúčke, svalovej hypertrofii atď. (dyscirkulačné edémy). Obdobne vznikajú lokálne edémy pri vazoneurózach, algodystrofických syndrómoch atď.
Ďalšími druhmi hypoxie sú:
- hypoxemická hypoxia, napr. vo vysokých nadmorských výškach, pri chronických pľúcnych chorobách (hypoxemické edémy);
- anemická hypoxia (anemické edémy);
- metabolická hypoxia napr. po trijódtyroníne, po dinitrofenole, keď tkanivá potrebujú zvýšené množstvo kyslíka (metabolické hypoxické edémy);
- histotoxická hypoxia pri poškodení dýchacích enzýmov napr. pri otrave kyanidom alebo kobaltom (histotoxické edémy) (6, 10).
Liekové (iatrogénne) edémy vznikajú ako nežiaduci účinok liekov, ktorých zoznam sa neustále zväčšuje. Preto je pri každom edémovom stave dôležitá cielená lieková anamnéza. Mechanizmus vzniku edémov je obvykle komplexný. Veľmi časté sú edémy pri liečbe blokátormi kalciových kanálov, pri hormonálnej antikoncepcii alebo hormonálnej replečnej liečbe, pri tyreostatikách, pri kortikosteroidoch, pri nesteroidných antiflogistikách, pri začatí liečby diabetes mellitus 1. typu inzulínom. Najčastejšie sa vyskytujú na nohách a predkoleniach. Akoby paradoxne vznikajú niekedy edémy po dlhotrvajúcej liečbe diuretikami a pri dlhšom používaní laxancií, ako následok nedostatku kália v organizme (hypokaliemické edémy) (4, 5, 10, 12, 22).
Idiopatický edém nie je doteraz celkom objasnený. Vyskytuje sa väčšinou u obéznych žien, vo veku 20–40 rokov a je viazaný na vzpriamenú polohu (ortostatický edém). Je intermitentný a objavuje sa v súvislosti s menštruačným cyklom v premenštruačnej fáze (cyklický edém). Nie je prítomný žiaden so známych typov generalizovaných či lokálnych edémov (4, 5, 10, 12, 22).
Zápalové (inflamačné); traumatické edémy vznikajú pri rozličných zápalových afekciách kože, podkožia, kĺbov a iných tkanív (4, 5, 10, 12, 22). Okrem edému (tumor) sa pritom vyskytujú aj ďalšie lokálne prejavy zápalu (rubor, calor, dolor, functio laesa), traumy, fyzikálneho, chemického, mikrobiologického či iného mechanizmu.
Vénový (vénovohypertenzný) edém (flebedém) vzniká na dolných končatinách pri troch hlavných chorobách vénového cievneho systému: pri chronickej vénovej chorobe dolných končatín, pri vénovej trombóze (flebotrombóze) a pri tromboflebitíde. Hlavným patofyziologickým mechanizmom flebedému je žilová (vénová) hypertenzia, ako následok refluxu, alebo obštrukcie žilového cievneho systému. Správnejší by bol teda termín „vénovohypertenzný edém“. Ojedinele vzniká flebedém aj na horných končatinách, najmä pri flebotrombóze v. axilaris alebo v. subclavia, alebo pri kompresívnych syndrómoch v oblasti hornej hrudnej apertúry (8, 10, 16, 18).
Edém pri chronickej vénovej chorobe dolných končatín je okrem telangiektázií a/alebo retikulárnych vén (C1) a varixov (C2) objektívnym znakom tretieho štádia (C3) tejto choroby podľa havajskej „CEAP“ (1) klasifikácie (tab. 2–5). Zvýšený žilový tlak spôsobí hypertenziu aj v kapilárnom cievnom riečisku s následnou akumuláciou tekutiny v intestíciu, ktorú najskôr dokáže kompenzovať zvýšená drenáž lymfatickými cievami.
Tab. 2. Klinická klasifikácia chronickej vénovej choroby dolných končatín podľa havajskej „CEAP“ klasifikácie z r. 1994 (1). Doplňuje sa o asymptomatickú formu (CA) a symptomatickú formu (CS). 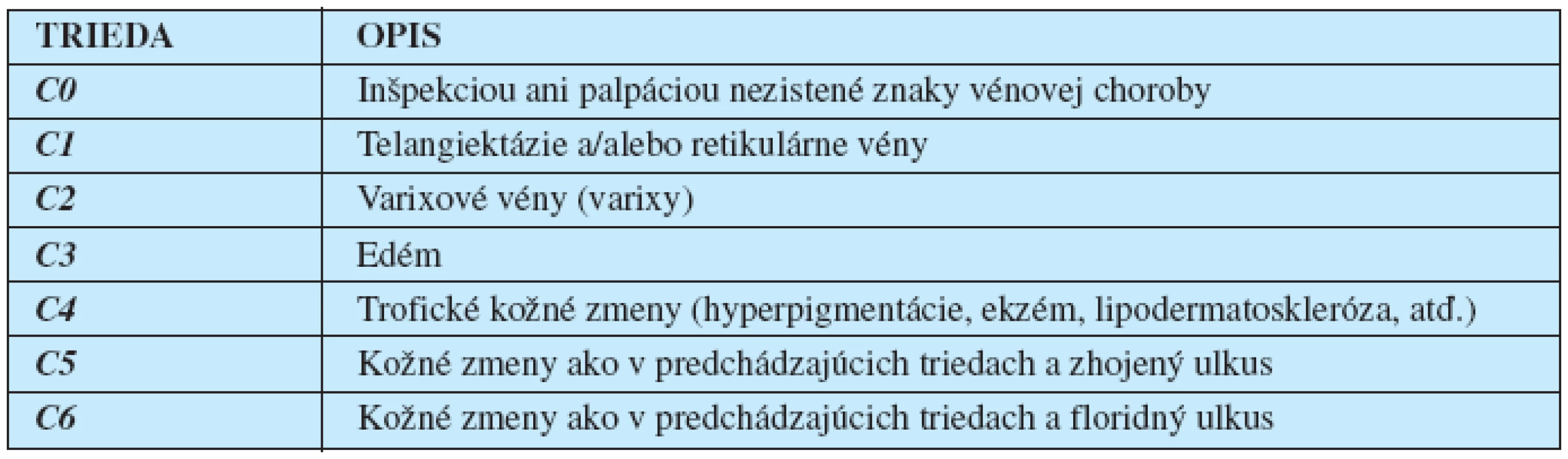
Tab. 3. Etiologická klasifikácia chronickej vénovej choroby dolných končatín podľa havajskej „CEAP“ klasifikácie z r. 1994 (1, 8, 10) 
Tab. 4. Anatomická klasifikácia chronickej vénovej choroby dolných končatín podľa havajskej „CEAP“ klasifikácie z r. 1994 (1, 8, 10) 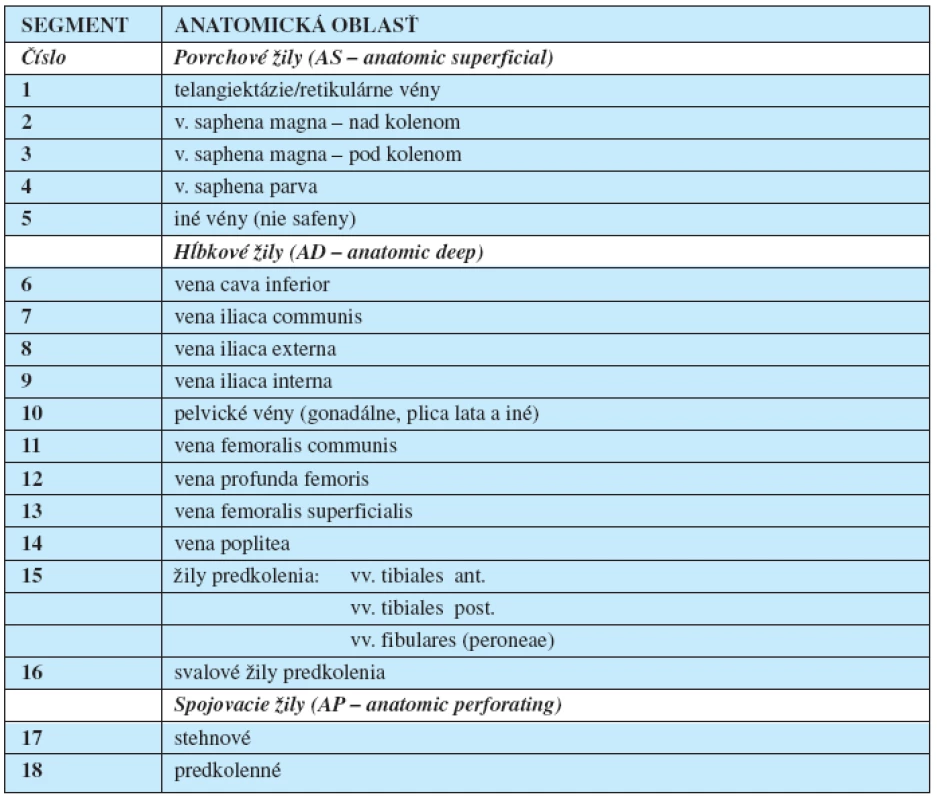
Tab. 5. Patofyziologická klasifikácia chronickej vénovej choroby dolných končatín podľa havajskej „CEAP“ klasifikácie z r. 1994 (1, 8, 10) 
Tento simplexný flebedém je mäkký, jamkovitý, najprv retromaleolárny (Bisgaardov znak), postupne sa rozširuje na celú maleolárnu oblasť a proximálne na predkolenie. Zhoršuje sa v stoji a pri sedení, zmierňuje sa až ustúpi v horizontálnej polohe v noci, alebo pri elevácii končatín. Zvýšená kapilárna filtrácia časom prekročí maximálnu drenážnu kapacitu lymfatického systému, následkom čoho je dynamická lymfatická insuficiencia (dekompenzácia) a vzniká aj sekundárny dynamický lymfedém (kombinovaný lymfo-flebedém). Edém sa rozšíri na dorzálnu stranu nôh (priehlavkov) a prstov. Neskoršie vzniká fibrotizácia podkožia (fibredém) a iné trofické zmeny (C4b až C6) – komplikovaný lymfo-flebedém (1, 9, 10, 11).
Edém pri flebotrombóze je najspoľahlivejší klinický znak flebotrombózy, ktorý vzniká na podklade vénovej hypertenzie pod trombotickým uzáverom a následnou zvýšenou kapilárnou filtráciou. Väčšinou je žiaľ nebolestivý, koža je teplejšia, difúzne cyanotická. Kolaterály (sekundárne varixy) sú až neskorším znakom. Pri distálnych trombózach vén predkolenia nemusí edém vzniknúť, alebo je len nenápadný. Naopak pri rozsiahlej ileofemorálnej flebotrombóze je edém celej dolnej končatiny, niekedy s kožou bledomliečnej farby (phlegmasia alba dolens) alebo škvrnito cyanotickou (phlegmasia coerulea dolens). Pri syndróme hornej dutej žily je edém a ďalšie znaky na tvári a krku (Stokesov golier) (7, 10, 20).
Edém pri tromboflebitíde je len v priebehu zapálenej povrchovej žily a prejavuje sa jej bolestivým zhrubnutím spolu s ďalšími znakmi zápalu (10).
Lipedém (lipohypertrofia; liposkleróza; cellulitis; cellulite; paniculosis) je poruchou mikrocirkulácie krvi a lymfy, ktorú spôsobuje hyperplázia a hypertrofia adipocytov podkožného tukového tkaniva dolných končatín s následnou prestavbou spojivového tkaniva a fibrotizáciou, čo spôsobuje fenomén pomarančovej kôry (5, 9, 10). V patogenéze sa uplatňujú estrogény. Vyskytuje sa u žien (u mužov len pri feminizácii), začína v puberte, najmä u osôb s gynoidnou nadhmotnosťou až obezitou, ale aj u štíhlych žien s normálnou hmotnosťou. Je symetrický, na tlak bolestivý, nejamkový, gumovitej konzistencie. Noha je bez opuchu, Stemmerov znak je negatívny. Pre zvýšenú fragilitu kapilár sa často tvoria sufúzie a hematómy. Nodulárne tukové štruktúry sa postupne zväčšujú a vznikajú bizardné deformácie na laterálnej strane bokov a stehien v podobe „jazdeckých nohavíc“ a až visiace laloky nad kolenami a nad členkami (fenomén „pumpiek“).
Prognózu zhoršuje vznik sekundárneho lymfedému, najmä po neindikovaných liposukciách a lipektómiách s poškodením lymfatických ciest (lipo-lymfedém)a súčasný výskyt chronickej vénovej choroby (lipo-lymfo-flebedém). Pri ultrazvukovom vyšetrení je lipedém hyperechogénny, stlačiteľný o 10–50 % a bolestivý, zatiaľčo lymfedém je anechogénny, nestlačiteľný a nebolestivý (5, 9, 10, 22).
Lymfedém je vysokoproteinový, hyperosmolárny edém spôsobený zmenšenou transportnou a proteolytickou kapacitou lymfatického cievneho systému, buď preto, že nadmerné množstvo ultrafiltrátu prekročí jeho maximálnu transportnú kapacitu (dynamická vysokoobjemová lymfatická insuficiencia), alebo preto, že porušený lymfatický systém nie je schopný odstraňovať ani fyziologické množstvo intersticiálnej tekutiny (mechanická nízkoobjemová lymfatická insuficiencia).
Akumulácia tekutiny a bielkovín v interstíciu spôsobuje chronický zápal a fibroblastickú aktivitu s tvorbou tuhého väziva.
Z hľadiska etiológie sa rozoznáva primárny lymfedém (tab. 6), ktorý začína na akrách a šíri sa proximálne (distálny, akrálny), a sekundárny lymfedém (zápalový; neoplastický, postoperačný, postradiačný, postraumatický, vénovo-lymfatický), ktorý začína proximálne a šíri sa descendentne (proximálny, koreňový).
Tab. 6. Klinické štádiá primárneho lymfedému (10) 
Po 1. latentnom štádiu sa primárny lymfedém začína od prstov nôh, ktoré nadobúdajú kvadratický tvar, koža sa nedá nadvihnúť do krkvy (Stemmerov znak), objavuje sa poduškovitý edém dorsum pedis („bombáž“) – 2. štádium (reverzibilný, simplexný lymfedém), pri elevácii končatiny aspoň čiastočne ustupuje. V 3. štádiu sa už pri tlaku prsta netvorí jamka, je refraktérny na eleváciu (ireverzibilný, fibrosklerotický, pachydermický lymfedém). Objavujú sa komplikácie:
- verrucosis lymfostatica,
- chylodermia, lymforea,
- ulcus cruris lymfostaticus,
- lymfangiosarkóm (Steward-Trevesov syndróm).
V 4. štádiu vzniká bizardná deformácia dolnej končatiny v podobe končatiny slona – (elefantiáza) (8, 9, 10).
Statické, „fyziologické“, benígne edémy môžu vzniknúť u zdravých ľudí, ktorí sú z rôznych dôvodov prinútení dlho stáť, alebo sedieť. Hlavným mechanizmom vzniku týchto edémov je vyradenie činnosti fascio-vénovo-svalovej pumpy („periférneho srdca“). Sú lokalizované perimaleolárne a na priehlavku, ustupujú pri chôdzi a pri elevácii končatín. Pri diagnostike statického edému musíme najprv vždy vylúčiť všetky chorobné príčiny edémových stavov (5, 10).
Racionálna liečba
Jedinou racionálnou liečbou edémových stavov je etiopatogenetická (kauzálna) liečba, ktorá musí vychádzať z rýchlej a správnej diagnózy, ktorú by mal koordinovať predovšetkým internista-angiológ, keďže každý edém má vlastne cievny mechanizmus vzniku (10). V klinickej praxi nesmie byť stredobodom liečby len určitý systém, orgán či tkanivo, ale človek. Nelieči sa príznak či klinický znak, nelieči sa ani prístrojový alebo laboratórny výsledok, neliečime diagnózu, liečime človeka-pacienta.
Pri každom jednotlivom pacientovi treba posúdiť, aké terapeutické zložky a v akej zostave môžu byť v danom prípade najoptimálnejšie pri liečbe základnej choroby, jej komplikácií a pri eliminácii rizikových faktorov. Je zrejmé, že nie je priestor ani pre orientačný opis racionálnej liečby všetkých kauzálnych chorobných stavov. Napríklad pri kardiálnych edémoch liečime srdcové zlyhávanie jednak podľa aktuálnych všeobecných zásad a jednak podľa kauzálnej choroby kardiálnej insuficiencie (3, 15, 19).
Treba zdôrazniť, že všeobecné praktické lekárstvo, interná medicína a angiológia má pri terapii edémových stavov nielen farmakoterapiu (a z liekov nielen diuretiká, ktoré sú niekedy aj kontraindikované), ale aj ďalšiu širokú paletu neinvazívnych terapeutických metód a postupov (psychoterapiu, diétoterapiu, mechanoterapiu – napr. kompresívnu liečbu kompresívnymi ovínadlami a kompresívnymi pančuchami, kinezioterapiu, alebo naopak liečbu telesným pokojom, termoterapiu atď.) aj invazívnych metód (skleroterapia varixov, intraluminálna endovaskulárna angiologická liečba atď.). Nezabudnime aj na to, že každý edémový stav je predisponujúcim faktorom vénovej trombózy a vyžaduje komplexnú tromboprofylaxiu (2, 5, 7, 10, 13, 20, 21).
Záver
Edémové stavy sú zložitým multidisciplinárnym medicínskym problémom a sú dobrým príkladom i dôkazom náročnosti práce všeobecného praktického lekára a potreby všestranne erudovaného internistu-angiológa, ako aj generalizačnej, koordinačnej a integračnej funkcie internej medicíny v klinickej praxi.
doc. MUDr. Peter Gavorník, PhD,
mim. prof.
II. interná klinika LFUK a FNsP
Mickiewiczova 13
813 69 Bratislava
E-mail: gavornik@faneba.sk
Zdroje
1. Beebe, H.G., Bergan, J.J., Berquist, D. et al. Classification and grading of chronic venous disease in the lower limbs. A consensus statement. Int. Angiol. 1995, 14(2), p. 197-201.
2. Brater, D.C. Diuretic therapy. N. Engl. J. Med. 1998, 339, p. 387-395.
3. Dickstein, K., Cohen-Solal, A., Fillippatos, G. et al. ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure 2008: Task Force for the Diagnosis and Treatment of Acute and Chronic Heart Failure 2008 of the European Society of Cardiology. Developed in collaboration with the Heart Failure Association of the ESC (HFA) and endorsed by the European Society of Intensive Care Medicine (ESICM). Eur. Heart. J. 2008, 29(19), p. 2388-2442.
4. Ďuriš, I., Hulín, I., Bernadič, M. (eds). Princípy internej medicíny. I-III. Bratislava: SAP, 2001. 2951 s. ISBN 80-88908-69-8.
5. Fauci, A.S. (ed). Harrison´s Principles of Internal Medicine. 17th ed. New York: McGraw-Hill, 2008. 2962 s. ISBN 0-07-146633-9.
6. Gavorník, P. Ateroskleróza a iné choroby tepien. 1. vyd. Bratislava: Univerzita Komenského. 1999. 216 s. ISBN 80-223-1422-6.
7. Gavorník, P. Cestovná trombóza a varixy. Interní Med. 2008, 10(5), s. 219-223.
8. Gavorník, P. Choroby ciev všeobecne a havajská „CEAP“ klasifikácia chronickej vénovej choroby dolných končatín (s. 6-9). In: Klyscz T, Junger M. Aktívne proti ochoreniam žíl (z nemeckého originálu AKTIV GEGEN VENENLEIDEN). 1. vyd. Bratislava/Frýdek-Místek: Motýľ/Alpress, 1998. 112 s. ISBN 80-887775-70-1.
9. Gavorník, P. Lymfatický systém, farmakodynamika a farmakoterapia u ľudí. In: Lešník F, Danko J. (eds). Medicínska lymfológia. Morfológia, fyziológia, klinika, diagnostika, chirurgia a terapia lymfatického systému. 1. vyd. Bratislava: Hajko and Hajková. 2005. 415 s. ISBN 80-88700-62-0.
10. Gavorník, P. Všeobecná angiológia. Angiologická propedeutika. Cievne choroby. 2. vyd. Bratislava: Univerzita Komenského, 2001. 276 s. ISBN 80-223-1608-3.
11. Gavorník, P. Choroby ciev (angiológia). In: Klimo F. (ed). Praktické a rodinné lekárstvo. Senica: Prognóza, 1999. 1100 s. ISBN 80-968295-4-8.
12. Goldman, L., Bennett, J.C. (eds). Cecil Textbook of Medicine. 21th ed. Philadelphia-London-Toronto-Sydney: WB Saunders Company, 2000. 2308 s. ISBN 0-7216-7996-X.
13. Graham, I., Atar, D., Borch-Johnsen, K. et al. European guidelines on cardiovascular disease prevention in clinical practice: Executive summary. Eur. Heart J. 2007, 28, p. 2375-2414.
14. Hrušovský, Š. Praktická hepatológia. 2. vyd. Bratislava: Herba, 2007. 272 s. ISBN 80-89171-46-X.
15. Hunt, S.A., Baker, D., Chin, M.H. et al. ACC/AHA Guidelines for the evaluation and management of chronic heart failure in the adult: Executive Summary. Circulation 2001, 104, p. 2996-3007.
16. Labaš, P. Intervenčná liečba chronickej žilovej insuficiencie. 1. vyd. Bratislava: Polygrafia SAV. 1999. 95 s.
17. Lazúrová, I. Hormóny kardiovaskulárneho systému. Košice: Vienala, 2002. 147 s.
18. Mazuch, J. Varixy dolných končatín v klinickej praxi. 1. vyd. Martin: Osveta, 1988. 160 s.
19. Nieminen, M.S., Bohm, M. Cowie, M.R. et al. Executive summary of the guidelines on the diagnosis and treatment of acute heart failure. The Task Force on Acute Heart Failure of the European Society of Cardiology. Eur. Heart J. 2005, 26, p. 384-416
20. Remková, A. (ed). Nízkomolekulové heparíny v prevencii a liečbe trombózy. 1. vyd. Bratislava: SAP, 2000. 155 s.
21. Remková, A. Prevencia venóznej trombózy a pľúcnej embólie v internej medicíne. Interná med. 2008, 8(1), s. 13-17.
22. Swartz, M. Textbook of Physical Diagnosis: History and Examination. 3rd ed. Philadelphia: WB Saunders Company, 1998. 741 s. ISBN 0-7216-7514-X.
Štítky
Praktické lékařství pro děti a dorost Praktické lékařství pro dospělé
Článek vyšel v časopisePraktický lékař
Nejčtenější tento týden
2010 Číslo 2- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Magnosolv a jeho využití v neurologii
-
Všechny články tohoto čísla
- Léčba refrakterní hyperaktivity detruzoru
- Kořenový syndrom v ambulanci praktického lékaře
- Zúžení průdušnice, diagnostika a možné způsoby řešení
- Diferenciálna diagnóza edému (edémových stavov)
- Miniportréty slavných českých lékařů Profesor MUDr. Antonín Přecechtěl – zakladatel moderní české otorinolaryngologie
- Populace, její zdraví a proměny (2. část)
- Spolupráce zaměřena na zlepšení diagnostiky a léčby
- Výživa a její vliv na zdravotní stav dětí
- JUBILEA
-
Evoluce a evoluční teorie pro lékaře II.
Evoluce – vědecký fakt - Klíšťová meningoencefalitida
- Zoonózy a psychické poruchy, jejich význam pro klinickou praxi
- Advance directives v Evropě
- Kardiální komplikace chronické obstrukční plicní nemoci
- Projekt COPAT – současné možnosti léčby obezity v ambulanci praktického lékaře pro děti a dorost
- Pamatují si naši pacienti rizikové faktory kardiovaskulárních onemocnění?
- Prevence zneužívání léků a přístupy při zvládání lékové závislosti
- Akutní disekce aorty u gravidních žen s Marfanovým syndromem
- Praktický lékař
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Zúžení průdušnice, diagnostika a možné způsoby řešení
- Kořenový syndrom v ambulanci praktického lékaře
- Diferenciálna diagnóza edému (edémových stavov)
- Prevence zneužívání léků a přístupy při zvládání lékové závislosti
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



