-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Porodnická anestezie – Česká republika versus svět
Obstetrical anesthesia – Czech Republic versus world
In the Czech Republic nearly a one quarter of all births ends with Caesarean section and it is supposed that the tendency will continue to rise despite of all efforts done, due to the increasing age of mothers, their higher morbidity, increasing number of states after previous Caesarean section and many other causes. Undoubtedly it is partly due to reduced willingness of obstetricians to risk spontaneously managed delivery in uncertain obstetric situations. Increasing number of Caesarean sections increases importance and influence of administered anesthesia. Similarly as in the world, we have noticed continuos rise of the use of regional anesthesia compared with general anesthesia in our records from the last 20 years, so nowadays it prevails. All previously mentioned looks good. If we look at statistical data it shows an alarming gap between the Czech Republic and the rest of the world. In 2011 in the Czech Republic 53% of Caesarean sections were performed under regional anesthesia and 47% under general anesthesia. Just for comparison, in mostly medically developed countries, the use of general anesthesia for Caesarean section does not exceed 15%! We can find the reason of that mainly in the rigidity and conservatism of Czech obstetrics and in aversion to regional anesthetic techniques in many centers which is difficult to understand. Therefore, this article tries to explain the reasons for the worldwide preference of regional anesthesia for Caesarean section and thus encourage the centers where the regional techniques still represent source of useless doubts.
Key words:
Caesarean section – choice of anesthesia – general anesthesia – obstetrical anesthesia – regional anesthesia
Autoři: Jan Bláha
Působiště autorů: Expertní skupina porodnické anestezie a analgezie při ČSARIM ; Klinika anestezie, resuscitace a intenzivní medicíny 1. LF UK a VFN, Praha, přednosta doc. MUDr. Martin Stříteský, CSc.
Vyšlo v časopise: Prakt Gyn 2013; 17(4): 287-292
Kategorie: Gynekologie a porodnictví: Přehledový článek
Souhrn
Císařským řezem dnes v České republice dnes končí skoro čtvrtina všech porodů a dá se předpokládat, že tento trend bude i přes veškerou snahu nadále stoupat, a to díky zvyšujícímu se věku matek, jejich vyšší komorbiditě, zvyšujícímu se počtu stavů po předchozím císařském řezu a z mnoha dalších příčin. Svůj podíl nepochybně má i snižující se ochota porodníků „riskovat“ v hraničních porodnických situacích vedení spontánního porodu. Stoupající počet císařských řezů zvyšuje i význam a vliv podané anestezie. Stejně tak jako jinde ve světě, i u nás evidujeme za posledních 20 let stálý vzestup regionální anestezie vůči anestezii celkové, takže v současné době již převažuje. Potud by bylo vše v pořádku. Podíváme-li se ale na konkrétní aktuální čísla, ukáže se alarmující propast mezi Českem a ostatním světem. V roce 2011 byla v České republice u císařského řezu podána regionální anestezie v 53 % případů a celková anestezie ve 47 %. Pro srovnání, ve většině medicínky vyspělého světa zastoupení celkové anestezie u císařského řezu nepřesahuje 15 %! Příčiny je nutno hledat především v rigiditě a konzervativnosti českého porodnictví a v obtížně pochopitelné nechuti porodníků na řadě pracovišť k regionálním anesteziologickým technikám. Tento článek se proto snaží vysvětlit důvody celosvětové preference regionální anestezie u císařského řezu a podpořit tím ta pracoviště, na kterých k regionálním technikám stále panují neopodstatněné obavy.
Klíčová slova:
celková anestezie – císařský řez – regionální anestezie – volba anestezieÚvod
Perinatologická data, a to jak data o novorozenecké, tak i mateřské mortalitě, nás dlouhodobě řadí mezi medicínsky nejvyspělejší země [1]. Dobrou zprávou vycházející ze současných dat [2,3] rovněž je, že svou kvalitou a bezpečností se i česká anestezie vyrovná ostatním vyspělým zemím. Co se týče dostupnosti anesteziologického servisu, jsme na tom dokonce často i lépe. Non-stop anesteziologická péče je dostupná na 84 % českých porodnických pracovištích. Pro srovnání, ve Velké Británii je trvalá dostupnost anesteziologa pro porodní sál pouze na 44 % pracovišť, ve Spojených státech většinou pouze v centrech s více než 2 000 porody za rok a v Austrálii s více než 3 000 porody za rok. V Polsku je trvalá anesteziologická péče zajištěna dokonce pouze na 10 % porodnických pracovišť [4,5].
Dle dostupných údajů bylo v roce 2011 Česku registrováno 107 570 porodů, z toho 24 % jich bylo ukončeno císařským řezem, většina (57 %) v akutní indikaci, ale významná část (43 %) i elektivně. U 47 % císařských řezů byla podána celková anestezie, v 53 % pak anestezie regionální (neuroaxiální) [2,3,6]. Co ale vlastně tato čísla ve skutečnosti říkají?
Srovnání historické
Vůbec poprvé byla porodnická anestezie podána 19. ledna 1847 v Edinburgu, kde James Young Simpson použil dietyléter u rodičky s deformitou pánve. V naší literatuře byla porodnická anestezie poprvé zmíněna v roce 1876, kdy dr. Křížek popsal podávání chloroformu a éteru k anestezii u císařského řezu [7]. První publikace popisující porodnické využití regionálních nervových blokád, včetně epidurální a spinální, jsou datovány mezi roky 1900 a 1930 [8]. U nás byla porodnická regionální anestezie popsána prof. Klausem v roce 1934 [9] a první epidurální analgezie pak byla podána na přelomu roku 1949–1950 u prof. Kříže na Gynekologicko-porodnické klinice v Brně [10]. Další rozvoj metod porodnické anestezie byl v českých zemích značně ovlivněn rokem 1948 a následujícími politickými změnami. I tak ale díky úsilí dvou velkých postav 70. a 80. let, dr. Matouškové-Hanson a dr. Miloschewského, rozvoj moderních anesteziologických metod v porodnictví pokračoval. Hlavní rozmach v Česku přesto nastal až po roce 1989 a spadá do poloviny 90. let, kdy i u nás nastává rozvoj neuroaxiálních technik, a to jak u porodu, tak u císařského řezu (graf). Zatímco americká Společnost porodnické anestezie – Society for Obstetric Anesthesia and Perinatology (SOAP) byla založena v roce 1968 a britská Obstetric Anaesthetist‘s Association (OAA) hned o rok později v roce 1969, v Česku zakládá dr. Pařízek až v roce 1994 Sekci porodnické analgezie a anestezie při České gynekologicko-porodnické společnosti (SPAA) a během krátké doby přebírá prostřednictvím systému odborných seminářů a sympozií většinu postgraduálního vzdělávání v oblasti porodnické anestezie a analgezie v Česku [11]. Protože SPAA je v rámci České gynekologicko-porodnické společnosti tvořena především porodníky, začala se přirozeně v průběhu času více zabývat perinatologickými otázkami než anesteziologickými, a rozvoj porodnické anestezie, s výjimkou porodní epidurální analgezie, začal poněkud stagnovat. Na kongresu České společnosti anesteziologie, resuscitace a intenzivní medicíny (ČSARIM) ve Zlíně v roce 2009 ale vyvstal požadavek anesteziologické obce vytvořit „anesteziologickou sekci porodnické anestezie“, a proto byla v roce 2010 ordináři porodnické anestezie čtyř velkých fakultních nemocnic vytvořena odborná komise ČSARIM – expertní skupina porodnické analgezie a anestezie (ESPAA) [12]. Prvním nutným krokem ESPAA bylo zmapování stavu anestezie v českých porodnicích. Proto v listopadu 2011 uskutečnila ESPAA projekt OBAAMA-CZ, měsíční národní sledování veškeré anesteziologické činnosti na českých porodních sálech, do kterého se zapojilo přes 50 % českých porodnických pracovišť a které pokrylo 60 % všech porodů v ČR ve sledovaném období [2,3]. A analýza dat získaných v rámci tohoto projektu přinesla četná překvapení!
Graf. Poměr císařských řezů a regionální (neuroaxiální) anestezie v České republice v letech 1993–2011 [3,6] ![Graf. Poměr císařských řezů a regionální (neuroaxiální) anestezie v České republice v letech 1993–2011 [3,6]](https://pl-master.mdcdn.cz/media/image/03328ab79ed1d2a8f809eaa874143046.jpg?version=1537791999)
Srovnání porodnické
Ve srovnání s rokem 2002 stoupl počet císařských řezů skoro na 2násobek a v roce 2011 činil více než 24 % (graf). Rostoucí počet císařských řezů nijak překvapivý není a odpovídá celosvětovému trendu. Poměr porodů ukončených císařským řezem v ČR je srovnatelný s ostatními perinatologicky vyspělými zeměmi – USA 30 %, UK 24 %, Belgie 18 %, Itálie 37 %, Francie 19 %, Austrálie 31 % [13–15]. Lze předpokládat, že se tento poměr bude přes veškerou snahu i nadále zvyšovat, a to díky zvyšujícímu se věku matek, přítomnosti „komorbidit“, zvyšujícímu se počtu stavů po předchozím císařském řezu a z mnoha dalších příčin. Svůj podíl ale nepochybně má i snižující se ochota porodníků „riskovat“ v hraničních porodnických situacích vedení spontánního porodu.
Srovnání anesteziologické
V rámci měsíčního sledování v projektu OBAAMA-CZ byla u císařského řezu v 53 % případů podána anestezie regionální (z toho v 76 % anestezie spinální a ve 14 % anestezie epidurální) a ve 47 % anestezie celková.
Jestliže poměr spontánních porodů vs císařských řezů v Česku odpovídá údajům z vyspělých zemí, pak zastoupení jednotlivých typů anestezie u císařského řezu je u nás zcela mimo světový trend a 47% zastoupení celkové anestezie u císařského řezu v Česku se zcela vymyká jakémukoli srovnání s perinatologicky vyspělými zeměmi! Jen pro srovnání – v USA je celková anestezie u císařského řezu podávána pouze v 5 % případů, stejně tak v Holandsku v 5 %, ve Velké Británii v < 15 %, v Belgii ve 4 %, v Německu v < 10 %, v Izraeli v 15 % případů. V evropském kontextu se ČR blíží pouze Španělsku a Itálii, kde se zastoupení celkové anestezie u císařského řezu pohybuje okolo 30 %, ale i tak je podíl celkové anestezie u nás neobvykle vysoký [13,16–21]. Obecně bývá celková anestezie u císařského řezu podávána především v urgentních situacích, kdy není dostatek času na podání regionální anestezie, anebo při odmítnutí regionální anestezie rodičkou. To znamená, že absolutní většina všech podání celkové anestezie u císařského řezu bývá spojena s urgentním (nikoli akutním!) císařským řezem. A právě z tohoto hlediska je situace u nás alarmující. Pokud totiž vezmeme pouze plánované císařské řezy, to znamená situace nezatížené časovou urgencí, byla v Česku celková anestezie podána v těžko zdůvodnitelných 34 % případů, zatímco například ve Francii je to pouze 1 % [22]! Toto vysoké číslo nelze vysvětlit u nás neobvykle častým odmítnutím regionální anestezie rodičkou (v 15 %) a příčiny je nutno hledat především v rigiditě a konzervativnosti českého porodnictví. Možným důvodem by mohl být sice i nedostatek „lokálních“ zkušeností publikovaných v posledních letech v českých odborných časopisech, a ESPAA si toto vytyčila jako svůj nejdůležitější úkol pro nejbližší období [23], nicméně hlavní příčinou podle všeho je především již zmíněná porodnická rigidita, a to překvapivě i na některých větších pracovištích. Takto je alespoň problém vnímán na většině anesteziologických diskusních fórech, totiž obtížně pochopitelná nechuť porodníků na řadě pracovišť k neuroaxiálním technikám. Tento fakt je ještě výraznější, pokud se podíváme na využití porodní epidurální analgezie. Zatímco ve Velké Británii má epidurální analgezii k porodu aplikováno asi 33 % rodiček, v Holandsku 65 % a v USA dokonce až 77 % [20,24], tak v Česku to je pouze 12 % rodiček [3]! A to jsou výsledky ještě zkresleny velkými porodnickými centry, když například „U Apolináře“, tj. ve Všeobecné fakultní nemocnici v Praze, rodí s epidurální analgezií až 50 % rodiček.
Proč ne celková anestezie
Nepočítáme-li nekonvenční či nouzové anesteziologické metody, jako je hypnóza, akupunktura či lokální infiltrační anestezie, přichází u císařského řezu v úvahu buď anestezie celková nebo regionální. Vzestup centrálních regionálních blokád, tj. neuroaxiálních – epidurální, spinální (subarachnoidální) či kombinovaných spinálně-epidurálních, je v porodnictví celosvětovým trendem. Důvodů je celá řada: zkvalitnění neuroaxiálních technik a současně i jejich rozšíření do dříve dominantních indikací celkové anestezie, jako je placenta praevia, těžká preeklampsie apod [25–27], nebo důvody sociálně-emocionální, tj. „přítomnost“ matky, a stále častěji i otce, u porodu, byť císařským řezem. Ale těmi hlavními důvody jsou v tomto případě medicínské výhody neuroaxiální blokády ve srovnání s celkovou anestezií.
Obecně je dnes široce akceptován názor, že neuroaxiální metody mají mít v porodnictví přednost před celkovou anestezií. Z hlediska matky je riziko celkové ve srovnání s neuroaxiální anestezií u císařského řezu spojováno především s vyšší mortalitou, a to díky výrazně vyššímu riziku neúspěšné intubace s nezajištěním dýchání či aspirací během úvodu do celkové anestezie. Toto tvrzení není dnes již zcela přesné, neboť data z posledních let již naštěstí nejsou tak tvrdá. Jestliže na počátku 90. let byla mateřská mortalita spojená s celkovou anestezií u císařského řezu téměř 17krát vyšší než při neuroaxiální anestezii, tak od přelomu tisíciletí již tento rozdíl není signifikantní [28–30]. Nezměnilo se sice nijak riziko obtížné intubace, to je stále 10krát vyšší než v u netěhotných žen [31–34], ale změnilo se vybavení a schopnost anesteziologů tuto situaci řešit bez závažných následků. Je ale nutno zdůraznit, že díky výraznému rozšíření neuroaxiální anestezie nebyla celková anestezie v mnoha případech podána právě těm rodičkám, u kterých by jinak při úvodu do celkové anestezie, což je onen kritický moment, došlo k závažným komplikacím. Při retrospektivním a nerandomizovaném charakteru většiny publikovaných dat musíme proto srovnání bezpečnosti obou metod, tj. celkové i neuroaxiální anestezie, brát se značnou rezervou.
Důvodů pro preferenci regionální anestezie u císařského řezu je ale mnohem více. S regionální anestezií je spojena menší peroperační i pooperační krevní ztráta [35,36], nižší incidence infekce operační rány [19] a kratší doba pobytu rodičky v porodnici [37], nižší pooperační bolest a nižší spotřeba analgetik [38,39]. Ale i z čistě anesteziologického hlediska je celková anestezie ve srovnání s anestezií regionální spojena se 4násobně vyšším výskytem závažných komplikací [14]! Navíc regionální anestezie, v tomto případě epidurální či kombinovaná spinálně-epidurální, umožňuje postupnou titraci účinku, a tím i vliv na vegetativní systém, především hemodynamickou stabilitu. Ta je přitom jedním z nejpodstatnějších atributů u polymorbidních, především kardiálně kompromitovaných rodiček [40].
Mylná je rovněž široce (a to i mezi anesteziology) rozšířená představa, že celková anestezie je nejrychlejší metodou v akutních stavech. Zkušený anesteziologický tým dokáže podat spinální anestezii v podstatě ve stejném čase, jaký je nutný k přípravě a podání celkové anestezie [41–44]. Absolutně toto platí u již zavedeného epidurálního katétru k porodní analgezii, při níž je přidání anestetické dávky do katétru metodou volby [27,44].
Nejednoznačně zodpovězenou otázkou je vliv anestezie na plod. Dle většiny v poslední době publikovaných dat již není významný rozdíl ve vlivu jednotlivých typů anestezie na adaptaci v termínu porozeného novorozence [29,30,45,46]. V rozporu s tím je ale například australská studie, do které bylo zařazeno více než 50 000 císařských řezů a v níž měla celková anestezie signifikantně větší vliv na zhoršenou adaptaci novorozenců než anestezie regionální [47]. Stejně tak i v italské studii vyšla horší časná adaptace novorozence (Apgar skóre v 1. minutě < 7) po celkové ve srovnání se spinální anestezií [48].
Většina dostupných dat o vlivu typu anestezie na plod navíc pochází z termínových gravidit. O vlivu anestezie na nezralé plody, a především těžce nezralé plody (tj. gestační stáří plodu < 32 týdnů) víme jen málo a je to stále otázkou kontroverze. V klinické praxi se častěji setkáváme s horší poporodní adaptací novorozenců narozených při celkové anestezii matky než při použití neuroaxiálních technik. Předpokládáme, že to nejspíše souvisí s celkově nižší hmotností novorozence (a tedy větším vlivem podaných anestetik matce), nezralým metabolizmem (nezralými detoxikačními schopnostmi) a nezralými plícemi. Studie Laudenbacha a kolegů ale ukázala, že signifikantně významnější negativní vliv na plod než anestezie celková či epidurální měla spinální anestezie [49]. Na podkladě patofyziologie je nejpravděpodobnějším vysvětlením vliv nedostatečné uteroplacentární perfuze při hypotenzi matky, která je u spinální anestezie významně častější než u jiného typu anestezie [50,51]. Zdá se tak, že z hlediska plodu by mohla být nejvýhodnější epidurální anestezie s pomalejším nástupem vegetativní blokády, a tím méně výraznou hypotenzí matky s hypoperfuzí placenty [52].
Volba anestezie
U elektivních výkonů je volba anestezie jasná. Pokud není kontraindikována či pokud není odmítnuta rodičkou, je dnes metodou volby u císařského řezu jednoznačně regionální anestezie. Jestli spinální, epidurální či kombinovaná spinální-epidurální, to již záleží na preferenci konkrétního pracoviště a konkrétního anesteziologa.
V akutních stavech by měla být volba typu anestezie především racionální a měla by vycházet z času do nezbytného vybavení plodu. Neměla by rozhodně podléhat často vysoké úrovni stresu na porodním sále ze strany porodníků. Není výjimečným jevem, že aniž by došlo k významnému zhoršení stavu plodu u po řadu hodin nepostupujícího porodu, je najednou rozhodnutí o operačním ukončení porodu provázeno iracionální urgencí. Je častým a mylným názorem, že podání celkové anestezie je vždy tou nejrychlejší anesteziologickou metodou. Podáním spinální anestezie či především přidáním do již zavedeného epidurálního katétru pro porodní analgezii (tzv „top-up“ anestezie) lze dosáhnout v podstatě srovnatelného času vybavení plodu (tzv. decision-to-delivery interval) jako při podání celkové anestezie [41,43,44,53], ale za výrazně bezpečnějších podmínek pro rodičku. Nutnou podmínkou je pochopitelně vzájemná důvěra mezi porodníky a anesteziology, dobrá spolupráce rodičky i zkušenost a zručnost celého anesteziologického týmu.
Z hlediska plodu nejsou závěry pro volbu ideální anestezie k císařskému řezu jednoznačné, ale především u nezralých plodů lze očekávat zhoršenou adaptaci po celkové anestezii. Při srovnávání vlivů jednotlivých typů anestezie na plod je potřeba si ale uvědomit, že větší vliv na adaptaci novorozence než podaný typ anestezie může mít především jeho případná hypoxie před vlastním císařským řezem [47].
Tab. 1. Volba vhodné anesteziologické techniky dle časového faktoru u rodičky bez zavedeného epidurálního katétru 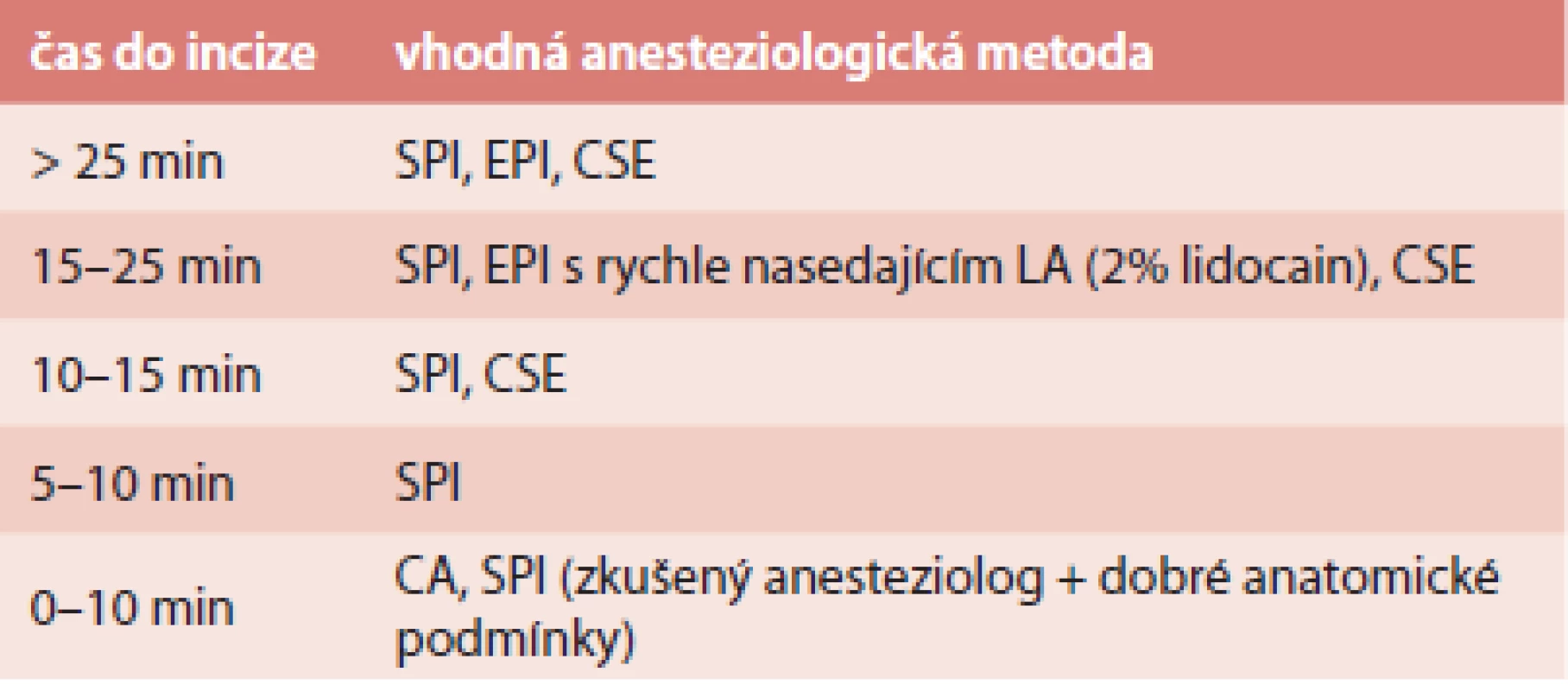
SPI – spinální EPI – epidurální CSE – kombinovaná spinální-epidurální CA – celková anestezie LA – lokální anestetikum Závěrem
Současná porodnická péče vyžaduje především týmový a multidisciplinární přístup. Hlavní podmínkou dobrého týmu je vzájemná důvěra. Porodníci musí věřit svým anesteziologům a anesteziologové musí věřit svým porodníkům. Pokud tomu tak není, a pokud například porodníci bezdůvodně ovlivňují práci anesteziologů, nelze dosáhnout nadstandardních výsledků. Je nasnadě, že viditelně lepších výsledků dosahují ty porodnice, kde se o rodičky starají kombinované, navzájem spolupracující týmy složené ze zkušených porodníků, anesteziologů, neonatologů a porodních asistentek. Situace se totiž za poslední roky významně změnila. Stoupá nejen věk rodiček a počet vícečetných těhotenství, ale častěji se setkáváme i s tím spojeným větším množstvím přidružených onemocnění. Není dnes již výjimkou rodička s těžkým systémovým onemocněním či po orgánové transplantaci. Odráží to i celosvětově stoupající počet porodů císařským řezem. Porodní péče již není otázkou dostupnosti potřebného vybavení, ale otázkou zajištění bezpečného porodu právě pro komplikovaná těhotenství. A z tohoto hlediska regionální anestezie u císařského řezu nabízí nepochybně lepší podmínky než anestezie celková.
Doručeno do redakce dne 4. srpna 2013
Přijato po recenzi dne 12. října 2013
MUDr. Jan Bláha, PhD.
Jan.Blaha@vfn.cz
Klinika anestezie, resuscitace a intenzivní medicíny 1. LF UK a VFN, PrahaExpertní skupina porodnické anestezie a analgezie při ČSARIM
www.karim-vfn.cz
Zdroje
1. The World Bank. Maternal mortality ratio (modeled estimate, per 100,000 live births). Dostupné z WWW: <http://data.worldbank.org/indicator/SH.STA.MMRT>.
2. Nosková P, Bláha J, Klozová R et al. Mýty a realita porodní analgezie ČR: OBAAMA-CZ projekt 2012. Bolest 2012; 15(Suppl 1):18.
3. Štourač P. Obstetric Anaesthesia and Analgesia Month Attributes – reálná zpráva o anesteziologické praxi na českých porodních odděleních. Anest intenziv Med 2013; 24(2): 81–82.
4. Marusičová P. Porodnická anestezie a analgezie v zahraničí. In: Pařízek A (ed) et al. Analgezie a anestezie v porodnictví. Galén: Praha 2012 : 391–397. ISBN 9788072629497.
5. Furmanik J. A survey of anaesthesia for Cesarean section in Poland. Anestezjol Intens Ter 2010; 42(2): 65–69.
6. Pařízek A, Bláha J, Nosková P. Porodnická analgezie a anestezie v České republice v roce 2012. 20. výročí programu postgraduálního vzdělávání. Česká gynekol 2012; 77(4): 246–249.
7. Křížek Č. Základové porodnictví pro lékaře: se zvláštním zřetelem k části operativní. Tiskem a nákladem knihtiskárny Josefa Koláře, Praha 1876.
8. Chestnut DH, Polley LS, Tsen LC (eds) et al. Chestnut‘s Obstetrics Anesthesia: Principles and Practice. 4th ed. Mosby, Elsvier: Philadelphia 2009. ISBN-10 : 0323055419 | ISBN-13 : 978–0323055413.
9. Klaus R. K otázce lumbální anesthesie při císařském řezu. Rozhl Chir Gyn 1934; 13 : 31–97.
10. Kříž J. Epidurální nervový blok v porodnictví. Scripta medica 1953; 3 : 93–104.
11. Pařízek A. Historický vývoj porodnické analgezie a anestezie v České republice. In: Pařízek A (ed) et al. Analgezie a anestezie v porodnictví. Galén: Praha 2012 : 13–17. ISBN 9788072629497.
12. Blaha J. Expertní skupina porodnické anestezie a analgezie (ESPAA). Anest intenziv Med 2013; 24(2): 89–90.
13. Betran AP, Merialdi M, Lauer JA et al. Rates of caesarean section: analysis of global, regional and national estimates. Paediatr Perinat Epidemiol 2007; 21(2): 98–113.
14. Jenkins JG, Khan MM. Anaesthesia for Caesarean section: a survey in a UK region from 1992 to 2002. Anaesthesia 2003; 58(11): 1114–1118.
15. Mardešičová N, Velebil P. Epidemiologie císařského řezu. Postgrad med 2010; 2 : 171–174.
16. Marcus HE, Behrend A, Schier R et al. Anesthesiological management of Caesarean sections: nationwide survey in Germany. Anaesthesist 2011; 60(10): 916–928.
17. Bucklin BA, Hawkins JL, Anderson JR et al. Obstetric anesthesia workforce survey: twenty-year update. Anesthesiology 2005; 103(3): 645–653.
18. Wilkins KK, Greenfield ML, Polley LS et al. A survey of obstetric perianesthesia care unit standards. Anesth Analg 2009; 108(6): 1869–1875.
19. Tsai PS, Hsu CS, Fan YC et al. General anaesthesia is associated with increased risk of surgical site infection after Caesarean delivery compared with neuraxial anaesthesia: a population-based study. Br J Anaesth 2011; 107(5): 757–761.
20. Van Houwe P, Heytens L, Vercruysse P. A survey of obstetric an aesthesia practice in Flanders. Acta Anaesthesiol Belg 2006; 57(1): 29–37.
21. Weiniger CF, Ivri S, Ioscovich A et al. Obstetric anesthesia units in Israel: a national questionnaire-based survey. Int J Obstet Anesth 2010; 19(4): 410–416.
22. Benhamou D, Bouaziz H, Chassard D et al. Anaesthetic practices for scheduled caesarean delivery: a 2005 French national survey. Eur J Anaesthesiol 2009; 26(8): 694–700.
23. Bláha J, Nosková P, Klozová R et al. Současné postupy v porodnické anestezii I – peroperační péče u císařského řezu. Anest intenziv Med 2013; 24(2): 91–101.
24. Cambic CR, Wong CA. Labour analgesia and obstetric outcomes. Br J Anaesth 2010; 105(Suppl 1): i50-i60.
25. Oppenheimer L (Society of Obstetricians and Gynaecologists of Canada). Diagnosis and management of placenta previa. J Obstet Gynaecol Can 2007; 29(3): 261–273.
26. Visalyaputra S, Rodanant O, Somboonviboon W et al. Spinal versus epidural anesthesia for cesarean delivery in severe preeclampsia: a prospective randomized, multicenter study. Anesth Analg 2005; 101(3): 862–868.
27. Levy DM. Emergency Caesarean section: best practice. Anaesthesia 2006; 61(8): 786–791.
28. Hawkins JL. Anesthesia-related maternal mortality. Clin Obstet Gynecol 2003; 46(3): 679–687.
29. Afolabi BB, Lesi FE, Merah NA. Regional versus general anaesthesia for caesarean section. Cochrane Database Syst Rev 2006; 4: CD004350.
30. Reynolds F, Seed PT. Anaesthesia for Caesarean section and neonatal acid-base status: a meta-analysis. Anaesthesia 2005; 60(7): 636–653.
31. Rahman K, Jenkins JG. Failed tracheal intubation in obstetrics: no more frequent but still managed badly. Anaesthesia 2005; 60(2): 168–171.
32. McDonnell NJ, Paech MJ, Clavisi OM et al. Difficult and failed intubation in obstetric anaesthesia: an observational study of airway management and complications associated with general anaesthesia for caesarean section. Int J Obstet Anesth 2008; 17(4): 292–297.
33. Lyons G, Akerman N. Problems with general anaesthesia for Caesarean section. Minerva Anestesiol 2005; 71(1–2): 27–38.
34. Barnardo PD, Jenkins JG. Failed tracheal intubation in obstetrics: a 6-year review in a UK region. Anaesthesia 2000; 55(7): 690–694.
35. Afolabi BB, Lesi FE. Regional versus general anaesthesia for caesarean section. The Cochrane database of systematic reviews 2012; 10: CD004350.
36. Chang CC, Wang IT, Chen YH et al. Anesthetic management as a risk factor for postpartum hemorrhage after cesarean deliveries. Am J Obstet Gynecol 2011; 205(5): 462.e461-e467. Dostupné z DOI: <http://doi: 10.1016/j.ajog.2011.06.068>.
37. Fassoulaki A, Petropoulos G, Staikou C et al. General versus neuraxial anaesthesia for caesarean section: impact on the duration of hospital stay. Journal of obstetrics and gynaecology. J Obstet Gynaecol 2009; 29(1): 25–30.
38. Saracoglu KT, Saracoglu A, Cakar K et al. Comparative study of intravenous opioid consumption in the postoperative period. Biomed Pap Med Fac Univ Palacky Olomouc Czech Repub 2012; 156(1): 48–51.
39. Kessous R, Weintraub AY, Wiznitzer A et al. Spinal versus general anesthesia in cesarean sections: the effects on postoperative pain perception. Arch Gynecol Obstet 2012; 286(1): 75–79.
40. Langesaeter E, Dragsund M, Rosseland LA. Regional anaesthesia for a Caesarean section in women with cardiac disease: a prospective study. Acta Anaesthesiol Scand 2010; 54(1): 46–54.
41. Dahl V, Spreng UJ. Anaesthesia for urgent (grade 1) caesarean section. Curr Opin Anaesthesiol 2009; 22(3): 352–356.
42. Ismail S, Huda A. An observational study of anaesthesia and surgical time in elective caesarean section: spinal compared with general anaesthesia. Int J Obstet Anesth 2009; 18(4): 352–355.
43. Kinsella SM, Girgirah K, Scrutton MJ: Rapid sequence spinal anaesthesia for category-1 urgency caesarean section: a case series. Anaesthesia 2010; 65(7): 664–669.
44. Popham P, Buettner A, Mendola M. Anaesthesia for emergency caesarean section, 2000–2004, at the Royal Women‘s Hospital, Melbourne. Anaesth Intensive Care 2007; 35(1): 74–79.
45. Sigalas J, Galazios G, Tsikrikoni I et al. The influence of the mode of anaesthesia in the incidence of neonatal morbidity after an elective caesarean section. Clin Exp Obstet Gynecol 2006; 33(1): 10–12.
46. Jain K, Bhardwaj N, Sharma A et al. A randomised comparison of the effects of low-dose spinal or general anaesthesia on umbilical cord blood gases during caesarean delivery of growth-restricted foetuses with impaired Doppler flow. Eur J Anaesthesiol 2013; 30(1): 9–15.
47. Algert CS, Bowen JR, Giles WB et al. Regional block versus general anaesthesia for caesarean section and neonatal outcomes: a population-based study. BMC Med 2009; 7 : 20.
48. Mancuso A, De Vivo A, Giacobbe A et al. General versus spinal anaesthesia for elective caesarean sections: effects on neonatal short-term outcome. A prospective randomised study. J Matern Fetal Neonatal Med 2010; 23(10): 1114–1118.
49. Laudenbach V, Mercier FJ, Rozé JC et al. Anaesthesia mode for caesarean section and mortality in very preterm infants: an epidemiologic study in the EPIPAGE cohort. Int J Obstet Anesth 2009; 18(2): 142–149.
50. Liu SS, McDonald SB. Current issues in spinal anesthesia. Anesthesiology 2001; 94(5): 888–906.
51. Lee A, Ngan Kee WD, Gin T. A dose-response meta-analysis of prophylactic intravenous ephedrine for the prevention of hypotension during spinal anesthesia for elective cesarean delivery. Anesth Analg 2004; 98(2): 483–490.
52. Tonni G, Ferrari B, De Felice C et al. Fetal acid-base and neonatal status after general and neuraxial anesthesia for elective cesarean section. Int J Gynaecol Obstet 2007; 97(2): 143–146.
53. Hillyard SG, Bate TE, Corcoran TB et al. Extending epidural analgesia for emergency Caesarean section: a meta-analysis. Br J Anaesth 2011; 107(5): 668–678.
Štítky
Dětská gynekologie Gynekologie a porodnictví Reprodukční medicína
Článek EditorialČlánek Dopravní úrazy těhotných ženČlánek Porodníkem v ZambiiČlánek Autorský rejstříkČlánek Seznam lektorů/recenzentůČlánek Rejstřík klíčových slov
Článek vyšel v časopisePraktická gynekologie
Nejčtenější tento týden
2013 Číslo 4- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
-
Všechny články tohoto čísla
- Editorial
- Riziko trombózy při užívání hormonální antikoncepce z pohledu hematologa
- Může antikoncepce ovlivnit demografické ukazatele?
- Porodnická anestezie – Česká republika versus svět
- Mrtvorozenost – trvající problém perinatální péče
- Farmakologické možnosti redukce krevní ztráty u laparoskopické myomektomie
- Vliv pánevní exenterace na sexualitu ženy
- Dopravní úrazy těhotných žen
- Principy a výsledky Národního registru asistované reprodukce
- Organizace lékařské péče v oblasti asistované reprodukce na Ukrajině (mýtus a realita)
- Avastin v 1. linii léčby metastatického karcinomu prsu – naše zkušenosti: kazuistika
- Očekávání rodiček versus nemocniční realita u plánovaného císařského řezu
- První pomoc z právního pohledu
- Screening sporadického kolorektálního karcinomu v ČR
- Překvapení první aneb Lekce první pomoci pro profesionální zdravotníky netradičně
- Porodníkem v Zambii
-
Kolorektální karcinom: průvodce onemocněním
Edukační DVD - Petr Křepelka. Hormonální antikoncepce – zásady bezpečné praxe.
- Jiří Špaček, Vladimír Buchta, Petr Jílek a kolektiv. Vulvovaginální dyskomfort a poruchy poševního prostředí.
- Autorský rejstřík
- Seznam lektorů/recenzentů
- Rejstřík klíčových slov
- Praktická gynekologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Riziko trombózy při užívání hormonální antikoncepce z pohledu hematologa
- Mrtvorozenost – trvající problém perinatální péče
- Petr Křepelka. Hormonální antikoncepce – zásady bezpečné praxe.
- Principy a výsledky Národního registru asistované reprodukce
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



