-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Dynamika vývoja psychosociálnej záťaže prežívajúcich pacientok s karcinómom prsníka: klinický úspech s psychosociálnymi dôsledkami
The Dynamics of Psychosocial Burden Development in Breast Cancer Survivors: Clinical Success with Psychosocial Consequences
Backgrounds:
Modified radical mastectomy (MRM) and breast-conserving surgery (lumpectomy, quadrantectomy – BCS) have shown equivalent clinical outcome in early stage breast cancer. On the other hand, quality of life and, probably, survival time of these patients are negatively influenced by fear of cancer recurrence, leading to episodes of anxiety, depression, and frustration, and, subsequently, physical, marital, sexual, and social functioning disorders. The aim of the present study was to analyze the dynamics and qualitative changes in psychosocial morbidity outcomes in breast cancer survivors one and three years after MRM versus BCS.Methods:
A survey evaluating psychosocial morbidity of patients was performed by distributing Slovak version of the standardised EORTC-QLQ.C30 : 3 and EORTC-QLQ-BR23 questionnaires provided by the European Organisation for Research and Treatment of Cancer. The survey was performed in both arms of breast cancer patients surviving one and three years after MRM versus BCS.Results:
Patients surviving one year post MRM or BCS scored their quality of life rather low (2–4, very bad – acceptable), while 78% patients surviving three years after BSC scored considerably higher (5–6, good – very good). However, 22% of patients in this arm considered their quality of life bad, scoring comparably with patients in the MRM arm. While psychosocial burden and behavioural risk profile remain fully expressed in MRM-treated breast cancer patients three years post surgery, the patients surviving three years after BCS suffer from significant emotional dysfunction.Conclusion:
The shift in the quality and intensity of psychosocial dysfunction symptoms in breast cancer patients surviving three years after BCS requires greater attention related to the need for appropriate community-based psychosocial interventions and psychosocial prevention due to the negative impact of continuing and even accelerated psychosocial distress on the quality of life of surviving patients and remission period of the malignant disease.Key words:
breast cancer – survival – psychosocial morbidity – quality of life – psychosocial intervention
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.
Autoři: V. Bencová 1; V. Bella 1; J. Švec 2
Působiště autorů: I. onkologická klinika Lekárskej fakulty UK a Onkologického ústavu sv. Alžbety, Bratislava, Slovenská republika 1; Onkologická klinika, Slovenská zdravotnícka univerzita, Bratislava, Slovenská republika 2
Vyšlo v časopise: Klin Onkol 2011; 24(3): 203-208
Kategorie: Původní práce
Souhrn
Východisko:
U včasných foriem karcinómu prsníka priniesla modifikovaná radikálna mastektómia (MRM) i semi-konzervatívna prsník-záchovná chirurgia (BCS – Breast Conserving Surgery, lumpektómia, kvadrantektómia) ekvivalentné klinické výsledky. Na druhej strane – bez ohľadu na rozsah chirurgickej intervencie – je kvalita života a pravdepodobne i priemerná doba prežívania pacientok negatívne ovplyvnená obavami z rekurencie nádorovej choroby a dôsledkami agresívnej terapie, ktoré vyvolávajú epizódy anxiozity, depresie a frustrácie sprevádzané kognitívnymi, emocionálnymi a behaviorálnymi poruchami v oblasti ich fyzikálnej, rodinnej, sexuálnej a sociálnej funkčnosti. Cieľom našej štúdie bolo analyzovať dynamiku vývoja psychosociálnej záťaže a kvalitatívne zmeny jej symptomatológie u prežívajúcich pacientok jeden a tri roky po MRM verzus BCS.Metódy:
K posúdeniu miery psychosociálnej morbidity u operovaných pacientok boli použité štandardizované dotazníky Európskej organizácie pre výskum a liečenie rakoviny – dotazník EORTC QLQ-C30.3 (Quality of Life-C.30.3) a jeho modul EORTC QLQ - BR23, poskytnuté touto medzinárodnou organizáciou v slovenskej verzii. Analýzy boli prevedené v dvoch ramenách pacientok jeden a tri roky po MRM vs BCS.Výsledky:
Skóre kvality života pacientok 1 rok po MRM i po BCS sa pohybovalo v nízkych číslach (2–4, veľmi zlá – znesiteľná). Tri roky po operácii 78 % pacientok po BCS skórovalo v rozpätí 5–6 (dobrá – veľmi dobrá) až 22 % pacientok udávalo nízke skóre kvality života porovnateľné so skupinou pacientok po MRM. Kým psychosociálna záťaž a prejavy rizikového behaviorálneho profilu pretrvávajú u pacientok po MRM v plnom rozsahu aj tri roky po operácii, pacientky prežívajúce tri roky po BCS trpia zvýšenou emocionálnou dysfunkciou.Záver:
Posun kvality a intenzity symptómov psychosociálnej morbidity pacientok 3 roky po BCS si vyžaduje zvláštnu pozornosť na mimo nemocničnú psychosociálnu intervenciu a psychosociálnu prevenciu vzhľadom na negatívny dopad pretrvávajúcej a meniacej sa psychosociálnej záťaže na kvalitu života a prežívajúcich pacientok a dĺžku trvania remisie nádorového ochorenia.Kľúčové slová:
karcinóm prsníka – prežívanie – psychosociálna morbidita – kvalita života – psychosociálna intervenciaÚvod
Kumulatívne údaje o incidencii malígnych ochorení a o mortalite onkologických pacientov, ako i údaje o prežívaní pacientov s diagnózou rakoviny, ktorí sa podrobili komplexnej kuratívnej liečbe v ostatných dvadsiatich rokoch, poukazuje na pozitívne trendy a pokrok v klinickom manažmente týchto vážnych život ohrozujúcich ochorení v krajinách vyspelej Európy. Napriek vzostupnej tendencii výskytu malígnych ochorení vo väčšine európskych štátov klesá mortalita a zároveň stúpa počet osôb, ktoré prežívajú s diagnózou nádorovej choroby viac ako päť rokov [2].
Ďaleko najčastejšou formou nádorovej choroby u žien a druhou najčastejšou chorobou (po karcinóme hrubého čreva) v populácii je karcinóm prsníka. Aj v prípade mammárneho karcinómu bol v Európe vrátane Slovenskej republiky zaznamenaný vzrast jeho incidencie. Podľa údajov Svetovej zdravotníckej organizácie však v ostatných dvoch desaťročiach pozorujeme v Európe pokles mortality pacientov s karcinómom prsníka (s výnimkou štyroch krajín – obr. 1) až o 45 % [3]. Výrazný pokrok v poklese mortality na mammárny karcinóm sa dosiahol vďaka skvalitneniu screeningu včasných štádií nádoru po zavedení ultrasonografických a mamografických vyšetrení do rutinnej klinickej praxe, a vďaka pokroku v metodológii a stratégii protinádorovej liečby [2,16,17].
Obr. 1. Percentuálne zmeny mortality pacientok s karcinómom prsníka v 18 krajinách Európy v období rokov 1998–2006 podľa štatistiky WHO. Podľa [2]. ![Percentuálne zmeny mortality pacientok s karcinómom prsníka v 18 krajinách Európy v období rokov 1998–2006 podľa štatistiky WHO. Podľa [2].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/69afb2de24aa35330755a2505e93dd11.jpeg)
Napriek tomu, že štatistické údaje o prežívaní pacientok s karcinómom prsníka sú menej presné, nedávne metaanalýzy prežívania priniesli relevantné údaje o tom, že päťročné prežívanie pacientok s liečeným karcinómom prsníka v Európe dosahuje v relácii k rozsahu a agresivite ochorenia 65–82 %. Zmeny v mortalite prežívajúcich pacientok s karcinómom prsníka v 20 krajinách Európy v rozpätí rokov 1989–2006 (obr. 1), analyzované na základe WHO štatistických dát z roku 2008 potvrdzujú celkový pokles mortality na toto zhubné ochorenie vo väčšine európskych štátov v rozpätí 8–45 % [4]. Z pacientov, ktorí prežívajú kritické päťročné obdobie po liečbe všetkých typov malígnych nádorových ochorení tvorí podiel pacientok s karcinómom prsníka v celosvetovom meradle až 23 % [9,20]. To znamená, že globálne musí každoročne 9,5 milióna žien čeliť diagnóze karcinómu prsníka a naučiť sa žiť s touto progresívnou chorobou aj v bezrelapsovom štádiu po absolvovaní zaťažujúcej a často mutilačnej kuratívnej liečby [18]. Na Slovensku pri ročnom náraste novodiagnostikovaných mammárnych karcinómov o viac ako 2000 (2 198 prípadov v roku 2006 – 17,7 % všetkých novodiagnostikovaných malignómov [23]) stúpa každoročne počet prežívajúcich pacientok najmenej o 1 200 dispenzarizovaných osôb. V časovej dimenzii piatich rokov u nás tak pribúda viac ako 6 000 prežívajúcich pacientok, ktorým utrpenie z diagnózy a liečby karcinómu prsníka nekončí. V bezrelapsovom období sa pacientky musia vyrovnávať s dôsledkami agresívnej i semi-radikálnej prsník-záchovávajúcej chirurgickej liečby (bolesť, asymetria prsníkov, fibróza ramena, edém hornej končatiny) a následnej adjuvantnej cytodeštrikčnej terapie (únava, nespavosť, slabosť). Psychosociálnu záťaž navyše potencuje strach z rekurencie nádorovej choroby, pocit straty ženskosti, bezmocnosti a osamelosti, zmeny v sexuálnej sfére, zníženie fyzickej, rodinnej a sociálnej funkčnosti. Napriek tomu, že časť pacientok sa vyrovnáva so svojim ochorením a pozitívne ochoreniu vzdoruje, u veľkého podielu prežívajúcich pacientok sa v dôsledku psychosociálnej záťaže vyvíja behaviorálny rizikový profil, ktorý znižuje celkovú kvalitu života prežívajúcich pacientok a ktorý ústi do sociálnej izolácie, apatie, straty záujmu o život a o jeho náplň.
Doterajšie analýzy psychosociálnej morbidity sú zväčša zamerané na dve základné premenné: anxiodepresívne stavy vyplývajúce z diagnózy a liečby nádorovej choroby a prejavy poklesu funkčnosti v kognitívno-behaviorálnej sfére. Cieľom tejto štúdie bolo analyzovať mieru a dynamiku psychosociálnej morbidity a jej dôsledkov na kvalitu života prežívajúcich pacientok s karcinómom prsníka liečených modifikovanou radikálnou mastektómiou (MRM) alebo prsník-zachovávajúcou chirurgickou liečbou (BCS) a následnou adjuvantnou rádioterapiou jeden a tri roky po chirurgickej liečbe formou štandardizovaného dotazníkového prieskumu.
Materiál a metódy
Pacientky
Do súboru bolo zaradených a hodnotených celkom 125 pacientok s karcinómom prsníka prežívajúcich v bezrelapsovom období 1–3 roky. Skupinu pacientok po MRM (T2b–T3) tvorilo 47 pacientok (vekový priemer 53,5 rokov ± 17,0 rokov), do skupiny pacientok po BCS (Tis–T2a) bolo zaradených 78 pacientok (vekový priemer 51,4 rokov ± 14,9 rokov). Pre zachovanie relatívnej homogénnosti súboru boli zo štúdie vylúčené 2 pacientky s diagnostikovanou vážnou komorbiditou, ako aj 2 pacientky, ktoré sa podrobili semi-radikálnej liečbe (lumpektómia, kvadrantektómia) a následnej MRM pre rekurenciu ochorenia. Štúdia bola povolená Etickou komisiou a riaditeľstvom pracoviska a bola prevedená na základe informovaného súhlasu pacientok. Hodnotenie miery psychosociálnej záťaže a kvality života prežívajúcich pacientok 1 rok (± 3,7 mesiacov) a 3 roky (± 4,2 mesiacov) po ukončení liečby bolo analyzované pomocou štandardizovaných verifikovaných dotazníkov.
Dotazníky
K štúdii boli použité štandardizované dotazníky Európskej organizácie pre výskum a liečenie nádorov (EORTC) vydané touto medzinárodnou organizáciou v oficiálnej slovenskej verzii. 125 pacientok v dvoch ramenách štúdie zodpovedalo otázky v dotazníkoch počas pravidelných kontrolných vyšetrení na mammologickej ambulancii tunajšieho pracoviska. EORTC QLQ-C30.3 dotazník [1] obsahuje otázky zamerané na päť funkčných škál, ktoré hodnotia fyzikálnu, rodinnú, emocionálnu, kognitívnu a sociálnu funkčnosť, tri funkčné škály zamerané na klinickú symptomatológiu a samostatnú 7-bodovú škálu hodnotiacu celkovú a na chorobu viazanú kvalitu života onkologických pacientov. Dotazník EORTC QLQ-B23 [24] je modulom predchádzajúceho dotazníka určeného pre pacientky s karcinómom prsníka, určený na hodnotenie nežiadúcich účinkov liečby a následných emocionálnych dysfunkcií. Oba dotazníky sú postavené na skórovaní aktuálnych pocitov psychosociálnej deteriorácie pacientok na štvorbodovej Likertovej škále (vôbec nie, trochu, dosť, veľmi). Kalkulácia hrubého skóre, lineárnej transformácie do škály 1–100 a štatistického hodnotenia boli prevedené podľa EORTC QLQ-C30.3 manuálu a validita výsledkov bola štatisticky verifikovaná.
Výsledky
Kvalita života prežívajúcich pacientok s karcinómom prsníka
Porovnanie celkovej kvality života pacientok s karcinómom prsníka prežívajúcich 1 a 3 roky po MRM alebo BCS skórovanej na 7-bodovej škále (veľmi zlá – výborná) ilustruje obr. 2. Analýza skóre kvality života prežívajúcich pacientok v oboch ramenách štúdie ukázala, že u pacientok prežívajúcich 3 roky po mastektómii sa kvalita života zásadne nezmenila oproti jednoročnému prežívaniu: Tieto pacientky zhodne hodnotia kvalitu svojho života za veľmi zlú až znesiteľnú (skóre 1–5, priemer 3,7 vs 3,5 SD 0,14, p NS). Rovnaké skóre kvality života udávajú i pacientky prežívajúce s liečeným karcinómom prsníka 1 rok po záchovnej chirurgickej liečbe (lumpektómia, priemer 3,4). V skupine 78 % pacientok prežívajúcich 3 roky po BCS došlo k výraznému zlepšeniu celkovej kvality života v rozpätí skóre 4–6 (skôr dobrá až veľmi dobrá, priemer 5,6 SD 1,20, p < 0,05). Naproti tomu 22 % prežívajúcich žien po BCS skórovala podstatne nižšie a hodnotila kvalitu svojho života ako skôr zlú (skóre 2–4, priemer 3,5 SD 1,41 p < 0,001).
Obr. 2. Variabilita kvality života prežívajúcich pacientok s karcinómom prsníka 1 a 3 roky po MRM vs BCS podľa skóre odpovedí dotazníku EORTC QLQ-C30.3. 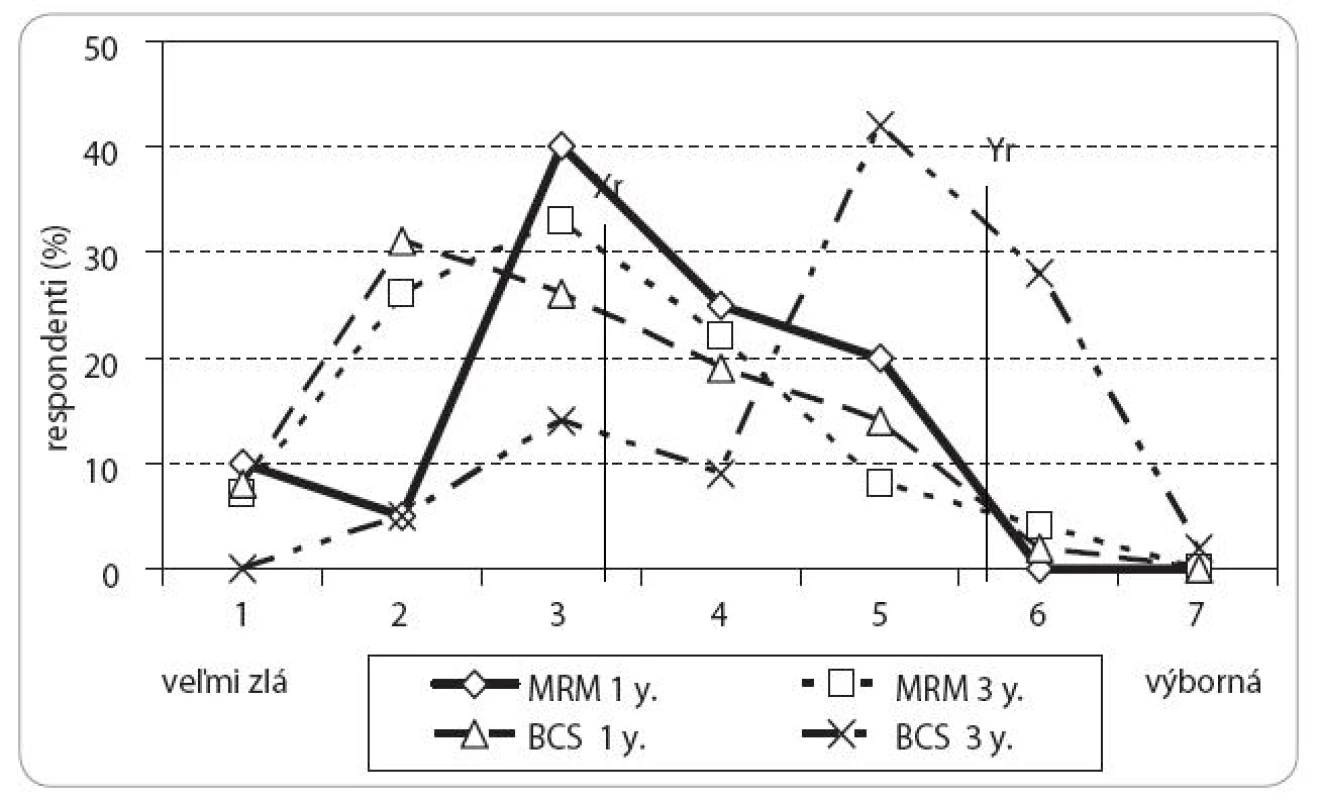
V celom súbore žiadna z pacientok bez ohľadu na rozsah chirurgického výkonu a časovej závislosti od ukončenia liečby nehodnotila kvalitu svojho života ako výbornú (skóre 7).
Psychosociálne determinanty kvality života prežívajúcich pacientok s karcinómom prsníka
Porovnanie psychosociálnej záťaže pacientok jeden rok po MRM verzus BCS podľa emocionálnych parametrov zodpovedá nízkemu skóre kvality života oboch týchto skupín žien (tab. 1). Výnimkou sú parametre sexuálnej funkčnosti, pocitov straty ženskosti, obavy zo straty práce a pocitov neistoty, osamelosť a obavy z budúcnosti, ktoré sú výraznejšie u prežívajúcich pacientok po MRM. Emocionálna dysfunkcia s prejavmi anxiety, nervozity, iritability, finančných obáv, ako i klinické symptómy – únava a bolesť, sú skórované podobne v skupine pacientok po MRM i po BCS. V období troch rokov prežívania po ukončení liečby dochádza u operovaných pacientok k divergencii symptómov psychosociálnej morbidity. Na rozdiel od prežívajúcich pacientok s karcinómom prsníka tri roky po MRM sa skóre všetkých ukazovateľov signifikantne nemení, pacientky tri roky po BCS skórovali signifikantne vyššie u ukazovateľov emocionálnych dysfunkcií – u anxiety, nervozity, iritability, osamelosti a obáv z budúcnosti.
Tab. 1. Skóre psychosociálnej dysfunkcie u prežívajúcich pacientok s karcinómom prsníka 1 a 3 roky po MRM vs BCS podľa odpovedí v dotazníku EORTC QLQ-C30.3. (lineárne skóre 1–100) 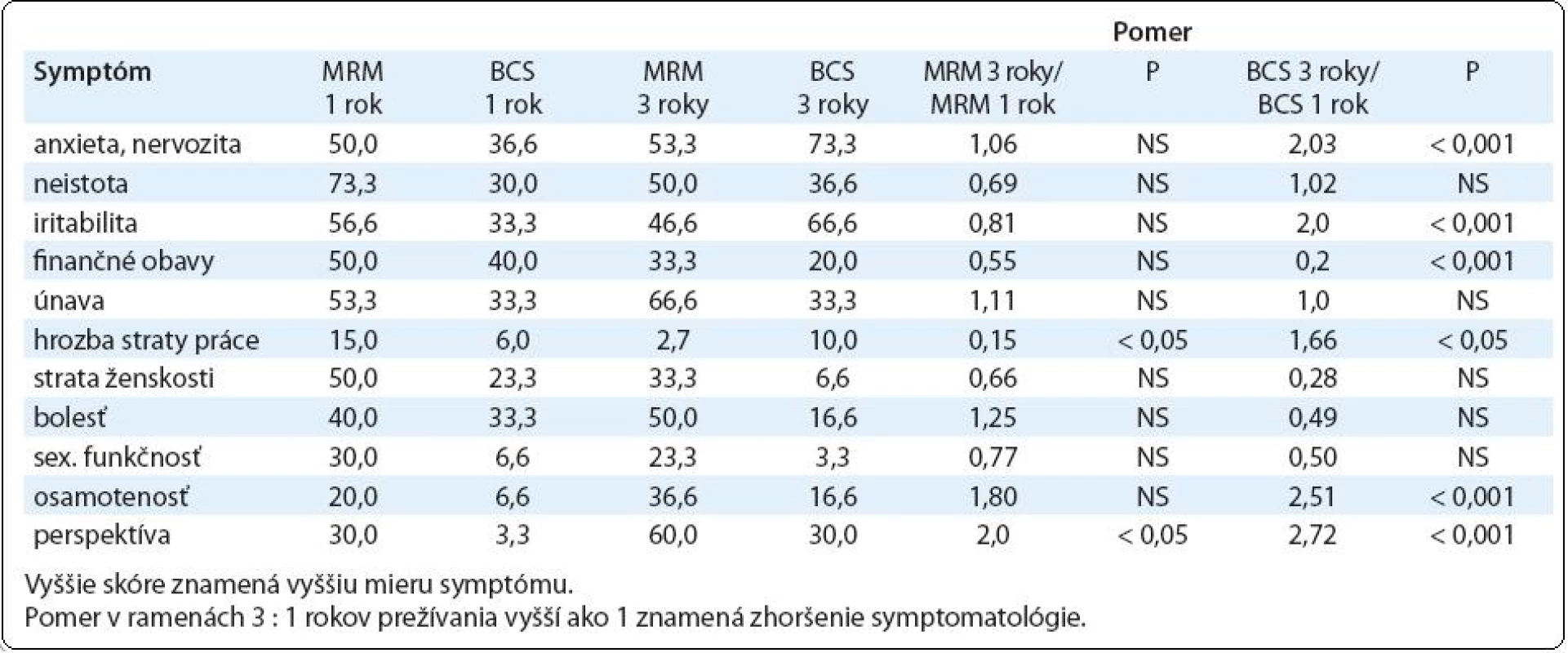
Porovnanie pretrvávajúcich nežiaducich dôsledkov protinádorovej terapie a psychosociálnej dysfunkcie prežívajúcich pacientok s karcinómom prsníka jeden a tri roky po MRM verzus BCR sumarizuje obr. 3. Skóre klinických i psychosociálnych parametrov 1 rok po MRM i BCS sa signifikantne nelíši. V období troch rokov od operácie v skupine pacientok po MRM sa skóre klinickej symptomatológie a psychosociálnej dysfunkcie výrazne nemení, v skupine pacientok po BCS tri roky po operácii dochádza k výraznej divergencii klinických a psychosociálnych parametrov: V porovnaní skóre klinickej symptomatológie pacientok 3 roky po MRM, u pacientok prežívajúcich tri roky po BCS bol zaznamenaný posun skóre do oblasti minimálnych klinických symptómov (Xr = 52, SD 13,4 vs Yr 27, SD 11,3 p < 0,001). Pri skórovaní parametrov psychosociálnej záťaže pacientky tri roky po BCS bol zaznamenaný posun do vyšších parametrov kvality života (Xr = 59, SD 5,7 vs Yr = 80, SD 2,2, p < 0,01). Vo funkčnej škále psychosociálnej záťaže bol nižší posun v skóre kvality života zaznamenaný v parametroch pretrvávajúcej rodinnej (únava) a emocionálnej (anxieta, iritabilita, osamelosť) dysfunkcie.
Obr. 3. Porovnanie klinickej symptomatológie a psychosociálnej záťaže prežívajúcich pacientok s karcinómom prsníka 1 a 3 roky po MRM versus BCS podľa skóre v dotazníku EORTC QLQ-B23. 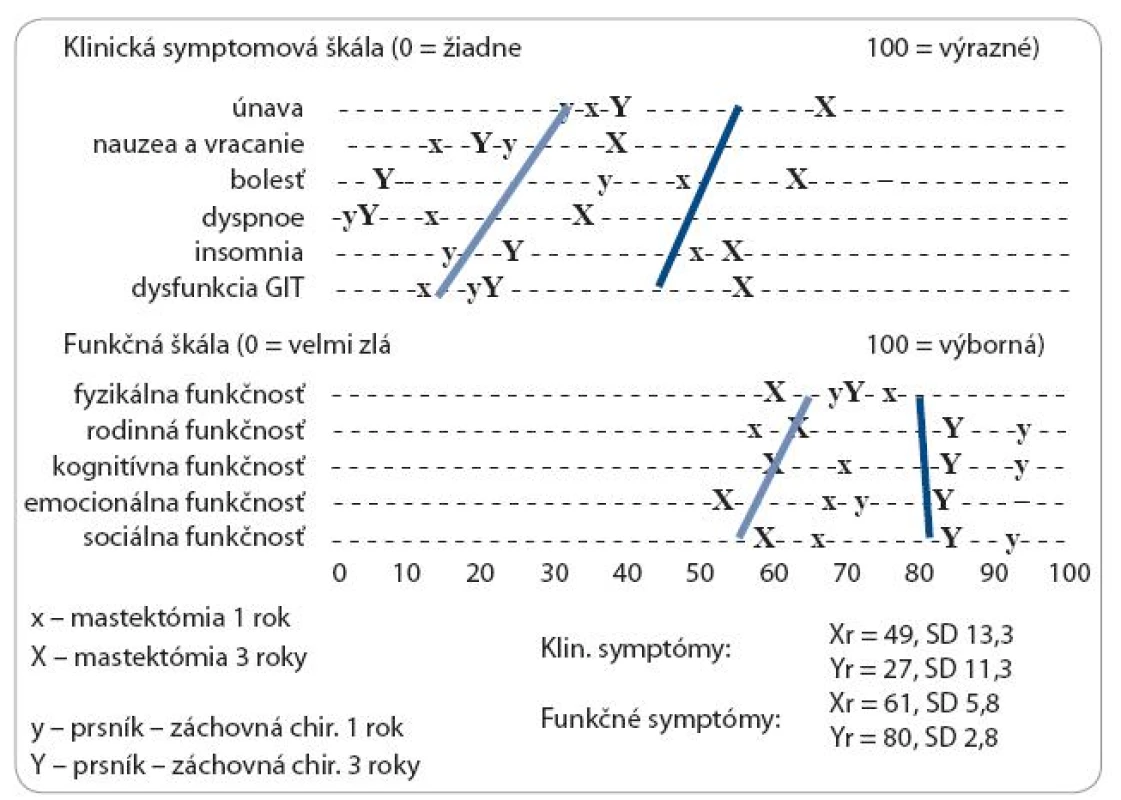
Diskusia
Podobne ako v iných európskych krajinách, i na Slovensku sú liečené pacientky s karcinómom prsníka najpočetnejšou skupinou prežívajúcich osôb s diagnózou nádorovej choroby. 2 000 novodiagnostikovaných karcinómov každoročne znamená, že v 4,6-miliónovej populácii rok po roku narastá počet pacientok, ktoré žijú v strachu a neistote z budúcnosti, z pocitu hrozby predčasnej smrti, z pocitu straty ženskosti, z frustrácie a ďalších emocionálnych disparít, ktoré zásadne znižujú kvalitu ich života [12]. Psychosociálna záťaž pretrváva i u pacientok, ktoré podstúpili prsník-záchovnú chirurgickú liečbu s minimálnou telesnou mutiláciou [7, 21, 22].
Ganzová et al [8,9], Burgess et al [4] a ďalší v rozsiahlych klinických štúdiách ukázali, že psychosociálna záťaž z diagnózy a liečby mammárneho karcinómu klesá do jedného roku po ukončení liečby, ale u časti pacientov pretrváva dlhodobo. Psychosociálna morbidita má nielen negatívny dopad na kvalitu života pacientok, ale môže negatívne vplývať aj na priemernú dobu ich prežívania [15]. Naše výsledky ukázali, že miera psychosociálnej záťaže a kvality života je dynamický a zároveň kvalitatívne diferencovaný proces, kde aj tri roky po prsník-záchovnej chirurgickej liečbe malých, včas diagnostikovaných mammarných karcinómov, pretrvávajú – a v niektorých parametroch narastajú – prejavy emocionálnych a sociálnych porúch. Výsledkom takto zmenenej kvality života prežívajúcich pacientok je pocit straty vlastného „ja“, straty hodnoty osobnosti, zmena osobnostných čŕt, zmena v manželských a partnerských vzťahoch a emocionálne poruchy, ktoré vedú k vývoju rizikového behaviorálneho profilu, sociálnej izolácii a strate schopnosti čeliť nádorovému ochoreniu. Naše analýzy potvrdili, že viac ako 70 % prežívajúcich pacientok s karcinómom prsníka sa postupne vyrovnáva s dôsledkami nádorovej choroby. Klesá pocit straty ženskosti, miznú pocity straty sexuálnej funkčnosti, vyrovnáva sa fyzická a rodinná funkčnosť. Na druhej strane u väčšiny týchto pacientok stúpa pocit neistoty, nervozita, podráždenosť a iritabilita, ktorá s každou kontrolou v ambulancii postupne graduje. Tento proces dynamickej psychosociálnej záťaže je potencovaný permanentnou slabosťou a klinickými symptómami, ktoré sú nežiaducim dôsledkom liečby (bolesť, fibróza ramena, gastrointestinálne ťažkosti, nespavosť). Rizikový behaviorálny profil prežívajúcich pacientok, ktorý sa vyvíja najmä u mladších a psychicky labilnejších žien, zahrňuje nielen poruchy v kognitívnej a behaviorálnej sfére: Pacientky žijúce v neustálej neistote, frustrácii a depresii sa postupne izolujú od prirodzených sociálnych väzieb a prechádzajú do sociálnej izolácie [4,14,19] s negatívnym dopadom na kvalitu ich života a na schopnosť nádorovej chorobe čeliť a vyrovnávať sa s jej dôsledkami (coping) [20].
Poskytovatelia zdravotnej starostlivosti kladú dôraz na klinické parametre zdravotnej starostlivosti (úspešnosť liečby, vedľajšie príznaky kuratívnej liečby, priemerná doba prežívania), menej pozornosti venujú psychologickým a sociálnym dôsledkom nádorovej choroby v jej celkovej trajektórii – od diagnózy až po ukončenie liečby a následnú dispenzarizáciu. Anxiozitu a depresiu pacientok považujú za „normálnu“ súčasť nádorového procesu. Pacientky sú odkázané na emocionálnu oporu, ktorú hľadajú u rodinných príslušníkov, prípadne u ústavného psychológa. V post-terapeutickom období však väčšinou absentuje akákoľvek psychosociálna intervencia s výnimkou programov poskytovaných mimovládnymi neziskovými organizáciami (Liga proti rakovine). Vo vyspelých európskych krajinách – v USA a v Austrálii – je, na rozdiel od našich podmienok komplexnej zdravotnej starostlivosti, zavedený systém psychosociálnej starostlivosti o hospitalizované i dispenzarizované pacientky a ich rodinných príslušníkov, ktorú poskytujú onkologickí sociálni pracovníci s vysokoškolským vzdelaním, ktorí sú na svoju intervenčnú úlohu cielene odborne pripravovaní a ktorí sú začleňovaní do tímu ošetrovateľského personálu [5,6,12]. Závažnosť psychosociálneho kontextu rakoviny a potreba integrovať psychosociálnu starostlivosť o onkologických pacientov do komplexnej klinickej praxe bude predmetom rokovania Americkej asociácie onkologických sociálnych pracovníkov (AOSW) na medzinárodnej konferencii na tému „Onkologickí sociálni pracovníci ako lídri v novej ére liečby nádorov“ v St. Louis, Mo. USA v máji 2011. Predložená práca a jej výsledky poukazujú na potrebu prípravy vysokoškolsky vzdelaných odborníkov v psychosociálnej onkológii a nevyhnutnosť poskytovať odbornú psychosociálnu intervenčnú pomoc a podporu nielen hospitalizovaným onkologickým pacientom, ale i pacientom, ktorí s touto chorobou prežívajú i mimo nemocničného prostredia.
Záver
Miera psychosociálnej mortality prežívajúcich pacientok jeden rok po MRM alebo BCS v našom súbore jednoznačne ukázala, že prežívajúce pacientky trpia na dôsledky psychosociálnej záťaže vyplývajúcej najmä z pocitu strachu z rekurencie karcinómu prsníka a následných funkčných, emocionálnych, kognitívnych a sociálnych porúch bez ohľadu na rozsah chirurgického zákroku. Miera psychosociálnej záťaže u pacientok po MRM pretrváva aj tri roky po ukončení liečby. Výsledky ukázali, že s odstupom času 3 rokov od ukončenia liečby pomocou prsník-záchovnej chirurgickej liečby (BCS) dochádza u týchto pacientok ku kvalitatívnej zmene psychosociálnej záťaže z anxio-depresívnych stavov do oblasti psychickej lability ako dôsledku stúpajúcej neistoty nervozity, iritability, bezmocnosti a osamelosti vo svojom trápení. Je zrejmé, že bez adekvátnej psychosociálnej intervencie pretrvávajúca symptomatológia psychosociálnej morbidity zhoršuje kvalitu života pacientok a ich rodinných príslušníkov v oboch skupinách, negatívne ovplyvňuje výsledky liečby a znižuje schopnosť prežívajúcich pacientok nádorovej choroby vzdorovať. Výsledky práce potvrdzujú urgentnú potrebu prevencie psychosociálneho distresu spojeného s nádorovou chorobou formou adekvátnej odbornej psychosociálnej intervencie.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do bi omedicínských časopisů.PhDr. Viera Bencová, PhD.
I. Onkologická klinika LF UK
Onkologický ústav sv. Alžbety
Heydukova 10
812 50 Bratislava
Slovenská republika
e-mail: jsvec@ousa.sk
Zdroje
1. Aaronson NK, Ahmedzai S, Bergman B et al. The European Organization for Research and Treatment of Cancer QLQ-C30: a quality of life instrument for use in international clinical trials in oncology. J Natl Cancer Inst 1993; 85(5): 365–376.
2. Autier P, Ait Ouakrim D. Determinants of the number of mammography units in 31 countries with significant mammography screening. Br J Cancer 2008; 99(7): 1185–1190.
3. Autier P, Boniol M, La Vecchia C et al. Disparities in breast cancer mortality trends between 30 European countries: retrospective trend analysis of WHO mortality databases. BMJ 2010; 341: c3620.
4. Berrino F, De Angelis R, Sant M et al. Survival for eight major cancers and all cancers combined for European adults diagnosed in 1995–1999: results of the EUROCARE-4 study. Lancet Oncol 2007; 8(9): 773–783.
4. Burgess C, Cornelius V, Love S et al. Depression and anxiety in women with breast cancer: five years observation cohort study. BMJ 2005; 330(7493): 702–710.
5. Clark EJ. The importance of research in oncology social work. In: Lauria M, Clark EJ, Hermann J et al (eds). Social Work in Oncology. Atlanta, Ga: Am Cancer Society Press 2001.
6. Davis C. Psychosocial needs of women with breast cancer: how can social workers make a difference? Health Soc Work 2004; 29(4): 330–334.
7. Engel J, Kerr J, Schlesinger-Raab A et al. Quality of life following breast-conserving therapy or mastectomy: results of a 5 year prospective study. Breast J 2004; 10(3): 223–231.
8. Ganz PA, Desmond KA, Leedham B et al. Quality of life in long-term, disease-free survivors of breast cancer: a follow-up study. J Natl Cancer Inst 2002; 94(1): 39–49.
9. Ganz PA, Hahn EE. Implementing a survivorship care plan for patients with breast cancer. J Clin Oncol 2008; 26(5): 759–767.
10. Grassi L, Travado L. The role of psychosocial oncology in cancer care. In: Coleman MP, Alexe DM, Albrecht T et al (eds). Responding to the challenge of cancer in Europe. Ljubljana: Radovlica 2008.
11. Hewitt M, Greenfield S, Stovall E. From cancer patient to cancer survivor: lost in transition. Washington DC: The National Academies Press 2006.
12. Hodgkinson K, Butow P, Hunt GE et al. Breast cancer survivors’ supportive care needs 2–10 years after diagnosis. Support Care Cancer 2007; 15(5): 515–523.
13. Holzner B, Kemmler G, Kopp M et al. Quality of life in breast cancer patients – not enough attention for long-term survivors? Psychosomatics 2001; 42(2): 117–123.
14. IASWR Report to the National Cancer Institute. Social Worker’s contribution to research on cancer prevention, detection, diagnosis, treatment and survivorship. Nat Cancer Inst 2003 : 44.
15. Kroenke CH, Kubzansky LD, Schernhammer ES et al. Social networks, social support, and survival after breast cancer diagnosis. J Clin Oncol 2005; 24(7): 1105–1111.
16. Kumle M. Declining breast cancer incidence and decreased HRT use. Lancet 2008; 372(9639 : 608–610.
17. Levi F, Bosetti C, Lucchini F et al. Monitoring the decrease in breast cancer mortality in Europe. Eur J Cancer Prev 2005; 14(6): 497–502.
18. Lipscomb J, Donaldson MS, Hiatt RA. Cancer outcomes research and arenas of application. J Natl Cancer Inst Monogr 2004; 33 : 1–7.
19. Michael YL, Berkman LF, Colditz GA et al. Social networks and health-related quality of life in breast cancer survivors: a prospective study. J Psychosom Res 2002; 52(5): 285–293.
20. Montazeri A. Health-related quality of life in breast cancer patients: a bibliographic review of the literature from 1974 to 2007. J Exp Clin Oncol 2008; 27 : 32.
21. Nissen MJ, Swenson KK, Ritz LI et al. Quality of life after breast carcinoma surgery: a comparison of three surgical procedures. Cancer 2001; 91(7): 1238–1246.
22. Ohsumi S, Shimozuma K, Kuroi K et al. Quality of life of breast of breast cancer patients and types of surgery for breast cancer – current status and unresolved issues. Breast Cancer 2007; 14(1): 66–73.
23. Safaei-Diba Ch, Plesko I, Hlava P et al. Incidencia zhubných nádorov v Slovenskej republike 2006, Národný onkologický register SR: NCZI 2010.
24. Sprangers MA, Groenvold M, Arraras JI et al. The European Organization for Research and Treatment of Cancer breast cancer – specific quality-of-life questionnaire module: first results from a three-country field study. J Clin Oncol 1996; 14(10): 2756–2768.
Štítky
Dětská onkologie Chirurgie všeobecná Onkologie
Článek vyšel v časopiseKlinická onkologie
Nejčtenější tento týden
2011 Číslo 3- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejasný stín na plicích – kazuistika
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- Hojení análních fisur urychlí čípky a gel
-
Všechny články tohoto čísla
- Selén a rakovina: od prevencie k liečbe
- High-dose interferon alfa v léčbě pacientů s maligním melanomem, sledování prediktivních a prognostických biomarkerů
- Gastrointestinální stromální tumory
- In vitro hodnocení prostupnosti cytotoxických léčiv přes rekonstruovanou lidskou epidermis a ústní epitel
- Dynamika vývoja psychosociálnej záťaže prežívajúcich pacientok s karcinómom prsníka: klinický úspech s psychosociálnymi dôsledkami
- Radiofrekvenční ablace neuroendokrinního nádoru pankreatu
- Regrese osteolytického ložiska u pacienta s mnohočetným myelomem léčeného klodronátem po úspěšné terapii režimem s bortezomibem
- Může pacient v terminálním stadiu onkologického onemocnění důstojně zemřít doma? A za jakých podmínek?
- Informační systémy v radioterapii
- Paliativní péče v České republice v roce 2011 – několik poznámek
- Avastin v léčbě karcinomu prsu
- Zápis ze schůze výboru České onkologické společnosti dne 5. 4. 2011 v Praze
- Zápis ze schůze výboru České onkologické společnosti dne 27. 5. 2011 v MOÚ v Brně
- Klinická onkologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Gastrointestinální stromální tumory
- Selén a rakovina: od prevencie k liečbe
- Může pacient v terminálním stadiu onkologického onemocnění důstojně zemřít doma? A za jakých podmínek?
- Informační systémy v radioterapii
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



