-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Význam a léčba dyslipidemie u mladých dospělých
The significance and treatment of dyslipidaemia in young adults
Dyslipidaemia (DLP) fundamentally affects the onset and development of atherosclerosis since birth. Most disorders of plasma lipoprotein metabolism have a genetic basis. For these reasons, DLP diagnostics and interventions need to be addressed from low age categories. In this review we will not deal with DLP in children, but we will focus on diagnosis and treatment of these metabolic disorders in young adults up to 40 years of age. This population is characterized by mostly low absolute cardiovascular (CV) risk, although the relative risk can be significantly increased. We do not have sufficient tools to estimate this risk in these age categories. For this reason, other possibilities of stratification of CV risk, including the use of imaging methods, are at the forefront of attention. Younger patients are characterized by lower adherence to treatment and less willingness to get diagnosed and initiate treatment. At the same time, early intervention is currently one of the new approaches advocated in preventive cardiology as an opportunity to further improve its (already very good) results. All young patients with DLP should be treated with non-pharmacological means. Their effectiveness is demonstrated by a number of studies, and it is important that they also act as treatment and prevention of other metabolic diseases (obesity, type 2 diabetes mellitus). Today, we can enhance the effect of a change of regime by recommending products from the group of nutraceuticals, i.e. active dietary ingredients with lipid-modifying effects (e.g. monacolin, plant sterols). Although they lack evidence of their effect on morbidity and mortality, they are a supplement to dietary and regime measures with proven effects on atherogenic serum lipid levels. Pharmacological treatment is generally delayed in young adults, particularly in women who are worried about complications in pregnancy. However, such an approach is not often appropriate because deferral of effective pharmacological therapy prolongs the period when the vascular walls are exposed to high levels of atherogenic lipoproteins (especially in the LDL class) to produce irreversible atherosclerotic changes. Pharmacological intervention in young patients is targeted primarily at achieving the recommended LDL-cholesterol level, which is the primary therapeutic target. In patients with mixed DLP we aim to achieve the target value of non-HDL-cholesterol or apolipoprotein B as secondary therapeutic targets. This is also reflected in the choice of pharmacotherapy; we usually start the treatment with statins for which we have evidence of efficacy and long-term safety. If it is not possible to achieve the monotherapy targets even after titration of the treatment to high intensity (atorvastatin 40 mg per day, rosuvastatin 20–40 mg daily), we choose a combination with ezetimibe. Other options for combination therapy in young adults are based on general recommendations.
Key words:
dyslipidaemia – young adults – LDL-cholesterol – cardivoascular risk – statins – lifestyle changes
Autoři: M. Vráblík 1; M. Šatný 1; J. Laštůvka 2
Působiště autorů: III. interní klinika 1. LF UK a VFN v Praze 2 Interní oddělení, Masarykova nemocnice v Ústí nad Labem o. z., Krajská zdravotní, a. s. 1
Vyšlo v časopise: Kardiol Rev Int Med 2018, 20(2): 112-116
Souhrn
Dyslipidemie (DLP) zásadně ovlivňuje vznik a rozvoj aterosklerózy od narození. Většina poruch metabolizmu plazmatických lipoproteinů má genetický základ. Z uvedených důvodů je nutné se diagnostikou a intervencí DLP zabývat již od nízkých věkových kategorií. V tomto přehledu se nebudeme zabývat problematikou DLP u dětí, ale zaměříme se na otázky diagnostiky a léčby těchto metabolických poruch u mladých dospělých do 40 let věku. Tato populace je charakterizována většinou nízkým absolutním kardiovaskulárním (KV) rizikem, ačkoli relativní riziko může být podstatně zvýšeno. Pro jeho odhad v těchto věkových kategoriích nemáme dostatečné nástroje. I z tohoto důvodu vystupují do popředí další možnosti stratifikace KV rizika, vč. použití zobrazovacích metod. Mladší nemocné charakterizuje nižší adherence k léčbě i menší ochota k diagnostice a zahájení léčby. Přitom časná intervence aktuálně představuje jeden z nových přístupů prosazovaných v preventivní kardiologii jako možnost dalšího zlepšení jejích (již dnes velmi dobrých) výsledků. Všichni mladí pacienti s DLP mají být léčeni nefarmakologickými opatřeními. Jejich účinnost prokazuje řada studií a důležité je, že účinkují jako léčba a prevence i dalších metabolických onemocnění (obezita, diabetes mellitus 2. typu). Dnes můžeme efekt režimové změny posílit doporučením přípravků ze skupiny tzv. nutraceuticals, tedy aktivních složek stravy s lipidy modifikujícími účinky (např. monakolin, rostlinné steroly). Ty sice postrádají důkazy o vlivu na morbiditu a mortalitu, ale představují doplněk k dietním a režimovým opatřením s prokázaným vlivem na hladiny aterogenních sérových lipidů. Farmakologická léčba je zpravidla u mladých dospělých oddalována, zejména pak u žen z obav před komplikacemi v případě gravidity. Takový přístup není však často vhodný, neboť oddalování účinné farmakologické léčby prodlužuje období, kdy jsou cévní stěny vystaveny vysokým hladinám aterogenních lipoproteinů (zejména ve třídě LDL), a vznikají tak ireverzibilní aterosklerotické změny. Farmakologická intervence cílí i u mladých nemocných primárně na dosažení doporučené hodnoty LDL cholesterolu, která představuje primární léčebný cíl. U nemocných se smíšenou DLP usilujeme o dosažení cílové hodnoty non-HDL cholesterolu, případně apolipoproteinu B jako sekundárních léčebných cílů. Z toho vyplývá i volba farmakoterapie; většinou zahajujeme léčbu podáváním statinů, pro něž máme důkazy o účinnosti i dlouhodobé bezpečnosti. Nedaří-li se dosáhnout cílových hodnot monoterapií ani po titraci léčby k vysoké intenzitě (atorvastatin ≥ 40 mg denně, rosuvastatin 20–40 mg denně), pak volíme kombinaci s ezetimibem. Další možnosti kombinační léčby u mladých dospělých volíme podle obecných doporučení.
Klíčová slova:
dyslipidemie – mladí dospělí – LDL cholesterol – kardiovaskulární riziko – statiny – režimová opatřeníAteroskleróza jako celoživotní proces
Aterosklerózu vnímáme jako celoživotní dynamický děj probíhající ve stěnách tepen velkého a středního kalibru, které se v jeho důsledku mění funkčně i strukturálně. Ateroskleróza probíhá individuálně různou rychlostí, ale lze říci, že různě pokročilá stadia aterosklerózy nacházíme u každého. Původní představa vzniku a vývoje aterosklerózy založená na pasivní infiltraci cévní stěny lipidovými substancemi vyvolávajícími reakci okolní tkáně i navazující teorie aterosklerózy s iniciálním momentem v podobě endoteliálního poškození byly posléze nahrazeny teorií stavící na nejdůležitější místo zánětlivou reakci. Za spouštěče zánětu i za jeho udržování považujeme rizikové faktory kardiovaskulárních onemocnění (KVO), ať už tradiční nebo tzv. nové. Stručný výčet nejdůležitějších z kategorie tradičních uvádí tab. 1 [1].
Tab. 1. Tradiční rizikové faktory aterosklerózy. 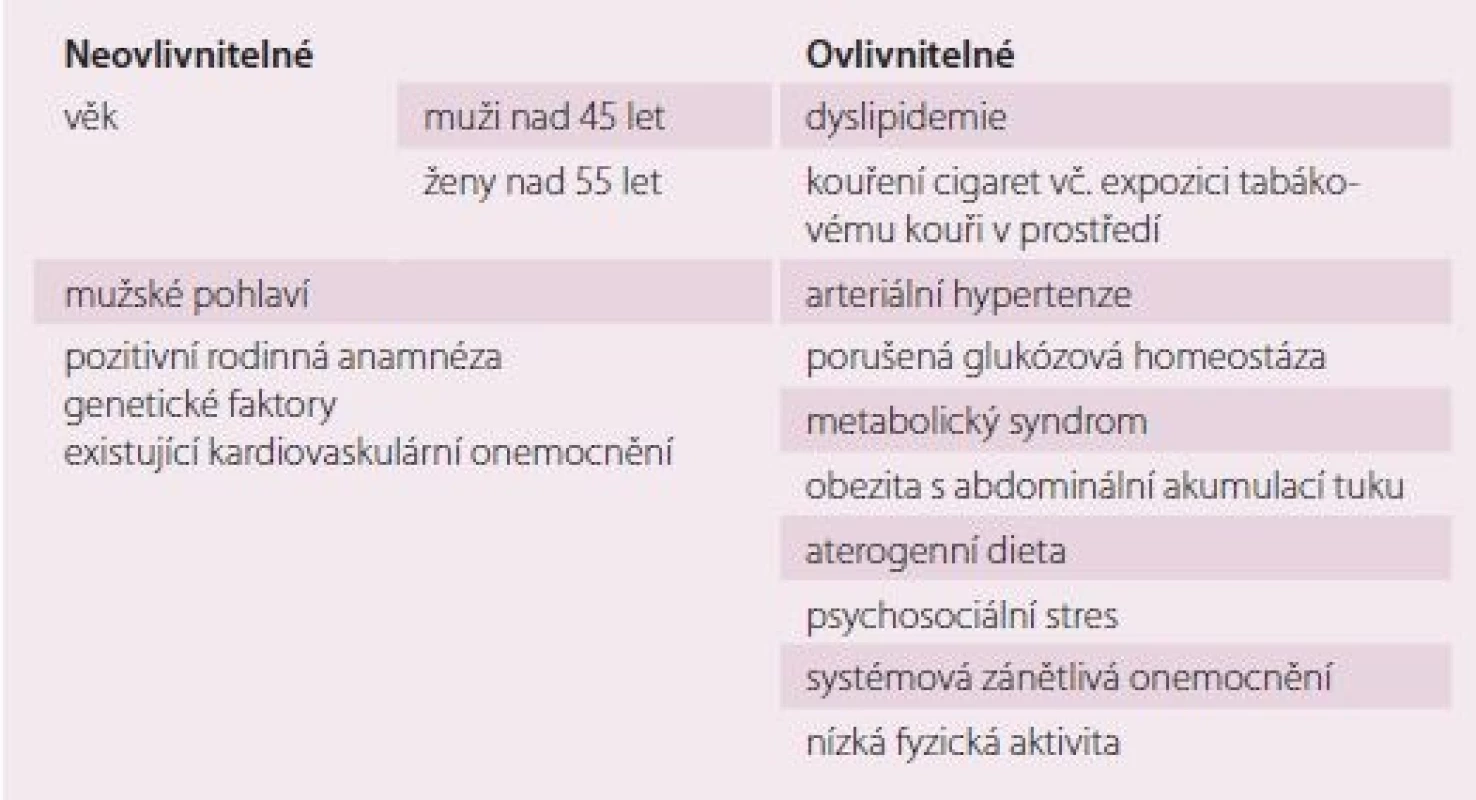
Za zcela zásadní považujeme dnes přísun cholesterolu, který aterosklerotické cévní lézi dodávají aterogenní lipoproteiny, především ze třídy LDL. Význam ostatních lipoproteinových tříd, např. remnantních částic, stoupá v některých specifických situacích [2]. Zásadní roli LDL cholesterolu (LDL-c) i u osob nízkého věku dobře ilustruje situace nemocných s familiární hypercholesterolemií (FH). Jejich cévní stěny jsou od narození vystaveny vysokým koncentracím LDL-c a tato expozice může i velmi rychle vyústit v dosažení celkové zátěže LDL-c v nezbytné míře pro manifestaci aterotrombotických cévních komplikací, jak ukazuje graf 1 [3].
Graf 1. Celoživotní zátěž LDL cholesterolem. Upraveno dle [3]. ![Celoživotní zátěž LDL cholesterolem. Upraveno dle [3].](https://pl-master.mdcdn.cz/media/image/b69924674d467097e94428a8c65da5a6.jpeg?version=1533280471)
Odhad KV rizika u mladých dospělých
Model FH je výbornou ilustrací, ale jistě nemůže být přenesen do běžné praxe – jde o geneticky podmíněnou významnou elevaci LDL-c, která se objevuje časně po narození a jistě lze namítnout, že osoby bez takové genetické výbavy mají riziko zcela jiné. Na druhé straně víme delší dobu, že aterosklerotické změny dokumentujeme v arteriích již od adolescence i u osob bez FH [4]. Přesto běžné skórovací systémy pro asymptomatické nemocné naznačují, že KV riziko u mladších 40 let je vždy nízké. I pohled do nejvíce používané pomůcky ke stratifikaci KV rizika u nás – tabulek SCORE [5] – by mohl vést k nesprávnému závěru, že všichni mladí dospělí, kteří nedosáhli této věkové hranice, mají jistě nízké KV riziko. Musíme si v této souvislosti uvědomit nejméně dva aspekty. V první řadě, model SCORE je určen pro stanovení absolutního rizika fatální KV příhody. Pravděpodobnost takové příhody je prostě u mladých osob nízká, a navíc většinou nepůjde o aterotrombotickou etiologii. Neméně důležitý je i faktor časový: model SCORE predikuje riziko pro následujících 10 let. Takový výhled pro mladé dospělé není rozhodně dostatečný. Pro odhad dlouhodobého/ celoživotního rizika nemáme dobré nástroje, jakkoli si můžeme pomoci např. odhadem tzv. cévního věku. Tato pomůcka slouží spíše pro ilustraci situace pacientovi a ke zvýšení motivace mladých osob ke snaze o redukci rizika nežli ke zpřesnění jeho odhadu [6]. Přitom víme, že i přítomnost jediného rizikového faktoru zvyšuje dlouhodobé KV riziko 5 – 10× (graf 2) [7].
Graf 2. Dlouhodobé (celoživotní) KV riziko stoupá strmě s přítomností rizikových faktorů. 
RF – rizikový/é faktor/y, KV – kardiovaskulární Prakticky při stratifikaci rizika mladých osob pod 40 let věku musíme vzít do úvahy několik aspektů.
Rodinná anamnéza
Pozitivní rodinná anamnéza předčasné KV příhody, tj. výskyt aterotrombotických cévních komplikací ve věku do 55, resp. 65 let u prvostupňových mužských, resp. ženských příbuzných, zvyšuje aktuální KV riziko dvojnásobně. Rodinná anamnéza představuje obrazně řečeno komplexní genetický test reprezentující soubor genetických vloh vyšetřovaného. Proto je u mladých dospělých význam rodinné anamnézy větší než v pozdějším věku.
Přítomnost subklinické aterosklerózy a význam zobrazovacích metod
Detekce aterosklerotických cévních změn prochází periodami nadšeného oslavování a následné skepse, když se zjistí, že nepřináší potřebné informace k podstatnému zpřesnění odhadu cévního rizika. Poslední verze doporučení pro prevenci KVO tedy uvedla, že pro klasifikaci nemocného do kategorie nejvyššího cévního rizika nestačí prostá přítomnost jakékoli detekované aterosklerotické změny cévní stěny, ale dokumentace „významného plátu“ (což mnozí nesprávně zaměňují za přítomnost významné stenózy vyšetřované arterie). Musíme si uvědomit, že technický pokrok umožňuje dnes mnohem detailnější zobrazení. Navíc máme k dispozici i metody zachycující funkční stav cévní stěny, vč. intenzity zánětlivé odpovědi, lze využít i metodiky molekulárního zobrazování pomocí ultrazvuku, k dispozici jsou ultrazvukové metody používající kontrastní medium atd. [7,8]. Detekci subklinické aterosklerózy berme jako souhrnnou informaci o expozici všem rizikovým faktorům a výsledek souhry mezi nimi a faktory, které naopak cévní stěnu před rozvojem aterosklerotických cévních změn chrání. V každém případě detekce aterosklerotických plátů zobrazovací metodou u pacienta pod 40 let věku je vždy ukazatelem výrazné akcelerace aterosklerózy a nutnosti modifikace všech ovlivnitelných rizik.
Pomůcky pro stanovení KV rizika u mladých dospělých
Od roku 2007 máme k dispozici tabulky hodnotící relativní riziko KV příhody, zohledňující hladiny celkového cholesterolu, kuřáctví a systolický krevní tlak [9]. Tato orientační pomůcka má opět sloužit spíše pro ilustraci situace pacientovi a také jako motivace ke změně než jako přesnější stratifikační algoritmus. Autoři studie PDAY navrhli na základě výsledků pečlivého hodnocení rizikových faktorů a rozsahu cévního postižení u mladých osob stratifikační schéma pro odhad rizika pokročilé koronární aterosklerózy u osob ve věku 15 – 35 let. Zohledňuje věk, pohlaví, kouření, hladinu non-HDL i HDL-c, body mass index (BMI) a glykovaný hemoglobin jako marker přítomnosti poruchy glukózové homeostázy [10]. Jeho použitelnost v denní praxi limituje relativní složitost s nutností zohlednění stratifikace věku v 5letých intervalech, zřejmě také proto není více rozšířený.
Význam intervence u mladých dospělých
V poslední době se kromě známého principu „čím nižší LDL-c, tím lépe“ začíná do povědomí dostávat i další hypotéza „čím déle, tím lépe“. Lze ji chápat univerzálně pro všechny rizikové faktory tak, že je výhodné usilovat o optimalizaci všech ovlivnitelných rizik co nejdříve. Riziko aterosklerotických cévních změn se kumuluje a délka expozice spolu s hladinou sledovaného rizikového faktoru jsou hlavními determinantami rychlosti progrese aterosklerózy. Na situaci se můžeme podívat z jiného úhlu pohledu. Výše byla prezentována modelová situace pacientů s FH, kteří již od dětského věku mají extrémně zvýšené hladiny LDL-c a v důsledku toho také cévní riziko. Na opačném pólu populačního spektra stojí osoby s geneticky podmíněnými nižšími hladinami LDL-c. Jak autoři rozsáhlé analýzy ukázali, ke snížení rizika koronární příhody o 25 % (efekt pozorovaný ve studiích se statiny při redukci LDL-c o 1 mmol/ l) stačí dlouhodobě, od narození, snížená hladina LDL-c o 0,35 mmol/ l. Na každý milimol poklesu LDL-c klesá riziko o 54,5 % [11]. Jediným rozdílem mezi statinovými studiemi a uvedeným pozorováním dokumentovaným genetickým rozborem byla délka expozice: osoby s geneticky podmíněným snížením hladin LDL-c mají expozici nižším hladinám v řádu dekád, ve studiích se statiny to bylo průměrně kolem 5 let [12]. Tento druhý úhel pohledu tedy z jiného směru vede ke stejnému závěru: je výhodné mít co nejnižší hladinu LDL-c po co nejdelší dobu. Z toho důvodu musíme zvažovat intervenci pacientů již od mladého věku. Doporučení pro KV prevenci uvádějí, že stanovení KV rizika má být prováděno ve věku 40 let u mužů a 50 let u žen [6]. Jak jsme dokumentovali v nedávném průzkumu provedeném v těchto věkových kategoriích v ordinacích praktických lékařů v ČR, celá 1/ 4 zařazených měla vysoké nebo velmi vysoké KV riziko [13]. Nastavení preventivní péče u nás, která se zaměřuje na výskyt rizikových faktorů aterosklerózy od dosažení věku 18 let, se jeví jako jednoznačně správné.
Principy intervence DLP u mladých dospělých
V zásadě se neliší od principů uplatňovaných u starší populace. Zahajujeme vždy režimovými opatřeními s cílem ovlivnit nejen hladiny aterogenních lipidů, ale (především) celkové KV riziko. Z tohoto důvodu se v první řadě zaměřujeme na prosazení úplného zanechání kouření, protože kouření cigaret přispívá k celkovému KV riziku relativně více v mladších věkových kategoriích ve srovnání se osobami vyššího věku [14]. Dalším směrem je modifikace stravování. V poslední době se snažíme nehovořit o dietě, kterou většina pacientů vnímá jako časově ohraničenou snahu o modifikaci jídelníčku. Změna na několik týdnů samozřejmě nemá význam. Proto postupně vedeme pacienta k akceptování maxima z mnoha doporučení ke snížení koncentrací aterogenních lipidů. Přestože se odborná i laická literatura v posledních letech plní sděleními o převratných novinkách v této oblasti, ke skutečné změně nedošlo [15]. Stále je hlavní tlak na snížení (v ČR průměrně vysoké) konzumace nasycených tuků a jejich náhradu tuky nenasycenými. Nadále prosazujeme nízký obsah (především jednoduchých) sacharidů, dostatek zeleniny a ovoce. Doporučení v zásadě zůstávají neměnná a není smyslem tohoto textu rozebírat jednotlivé aspekty diety pevně ukotvené v doporučeních [16]. Lipidogram i celkové KV riziko samozřejmě příznivě ovlivňuje i pravidelná pohybová aktivita, kterou pacientům doporučujeme jako součást režimové změny. Menší výskyt komorbidit a omezení pohybové aktivity z nich vyplývajících jistě představuje výhodu při prosazování vyšší pohybové aktivity u mladých nemocných.
Nutraceuticals – mezi režimovou změnou a farmakoterapií
Z více důvodů se v poslední době do popředí zájmu dostává oblast doplňků stravy, někdy také označovaných jako funkční potraviny, ovlivňující hladiny sérových lipidů a lipoproteinů. Většinou jde o koncentráty přirozeně se vyskytujících složek potravy různým způsobem zasahujících do procesů vstřebávání, tvorby a katabolizmu lipoproteinů. Jako první byla shromážděna data o rostlinných sterolech, jejichž zařazení do jídelníčku v dávce kolem 2 g denně snižuje hladiny LDL-c přibližně o 10 % [17]. Velká pozornost je věnována tzv. monakolinům, látkám produkovaným mykoorganizmy, které mají chemicky identickou strukturu se statiny. Na monakoliny bohatý extrakt z červené fermentované rýže nebo koncentráty z hlívy ústřičné tedy skutečně snižují hladiny LDL-c „statinovým mechanizmem“. Dnes existují komplexní přehledy oblasti revidující doplňky stravy (tzv. nutraceuticals) s důkazy o jejich příznivém vlivu na lipidové koncentrace, a lze je tedy považovat za prokázané [18]. Co však zůstává neznámým, je odpověď na otázku, zda se toto příznivé ovlivnění lipidogramu pomocí nutraceuticals promítne také do snížení rizika aterotrombotických příhod. I z tohoto důvodu nutraceuticals rozhodně nenahrazují etablované farmakoterapeutické postupy.
Farmakoterapie DLP u mladých dospělých
Opět začneme konstatováním, že zásady farmakologické léčby DLP a použití hypolipidemik se u mladších pacientů řídí stejnými zásadami jako u starších. Hlavní odlišností je nedostatek pomůcek k určení celkového rizika a jejich menší přesnost u mladších, jak jsme diskutovali v předchozích odstavcích. Pakliže se ale pro farmakoterapii rozhodneme, platí pro pacienty do 40 let věku stejná pravidla i léčebné cíle jako pro ostatní populaci. Základem farmakoterapie zůstává postup ovlivňující primární léčebný cíl – tedy LDL-c. Usilujeme o dosažení jeho cílové hodnoty pro kategorii rizika, do níž je pacient zařazen. Znovu připomeňme, že farmakoterapie v této věkové kategorii může být jednodušší než u pacientů ve vysokém věku, kde musíme zohledňovat mnohem více komorbidit a také konkomitantní medikace. U mladých pacientů samozřejmě klademe důraz na dlouhodobou bezpečnost. Ta je pro statiny doložena a máme k dispozici nejen rozsáhlé metaanalýzy, ale i data z 20letého sledování pacientů zařazených do 1. primárně preventivní studie se statinem – WOSCOPS. Ta ukázala, že benefit v podobě pokračujícího poklesu výskytu sledovaných KV příhod se v čase prohlubuje a současně nebyl zaznamenám žádný signál ke zvýšení rizika nekardiovaskulární mortality jako markeru potenciálních nežádoucích účinků [19].
Jako u ostatních pacientů volíme dnes preferenčně vysoce účinné statiny (atorvastatin a rosuvastatin) a titrujeme je dle potřeby. S ohledem na nutnost dosažení dlouhodobé dobré adherence jsou právě uvedené molekuly u mladších pacientů výhodné, neboť je možné je podávat kdykoli během dne, a není tedy nutno léčbu vázat na večerní dávkování.
Není-li správně titrovaným statinem dosaženo cílové hodnoty LDL-c nebo přetrvává-li zvýšená hladina non-HDL-c, volíme kombinační léčbu s blokátorem intestinální absorpce cholesterolu ezetimibem, případně se můžeme (v určitých skupinách nemocných) uchýlit k terapii kombinací statin a fibrát. Pro tyto kombinační režimy u osob do 40 let věku máme velmi malou dokumentaci z klinických studií. S určitostí můžeme říci, že kombinace statin + ezetimib je jednoznačně bezpečná, jak ukázaly i studie s jeho podáváním od dětského věku [20]. O kombinacích s ostatními hypolipidemiky máme doklady pro tuto věkovou kategorii pouze omezené.
S ohledem na nutnost podávání hypolipidemické farmakoterapie po dobu několika desítek let představuje problematika adherence u mladších nemocných zásadní prvek. Pravidla pro zvýšení adherence jsou stejná jako u ostatní populace, ale jejich aplikace musí být ještě důslednější a musíme využívat všech prostředků pro její posílení, vč. využití fixních kombinací [21]. Jedním z nejdůležitějších faktorů ovlivňujících adherenci je výskyt nežádoucích účinků a tolerance léčby. V souvislosti s mladšími, fyzicky aktivními pacienty bývá zmiňován vyšší výskyt svalových symptomů při terapii statiny. Jistě musí být pacient řádně edukován a případné svalové symptomy mají být řešeny. Na druhé straně máme doklady o tom, že ani vysoce intenzivní terapie statinem obecně nepůsobí snížení fyzické aktivity ani automaticky není provázena svalovými symptomy. Studie STOMP, v níž byli zdraví dobrovolníci exponováni 80 mg atorvastatinu nebo placebu právě u podskupiny mladších, demonstrovala spíše zvýšení spontánní fyzické aktivity u těch léčených aktivní léčbou, přestože hladiny kreatinkinázy a AST byly v této skupině mírně, ale statisticky významně vyšší (graf 3) [22].
Graf 3. Laboratorní parametry a hodnocení fyzické aktivity podle věku ve studii STOMP. 
Závěr
Intervence KV rizika by se měla posouvat do nižších věkových kategorií, protože délka expozice rizikovým faktorům rozhoduje o prognóze pacientů stejně významně jako míra jejich zvýšení. Z hlediska intervence DLP postupujeme stejně u mladších osob pod 40 let jako u ostatní populace a řídíme se podle celkového KV rizika a tíže DLP. Režimová intervence doplněná v indikovaných případech o farmakoterapii je účinná a bezpečná i z dlouhodobého hlediska.
Práce byla podpořena grantem AZV 15-28277A.
Doručeno do redakce: 8. 6. 2017
Přijato po recenzi: 15. 6. 2017
doc. MU Dr. Michal Vrablík
Zdroje
1. Yusuf S, Hawken S, Ounpuu S. INTERHEART Study Investigators. Effect of potentially modifiable risk factors associated with myocardial infarction in 52 countries (the INTERHEART study): case-control study. Lancet 2004; 364(9438): 937 – 952. doi: 10.1016/ S0140-6736(04)17018-9.
2. Ference BA, Ginsberg HN, Graham I et al. Low-density lipoproteins cause atherosclerotic cardiovascular disease. 1. Evidence from genetic, epidemiologic, and clinical studies. A consensus statement from the European Atherosclerosis Society Consensus Panel. Eur Heart J 2017; 38(32): 2459 – 2472. doi: 10.1093/ eurheartj/ ehx144.
3. Vrablík M, Freiberger T, Bláha V et al. Souhrn konsenzu panelu expertů European Atherosclerosis Society k otázce diagnostiky a klinickému vedení nemocných s familiární hypercholesterolemií. Hypertenze a kardiovaskulární prevence 2015; 4(1): 54 – 56.
4. Strong JP, Oalmann MC, Newman WP 3rd et al. Coronary heart disease in young black and white males in New Orleans: Community Pathology Study. Am Heart J 1984; 108 (3 Pt 2): 747 – 759.
5. Widimský J, Filipovský J, Ceral J et al. Doporučení pro diagnostiku a léčbu arteriální hyperteze ČSH 2017. Hypertenze a kardiovaskulární prevence 2018; 7 (Suppl): 1 – 20.
6. Piepoli MF, Hoes AW, Agewall S et al. 2016 European Guidelines on cardiovascular disease prevention in clinical practice: The sixth joint task force of the European Society of Cardiology and other societies on cardiovascular disease prevention in clinical practice (constituted by representatives of 10 societies and by invited experts) Developed with the special contribution of the European Association for Cardiovascular Prevention & Rehabilitation (EACPR). Atherosclerosis 2016; 252 : 207 – 274. doi: 10.1016/ j.atherosclerosis.2016.05.037.
7. Steinl DC, Kaufmann BA. Ultrasound imaging for risk assessment in atherosclerosis. Int J Mol Sci 2015; 16(5): 9749 – 9769. doi: 10.3390/ ijms16059749.
8. Raggi P. Atherosclerosis imaging to refine cardiovascular risk assessment in diabetic patients: computed tomography and positron emission tomography applications. Atherosclerosis 2018; 271 : 77 – 83. doi: 10.1016/ j.atherosclerosis.2018.02.021.
9. Graham I, Atar D, Borch-Johnsen K et al. European guidelines on cardiovascular disease prevention in clinical practice: full text. Fourth joint task force of the European Society of Cardiology and other societies on cardiovascular disease prevention in clinical practice (constituted by representatives of nine societies and by invited experts). Eur J Cardiovasc Prev Rehabil 2007; 14 (Suppl 2): S1 – S113. doi: 10.1097/ 01.hjr.0000277983.23934.c9.
10. Gidding SS, Rana JS, Prendergast C et al. Pathobiological determinants of atherosclerosis in youth (PDAY) risk score in young adults predicts coronary artery and abdominal aorta calcium in middle age: The CARDIA Study. Circulation 2016; 133(2): 139 – 146. doi: 10.1161/ CIRCULATIONAHA.115.018042.
11. Ference BA, Yoo W, Alesh I et al. Effect of long-term exposure to lower low-density lipoprotein cholesterol beginning early in life on the risk of coronary heart disease: a Mendelian randomization analysis. J Am Coll Cardiol 2012; 60(25): 2631 – 2639. doi: 10.1016/ j.jacc.2012.09.017.
12. Baigent C, Blackwell L, Emberson J et al. Cholesterol Treatment Trialists’ (CTT) Collaboration. Efficacy and safety of more intensive lowering of LDL cholesterol: a meta-analysis of data from 170,000 participants in 26 randomised trials. Lancet 2010; 376(9753): 1670 – 1681. doi: 10.1016/ S0140-6736(10)61350-5.
13. Chmelík Z, Vrablík M, Vaclová M et al. Vysoká prevalence kardiovaskulárních rizikových faktorů a neuspokojivá kontrola hladin LDL-cholesterolu v populaci 40letých mužů a 50letých žen v České republice. AtheroRev 2016; 1(3): 111 – 115.
14. Vrablík M, Štěpánková L. Kouření, kardiovaskulární komplikace a léčba závislosti na tabáku. Kardiol primární péči 2008; 3 : 98 – 101.
15. Brát J. Mýty v oblasti diety a prevence aterosklerózy. AtheroRev 2017; 2(2): 136 – 141.
16. Vrablík M, Piťha J, Bláha V et al. Stanovisko výboru České společnosti pro aterosklerózu k doporučením ESC/ EAS pro diagnostiku a léčbu dyslipidemií z roku 2016. Hypertenze a kardiovaskulární prevence 2017; (6)2 : 23 – 31.
17. Piťha J, Vrablík M. Rostlinné steroly a stanoly: zatím samy v doporučeních pro obohacování diety s cílem snížení hladin LDL cholesterolu a KV rizika. Hypertenze a kardiovaskulrání prevence 2015; 4(1): 52 – 53.
18. Cicero AF, Colletti A, Bajraktari G et al. Lipid-lowering nutraceuticals in clinical practice: position paper from an International Lipid Expert Panel. Nutr Rev 2017; 75(9): 731 – 767. doi: 10.1093/ nutrit/ nux047.
19. Ford I, Murray H, McCowan C et al. Long-term safety and efficacy of lowering low-density lipoprotein cholesterol with statin therapy: 20-year follow-up of West of Scotland Coronary Prevention Study. Circulation 2016; 133(11): 1073 – 1080. doi: 10.1161/ CIRCULATIONAHA.115.019014.
20. Urbanová Z, Freiberger T, Šamánek M et al. Komentář k souhrnu konsenzu panelu expertů EAS k otázce optimalizace diagnostiky a léčby dětí s familiární hypercholesterolemií. Hypertenze a kardiovaskulární prevence 2016; 5(1): 36 – 38.
21. Vrablík M. Fixní kombinace s hypolipidemiky. Kardiol Rev Int Med 2016; 18(2): 98 – 103.
22. Parker BA, Capizzi JA, Grimaldi AS et al. Effect of statins on skeletal muscle function. Circulation 2013; 127(1): 96 – 103. doi: 10.1161/ CIRCULATIONAHA.112.136101
Štítky
Dětská kardiologie Interní lékařství Kardiochirurgie Kardiologie
Článek Juvenilní hypertenzeČlánek Arytmie u mladých dospělých
Článek vyšel v časopiseKardiologická revue – Interní medicína
Nejčtenější tento týden
2018 Číslo 2- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
-
Všechny články tohoto čísla
- Juvenilní hypertenze
- Chronická žilní insuficience a varixy dolních končetin u mladých osob
- Význam a léčba dyslipidemie u mladých dospělých
- Diabetes mellitus a kardiovaskulární onemocnění
- Možnosti ovlivnění inzulinové rezistence u jedinců s diabetem 1. typu
- Klinická štúdia ODYSSEY OUTCOMES
- Kyslíková terapie při podezření na akutní infarkt myokardu – studie DETO2X-AMI
- Fixní kombinace rosuvastatinu s ezetimibem – lékový profil
- Manažment hypertenzikov s končatinovocievnou artériovou chorobou
- Kongres srdečního selhání – Vídeň 2018
- Arytmie u mladých dospělých
- Prevence náhlé srdeční smrti u pacientů do 40 let věku
- Kardiologická revue – Interní medicína
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Arytmie u mladých dospělých
- Juvenilní hypertenze
- Fixní kombinace rosuvastatinu s ezetimibem – lékový profil
- Chronická žilní insuficience a varixy dolních končetin u mladých osob
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



