-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Kontrola krevního tlaku u diabetiků s ischemickou chorobou srdeční
Blood pressure monitoring in diabetic paients with ischemic heart disease
We provide an overview of opinions regarding the target blood pressure values in European and American guidelines over the last 25 years. However, subanalysis of the INVEST study and the results of the ACCORD and ABCD studies suggest that tight monitoring of blood pressure is not required and that a suitable blood pressure for diabetic patients ranges from 130 to 139 mmHg with the need to monitor diastolic blood pressure that should not fall below 70 mmHg. Consequently, pharmacological treatment of high normal pressure is not substantiated, although this does not affect the recommendation that each diabetic should take ACE inhibitors to prevent complications.
Keywords:
diabetes mellitus – hypertension – ACE inhibitors
Autoři: J. Špinar 1; J. Vítovec 2
Působiště autorů: Interní kardiologická klinika FN Brno-Bohunice 1; I. interní kardioangiologická klinika FN u sv. Anny a LF MU, Brno 2
Vyšlo v časopise: Kardiol Rev Int Med 2010, 12(3): 128-130
Souhrn
Podáváme přehled názorů na cílový krevní tlak v evropských a amerických doporučeních za posledních 25 let. Subanalýza studie INVEST, výsledky studie ACCORD či ABCD však ukazují, že těsná kontrola krevního tlaku není nutná a že vhodný krevní tlak pro diabetiky je 130–139 mmHg s nutností kontroly i diastolického krevního tlaku, který by neměl klesnout pod 70 mmHg. Farmakologická léčba vysokého normálního tlaku tedy nemá opodstatnění, to ale nemění doporučení, že každý diabetik by měl užívat ACE inhibitory v prevenci komplikací.
Klíčová slova:
diabetes mellitus – hypertenze – ACE inhibitoryÚvod
Optimální kontrola hypertenze u nemocných s diabetes mellitus a/nebo ischemickou chorobou srdeční je opakovaným tématem mnoha diskuzí, článků, sympozií na odborných setkáních kardiologů, diabetologů, internistů či praktických lékařů.
V roce 1977 první zpráva tzv. Joint National Committee on Prevention, Evaluation and Treatment of High Blood Pressure (JNC I) označila krevní tlak ≥ 150 mmHg jako hypertenzi, při tlaku 90–104 mmHg se má zvažovat léčba a při tlaku < 90 mmHg má pacient normotenzi. V roce 1984 ta samá zpráva zvaná JNC III dělí hypertenzi na mírnou, střední a těžkou a především poprvé informuje, že diabetici nejspíš tvoří speciální populaci, ne kterou je třeba se zaměřit. V roce 1993 vydává Joint National Committee již pátou zprávu (JNC V) a v ní upozorňuje, že krevní tlak diabetiků by měl být snížen pod 130/85 mmHg. Toto doporučení je založeno především na podskupině 1 501 diabetiků ve studii Hypertension Optimal Treatment (HOT), v níž byly ve větvi se snahou snížit krevní tlak pod 80 mmHg kardiovaskulární příhody nemocných (n = 501) v menší míře než u nemocných s méně těsnou kontrolou krevního tlaku nad 80 mmHg.
Data z anglické studie United Kingdom Prospective Diabetes Study (UKPDS) ukázala, že u pacientů s hypertenzí a diabetes mellitus má těsná kontrola krevního tlaku menší výskyt mikro - i makrovaskulárních komplikací. V roce 2002 Americká diabetologická asociace (ADA) doporučuje, že cílový tlak pro diabetiky má být méně než 130/80 mmHg, a to potvrzuje i ve svých doporučeních v roce 2010.
Epidemiologická data ukazují vzestup kardiovaskulární mortality již od tlaku 110/80 mmHg, proto ADA navrhuje, aby neexistoval práh pro krevní tlak u diabetiků, a doporučuje snižování krevního tlaku i při hodnotách normotenze, tedy pod 140/90 mmHg. V roce 2003 Joint National Committee publikuje již sedmou zprávu (JNC VII), ve které doporučuje krevní tlak u diabetiků snižovat pod 130/80 mmHg a toto přejímá i většina národních společností. Americká kardiologická společnost v roce 2007 přejímá toto doporučení od ADA a rozšiřuje je i na pacienty s ischemickou chorobou srdeční, tedy na pacienty po infarktu myokardu, se stabilní i nestabilní anginou pectoris. Není zmíněno, zda je doporučená hodnota vhodná i pro nemocné se srdečním selháním ischemické etiologie, ale explicitně vyloučeni tito nemocní nejsou.
Studie Verdechiy CARDIO-SIS publikovaná v Lancetu v roce 2009 potvrzuje, že těsná kontrola krevního tlaku pod 130 mmHg je spojena s menším výskytem hypertrofie levé komory a menším výskytem kardiovaskulárních komplikací. Naopak jiné práce toto nepotvrzují a rozvíjí se diskuze o J křivce – tedy zda existuje dolní hranice krevního tlaku pro systolu i pro diastolu a zda je tato hranice stejná pro pacienty bez doprovodných onemocnění, pro pacienty s diabetes mellitus a pro pacienty s ischemickou chorobou srdeční.
ESH/ESC doporučení z roku 2007 konstatují, že diabetes mellitus 2. typu je asi 20krát častější než diabetes mellitus 1. typu a že prevalence hypertenze u diabetes mellitus 2. typu je 70–80 % [1]. Dále konstatují, že koexistence hypertenze a diabetes zvyšuje riziko kardiovaskulárních i renálních komplikací a že velmi citlivým markerem prvních známek postižení je mikroalbuminurie. Nezpochybnitelné taktéž je, že snižování krevního tlaku u hypertoniků--diabetiků vedlo ke snížení kardiovaskulárních komplikací prakticky ve všech studiích, které zahrnuly všechny třídy antihypertenziv, tedy diuretika, betablokátory, Ca blokátory, ACE inhibitory i sartany, a tedy že podstatný je pokles krevního tlaku per se. Z některých metaanalýz pak vyplynulo, že diabetici profitují z léčby hypertenze dokonce více než nediabetici. Z doporučení poté vyznělo, že začít s léčbou se má již u vysokého normálního tlaku, přičemž cílový tlak je menší než 130/80 mmHg a lékem volby by měly být ACE inhibitory (ACE-I).
Doporučení pro vysoký normální tlak znějí: farmakologická antihypertenzní léčba má být zvážena u nemocných s vysokým normálním tlakem při přítomnosti mikroalbuminurie. Všechna antihypertenziva by měla být zvažována s vědomím, že betablokátory a diuretika nejsou léky první volby, protože zhoršují inzulinovou rezistenci.
Doporučení pro léčbu hypertenze u diabetiků jsou shrnuta v tab. 1.
Tab. 1. Doporučení ESC/ESH pro léčbu hypertenze diabetiků 2007. 
Naše národní doporučení publikovaná v lednu 2008 pak ve shodě s evropskými píší [2,3]:
- Nefarmakologická opatření jsou vhodná zejména u diabetes mellitus 2. typu, zvláště snížení hmotnosti a snížení příjmu Na. Cílové hodnoty TK jsou ≤ 130/80 mmHg. Antihypertenzní léčba vhodná u hypertenze i vysokého normálního TK.
- Blokáda systému RAS (ACE-I nebo AT1-blokátory) je preferovaná. Často je nutná kombinační terapie. Mikroalbuminurie je indikací pro terapii (blokátory RAS) bez ohledu na hodnoty TK. U diabetiků s ohledem na vysoké KV riziko provádíme komplexní intervenci všech RF včetně podávání statinů.
V roce 2009 vydává stejný kolektiv autorů guidelines ESC/ESH i tzv. „Přehodnocení evropských doporučení“, kde se uvádí [4,5]:
- Zahájení farmakologické léčby je doporučeno v případě středně těžké a těžké hypertenze. Pro první stupeň hypertenze (140–159/90–99 mmHg) v případě, že nefarmakologická intervence je neúspěšná.
- Nedostatečné je také oprávnění pro doporučení farmakologické léčby vysokého normálního krevního tlaku 130–139/85–89 mmHg u diabetiků. I zde panuje všeobecná shoda o prospěšnosti, evidence based medicine (EBM) však chybí a neexistuje velká mortalitní studie v této indikaci.
- Omylem vzniklo i doporučení pro farmakologickou léčbu vysokého normálního krevního tlaku u pacientů po cévní mozkové příhodě. Toto bylo založeno na subanalýze studie PROGRESS. V této studii ale byla hypertenze definována jako systolický krevní tlak více než 160 mmHg. Pro farmakologickou léčbu při TK 130–139/85–89 mmHg u nemocných po cévní mozkové příhodě tedy nemáme EBM a není ani doporučena na základě všeobecné shody.
- Přestože existuje pět velkých klinických studií, které sledovaly prospěšnost léčby vysokého normálního tlaku u nemocných s ischemickou chorobou srdeční, je doporučení v této indikaci nejasné. Důvodem je především to, že antihypertenziva zde byla podávána z jiného důvodu než pokles krevního tlaku (např. ACE-I u normotenzních ischemiků – HOPE, EUROPA, PEACE).
- Léčebný cíl: systolický krevní tlak < 140 mmHg a diastolický krevní tlak < 90 mmHg platí pro celou populaci bez ohledu na věk. Při pohledu na klinické studie je však zřejmé, že neexistuje jediná velká klinická studie, která by sledovala prospěšnost léčby snížením TK pod 140 mmHg u starších osob. Doporučení pro léčbu je zde tedy založeno na všeobecném souhlasu o prospěšnosti, ne však na evidence based medicine (EBM).
- Velké dokončené klinické studie (HOT, VALUE, INVEST, ON TARGET) ukazují prospěch z léčby, pokud je dosaženo krevního tlaku < 140/90 mmHg. Ve studii HOT byl nejmenší výskyt kardiovaskulárních příhod při tlaku 138/82 mmHg. Důkazy pro snižování krevního tlaku pod 130 mmHg však nepřinesla žádná studie, naznačen byl trend pro CMP ve studii ON TARGET.
- Obdobně doporučení pro snižování krevního tlaku pod 130/80 mmHg u diabetiků a/nebo ischemiků není podloženo velkými klinickými studiemi a je pouze spekulativní.
- Existence J křivky nebyla nikdy potvrzena. Přesto je jasné, že musí existovat spodní hranice krevního tlaku, pod kterou by další snížení již bylo nebezpečné. Epidemiologické studie ukazují vzestup kardiovaskulárních příhod od tlaku 110/70 mmHg, intervenční studie ukazují, že vhodný cílový tlak se zdá být 120–140/70–80 mmHg.
- Klinické studie mohou trvat jen limitovaný počet let (z důvodů ekonomických, medicínských i sociálních), proto použití dat z klinických studií do dlouhodobé prognózy nemocného zůstane vždy spekulativní a má mnohé limitace.
- U nemocných s diabetes mellitus informace o vhodnosti snižování krevního tlaku < 130/80 mmHg a o vhodnosti zahájení farmakologické léčby u vysokého normálního tlaku zůstávají spekulativní a nebyly potvrzeny žádnou velkou klinickou studií. Studie ADVANCE prokázala snížení kardiovaskulárních komplikací při použití kombinace ACE-I + indapamid, studie ACCOMPLISH pak u 11 000 hypertoniků ukázala větší účinnost kombinace ACE-I + Ca blokátor než ACE-I + diuretikum. Zahájení léčby je možné kterýmkoliv antihypertenzivem, při užití dvojkombinace by měl být vždy přítomen blokátor systému renin-angiotenzin-aldosteron.
Na podzim 2009 na kongrese AHA v Atlantě jsou pak prezentovány a následně v roce 2010 publikovány výsledky subanalýzy The INternational VErapamil SR-Trandolapril STudy (INVEST) [6]. Autoři vycházeli z předpokladu, že u diabetiků, u nichž se snížil systolický krevní tlak pod 130 mmHg, bude větší snížení kardiovaskulárních příhod než u nemocných s krevním tlakem 130–139 mmHg. Celkem bylo takto analyzováno 6 400 (28 %) nemocných, u kterých byla diagnóza diabetes mellitus stanovena na začátku studie. Výsledky shrnuje tab. 2.
Tab. 2. Výsledky studie INVEST u diabetiků. Primární cíl: celková mortalita, nefatální infarkt myokardu (IM), nefatální cévní mozková příhoda (CMP). 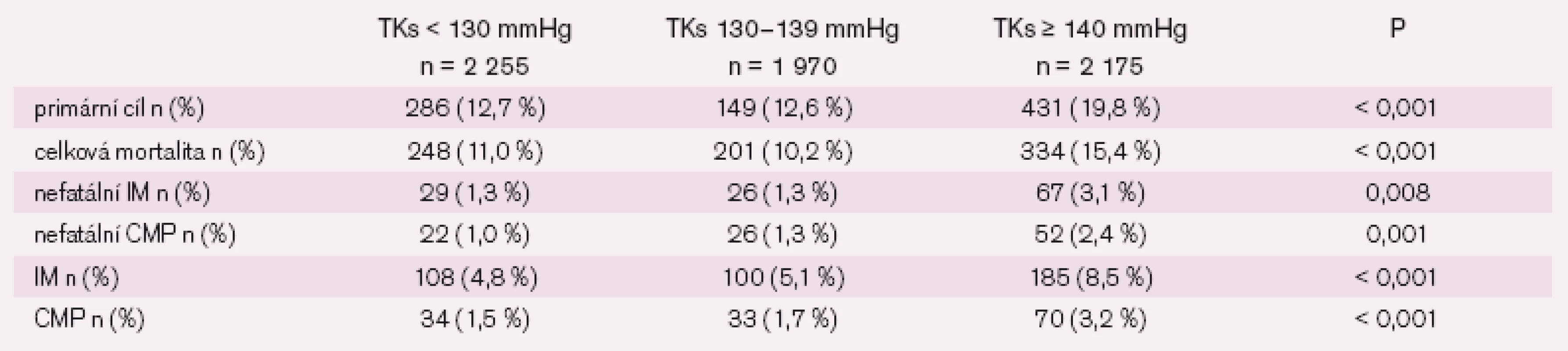
Pokles krevního tlaku nebyl ovlivněn faktem, zda byl nemocný ve větvi s atenololem či verapamilem, ve skupině s TKs < 130 mmHg byl pokles o 22,5 mmHg, ve skupině s TKs 130–139 mmHg byl pokles 17,8 mmHg a ve skupině s TKs ≥ 140 mmHg byl pokles 12,9 mmHg.
Subanalýza studie INVEST tedy nepotvrdila, že by těsná kontrola krevního tlaku byla spojena s lepší prognózou nemocných, a pokles pod 140/90 mmHg se zdá být zcela dostatečný.
Podobné výsledky přináší i studie ACCORD (The Action to Control CardiOvascular Risk in Diabetes), která sledovala 4 733 nemocných [7]. Těsná kontrola TKs pod 120 mmHg bude účinnější než TKs 120–139 mmHg. Rozdíl v systolickém krevním tlaku byl značný. U těsné kontroly byl průměrný TKs 119 mmHg a u běžné kontroly 133,5 mmHg. Ani tento rozdíl 14,5 mmHg však nevedl ke snížení celkové ani kardiovaskulární mortality. Snížen byl pouze výskyt fatálních i nefatálních cévních mozkových příhod.
Na závěr vzpomeňme i deset let starou studii ABCD (Appropriate Blood pressure Control in Diabetes), kde v těsné kontrole bylo dosaženo krevního tlaku 132/78 mmHg, v méně těsné 138/86 mmHg a autoři opět nepozorovali žádný rozdíl v ovlivnění mortality, infarktu myokardu, cévní mozkové příhody, srdečního selhání, ale ani retinopatie, nefropatie či neuropatie [8].
Závěr
Zdá se, že těsná kontrola krevního tlaku u diabetiků nemá opodstatnění a doporučený krevní tlak by mohl být 130–139 mmHg systoly. To ale nic nemění na faktu, že všichni diabetici by měli dostávat ACE inhibitory, pokud je tolerují, ne z pohledu kontroly krevního tlaku, ale z pohledu prevence diabetických komplikací.
Práce byla podpořena VVZ MŠMT 0021 622 402.
prof. MUDr. Jindřich Špinar, CSc., FESC1
prof. MUDr. Jiří Vítovec, CSc., FESC2
1Interní kardiologická klinika FN Brno-Bohunice
2I. interní kardioangiologická klinika FN u sv. Anny a LF MU, Brno
jspinar@fnbrno.cz
Zdroje
1. Mancia G, De Backer G, Dominiczak A et al. Management of Arterial Hypertension of the European Society of Hypertension; European Society of Cardiology. 2007 Guidelines for the Management of Arterial Hypertension: The Task Force for the Management of Arterial Hypertension of the European Society of Hypertension (ESH) and of the European Society of Cardiology (ESC). J Hypertens 2007; 25 : 1105–1187.
2. Widimský J jr., Cífková R, Špinar J et al. Doporučení diagnostických a léčebných postupů u arteriální hypertenze – verze 2007. Doporučení České společnosti pro hypertenzi. Cor Vasa 2008; 50: K3–K16.
3. Widimský J jr., Cífková R, Špinar J et al. Doporučení diagnostických a léčebných postupů u arteriální hypertenze – verze 2007. Doporučení České společnosti pro hypertenzi. Vnitř Lék 2008; 54 : 101–118.
4. Mancia G, Laurent S, Agabiti-Rosei L et al. European Society of Hypertension. Reappraisal of European Guidelines on Hypertension Management: a European Society of Hypertension Task Force Document. J Hypertens 2009; 27 : 2121–2158.
5. Špinar J, Souček M. Přehodnocení doporučení pro diagnostiku a léčbu hypertenze. Vnitř Lék 2010; 56 : 157–161.
6. Cooper-DeHoff RM, Gong Y, Handberg EM et al. Tight Blood Pressure Control and Cardiovascular Outcomes Among Hypertensive Patients with Diabetes and Coronary Artery Disease. JAMA 2010; 304 : 61–68.
7. Cushman WC, Evans GW, Byington RP et al. ACCORD Study Group. Effects of Intensive Blood Pressure Control in Type 2 Diabetes Mellitus. N Engl J Med 2010; 362 : 1575–1585.
8. Estacio RO, Jeffers BW, Gittford N et al. Effect of Blood Pressure Control on Diabetic Microvascular Complications in Patients with Hypertension and Type 2 Diabetes. Diabetes Care 2000; 23(Suppl 2): 854–864.
Štítky
Dětská kardiologie Interní lékařství Kardiochirurgie Kardiologie
Článek Autoři
Článek vyšel v časopiseKardiologická revue – Interní medicína
Nejčtenější tento týden
2010 Číslo 3- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
-
Všechny články tohoto čísla
- Personalizovaná medicína a snaha o lepší klinické rozhodování
- Komentář ke článku „Výskyt srdečního selhání po infarktu myokardu v klinických studiích“ autorů J. Kaňovského a J. Špinara
- Je ischemická choroba srdca u žien iná ako u mužov?
- Akutní infarkt myokardu u pacientů se srdečním selháním
- Výskyt srdečního selhání po infarktu myokardu v klinických studiích
- Studie SHIFT (The Systolic Heart Failure Treatment with the If Inhibitor Ivabradine Trial) a její význam pro léčbu srdečního selhání
- Kontrola krevního tlaku u diabetiků s ischemickou chorobou srdeční
- Rizikové faktory fibrilace síní
- Co musí vědět intervenční kardiolog o krevních destičkách
- Současné postavení pravastatinu v hypolipidemické léčbě
- Farmakoekonomika pro lékaře v klinické praxi
- Současné metody stanovení glomerulární filtrace a jejich klinický význam
- Autoři
- Kardiologická revue – Interní medicína
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Současné metody stanovení glomerulární filtrace a jejich klinický význam
- Farmakoekonomika pro lékaře v klinické praxi
- Rizikové faktory fibrilace síní
- Je ischemická choroba srdca u žien iná ako u mužov?
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



