-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Profylaxe posttraumatické epilepsie
Prophylaxis of post-traumatic epilepsy
Post-traumatic epilepsy is one of the most significant long term consequences of brain injury. We presently distinguish between acute epileptic seizures in the early phases of the injury, which require only temporary treatment limited to the time of the treatment of the injury itself, and late-onset post-traumatic epilepsy. The so-called prophylactic treatment does not prevent development of epileptic sites. Late-onset post-traumatic epilepsy usually develops 2-5 years after the initial injury. The probability of development of epilepsy is determined by the type and severity of the injury. This type of epilepsy is treated by standard treatment modalities for epilepsy. The patients are stigmatised not only by the seizures themselves, but also by diminished social conditions and opportunities, in general and especially in regard to employability and driving vehicles.
Keywords:
epilepsy – injury – prophylaxis – social fulfilment
Autoři: M. Moráň
Vyšlo v časopise: Geriatrie a Gerontologie 2013, 2, č. 4: 210-212
Kategorie: Přehledové články
Souhrn
Posttraumatická epilepsie je jedním z nejvýznamnějších dlouhodobých následků poranění mozku. V současné době se rozlišují akutní epileptické záchvaty v časné fázi poranění, tyto vyžadují pouze přechodnou léčbu omezenou na dobu léčby poranění. Tzv. profylaktická léčba nezabrání vývoji epileptického ložiska. Pozdní posttramuatická epilepsie se většinou vyvine do 2–5 let od úrazu. Pravděpodobnost rozvoje je podmíněna charakterem a tíží poranění. Tato je pak léčena standardně podle zásad léčby epilepsie obecně. Postižení jsou stigmatizovaní nejen samotnými záchvaty, ale i zhoršením sociálních podmínek ve smyslu obtížnější zaměstnatelnosti, omezením v řízení motorových vozidel a obecně horším společenským uplatněním.
Klíčová slova:
epilepsie – trauma – profylaxe – společenské uplatněníZákladní informace o epilepsii
Epilepsie je relativně časté, chronické neurologické onemocnění, které se projevuje opakovanými epileptickými záchvaty objevujícími se za normálních životních okolností a to bez zjevné provokace. V dospělé populaci obyvatel industrializovaných zemí (USA, Evropa) se uvádí prevalence mezi 0,5–0,8 %. Prevalence je výrazně věkově specifická: od narození do adolescence stoupá, v dospělosti dosahuje výše uvedených hodnot a nové případy jsou kompenzovány remisemi, případně mortalitou. K dalšímu vzestupu dochází ve stáří po 60.–65. roce věku nad 1 %, po 80. roce nad 1,4 %.
Incidence epilepsie je 30–50 případů (za 1 rok na 100 000) a má významnou věkovou závislost: v 1. roce života je vysoká, v dětství a adolescenci klesá, ve středním věku má křivka tvar plateau, ve stáří opět stoupá. První epileptický záchvat je po 65. roce 2x častější než mezi 26.–64. rokem. Přibližně 25–30 % všech nově diagnostikovaných epilepsií vzniká ve stáří, ve věku nad 65 let. Prognóza je v naprosté většině dobrá, kompenzace onemocnění dosahuje přes 70 % nemocných, obvykle při monoterapii a při nižších dávkách léků. Vzhledem k tomu, že světová populace obecně stárne, je aktuální i problematika epilepsie ve stáří (obr. 1).
Obr. 1. Incidence a prevalence epilepsie obecně 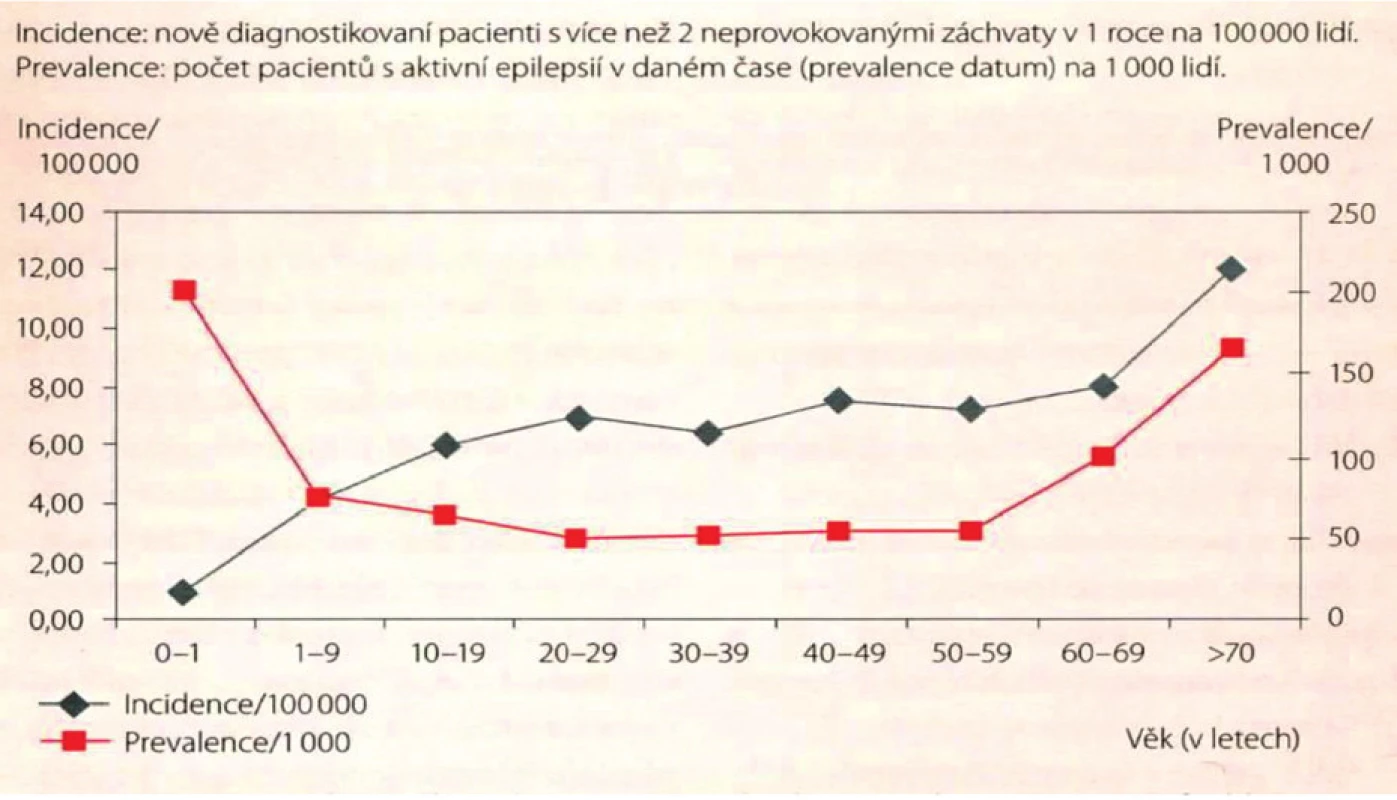
Etiologie. Obecně zůstává etiologie nezjištěna přibližně u 70 % epileptiků, ve stáří je tato hodnota nižší. Faktory cerebrovaskulární 30–40 %, tumory včetně metastáz 10–14 %, atroficko-degenerativní onemocnění (včetně Alzheimerovy demence) 7–14 %, faktory toxicko-metabolické 10–12 %, jiné a nepoznané faktory: kryptogenní 20–30 %, trauma 5–7 %. V dospělosti a ve stáří se uplatňuje častý podíl provokačních vlivů. Častý je abúzus alkoholu a některých léků, abstinenční epileptické záchvaty, provokace léky, zvláště psychofarmaky starší generace. V případě rozhodujícího vlivu provokujících faktorů nehovoříme o epilepsii, ale o záchvatech „provokovaných“, záchvatech vázaných na mimořádné životní okolnosti. Léčba pak spočívá především v eliminaci provokujících vlivů, nikoli v přímočarém nasazení dlouhodobé antikonvulzivní léčby.
Vliv traumatu
Z mnoha provedených studií zkoumajících souvislost mezi úrazem hlavy a vznikem posttraumatické epilepsie nevyplývá, že by tato etiologie byla tak častá, jak je obecně v povědomí. Je nutné odlišit akutní symptomatické záchvaty jako projev reakce mozku na náhle vzniklé poškození a rozvoj posttraumatické epilepsie se spontánně se opakujícími záchvaty. Prognosticky je větší riziko vzniku epilepsie u těžkých poranění mozku s krvácením a u poranění střelných. Naopak prostá komoce mozku bez kontuzního poranění sotva může být považována za příčinu epilepsie. U tohoto nejlehčího typu úrazu je nutné pátrat po jiné příčině epilepsie. Nezávažné trauma hlavy v anamnéze bývá často mylně považováno za příčinu epilepsie.
Posttraumatický epileptický záchvat. Epileptické záchvaty, vzniklé po mechanickém poškození mozku, nemusí znamenat, že se rozvine posttraumatická epilepsie. Po těžkém kraniocerebrálním traumatu (KCT) je indikována přechodná antiepileptická medikace jako prevence záchvatů, které mohou zhoršit prokrvení mozku a nárůst intrakraniálního tlaku. Asi 5–7 % osob po těžkém KCT má alespoň jeden epileptický záchvat. Časný epileptický záchvat je do týdne (dle některých prací do měsíce od KCT). Zejména u dětí a těžkých KCT je riziko rozvoje epileptického statu 10–20 %. Příčinou časných záchvatů je nejspíše edém, roztržení tkáně, kontuze, krvácení, vyplavení glutamátu, poškození tkáně volnými radikály. Roli hraje lokalizace poranění a menší roli hraje i genetika. Dlouhodobá „preventivní“ antiepileptická medikace nezabrání epileptogenezi, naopak může zvýšit riziko záchvatů.
Posttraumatická epilepsie. Jen u 20–25 % osob s časným epileptickým záchvatem se rozvine do 2–5 let posttraumatická epilepsie. Vzniká jen u 3 % pacientů bez časných epileptických záchvatů. Zásadním faktorem rozvoje posttraumatické epilepsie je tíže poranění, riziko rozvoje se zvyšuje s věkem na rozdíl od časných záchvatů, kde je větší riziko u dětí a mladších. Příčinou epileptogeneze je poškození neuronové sítě, vytváření nových dráždivějších axonů a synapsí, rozpadové produkty železa poškozují tkáně cestou volných radikálů, lipidových peroxidáz apod. Dochází k vyplavování excitačního glutamátu s následným poškozením receptorů a následně neuronů. Uplatňuje se tzv. „kindling“, fixující patologické excitační okruhy a tím fixující epileptickou aktivitu. Protože neexistuje specifická léčba, která by rozvoji posttraumatické epilepsie zabránila, není u lidí bez záchvatů doporučena „preventivní“ dlouhodobá antiepileptická medikace.
Prevence. Doporučuje se obecná prevence úrazů: helmy, dětské sedačky apod. Mezi nejrizikovější faktory patří: doprava, jízda na kole, jízda na koni, hokej, lyžování, snowboarding, horolezectví, kontaktní sporty, práce ve výškách, pohyb na kluzkém povrchu…
Diagnostika, dispenzarizace. V akutní fázi se provádí CT mozku, v následném sledování se využívá MR mozku, EEG, laboratorní vyšetření (hladiny antiepileptik, biochemie, krevní obraz). U dispenzarizovaných pacientů s posttraumatickou (stejně jako jinou) epilepsií se doporučuje pravidelná kontrola jednou za 3 měsíce, v případě nedokonalé kompenzace častější kontroly podle potřeby (obr. 2, 3).
Obr. 2. EEG u posttraumatické epilepsie po kontuzi mozku 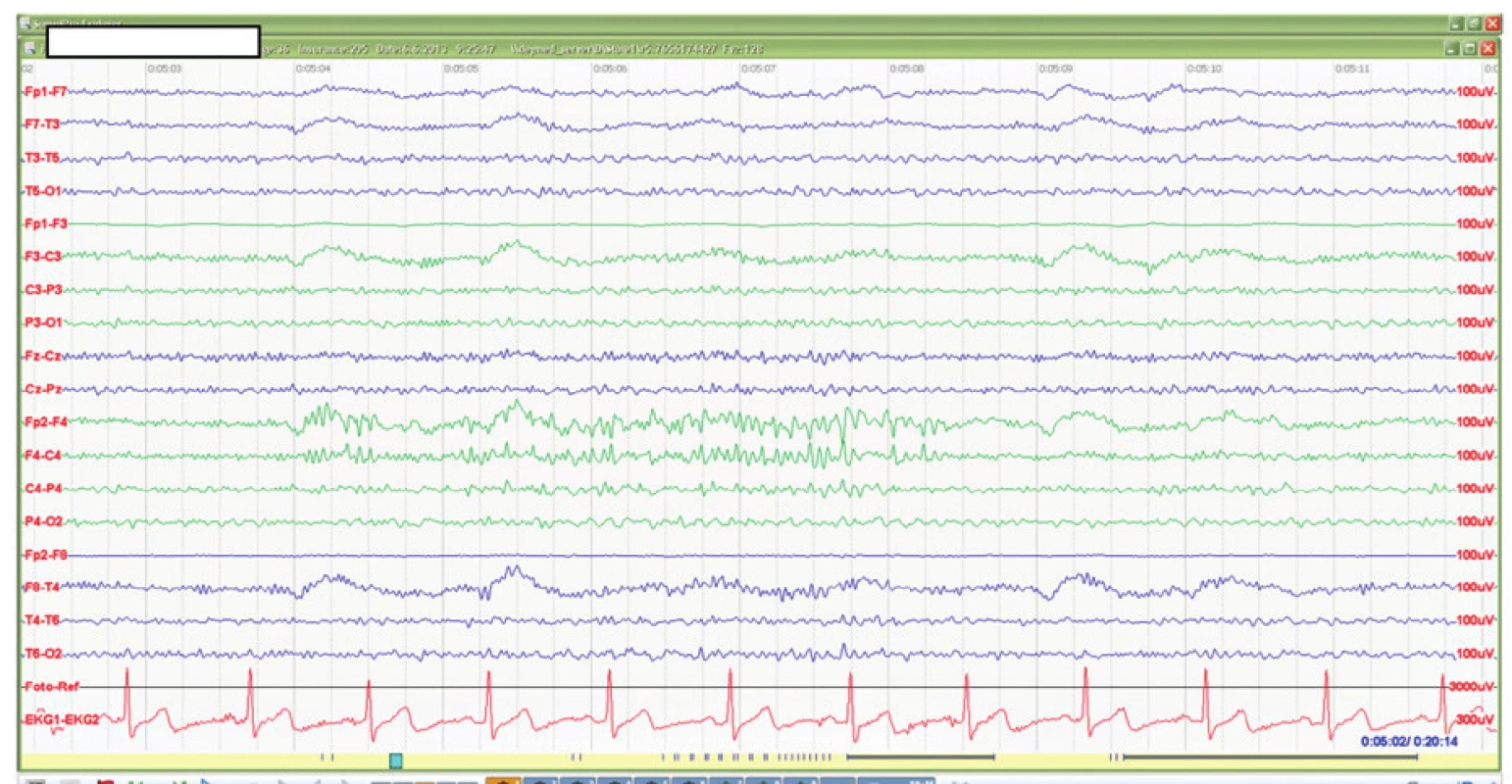
Obr. 3. Ilustrační ukázka CT (subdurální hematom*, kontuze→) a MR mozku u traumat 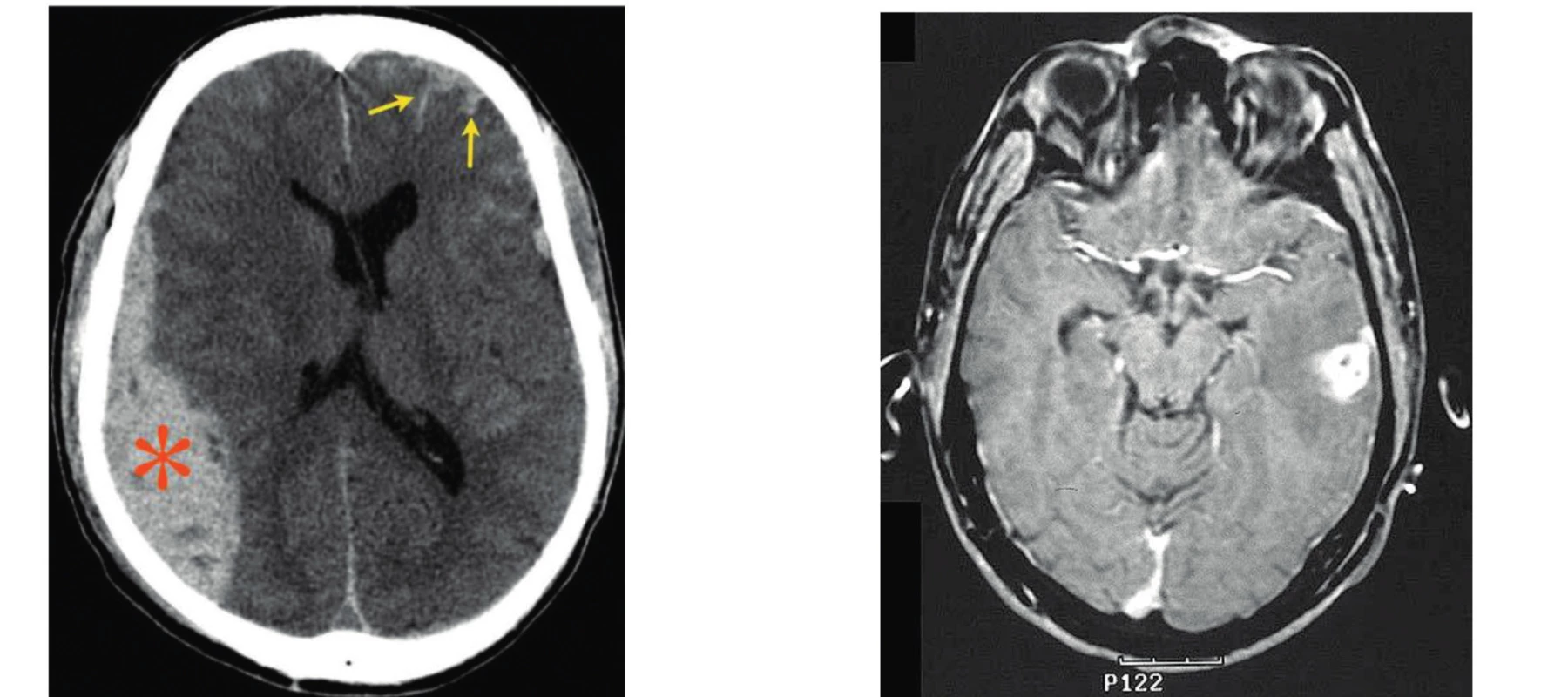
Kvalita života pacientů s epilepsií
Kvalitu života ovlivňují frekvence a tíže epileptických záchvatů, psychické změny v období záchvatu, psychické změny v mezizáchvatovém období, omezení v soukromém životě, omezení pracovní, omezení běžných denních aktivit, strach z možného následujícího záchvatu, nežádoucí účinky antiepileptik, ekonomické omezení v důsledku epilepsie, chronická konzumace návykových látek za účelem zlepšení psychického stavu, poruchy paměti a učení, pocity smutku, sklíčenosti, nedostatek energie, omezení pro řízení motorového vozidla. Podle definice WHO se u pacientů s epilepsií mění percepce (vnímání) pozice v jejich životě, kontextu jejich kultury a hodnotového systému, ve vztahu k osobním cílům, očekáváním, normám a obavám. Jedná se o velice široký koncept ovlivněný fyzickým zdravím, psychickým stavem, osobním vyznáním, sociálními vztahy a vztahem ke klíčovým oblastem životního prostředí jedince. Hlavním cílem komplexní léčby epilepsie je zlepšení kvality života, nikoliv pouze potlačování záchvatů. Důležitými faktory prevence a dobré kvality života jsou tělesné, duševní a sociální zdraví, samostatnost, nezávislost, dobré ekonomické a sociální zázemí, zaměstnání, dobré osobní vazby. Vlastní projevy epilepsie, např. záchvaty, jsou poměrně řídké, psychosociální problémy a důsledky dlouhodobého užívání antiepileptik však provázejí člověka po celý život a jsou často chronické. Právě tyto komplikace omezují často jedince mnohem víc než samotné onemocnění. Hloubka jejich dopadu je individuální.
Chování jedince s epilepsií. Epilepsie je chronické onemocnění, které více či méně ovlivňuje psychiku postiženého. Až polovina pacientů s epilepsií trpí psychickými problémy. Nejčastější jsou poruchy nálady, úzkostné poruchy, depresivní porucha, panické ataky.
Závěr
Podstatnou roli v prevenci posttraumatické epilepsie má obecná prevence úrazů.
Při vzniku kraniocerebrálního poranění je nezbytné provést pečlivé komplexní vyšetření včetně neurologického a nejlépe i EEG a neurochirurgické ošetření, v závislosti na charakteru poranění.
Při vzniku časných epileptických záchvatů se doporučuje přechodná léčba antiepileptiky po dobu léčby poranění.
Při rozvoji posttraumatické epilepsie je indikována adekvátní léčba epilepsie za pravidelných kontrol neurologem či epileptologem.
MUDr. Miroslav Moráň
Neurologická klinika FN Brno
MUDr. Miroslav Moráň
e-mail: m.moran@fnbrno.cz
Atestoval z neurologie (1982), specializoval se na spánkovou medicínu a epileptologii (1987). Od roku 1990 pracuje jako vedoucí lékař EEG a spánkové laboratoře Neurologické kliniky FN Brno. Věnuje se vědecko-výzkumné a pedagogické činnosti, je autorem a spoluautorem řady článků a monografií v oblasti epileptologie a spánkové medicíny.Je členem společností pro výzkum spánku a spánkovou medicínu – české i evropské, a členem komise pro udělování akreditace spánkových laboratoří.
Zdroje
1. Agrawal A, Timothy J, Pandit L, Maniu M: Post-traumatic epilepsy: an overview. Clin Neurol Neurosurg 2006; 108 : 433–439.
2. Temkin NR: Preventing and treating posttraumatic seizures. The human experience. Epilepsia 2009; 50 (Suppl 2): 10–13.
3. Bernard S, Chang BS, Lowenstein DH: Practice parameter: Antiepileptic drug prophylaxis in severe traumatic brain injury. Report of the Quality Standards Subcommittee of the American Academy of Neurology. January (1 of 2) 2003; Neurology 60 : 10–60.
4. Chen JW, Ruff RL, Eavey R, Wasterlain CG: Posttraumatic epilepsy and treatment. J Rehabil Res Dev 2009; 46 (6): 685–696.
5. Jensens FE: Posttraumatic Epilepsy. Treatable epileptogenesis. Epilepsia 2009; 50 (Suppl. 2): 1–3
6. Mani J, Barry E: Posttraumatic epilepsy. In: Wyllie E, Gupta A, Lachhwani DK (eds.): The Treatment of Epilepsy: Principles and Practice. Hagerstown, MD: Lippincott Williams & Wilkins, 2006, p. 521–524.
7. Moráň M: Praktická epileptologie. Praha: Triton, 2007.
Štítky
Geriatrie a gerontologie Praktické lékařství pro dospělé Protetika
Článek vyšel v časopiseGeriatrie a Gerontologie
Nejčtenější tento týden
2013 Číslo 4- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
-
Všechny články tohoto čísla
- Má dáti – dal
- Alzheimerova demence – epidemie 21. století: můžeme a umíme jí předcházet?
- Genetika v terénní praxi
- Rizikové faktory trombózy
- Profylaxe tromboembolické nemoci
- Profylaxe posttraumatické epilepsie
- Prevence osteoporózya sarkopenie
- Sluneční záření a lidský organismus aneb „kam nechodí slunce, tam chodí lékař“
- Prevence infekcí očkováním jako celoživotní proces
- Diabetes mellitus – existují možnosti prevence?
- Zápis z mimořádného jednání výboru ČGGS ze dne 17. 7. 2013
- Zápis z jednání výboru ČGGS dne 18. 9. 2013
- Geriatrie a Gerontologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Profylaxe tromboembolické nemoci
- Profylaxe posttraumatické epilepsie
- Rizikové faktory trombózy
- Alzheimerova demence – epidemie 21. století: můžeme a umíme jí předcházet?
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



