-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Genetika v terénní praxi
Genetics in clinical practice
The sequencing of the human genome made it possible to identify individual human genes, to determine variations of these genes and to understand their contributions to health and diseases. With technological progress, there came cheaper and more accessible genetic testing. This changes medical genetics from being almost solely focused on diagnosing rare diseases in children and prenatal diagnostics to something available to all age groups. Hence the need for integration of information from and about the field of medical genetics into internal medicine and general practitioners’ everyday work.
The existence of alternative forms of a gene (alleles) in the population, the occurrence of similar, mutation-conditional phenotypes and variability in different loci, the importance of gene interactions and gene-environment interactions in human diseases, the role of somatic mutation in carcinogenesis and aging, the possibility of prenatal diagnosis, non-symptomatic testing and popula-tion screening, the promise of effective gene therapies – all these are ideas and principles that now permeate all areas of medicine.
International collaborative studies show that some 10 % of the population currently require genetic health services at some point in their lives. This percentage will undoubtedly rise in the future, especially with further increases of our knowledge of molecular genetics.
Progress towards the use of genetic approach throughout the continuum of health care for patients and their families depends not only on technological progress, but also on proper training of active physicians.Keywords:
medical genetics – general practice – internal medicine – history of medical genetics – Klinefelter syndrome
Autoři: R. Beharka
Působiště autorů: Hygiena, preventivní lékařství a epidemiologie LF MU, Brno ; Oddělení lékařské genetiky FN Brno
Vyšlo v časopise: Geriatrie a Gerontologie 2013, 2, č. 4: 197-200
Kategorie: Přehledové články
Souhrn
Sekvenování lidského genomu umožnilo identifikovat jednotlivé lidské geny, stanovit variace těchto genů a pochopit jejich přispění ke zdraví a nemoci. Zároveň s technologickým pokrokem dochází ke zlevňování a zpřístupnění genetického testování. Tyto skutečnosti posouvají lékařskou genetiku od diagnostiky vzácných nemocí u dětí a prenatální diagnostiky směrem ke všem věkovým skupinám. Z toho vyplývá nutnost integrace poznatků lékařské genetiky do interních oborů a do ambulancí praktických lékařů.
Existence alternativních forem genu (alel) v populaci, výskyt podobných fenotypů podmíněných mutacemi a variabilitou v různých lokusech, význam genových interakcí a interakcí genů a prostředí u lidských onemocnění, úloha somatických mutací v karcinogenezi a stárnutí, možnost prenatální diagnostiky, presymptomatické testování a populační screening, příslib účinných genových terapií, to vše jsou principy, které již nyní pronikají do všech oblastí medicíny.
Mezinárodní kolaborativní studie prokazují, že v současné době potřebuje 10 % populace v některém období života genetické zdravotnické služby. Toto procento se bude nepochybně v budoucnosti, s dalším nárůstem zejména molekulárně genetických poznatků a možností zvyšovat.
Míra pokroku využití genetického přístupu v celém kontinuu zdravotnické péče o pacienta a jeho rodinu závisí nejenom na technologickém pokroku, ale i na odborné přípravě ošetřujících lékařů.Klíčová slova:
lékařská genetika – praktické lékařství – vnitřní lékařství – historie lékařské genetiky – Klinefelterův syndromÚvod
Genetika je rozsáhlý obor zabývající se variabilitou a dědičností u všech živých organismů. Lidská genetika se zabývá variabilitou a dědičností lidských jedinců, klinická genetika je soustředěna na variabilitu a dědičnost afekcí významných pro praktickou medicínu a lékařský výzkum(1).
Samostatná Společnost lékařské genetiky (dále jen SLG) ČLS JEP byla založena v roce 1967. V 60. letech vznikaly první genetické poradny a cytogenetické laboratoře, konstituovala se první oddělení lékařské genetiky: na Fakultě dětského lékařství UK Praha – dr. M. Macek, dr. E. Seemanová, dr. P. Goetz; na Fakultě všeobecného lékařství UK Praha – doc. M. Černý, dr. R. Chrz; na lékařské fakultě v Brně – prof. Z. Brunecký, doc. D. Soudek, doc. R. Laxová. V roce 1973 byla v dětské fakultní nemocnici v Brně otevřena ambulance lékařské genetiky a v roce 1983 byl zřízen na tomto pracovišti primariát. V současné době lékařská genetika patří u nás, tak jako i v dalších státech Evropské unie, k samostatným medicínským oborům. Nepochybným mezinárodním uznáním úrovně české lékařské genetiky je naše zastoupení ve výboru Evropské společnosti lidské genetiky – ESHG(t.č. prof. M. Macek)(2).
Zvyšováním dostupnosti genetického vyšetření stojí praktický lékař před výzvou aplikace nových metod do diagnostiky nemocí u svých pacientů. Pro správné využití genetiky v ambulantní praxi je nevyhnutelná spolupráce praktického lékaře a lékařského genetika. Pro lepší pochopení problematiky je vhodné osvojení si několika základních informací.
Obor lékařské genetiky v sobě soustřeďuje mnoho zájmových oblastí odrážejících různé směry vývoje genetiky. Hlavní specializační oblasti představuje studium chromozomů (cytogenetika), studium struktury a funkce jednotlivých genů (molekulární a biochemická genetika), studium genomu, jeho organizace a funkcí (genomika), studium genetické proměnlivosti lidských populací a faktorů ovlivňujících frekvenci alel (populační genetika) a aplikace genetiky v diagnostice a léčebně preventivní péči (klinická genetika).
Klinický genetik je kvalifikovaný lékař – genetik, přímo angažovaný v diagnostice geneticky podmíněných chorob a podílející se na péči o pacienty trpícími těmito chorobami. Genetické poradenství kombinuje stanovení rizik s psychologickou a edukační činností se zaměřením na pacienty a jejich rodiny.
Kromě přímého kontaktu s pacientem zajišťují kliničtí genetici laboratorní diagnostiku pro potřebné jedince, pro celou populaci pak pomocí screeningových programů identifikují pacienty, u kterých je zvýšené riziko vzniku nebo přenosu geneticky podmíněného onemocnění, dále zajišťují diagnostiku geneticky podmíněných onemocnění u pacientů, testování nosičů dispozice k dědičné chorobě, prenatální diagnostiku a identifikaci rizikových jedinců, u nichž se geneticky podmíněné onemocnění může objevit v průběhu života.
Hlavní význam genetiky v klinické praxi je osvětlování úlohy genetické variability a mutací v etiologii rozsáhlého počtu onemocnění. Prakticky každé onemocnění je výsledkem kombinovaného působení genů a prostředí. Význam genetické komponenty může být u jednotlivých nemocí různý. Existují tři hlavní typy onemocnění, která jsou zcela nebo částečné podmíněna genetickými faktory.
Monogenní onemocnění, která jsou způsobena mutacemi jednotlivých genů. Mutace může být přítomna pouze na jednom chromozomu z páru (odpovídá normální alele na homologním chromozomu), nebo na obou chromozomech páru, vzácněji v mitochondriálním, namísto v jaderném genomu. Jedná se o kritickou chybu v genetické informaci jednoho genu. Monogenní onemocnění vykazuje v rodokmenech obvykle zřetelné a charakteristické rysy, jejich frekvence může dosahovat v populaci až 1 : 500.
Chromozomální poruchy jsou druhým typem onemocnění. Nevyznačují se jedinečnou a jednotlivou chybu v genetické výbavě, ale nadbytkem nebo nedostatkem genů obsažených v celých chromozomech nebo v chromozomálních segmentech. Chromozomální poruchy jsou poměrně časté, postihují přibližně 7 jedinců z 1 000 živě narozených dětí a podmiňují kolem poloviny všech spontánních potratů prvého trimestru.
Multifaktoriální onemocnění jsou třetím typem onemocnění, která podmiňují řadu vývojových poruch, vyúsťujících v kongenitální malformace a mnoho populačně častých onemocnění dospělého věku. U těchto onemocnění neexistuje jediná porucha genetické informace, ale spíše se jedná o kombinované působení malých genových variant, které v součtu podmiňují predispozici k závažnému defektu, často za spolupůsobení environmentálních faktorů. Tato skupina postižení má tendenci se v rodinách opakovat, ale v rodokmenech nevykazují typické charakteristiky monogenní dědičnosti. Odhady stanovující populační závažnost multifaktoriálních onemocnění udávají 5 % u dětské populace a více než 60 % v celé populaci(1).
Možnosti genetické diagnostiky v terénní praxi
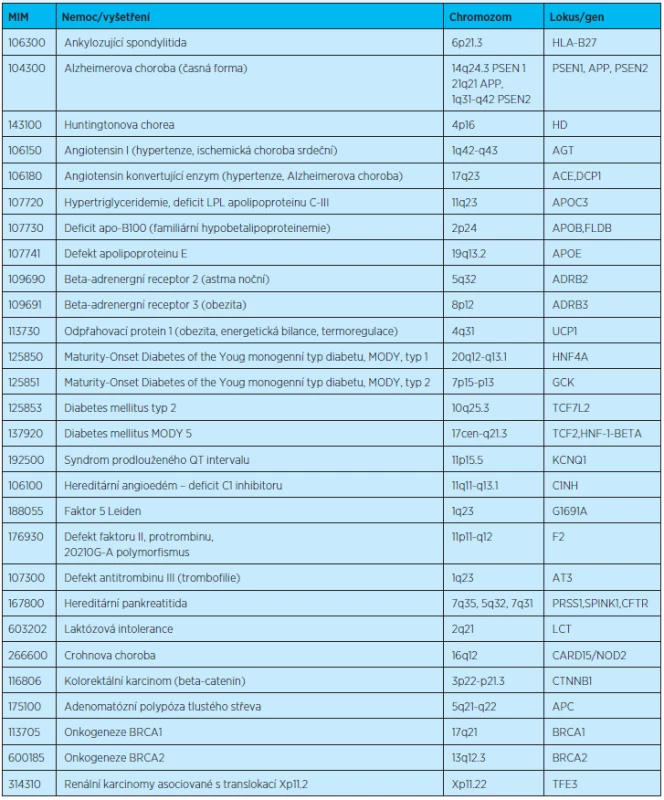
Praktický lékař má možnost dostat se nejblíže k pacientům a jejich rodinám a odpozorovat opakující se nemoci jednotlivých členů rodiny v několika generacích. Pacienti většinou přicházejí do ambulancí až v době, kdy mají zdravotní potíže, které mění kvalitu jejich života. Mnohokrát jsou to stejné potíže, jako měli rodiče, prarodiče či pokrevní příbuzní z rodu otce nebo matky, a nabízí se tak podezření na dědičnou nemoc. Pečlivě provedená rodinná anamnéza je prvním a významným krokem pro analýzu kteréhokoli onemocnění bez ohledu na to, zda se jedná o geneticky podmíněné onemocnění či nikoli. V případě podezření na geneticky podmíněné onemocnění je třeba ověřit tuto skutečnost na molekulárně genetické či cytogenetické úrovni. Přesná identifikace molekulárně genetické patologie umožní nejen upřesnění diagnózy, ale i optimalizaci léčby. Zároveň poskytuje dalším členům rodiny možnost včasné prevence a léčby daného onemocnění. Při podezření na geneticky podmíněnou nemoc, lze jednoduchým způsobem zjistit, zda je v České republice dostupná analýza genů, zodpovědných za tuto nemoc. Na webových stránkách Společnosti lékařské genetiky (www.slg.cz) je uvedena databáze pracovišť, seznam monogenních nemocí lze nalézt ve složce „molekulární genetika – vyšetření“. Přehled vybraných nemocí a genů ukazuje tabulka 1. Novinky v genetice lze průběžně nacházet v katalogu lidských genetických poruch (Online Mendelian Inheritance in Man – www.ncbi.nlm.nih.gov/omim).
Postup genetické konzultace
Lékař vyplní žádanku s požadavkem na vyšetření dané nemoci či genu a prostřednictvím webu objedná pacienta na nejbližší oddělení lékařské genetiky či ambulance. Klinický genetik poté probere s pacientem anamnézu včetně genealogie (minimálně 3generačního rodokmenu), provede fyzikální vyšetření a zajistí genetickou analýzu. Výsledek je k dispozici po několika hodinách až několika měsících, v závislosti na náročnosti vyšetření. V případě nálezu genetické patologie je pacient pozván ke genetické konzultaci, kde je informován, co daná mutace způsobuje, jaká preventivní opatření je vhodné přijmout a ve kterých specializovaných ambulancích by měl být dispenzarizován. Zároveň se určí typ dědičnosti příslušné mutace a riziko přenosu na další generaci. Pacient je poučen o možnostech prenatální či preimplantační genetické diagnostiky, stejně jako o možnosti diagnostiky u dalších pokrevních příbuzných.
Vyšetření neplodnosti
V ambulancích praktických lékařů se objevují i pacienti s poruchami reprodukce. Tomuto problému je třeba věnovat pozornost. Často se jedná o negenetickou příčinu, kdy neplodnost může být prvním projevem interního či onkologického onemocnění. Ženy s reprodukčními ztrátami však mohou být také nositelkami různých chromozomálních aberací, které zvyšují riziko narození postiženého dítěte. Trombofilní mutace jsou zatížené nejenom rizikem reprodukčních ztrát, ale i komplexem potíží spojených s trombózou či embolií. U mužů je nejčastější chromozomální příčinou neplodnosti nadpočetný X chromozom, projevující se jako Klinefelterův syndrom. Podle Abramsky a Chapple je 10 % těchto případů zjištěno prenatálně, 26 % je diagnostikováno v dětství nebo dospělosti na základě hypogonadismu, gynekomastie či neplodnosti a celých 64 % pacientů s Klinefelterovým syndromem zůstává nediagnostikováno(3). Každý neplodný pár by měl projít genetickým vyšetřením ještě před vstupem do programu asistované reprodukce.
Praktičtí lékaři se budou stále častěji setkávat i s pacienty, kteří byli zplozeni asistovanou reprodukcí. Tato skutečnost nicméně může zůstat utajena jak lékařům, tak samotným pacientům. Součástí anamnézy by však měl být cílený dotaz na to, zda pacientovi není známo, že by byl zplozen některou z těchto metod. Vzhledem k tomu, že se jedná o relativně nový způsob lidské reprodukce, přičemž dosud nejsou k dispozici klinická data týkající se této skupiny pacientů, bylo by užitečné zaměřit se zde na sledování infertility, morbidity a mortality.
Nové nálezy doporučuji konzultovat s lékařským genetikem. Správná diagnostika, prevence a léčba mohou předejít zbytečným zdravotním komplikacím.
Závěr
Genetika je součástí medicíny dospělého věku. Znalost genetické problematiky, rodinné anamnézy, umožní racionální genetickou diagnostiku a verifikaci geneticky podmíněných nemocí. Výsledky genetického vyšetření umožňují být několik kroků před nemocí a včas odhalit asymptomatické členy rodiny, bez ohledu na to, zda je prvním vyšetřeným z rodiny symptomatické dítě, dospělý či senior. Genetická analýza bez klinických konsekvencí je zbytečné plýtvání prostředky veřejného zdravotního pojištění. Naproti tomu správná genetická diagnostika a na ni navazující adekvátní preventivně léčebný zásah, může být prospěšný pacientovi, jeho rodině i společnosti.
Pacientům s reprodukčními potížemi je nutné připomínat důležitost zdravého životního stylu, preventivních prohlídek a doporučovat genetické vyšetření před vstupem do programu asistované reprodukce.
Nemoci či geny, u kterých je v ČR dostupná molekulárně genetická diagnostika, lze dohledat na www.slg.cz. Bližší informace o nemocech jsou uvedené ve veřejně dostupných genetických databázích www.ncbi.nlm.nih.gov/omim.
MUDr. Rastislav Beharka
Oddělení lékařské genetiky FN Brno
Hygiena, preventivní lékařství a epidemiologie LF MU, Brno
MUDr. Rastislav Beharka
e-mail: rbeharka@fnbrno.cz
V letech 2004 až 2009 pracoval na Urologické klinice FN Brno jako klinický urolog a androlog, zároveň od roku 2005 spolupracuje s Centrem asistované reprodukce ve FN Brno. Od roku 2009 působí na Oddělení lékařské genetiky ve FN Brno, kde se zaměřuje na problematiku diagnostiky a léčbu poruch lidské reprodukce a genetické vyšetření nemocí dospělého věku.
Zdroje
1. Nussbaum RL, McInnes RR, Willard HF et al.: Klinická genetika: Thompson & Thompson. 6. vydání. Praha: Triton 2004, s.15–16.
2. Goetz P: Historie lékařské genetiky v České republice. Čas Lék Čes 2006; 145(2): 88–92. Dostupný na: www.medvik.cz/kramerius/document/ABA008_14502_MED00010976-2006-145.2_s.85-168.pdf?id=355109#page=4
3. Abramsky L, Chapple J: 47, XXY (Klinefelter syndrome) and 47, XYY: estimated rates of and indication for postnatal diagnosis with implications for prenatal counselling. Prenat Diagn 1997; 17 : 363–368.
Štítky
Geriatrie a gerontologie Praktické lékařství pro dospělé Protetika
Článek Má dáti – dalČlánek Rizikové faktory trombózy
Článek vyšel v časopiseGeriatrie a Gerontologie
Nejčtenější tento týden
2013 Číslo 4- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Magnosolv a jeho využití v neurologii
- Mirtazapin v léčbě deprese spojené s nadměrným užíváním alkoholu
-
Všechny články tohoto čísla
- Má dáti – dal
- Alzheimerova demence – epidemie 21. století: můžeme a umíme jí předcházet?
- Genetika v terénní praxi
- Rizikové faktory trombózy
- Profylaxe tromboembolické nemoci
- Profylaxe posttraumatické epilepsie
- Prevence osteoporózya sarkopenie
- Sluneční záření a lidský organismus aneb „kam nechodí slunce, tam chodí lékař“
- Prevence infekcí očkováním jako celoživotní proces
- Diabetes mellitus – existují možnosti prevence?
- Zápis z mimořádného jednání výboru ČGGS ze dne 17. 7. 2013
- Zápis z jednání výboru ČGGS dne 18. 9. 2013
- Geriatrie a Gerontologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Profylaxe tromboembolické nemoci
- Profylaxe posttraumatické epilepsie
- Rizikové faktory trombózy
- Alzheimerova demence – epidemie 21. století: můžeme a umíme jí předcházet?
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání