-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
9 Skríning na prítomnosť chronických komplikácií diabetes mellitus a pridružených ochorení
Vyšlo v časopise: Forum Diab 2018; 7(Suppl 1): 61-74
9.1 Neuropatia
Diabetická neuropatia (DN) je heterogénna skupina porúch s rôznorodou klinickou manifestáciou. Z hľadiska prognózy je potrebné včasné rozpoznanie a adekvátne vedenie ochorenia. DN je diagnóza per exclusionem (po vylúčení iných príčin). U pacientov s DM môžu byť prítomné aj nediabetické neuropatie. Až 50 % periférnych DN môže byť asymptomatických. Rozpoznanie a liečba autonomnej neuropatie (AN) môže zlepšiť symptómy, redukovať následky a zlepšiť kvalitu života pacienta (tab. 9.1).
Tab. 9.1 | Neuropatia: frekvencia a náplň vyšetrení a liečba 
DN – diabetická neuropatia Tab. 9.2 | Formy vyšetrení pre skríning distálnej symetrickej senzomotorickej polyneuropatie 
Tab. 9.3 | Spôsob vyšetrenia a liečba jednotlivých orgánových foriem autonómnej diabetickej neuropatie 
DAN – diabetická autonómna neuropatia GIN – gastrointestinálna autonómna neuropatia GI – gastrointestinálny GIT – gastrointestinálneho traktu GLP-1-agonisty – agonisty receptora peptidu 1 GUAN – genitourinárna autonómna neuropatia KAN – kardiálna autonómna neuropatia TCA – tricyklické antidepresíva Tab. 9.4 | Manažment bolestivej diabetickej neuropatie 
DN – diabetická neuropatia Špecifickú liečbu DN, inú než optimalizáciu glykemickej kontroly, v súčasnosti nemáme k dispozícii. Intenzívna glykemická kontrola vedie k efektívnej prevencii DN a kardiálnej AN (KAN) u DM1T a môže spomaliť ich progresiu u DM2T, nedokáže však zvrátiť nervové poškodenie. Terapeutické stratégie (farmakologické a nefarmakologické), ktoré prinášajú redukciu bolestivej DN a prejavov AN, môže zmierniť bolesť a zlepšiť kvalitu života.
U všetkých pacientov s DM a DN je potrebné uvážiť aj iné príčiny neuropatie než diabetes mellitus: toxíny (alkohol), neurotoxická medikácia (chemoterapia), deficit vitamínu B12, hypotyreóza, choroby obličiek, malignity (mnohopočetný myelóm, bronchogénny karcinóm), infekcie (HIV), chronická zápalová demyelinizačná neuropatia, vrodené neuropatie a vaskulitídy.
9.2 Ischemická choroba dolných končatín
Ischemická choroba dolných končatín je spôsobená zúžením alebo uzáverom periférnej tepny, najčastejšie na báze aterosklerózy. Manifestácia je od asymptomatických foriem cez typické klaudikácie až po prejavy kritickej končatinovej ischémie. Tab. 9.5 sumarizuje základné diagnostické postupy, tab. 9.6 popisuje funkčnú klasifikáciu podľa Fontainea.
Tab. 9.5 | Základné postupy pri diagnóze ischemickej choroby dolných končatín 
ICHDK – ischemická choroba dolných končatín Tab. 9.5 | Základné postupy pri diagnóze ischemickej choroby dolných končatín (pokračovanie) 
*Pri mediokalcinóze sú periférne tlaky aj AB indexy vysoké v dôsledku ťažšej stlačiteľnosti artérií. ICHDK – ischemická choroba dolných končatín Tab. 9.6 Funkčná klasifikácia periférne arteriálne ochorenie podľa Fontainea (upravená) 
9.2.1 Liečba ischémie dolných končatín
Základnou požiadavkou je primeraná kontrola vaskulometabolických parametrov (glykémia, lipidy, užívanie statínov, krvný tlak, telesná hmotnosť, nefajčenie, správna obuv, liečba anémie, úprava stavu výživy, funkcií obličiek, pečene, liečba edémov dolných končatín).
- pravidelná rehabilitačná liečba: pravidelné precvičovanie nôh, pravidelná fyzická aktivita, svalový tréning – chôdza; cieľom pohybovej liečby je otvorenie efektívneho kolaterálneho obehu, zvýšenie tolerancie bolesti a metabolická adaptácia ischemických oblastí
- podiatrická starostlivosť
9.2.1.1 Štádium podľa Fontaina I-II
Antiagregačná liečba (ASA 75–150 mg alebo klopidogrel 75 mg 1-krát denne), farmakologické ovplyvnene cirkulácie (lieky predlžujúce klaudikačnú vzdialenosť), ako sú naftidrofuryl v dávke 3-krát 200 mg , pentoxifylín 800–1 200 mg denne).
9.2.1.2 Štádium podľa Fontaina III–IV
Pacient s diagnostikovanou kritickou končatinou ischémiou (štádium Fontaine III a IV) by mal byť čo najskôr riešený tímom špecialistov (angiológ, cievny chirurg, vaskulárny a intervenčný radiológ). Primárnym cieľom revaskularizácie (endovaskulárnej alebo chirurgickej) je zabezpečiť dostatočný prítok krvi do ischemických oblastí a takto odstrániť bolesti a zahojiť trofické zmeny. Ku konzervatívnej liečbe pristupujeme vtedy, ak nie je možné vykonať revaskularizačný výkon, respektíve ak bol takýto výkon neúspešný.
Revaskularizačné výkony
- PTA (perkutánna transluminálna angioplastika), ev. s primárnou implantáciou stentu, prípadne ďalšie špeciálne intervenčné postupy (subintimálna rekanalizácia, aterektómia a pod)
- cievno-rekonštrukčné výkony – periférne by-passy (tibioperoneálne, femoropopliteálne, aortofemorálne, by-passy na pedálnych artériách)
Iné chirurgické výkony
- lumbálna sympatektómia je dnes už obsolentná metóda, indikujeme ju len u pacientov, ktorí nie sú vhodní na PTA alebo by-pass, majú bolesti v kľude a reziduálnu sympatikovú aktivitu, kontraindikovaná je pri autonómnej neuropatii
- amputácia: konzervatívne nezvládnuteľná progresia gangrény, septická reakcia napriek ATB liečbe, vždy by mala byť snaha uchovať čo najväčšiu časť končatiny s možnosťou ortoprotetického riešenia
Prostaglandíny I (PGI2 – prostacyklín) a E (PGE1) sú farmaká rezervované pre najťažšie štádiá ochorenia v i.v. aplikácii po dobu 14–21 dní, k pokusu o odvrátenie amputácie pri kritickej končatinovej ischémie alebo ak nie je možná revaskularizácia, ako súčasť liečby gangrény.
Antikoagulačná liečba je indikovaná hlavne po rekanalizácii tepny uzavretej embolom (akútna tepnová ischémia), u chronicky chorých iba pri väčšom riziku reoklúzie rekanalizovaných tepien.
Medzi všeobecné zásady konzervatívnej liečby kritickej končatinovej ischémie patrí liečba bolesti, liečba trofických defektov, starostlivosť o nohy (predovšetkým ochrana pred poranením), liečba infekcie.
9.3 Diabetická noha
9.3.1 Definícia
Prítomnosť dlhodobo sa nehojacich defektov kožného krytu, ulcerácií a iných deštruktívnych procesov alebo gangrény na nohe v dôsledku neuropatie alebo ischémie alebo iných dôsledkov postihnutia tkanív nohy v dôsledku DM, ktoré môžu byť komplikované infekciou. Tieto stavy zvyšujú riziko amputácie. Ako diabetická noha sa označuje aj stav s dokumentovaným postihnutím tkanív nohy v dôsledku DM bez poruchy kožného krytu, ktoré významne zvyšujú riziko vyššie uvedených komplikácií. Týmito stavmi sú klinicky významná neuropatia, ischémia, deformity a deformácie nohy*, trofické zmeny na koži**).
Poznámky:
Najčastejším spúšťacím faktorom vedúcim k preťažovaniu a povrchovým zraneniam nohy je nesprávna obuv.
* vrodené a získané deformácie a ich dôsledky, ako ploché nohy, vysoký priehlavok, kladívkovité prsty, kostné prominencie, halluces valgi, obmedzená hybnosť kĺbov nohy, pazúrovité prsty, chybná biomechanika postoja a chôdze
**poruchy výživy kože ako hyperkeratózy, otlaky, ragády, ulcerácie, interdigitálne macerácie, opuchy, onychomykóza, zarastajúce nechty
9.3.2 Klasifikácia
V klinickej praxi na zhodnotenie nálezu na nohe najčastejšie používame klasifikáciu podľa Wagnera (tab. 9.7), ktorá vychádza z rozsahu poškodenia (defektu) a má aj prognostickú hodnotu.
Tab. 9.7 | Wagnerova klasifikácia diabetickej nohy 
Určenie hĺbky a rozsahu defektu môže byť niekedy náročné vzhľadom na prítomné hyperkeratózy, ktoré ho prekrývajú. Preto treba pri neuropatických ulkusoch odstrániť povrchové prerastajúce hyperkeratotické vrstvy a podľa nálezu vykonať sondáž povrchu a okrajov defektu. V poslednom čase, najmä v prípade infikovaného defektu, sa využíva aj klasifikačný systém PEDIS (tab. 9.8).
Tab. 9.8 | Klasifikácia diabetickej nohy podľa systému PEDIS 
Hlavné charakteristiky neuropatického a ischemického defektu sú uvedené v tab. 9.9.
Tab. 9.9 | Hlavné diferenciálno-diagnostické charakteristiky neuropatického a ischemického defektu nohy 
Tab. 9.10 | Dispenzár a frekvencia sledovania defektov 
ABI – ankle brachial index/index členkových tlakov Tab. 9.11 | Rozsah vyšetrení nôh pri jednotlivých návštevách 
ABI – ankle brachial index/index členkových tlakov CKD – chronická obličková choroba/Chronic Kidney Disease PAO – periférne artériové ochorenie Tab. 9.12 | Základy edukácie pacienta 
Tab. 9.13 | Liečba diabetickej nohy podľa štádií/stupňov Wagnerovej klasifikácie) 
ATB – antibiotiká G+ - grampozitívne G- – gramnegatívne i.v. – intravenózne Tab. 9.14 | Možnosti lokálnej liečby diabetickej nohy MOŽNOSTI LOKÁLNEJ 
Amputácia by mala byť čo najšetrnejšia, s možnosťou ortopedického doriešenia (najčastejšie sa vykonáva amputácia pod členkom – amputácia prsta, transmetatarzálna amputácia a pod). Vždy by sa mal zvážiť príslušný rekonštrukčný chirurgický výkon na cievnom riečisku nohy, aby sa urýchlilo hojenie a zabránilo recidívam v budúcnosti.
Následná starostlivosť pri všetkých typoch defektov zahŕňa edukáciu a dispenzarizáciu. Mimoriadne dôležitá je spolupráca s ortoprotetickým pracoviskom a vyhotovenie správnej obuvi. Rovnako dôležitá je aj správna rehabilitácia pacienta a prevencia relapsov.
9.3.3 Charcotova osteoartropatia
Základom liečby je imobilizácia končatiny (v úvodnej fáze pokoj na lôžku, semirigidná kontaktná fixácia, sadrová fixácia, špeciálne ortézy), často počas 3–4 mesiacov. Význam má aj antiresorpčná liečba bisfosfonátmi. Pri bolestiach sa podávajú analgetiká. Pri RTG znakoch patologických fraktúr trvá hojenie 2-krát dlhšie ako pri bežných zlomeninách. Dôsledkom sú deformácie nohy s následným zvýšeným rizikom tvorby defektov, preto veľmi dôležitou súčasťou liečby a prevencie je špeciálna ortoprotetická obuv. Význam chirurgickej korekcie je sporný.
9.3.4 Ischemický defekt (gangréna)
Prognóza závisí od miesta, rozsahu a charakteru postihnutia. Najlepšiu prognózu majú menšie, plytké, povrchové, suché a ohraničené gangrény bez výraznejšej zápalovej reakcie okolia, ktoré sa pri správne vedenej liečbe a lokálnom ošetrovaní môžu kompletne vyhojiť. Vždy je potrebná spolupráca s cievnym chirurgom, ktorý by mal zvážiť príslušný rekonštrukčný výkon na cievnom riečisku nohy (angioplastika, pedálny by-pass), aby sa urýchlilo hojenie a zabránilo recidívam v budúcnosti. Podstatou konzervatívnej liečby je podpora prekrvenia (alprostadil, naftidrofuryl i. v.), heparín v antiagregačných dávkach. Pri menších defektoch sa lokálne dezinfikuje povrch a jeho okolie a uprednostňuje sa preväz na sucho s dezinfekčnými vlastnosťami (napr. štvorce Innadine) s následnou postupnou, resp. kompletnou nekrektómiou. Pri znakoch zápalu (flegmóna, secernácia, vlhká infikovaná gangréna, odkrytá kosť alebo kĺbové puzdro) je nevyhnutná celková ATB liečba, chirurgická drenáž a lokálna parciálna amputácia. Pri rozsiahlejších, progredujúcich, nejasne ohraničených, hlbších gangrénach, sprevádzaných flegmónou okolia (Wagner 5) je indikované okamžité chirurgické riešenie – amputácia. Hospitalizácia a ATB liečba (lokálna aj celková) sú samozrejmé.
9.4 Chronická choroba obličiek, diabetická nefropatia
Chronická choroba obličiek (CKD) sa diagnostikuje na základe trvalej prítomnosti zvýšeného vylučovanie albumínu v moči (albuminúria), zníženej odhadovanej glomerulárnej filtrácie (eGFR), alebo iných prejavov poškodenia obličiek (tab. 9.15).
Tab. 9.15 | Štádiá CKD a odporúčaná starostlivosť zameraná na obličky štádium CKD zameranie 
Štádiá CKD 1 a 2 sú definované dôkazom poškodenia obličiek (+), zatiaľ čo štádiá 3-5 sú definované poklesom eGFR < 60 ml/min/1,73m2 s dôkazom alebo bez dôkazu poškodenia obličiek (+/-). *postihnutie obličiek (všeobecne) sa najčastejšie manifestuje: albuminúriou – UACR: > 2,5 (3,5 u žien) mg/mmol, glomerulárnou hematúriou, abnormalitami v močovom sedimente, abnormalitami v zobrazovacích vyšetreniach, resp. inými prejavmi **rizikové faktory pre progresie CKD zahŕňajú zvýšené: krvný tlak, glykémia, albuminúria *** zvýšený krvný tlak, prevodnenie, abnormality elektrolytov, metabolická acidóza, anémia, metabolická choroba kostí CKD v dôsledku DM (diabetická nefropatia – DNef), sa vyskytuje u 20–40 % pacientov s DM. Kým u pacientov s DM1T sa DNef obvykle rozvinie pri trvaní DM > 10 rokov, u pacientov s DM2T môže byť prítomná už v čase diagnózy DM. DNef môže progredovať do štádia zlyhania obličiek (konečného štádia renálnej choroby) vyžadujúceho liečbu dialýzou alebo transplantáciou obličiek a je vedúcou príčinou zlyhania obličiek v súčasnosti. Prítomnosť DNef u pacientov s DM sa združuje so zvýšenou kardiovaskulárnou aj celkovou morbiditou a mortalitou a ovplyvňuje možnosti výberu liečby.
9.4.1 Skríning na prítomnosť diabetickej nefropatie
Štandard a intervaly vyšetrení pre skríning a klinické monitorovanie diabetickej nefropatie je uvedený v tab. 9.16. Skríning na prítomnosť albuminúrie sa najjednoduchšie realizuje vyšetrením pomeru albumín/kreatinín v moči (UACR) v náhodnej vzorke moču. Za normálnu hodnotu UACR sa považuje hodnota < 2,5 (3,5 u žien) mg/mmol, za zvýšenú hodnotu > 2,5 (3,5 u žien) mg/mmol (tab. 9.17). Vzhľadom na biologickú variabilitu pri vylučovaní albumínu v moči by hodnotenie malo zahŕňať vyšetrenie 3 individuálnych vzoriek v priebehu 3–6 mesiacov, pričom za zvýšenú albuminúriu sa považuje, ak sú hodnoty zvýšené aspoň v 2 z nich. Fyzická aktivita, infekcia, horúčka, kongestívne zlyhávanie srdca, výrazná hyperglykémia, menštruácia a výrazná hypertenzia môžu zvýšiť UACR, nezávisle od poškodenia obličiek. Počas takýchto stavov preto vyšetrenie nie je adekvátne. eGFR sa má vypočítať z kreatinínu v sére pomocou validovaného vzorca. Všeobecne preferovamým je vzorec podľa The Chronic Kidney Disease Epidemiology Collaboration (CKD-EPI) equation (CKD-EPI). Kalkulátory eGFR sú k dispozícii na adrese http: //www.nkdep.nih.gov. EGFR < 60 ml/min/1,73 m2, sa všeobecne považuje za abnormálnu (tab.9.15 a tab.9.17). Vylučovanie albumínu močom a eGFR sa v priebehu času líšia a abnormálne výsledky pre hodnotenie príslušného štádia CKD je potrebné potvrdiť.
Tab. 9.16 | Štandard vyšetrení pre skríning a klinické monitorovanie diabetickej nefropatie 
ACEi – inhibítory angiotenzin konvertujúceho enzýmu ARB – antagonisty receptorov pre angiotenzín I/sartany CKD – chronická choroba obličiek eGFR – odhadovaná glomerulárna filtrácia UACR – pomer albumínu a kreatinínu v moči UAE – exkrécia albumínu do moču v zberanom moči *http://www.nkdep.nih.gov. Tab. 9.17 | Hodnotenie prítomnosti diabetickej nefropatie podľa albuminúrie a glomerulárnej filtrácie 
*u žien Poznámka: U väčšiny pacientov s DM s chronickou chorobou obličiek sa dá predpokladať diabetický pôvod, ak je prítomná: 1. makroalbuminúria (klinická či manifestná proteinúria) alebo 2. mikroalbuminúria spolu s diabetickou retinopatiou, resp. mikroalbuminúria pri DM1T trvajúcom najmenej 10 rokov. V ostatných prípadoch treba starostlivo uvážiť aj možnosť nediabetickej nefropatie, ktorá vyžaduje odlišný terapeutický postup. V diferenciálnej diagnostike napomáha, ak sa súčasne berie do úvahy nielen stupeň albuminúrie, ale aj eGFR (štádium CKD). 9.4.2 Diagnóza diabetickej choroby obličiek – diabetickej nefropatie
Diagnóza diabetického ochorenia obličiek – diabetickej nefropatie (DNef) je obvykle klinickou diagnózou na základe prítomnosti albuminúrie alebo zníženej eGFR v neprítomnosti príznakov alebo prejavov charakteristických pre inú primárnu príčinu poškodenia obličiek. Za typickú prezentáciu DNef sa považuje dlhšie trvanie DM, prítomnosť retinopatie, albuminúria bez hematúrie a postupná progresia choroby obličiek. U pacientov s DM2T sa však príznaky CKD môžu vyskytovať už v čase diagnózy DM, alebo bez prítomnej retinopatie, a u DM1T aj DM2T sa redukcia eGFR často zisťuje aj bez prítomnej albuminúrie.
Vyšetrenie močového sedimentu s nálezom červených alebo bielych krviniek alebo bunkových odliatkov), rýchlo progredujúca albuminúria, prítomnosť nefrotického syndrómu, či rýchlo sa znižujúca eGFR a absencia retinopatie (pri DM1T) môže poukazovať na iné príčiny choroby obličiek.
U takýchto pacientov je potrebná konzultácia s nefrológom. Kým u pacientov s DM1T je prítomnosť DNef bez prítomnosti retinopatie zriedkavé, u pacientov s DM2T má prítomnosť retinopatie menšiu senzitivitu a špecificitu pre prítomnosť DNef. Hodnotenie prítomnosti DNef podľa albuminúrie a eGFR uvádza tab. 9.17.
9.4.3 Konštatovania a odporúčania na základe EBM
- S cieľom hodnotenia progresie DNef je u pacientov s albuminúriou vhodné pokračovať v monitorovaní UACR.
- Pri neistote ohľadom etiológie postihnutia obličiek, obťažnom kontrolovaní, či pri pokročilom postihnutí obličiek (eGFR < 60 ml/min/1,73 m2) by mal byť stav pacienta konzultovaný s nefrológom.
- ACE inhibítor (ACEi) alebo blokátor receptora pre angiotenzín (ARB) sa neodporúča pre primárnu prevenciu DNef u pacientov s DM, ktorí majú normálnu hodnotu krvného tlaku a normálnu hodnotu UACR (<2,5/3,5 mg/mmol).
- ACEi alebo ARB sa odporúča pri liečbe pacientov s mikroalbuminúriou (2,5–25 mg/mmol) a je jednoznačne indikovaný u pacientov s makroalbuminúriou >25 mg/mmol.
- Pri použití ACEi, ARB alebo diuretík sa odporúča monitorovanie kreatinínu a draslíka v sére.
- Pri poklese eGFR < 60 ml/min/1,73 m2, je potrebné zhodnotiť a riešiť potenciálne komplikácie DNef (tab. 9.17).
- U pacientov s DNef sa neodporúča redukcia obsahu bielkoviny v potrave pod odporúčanú dennú dávku 0,8 g/kg/deň (podľa ideálnej telesnej hmotnosti), nakoľko neovplyvňuje priebeh poklesu eGFR, glykemické parametre ani KV riziko.
- Niektoré antidiabetiká (SGLT-2 inhibítory (empagliflozín, kanagliflozín), agonisty GLP-1R (liraglutid, semaglutid) preukázali okrem efektu na glykémiu aj priamy priaznivý efekt na obličky. Konkrétne, v porovnaní s placebom empagliflozín znižoval riziko začínajúcej alebo zhoršujúcej sa nefropatie (kompozit progresie do UACR > 25 mg/mmol, zdvojnásobenie kreatinínu v sére, ESRD alebo úmrtie pre ESRD) o 39 % a riziko zdvojnásobenia kreatinínu v sére sprevádzaný eGFR < 45 ml/min/1,73 m2 o 44 %. Kanagliflozín redukoval riziko progresie albuminúrie o 27 % a riziko zníženia eGFR, ESRD alebo úmrtie v dôsledku ESRD o 40 %. Liraglutid znižoval riziko novej nefropatie alebo zhoršenia nefropatie (kompozit perzistencie UACR > 25 mg/mmol, zdvojnásobenie kreatinínu v sére, ESRD alebo úmrtie v dôsledku ESRD) o 22 %. Semaglutid znížil riziko vzniku novej alebo zhoršovania sa nefropatie (kompozit perzistujúcej UACR> 25 mg/mmol, zdvojnásobenie kreatinínu v sére alebo ESRD) o 36 %. Vo všetkých prípadoch hladina významnosti P < 0,01. Všetky tieto štúdie zahŕňali veľký počet pacientov s chorobou obličiek (napríklad výskyt albuminúrie v štúdii EMPA-REG OUTCOME s empagliflozínom bol 53 %).
Ostatné benefity týchto účinných látok sú uvedené v kap. 6, s. 36n.
Redukčné schémy dávkovania antidiabetík v zásvislosti od poklesu renálnych funkcií, viď príloha, s. 142n.
Hypertenzia predstavuje zásadný rizikový faktor rozvoja a progresie CKD. Antihypertenzívna liečba redukuje riziko albuminúrie a u DM1T a DM2T s rozvinutým CKD (eGFR < 60 ml/min/1,73 m2 a UACR ≥ 25 mg/mol), ACE inhibítory alebo ARB redukujú riziko progresie do terminálneho štádia obličkovej choroby (End-Stage Renal Disease – ESRD). Okrem toho antihypertenzná liečba redukuje riziko KV príhod. Hodnoty krvného tlaku < 140/90 mm Hg sú všeobecne odporúčané pre redukciu KV mortality a spomalujú progresiu CKD u pacientov s DM2T. Nižšie cieľové hodnoty (< 130/80 mm Hg) sa môžu uvážiť u pacientov podľa individualizovaných rizík. Pacienti s diabetickou CKD sú vo zvýšenom riziku progresie CKD, obzvlášť ak je u nich prítomná albuminúria a KVO, a preto u nich môžu byť prospešné aj nižšie cieľové hodnoty. ACE inhibítory alebo ARB sú preferovaným prvolíniovým výberom pre liečbu hypertenzie u pacientov s DM, hypertenziou, eGFR < 60 ml/min/1,73 m2 a UACR ≥ 25 mg/mmol vzhľadom k ich potvrdenému benefitu prevencie progresie CKD. Vo všeobecnosti sú benefit a riziká pri ACEi a ARB považované za obdobné. Pri nižších hodnotách albuminúrie (30–299 mg/g), liečba ACEi alebo ARB preukazovala redukciu progresie do pokročilejšej albuminúrie (≥ 25 mg/mmol) a KV príhody, ale nie progresie do ESRD. Hoci ACEi alebo ARB sú často preskribované pre albuminuriu aj u pacientov bez hypertenzie, takto zamerané klinické štúdie neboli realizované (či takáto liečba zlepšuje renálne výsledky).
Pri absencii DNef (CKD) sú ACEi alebo ARB užitočnou liečbou pre kontrolu tlaku krvi, nemusia však byť superiórne alternatívnym triedam antihypertenzív vrátane tiazidových diuretík či dihydropyridínovým blokátorom kalciového kanála. V štúdiách u pacientov s DM2T a normálnou albuminúriou ARB redukovali alebo spomalovali rozvoj albuminúrie, ale zvyšovali výskyt KV príhod. V štúdii u pacientov s DM1T bez albuminúrie a hypertenzie, ACEi ani ARB neviedli k prevencii rozvoja diabetickej glomerulopatie hodnotenej biopsiou obličiek. Preto ACEi ani ARB nie sú odporúčané pre pacientov bez hypertenzie k prevencii rozvoja diabetickej CKD.
Dve klinické štúdie hodnotili kombináciu ACEi a ARB a nezistili žiaden benefit na KVO alebo diabetickú CKD, kombinácia mala vyššie riziko nežiadúcich účinkov (hyperkalémia alebo AKI). Z tohto dôvodu je potrebné sa kombinácii ACEi a ARBS vyhýbať.
Predmetom záujmu je kombinácia antagonistov mineralokortikoidných receptorov (spironolakton, eplerenon a finerenon) s ACEi alebo ARB. Antagonisty mineralokortikoidných receptorov sú efektívne pri liečbe rezistentnej hypertenzie, v krátkotrvajúcich štúdiách u pacientov s diabetickou CKD redukovali albuminuriu a môžu poskytovať prídavné KV benefity. Môžu však zvyšovať kaliémiu a pre zhodnotenie sú potrebné dlhšie trvajúce štúdie.
Akútne poškodenie obličiek (AKI) sa obvykle diagnostikuje na základe náhleho vzostupu kreatinínu v sére a náhleho poklesu eGFR. Pacienti s DM sú vo väčšom riziku AKI než ludia bez DM. Rizikové faktory AKI predstavuje preexistujúce CKD, dehydratácia, medikácia, ktorá zapríčiňuje poškodenie obličiek (napr. NSAID), medikácia ovplyvňujúca prekrvenie a intrarenálnu hemodynamiku (mnoho antihypertenzív, ako sú diuretiká, ACEi a ARB inhibítory môžu znižovať intravaskulárny objem, prekrvenie obličiek alebo glomerulárnu filtráciu a rádiokontrastné látky. Jestvuje obava, že SGLT2i môžu vyvolávať AKI prostredníctvom deplécie objemu, obzvlášť pri kombinácii s diuretikami či inou medikáciou, ktorá znižuje glomerulárnu filtráciu. V súvislosti s SGLT2i bola vyslovená obava, že tieto lieky by mohli prostredníctvom deplécie objemu obzvlášť pri kombinácii s diuretikami viesť k AKI. Avšak, jestvujúce dôkazy z klinických a observačných štúdií toto riziko nedokázali. Včasné rozpoznanie a liečba AKI sú dôležité, nakoľko AKI sa združuje so zvýšeným rizikom progresie CKD a ďalšími zdravotnými dôsledkami.
9.5 Retinopatia a iné očné komplikácie
Diabetická retinopatia (DR) je špecifická vaskulárna komplikácia DM1T ako aj DM2T s prevalenciou narastajúcou s trvaním DM a zhoršujúcou sa glykemickou kontrolou. Vo vyspelých krajinách je DR najčastejšou príčinou nových prípadov slepoty u dospelých vo veku 20–74 rokov. Glaukóm, katarakta a iné ochorenia oka sú rovnako častejšie u ľudí s DM. Okrem trvania DM, medzi faktory, ktoré zvyšujú riziko alebo sú spojené s DR, patria chronická hyperglykémia, diabetické ochorenie obličiek, artériová hypertenzia a dyslipidémia.
9.5.1 Konštatovania na základe EBM
Intenzívna kontrola glykémií prispieva k prevencii, oddialeniu začiatku a spomaleniu progresie DR, a môže viesť k zlepšeniu vizuálnych funkcií.
Zintenzívnenie režimu liečby a dosiahnutie lepšej kontroly glykémie u predtým neuspokojivo liečených pacientov však paradoxne môže viesť k zhoršeniu DR (tzv. syndróm včasného zhoršenia – angl. early worsening syndrome/EWS). Súvisí pravdepodobne so vzostupom hladiny IGF-1. Na mieru rizika EWS umožňuje usudzovať hladina HbA1c pred začatím intenzifikovaného režimu. Riziko EWS však nie je dôvodom na odďaľovanie intenzifikácie glykemickej kontroly. Treba však naň pamätať a pred jej začatím indikovať vyšetrenie očného pozadia. Intenzifikácia glykemickej kontroly by mala byť postupná, v priebehu niekoľkých mesiacov:
- úprava krvného tlaku spomaľuje progresiu DR; znižovanie systolického TK < 120 mm Hg však nevedie k ďalšiemu benefitu
- ACEi aj ARB sú účinnými spôsobmi v liečbe DR
- u pacientov s dyslipidémiou môže progresiu DR spomaliť pridanie fenofibrátu, obzvlášť ak sa jedná o veľmi miernu neproliferatívnu DR (NPDR) v čase zahájenia liečby
- gravidita u pacientiek s DM1T môže zhoršovať progresiu DR obzvlášť pri nedostatočnej glykemickej kompenzácii v čase otehotnenia
- laserová fotokoagulačná liečba znižuje riziko straty zraku
Komplexné očné vyšetrenie a jeho interpretácia je viazané na špecializáciu oftalmológ. Čiastočnou alternatívou je vykonanie kvalitnej fotografie fundu lekárom, ktorý nemusí byť oftalmológ, má však certifikát pre vykonávanie fotografie fundu; interpretáciu nálezu však aj v tomto prípade vykonáva oftalmológ. Úlohou diabetológa je odosielať (zabezpečiť) pacienta na skríningové oftalmologické vyšetrenie s frekvenciou, ako je uvedené v tab. 9.19. Pri patologickom náleze frekvenciu ďalších vyšetrení, ich náplň, ako aj spôsob liečby riadi oftalmológ. Diabetológ sa na liečbe podieľa optimalizáciou glykemickej kontroly s cieľom redukcie rizika alebo spomalenia progresie retinopatie, optimalizáciou kontroly krvného tlaku (s preferenciou ACEi alebo ARB) s cieľom redukcie rizika alebo spomalenia progresie retinopatie. U pacientov s dyslipidémiou môže progresiu DR spomaliť aj pridanie fenofibrátu, obzvlášť ak sa jedná o veľmi miernu neproliferatívnu DR (NPDR) v čase zahájenia liečby.
Tab. 9.18 | Štandard vyšetrení u pacientov s DM a CKD v štádiu CKD3 a viac 
Tab. 1. Tab. 9.19 | Štandard vyšetrení pre skríning a klinické monitorovanie retinopatie a iných očných komplikácií diabetu 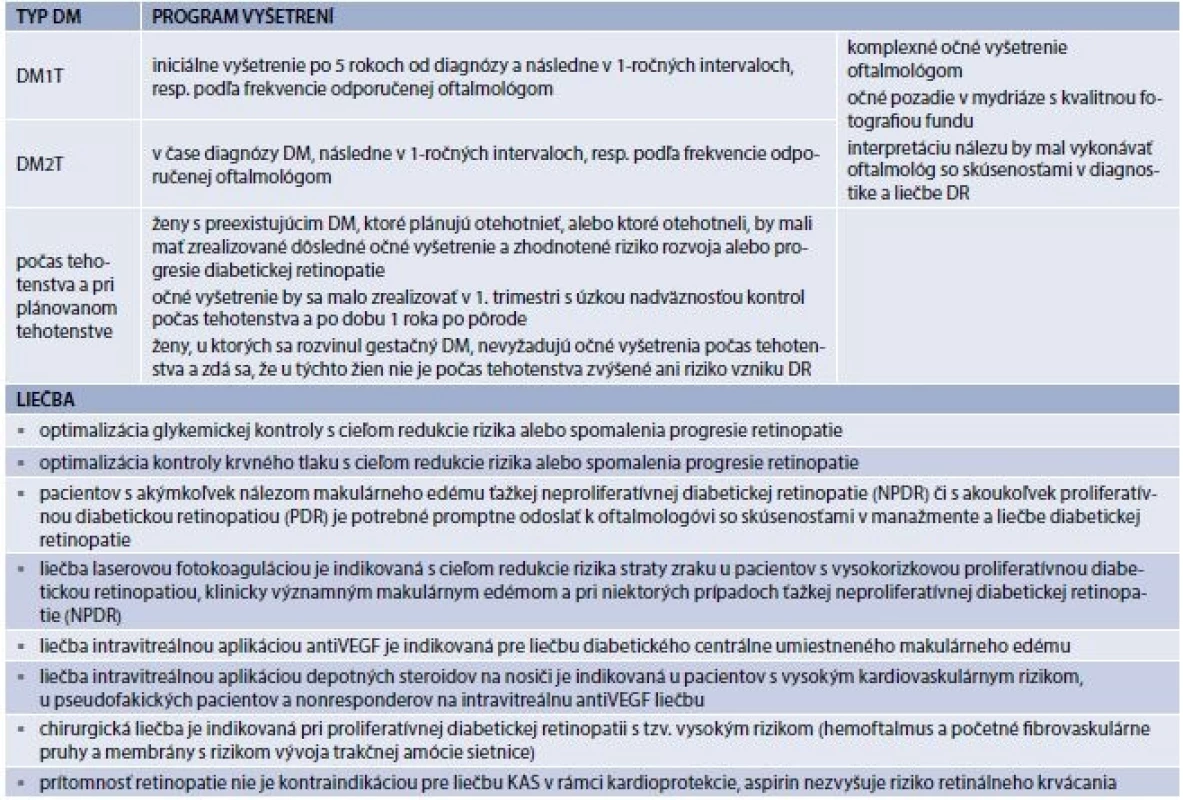
DR – diabetická retinopatia Popri liečbe laser fotokoaguláciou a intravitreálnou aplikáciou antiVEGF sa ordinuje aj dlhodobá symptomatická a podporná medikamentózna liečba. Najčastejšie používanými farmakami sú: dobesilát kalcia, prípravky s obsahom výťažku z ginko biloba (pozor na interakciu s warfarínom alebo s kyselinou acetylsalicylovou – môže vyvolať krvácanie), vazodilatanciá (naftidrofuryl), aescín, sulodexín, antioxidanty, hemostyptiká (napr. etamsylát) – pri čerstvom krvácaní na sietnici alebo do sklovca (podanie PAMBA je kontraindikované pre podporu fibroproliferácie), intravitreálna aplikácia triamcinolonu a iné. Výber a dávkovanie konkrétneho lieku je v pôsobnosti oftalmológa.
9.5.2 Glaukóm
DM predstavuje rizikový faktor pre rozvoj glaukómového ochorenia (GL). Spoločnou črtou všetkých typov GL je progresívna neuropatia nervus opticus spojená s postupnou stratou zorného poľa. Dôkaz zvýšeného vnútroočného tlaku nie je pre diagnózu GL nevyhnutný. GL môže viesť k úplnej ireverzibilnej slepote. Môže prebiehať asymptomaticky alebo so symptómami (bolesť oka, bolesť hlavy, červené oko, svetloplachosť, zahmlenie videnia, nevoľnosť a zvracanie – v prípade náhle vzniknutých symptómov je potrebné pacienta odoslať ihneď na oftalmologické vyšetrenie). Klasifikácia glaukómu je uvedená v tab. 9.22. GL vyžaduje dispenzarizáciu u oftalmológa.
Tab. 9.20 | Klasifikácia diabetickej retinopatia: frekvencia kontrol a vedenie liečby 
IRMA – intraretinálne mikrovaskulárne abnormality NPDR – neproliferatívna diabetická retinopatia NVD – neovaskularizácie disku NVE – neovaskularizácia sietnice PDR – proliferatívna diabetická retinopatia PRP – panretinálna foto/laserkoagulácia PPV – pars plana vitrektómia Tab. 9.22 | Glaukóm: klasifikácia 
Tab. 9.21 | Diabetický edém makuly: frekvencia kontrol a vedenie liečby 
Poznámka:
Pri vyšetrovaní makuly sa vyžaduje stereoskopické vyšetrenie. Ischemická makulopatia sa laserom neošetruje. ME – diabetický edém makuly KNME – klinicky nesignifikantný edém makuly KSME – klinicky signifikantný edém makuly grid LK MK – mriežková laserkoagulácia makulyLiečba chronického glaukómu môže byť medikamentózna, laserová a chirurgická. Medikamentózna liečba GL:
- lokálna (alfa-agonisty, betablokátory, inhibítory karboanhydrázy, parasympatikomimetiká, deriváty prostaglandínov a prostamidy)
- celková (neuroprotektíva, inhibítory karboanhydrázy, hyperosmolárne roztoky i.v.).
Pri liečbe akútneho glaukómu sa indikuje lokálna liečba (napr. pilokarpín, dorzolamid, betablokátory), laserová liečba (laserová bazálna iridotómia), prípadne celková liečba (manitol 10–20 % i.v., prípadne furosemid). Liečba patrí do rúk príslušného odborníka oftalmológa.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek Seznam zkratekČlánek EditorialČlánek 7 Odporúčané postupy pri liečbe diabetes mellitus počas tehotenstva a gestačného diabetes mellitusČlánek 17 Obezita a jej manažmentČlánek PřílohyČlánek Vysvětlivky
Článek vyšel v časopiseForum Diabetologicum
Nejčtenější tento týden
2018 Číslo Suppl 1- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
-
Všechny články tohoto čísla
- 16 Diabetes mellitus a antiagregačná liečba
- 17 Obezita a jej manažment
- Seznam zkratek
- 18 Srdcové zlyhávanie: diagnostika, prevencia a zásady farmakologickej liečby
- Přílohy
- 1 Diagnostika diabetes mellitus
- Vysvětlivky
- 2 Klasifikácia diabetes mellitus a diferenciálna diagnostika
- 3 Prvotné vyšetrenie pacienta a jeho náplň
- 4 Dispenzárne vyšetrenie a jeho náplň
- 5 Odporúčané postupy pri liečbe diabetes mellitus 1. typu
- 6 Odporúčané postupy pri liečbe diabetes mellitus 2. typu
- Editorial
- 7 Odporúčané postupy pri liečbe diabetes mellitus počas tehotenstva a gestačného diabetes mellitus
- 8 Odporúčané postupy pri liečbe špecifických foriem diabetes mellitus
- 9 Skríning na prítomnosť chronických komplikácií diabetes mellitus a pridružených ochorení
- 10 Akútne komplikácie diabetes mellitus a ich vedenie
- 11 Akútne ochorenie u pacienta s diabetes mellitus (tab. 11.1–3)
- 12 Predoperačná príprava a peroperačné a pooperačné vedenie pacienta s diabetes mellitus a príprava na krátkotrvajúci zákrok alebo vyšetrenie
- 13 Kardiovaskulárne rizikové faktory a ich manažment
- 14 Artériová hypertenzia u pacienta s diabetes mellitus
- 15 Dyslipidémie a ich manažment
- Forum Diabetologicum
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- 18 Srdcové zlyhávanie: diagnostika, prevencia a zásady farmakologickej liečby
- 1 Diagnostika diabetes mellitus
- 12 Predoperačná príprava a peroperačné a pooperačné vedenie pacienta s diabetes mellitus a príprava na krátkotrvajúci zákrok alebo vyšetrenie
- 15 Dyslipidémie a ich manažment
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



