-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Případ tuberkulózní meningitidy provázené perzistujícím snížením CD4+ T lymfocytů
A case of tuberculous meningitis associated with persistently reduced CD4+ T lymphocyte counts
A case history is presented of a 35-year-old man admitted to the hospital with tuberculous meningitis complicated by caseous necrosis of cervical lymph nodes and thrombosis of the left jugular vein. Another complication, malignant brain edema, appeared more than one year after discharge from hospital and was managed at the neurosurgery department. The most probable cause was a post-inflammatory obstruction of the cerebrospinal fluid pathways. A challenging finding, observed repeatedly while in hospital and at follow ups after discharge, was medium significant CD4+ T cell lymphopenia, with the lowest CD4+ T cell count of 308 cells/μl of peripheral blood. For this reason, the patient was screened several times for anti-HIV antibodies, but always with a negative result. Active tuberculous infection was considered as another possible reason behind persistent CD4+ T cell lymphopenia. However, imaging and laboratory analyses were not suggestive of tuberculosis. The patient is currently in good condition and his CD4+ T lymphocyte counts returned to normal at seven years of follow-up. It is underlined that patients after tuberculous meningitis need a long-term follow-up.
KEYWORDS:
tuberculous meningitis – complications – immunodeficiency – CD4+ T cells – follow-up
Autoři: M. Holub 1,2; O. Beran 1,2; O. Džupová 3; H. Rozsypal 1,2
Působiště autorů: Klinika infekčních a tropických nemocí, 1. LF UK v Praze a Nemocnice Na Bulovce, Praha 1; Klinika infekčních nemocí, 1. LF UK v Praze a Ústřední vojenská nemocnice – vojenská fakultní nemocnice, Praha 2; Klinika infekčních nemocí, 3. LF UK v Praze a Nemocnice Na Bulovce, Praha 3
Vyšlo v časopise: Epidemiol. Mikrobiol. Imunol. 64, 2015, č. 1, s. 20-23
Kategorie: Souhrnná sdělení, původní práce, kazuistiky
Souhrn
Uvádíme kazuistiku 35letého muže, který byl hospitalizován s tuberkulózní meningitidou komplikovanou kaseózní nekrózou krčních uzlin a trombózou levé jugulární žily. Další komplikací, která se rozvinula po více než roce od ukončení hospitalizace, byl maligní edém mozku, který byl řešen na neurochirurgickém pracovišti. Nejpravděpodobnější příčinou byla pozánětlivá obstrukce likvorových cest. Zajímavým nálezem opakovaně zjištěným během hospitalizace i ambulantního sledování byla středně významná CD4+ T lymfopenie s nejnižší naměřenou hodnotou 308 buněk/μl periferní krve. Z tohoto důvodu byly několikrát vyšetřeny anti-HIV protilátky, vždy však s negativním výsledkem. Jako další možný důvod perzistující CD4+ T lymfopenie byla zvažována aktivní tuberkulózní infekce, provedená zobrazovací a laboratorní vyšetření však pro tuberkulózu nesvědčila. Pacient je v současné době v dobrém stavu, 7. rok sledování se normalizovaly i počty CD4+ T lymfocytů. V kazuistice je zdůrazněna nutnost dlouhodobé dispenzarizace pacientů po tuberkulózní meningitidě.
KLÍČOVÁ SLOVA:
tuberkulózní meningitida – komplikace – imunodeficience – CD4+ T lymfocyty – dispenzarizaceÚVOD
Tuberkulózní meningitida, která se nejčastěji projevuje jako bazilární meningitida nebo vzácně jako aseptická meningitida či tuberkulom mozku, patří k raritním formám mimoplicní infekce vyvolané bakteriemi patřícími do Mycobacterium tuberculosis komplex. V literatuře se uvádí, že tuberkulózní meningitida představuje přibližně 0,5 % ze všech forem akutní infekce vyvolané M. tuberculosis [1]. Nízkému výskytu tuberkulózní meningitidy odpovídá i epidemiologická situace, neboť v roce 2012 bylo v České republice hlášeno pouze 59 případů mimoplicní tuberkulózy, což odpovídalo přibližně 10 % všech hlášených případů tuberkulózy. Z 611 případů tuberkulózy hlášených v roce 2012 pak pouze 4 % onemocnění představovala jiná postižení než dýchacích cest, lymfatických uzlin nebo kostí a kloubů [2].
Klinický obraz tuberkulózní meningitidy se rozvíjí většinou postupně. Podezření na tuberkulózní meningitidu podporuje typický cytologický a biochemický nález v mozkomíšním moku – zvýšení počtu lymfocytů, koncentrace proteinu a laktátu při současném snížení koncentrace chloridů a glukózy. Etiologická diagnóza je založena na přímém průkazu M. tuberculosis kultivací nebo detekcí DNA v mozkomíšním moku. Podezření na tuberkulózní meningitidu významně podporuje průkaz specifických intratekálních protilátek, možnou pak diagnózu tuberkulózní meningitidy činí pozitivita specifické imunitní reakce (tj. tuberkulinový kožní test nebo detekce specifických T lymfocytů v krvi) u pacientů s charakteristickým nálezem v mozkomíšním moku. Základem terapie je podávání antituberkulotik, přičemž v léčbě hrají důležitou roli především rifampicin a pyrazinamid, které dobře procházejí přes hematoencefalickou bariéru. Jako prevence hydrocefalu je doporučeno současné podávání kortikosteroidů [3].
Důležitou roli v rozvoji tuberkulózy hraje potlačení buněčné imunity, což se mimo jiné odráží ve vysokém počtu pacientů s infekcí vyvolanou lidským virem imunodeficience (HIV), kteří současně prodělají tuberkulózní infekci. Zvýšené riziko tuberkulózy u HIV-pozitivních pacientů úzce souvisí s poklesem počtu CD4+ T lymfocytů a pravděpodobnost akutní nákazy M. tuberculosis nebo reaktivace latentní tuberkulózní infekce významně roste již při jejich poklesu pod 500 buněk/µl periferní krve. Se zvýšenou vnímavostí nebo s vyšším rizikem reaktivace latentní tuberkulózy také může souviset perzistující CD4+ T lymfopenie u HIV-negativních pacientů, která například provází některé vrozené nebo získané imunodeficience [4, 5]. Tuberkulóza patří i k možným komplikacím idiopatické CD4+ T lymfopenie, která je charakterizována snížením počtu CD4+ T lymfocytů pod 300 buněk/µl periferní krve bez zjištěné infekční nebo neinfekční příčiny [6, 7].
Je pravděpodobné, že i méně významné perzistující snížení počtu CD4+ T lymfocytů u HIV-negativních osob může způsobit vyšší vnímavost k tuberkulóze nebo případně vést k reaktivaci latentní tuberkulózní infekce. Tento předpoklad lze dokumentovat naší kazuistikou.
KAZUISTIKA
30letý Ind přibližně dva roky trvale žijící v České republice byl v červenci 2008 přijat na naše pracoviště pro 10 dnů trvající silné bolesti hlavy, intermitentní horečky a známky meningeálního dráždění. Po přijetí se u pacienta rozvinula kvalitativní porucha vědomí, pro kterou byl přeložen na jednotku intenzivní péče (JIP). Na CT mozku i hrudníku byl normální nález, cytologické a biochemické vyšetření mozkomíšního moku bylo kompatibilní s nálezem při tuberkulózní meningitidě. Ačkoliv mikroskopické vyšetření bylo negativní a vyšetření polymerázovou řetězovou reakcí (PCR) neprokázalo v mozkomíšním moku DNA M. tuberculosis, podezření na tuberkulózní meningitidu významně podporoval průkaz intratekální syntézy antituberkulózních protilátek. Další nepřímou známkou aktivní TBC infekce byla pozitivita testu na průkaz TBC-specifických T lymfocytů v krvi (QuantiFERON® – TB Gold). Z tohoto důvodu byla zahájena léčba čtyřkombinací antituberkulotik (tj. rifampicin, isoniazid, pyrazinamid, ethambutol) a kortikosteroidy (dexametazon), při níž došlo ke zlepšení stavu a pacient byl po 14 dnech na JIP umístěn na standardní oddělení. Po dalších 4 týdnech hospitalizace byl nemocný propuštěn do ambulantního sledování. Diagnóza tuberkulózní meningitidy byla následně potvrzena po 9 týdnech od přijetí kultivací M. tuberculosis v mozkomíšním moku. Citlivost na základní antituberkulotika byla dobrá. Po propuštění bylo pokračováno v ambulantní léčbě antituberkulotiky a pacient dále dostával jako prevenci obstrukce likvorových cest prednison. Po 2 měsících léčby byl vysazen ethambutol, po 3 měsících byla ukončena kortikoterapie.
Po 3 měsících od ukončení první hospitalizace (prosinec 2008) se objevil v levé nadklíčkové oblasti paket lymfatických uzlin, které byly podle sonografického nálezu kolikvované. Na CT vyšetření krku a hrudníku byla vedle kolikvovaných krčních uzlin zjištěna obliterace levé vnitřní jugulární žily, a to od klíčku až po mandibulu; duplexní ultrazvukové vyšetření žil následně prokázalo rozsáhlou trombózu levé vnitřní jugulární žíly. Vzhledem k blízkosti velkých cév byla provedena pouze incize s drenáží kolikvovaných uzlin a byla zahájena antikoagulační terapie trombózy warfarinem. Po nastavení antikoagulační léčby byl pacient propuštěn z nemocnice. Ambulantně bylo dále pokračováno v antituberkulózní léčbě trojkombinací rifampicin, isoniazid a pyrazinamid. Po obdržení negativního výsledku kultivace punktátu z uzlin na M. tuberculosis byl pacient převeden na udržovací terapii rifampicinem a isoniazidem. Po 6 měsících byla z důvodu příznivého nálezu na duplexním ultrazvukovém vyšetření žil krku ukončena warfarinizace a dále bylo pokračováno pouze v léčbě dvojkombinací antituberkulotik (tj. rifampicin a isoniazid).
Na konci září 2009 se u nemocného náhle objevila centrální paréza n. facialis vpravo a lehká centrální hemiparéza, která byla komplikována rychle progredující poruchou vědomí. Pro tuto komplikaci byl pacient přijat na naše pracoviště. Bylo provedeno CT vyšetření mozku, které prokázalo expanzivně se chovající edém, který byl lokalizovaný vlevo frontotemporoparietálně. Nemocný byl následně přeložen na neurochirurgické pracoviště, kde byla provedena dekompresivní kraniotomie a zavedena externí komorová drenáž. Cytologické a biochemické vyšetření mozkomíšního moku nesvědčilo pro infekční etiologii. Molekulárně biologické i kultivační vyšetření na M. tuberculosis bylo negativní. Stav se během 14denní hospitalizace rychle upravil a nemocný byl propuštěn do ambulantního léčení s diagnózou obstrukčního hydrocefalu pravděpodobně postinfekční etiologie. Na konci listopadu 2009 byla provedena pacientovi kranioplastika. Po 18 měsících od počátku první hospitalizace (únor 2010) byla ukončena zajišťovací terapie isoniazidem.
Další rok byl pacient bez obtíží a docházel k pravidelným kontrolám. V březnu 2011 se náhle objevila zmatenost a křeče, pro které byl přijat na neurologickou kliniku. Nález na EEG svědčil pro fokální epilepsii a zobrazení mozku magnetickou rezonancí ukázalo rozsáhlé pooperační změny v levé hemisféře. V rámci vyšetřování bylo provedeno i vyšetření mozkomíšního moku, který byl opět bez známek neuroinfekce. Mikroskopické, molekulárně biologické i kultivační vyšetření zaměřené na detekci M. tuberculosis bylo rovněž negativní. Pacient byl před propuštěním do ambulantního léčení zajištěn anti-epileptiky. Během dalšího 3letého sledování se komplikace již neobjevily a celkový stav pacienta je nyní velmi dobrý. Jako jedinou chronickou medikaci v současné době nemocný užívá antiepileptikum levetiracetam.
V průběhu hospitalizace i několikaletého ambulantního sledování byla opakovaně pacientovi vyšetřena buněčná imunita; vývoj nálezu je zobrazen v tabulce 1. Vzhledem ke zjištění sníženého počtu CD4+ T lymfocytů i inverzi poměru CD4+ a CD8+ T lymfocytů byly rovněž opakovaně vyšetřeny anti-HIV-1 a anti-HIV-2 protilátky, vždy však s negativním nálezem. Bylo provedeno vyšetření klonality přestaveb T-buněčného receptoru lymfocytů pomocí PCR, které vyloučilo přítomnost potenciálně autoreaktivního klonu CD8+ T lymfocytů, ale ukázalo oligoklonální expanzi gamadelta T lymfocytů. Stanoveny byly také hladiny imunoglobulinů v séru, které se pohybovaly v mezích normy. V září 2012 bylo provedeno CT vyšetření břicha a hrudníku, při kterém byla zobrazena pravděpodobná ložiska TBC infekce v hrudních obratlích Th11 a Th12 s infiltrací měkkých tkání za aortou a v břiše byly patrny zmnožené uzliny v retroperitoneu, především pod hlavou pankreatu, některé se známkami kalcifikace. Ložiska v obratlích i v lymfatických uzlinách byla hodnocena jako neaktivní. Na CT vyšetření břicha, které bylo provedeno s odstupem 9 měsíců, byla patrna parciální regrese velikosti uzlin a vymizení infiltrace měkkých tkání. Poslední CT vyšetření břicha provedené v říjnu 2014 bylo již jen s nálezem několika větších kalcifikovaných uzlin v retroperitoneu. Kontrolní test QuantiFERON® – TB Gold provedený ve stejné době jako poslední CT vyšetření (březen 2013) byl negativní. Absolutní počet CD4+ T lymfocytů i index CD4/CD8 se normalizovaly až na jaře 2014, tj. 7. rok sledování pacienta.
Tab. 1. Vývoj počtu lymfocytárních subpopulací v průběhu sledování Table 1. Lymphocyte subpopulation counts in the course of the follow up 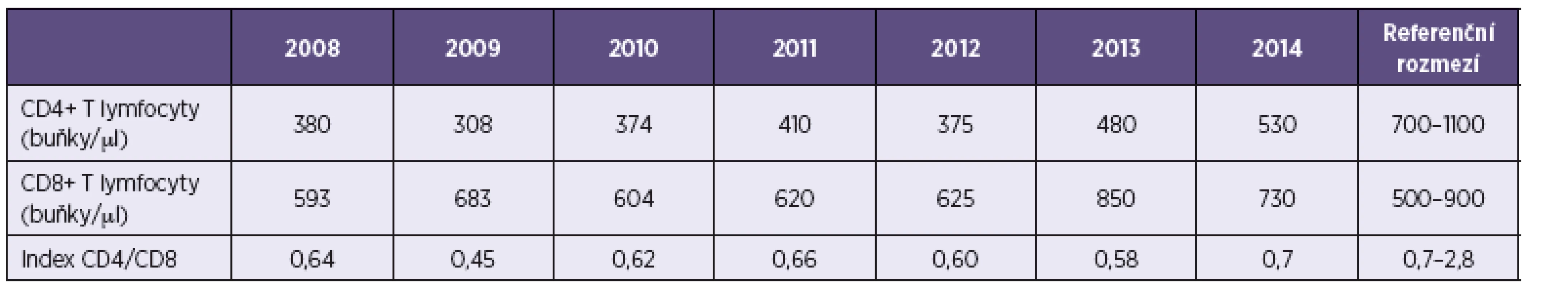
Index CD4/CD8 (poměr počtu CD4+ a CD8+ T lymfocytů DISKUSE
Uvedená kazuistika dokumentuje několik důležitých problémů, které se mohou vyskytnout u HIV-negativních pacientů s mimoplicní formou tuberkulózy. Především jde o dlouhodobou prognózu, rizika pozdních komplikací, význam pravidelného sledování stavu imunity a diferenciální diagnostiku případně zjištěných alterací buněčné imunity.
Součástí doporučených léčebných režimů tuberkulózní meningitidy jsou kortikosteroidy, u nichž se předpokládá, že sníží intenzitu intratekální zánětlivé reakce a tím i riziko vzniku hydrocefalu. Toto doporučení podporují výsledky metaanalýzy 6 studií, ve kterých bylo zařazeno celkem 595 pacientů a které dokumentují snížení rizika úmrtí při adjuvantní léčbě tuberkulózní meningitidy kortikoidy [8]. Jako vhodná kortikoterapie je doporučeno podávání prednisonu v dávce 60 mg denně po dobu 1–2 týdnů následované 4 až 6 týdny postupně snižovaných dávek. V případě těžších průběhů tuberkulózní meningitidy se považuje za vhodné terapii zahájit intravenózně podávanými kortikosteroidy, a to po dobu 4 týdnů, po kterých následují 4 týdny postupně snižovaných dávek perorálních preparátů [3].
Je známo, že plicní formu tuberkulózy u HIV-negativních pacientů může provázet snížení počtu CD4+ T lymfocytů. Ve studii Jonesové et al. [9] bylo zjištěno, že 43,5 % z celkového počtu 85 sledovaných pacientů s plicní tuberkulózou mělo významně snížený počet CD4+ T lymfocytů, přičemž průměrná hodnota u těchto nemocných byla 341 buněk/µl periferní krve. V uvedené studii bylo rovněž pozorováno, že nižší počty CD4+ T lymfocytů se vyskytují u pacientů s těžším průběhem tuberkulózní infekce. U většiny sledovaných nemocných se však již po jednom měsíci podávání antituberkulotik počet CD4+ T lymfocytů normalizoval. Podobné pozorování kinetiky CD4+ T lymfocytů bylo učiněno i v jiné observační studii u HIV-negativních nemocných s plicní tuberkulózou, která proběhla v 90. letech [10]. Snížený počet cirkulující CD4+ T lymfocytů byl také zaznamenán ve studii iránských autorů, kteří zachytili nejnižší hodnoty těchto imunitních buněk u pacientů s bazilární meningitidou a miliární tuberkulózou; průměrný počet CD4+ T lymfocytů u obou těchto diagnóz byl 385 buněk/µl periferní krve [11]. V neposlední řadě jsme nález významně sníženého počtu cirkulujících CD4+ T lymfocytů popsali u fatálního případu bazilární meningitidy HIV-negativní pacientky z našeho pracoviště, která měla pouze 170 buněk/µl periferní krve [12]. Při srovnání s uvedenými studiemi a kazuistikou nebyl vstupní nález významně sníženého počtu CD4+ T lymfocytů u našeho nemocného překvapivý. Na druhou stranu neočekávané bylo pozorování téměř 7letého přetrvávání tohoto nálezu. Tato neobvyklá kinetika spíše svědčí pro preexistující blíže nespecifikovanou imunodeficienci než pro redukci počtu cirkulujících CD4+ T lymfocytů vyvolanou tuberkulózní infekcí.
Náš vyšetřovací postup zahrnoval diferenciální diagnostiku perzistujícího snížení CD4+ T lymfocytů. Možné příčiny tohoto nálezu představují HIV infekce, běžná variabilní imunodeficience (CVID), hematoonkologická onemocnění a sarkoidóza. K dalším příčinám perzistujícího snížení CD4+ T lymfocytů patří imunosuprese vyvolaná kortikosteroidy nebo biologickou léčbou. Méně často mohou k perzistujícímu snížení počtu cirkulujích CD4+ T lymfocytů vést malnutrice, obstrukce lymfatických cév či pravostranné srdeční selhávání. Z uvedených příčin jsme se soustředili především na HIV infekci, která byla opakovaně vyloučena na základě negativity sérologie (tj. negativita anti-HIV-1 i anti-HIV-2 protilátek) a negativního průkazu virové RNA v krvi. Pro CVID nesvědčila normální koncentrace imunoglobulinů v séru a sarkoidózu vyloučilo negativní vyšetření plic provedené pomocí počítačové tomografie s vysokým rozlišením (HRCT) [4]. V počátku jsme rovněž zvažovali jako možnou příčinu idiopatickou CD4+ T lymfopenii, ale její kritéria nemocný nikdy nesplňoval [6]. Velmi raritní příčinou perzistující CD4+ T lymfopenie může být přítomnost autoreaktivních klonů cytotoxických CD8+ T lymfocytů, které však v krvi pacienta nebyly detekovány. Klonální expanze gamadelta T lymfocytů u HIV-negativního pacienta s CD4+T lymfopenií byla již dříve popsána, ale provedené testy s purifikovanými gamadelta lymfocyty vyloučily autologní cytotoxicitu této subpopulace jako příčinu CD4 deficience [13]. Vzhledem k tomu, že CD4+ T lymfopenie u pacienta přetrvávala i po dlouhodobé léčbě antituberkulotiky, začali jsme zvažovat hematoonkologické onemocnění. Nález částečně kalcifikovaných uzlin v retroperitoneu a jejich regrese v průběhu sledování však spíše svědčí pro stav po tuberkulóze než pro lymfom.
Role CD4+ T lymfocytů u tuberkulózy spočívá v aktivaci makrofágů infikovaných M. tuberculosis. Infikované makrofágy jsou totiž stimulovány pomocnými CD4+ T lymfocyty, které produkují interferon g (IFN-g) aktivující intracelulární likvidaci fagocytovaných patogenů. Bez této pomoci jsou klasické intracelulární patogeny, jako je právě M. tuberculosis, schopny v makrofázích dlouhodobě přežívat. Význam CD4+ T lymfocytů při tuberkulóze také podtrhuje velmi vysoký výskyt tohoto infekčního onemocnění u HIV-pozitivních nemocných, a to především v zemích s vysokou prevalencí tuberkulózy [14]. Důležitým faktem je rovněž zjištění, že relativní riziko úmrtí nemocných s HIV infekcí na tuberkulózu úzce souvisí s absolutním počtem CD4+ T lymfocytů, přičemž více než 50% šance na přežití TBC infekce se objevuje až při počtu CD4+ T lymfocytů nad 400 buněk/µl periferní krve [15]. Tento fakt by mohl reflektovat i situaci našeho pacienta, u něhož došlo ke spontánní parciální regresi zvětšených uzlin v retroperitoneu, která byla zaznamenána se vzestupem CD4+ T lymfocytů.
ZÁVĚR
Z uvedeného případu je zřejmé, že je nutné pacienty po tuberkulózní meningitidě dlouhodobě a pečlivě sledovat. Naše kazuistika současně naznačuje asociaci mezi klinickým stavem a buněčnou imunitou u nemocných s mimoplicní tuberkulózou.
Seznam zkratek
CVID – běžná variabilní imunodeficience; common variable immunodeficiency
HIV – lidský virus imunodeficience; human immunodeficiency virus
HRCT – počítačová tomografie s vysokým rozlišením; high-resolution computed tomography
IFN-γ – interferon γ
IGRAs – cytokinové eseje založené na uvolňování interferonu γ; interferron-gamma release assays
JIP – jednotka intenzivní péče
PCR – polymerázová řetězová reakce; polymerase chain reaction
TBC – tuberkulóza
Poděkování
Práce byla podpořena rozvojovým projektem Univerzity Karlovy v Praze PRVOUK/P24/LF1/3. Autoři děkují MUDr. Janě Kulichové a MUDr. Davidu Jilichovi za spolupráci v klinické péči (Klinika infekčních, tropických a parazitárních nemocí Nemocnice Na Bulovce), MUDr. Blance Sýkorové (Oddělení klinické mikrobiologie Nemocnice Na Bulovce) za sérologickou diagnostiku tuberkulózy a MUDr. Evě Froňkové (laboratoř CLIP Kliniky dětské hematologie a onkologie 2. LF UK a FN Motol) za analýzu klonality lymfocytů.
Případ byl z části prezentován na XV. česko-slovenském kongresu o infekčních nemocech, který proběhl od 6. do 8. června 2012 v Ostravě.
Do redakce došlo 19. 9. 2014.
Adresa pro korespondenci:
Prof. MUDr. Michal Holub, Ph.D.
Klinika infekčních nemocí 1. LF UK a ÚVN
Ústřední vojenská nemocnice
U vojenské nemocnice 1200
169 02 Praha 6
e-mail: michal.holub@lf1.cuni.cz
Zdroje
1. Holčíková A. Tuberkulóza. In Beneš J. Infekční lékařství. Praha: Galén, 2009, s. 277–284.
2. Tuberkulóza a respirační nemoci 2012. Praha: ÚZIS, 2012.
3. Fitzgerald DW, Sterling TR, Haas DW. Mycobacterium tuberculosis. In Mandell GL, Bennett JE, Dolin E. Principles and practice of infectious diseases. Philadelphia: Churchill Livingstone, 2010, s. 3129–3163.
4. Malphettes M, Gérard L, Carmagnat M et al. Late-onset combined immune deficiency: a subset of common variable immunodeficiency with severe T cell defect. Clin Infect Dis, 2009;49(9):1329–1338.
5. Illei GG, Yarboro CH, Kuroiwa T et al. Long-term effects of combination treatment with fludarabine and low-dose pulse cyclophosphamide in patients with lupus nephritis. Rheumatology (Oxford), 2007;46(6):952–956.
6. Zonios DI, Falloon J, Bennett JE et al. Idiopathic lymphocytopenia: natural history and prognostic factors. Blood, 2008;112(2):287–294.
7. Thoden J, Venhoff N, Daskalakis M et al. Disseminated tuberculosis in a patient with idiopathic CD4+ lymphocytopenia. Rheumatology (Oxford), 2009;48(10):1329–1330.
8. Prasad K, Volmink J, Menon GR. Steroids for treating tuberculous meningitis. Cochrane Database Syst Rev, 2000;(3):CD002244.
9. Jones BE, Oo MM, Taikwel EK et al. CD4 cell counts in human immunodeficiency virus-negative patients with tuberculosis. Clin Infect Dis, 1997;24(5):988–991.
10. Turett GS, Telzak EE. Normalization of CD4+ T-lymphocyte depletion in patients without HIV infection treated for tuberculosis. Chest, 1994;105(5):1335–1337.
11. Davoudi S, Rasoolinegad M, Younesian M, et al. CD4+ cell counts in patients with different clinical manifestations of tuberculosis. Braz J Infect Dis, 2008;12(6):483–486.
12. Džupová O, Holub M, Roubková H, Příhodová J. Tuberkulózní meningitida: kazuistika ojedinělého případu v České republice v roce 2003. Čes a slov Neurol Neurochir, 2005;68(6):406–411.
13. Kabelitz D, Hinz T, Dobmeyer T et al. Clonal expansion of Vgamma3/Vdelta3-expressing gammadelta T cells in an HIV-1/2-negative patient with CD4 T-cell deficiency. Br J Haematol, 1997;96(2):266–271.
14. Dye C, Scheele S, Dolin P, Pathania V, Raviglione MC. Consensus statement. Global burden of tuberculosis: estimated incidence, prevalence, and mortality by country. WHO Global Surveillance and Monitoring Project. JAMA, 1999;282(7):677–686.
15. Toossi Z. Virological and immunological impact of tuberculosis on human immunodeficiency virus type 1 disease. J Infect Dis, 2003;188(8):1146–1155.
Štítky
Hygiena a epidemiologie Infekční lékařství Mikrobiologie
Článek vyšel v časopiseEpidemiologie, mikrobiologie, imunologie
Nejčtenější tento týden
2015 Číslo 1- Stillova choroba: vzácné a závažné systémové onemocnění
- Perorální antivirotika jako vysoce efektivní nástroj prevence hospitalizací kvůli COVID-19 − otázky a odpovědi pro praxi
- Diagnostika virových hepatitid v kostce – zorientujte se (nejen) v sérologii
- Jak souvisí postcovidový syndrom s poškozením mozku?
-
Všechny články tohoto čísla
- Minimální inhibiční koncentrace erytromycinu a dalších antibiotik u českých kmenů Bordetella pertussis
- Přínos stanovení protilátek IgA pro laboratorní diagnostiku příušnic ve vysoce proočkované populaci
- Případ tuberkulózní meningitidy provázené perzistujícím snížením CD4+ T lymfocytů
- Vliv klimatických změn na výskyt onemocnění klíšťovou encefalitidou v letech 1982–2011 v České republice
- Úvodník
- Multifaktorová epidemiologická analýza rizikových faktorů karcinomu pankreatu u žen
- Rezistence původce syfilis, Treponema pallidum subsp. pallidum, k makrolidovým antibiotikům v České republice a ve světě
- Přístup populace ke screeningu kolorektálního karcinomu v České republice
- Prevalence vybraných vrozených vad v České republice – vývojové vady centrálního nervového systému a zažívacího traktu
- Prof. MUDr. Jan Šejda, DrSc. – malé připomenutí životního jubilea
- XXIV. Tomáškovy dny mladých mikrobiologů
-
Procházka Bohumír
STRUČNÁ BIOSTATISTIKA PRO LÉKA
- Epidemiologie, mikrobiologie, imunologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Rezistence původce syfilis, Treponema pallidum subsp. pallidum, k makrolidovým antibiotikům v České republice a ve světě
- Přínos stanovení protilátek IgA pro laboratorní diagnostiku příušnic ve vysoce proočkované populaci
- Minimální inhibiční koncentrace erytromycinu a dalších antibiotik u českých kmenů Bordetella pertussis
- Případ tuberkulózní meningitidy provázené perzistujícím snížením CD4+ T lymfocytů
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



