-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Anafylaxe – víme, co jíme? aneb „Aj pes vie, kto mu dáva jesť“ (slovenské přísloví)
Anaphylaxis – do we know what we eat? or “Even a dog knows who gives him food” (Slovak proverb)
Although described and named by Charles Richet and Paul Portier some 120 years ago anaphylaxis still represents a diagnostic and therapeutic challenge for patients, their care-givers and healthcare professionals. Multisystemic manifestations of anaphylaxis without any specific pathognomonic symptom make a decision in a critical situation, often requiring immediate treatment, quite difficult. If not recognized and adequately treated in time, especially without immediate adrenaline administration, anaphylaxis may lead to fatal outcome. Clear identification of the causative allergen and its strict elimination significantly reduces the burden of patients and their caregivers. Equipping each patient with rescue kit, repeated (lifelong) education, detailed information about variability of situations that require immediate administration of rescue medication and the proper procedure of adrenaline administration including practical training are essential parts of patient care.
We present a case report of a girl who developed anaphylactic reaction shortly after eating ice cream. This reaction was not adequately managed although her mother was equipped with anaphylaxis rescue kit. Due to complex diagnostic approach the causative allergen was identified and no further allergic “accidents” have been reported so far.
Keywords:
adrenaline – food allergy – anaphylaxis – hazelnut allergy
Autoři: Pecl Jakub 1; Rybníček Ondřej 1,2
Působiště autorů: Pediatrická klinika Fakultní nemocnice Brno a Lékařské fakulty Masarykovy univerzity v Brně 1; Česká iniciativa pro astma, o. p. s., Praha 2
Vyšlo v časopise: Čes-slov Pediat 2022; 77 (Supplementum 1): 30-34.
Kategorie: Kazuistika
doi: https://doi.org/10.55095/CSPediatrie2022/027Souhrn
Přestože anafylaxi popsali a pojmenovali Charles Richet a Paul Portier už před cca 120 lety, představuje tato potenciálně smrtící reakce stále diagnostickou i terapeutickou výzvu pro pacienty, jejich pečovatele i zdravotníky. Multisystémové projevy anafylaxe bez specifického patognomického příznaku ztěžují rozhodování v krizové situaci, která vyžaduje promptní řešení. V případě, že není včas rozpoznána a adekvátně léčena, zejména při absenci včasného podání adrenalinu, může vést k život ohrožujícímu stavu. Jasná identifikace příčinného alergenu a jeho eliminace umožní významné snížení zátěže pro pacienty i jejich pečovatele. Nezbytnou součástí péče o pacienty po prodělané anafylaxi je – vedle vybavení pacienta pohotovostním balíčkem – opakovaná (celoživotní) edukace, poučení o variabilitě situací, které vyžadují bezodkladné podání záchranné léčby, a o způsobu jejího podání včetně nácviku.
Prezentujeme kazuistiku dívky, která prodělala závažnou anafylaktickou reakci po konzumaci potraviny a která i přes vybavení matky záchranným balíčkem nebyla adekvátně zajištěna. Vícestupňovou diagnostikou se podařilo určit příčinný alergen a zajistit další průběh bez alergických „nehod“.
Klíčová slova:
anafylaxe – adrenalín – potravinová alergie – alergie na lískové ořechy
Definice a epidemiologie
Anafylaxe je závažná, život ohrožující systémová reakce hypersenzitivity charakterizovaná akutním nástupem širokého spektra variabilních příznaků v různých orgánových systémech, které mohou bezprostředně ohrozit život, a které tedy vyžadují okamžitý léčebný zásah.(1) Data získaná z výsledků retrospektivních populačních studií týkající se incidence anafylaxe jsou udávána v dosti širokém rozmezí. Celková incidence anafylaxe v recentních studiích v americké populaci je 42 případů na 100 000 za rok bez ohledu na pohlaví a věk.(2)
Údaje z evropských databází poukazují na významně nižší incidenci v rozmezí 1,5 až 7,9 případu na 100 000 za rok.(3) I přes geografické rozdíly v zaznamenané incidenci se zdá, že incidence anafylaxe celosvětově narůstá, zatímco úmrtnost na anafylaxi je stabilně relativně nízká, udávaná v rozmezí 0,5 až 1 úmrtí na milion obyvatel.(4) Retrospektivní populační studie amerických autorů z roku 2016 analyzovala 2386 případů anafylaxe z let 2001–2010 a poukázala na významný nárůst incidence anafylaxe ve sledovaném období v průměru o 4,3 % za rok. Potraviny byly nejčastěji identifikovaným spouštěčem anafylaxe u dětí do 9 let (téměř ²⁄3 případů anafylaxe).(5) Globalizace podporuje celosvětovou dostupnost různých potravin, bezesporu vede k podstatným změnám z hlediska možné expozice potravinovým alergenům v různých zemích a tento fakt musí být brán v úvahu při pátrání po spouštěči v anamnéze konkrétního pacienta po prodělané anafylaxi. Vzhledem k nárůstu prevalence potravinové alergie a anafylaxe ve vyspělých zemích Evropy a měnícím se stravovacím návykům v České republice lze očekávat, že počet postižených dětí bude stoupat i u nás. Aktuální data z Evropského registru anafylaxe prokázala, že nejčastějšími identifikovanými spouštěči anafylaxe jsou potraviny (zejména u dětí), léky a jed blanokřídlého hmyzu (převážně u dospělých).(6) Dospívající pacienti jsou ve srovnání s ostatními věkovými skupinami pacientů nejohroženější skupinou stran závažnosti potravinami indukované anafylaxe. Většina případů fatální potravinové anafylaxe byla registrována u jedinců s anamnézou průduškového astmatu (²⁄3 pacientů) a u pacientů s již dříve diagnostikovanou potravinovou alergií. V západních zemích – i přes určitou geografickou variabilitu v závislosti na regionálních stravovacích zvyklostech – jsou nejčastěji identifikovanými spouštěči anafylaxe arašídy, stromové ořechy a u dětí také kravské mléko (dále jen KM). Za fatální případy anafylaxe způsobené potravinami bez ohledu na věk pacientů jsou zodpovědné zejména arašídy a stromové ořechy (až 87 % úmrtí). Většina smrtelných anafylaxí indukovaných potravinami je způsobena neúmyslnou náhodnou expozicí již dříve známému spouštěči.(7)
Klinický obraz
Diagnóza anafylaxe je stanovena na základě klinických příznaků při zohlednění dostupné anamnézy. Anafylaxe by měla být zvažována ve všech případech rychle nastupujících (minuty až několik málo hodin) kožních anebo slizničních příznaků (generalizovaná kopřivka nebo otoky, svědění, návaly horka), často za přítomnosti některých z dechových (např. dušnost, pískoty, stridor, snížený vrcholový výdechový průtok, hypoxemie), oběhových (např. slabost, hypotenze, synkopa, inkontinence), gastrointestinálních (např. bolesti břicha, zvracení) nebo jiných orgánových příznaků, zejména v návaznosti na expozici pravděpodobnému alergenu. Přestože slizniční a kožní projevy provázejí anafylaxi ve více než 90 % případů, je důležité pamatovat na fakt, že jejich absence diagnózu anafylaxe nevylučuje.(8)
Evropská akademie alergologie a klinické imunologie nedávno publikovala zjednodušená diagnostická kritéria rozdělující akutní alergické reakce na lokální (1. stupeň) a systémové (2. a 3. stupeň), které shrnuje tabulka 1.(9) Projevy druhé vlny příznaků při bifázické anafylaxi se mohou následně rozvinout kdykoliv mezi 8. a 72. hodinou po první reakci. Podle literárních údajů se objevují až u 14,7 % pacientů a svým spektrem a závažností se nijak neliší od první vlny příznaků.(10)
Tab. 1. Zjednodušená klasifikace závažnosti akutních alergických reakcí 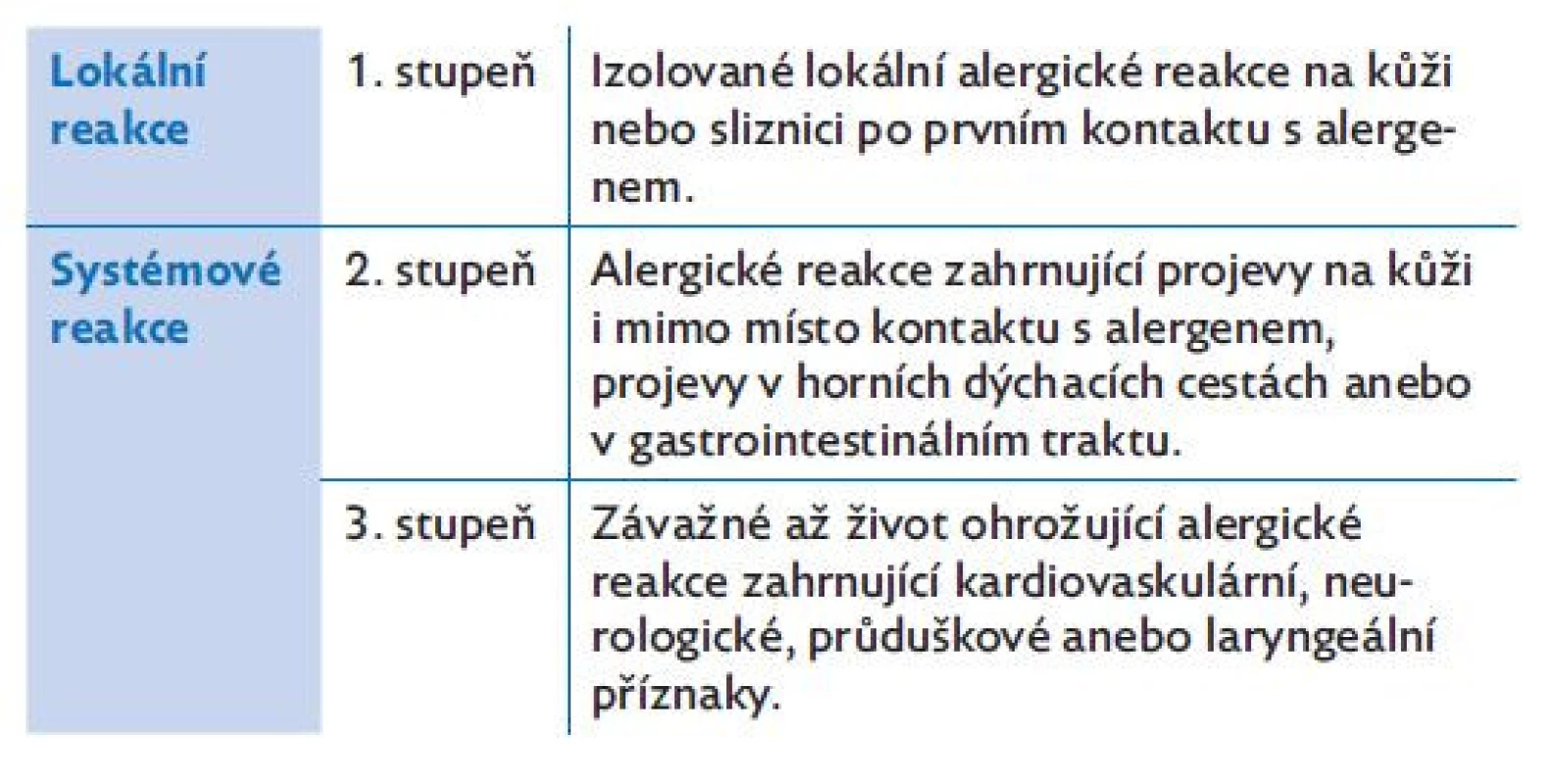
Pomocným diagnostickým nástrojem je stanovení hladiny sérové tryptázy uvolněné z žírných buněk. Během anafylaxe dochází ke zvýšení hladiny sérové tryptázy s vrcholem za 60–90 min od prvních příznaků reakce, klesat začíná po 120 min a do normálních hodnot se vrací během 24–48 hodin. Ačkoliv není její stanovení využitelné při rozhodování v urgentní situaci, její přechodné zvýšení je důkazem o proběhlé anafylaktické reakci. Pro diagnózu anafylaxe svědčí sérová hladina tryptázy ve vzorku odebraném do 2 hodin po klinické reakci vyšší než 1,2násobek hladiny bazální tryptázy + 2 μg/l. Odběr ke stanovení klidové hodnoty tryptázy se provádí nejméně 24 hodin po odeznění všech příznaků klinické reakce. Přetrvávající vysoké hodnoty hladiny tryptázy mohou ukazovat na systémovou mastocytózu nebo hereditární α-tryptazemii. Normální hodnoty tryptázy při prvním vyšetření do 2 hodin od začátku klinické reakce ale diagnózu anafylaxe nevylučují.(9)
Léčba
Intenzita léčby se řídí stavem pacienta a zahrnuje také bezodkladné postupy v rámci kardiopulmonální resuscitace. Všechna aktuální doporučení shodně uvádějí jako léčbu volby při podezření na anafylaxi intramuskulárně aplikovaný adrenalin ve formě autoinjektoru do anterolaterální strany stehenního svalu. Při podezření na anafylaxi k tomu musí být přistoupeno co nejdříve po objevení se prvních příznaků. Zvýšená prostupnost cév při anafylaxi vede již během prvních 10 minut k přesunu až 50 % cévní náplně do extravaskulárního prostoru a pozdní aplikace adrenalinu už nemá dostatečný efekt.(11) Pro děti od 7,5 kg do 25–30 kg (do 6 let věku) jsou doporučeny autoinjektory s 0,15 mg, od 25–30 kg (od 6 do 12 let věku) autoinjektory s 0,3 mg a nad 30 kg (od 12 let věku) jsou doporučeny autoinjektory s 0,5 mg adrenalinu, přičemž Evropská léková agentura doporučuje vybavení každého pacienta, respektive jeho pečovatelů dvěma autoinjektory. Při nedostatečném efektu lze podání po 5 až 10 minutách opakovat. V nemocničním prostředí je možné použít injekční adrenalin 1 : 1000 v dávce 0,01 mg/kg nitrosvalově (v maximální jednorázové dávce 0,3 mg pro děti a 0,5 mg pro dospělé). Účinky adrenalinu komplexně pokrývají klíčové kroky v patogenezi projevů anafylaxe, brání progresi stavu a jeho časné podání snižuje riziko bifázické reakce. Nitrožilní podání adrenalinu je striktně vyhrazeno pro závažné situace (např. refrakterní bronchospasmus nebo progredující hypotenze po opakovaných nitrosvalových aplikacích adrenalinu a selhání podání bolusu krystaloidů) a vyžaduje bedlivou monitoraci na jednotkách intenzivní péče. Následné léčebné možnosti zahrnují aplikaci kyslíku vysokým průtokem maskou (10 l/min), co nejčasnější zajištění žilního (případně intraoseálního) vstupu s podáním bolusu krystaloidů (10 ml/kg do 500 ml na bolus). Systémové podání antihistaminik pro zvládnutí kožních projevů a kortikosteroidů k prevenci pozdní fáze reakce je stále součástí aktuálních doporučení jako pomocná léčba anafylaxe, přestože důkazy o jejich účinnosti – zejména v akutní fázi anafylaxe – jsou stále předmětem sporů. Jejich podání nenahrazuje indikované podání adrenalinu a nikdy by mu nemělo předcházet. Léčba druhé vlny příznaků při bifázické anafylaktické reakci opět zahrnuje bezodkladné nitrosvalové podání adrenalinu. Léčbu v případě bronchospasmu doplňujeme o rychle účinkující β2-agonisty (např. salbutamol) formou aerosolového dávkovače (4 vdechy přes nástavec opakovat dle potřeby) nebo v případě laryngeálního otoku o inhalační podání adrenalinu (1 mg + 4 ml 1/1 FR) nebulizátorem s kyslíkem. Po zvládnutí akutního stavu s dechovými potížemi je po prodělané anafylaxi doporučena nejméně 8hodinová, při hypotenzi 24hodinová monitorace pacientů (vědomí, SpO2, TK, EKG). Delší observaci je nutno zvážit u pacientů ohrožených bifázickou anafylaxí, což jsou zejména pacienti s širokou tlakovou amplitudou, kožními projevy, idiopatickou anafylaxí, děti po reakci na léčivo a pacienti, jejichž stav vyžadoval více než 1 aplikaci adrenalinu. Propuštění je možné zvažovat až po kompletním odeznění všech projevů anafylaxe. Před propuštěním je třeba zhodnotit riziko další reakce, vybavit pacienta nebo jeho opatrovníky adrenalinovými autoinjektory, psaným plánem k prevenci a případnému zvládnutí anafylaxe a doporučit dispenzarizaci alergologem.(12) Přibližně 10 % pacientů po proběhlé anafylaxi prodělá další epizodu během 12 měsíců po první epizodě, nejčastěji u dětí po první reakci indukované potravinou.(13) První retrospektivní analýza postupů při léčbě anafylaxe u 10 184 dětí a dospělých za posledních 10 let z několika evropských zemí poukázala na přetrvávající trend nedostatečného používání intramuskulárního adrenalinu, a to i u zdravotníků, přestože je jako jediný léčbou první volby při podezření na anafylaxi.(14) I v české literatuře jsou mezi často zmiňovanými chybami v léčbě anafylaxe podcenění prvních symptomů a chyby ve farmakoterapii.(15)
Kazuistika
Dívka byla od časného kojeneckého věku sledována v alergologické poradně pro alergii na bílkoviny KM s gastrointestinálními (zvracení, enterorhagie) a kožními projevy (atopická dermatitida), které se rozvinuly při výživě kojeneckou formulí na bázi KM. Byla u ní prokázána významná senzibilizace na bílkoviny KM včetně kaseinu (maximum senzibilizace v 18 měsících 5,52 kU/l). Klinická tolerance KM byla prokázána až krátce před dosažením čtvrtého roku věku po absolvování dvou otevřených expozičních testů (v jednom a dvou letech věku), které prokázaly přetrvávající klinickou reaktivitu (časné alergické projevy, akutní zhoršení atopické dermatitidy a periorální dermatitida). Krevní odběry opakovaně ilustrovaly atopickou dispozici (nejvyšší sérová hodnota IgE 853 IU/ml a absolutní počet eozinofilů 2,2x109/l). Byla nadále dispenzarizována alergologem a po přechodnou dobu byla kromě mírných projevů atopické dermatitidy bez alergických potíží. V 8 letech bylo u dívky vysloveno podezření na námahou indukované průduškové astma (dráždivý kašel při běhu v tělocvičně). Klidové parametry při spirometrickém vyšetření (křivka průtok–objem) byly opakovaně v normě a až nespecifická provokace 8minutovým během prokázala bronchiální hyperreaktivitu (pokles FEV1 o 22 %). Kožní prick test s extrakty aeroalergenů a laboratorní stanovení alergen specifických IgE prokázaly monosenzibilizaci na alergeny roztočů. Byla zavedena protiroztočová opatření v domácnosti, zahájeno podávání orálního antihistaminika (desloratadin 2,5 mg) a antileukotrienu (montelukast 5 mg) s následným odezněním dechových potíží při fyzické aktivitě.
Oba rodiče dívky trpěli od dětství atopickou dermatitidou, matka dívky také alergickým bronchiálním astmatem a „alergií na ořechy“, která se ale po bližším dotazování ukázala jako orální alergický syndrom po konzumaci vlašských a lískových ořechů v souvislosti se senzibilizací na hlavní alergen břízy. Přesto byla matka ošetřujícím alergologem vybavena protišokovým balíčkem obsahujícím Epipen 0,3 mg.
V 8 letech věku byla referovaná dívka přivezena rodiči na LSPP přímo z městského parku, kde se u ní v návaznosti na požití vegetariánské vanilkové kopečkové zmrzliny postupně rozvinuly závažné potíže. Krátce po požití (do 10 minut) se u dívky dostavil pocit výrazné slabosti s následným kolapsovým stavem s krátkou poruchou vědomí (rodiči popisováno jako „alespoň minutový náhlý kolaps“ se spontánním znovunabytím vědomí), bez konvulzivních projevů či projevů inkontinence. Zpětně dívka popisovala, že již při konzumaci zmrzliny pociťovala „zvláštní pocit v ústech a rukou, nervozitu, bušení srdce a pocit na zvracení“. Rodiči byla vlastním automobilem dopravena do blízké nemocnice na LSPP, kde byla dívka spavá, apatická, měla lehce oteklé, zarudlé rty, bez jiných kožních alergických projevů. Lékař při poslechovém vyšetření plic popsal pískoty ve výdechu, byla zjištěna tachykardie 140/min a mírná hypotenze (90/50 mmHg). Ihned po přijetí na dětské oddělení byla dívce podána infuze izotonických krystaloidů a inhalační léčba rychle účinkujícím β2-mimetikem (Ventolin MDI přes aerochamber 3 vstřiky opakovaně). Intravenózně byl podán bisulepin v dávce 1 mg (Dithiaden inj.) a methylprednisolon 40 mg (Solu-Medrol inj.). Klinický stav dívky se rychle upravil a druhý den byla při pokračující léčbě bisulepinem a prednisonem již zcela bez alergických projevů. Třetí den byla dívka propuštěna domů.
Za 10 týdnů po proběhlé anafylaxi byly při kontrole v alergologické poradně provedeny kožní prick-to-prick testy s nativním lískovým ořechem, které prokázaly vysokou senzibilizaci (pupen 11 mm, erytém 25 mm). Následně byla doplněna komponentová diagnostika metodou ALEX s průkazem polysenzibilizace proti alergenům stromových ořechů, zejména vůči rizikovému alergenu lískového ořechu (nCor a 9 2,6 kU/l).
Dotazováním bylo zjištěno, že čokoládová zmrzlina, kterou konzumoval otec, byla vyráběna s přídavkem lískooříškové pomazánky. Za kauzální alergen prodělané anafylaktické reakce byl označen lískový ořech. Ořechová zmrzlina byla v nabídce zmrzlináře nicméně také. Pravděpodobnou cestou kontaminace porce dívky i matky alergeny lískového ořechu byla lžíce, kterou byla nabírána první porce, která patřila otci. U matky se ale i přes referovanou „alergii na ořechy“ a konzumaci evidentně kontaminované zmrzliny alergické potíže neobjevily. Dívka a její rodiče byli poučeni o variabilních projevech anafylaxe, o nutnosti striktní eliminace stromových ořechů z diety dívky (vysoká míra zkřížené reaktivity) včetně potravin s označením „může obsahovat stopy“ a byli vybaveni druhým protišokovým balíčkem. Během následujícího roku po prodělání anafylaxe u dívky nedošlo k recidivě anafylaktické reakce a vzhledem k povaze anafylaktické reakce zatím ani nebylo zvažováno provedení expozičního testu.
Diskuse
Orální alergický syndrom (pollen-food syndrome) typický pro adolescenty a dospělé s alergií na některé aeroalergeny (např. bříza, trávy) je považován za relativně mírnou formu potravinové alergie s projevy v naprosté většině omezenými na orofaryngeální oblast. Za tuto alergickou reakci je zodpovědná zkřížená reaktivita mezi alergenem lískových ořechů označovaným Cor a 1.04 a hlavním alergenem pylu břízy Bet v 1, které mají na molekulární úrovni velmi podobnou strukturu (tzv. homologie). Systémové projevy anafylaxe i po požití velmi malých množství lískových ořechů jsou typické pro děti v mladším školním věku. Za tuto závažnou reakci jsou zodpovědné jiné alergeny lískového ořechu, mezi které patří zásobní bílkovina označovaná jako Cor a 9, na kterou byla dívka významně senzibilizována. Kontaminace stravy lískovými ořechy u matky žádné alergické projevy nevyprovokovala, ale postačovala k vyvolání závažné alergické reakce u dívky. Australská prospektivní studie prokázala, že velikost pupenu nad 8 mm při kožních prick-to-prick testech lískovým ořechem je spojena s vysokou pravděpodobností klinické reakce po jejich konzumaci.(16) Pozitivní výsledek kožního testování ale nevypovídá o závažnosti případné klinické reakce. Ke zpřesnění klinické relevance zjištěné senzibilizace bylo proto doplněno laboratorní stanovení alergen specifických IgE (tzv. komponentová diagnostika), pomocí níž byla prokázána senzibilizace na komponentu lískového ořechu, která má vysoký anafylaktogenní potenciál.(17,18)
U každého pacienta s podezřením na anafylaxi, zejména při oběhových (synkopa a hypotenze) a dechových potížích (známky bronchokonstrikce), je jednoznačně indikována bezodkladná intramuskulární aplikace adrenalinu. V prezentovaném případě k tomu i přes poučení a adekvátní vybavení protišokovým balíčkem nedošlo.
Závěr
Ze zahraničních studií i ze zkušeností autorů vyplývá, že anafylaxe u dětí často není včas rozpoznána (podcenění situace, dojem vzácného onemocnění). I když je anafylaxe u dětí správně diagnostikována, v praxi se často setkáváme s pozdě podanou nebo neadekvátně volenou léčbou ze strany pečovatelů o děti, samotných pacientů, ale i zdravotníků (obavy ze zdánlivé invazivity nitrosvalového podání anebo nežádoucích účinků adrenalinu).(19) V procentuálním vyjádření frekvence podání adrenalinu v léčbě anafylaxe se tak evropské země (27 %) blíží spíše Číně (14 %) než Spojeným státům americkým (49–56 %).(20) Je třeba zdůraznit, že neexistují kontraindikace podání adrenalinu u anafylaxe a jeho podání je bezpečné (zejména u dětí, u kterých v naprosté většině nehrozí preexistující srdeční onemocnění). Aktuální doporučení zdůrazňují nutnost pravidelného proškolování pacientů a jejich opatrovníků v zajištění včasného rozpoznání hrozící anafylaxe a v adekvátním podání adrenalinu.
V České republice se problematice anafylaxe v posledních letech věnuje poměrně značná pozornost. Česká společnost alergologie a klinické imunologie uspořádala pro odbornou veřejnost sérii seminářů s názvem „Škola anafylaxe“. Lektoři České iniciativy pro astma (ČIPA ) v rámci edukačního projektu „7A – 7x o alergii a astmatu“ proškolili od října 2009 v problematice alergií (včetně anafylaxe) ve školách přibližně 3000 pedagogů a dalších pracovníků. Projekt stále probíhá a je určen pro zaměstnance mateřských, základních a středních škol. Jsme přesvědčeni, že právě kontinuální edukace s průběžnou aktualizací informací je pro všechny zúčastněné – pacienty a jejich rodiny, pedagogické pracovníky i jiné pečující osoby a v neposlední řadě i pro lékaře – tou správnou cestou ke snížení rizika anafylaktické reakce u ohrožených dětí.
Důležité:
• Velká variabilita příznaků – včasné rozpoznání počínající anafylaktické reakce je zcela zásadní.
• Adrenalin i.m. je při anafylaxi i druhé fázi bifázické reakce lékem volby a jeho podání musí být bezodkladné.
• Nitrosvalové podání do anterolaterální strany stehenního svalu je bezpečnou a účinnou cestou podání adrenalinu BEZ absolutních kontraindikací.
• Hospitalizace a monitorování pacienta po proběhlé anafylaxi – možnost bifázické reakce.
• Zajištění dispenzarizace alergologem u každého pacienta po prodělané anafylaxi.
• Vybavení každého rizikového pacienta adrenalinovým perem (lépe 2 pery).
• Nácvik a opakovaná kontrola správného postupu při použití adrenalinového pera.
• Nutnost kontinuální edukace pacienta, nestačí jedno poučení.
• U potravinových alergií dlouhodobá opakovaná edukace o nutnosti striktní eliminace příčinného alergenu s vysvětlením rizik zkřížené reaktivity a poučením o „skrytých alergenech“.
Podpořeno MZ ČR – RVO (FNBr65269705).
Korespondenční adresa:
MUDr. Jakub Pecl, MBA
Pracoviště dětské medicíny
Pediatrická klinika FN Brno a LF MU
Černopolní 9
613 00 Brno
Zdroje
1. Simons FE, Ardusso LR, Bilo MB, et al. International consensus on (ICON) anaphylaxis. World Allergy Organ J 2014; 7(1): 9.
2. Lee S, Hess EP, Lohse C, et al. Trends, characteristics, and incidence of anaphylaxis in 2001-2010: A population-based study. J Allergy Clin Immunol 2017; 139 : 182–188.
3. Panesar SS, Javad S, de Silva D, et al. The epidemiology of anaphylaxis in Europe: a systematic review. Allergy 2013; 68 : 1353–1361.
4. Turner PJ, Campbell DE, Motouse MS, et al. Global trends in anaphylaxis epidemiology and clinical implications. J Allergy Clin Immunol Pract 2020; 8 : 1169–1176.
5. Lee S, Hess EP, Lohse C, et al. Trends, characteristics, and incidence of anaphylaxis in 2001–2010: A population-based study. J Allergy Clin Immunol 2017; 139 : 182–188.
6. Aurich S, Dölle-Bierke S, Francuzik W, et al. Anaphylaxis in elderly patients — data from the European Anaphylaxis Registry. Front Immunol 2019; 10 : 750.
7. Pouessel G, Turner PJ, Worm M, et al. Food-induced fatal anaphylaxis: From epidemiological data to general prevention strategies. Clin Exp Allergy 2018; 48(12): 1584–1593.
8. Tanno LK, Gonzalez-Estrada A, Olivieri B, et al. Asthma and anaphylaxis. Curr Opin Allergy Clin Immunol 2019; 19(5): 447–455.
9. Muraro A, Worm M, Alviani C, et al. EAACI guideline: Anaphylaxis (2021 update). Allergy 2022; 77(2): 357–377.
10. Muraro A, Fernandez-Rivas M, Beyer K, et al. The urgent need for a harmonized severity scoring system for acute allergic reactions. Allergy 2018; 73 : 1792–1800.
11. Alqurashi W, Stiell I, Chan K, et al. Epidemiology and clinical predictors of biphasic reactions in children with anaphylaxis. Ann Allergy Asthma Immunol 2015; 115(3): 217–223.
12. Shaker MS, Wallace DV, Golden DBK, et al. Anaphylaxis – a 2020 practice parameter update, systematic review, and Grading of Recommendations, Assessment, Development and Evaluation (GRADE) analysis. J Allergy Clin Immunol 2020; 145(4): 1082–1123.
13. Pouessel G, Cerbelle V, Lejeune S, et al. Anaphylaxis admissions in pediatric intensive care units: follow-up and risk of recurrence. Pediatr Allergy Immunol 2019; 30 : 341–347.
14. Grabenhenrich LB, Dolle S, Rueff F, et al. Epinephrine in severe allergic reactions: the European Anaphylaxis Register. J Allergy Clin Immunol Pract 2018; 6 : 1898–1906.
15. Krčmová I, Novosad J. Anaphylactic symptoms and anaphylactic shock. Vnitr Lek 2019; 65 : 149–156.
16. Ho MH, Heine RG, Wong W, et al. Diagnostic accuracy of skin prick testing in children with tree nut allergy. J Allergy Clin Immunol 2006; 117(6): 1506–1508.
17. Nilsson C, Berthold M, Mascialino B, et al. Allergen components in diagnosing childhood hazelnut allergy: systematic literature review and meta-analysis. Pediatr Allergy Immunol 2019; 31(2): 186–196.
18. Masthoff LJ, Mattsson L, Zuidmeer-Jongejan L, et al. Sensitization to Cor a 9 and Cor a 14 is highly specific for a hazelnut allergy with objective symptoms in Dutch children and adults. J Allergy Clin Immunol 2013; 132(2): 393–399.
19. Aun MV, Kalil J, Giavina-Bianchi P. Adults and children with anaphylaxis in the emergency room. Curr Opin Allergy Clin Immunol 2018; 18(5): 377 – 381.
20. Lieberman JA, Wang J. Epinephrine in anaphylaxis: too little, too late. Curr Opin Allergy Clin Immunol 2020; 20(5): 452–458.
Štítky
Neonatologie Pediatrie Praktické lékařství pro děti a dorost
Článek vyšel v časopiseČesko-slovenská pediatrie
Nejčtenější tento týden
2022 Číslo Supplementum 1- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Syndrom Noonanové: etiologie, diagnostika a terapie
-
Všechny články tohoto čísla
- Infekce přenášené klíšťaty v podmínkách České republiky
- Lymeská borrelióza v dětském věku
- Očkování proti klíšťové encefalitidě
- Anafylaxe – víme, co jíme? aneb „Aj pes vie, kto mu dáva jesť“ (slovenské přísloví)
- Tonutí
- Letní dětské dermatitidy
- Impetigo v ordinaci dětského lékaře
- Editorial
- Profesor Radvan Urbanek – český pediatr, který spojil střední Evropu
- Kliešťová encefalitída na Slovensku – epidemiológia a história
- Česko-slovenská pediatrie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Letní dětské dermatitidy
- Kliešťová encefalitída na Slovensku – epidemiológia a história
- Infekce přenášené klíšťaty v podmínkách České republiky
- Tonutí
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



