-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Časná a pozdní morbidita a mortalita u dvojčat narozených mezi 24. a 36. gestačním týdnem v perinatologickém centru a mimo něj
Early and late morbidity and mortality in twins born between 24th and 36th gestational week in and outside perinatology center
Aim: Study of early and late morbidity and mortality in neonates from twin pregnancy. Analysis of these factors in relation to gestational week and birth in a perinatal care center or outside it.
Methods: The retrospective analysis was conducted between 2008 and 2017 in the Moravian-Silesian Region. Data was acquired from medical records of the University Hospital Ostrava and from the records of general practitioners for children. The early and late morbidity and mortality were monitored in groups according to gestational weeks. The patients were divided into those born in a perinatal care center and outside it, followed by transport into the University Hospital Ostrava.
Results: During the study years, a total of 1,464 children from twin pregnancies born between the 24th and 36th gestational week were hospitalized in the University Hospital Ostrava. In the perinatal care center, 93% (1,364/1,464) of newborns were born and 7% (100/1,464) were transported to the University Hospital Ostrava from other hospitals. The most common diseases observed in the early period were respiratory distress syndrome in 25% (365/1,464) and bronchopulmonary dysplasia in 7% (99/1,464) of cases. Concerning late morbidity, the most commonly observed condition was growth retardation, found in 3% (32/1,209) of children. The early neonatal mortality rate was 0.4% (6/1,464). In the group of children born outside the perinatology center, there was a significantly higher incidence of intraventricular hemorrhage Grade III and IV (p=0.004) and cerebral palsy (p=0.005) in very preterm neonates.
Conclusion: Centralization of perinatal care is essential in providing care for preterm newborns. This is emphasized in multiple pregnancies, which tend to be more premature, and the children are at greater risk of morbidity and mortality.
Keywords:
morbidity – newborn – Twins – prematurity – neonatal mortality
Autoři: D. Bařinová 1; J. Pavlíček 2,3; I. Matyáštíková 1; V. Sobolová 1; A. Střídová 1; K. Sitárová 1; P. Zárubová 1; H. Wiedermannová 1,3; H. Burčková 1; A. Piegzová 4
Působiště autorů: Oddělení neonatologie, FN Ostrava 1; Klinika dětského lékařství, FN Ostrava 2; Lékařská fakulta, Ostravská univerzita 3; Gynekologicko-porodnická klinika, FN Ostrava 4
Vyšlo v časopise: Čes-slov Pediat 2020; 75 (3): 146-153.
Kategorie: Původní práce
Souhrn
Cíl: Studium časné a pozdní morbidity a mortality u novorozenců z dvojčetné gravidity. Analýza těchto faktorů v závislosti na gestačním týdnu a na porodu v perinatologickém centru a mimo něj.
Materiál a metodika: Retrospektivní studie provedena v letech 2008–2017 v Moravskoslezském kraji. Data získána ze zdravotnické dokumentace FN Ostrava (FNO) a z dokumentace praktických lékařů pro děti a dorost. Sledování časné a pozdní morbidity a mortality ve skupinách podle gestačních týdnů. Rozdělení pacientů na děti narozené v perinatologickém centru a mimo něj s následným překladem do FNO.
Výsledky: Ve sledovaných letech bylo ve FNO hospitalizováno celkem 1464 dětí z dvojčetných gravidit narozených mezi 24. a 36. gestačním týdnem. V perinatologickém centru se narodilo 93 % (1364/1464) novorozenců a 7 % (100/1464) bylo do FNO transportováno z jiných zařízení. Nejčastějším onemocněním v časném údobí byl syndrom dechové tísně u 25 % (365/1464) a bronchopulmonální dysplazie u 7 % (99/1464) případů. Z pozdní morbidity byla nejčastější růstová retardace, zjištěná u 3 % (32/1209) dětí. Časná novorozenecká úmrtnost byla 0,4 % (6/1464). Ve skupině dětí narozených mimo perinatologické centrum byl signifikantně vyšší výskyt intraventrikulárního krvácení III. a IV. stupně (p = 0,004) a dětské mozkové obrny (p = 0,005) u novorozenců narozených mezi 26.–28. gestačním týdnem.
Závěr: V péči o nezralé novorozence je podstatná centralizace perinatologické péče. Tento fakt je zdůrazněn u vícečetných gravidit, které mají větší tendenci k předčasným porodům a děti jsou ohroženy vyšší morbiditou a mortalitou.
Klíčová slova:
novorozenec – nezralost – dvojčata – morbidita – novorozenecká mortalita
ÚVOD
Od 90. let minulého století narůstala v České republice (ČR) frekvence dvojčetných gravidit [1]. Podíl vícečetných porodů stoupá v souvislosti se zvyšováním věku rodiček a použitím metod asistované reprodukce [2]. V roce 2010 dosáhla četnost vícečetných gravidit v České republice svého maxima, 2,1 % z celkového počtu narozených [3]. Nyní opět dochází k pozvolnému poklesu, pravděpodobně v souvislosti se změnou legislativy a snahou zavádět při umělém oplodnění pouze jedno embryo [4]. V roce 2018 dosahoval podíl vícečetných porodů 1,3 % z celkového počtu narozených v ČR [3].
U dvojčetných těhotenství stoupá výskyt perinatálních komplikací. Nejvýznamnějším rizikovým faktorem je předčasný porod a s ním související nárůst morbidity a mortality novorozenců. Incidence předčasných porodů se v ČR zvyšuje, v roce 2012 dosahovala 15,5 % [5]. V případě dvojčat je toto číslo jistě vyšší, k předčasnému porodu dojde u více než 50 % dvojčat. Uvádí se, že porod před 32. gestačním týdnem nastává u jednoho z 10 dvojčetných těhotenství, zatímco u jednočetných těhotenství se toto číslo pohybuje okolo jednoho ze 100 [6, 7]. Ve skupině extrémně nezralých dětí byl ve studiích popsán nárůst morbidity i mortality, pokud dítě pocházelo z vícečetného těhotenství [8, 9]. Ze statistických dat v ČR jasně vyplývá zvýšení perinatální mortality u dětí z vícečetných gravidit. Souvislost můžeme hledat i ve zvýšené incidenci intrauterinní růstové restrikce a vrozených vývojových vad u dvojčat [10]. S nízkou porodní hmotností se v ČR rodí 60 % dětí z vícečetných gravidit, u dětí z jednočetných těhotenství se toho číslo drží pod 6 % [3].
V ČR funguje systém centralizace perinatologické péče, který je jedním z důvodů výborných výsledků perinatální péče u nás. Jeho hlavním cílem je sdružovat porody rizikových novorozenců do perinatologických center, kde patologický novorozenec profituje z odborného i přístrojového vybavení. Celkově se u nás daří držet vysokou míru centralizace rizikových a patologických gravidit a novorozenců. V roce 2018 dosahovala centralizace u dětí pod 1500 g 95,4 % [3]. Přesto se však někteří rizikoví novorozenci rodí mimo perinatologická centra a jsou překládáni až po porodu. Ve studiích jsou popisovány horší výsledky jak morbidity, tak mortality u dětí s velmi nízkou porodní hmotností, které se rodí mimo perinatologická centra [11, 12]. U těchto pacientů bylo nalezeno zvýšení výskytu bronchopulmonální dysplazie [13] nebo závažného intraventrikulárního krvácení [14].
Hlavním cílem této práce bylo zhodnotit časnou a pozdní morbiditu a mortalitu u nezralých novorozenců z dvojčetných gravidit v závislosti na gestačním týdnu v době jejich narození a na porodu v perinatologickém centru nebo mimo něj.
METODIKA
Data byla hodnocena v retrospektivní 10leté studii v letech 2008–2017 a byla získána ze zdravotnické dokumentace ve Fakultní nemocnici Ostrava (FNO) a z dokumentace v ordinacích praktických lékařů pro děti a dorost. Sledovanou oblastí byl Moravskoslezský kraj (1 200 000 obyvatel, průměrně 11 500 porodů ročně).
Ve studii byla analyzována časná a pozdní morbidita a časná a pozdní novorozenecká úmrtnost. Tato studie byla případová, hodnoceny byly pouze děti přijaté do perinatologického centra. Do časné morbidity byly zahrnuty tyto diagnózy: syndrom dechové tísně novorozence (RDS), bronchopulmonální dysplazie (BPD), intraventrikulární krvácení (IVH) III. a IV. stupně, cystická periventrikulární leukomalacie (PVL), retinopatie nedonošených (ROP) 3. a vyššího stupně a nekrotizující enterokolitida (NEC). BPD byla definovaná jako potřeba oxygenoterapie delší než 28 dní. Byla hodnocena ve 36. týdnu postkoncepčního věku u dětí narozených pod 32. gestačním týdnem (g. t.) nebo 56. den života u dětí nad 32. g. t. [15]. Přítomnost diagnózy BPD v naší studii zahrnovala lehký, střední i těžký stupeň. IVH bylo hodnoceno podle Lu-Ann Papile klasifikace. IVH III. stupně znamenalo krvácení, které vyplňovalo více než 50 % objemu postranní mozkové komory nebo komor v parasagitálním řezu, s dilatací komorového systému mozku. Při IVH IV. stupně dochází ke krvácení do mozkového parenchymu, současně může nebo nemusí být přítomná krev v postranních mozkových komorách. Klasifikace ROP vycházela z Mezinárodní klasifikace ROP a byly hodnoceny 3. a vyšší stupeň tohoto onemocnění. U diagnózy NEC jsme vycházeli z modifikovaných Bellových kritérií. Byly hodnoceny stavy prokázané a rozvinuté NEC vyžadující konzervativní nebo chirurgickou léčbu. Do sledovaných faktorů byla zahrnuta i hypotrofie novorozence, klasifikovaná jako porodní hmotnost pod 10. percentil. Vzhledem k tomu, že je to komplexní stav s vlastní morbiditou, je potřeba na tuto skupinu pohlížet odděleně.
Diagnózy pozdní morbidity jsme hodnotili ve dvou letech věku dítěte. Hodnocení probíhalo v režii praktických lékařů pro děti a dorost a lékařů v ambulanci pro rizikové novorozence FNO. Psychomotorický vývoj byl v případě alterace referován k neurologickému vyšetření a retardace byla hodnocena neurologem na základě Bayleové skóre nebo podle kritérií Amiel-Tison. Do pozdní morbidity byly zařazeny: dětská mozková obrna (DMO), epilepsie (EPI), mentální retardace (MR), hluchota, slepota a růstová retardace, tj. výška pod 3. percentilem. Časná novorozenecká úmrtnost (ČNÚ) je definována jako počet živě narozených dětí, zemřelých do 7. dne života, pozdní novorozenecká úmrtnost (PNÚ) jako úmrtí mezi 8. a 28. dnem života.
Hodnocení výše uvedených parametrů proběhlo v závislosti na gestačním týdnu v době narození novorozence, novorozenci byli rozděleni podle zralosti do 4 skupin: 24.–25. g. t., 26. –28. g. t., 29. –32. g. t. a 33. –36.g. t. Protože existující studie naznačují, že klinické výsledky závisí na stupni poskytované péče [11, 12], byly zkoumané patologické stavy analyzovány vzhledem k místu narození. Děti byly rozděleny do dvou skupin, na narozené ve Fakultní nemocnici Ostrava a na narozené mimo perinatologické centrum v Moravskoslezském kraji, které byly do centra transportovány až po porodu. Vzhledem k případové studii centra nejsou v hodnocení zahrnuti novorozenci narození mimo perinatologické centrum, kteří zemřeli ještě před transportem do FNO, a dále lehce nezralí novorozenci, kteří transportováni nebyli.
Získaná data byla uložena a zpracována v programu Microsoft Excel. Stejný program byl použit i pro popisnou statistiku a základní grafy. Základní hodnocení je prezentováno tabulkami s uvedením počtu a procentuálního podílu. Pro porovnání byl použit chí-kvadrát test. Hladina významnosti α pro pravděpodobnost chyby prvního druhu (p neboli p-value) byla u všech testů zvolena na úrovni 0,05. K testování byl použit software IBM SPSS, verze 25.
VÝSLEDKY
Základní hodnocení
Ve sledovaných letech 2008–2017 bylo ve FNO hospitalizováno celkem 1464 dětí z dvojčetných gravidit narozených mezi 24. a 36. g. t. V perinatologickém centru se narodilo 93 % (1364/1464) novorozenců a 7 % (100/1464) bylo do FNO transportováno z ostatních nemocnic v Moravskoslezském kraji. Nejčetnější skupinou byli novorozenci narozeni mezi 33. a 36. gestačním týdnem, nejméně početnou novorozenci narozeni mezi 24. a 25. gestačním týdnem. Podle chorionicity a amnionicity bylo 67 % (978/1464) dvojčat bichoriálních-biamniálních, 25 % (366/1464) monochoriálních-biamniálních, 1 % (16/1464) monochoriálních-monoamniálních a u 7 % (104/1464) nebyla chorionicita a amnionicita určena. Časná morbidita byla hodnocena u všech 1464 případů.
Nejčastějším onemocněním v časném údobí byl syndrom dechové tísně, který byl diagnostikován u 25 % (365/1464) a bronchopulmonální dysplazie u 7 % (99/1464) novorozenců. Celkem 19 % (280/1464) novorozenců z dvojčetných gravidit bylo hypotrofických. Pozdní morbidita byla hodnocena u 1209 dětí, u ostatních případů se nepodařilo vyhledat adekvátní dokumentaci. Z pozdní morbidity byla nejčastější růstová retardace, zjištěná u 3 % (32/1209) dětí. Ostatní sledovaná onemocnění (dětská mozková obrna, epilepsie, mentální retardace, slepota, hluchota) se pohybovala kolem jednoho procenta. Časná novorozenecká úmrtnost byla 0,4 % (6/1464). Pozdní novorozeneckou úmrtnost jsme zaznamenali u 4 dětí, tento údaj může být méně přesný ve skupině dětí narozených mezi 33.–36. gestačním týdnem, které jsou propuštěny z porodnice před 28. dnem života. Detailní popis morbidity a mortality v absolutních počtech a v procentuálním výskytu v jednotlivých skupinách je uveden v tabulce 1.
Tab. 1. Morbidita a mortalita novorozenců, absolutní počet a procentuální zastoupení podle gestačního týdne. 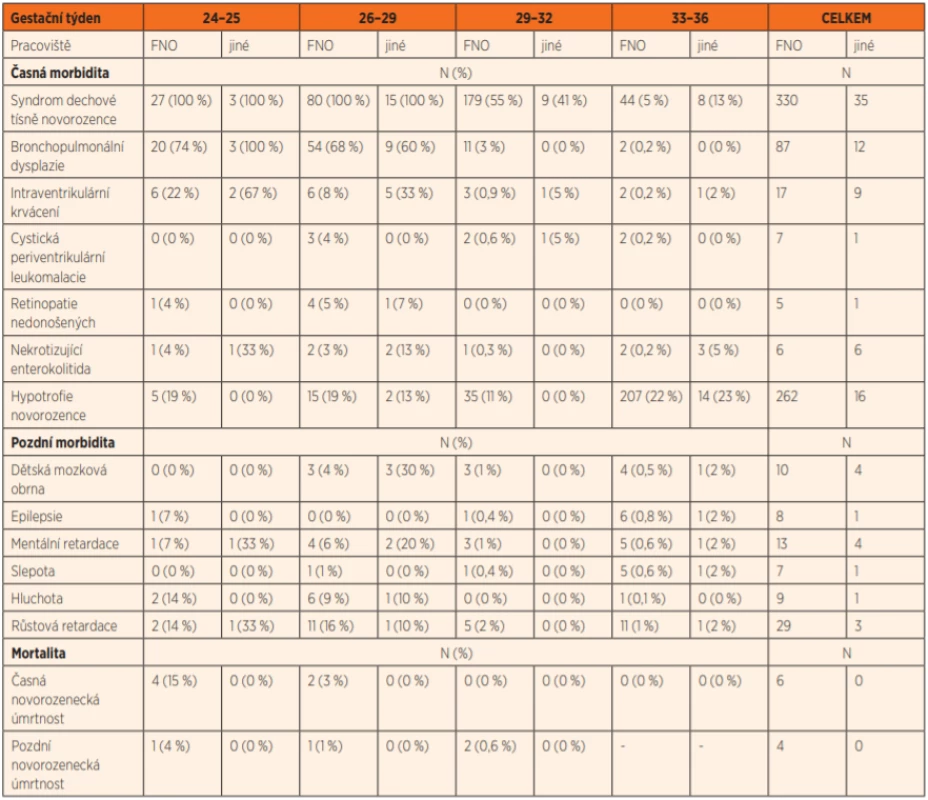
24.–25. gestační týden
Do skupiny dětí narozených mezi 24. a 25. g. t. bylo zařazeno celkem 27 dětí narozených ve FNO a 3 děti přeložené do FNO z jiných nemocnic v Moravskoslezském kraji (graf 1a, b). Všichni pacienti trpěli syndromem dechové tísně novorozence.
Graf 1. a, b. Dvojčata – 24.–25. týden, a) časná morbidita, celková mortalita, b) pozdní morbidita. FNO – Fakultní nemocnice Ostrava, JN – jiná nemocnice, další zkratky viz oddíl metodika 
Výskyt bronchopulmonální dysplazie, intraventrikulárního krvácení III. a IV. stupně a nekrotizující enterokolitidy byl nižší u dětí narozených ve FNO, ve srovnání s dětmi narozenými mimo perinatologické centrum, ale vzhledem k malému vzorku pacientů tento rozdíl nebyl významný. U žádného pacienta nebyl diagnostikován rozvoj cystické periventrikulární leukomalacie. Čtyři novorozenci zemřeli do 7. dne života, jeden mezi 8. a 28. dnem života, všechny tyto děti ve skupině narozených ve FNO. Pozdní morbidita byla hodnocena u 14 dětí narozených ve FNO a 3 dětí narozených mimo perinatologické centrum. Z diagnóz pozdní morbidity se nejčastěji vyskytla porucha růstu a mentální retardace, bez signifikantního rozdílu v obou skupinách novorozenců.
26.–28. gestační týden
U dvojčat narozených mezi 26. a 28. g. t. bylo do analýzy zařazeno celkem 80 pacientů narozených ve FNO a 15 dětí přeložených do FNO z jiných nemocnic (graf 2a, b). Syndrom dechové tísně novorozence se objevil u všech pacientů, výskyt bronchopulmonální dysplazie byl vyrovnaný v obou skupinách.
Graf 2. a, b. Dvojčata – 26.–28. týden, a) časná morbidita, celková mortalita, b) pozdní morbidita. FNO – Fakultní nemocnice Ostrava, JN – jiná nemocnice, další zkratky viz oddíl metodika 
Ve skupině dětí narozených mimo perinatologické centrum byl signifikantně vyšší výskyt intraventrikulárního krvácení III. a IV. stupně (χ2 = 8,2, p = 0,004). Incidence nekrotizující enterokolitidy byla vyšší u dětí narozených mimo perinatologické centrum, tento rozdíl ale nebyl statisticky významný. Úmrtí se vyskytlo pouze ve skupině dětí narozených ve FNO, do 7. dne života zemřeli 2 pacienti, jeden mezi 8. a 28. dnem života. Analýza pozdní morbidity byla provedena u celkem 67 dětí narozených ve FNO a 10 dětí přeložených do FNO. Významně vyšší incidence ve skupině dětí narozených mimo perinatologické centrum byla pozorována u dětské mozkové obrny (χ2 = 7,9, p = 0,005). Současně se objevil vyšší výskyt mentální retardace u dětí přeložených do FNO, tento ale nebyl významný.
29.–32. gestační týden
Do skupiny dětí narozených mezi 29. a 32. g. t. bylo zařazeno celkem 323 dětí narozených ve FNO a 22 dětí přeložených do FNO z jiných nemocnic (graf 3a, b). I v této skupině pacientů byla nejvíce zastoupená diagnóza syndromu dechové tísně novorozence.
Graf 3. a, b. Dvojčata – 29.–32. týden, a) časná morbidita, celková mortalita, b) pozdní morbidita. FNO – Fakultní nemocnice Ostrava, JN – jiná nemocnice, další zkratky viz oddíl metodika 
Ve srovnání s předchozími skupinami dětí narozených v dřívějších týdnech gestace se již významně snížila incidence bronchopulmonální dysplazie, intraventrikulárního krvácení III. a IV. stupně i nekrotizující enterokolitidy. U žádné diagnózy nebyl pozorován signifikantní rozdíl ve skupině dětí narozených ve FNO a mimo perinatologické centrum. Jeden novorozenec zemřel do 7. dne po porodu. Pozdní morbidita byla hodnocena u 258 dvojčat ve FNO narozených a 18 dětí do FNO přeložených. Incidence jednotlivých diagnóz byla velmi nízká a odpovídala jednotkám případů.
33.–36. gestační týden
Ve skupině dvojčat narozených mezi 33. a 36. g. t. bylo do analýzy zařazeno 934 dvojčat narozených ve FNO a 60 dětí přeložených do FNO z jiných nemocnic (graf 4a, b). Signifikantně vyšší výskyt u dětí narozených mimo perinatologické centrum byl pozorován u syndromu dechové tísně novorozence (χ2 = 8,6, p = 0,004), intraventrikulárního krvácení III. a IV. stupně (χ2 = 4,0, p = 0,047) a nekrotizující enterokolitidy (χ2 = 25,8, p <0,001).
Graf 4. a, b. Dvojčata – 33.–36. týden, a) časná morbidita, celková mortalita, b) pozdní morbidita. FNO – Fakultní nemocnice Ostrava, JN – jiná nemocnice, další zkratky viz oddíl metodika 
Nejčastěji zastoupenou diagnózou byla hypotrofie pod 10. percentil. Její výskyt byl významně vyšší než u předchozích skupin pacientů, tj. narozených mezi 24.–32. týdnem gestace. Žádný novorozenec nezemřel do 7. dne po porodu. Pozdní novorozenecká úmrtnost nebyla v této skupině dvojčat hodnocena pro dimisi těchto pacientů ještě před ukončeným 28. dnem života. Pozdní morbidita byla hodnocena u 790 dvojčat ve FNO narozených a 49 dětí do FNO přeložených. Incidence jednotlivých diagnóz byla velmi nízká a nebyl pozorován signifikantní rozdíl mezi novorozenci narozenými v perinatologickém centru a mimo něj.
DISKUSE
U dětí z vícečetných gravidit stoupá výskyt perinatálních a postnatálních komplikací. Hlavním faktorem je předčasný porod, který je častější než u gravidit jednočetných. Tato studie analyzovala dvojčetné gravidity, které více než v polovině případů končí předčasným porodem a novorozenci jsou ohroženi vyšší morbiditou a mortalitou. Pro péči o nezralé a rizikové novorozence je důležitá centralizace, přesto se ne vždy z různých důvodů porod v perinatologickém centru podaří a patologický novorozenec je porozen mimo něj.
Hlavní výsledky této studie jsou následující: a) počet hospitalizovaných dvojčat v perinatologickém centru byl nižší než jejich celkový výskyt; b) míra centralizace porodu dvojčetných gravidit do perinatologického centra byla v regionu nižší než celorepublikový průměr; c) při hodnocení morbidity všech novorozenců se incidence syndromu dechové tísně novorozence, bronchopulmonální dysplazie, intraventrikulárního krvácení, retinopatie nedonošených a nekrotizující enterokolitidy zvyšovala s klesajícím gestačním týdnem, u novorozenců narozených mezi 24. a 25. gestačním týdnem bylo méně komplikací než obvyklé průměry; d) nejčastějším rizikovým faktorem u dětí narozených mimo perinatologické centrum bylo intraventrikulární krvácení a vývoj dětské mozkové obrny.
Počet hospitalizovaných dvojčat ve FNO, porozených v perinatologickém centru i transportovaných do něj z jiného zařízení, byl 1 % z celkového počtu porozených dětí v MS kraji. Tento počet je mírně nižší než uváděných 1,3 % celkového výskytu dvojčat v ČR [3]. Nižšímu počtu hospitalizací odpovídá struktura této práce, která byla zaměřena na nezralé novorozence a jsou zde zahrnuti novorozenci do ukončeného 36. týdne a dále možnost hospitalizace nekomplikovaných dvojčat po ukončeném 32. týdnu v intermediárním centru nebo po ukončeném 35. týdnu i ve zdravotnických zařízeních poskytujících základní perinatální péči.
Zjištěná míra centralizace byla nižší, než je udávaný celorepublikový průměr u dětí pod 1500 g, který byl 95,4 % v roce 2018 [3]. V naší studii, u dětí pod 32. gestační týden včetně, činila míra centralizace 91,5 %, u dětí pod 28. gestační týden pouze 85,6 %. Při srovnání rozložení sledované populace podle zralosti s ostatními evropskými daty jsme v naší studii zjistili shodný výskyt ve skupině novorozenců narozených mezi 24. a 28. gestačním týdnem, mírně vyšší zastoupení ve skupině novorozenců narozených mezi 29. a 32. gestačním týdnem a o 10 % nižší zastoupení ve skupině novorozenců narozených mezi 33. a 36. gestačním týdnem [16]. Příčinou tohoto rozdílu může být stejný fakt uvedený výše, že ne všichni novorozenci narozeni mezi 33. a 36. gestačním týdnem vyžadovali hospitalizaci ve FNO a z analýzy unikli. Chorionicita a amnionicita dvojčetných gravidit ve studii odpovídala uváděnému výskytu v ČR [3].
Ve skupině novorozenců narozených mezi 24.–25. gestačním týdnem byl výskyt syndromu dechové tísně a intraventrikulárního krvácení III. a IV. stupně srovnatelný s výsledky jiných studií [17, 18]. Syndrom dechové tísně se vyskytl u všech těchto dětí. Nižší než publikovaná data byl v tomto souboru výskyt bronchopulmonální dysplazie (77 % vs. 94 %) a nekrotizující enterokolitidy (7 % vs. 14 %) [17]. Výrazně rozdílnou a nižší incidenci jsme zaznamenali také u retinopatie nedonošených 3. a vyššího stupně (3 % vs. 11 % až 33 %) [17–19]. Vyšší podíl jsme zaznamenali u hypotrofie (17 % vs. 7 %). Incidenci diagnóz pozdní morbidity lze srovnat s celorepublikovým průměrem [20, 21]. Výjimku tvoří dětská mozková obrna, jejíž incidence v ČR se v této skupině pohybuje okolo 15 %, v našem souboru jsme její výskyt neprokázali. Neprokázali jsme signifikantně vyšší výskyt žádné ze sledovaných diagnóz u novorozenců narozených mimo perinatologické centrum. Incidence časné i pozdní novorozenecké úmrtnosti byla srovnatelná se zahraničními výsledky [17].
U novorozenců narozených mezi 26.–28. gestačním týdnem se od výše uvedených studií nelišil výskyt bronchopulmonální dysplazie, intraventrikulárního krvácení III. a IV. stupně, periventrikulární leukomalacie, retinopatie nedonošených 3. a vyššího stupně a nekrotizující enterokolitidy. Vyšší incidence u této naší skupiny byla u syndromu dechové tísně (100 % vs. 90 %) a hypotrofie (19 % vs. 9 %). Existují data o vyšším výskytu intraventrikulárního krvácení III. a IV. stupně a bronchopulmonální dysplazie u dětí narozených mimo perinatologické centrum [13, 14], toto potvrzujeme u postižení CNS, a naopak u postižení plic jsme tento rozdíl nenalezli. Při srovnání diagnóz pozdní morbidity byl zjištěn významně vyšší výskyt dětské mozkové obrny u dětí narozených mimo perinatologické centrum. Výsledky časné i pozdní novorozenecké úmrtnosti byly srovnatelné s výskytem ve světě [17].
U novorozenců narozených mezi 29.–32. gestačním týdnem se výskyt všech sledovaných diagnóz časné morbidity nelišil od výskytu v jiných centrech [15, 19]. V této skupině jsme neprokázali významný rozdíl v incidenci žádné ze sledovaných diagnóz u dětí narozených v perinatologickém centru a mimo něj. Zjištěná časná i pozdní novorozenecká úmrtnost byla nízká a odpovídala obecnému výskytu v ČR [22].
U novorozenců narozených mezi 33.–36. gestačním týdnem v perinatologickém centru byl zaznamenán srovnatelný výskyt syndromu dechové tísně novorozence, intraventrikulárního krvácení III. a IV. stupně a nekrotizující enterokolitidy [23]. Ve skupině dětí přeložených do FNO jsme zjistili incidenci těchto diagnóz signifikantně vyšší než u dětí narozených ve FNO. Výsledky pacientů mohou být ovlivněny překladem pacientů do FNO právě pro tyto komplikace. Nejčastěji zastoupenou diagnózou byla hypotrofie (pod 10. percentil). Její výskyt odpovídá populačnímu výskytu u dvojčat, který se udává mezi 15 až 30 % [24]. V této skupině nebylo v naší studii zaznamenáno žádné úmrtí do 7. dne života novorozence, což odpovídá nízké incidenci v celé České republice.
Výhodami studie bylo posouzení sledovaných faktorů v delším časovém období v dobře ohraničeném regionu se stabilní porodností. Vzhledem k centralizaci novorozenců do perinatologického centra bylo možno přesně posoudit skupiny novorozenců narozených mezi 24.–28. gestačním týdnem. Limitací studie je možné ovlivnění výsledků pouze případovou studií z perinatologického centra. U dětí přivezených do FNO z jiných nemocnic mohou být data zkreslena tím, že novorozenci narozeni mimo perinatologické centrum, kteří zemřeli ještě před transportem do FNO, nejsou ve statistice zahrnuti. Výsledky u těchto dovezených pacientů pak mohou být zdánlivě lepší. Ve skupině novorozenců narozených mezi 33.–36. gestačním týdnem, a to hlavně u dětí narozených mezi 35. a 36. g. t., mohou být do FNO z jiných pracovišť překládání pouze novorozenci s nižší porodní hmotností nebo s jiným komplikujícím onemocněním. Výsledky u těchto novorozenců pak mohou být zdánlivě horší.
V této práci nebyla určena specifická úmrtnost v jednotlivých skupinách nezralých novorozenců. Další limitací bylo zmenšení vzorku pacientů pro sledování diagnóz pozdní morbidity. U některých pacientů se nepodařilo dohledat registrujícího praktického lékaře a část pacientů z analýzy unikla. U novorozenců narozených mezi 33.–36. gestačním týdnem nebyla hodnocena pozdní novorozenecká úmrtnost pro dimisi těchto dětí před ukončeným 28. dnem života.
ZÁVĚR
V péči o nezralé novorozence je podstatná centralizace perinatologické péče. Tento fakt je zdůrazněn u vícečetných gravidit, které mají větší tendenci k předčasným porodům a děti jsou ohroženy vyšší morbiditou a mortalitou. Incidence syndromu dechové tísně novorozence, bronchopulmonální dysplazie, intraventrikulárního krvácení, retinopatie nedonošených a nekrotizující enterokolitidy se zvyšuje s klesajícím gestačním týdnem.
Poděkování
Děkujeme všem praktickým lékařům pro děti a dorost, kteří s námi ochotně spolupracovali a poskytli nám informace o pozdní morbiditě.
Došlo: 30. 10. 2019
Přijato: 18. 12. 2019
MUDr. Denisa Bařinová
Oddělení neonatologie
Fakultní nemocnice Ostrava
17. listopadu 1790
708 52 Ostrava-Poruba
e-mail: denisa.barinova@gmail.com
Zdroje
1. Porodnost a plodnost 2006 až 2010. Praha: Český statistický úřad, 2011 : 25–26. https://www.czso.cz/csu/czso/cri/porodnost-a-plodnost-2006-az-2010-bei2lxvhdf
2. Kulkarni AD, Jamieson DJ, Jones HW Jr, et al. Fertility treatments and multiple births in the United States. N Engl J Med 2013; 369 (23): 2218–2225.
3. Velebil P. Výsledky perinatální péče v České republice za rok 2018. Praha: 2019. https://www.mzcr.cz
4. Porodnost a plodnost 2011 až 2015. Praha: Český statistický úřad, 2016 : 6–7. https://www.czso.cz/csu/czso/porodnost-a-plodnost-2011–2015
5. Jírová J. Zpráva o novorozenci 2012. Praha: ÚZIS ČR, 2013 : 1–2. https://www.uzis.cz/rychle-informace/zprava-novorozenci-2012
6. Blondel B, Kogan MD, Alexander GR, et al. The impact of the increasing number of multiple births on the rates of preterm birth and low birthweight: an international study. Am J Public Health 2002; 92 (8): 1323–1330.
7. Martin JA, Hamilton BE, Osterman MJK, et al. Births: final data for 2013. Nati Vital Stat Rep 2015; 64 (1): 1–65.
8. Papiernik E, Zeitlin J, Delmas D, et al. Differences in outcome between twins and singletons born very preterm: results from a population-based European cohort. Hum Reprod 2010; 25 (4): 1035–1043.
9. Porta R, Capdevila E, Botet F, et al. Morbidity and mortality of very low birth weight multiples compared with singletons. J Matern Fetal Neonatal Med 2019; 32 (3): 389–397.
10. Štembera Z, Langhammer P. Vývoj vrozených vývojových vad u dvojčat v ČR v mezinárodním srovnání. Čes Gynek 2009; 2 : 97–101.
11. Phibbs C, Baker L, Caughey A, et al. Level and volume of neonatal intensive care and mortality in very-low-birth-weight infants. N Engl J Med 2007; 356 : 2165–2175.
12. Lasswell S, Barfield W, Rochat R, Blackmon L. Perinatal regionalization for very low-birth-weight and very preterm infants: a meta-analysis. J Am Med Assoc 2010; 304 : 992–1000.
13. Lorch S, Baiocchi M, Ahlberg C, Small D. The differential impact of delivery hospital on the outcomes of premature infants. Pediatrics 2012; 130 : 270–278.
14. Synnes A, MacNab Y, Qiu Z, et al. Neonatal intensive care unit characteristics affect the incidence of severe intraventricular hemorrhage. Med Care 2006; 44 : 754–759.
15. Gomella TL, Cunningham MD, Eyal FG. Neonatology: Management, Procedures, On-call Problems, Diseases, and Drugs. New York: Lange Medical Books, 2004 : 570.
16. Steer P. The epidemiology of preterm labour. BJOG Br J Obtstet Gynaecol 2005; 112 : 1–3.
17. Stoll BJ, Hansen NI, Bell EF, et al. Neonatal outcomes of extremely preterm infants from the NICHD Neonatal Research Network. Pediatrics 2010; 126 (3): 443–456.
18. Smíšek J, Plavka R. Výsledky péče o extrémně nezralé novorozence v České neonatologické síti. Čes-slov Pediat 2018; 73 (1): 5–9.
19. Ancel PY, Goffinet F. Survival and morbidity of preterm children born at 22 through 34 weeks‘ gestation in France in 2011: results of the EPIPAGE-2 cohort study. JAMA Pediatr 2015; 169 (3): 230–238.
20. Zoban P. Hlavní faktory ovlivňující kvalitu života perinatálně ohrožených novorozenců. Špindlerův Mlýn: 2014. http://www.neonatology.cz/upload/www.neonatology.cz/morbidita/pm-2011.pdf.
21. Zoban P. Nedonošený novorozenec. Čes-slov Pediat 2012; 67 (3): 203–212.
22. Plavka R, Smíšek J. Neonatální mortalita a morbidita Česká republika 2017. Mikulov: 2018. http://www.neonatology.cz/upload/www.neonatology.cz/morbidita/nu-2017-pro-www.pdf.
23. McIntire DD, Leveno KJ. Neonatal mortality and morbidity rates in late preterm births compared with births at term. Obstet Gynecol 2008; 111 : 35–41.
24. Suhag A, Berghella V. Intrauterine Growth Restriction (IUGR): Etiology and diagnosis. Curr Obstet Gynecol Rep 2013; 2 : 102–111.
Štítky
Neonatologie Pediatrie Praktické lékařství pro děti a dorost
Článek vyšel v časopiseČesko-slovenská pediatrie
Nejčtenější tento týden
2020 Číslo 3- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Syndrom Noonanové: etiologie, diagnostika a terapie
-
Všechny články tohoto čísla
- Problematika oboru Gynekologie dětí a dospívajících – editorial
- Bolesti břicha u dívek v dětském a pubertálním období
- Krvácení z rodidel v dětském věku z pohledu dětského gynekologa
- Vrozené vývojové vady dělohy a pochvy – poruchy vývoje Müllerových vývodů a jejich derivátů – ultrazvuková diagnostika u dětí a dospívajících
- Rizikové faktory vzniku tromboembolické nemoci u mladistvých uživatelek hormonální antikoncepce
- Časná a pozdní morbidita a mortalita u dvojčat narozených mezi 24. a 36. gestačním týdnem v perinatologickém centru a mimo něj
- Hematopoietic stem cell transplantation in patients with chronic granulomatous disease in the Czech Republic and Slovakia (2007–2019)
- Vzťahová väzba a chronické ochorenie u detí
- Alkohol v rukách detí a mladistvých čoraz častejšie končí pobytom v nemocnici – skúsenosti z Bratislavy a okolia
- Eisenmengerův syndrom a jeho komplikace v dětském věku
- Význam a zloženie oligosacharidov materského mlieka
- Kontinuální monitorace glykémie (CGM) „ve velkém“ na letním dětském diatáboře
- Tomáš Garrigue Masaryk, prof. MUDr. Josef Švejcar, DrSc., a Martin
- MUDr. Petr Pešák – 70 let
- Profesor MUDr. Milan Šamánek, DrSc., FESC (*9. 5. 1931 – † 29. 4. 2020) – odchod legendy
- Zemřel prof. MUDr. Jaroslav Stejskal, DrSc.
- Česko-slovenská pediatrie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Krvácení z rodidel v dětském věku z pohledu dětského gynekologa
- Bolesti břicha u dívek v dětském a pubertálním období
- Vrozené vývojové vady dělohy a pochvy – poruchy vývoje Müllerových vývodů a jejich derivátů – ultrazvuková diagnostika u dětí a dospívajících
- Eisenmengerův syndrom a jeho komplikace v dětském věku
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



