-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Screening sluchu novorozenců ve FN Brno
Newborn hearing screening in Faculty Hospital Brno
In 2012, the Czech Republic joined the wordwide form of screening hearing in newborns. Until then hearing tests were performed only in high-risk newborns. The hearing disorder is a common congenital defect. In physiological newborns the incidence is 1 of 1000, in high-risk newborn the incidence of heaving impairment raises up to 20–40/1000th. In Faculty Hospital Brno started to perform the screening in 2013.
The paper presents the results of the screening hearing for two past years, the organization of newborn hearing screening in the Faculty Hospital Brno, the problems that may occure and how to solve them.Key words:
screening hearing, hearing loss, newborn, otoacoustic emissions
Autoři: D. Hošnová 1; M. Szetei 2; Š. Dolníčková 3; L. Lavička 4
Působiště autorů: Klinika dětské ORL FN a LF MU, Brno, přednosta prof. MUDr. I. Šlapák, Csc. 1; Neonatologické oddělení FN Brno, primář MUDr. I. Borek 2; Dětské ORL centrum, Brno 3; ENT med., s. r. o., Brno 4
Vyšlo v časopise: Čes-slov Pediat 2015; 70 (4): 195-199.
Kategorie: Původní práce
Souhrn
V roce 2012 se Česká republika připojila k celoplošné formě screeningového vyšetření sluchu u novorozenců. Do té doby probíhalo vyšetření sluchu pouze u rizikových novorozenců. Porucha sluchu je častou vrozenou vadou, incidence je 1/1000 fyziologických novorozenců, u rizikových novorozenců stoupá incidence poruchy sluchu až na 20–40/1000. Ve FN Brno se provádí celoplošný screening od roku 2013.
Práce prezentuje výsledky screeningového vyšetření sluchu za 2 roky, způsob organizace screeningu sluchu ve FN Brno i úskalí, s jakými se lze setkat a jak je řešit.Klíčová slova:
screening, nedoslýchavost, novorozenec, otoakustické emiseÚvod
Ve většině vyspělých zemí jsou zavedeny diagnostické a terapeutické postupy, kterými je dosaženo, že sluchově postižené dítě má stanovenou diagnózu poruchy sluchu a přidělenou rehabilitační pomůcku do 6 měsíců věku [1]. V ČR dosud tyto postupy povinně zavedeny nejsou. Existují pouze dva legislativní podklady. Prvním je Vyhláška MV č.3, 2010 Sb., týkající se praktických lékařů pro děti a dorost, která určuje rozsah preventivních prohlídek [2]. Druhým legislativním podkladem je metodický pokyn MZ 7/2012 o provádění novorozeneckého screeningu sluchu a o způsobu úhrady pojišťovnami subjektům, kteří toto vyšetření provádějí [3]. Vzhledem k vysoké incidenci sluchových vad u novorozenců (velmi těžká nedoslýchavost 1 : 1000 narozených dětí), která předčí výskyt již dlouhodobě sledovaných nemocí (fenylketonurie 1 : 4500, kongenitální hypotyreóza 1 : 4000), je nanejvýše nutné sjednocení diagnostických a terapeutických postupů a uzákonění novorozeneckého screeningu u všech novorozenců [4].
Sluchové vady
Sluchové vady jsou v 60 % případů vrozené, ve 40 % jsou získané z období perinatálního nebo postnatálního. Vrozené sluchové vady vznikají buď na genetickém podkladě, nebo poškozením sluchového ústrojí v prvním trimestru těhotenství (zarděnky, spalničky, syfilis, CMV, ototoxické preparáty, RTG záření...).
Nejcitlivější k poškození je sluchové ústrojí v době svého vývoje, tj. kolem 20. dne od početí. Genetické poškození může být monogenní (až 50 %), nebo multifaktoriální vznikající za spolupůsobení faktorů prostředí [5, 6, 7, 8]. Monogenně podmíněné poškození je až z 80 % přenášeno autozomálně recesivně. Velmi častou mutací, autozomálně recesivně dědičnou, je mutace genu GBJ2 pro bílkovinu connexin 26 (Cx26) na 13. chromozomu. Tato mutace tvoří až 50 % autozomálně recesivně dědičných poruch sluchu, u bílé populace až 80 %. Heterozygotními nosiči této mutace jsou až 3 % evropské populace. V naprosté většině případů není spojena s žádnými dalšími příznaky [4]. Až 20 % monogenně sluchových vad je přenášeno autozomálně dominantně, asi 1 % je recesivně vázáno na chromozom X. Genetické vady sluchu jsou často součástí vrozených syndromů (20–30 %), kdy porucha sluchu je pouze jedním z dalších příznaků, je součástí daného syndromu [5, 6, 7, 8].
Je popsáno asi 100 syndromů spojených s vadou sluchu. Mezi častější patří např. CHARGE syndrom (kolobom, srdeční vada, atrezie choan, retardace růstu, urogenitální potíže, ušní vady), Usherův syndrom (retinitis pigmentosa, hluchoslepota), Pendredův syndrom (poruchy štítné žlázy, anatomické anomálie vnitřního ucha), Goldenharův syndrom (facio-aurikulo-vertebrální syndom), Treacher-Collins syndrom (zešikmení očí, orofaciální rozštěp různého stupně, deformace boltců, dýchací, polykací obtíže) aj. [9, 10, 11]. Perinatálními riziky pro vývoj sluchové vady jsou nedonošenost dítěte, nízká porodní hmotnost pod 1500 g, porodní trauma, asfyxie, hypoxie, těžká novorozenecká žloutenka, Rh-inkompatibilita. Časně postnatálně je riziková především infekce novorozence, např. meningitida [6, 7, 8, 9, 10].
Screening sluchu
V minulosti spadala depistáž sluchových vad výhradně do rukou pediatra, který prováděl orientační vyšetření sluchu. V raném novorozeneckém věku je pediatr odkázán na vyšetření nepodmíněných reflexů (auropalpebrální reflex, Moroův reflex, pupilární reflex) na silné zvukové podněty. Obdobně se provádí sluchová zkouška ve 4–5 měsících. V 8 měsících pediatr sleduje pátrací reakce na tiché podněty, dítě by se mělo za zvukem otočit, v případě oboustranně symetrické reakce je předpokládán oboustranně normální sluch. Jednostranná nedoslýchavost i hluchota jsou i přesto zjištěny nezřídka až ve školním věku. Od 3 let je dítě (s vytvořenou aktivní slovní zásobou) schopno klasické sluchové zkoušky hlasitou řečí a šepotem [5]. Dnes s postupným vývojem vyšetřovacích metod (TEOAE – tranzientní evokované otoakustické emise, BERA – sluchové evokované potenciály mozkového kmene) je možno provádět screening sluchu. Dříve se prováděl jen u rizikových novorozenců, u kterých je incidence sluchové vady vyšší než u zdravých novorozenců (20–40/1000 vs. 1/1000) [4], postupně dochází k zavádění celoplošného screeningu sluchu u všech novorozenců. Cílem screeningu sluchových vad je, aby dítě mělo stanovenou diagnózu vady sluchu nejpozději do 6. měsíce věku a následně mu byla přidělena sluchadla.
Screening sluchových vad je možné provádět díky vyšetřovacím metodám, které poskytují rychlý výsledek a nijak pacienta nezatěžují. Vyšetření sluchu u novorozence se provádí měřením otoakustických emisí. Toto vyšetření je nebolestivé a rychlé. Otoakustické emise byly objeveny v r. 1978 Kempem [9, 10], který prokázal, že zevní vláskové buňky vnitřního ucha dokáží rozkmitat nitroušní tekutiny a převodní aparát s frekvencí několika kHz, toto echo je možno zaznamenat citlivým mikrofonem umístěným ve zvukovodu. Je zapotřebí, aby vyšetření nebylo rušeno okolním hlukem nebo samotným vyšetřovaným dítětem. Ideálně se vyšetřuje ve spánku. Otoakustické emise jsou nevýbavné, je-li sluchová vada horší než 30 dB, je-li patologie v převodním aparátu (středouší, bubínek, zvukovod), nebo pokud je dítě neklidné a vyšetření je tímto rušeno. Otoakustické emise mohou být falešně výbavné v případě poškození sluchové dráhy, které je lokalizováno až za místem vzniku otoakustických emisí (auditorní neuropatie – hlavně rizikoví novorozenci). Proto je u rizikových novorozenců kromě vyšetření otoakustických emisí prováděno i vyšetření sluchových evokovaných potenciálů mozkového kmene (screening BERA) [9, 10].
Screening sluchových vad v ČR probíhá „odspodu“. První vyšetření sluchu je prováděno na novorozeneckých odděleních porodnic 2.–4. den po porodu dítěte. U fyziologických novorozenců se vyšetřuje výbavnost/nevýbavnost otoakustických emisí, u nefyziologických novorozenců se vyšetřují navíc sluchové evokované potenciály mozkového kmene. Dítě je propouštěno z porodnice s výsledkem screening proveden (emise výbavné/nevýbavné), nebo screening neproveden. V případě, že není screening proveden, mělo by být povinností praktického lékaře pro děti a dorost odeslat novorozence k vyšetření sluchu na pracoviště disponující přístrojem na vyšetření otoakustických emisí. V případě, že je screening sluchu proveden a otoakustické emise jsou nevýbavné, je pacientovi předán kontakt na pracoviště, kde bude dále dovyšetřen. První a druhý rescreening sluchu probíhá vždy po jednom měsíci na ORL nebo foniatrických pracovištích disponujících přístrojovým vybavením. V případě nevýbavnosti otoakustických emisí při druhém rescreeningu je pacient odeslán na pracoviště vyššího typu, kde je nejpozději do 6 měsíců věku dítěte změřen sluchový práh, stanovena diagnóza a následně mu jsou podle sluchové ztráty přidělena sluchadla.
Screening ve FN Brno
FN Brno disponuje dvěma porodnicemi – Obilní trh a Bohunice. S porodností cca 5500 porodů ročně se řadí mezi největší porodnice v ČR. Novorozenecký screening sluchu se provádí od 2/2013 v obou porodnicích. Vyšetřuje se výbavnost otoakustických emisí u fyziologických novorozenců a screeningové vyšetření sluchových evokovaných odpovědí mozkového kmene u novorozenců patologických. Dítě je měřeno ve spánku erudovanou sestrou. U obou vyšetření je buď výsledek PASS v případě výbavnosti a dítě již dále není sledováno, nebo RETTEST/REFFER, kdy je dítě zváno k dalšímu vyšetření. Výsledek je uveden v propouštěcí zprávě. První rescreening sluchu probíhá v ambulanci pro rizikové novorozence. Zde se znovu vyšetřuje výbavnost/nevýbavnost otoakustických emisí, eventuálně rescreeningové vyšetření evokovaných potenciálů mozkového kmene. Výsledek, PASS/RETTEST, je uveden v ambulantní zprávě. Pacient dostává zároveň i kontakt na ORL a/nebo foniatrické pracoviště, kde probíhá další vyšetření (v případě negativního výsledku). Pacient/rodič má právo volby pracoviště, kde proběhne další vyšetření, k vyšetření se objednává sám.
Na Klinice dětské otorhinolaryngologie provádíme při rescreeningu sluchu ORL vyšetření a tympanometrické vyšetření za účelem posouzení stavu středouší. Znovu jsou měřeny otoakustické emise. V případě jednostranně nevýbavných emisí pacienta dále nevyšetřujeme, pouze sledujeme. Při oboustranně nevýbavných emisích a vzdušném středouší je dítě objednáno na vyšetření BERA, při kterém je stanoven práh sluchu. Má-li pacient oboustranně nevýbavné otoakustické emise a tympanometrické vyšetření poukazuje na patologii ve středouší (nejčastěji chronická sekretorická otitida – OMCHS), je pacientovi zavedena medikace (antihistaminika) a je objednán na vyšetření BERA, které je v případě přetrvávání patologie ve středouší spojeno s mikrootoskopií v celkové anestezii. V obou případech je vyšetření provedeno nejpozději do 6. měsíce věku dítěte. Podle závažnosti poruchy sluchu jsou následně dítěti přidělena sluchadla. V případě hluchoty je pacient zařazen mezi kandidáty kochleární implantace.
Výsledky screeningu ve FN BRNO
V roce 2013 byly vyšetřeny otoakustické emise v obou porodnicích FN Brno celkově u 5798 pacientů, u 8 dětí rodiče odmítli vyšetření podstoupit. Při prvním vyšetření mělo 95 % dětí (n = 5513) emise oboustranně výbavné. Jednostranně nevýbavné emise měla 3 % pacientů (n = 187) a 2 % (n = 98) měla oboustranně nevýbavné emise (graf 1, tab. 1).
Graf 1. Screening sluchových vad v roce 2013 - 5798 pacientů. Výbavné otoakustické emise........................................ 5513 (95 %) Jednostranně nevýbavné otoakustické emise.........187 (3 %) Oboustranně nevýbavné otoakustické emise...........98 (2 %) 
Tab. 1. Screening sluchových vad v roce 2013 – 1. vyšetření. 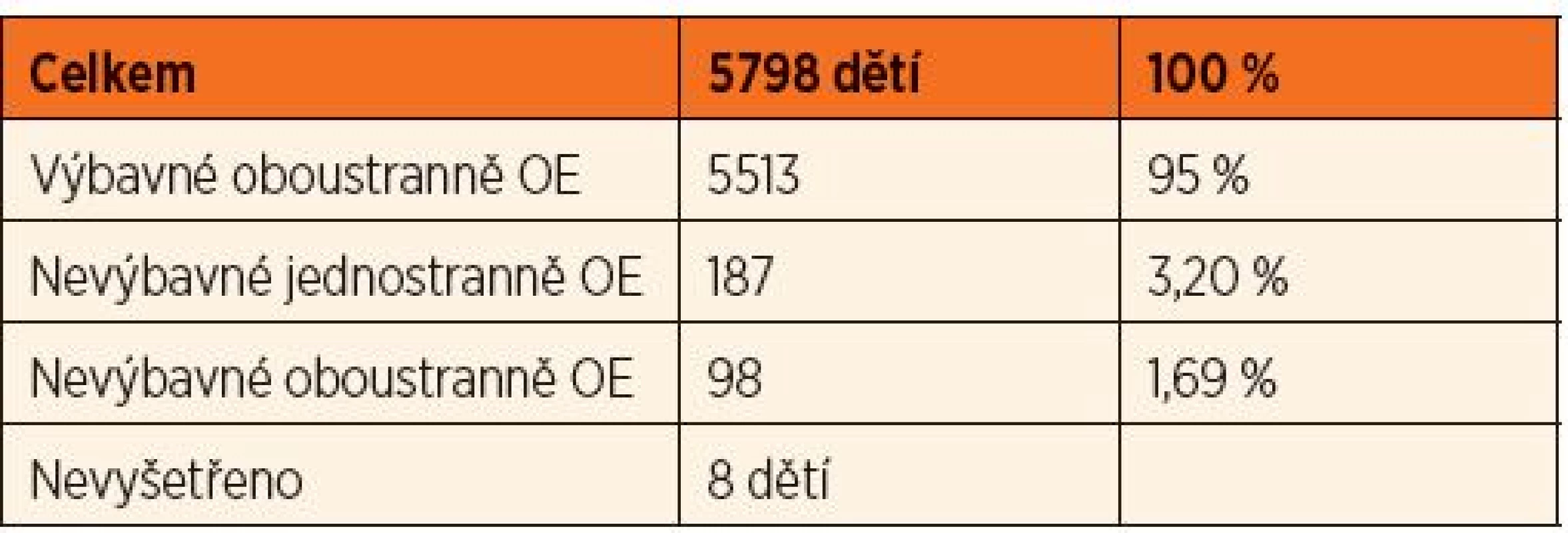
OE – otoakustické emise K rescreeningu sluchu bylo odesláno 285 pacientů, z tohoto počtu se k dalším vyšetřením dostavilo 200 dětí. O zbývající 85 pacientech nejsou další informace. U těchto pacientů vyšetření patrně proběhlo na jiném pracovišti v Brně, nebo v místě bydliště. Z těchto 85 pacientů mělo jednostranně nevýbavné otoakustické emise 52 dětí, 33 mělo oboustranně nevýbavné emise. Z 200 dětí, které se dostavily k dalším kontrolním vyšetřením, mělo otoakustické emise výbavné 92 % (n = 185) pacientů. Tři procenta pacientů měla jednostranně nevýbavné emise, tyto děti jsou ve sledování (eventuální porucha sluchu bude diagnostikována v době spolupráce dítěte subjektivními vyšetřovacími metodami, vývoj řeči u jednostranné nedoslýchavosti není omezen). Pět procent pacientů (n = 10) mělo oboustranně nevýbavné emise (graf 2). U těchto dětí bylo provedeno vyšetření kmenových evokovaných potenciálů za účelem stanovení prahu sluchu. Jedno dítě mělo rozštěpovou vadu a normální sluch (příčinou nevýbavnosti otoakustických emisí byl sekret ve středouší). U dvou dětí byla diagnostikována lehká nedoslýchavost, u 3 dětí středně těžká nedoslýchavost, u jednoho dítěte těžká nedoslýchavost podle WHO (tab. 5) [12]. U tří dětí byla diagnostikována oboustranná hluchota, u jednoho pacienta již proběhla kochleární implantace (graf 3).
Graf 2. Rescreening sluchových vad v roce 2013 - 285 pacientů. Výbavné otoakustické emise.........................................185 (65 %) Chybí výsledek RF/PS, event. PS/RF............................. 51 (18 %) Chybí výsledek RF/RF...................................................... 33 (12 %) Jednostranně nevýbavné otoakustické emise............... 5 (2 %) Oboustranně nevýbavné otoakustické emise.............. 10 (4 %) 
Graf 3. Výsledek rescreeningu sluchových vad v roce 2013. 
Tab. 2. Nedoslýchavost podle kritérií WHO. 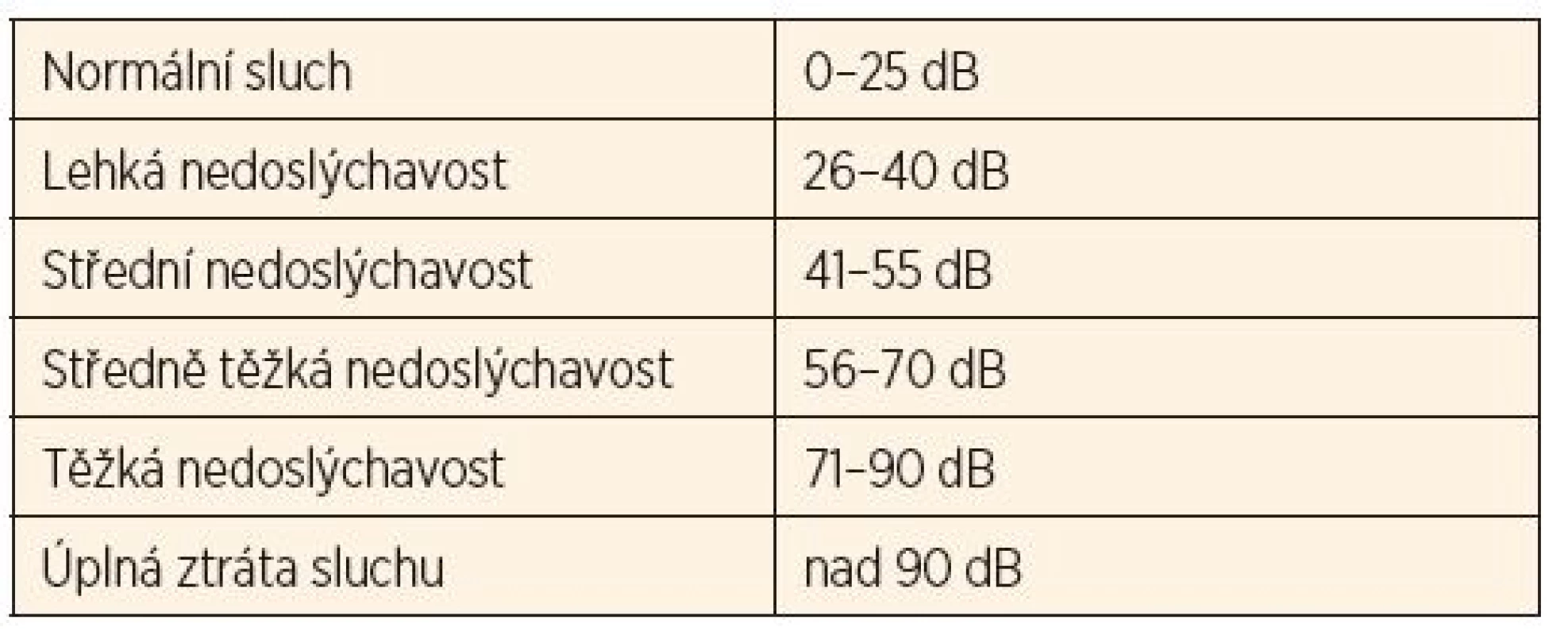
V roce 2014 (do 10/2014) bylo vyšetřeno celkem 4176 pacientů, u 5 dětí rodiče odmítli vyšetření. Při prvním vyšetření mělo oboustranně výbavné emise 95 % pacientů (n = 3992). Jednostranně nevýbavné emise měla 3 % vyšetřených dětí (n = 137), 1 % pacientů (n = 47) mělo oboustranně nevýbavné (graf 4, tab. 2). Kontrolní vyšetření sluchu bylo doporučeno 184 pacientům.
Graf 4. Screening sluchových vad v roce 2014 - 4176 pacientů. Výbavné otoakustické emise..................................... 3992 (96 %) Jednostranně nevýbavné otoakustické emise............137 (3 %) Oboustranně nevýbavné otoakustické emise...............47 (1 %) 
Tab. 3. Sreening sluchových vad v roce 2014 - 1. vyšetření. 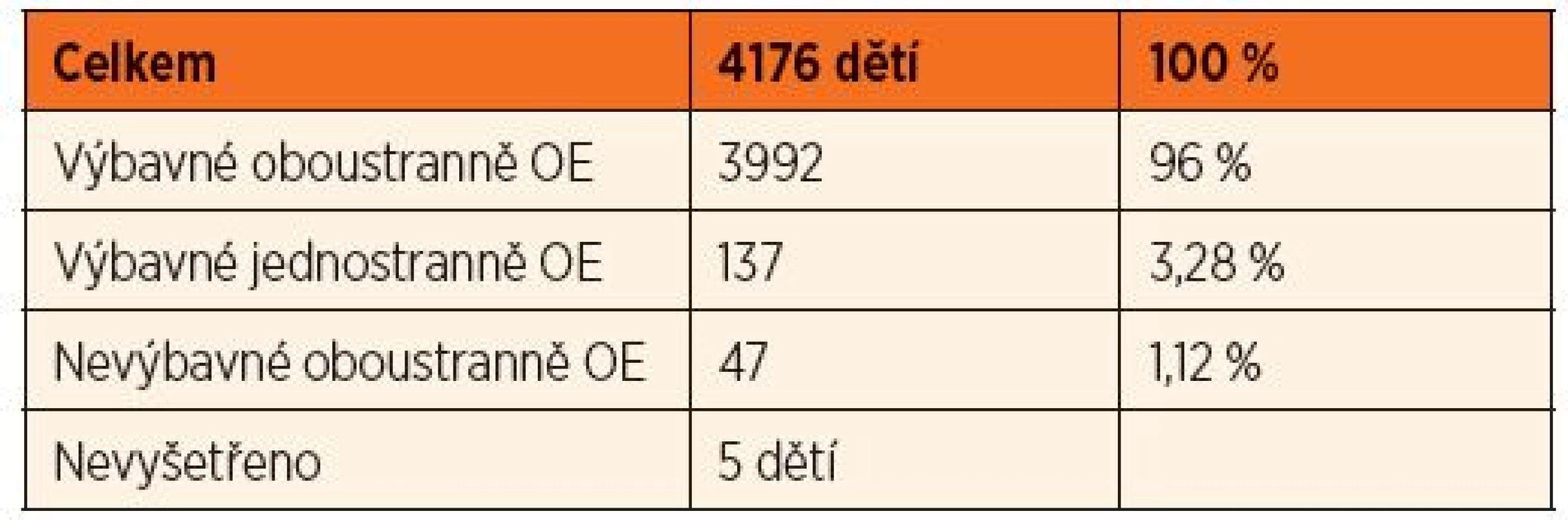
OE – otoakustické emise Výsledek rescreeningu sluchu máme k dispozici od 126 pacientů. O 58 pacientech nám údaje chybí (42 mělo v porodnici jednostranně nevýbavné a 16 oboustranně nevýbavné otoakustické emise). Ze 126 pacientů, kteří se dostavili ke kontrolnímu rescreeningu, mělo výbavné emise 89 % pacientů (n = 113), jednostranně nevýbavné 4 %pacientů (n = 6) a oboustranně nevýbavné 6 % pacientů (n = 8), (graf 5). U těchto pacientů jsme provedli vyšetření kmenových evokovaných potenciálů. Pět pacientů mělo rozštěpovou vadu a normální sluch (příčinou nevýbavnosti otoakustických emisí byl sekret ve středouší). U jednoho pacienta byla diagnostikována středně těžká sluchová vada, u dvou dětí hluchota (graf 6). V tabulkách 3 a 4 je uvedeno procentuální vyjádření výsledků screeningu v jednotlivých letech.
Graf 5. Rescreening sluchových vad v roce 2014 - 184 pacientů. Výbavné otoakustické emise........................................... 113 (61 %) Chybí výsledek RF/PS, event. PS/RF............................ 42 (23 %) Chybí výsledek RF/RF....................................................... 16 (9 %) Jednostranně nevýbavné otoakustické emise............ 5 (3 %) Oboustranně nevýbavné otoakustické emise.............. 8 (4 %) 
Graf 6. Výsledek rescreeningu sluchových vad v roce 2014. 
Tab. 4. Výsledek screeningu sluchových vad v roce 2013. 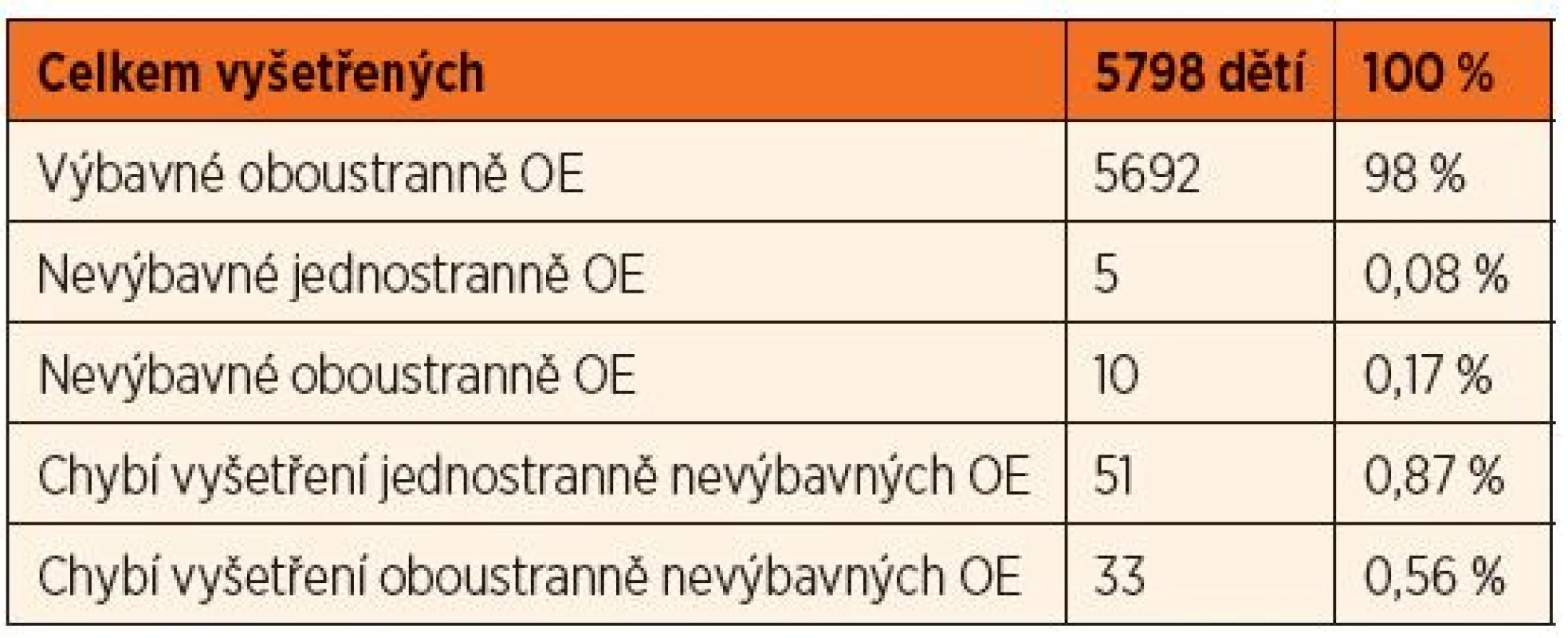
OE – otoakustické emise Tab. 5. Výsledek screeningu sluchových vad v roce 2014 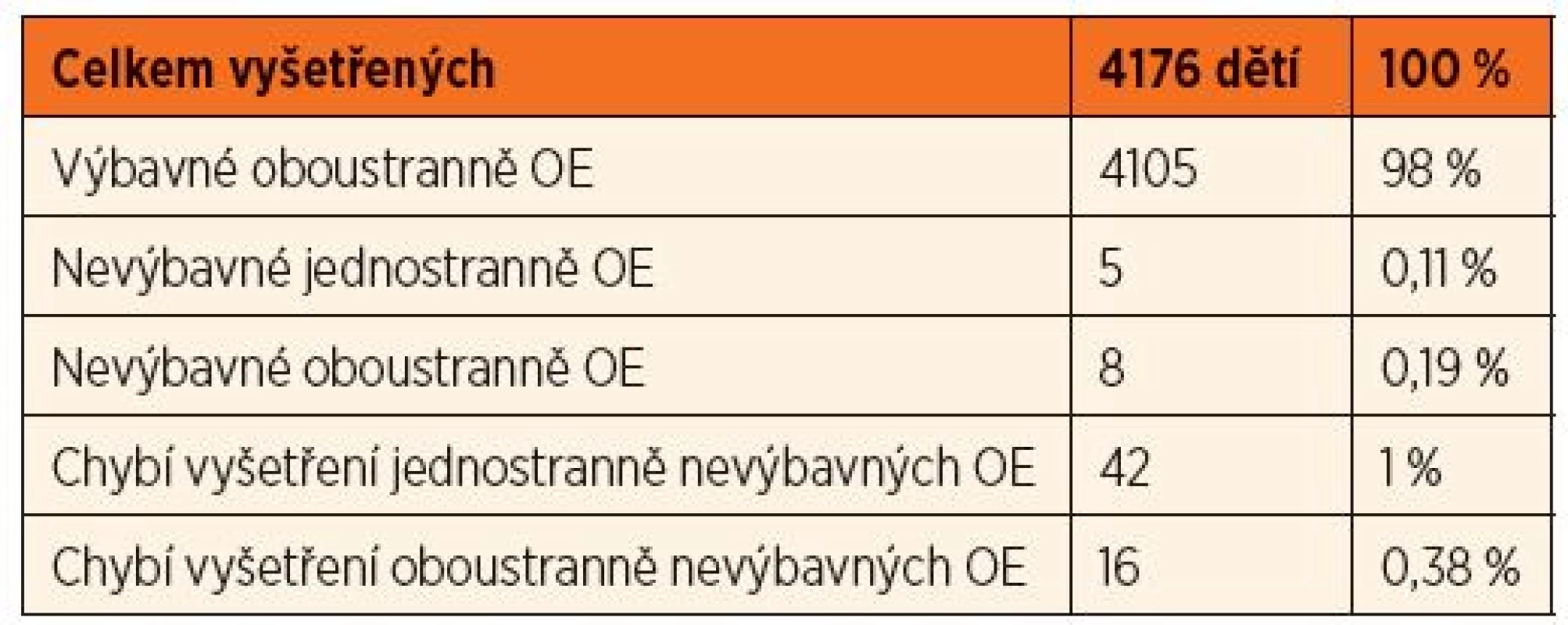
OE – otoakustické emise Diskuse
Zavádění celoplošného screeningu je dlouhodobý proces s řadou úskalí. Přestože panuje všeobecná shoda o nutnosti provádět celoplošný screening, není doposud vytvořen jednotný fungující systém. Zcela zásadní postavení při realizaci screeningu mají porodnice a neonatologická oddělení, kde je sluch vyšetřován sestrami a lékaři jiných odborností než ORL. Je tedy nutné, aby byl personál správně zaškolen. Při porovnání screeningu ve FN Brno se na první pohled mohou zdát výsledky v jednotlivých letech zcela identické. Při procentuálním vyjádření je ale patrno, že v roce 2014 došlo k lehkému poklesu falešně nevýbavných emisí oproti roku 2013. Tento rozdíl by mohl být vysvětlen lepším prováděním vyšetření, větší praxí při screeningu (správné uložení sondy, vhodnější nerušivé prostředí při vyšetření). Zásadním problémem je vzájemná zastupitelnost lékařů a sester provádějících screening sluchu, aby vyšetření neuniklo žádné dítě. Rovněž je důležité důkladné vedení dokumentace nejen o negativním výsledku screeningu, ale i o počtu dětí, které měly otoakustické emise výbavné. Aby mohl celý systém správně fungovat, je zapotřebí, aby jednotlivá pracoviště (porodnice – foniatr) mezi sebou komunikovala a v pravidelných intervalech si předávala informace o výsledcích screeningu a rescreeningu.
Screening sluchu ve FN Brno je možný díky organizaci práce na novorozeneckých odděleních. Výsledek screeningu je zaznamenáván, u všech pacientů je vedena podrobná dokumentace. O pacientech s výsledkem RETTEST (nevýbavné) je ORL Klinika FN Brno v pravidelných intervalech informována. Pacienti s nutností rescreeningu jsou zváni do rizikové poradny, kde probíhá kontrolní vyšetření sluchu a následně, při nevýbavnosti otoakustických emisí, je pacient odeslán na kliniku dětské ORL FN Brno. Vzhledem k možnosti volby výběru lékaře je část pacientů vyšetřena na jiném pracovišti (v Brně jsou 4 pracoviště provádějící rescreening). Právě tuto možnost volby shledáváme jako největší problém. Ze všech dětí, které podstoupily vyšetření sluchu ve FN Brno s výsledkem „otoakustické emise nevýbavné“, chybí informace o stavu sluchu téměř u 30 % pacientů. Nejrizikovější skupinou jsou potom děti s oboustranně nevýbavnými emisemi (33 pacientů v r. 2013, 16 pacientů v r. 2014). U těchto pacientů můžeme očekávat poruchu sluchu, kterou je nutno rehabilitovat sluchadly, nebo se jedná o potenciální kandidáty kochleární implantace. Zda byli tito pacienti zkontrolováni jinde nebo se k vyšetření již nedostavili, nejsou informace. Zde je na místě, aby úlohu „revizora“ přebral praktický lékař pro děti a dorost, který by měl kontrolovat výsledky vyšetření sluchu a v případě nevýbavnosti emisí rodiče poslat k dalšímu vyšetření. Je nutno si uvědomit, že část sluchových vad se může projevit až v pozdějším věku a některé sluchové vady mohou zůstat neodhaleny i u dětí, které prošly screeningem (auditorní neuropatie). Bohužel, i přesto se ztrácí systémovost screeningu a zpětná vazba porodnicím. Domníváme se, že by pacienti měli být vyšetřováni v rámci jedné nemocnice, případně, aby ORL/foniatrické pracoviště (mimonemocniční) provádějící rescreening s porodnicí nebo ORL pracovištěm dané nemocnice spolupracovalo a výsledky rescreeningu sdělovalo. Jinou možností je telefonické/písemné kontaktování rodiče, zda a eventuálně s jakým výsledkem vyšetření sluchu proběhlo. Toto řešení je ale nereálné vzhledem k časové, finanční a personální náročnosti.
Závěr
Pouze v případě spolupráce mezi jednotlivými ORL pracovišti provádějícími rescreening, nebo mezi pediatry a ORL pracovišti a porodnicemi by mohl být vytvořen funkční systém, alespoň v rámci nemocnice. Vývoj v kaž-dém případě spěje k vytvoření celostátního registru, který by měl možnost sledovat všechny narozené děti a výsledky jejich vyšetření. Umožnil by pak přehled dětí pro rescreening, resp. jeho provedení či neprovedení. Rodiče by pak byli vyzváni k provedení vyšetření. Registr by měl možnost dispenzarizace a návrh adekvátní léčby.
Došlo: 5. 2. 2015
Přijato: 6. 5. 2015
MUDr. Dagmar Hošnová
Klinika dětské ORL FN Brno
Jihlavská 20
625 00 Brno
e-mail: dagmarp@email.cz
Zdroje
1. Vos B, Lagasse R, Leveque A. Main outcomes of a newborn hearing screening program in Belgium over six years. Int J Pediatr Otorhinolaryngol 2014 Sep; 78 (9): 1496–1502.
2. Sbírka zákonů České republiky, 2010, vyhláška č. 3.
3. Mzcr.cz [online]. 2010 [cit. 2015-01-19]. Dostupné z: http://www.mzcr.cz/Legislativa/dokumenty/vestnik-c7/2012_6706_11.html.
4. Groh D, Seeman P, Jilek M, et al. Hearing function in heterozygous carriers of a pathogenic GJB2 gene mutation. Physiol res 2013 Jul 18; 62 (3): 323–330.
5. Myška P. Nedoslýchavé dítě v ordinaci pediatra – pohled foniatra. Pediatr praxi 2013; 14 (5): 307–309.
6. Myška P. Postižení sluchu v dětském věku, následná léčebně-rehabilitační péče. Pediatr praxi 2007; 2 : 92–94.
7. Cechnerová A, Bouček J. Nedoslýchavost v ordinaci praktického lékaře. Med praxi 2011; 8 (6): 272-274.
8. Skřivan J. Screening sluchových poruch, vyšetřování sluchu a současné možnosti léčby a kompenzace nedoslýchavosti. Med praxi 2013; 10 (10): 348–350.
9. Novák A. Audiologie: Vyšetřovací technika, diagnostika, léčba a rehabilitace. Praha: Unitisk, 2003.
10. Novák A. Foniatrie a pedaudiologie I. Poruchy komunikačního procesu způsobené sluchovými vadami. Praha: Unitisk, 1994.
11. Katra R, Pourová R, Dytrych P, et al. Pendredův syndrom v České republice. Otorinolaryng a Foniat (Prague) 2011; 60 (2): 103–111.
12. Bartoňková K, Hošnová D. Vyšetření sluchu u novorozenců. Otorinolaryng a Foniat (Prague) 2013; 62 (2): 73–77.
13. Www.who.int [online]. 2015 [cit. 2015-01-18]. Dostupné z: http://www.who.int/pbd/deafness/hearing_impairment_grades/en/.
Štítky
Neonatologie Pediatrie Praktické lékařství pro děti a dorost
Článek EdémyČlánek Arteriální hypertenze
Článek vyšel v časopiseČesko-slovenská pediatrie
Nejčtenější tento týden
2015 Číslo 4- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Syndrom Noonanové: etiologie, diagnostika a terapie
-
Všechny články tohoto čísla
- Screening sluchu novorozenců ve FN Brno
- Hyperbarická oxygenoterapie u pediatrických pacientů v Centru hyperbarické medicíny Ostrava v letech 2007–2011
- Matematické modelovanie infekčných ochorení detského veku
- Gastrointestinálne nežiaduce účinky metotrexátu v liečbe pacientov s juvenilnou idiopatickou artritídou – vieme ich správne hodnotiť?
- Vodní dýmka není bezpečnou alternativou klasických cigaret!
- XVII. Hradecké pediatrické dny
- Enzymová substituční terapie u lysosomálních onemocnění
- Možnosti zmierňovania detskej bolesti na psychosociálnej úrovni
- XXI. Luhačovické pediatrické dny
- Specifika bolestivého chování u dětí s těžkým kombinovaným postižením
- Edémy
- Arteriální hypertenze
- Úskalia diagnostiky a liečby feochromocytómu u detí
- XI. Hradecké vakcinologické dny
- Česko-slovenská pediatrie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Edémy
- Enzymová substituční terapie u lysosomálních onemocnění
- Úskalia diagnostiky a liečby feochromocytómu u detí
- Gastrointestinálne nežiaduce účinky metotrexátu v liečbe pacientov s juvenilnou idiopatickou artritídou – vieme ich správne hodnotiť?
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



