-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Úvod do diagnostiky vaskulitid – „pattern based“ přístup a diferenciální diagnostika z pohledu morfologie
Autoři: Eva Honsová
Působiště autorů: AeskuLab Patologie, Praha
Vyšlo v časopise: Čes.-slov. Patol., 56, 2020, No. 2, p. 63-64
Kategorie: Preface
Motto: Úkolem patologa je vaskulitidu rozpoznat nikoli zařadit.
Neinfekční vaskulitidy představují skupinu velmi různorodých onemocnění. Mnoho let se v nomenklatuře používaly různé názvy pro stejná onemocnění a obráceně, jeden termín pro různé choroby. Od roku 1992 platí dohodnutá nomenklatura s definicemi jednotek, která byla v roce 2012 aktualizovaná (1,2). Systém využívá kalibr cév a současně výsledek detekce ANCA protilátek v séru (význam protilátek viz článek v tomto čísle). Podle kalibru se vaskulitidy dělí na vaskulitidy velkých, středních a malých cév. Postižení cév malých kalibrů představuje vylučovací kritérium, tzn., že jsou-li postiženy malé cévy (bez ohledu na to, že současně mohou být postiženy i střední nebo velké kalibry), jde vždy o vaskulitidu malých cév. Podobně je tomu s detekcí ANCA protilátek, jejich pozitivní detekce onemocnění vždy zařadí jako ANCA pozitivní vaskulitidu (AAV).
Nenádorová zánětlivá patologie včetně diagnostiky vaskulitid představuje oblast, kde pro interpretaci výsledku jsou nezbytné teoretické znalosti; a kde bez laboratorních a klinických dat je morfologie jen částí diagnózy. V oblasti vaskulitid sem lze zahrnout např. znalost, které cévy patří do různých kategorií podle kalibru. Velké kalibry jsou pouze aorta a její hlavní větve. Střední kalibry jsou arterie před zanořením do orgánů a cévy v orgánech představují malé kalibry. Dalším bodem je odlišení arterií a arteriol. Arterie jsou cévy se souvislou elastikou a arterioly mají pouze jednu nebo maximálně dvě vrstvy svaloviny a nesouvislou elastiku. Výše uvedené znamená, že patolog se v bioptické praxi potkává většinou pouze s temporální arteriitidou a vaskulitidami malých cév (především AAV).
Obecně při diagnostice vaskulitid platí dělení po dvou. V kategorii vaskulitid velkých kalibrů jsou 2 jednotky. Takayasuova arteritida a obrovskobuněčná temporální vaskulitida. Jejich morfologie je stejná, jde o zánět cévní stěny bez fibrinoidní nekrózy, který vede k významné stenóze lumen. Pokud je destrukce elastiky, je současně obrovskobuněčná reakce. Obě jednotky odlišuje věk a etnicita.
Ve skupině vaskulitid středních kalibrů jsou opět 2 jednotky. Jednou je Kawasakiho choroba, což je onemocnění koronárních arterií dětí v Japonsku a jihovýchodní Asii. U nás jde o velmi vzácnou jednotku, se kterou se patolog může zcela výjimečně setkat nejspíše při pitvě pacientů s následky vaskulitidy (např. ruptura nebo trombóza aneurysmatu koronární tepny). Druhou chorobou v této kategorii je polyarteritis nodosa (PAN). V systémové formě jde o extrémně vzácné onemocnění, které se v bioptické praxi prakticky nevyskytuje, protože musí být ANCA negativní a současně nesmí postihovat jiné cévy než arterie středních event. malých kalibrů (tj. nesmí mít glomerulonefritidu nebo postižení arteriol a dalších malých cév v orgánech). V historických popisech Rokitanského, který onemocnění první popsal a nazval PAN, nevíme s jistotou, o jaký typ vaskulitidy šlo, protože nepoužil histologii. Pozdější popis Kussmaula a Maiera s histologií, téměř s jistotou popisuje AAV.
Trochu jiná je situace v kůži, kde se někteří autoři domnívají, že existuje samostatná kožní forma PAN (3). Otázkou je, jestli takové onemocnění klasifikovat jako PAN nebo jako orgánově specifickou vaskulitidu (viz dále). I zde ale platí, že diagnózu lze zvažovat, jen pokud nejsou postiženy arterioly, venuly a další malé cévy; a také pokud jsou ANCA protilátky negativní.
Poslední skupinou jsou vaskulitidy malých kalibrů, také zde jsou 2 kategorie. První jsou AAV, které představují nejčastější systémové vaskulitidy dospělých a které jsou vedle temporální arteriitidy nejčastější vaskulitidou v bioptické praxi (viz článek v tomto čísle). Druhou skupinou jsou imunokomplexové vaskulitidy. Tato onemocnění vyžadují potvrzení imunokomplexů, tj. imunofluorescenční detekci depozit/imunokomplexů. Většina z nich se diagnostikuje v rukou specialistů, tj. nefropatologů nebov patologii kůže, kde se využívá stejných technik jako v nefropatologii (viz článek v tomto čísle).
Samostatně stojí tzv. leukocytoklastická vaskulitida, což není kategorie, ale morfologický popis afekce, která může být součástí mnoha jednotek, včetně AAV. Jde o zánětlivou vaskulitidu malých cév bez fibrinoidní nekrózy. Nejčastěji se jedná o projev hypersenzitivních reakcí, kdy se některá látka chová jako hapten a vyvolá imunitní odpověď tj. tkáňovou reakci. Hapteny jsou malé molekuly (např. součásti rostlin – kontaktní alergie; nebo léků), které se naváží na nosiče (obvykle větší protein) a dojde k vytvoření nového antigenu. Leukocytoklastická vaskulitida tedy není diagnóza, ale jde o popisnou kategorii, kde k definitivnímu diagnostickému rozhodnutí o následné terapii je nezbytná znalost laboratorních testů a klinického stavu.
Poslední skupinou jsou orgánově specifické a syndromologicky definované vaskulitidy. Jde o vzácná onemocnění, která nelze podle současné nomenklatury zařadit a diagnostika těchto chorob patří do rukou specialistů. Obvyklým prvním krokem je vyloučení AAV; k tomu je nezbytná spolupráce patologa a klinika, u obou profesí se zkušeností v této oblasti.
Pokud se budeme držet morfologické diagnostiky, úkolem patologa je vaskulitidu rozpoznat.
Aby mohl patolog rozpoznat morfologii vaskulitidy, potřebuje znát morfologii jednotlivých typů vaskulitid, nejen tak jak jsou popsané v různých textech, protože tam jsou pouze typické morfologie ve vrcholu Gausovy křivky. Ale také musí vždy u každého jednotlivého pacienta vzít v úvahu časový průběh nemoci. Pokud zastihneme vaskulitidu na začátku ataky, je v biopsii fokální aktivní léze obvykle velmi malého rozsahu, u AAV se segmentální fibrinoidní nekrózou nebo s kapilaritidou. V dalším průběhu jsou postižené rozsáhlé úseky cév, někdy téměř cirkulárně, které vhledem k destrukci cévní stěny doprovází krvácení. Pokud dojde k hojení s léčbou nebo spontánně, zůstávají ve tkáni rezidua hojení tj. zjizvené defekty cévní stěny s destruovanou elastikou a s chybějící svalovinou; a další často plošné vazivové jizvy v okolí. S každou další atakou je ve tkáni směs aktivních změn a reziduí hojení.
Vaskulitidy můžeme v morfologii rozdělit na vaskulitidy s fibrinoidní nekrózou a bez ní. Fibrinoidní nekróza cévní stěny je součástí morfologie AAV a PAN. Vzhledem k tomu, že PAN je extrémně vzácné onemocnění, je plně vyvinutá fibrinoidní nekróza cévní stěny téměř vždy morfologickým znakem AAV. V diferenciální diagnóze lze zvažovat pouze velmi vzácné, orgánově specifické a syndromologicky definované vaskulitidy, které téměř vždy vyžadují konzultaci specialistů.
Granulomatózní reakce je typem tkáňové zánětlivé odpovědi na materiál, se kterým si neporadí makrofágy „na jedno polknutí“. Je to obecná zánětlivá reakce organismu na infekce nebo materiály, které se obtížně odstraňují a její přítomnost neslouží jako kritérium k zařazení vaskulitidy. Obvyklá je u procesů s destrukcí elastiky (obrovskobuněčná temporální arteritida). U rozsáhlých destrukcí obvykle v průběhu AAV s anti-PR3 protilátkami, ale ani u AAV se podle granulomatózních projevů nezařazuje (viz článek v tomto čísle).
Pokud je ve vzorku vaskulitida, tak nápadná infiltrace eozinofily není kritériem eosinofilní granulomatózy s polyangiitidou, ani alergie nebo dalších jednotek (eozinofily jsou součástí imunitní odpovědi s Th2 reakcí; tj. s protilátkami a jejich zastoupení v infiltrátu odpovídá cytokinovému prostředí). Běžné jsou např. v intersticiu ledviny u diabetiků.
Občas se vedly diskuze o posouzení cév v místě/spodině ulcerací, které většinou nejsou validní. Aby se vyvinula ulcerace, je třeba uzávěr cévy odpovídajícího kalibru, který se v biopsii obvykle nedá posoudit, protože v ní není (endoskopické biopsie z GIT jsou povrchové). To neznamená, že se vaskulitida v GIT z endoskopických vzorků nediagnostikuje, jen je v zánětlivém terénu, obvykle ve sliznici nebo v submukóze; a údaj o ulceraci je upozorněním, že mám vaskulitidu zvažovat (viz článek o diagnostice AVV v tomto čísle). Informovaný klinik ani endoskopickou biopsii ze spodiny ulcerace neposílá. Pokud vyšetřujeme chirurgické resekáty, máme k dispozici celou stěnu a protože systémové vaskulitidy nejsou nemocí jedné cévy, lze vaskulitidu identifikovat v přehledných úsecích resekátu mimo ulceraci (prokrájené vzorky v různých barveních).
V diferenciální diagnostice vaskulitid drobných cév jsou situace s biopsiemi při revizích po dlouhých a komplikovaných laparoskopických operacích. V takových případech jsou postižené drobné cévy subserózně s ložiskovým krvácením, řídkým zánětem a edematózní reakcí subserózního vaziva. I když jde o stav, který vaskulitidu drobných cév velmi připomíná, jde o důsledek barotraumatu a problém vyřeší anamnéza.
Kromě vaskulitid se někdy k postižení cév přidávají tzv. vaskulopatie, kam lze zahrnout postižení cév v průběhu různých autoimunních onemocnění nebo chorob s nadprodukcí lehkých řetězců či imunoglobulinů např. SLE, Sjögrenův syndrom, kryoglobulinémie (monoklonální i polyklonální), které mají insudáty ve stěně a částečně obliterují lumina malých cév. Definitivní diagnóza u těchto chorob vyžaduje detekci depozit, tedy imunofluorescenci, a proto patří do rukou specialistů.
Další kategorií je antifosfolipidový syndrom, který vede k trombózám žil i arterií bez destrukce cévní stěny.
Obecně i další trombofilní stavy zvl. u kuřáků tabáku nebo marihuany inklinují k uzávěrům cév (Buergerova choroba).
Vaskulitida bez fibrinoidní nekrózy, někdy granulomatózní, je v některých případech součástí i morfologických projevů systémové sarkoidózy (v plicích, v játrech nebo v ledvinách).
ZÁVĚR
Úkolem patologa je vaskulitidu rozpoznat, proto musíme svou pozornost soustředit na malé cévní kalibry (jiné v orgánech nejsou), a z nich především na venuly, arterioly a kapiláry. Imperativem je použití několika barvení s detekcí elastiky a proteinů, v sérii prokrojených řezů. Vaskulitida ve spodině ulcerací není součástí diagnostické rozvahy, protože céva, která ulceraci způsobila, nebude ve spodině ulcerace, ale daleko hlouběji. Protože vaskulitida není onemocnění jedné cévy, pokud o této diagnóze uvažuji, soustředím se na další cévy ve vzorku. Obecně lze shrnout, že nejběžnější vaskulitidy v bioptické praxi představuje temporální arteritida a AAV. Morfologii AVV je věnován další článek v tomto čísle.
Obr. 1. Historický vývoj názvů vaskulitid. 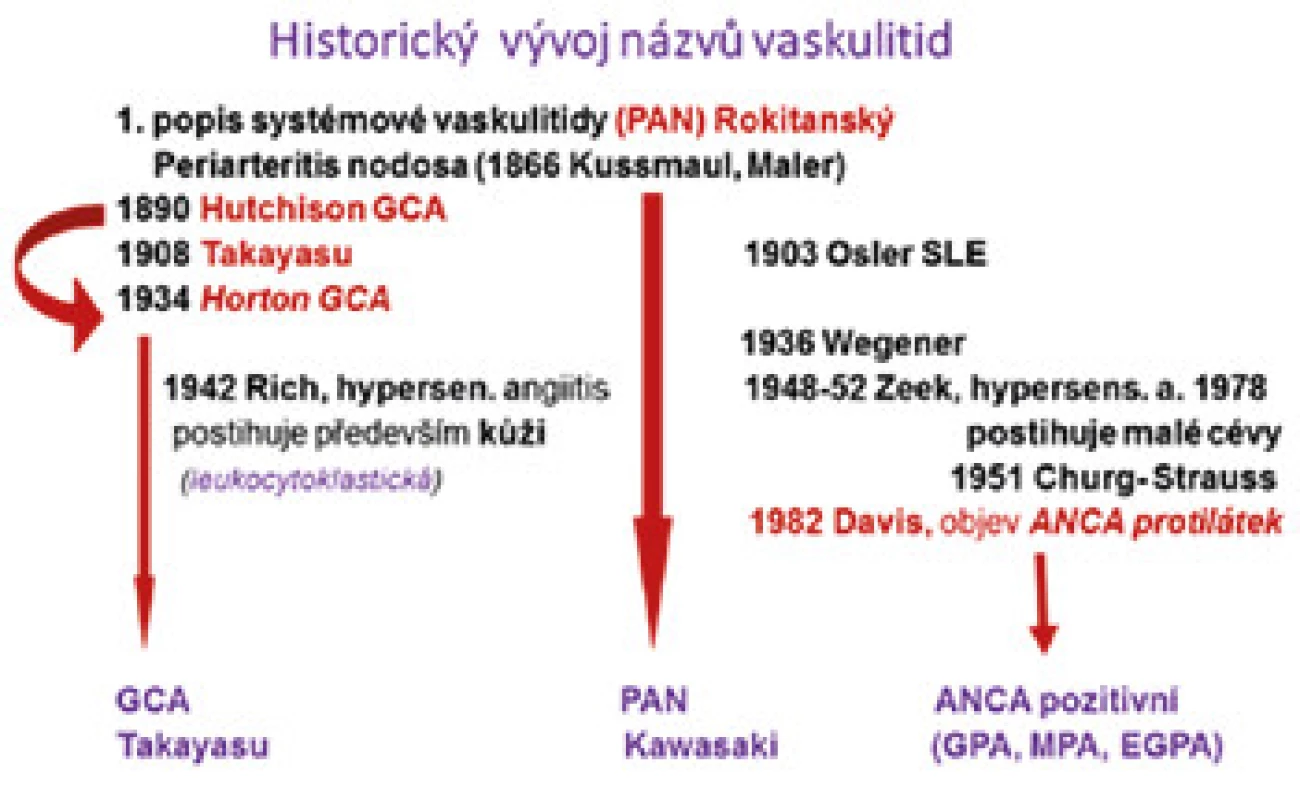
∗ Adresa pro korespondenci:
Doc. MUDr. Eva Honsová, PhD.
AeskuLab Patologie, k.s.
Evropská 2589/33b
16000 Praha 6
e-mail: honsova.eva@aeskulab.cz
Zdroje
1. Jennette JC, Falk RJ, Andrassy K et al. Nomenclature of systemic vasculitides. Proposal of an international consensus conference. Arthritis Rheum 1994; 37 : 187-192.
2. Jennette JC, Falk RJ, Bacon PA et al. 2012 Revised International Chapel Hill Consensus Conference Nomenclature of Vasculitides. Arthritis and rheumatism 2013; 65 : 1-11.
3. Sunderkötter CH, Zelger B, Chen KR, et al. Nomenclature of Cutaneous Vasculitis: Dermatologic Addendum to the 2012 Revised International Chapel Hill Consensus Conference Nomenclature of Vasculitides. Arthritis Rheumatol 2018; 70 : 171-184.
Štítky
Patologie Soudní lékařství Toxikologie
Článek EditorialČlánek Jaká je vaše diagnóza?
Článek vyšel v časopiseČesko-slovenská patologie

2020 Číslo 2-
Všechny články tohoto čísla
- Editorial
- Už asi není udržitelné fungovat bez subspecializací
- Monitor aneb nemělo by Vám uniknout, že...
- Úvod do diagnostiky vaskulitid – „pattern based“ přístup a diferenciální diagnostika z pohledu morfologie
- Patofyziologické mechanismy rozvoje ANCA asociovaných vaskulitid
- Jak v praxi zlepšit morfologickou diagnostiku systémových vaskulitid
- Primární vaskulitidy – současná diagnostika a léčba
- Sekundární vaskulitidy – opomíjené manifestace řady onemocnění
- Dermatofibrosarcoma protuberans s fibrosarkomatózní transformací: kazuistika
- Jaká je vaše diagnóza?
- Případ amébové kolitidy s endoskopickými i histopatologickými rysy Crohnovy choroby
- Jaká je vaše diagnóza? Odpověď: Mukozálny hamartóm zo Schwannovych buniek pripomínajúci taktilné Wagnerove-Meissnerove telieska
- Česko-slovenská patologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Primární vaskulitidy – současná diagnostika a léčba
- Sekundární vaskulitidy – opomíjené manifestace řady onemocnění
- Dermatofibrosarcoma protuberans s fibrosarkomatózní transformací: kazuistika
- Patofyziologické mechanismy rozvoje ANCA asociovaných vaskulitid
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



