Rosacea a dermatitis perioralis
Rosacea and Perioral Dermatitis
Rosacea is a chronic inflammatory skin disease affecting mainly the central part of the face. Etiology has not been disclosed completely: inborn skin vascular homeostasis anomalies, degeneration of dermal matrix, UV light exposure or microorganism (Helicobacter pylori) influence has been hypothesised. Primary manifestations include flushing, persistent erythema, papules, pustules and teleangiectasia of the central part of the face. Secondary manifestations include burning, cutting pain, confluent inflammatory patches, eye involvement, phymatous changes, oedema and dry skin. Rosacea has following variants – erythematotelangiectatic, papulopustular, phymatous and ocular rosacea. Therapy includes elimination of triggers (usually alcohol, spicy food, UV exposure and stress), local therapy (metronidazole, azelaic acid, erythromycine, benzoyl peroxide, tretinoin, sulphur containing compounded products etc.) and systemic therapy (doxycycline, azithromycin, metronidazole, isotretinoin), physical methods (lasers, intense pulsed light, photodynamic therapy).
Perioral dermatitis is a chronic relapsing dermatosis. Most commonly it is caused by a long-term application of topical corticosteroids, excessive use of moisturizing creams in predisposed individuals with atopic diathesis, isopropyl myristate influence, UV radiation etc. Therapy is based on discontinuation of the causative agents – of topical corticosteroids, of any cosmetics, especially moisturizers. Topical therapy includes metronidazole, erythromycine, adapalen, azelaic acid in a non-fatty vehicle (gel, lotion). Serious cases might be treated with systemic antibiotics (doxycycline, minocycline, tetracycline, metronidazole). Prevention, i.e. minimal face topical corticosteroid application is very important.
Key words:
rosacea – perioral dermatitis
Autoři:
V. Slonková
Působiště autorů:
I. dermatovenerologická klinika FN U sv. Anny v Brně a LF MU
přednosta doc. MUDr. Vladimír Vašků, CSc.
Vyšlo v časopise:
Čes-slov Derm, 84, 2009, No. 4, p. 183-192
Kategorie:
Souborné referáty (doškolování lékařů)
Souhrn
Rozacea je chronické zánětlivé kožní onemocnění postihující především centrofaciální oblast. Etiologie není plně objasněna, uvažuje se o vrozených abnormalitách kožní vaskulární homeostázy, o degeneraci dermální matrix, vlivu UV záření, některých mikroorganismů (Helicobacter pylori). Mezi primární projevy rozacey patří flushing (přechodný erytém), dále trvalý erytém, papuly, pustuly a teleangiektazie lokalizované centrofaciálně. Mezi sekundární projevy patří pálení, řezání, splývající zánětlivá ložiska, oční postižení, fymatózní změny, edém a suchost kůže. Rozlišuje se několik variant rozacey – erytematotelangiektatická, papulopustulózní, fymatózní a oční rozacea. Léčba rozacey zahrnuje eliminaci spouštěcích faktorů onemocnění (nejčastěji alkohol, kořeněná jídla, sluneční záření a stres), lokální terapii (metronidazol, kys. azelaová, erytromycin, benzoylperoxid, tretinoin, přípravky obsahující síru aj.) i celkovou terapii (doxycyklin, azitromycin, metronidazol, izotretinoin), dále fyzikální metody (lasery, intenzivní pulzní světlo, fotodynamická terapie).
Periorální dermatitida je chronicky probíhající dermatóza se sklonem k recidivám. Nejčastější příčinou je dlouhodobá aplikace lokálních kortikosteroidů, dále nadměrná aplikace hydratačních krémů u predisponovaných jedinců s atopickou diatézou, vliv izopropylmyristátu, UV záření a další. Základem terapie je odstranění vyvolávající příčiny – vynechání lokálních kortikosteroidů a veškeré kosmetiky, zejména hydratačních krémů. V lokální terapii se používá metronidazol, erytromycin, adapalen, kys. azelaová a další, vždy v nemastném základě (např. gel, lotio). U těžkých forem je možná celková terapie antibiotiky (doxycyklin, minocyklin, tetracyklin, metronidazol). Velmi důležitá je prevence, tj. omezení aplikace lokálních kortikosteroidů na obličej na minimum.
Klíčová slova:
rozacea – periorální dermatitida
ÚVOD
Rozacea a periorální dermatitida představují velmi častá kožní onemocnění, která tvoří součást každodenní ambulantní praxe. Vzhledem k tomu, že klinický obraz rozacey a periorální dermatitidy je podobný a obě choroby představují velkou psychickou zátěž pro naše nemocné, přínášíme v tomto příspěvku přehled nových poznatků o těchto dermatózách.
Rosacea
Rozacea je chronické zánětlivé kožní onemocnění, které postihuje především centrofaciální oblast (31). Onemocnění postihuje muže i ženy všech věkových skupin, nejčastěji se však objevuje po 30. roce věku u lidí s nízkým fototypem, častěji u žen (5, 34). Udává se vyšší výskyt choroby v severní části Evropy (10 %) oproti jihu Evropy (2 %).
Etiologie a patofyziologie
Etiologie onemocnění je multifaktoriální a dosud není plně objasněna (5, 10). Existuje sice řada teorií, výsledky některých provedených studií však byly kontroverzní (5). Jednotlivé podtypy rozacey představují pravděpodobně heterogenní odpověď na kombinace jednotlivých vyvolávajících faktorů (10), tj. rozacea je klinicky i histologicky heterogenní. V současnosti se za hlavní faktory pokládají: zánět – angiogeneze – lymfangiogeneze.
V úvahu přichází následující různé mechanismy. Řada teorií předpokládá základní patogenetický význam vrozených abnormalit kožní vaskulární homeostázy (10). Tyto teorie vycházejí ze základního klinického projevu rozacey – tzv. „flushingu,“ který je dán zvýšeným průtokem krve kožními cévami, které jsou v oblasti obličeje u rozacey širší, početnější a jsou lokalizovány blíže ke kožnímu povrchu. Flushing je řízen 2 vazodilatačními mechanismy – humorálními a neurálními. Předpokládá se, že snížení cévního tonusu spolu s působením zánětlivých mediátorů vede ke zvýšené permeabilitě cév, což má za následek přestup zánětlivých mediátorů z krve do kůže s následnými klinickými projevy rozacey. Dále se předpokládá narušení termoregulace (10). Degenerace dermální matrix je dalším faktorem, který se může uplatňovat v patogenezi rozacey a který je v poslední době hodně diskutován (10). Mezi hlavní histologické rysy rozacey totiž patří degenerace elastinu a kolagenu, poškození kožních cév a zánětlivé změny v oblasti dermis. Předpokládá se, že poškození dermální matrix je úzce spjato s abnormální vaskulární homeostázou, protože poškození cév v kůži předchází degeneraci matrix (10). Poškozenou cévní stěnou dochází k úniku proteinů, zánětlivých mediátorů a různých metabolitů do intersticia a k následnému poškození dermis. Jiné studie přikládají naopak význam primárnímu poškození pojivové tkáně (např. UV zářením), které sekundárně vede k poškození cév. Na základě všech výše uvedených faktů se poslední dobou terapie rozacey zaměřuje mnohem více na reparaci dermis (10). V patogenezi rozacey dále hrají významnou roli i klimatické vlivy, zejména sluneční záření (10). Pro významný vliv slunečního záření svědčí několik skutečností – lokalizace erytému a teleangiektazií v obličeji, častější postižení lidí s nízkým fototypem, exacerbace onemocnění v jarním období a výskyt až ve středním věku. Rovněž v histopatologickém obraze dominuje aktinická elastóza (10). UV záření působí u rozacey dvěma mechanismy: jednak stimuluje angiogenezi, jednak vede k poškození cév, podkoží i folikulů (vliv na elastin, kolagen).
Řadu let se předpokládal výrazný vliv mikroorganismů jako kofaktorů v patogenezi rozacey. Zpočátku se jednalo zejména o roztoče Demodex folliculorum, který se často nachází ve folikulech v oblasti obličeje. Existovala domněnka, že zvýšená kolonizace tímto roztočem může způsobit exacerbaci rozacey (23). Později bylo prokázáno, že terapie vedoucí k eliminaci tohoto roztoče nemá vliv na klinické příznaky rozacey (5) a naopak, úspěšná lokální léčba rozacey lokálními antibiotiky vůbec neovlivní jeho populaci (10). V poslední době se diskutuje role nitrobuněčného parazita Demodexů – Bacilus oleronius, který může stimulovat zánět. Také role malassézií je otevřená (špatně se kultivují a tudíž prokazují). Názory na to, jakou roli hraje Helicobacter pylori v etiologii rozacey, nejsou jednotné. Byla provedena celá řada studií, které se zabývaly touto problematikou, avšak jejich výsledky jsou kontroverzní (10). Jisté je, že Helicobacter pylori se běžně nachází u pacientů s rozaceou, ovšem stejně často se nachází i v běžné populaci. Z klinické praxe je zřejmé, že terapie vedoucí k eradikaci Helicobacter pylori může pozitivně ovlivnit i klinické projevy rozacey. Podle jedné z hypotéz vede infekce Helicobacter pylori ke zvýšení produkce vazoaktivních látek – histaminu, prostaglandinů, leukotrienů, různých cytokinů a vazoaktivních neuropeptidů (10). Zvýšené hladiny těchto zánětlivých mediátorů se však vyskytují jen u těch kmenů Helicobacter pylori, které produkují specifický cytotoxin. U těchto pacientů byly v séru zjištěny zvýšené hladiny TNF-α (tumor nekrotizujícího faktoru-α) a IL-8 (interleukinu -8). Po eradikaci Helicobacter pylori došlo k normalizaci těchto hodnot (10). Eradikační terapie se doporučuje u pacientů nereagujících na standardní terapii, dále u klinicky neobvyklých forem a u pacientů s prokázanou pozitivitou Helicobacter pylori (sérologie, gastrofibroskopie).
V patogenezi rozacey hrají významnou roli také poruchy kožní bariéry. U rozacey jsou zvýšené hladiny serinových proteáz (SCTE), vedoucí ke zvýšené produkci kathelicidinu. Jejich komplex (LL-37) vede k chemotaxi polymorfonukleárů a k angiogenezi. Zvýšení hodnot serinových proteáz má za následek zvýšené odlučování stratum corneum, poruchy kožní bariéry a zvýšenou pohotovost k zánětu.
Velmi důležité je, že zánětlivé změny jsou společné pro většinu výše vyjmenovaných možných mechanismů, které se mohou uplatňovat v patogenezi rozacey. Mediátory zánětu – interleukin 1 (IL-1), interleukin-6 (IL-6) a tumor-nekrotizující faktor α (TNF-α) mají chemotaktické účinky a vedou k aktivaci neutrofilů (5). Neutrofily produkují oxid dusný, volné kyslíkové radikály a matrix metaloproteinázy, které vedou k poškození dermální matrix, které se v současné době považuje za klíčové v etiopatogenezi rozacey (5, 10).
Klasifikace
Manifestace rozacey zahrnuje několik variant, a proto se rozlišuje několik klinických forem rozacey. Rozdíly v klinickém obraze pravděpodobně odpovídají různým patogenetickým mechanismům.
Někteří autoři se dříve domnívali, že jednotlivá stadia mohou v sebe navzájem přecházet, ovšem v současné době se již tento názor opustil, s výjimkou těžké papulopustulózní rozacey a glandulární rozacey, které mohou vést k tvorbě fymatózních forem (10). Při stanovení diagnózy rozacey by proto vždy měl být uveden i její podtyp.
Mezi primární projevy rozacey patří flushing (přechodný erytém), dále trvalý erytém, papuly, pustuly a teleangiektázie. Přítomnost jednoho nebo více projevů lokalizovaných centrofaciálně svědčí pro rozaceu (43). Mezi sekundární projevy patří pálení, řezání, splývající zánětlivá ložiska, oční postižení, fymatózní změny, edém a suchost kůže (43), event. extrafaciální projevy.
Erytematotelangiektatická rozacea
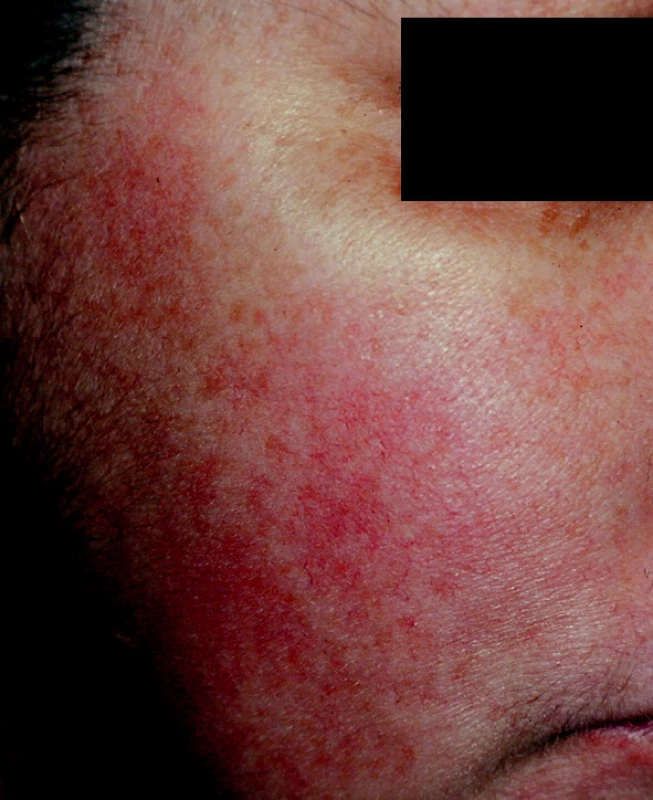
Pro tento typ rozacey je typický flushing – zprvu přechodný, pak trvalý erytém. Důležitá je jeho frekvence, doba trvání, rozsah a intenzita.Flushing u rozacey trvá většinou déle než 10 minut, čímž se liší od krátkodobého flushingu, který se může projevit jako růžový erytém při stresu, tělesné námaze, po požití horkých nápojů u pacientů bez rozacey (10). Dále je přítomen perzistentní centrofaciální erytém. Charakteristickým rysem je vynechání periorbitální oblasti. Často jsou přítomny teleangiektazie (43) (obr. 1). Subjektivně se objevuje pálení a svědění. Pacienti většinou udávají nesnášenlivost kosmetiky a lokálních extern. Kůže je většinou jemná, suchá, může se objevit deskvamace. V anamnéze pacienti neuvádějí akne.
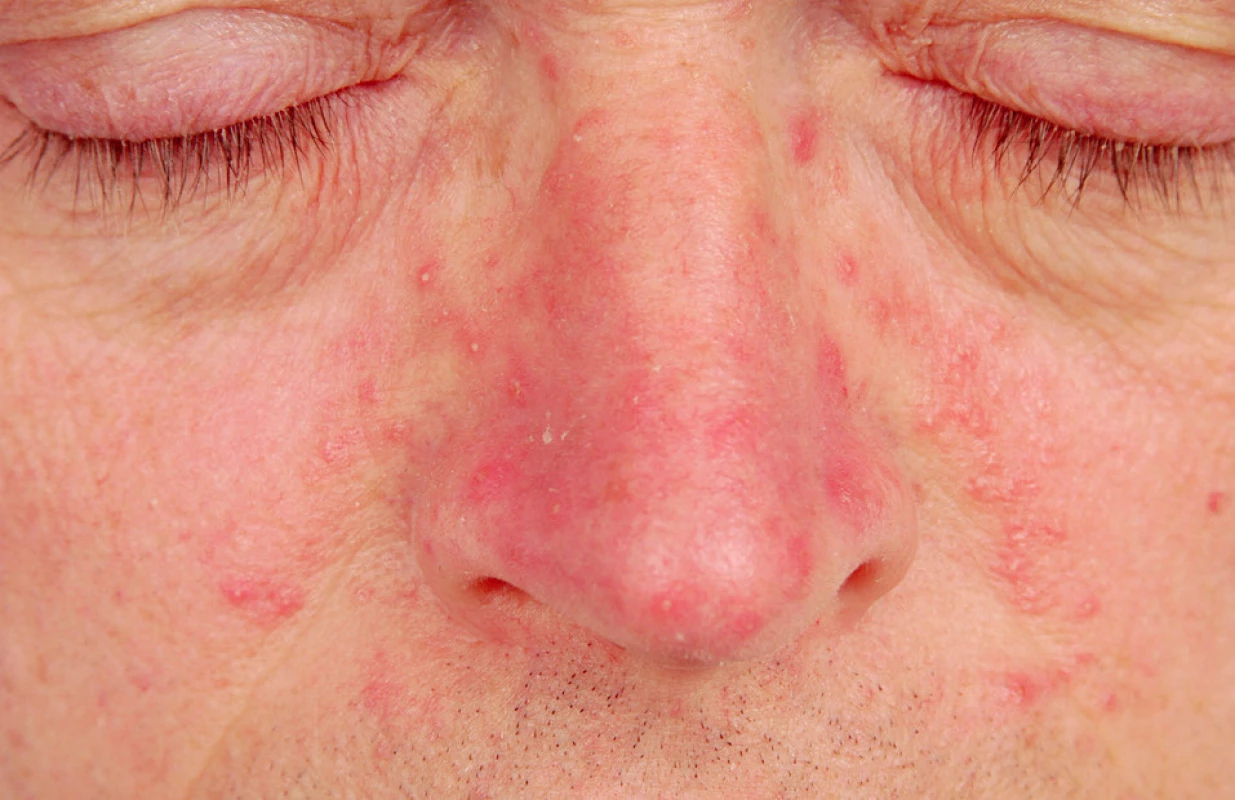
Papulopustulózní rozacea
Představuje klasický typ rozacey. Je charakterizována perzistentním centrofaciálním erytémem a současně přítomností papul a pustul, které jsou rovněž lokalizovány centrofaciálně (43) (obr. 2). Zánětlivé projevy opět vynechávají periorbitální oblast, což je velmi typickým znakem. Subjektivně se může objevit pálení. Na rozdíl od erytematotelangiektatického typu nemají zevní faktory tak velký význam v iritaci kůže. Mírně může být přítomen flushing a teleangiektazie. V důsledku zánětlivých změn někdy vzniká v obličeji chronický edém, který je u některých mužů kombinován s fymatózními změnami.
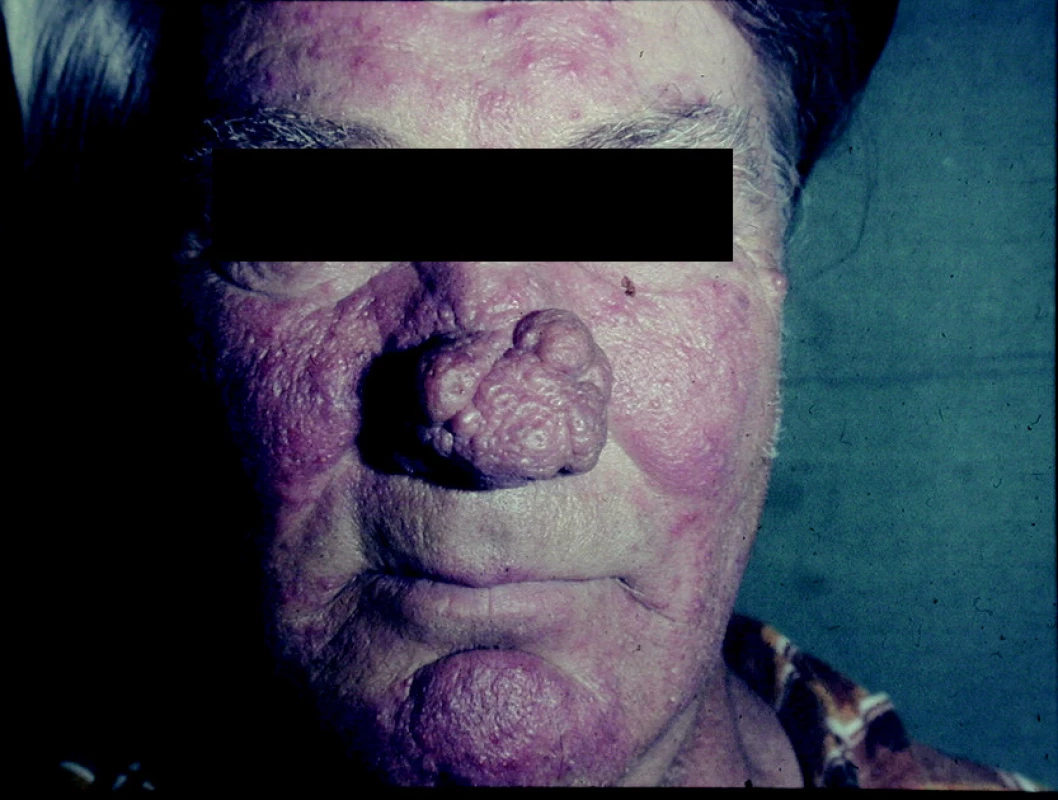
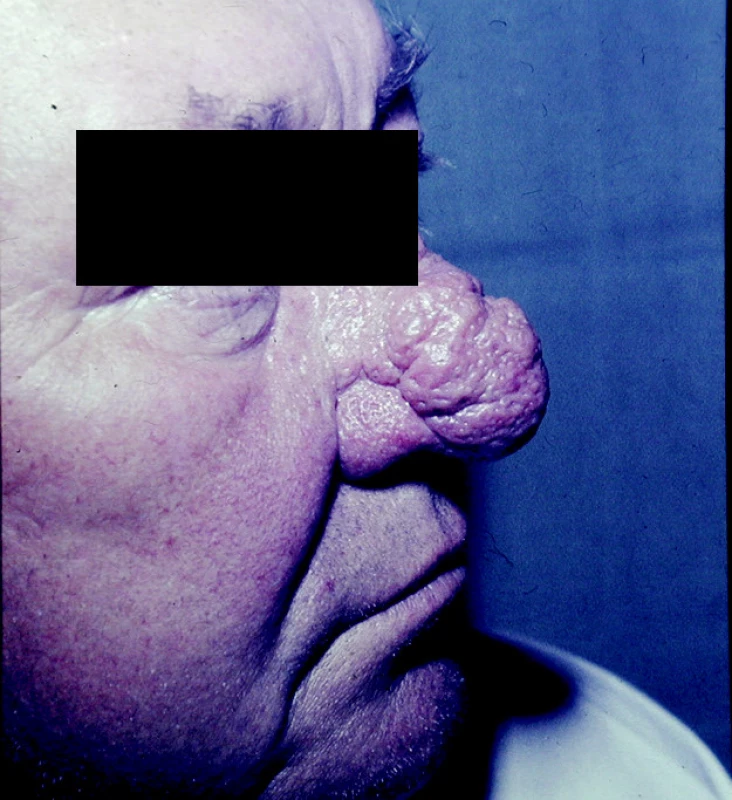
Fymatózní rozacea (hyperplastická)
Pro tento typ rozacey je typické phyma – zhrubění a zesílení kůže s tvorbou nepravidelných zánětlivých nodulů a infiltrátů (43). Phyma vzniká na podkladě hyperplazie pojivové tkáně a mazových žláz (7). Lokalizace může být různá – na nose (rhinophyma) (obr. 3, 4), na bradě (gnatophyma), v oblasti čela (metophyma), na uších (otophyma) nebo na očních víčkách (blepharophyma). Nejčastěji se vyskytuje rhinophyma, které klinicky lze popsat jako květákovitý nos. Lze u něj rozlišit ještě 4 varianty – glandulární, fibrózní, fibroangiomatózní a aktinickou. Každá z těchto variant má odlišné histopatologické rysy (10).
Oční rozacea (oftalmorozacea)
Téměř 60 % pacientů s rozaceou má i oční postižení (34, 38), většinou mírného stupně. Oční manifestace rozacey se může projevit jako pocit cizího tělesa v oku, pálení, řezání, svědění, nesnášenlivost světla. Dále může být přítomna hyperémie spojivek, blefaritida, konjunktivitida, teleangiektazie a nepravidelnost okrajů očních víček (3, 43). U některých pacientů může dojít k poruchám vizu následkem postižení rohovky (keratitis). Často se objevuje chalazion nebo hordeolum (43). Oční postižení může předcházet kožní změny řadu let – dle některých studií zhruba u 20 % pacientů s okulární rozaceou se objevuje oční postižení před kožní manifestací (43). Asi u poloviny pacientů jsou nejprve přítomny kožní změny a teprve potom dochází k očnímu postižení (43). Proto by každý pacient s kožními projevy rozacey měl být vyšetřen oftalmologem. Oční rozacea bývá často poddiagnostikována a je léčena pod jinými diagnózami, často nevhodnými antibiotiky.
Glandulární rozacea
Jedná se o relativně novou variantu rozacey charakterizovanou silnější kůží sebaceózního vzhledu s dilatovanými póry. Klinicky dále bývají přítomny papuly a větší pustuly, místy i nodulocystické léze a hypertrofie mazových žlaz. Pacienti jsou predisponováni ke vzniku rhinofymu. V anamnéze pacientů často bývá akne nebo seboroická dermatitida. Nejčastěji se vyskytuje u mužů, u kterých bývají projevy lokalizovány zejména na tvářích. Pokud se tento typ rozacey objeví u žen, nejvíce postižena bývá oblast brady (10). Pacienti většinou dobře snášejí všechna externa.
Steroidní rozacea
Vzniká u pacientů s rozaceou dlouhodobě léčených lokálními kortikosteroidy. Typické jsou malé papuly či papulopustuly, folikulárně vázané (7). Rovněž bývá přítomna atrofie kůže, teleangiektazie a erytém.
Granulomatózní rozacea
Je charakterizovaná tvorbou žlutých či hnědočervených papul či uzlíků, které jsou lokalizovány především periorálně a periorbitálně (10). Při diaskopii je patrný lupoidní infiltrát (7).
Rosacea fulminans
Představuje nejzávažnější formu rozacey u žen. Někdy se označuje také jako pyoderma faciale. Onemocnění vzniká náhle, postihuje mladé ženy a je lokalizováno jen v obličeji, s maximem postižení v oblasti brady a tváří (7).
Diagnóza
Diagnostika rozacey je dána klinickým obrazem a pečlivou anamnézou. Histopatologické vyšetření může přispět ke stanovení diagnózy, ale není specifické (34). V případě erytematotelangiektatické rozacey je patrné v horním koriu jen rozšíření krevních i lymfatických cév, u papulopustulózní rozacey se navíc nacházejí v oblasti folikulů mazových žláz i perivaskulární lymfocytární infiltráty (7). U fymatu je přítomno difúzní rozšíření pojivové tkáně, hyperplazie folikulů a mazových žláz, současně s edémem v horním koriu (7). U granulomatózní rozacey je histologicky patrný granulomatózní zánět.
Diferenciální diagnóza
Jedná se o následující dermatózy: polycythemia vera, seboroická dermatitida, kolagenózy, zejména systémový lupus erythematosus, acne vulgaris, karcinoid a mastocytózy, granuloma faciale, sarkoidóza – všechny tyto choroby mohou vést k flushingu anebo erytému, ale mají i systémové příznaky, kožní projevy i na jiných partiích než v obličeji a patologické laboratorní nálezy (5, 10).
Nutno odlišit i alergickou kontaktní dermatitidu a fotosenzitivitu (10). Dále nutno vyloučit erytrózu (emoce, fyzikální a chemické faktory, endokrinologické příčiny, tumory), dále lupus vulgaris a lymfomy.
Terapie
Jako u všech chronických chorob je cílem terapie rozacey zmírnění či zhojení stávajících projevů, dále prevence provokačních faktorů a progrese, udržení remise a stabilizace onemocnění.
Léčba rozacey zahrnuje jak eliminaci zhoršujících faktorů onemocnění, tak lokální i celkovou terapii rozacey. Kromě farmakologické terapie je stejně důležitá i správná péče o kůži (6). Standardní terapie je zaměřena na minimalizaci zánětu. Poslední dobou se velká pozornost soustřeďuje na reparaci pojivové tkáně a cévních změn v dermis (32), které by se měly výhledově stát cílem léčby rozacey (bariérové krémy). Terapie závisí na klinickém obrazu – na závažnosti onemocnění, proto v závěru bude uveden souhrnný přehled doporučované terapie u jednotlivých podtypů rozacey.
Vyloučení spouštěcích faktorů – prevence
Mezi spouštěcí faktory rozacey patří nespecifické fyziologické vlivy a vlivy zevního prostředí (23). Jejich rozpoznání a eliminace jsou důležité ve všech stadiích onemocnění, přičemž v počátečních stadiích mohou vést k vymizení záchvatovitých erytémů. Mezi nejčastější spouštěcí faktory patří alkohol, kořeněná jídla, sluneční záření a stres. Spouštěcích faktorů je však celá řada, jedná se i o horká jídla, horké nápoje, silný vítr, výrazné horko (včetně sauny, horké koupele) či chlad, vlhko,dlouhé cvičení. Rovněž některá kosmetika může vést k iritaci kůže či narušit její bariéru (zejména parfémy s obsahem alkoholu, fragrance), dále vazodilatancia a lokální kortikosteroidy. Je důležité vědět, že zhoršující faktory jsou u každého pacienta specifické a lékař by měl pacientovi pomoci je identifikovat na základě podrobné anamnézy (23, 32).
Ochrana proti UV záření
Pacienti by měli denně používat přípravky s ochranou jak proti UVA, tak proti UVB záření, s SPF minimálně 15, přičemž nejlépe tolerované jsou fyzikální filtry obsahující titanium dioxid a zinkoxid. Některé přípravky však mohou vést k iritaci. Té mohou zabránit silikony (dimethikon nebo cyklomethikon), což jsou protektivní nekomedogenní látky, které snižují transepidermální ztrátu vody. Pacienti by se měli vyhýbat polednímu slunci (23, 32).
Kosmetika
Nesnášenlivost kosmetiky je velmi častá, pravděpodobně kvůli poruše kožní bariéry nebo vaskulární hypersenzitivitě (32). Pacienti by neměli používat adstringencia, tonika, přípravky obsahující mentol, kafr a sodiumlaurylsulfát. Voděodolná kosmetika by se neměla používat vzhledem k jejímu obtížnému odstranění. Ideální jsou lehké tekuté základy, v případě make-upu s obsahem UV filtru a silikonu. Pacienti by měli dále 1–2krát denně aplikovat na obličej emoliencium (před aplikací léčebných prostředků) k reparaci kožní bariéry. Výhodné je použití make-upu se zelenavým odstínem, který vhodně kryje erytém u rozacey (6, 23).
Lokální terapie
Lokálně aplikovaný metronidazol se začal u rozacey používat začátkem 80. let a je nejpoužívanější lokální terapií rozacey (23, 32). Působí jak antimikrobiálně, tak protizánětlivě (11). Existuje ve formě krému a gelu, a to v koncentraci 0,75% a 1%. Řadou studií byla prokázána stejná účinnost obou koncentrací metronidazolu při aplikaci jen 1krát denně (11, 32). Většinou se aplikuje po dobu 8–12 týdnů a vede k redukci zánětlivých lezí i ústupu erytému. Účinnost lokálního metronidazolu je srovnatelná s účinností p. o. terapie nízkými dávkami tetracyklinů, i když celková terapie tetracykliny vede k rychlejšímu zlepšení (15).
Erytromycin v roztoku je možno použít 2krát denně po dobu 4 týdnů, dochází k redukci erytému i zánětlivých morf. Mezi nežádoucí účinky patří pálení a suchost kůže.
Klindamycin lokálně se doporučuje aplikovat 2krát denně po dobu 12 týdnů. Jeho účinek je srovnatelný s p. o. podávanými tetracykliny, přičemž klindamycin je účinnější v léčbě pustul (44).
Kyselina azelaová je používána v koncentraci 15–20% k léčbě mírné až středně těžké rozacey (35). Mechanismus účinku spočívá v redukci volných kyslíkových radikálů (32), má účinky protizánětlivé a antimikrobiální (23). Je k dispozici ve formě krému a gelu. Doporučuje se aplikovat 2krát denně po dobu 2–3 měsíců. Kyselina azelaová má efekt srovnatelný s účinkem lokálního metronidazolu v koncentraci 0,75 % (19, 28, 31). Mezi nežádoucí účinky terapie patří přechodná suchost kůže, pálení, svědění.
Permetrin ve formě 5% krému lze použít v terapii papulopustulózní rozacey (38). Dochází k ústupu erytému a redukci počtu papul. Ve srovnání s 0,75% metronidazolem v gelu nedochází k ovlivnění počtu pustul (38). V ČR není ve vhodném základu pro rozaceu dostupný.
Benzoylperoxid nebo jeho kombinace s klindamycinem může vést k redukci papul a pustul. S výhodou ho lze využít k léčbě fymatózní a glandulární rozacey (32). Většinou je dobře tolerován, u některých senzitivních pacientů může dojít ke zhoršení erytému a k pálení (8, 32).
Přípravky obsahující síru, např.lotio obsahující 10% natrium sulfacetamid a 5% síru. Lotio se aplikuje 2krát denně, nejlépe jako cleanser, léčbu lze kombinovat s následnou aplikací metronidazolu v krému (32). Rovněž lze aplikovat síru ve formě krému v 10% koncentraci (23). Dochází k ústupu papul, pustul, lotio navíc vede i k redukci erytému. V ČR nejsou jako HVLP dostupné. Lze použít magistraliter – např. ve formě ichthamolových past. Přípravky se sírou jsou kontraindikovány u pacientů s poruchami ledvin a u hypersenzitivity na sulfonamidy. Mezi možné nežádoucí účinky paří erytém, pruritus a suchost kůže.
Retinoidy. Lokálně aplikovaný tretinoin vede k remodelaci dermis a rovněž působí protizánětlivě (32). Reparace dermis se poslední dobou stává cílem léčby rozacey vzhledem k její patogenezi. Klinické zlepšení lze pozorovat až s určitým časovým odstupem, většinou po 2 měsících terapie (26).Vzhledem k tomu, že po lokální aplikaci retinoidů může dojít k iritaci, doporučuje se začít terapii nižšími koncentracemi tretinoinu (0,025%) a koncentraci postupně zvyšovat. Před aplikací tretinoinu je výhodné použít emoliencium typu olej ve vodě, které chrání kůži a minimalizuje iritaci (32). Krém s 0,05% retinaldehydem upravuje cévní změny u rozacey. Lze ho aplikovat jednou denně po dobu 6 měsíců (23). Postupně dochází k redukci erytému. Jeho účinek lze vysvětlit inhibicí produkce vaskulárního endoteliálního faktoru (VEGF) keratinocyty (32) a z toho vyplývající inhibicí angiogeneze. Dále dochází ke zvýšení produkce kolagenu a glukosaminoglykanů (36). Někteří autoři však naopak lokální aplikaci retinoidů nedoporučují pro jejich možné iritační účinky a možnost zvýšení angiogeneze (32).
Modulátory imunitní odpovědi,pimekrolimus v krému v 1% koncentraci nebo takrolimus v masti v 0,01% koncentraci, se doporučují aplikovat 2krát denně po dobu 1–2 měsíců (6, 32). Tato terapie je zejména účinná v případě erytému a zánětlivých lézí (6). Dále se doporučuje v léčbě steroidní rozacey (32).
Celková terapie
Antibiotika
Perorální antibiotika sepoužívají v léčbě rozacey již 40 let. Jsou indikována v léčbě zejména papulopustulózní rozacey, kde vedou k redukci počtu papul a pustul, dále k terapii oční rozacey. Jen zcela minimálně ovlivňují erytém a teleangiektazie. Terapie antibiotikymusí být dlouhodobá (23). Tato léčba má ovšem i svá úskalí, a to především nežádoucí účinky a dále vznik bakteriální rezistence (4).V posledních letech bylo prokázáno, že bakteriální infekce pravděpodobně není příčinou rozacey (4). Mechanismus účinku antibiotik není zcela jasný. V současné době se předpokládá, že antibiotika jsou účinná spíše pro své protizánětlivé účinky než pro své účinky antimikrobiální (6). Na základě tohoto poznatku lze vysvětlit i dobrý terapeutický efekt subantimikrobiálních dávek antibiotik, kdy zůstává zachována protizánětlivá účinnost. Bylo prokázáno, že antibiotika (zejména tetracykliny) inhibují mediátory zánětu – interleukin 1 (IL-1), interleukin-6 (IL-6) a tumor-nekrotizující faktor α (TNF-α), které mají chemotaktické účinky a vedou k aktivaci neutrofilů (5). Neutrofily produkují oxid dusný, volné kyslíkové radikály a matrix metaloproteinázy. Tetracykliny inhibují matrix metaloproteinázy a také serinové proteázy (SCTE).
Tetracykliny stále zůstávají základní léčbou tohoto onemocnění. Doporučená dávka tetracyklinu je 250 mg 2krát denně po dobu 3–4 týdnů. Někteří autoři doporučují použití nižších, subantimikrobiálních dávek tetracyklinů, tj. 250 mg jen jednou denně či dokonce 250 mg ob den (32). Byly popsány relapsy po ukončení celkové terapie těmito subantimikrobiálními dávkami antibiotik (32).
Poslední dobou se využívá k terapii rozacey zejména 2. generace tetracyklinů, tj. doxycyklin a minocyklin, které mají ve srovnání s klasickými tetracykliny delší biologický poločas, lepší biologickou dostupnost a mnohem méně nežádoucích účinků (32).
Doxycyklin je doporučován v dávce 100 mg 2krát denně po dobu 4 týdnů, poté jednou denně další 4 týdny (23). Byl popsán i dobrý efekt při použití subantimikrobiální dávky doxycyklinu (6), tj. 40 mg doxycyklin monohydrátu denně (4). Mechanismus účinku není zcela jasný, předpokládá se snížení produkce cytokinů a inhibice matrix metaloproteináz (MMP-2, MMP-9), což vede k ochraně integrity kapilár a pojivové tkáně. Toto subantimikrobiální dávkování je výhodné, protože výrazně omezuje výskyt nežádoucích účinků a nevede ke vzniku bakteriální rezistence (4).
Makrolidová antibiotikase doporučují v celkové léčbě středně těžké rozacey tehdy, pokud nelze použít tetracykliny, tj. při alergii, nesnášenlivosti či kontraindikacích tetracyklinů nebo tehdy, pokud je léčba tetracykliny neúčinná (32). Lze použít jak erytromycin, tak v poslední době více používaný klaritromycin a azitromycin (2,3).
Klaritromycin se doporučuje v dávce 250 mg 2krát denně 4 týdny, poté jen jednou denně další 4 týdny. Klaritromycin má ve srovnání s doxycyklinem rychlejší nástup účinku – již po 4 týdnech dochází k redukci erytému, teleangiektazií i počtu papul i pustul, po osmi týdnech terapie je efekt obou těchto antibiotik srovnatelný (37).
Azitromycin představuje alternativu celkové léčby rozacey, především pro dobrou compliance pacienta, malé nežádoucí účinky a malý počet lékových interakcí (3). Kromě papulopustulózní rozacey ho lze použít i v léčbě oční rozacey, jak prokázala nedávno publikovaná studie – azitromycin byl podáván v dávce 500 mg denně 3 po sobě následující dny v týdnu, celkem 4 týdny (3). Nejlepší terapeutický efekt lze pozorovat po 4 týdnech, efekt léčby přetrvává do 12 týdnů. Bylo prokázáno, že v slzách pacientů s oční rozaceou se nacházejí zvýšené hladiny interleukinu 1α (IL-1α), dále MMP-9 a TNF-α. Azitromycin má protizánětlivé účinky, inhibuje produkci prozánětlivých cytokinů (IL-1, IL-6, IL-8,IL-10, TNF-α a další) (3).
Metronidazol představuje účinnou alternativu terapie rozacey. Je indikován buď jako úvodní celková léčba nebo u pacientů, kteří neodpovídají na terapii tetracykliny. Doporučené dávkovací schéma je 200 mg 3krát denně po dobu 10–14 dnů, pak podle efektu až do 12 týdnů (7, 23). Pacienty je třeba upozornit na absolutní abstinenci alkoholu, protože jinak hrozí výrazné bolesti hlavy (32). Mezi nežádoucí účinky metronidazolu patří neuropatie. Také dávky 1x 200 mg jsou dobře účinné a v dlouhodobé léčbě lépe tolerované.
Retinoidy
Izotretinoin je indikován u pacientů s těžkou formou rozacey (granulomatózní, fymatózní, glandulární). Denní dávka izotretinoinu se doporučuje 0,5 mg–1,0 mg/kg, celková doba podávání 3–5 měsíců (23). Již po měsíci dochází k redukci papul i pustul. Ústup erytému je patrný až s delším časovým odstupem. Výhodou je, že po ukončení terapie může pacient zůstat v remisi až 1 rok (23).
Izotretinoin je vysoce účinný u rhinofymatu, zejména u mladších pacientů s méně rozvinutým postižením (32). Izotretinoin vede ke snížení počtu a velikosti mazových žláz v oblasti nosu.
Celková léčba „flushingu“
Používají se β-blokátory (zejména propranolol), dále klonidin a nejnověji i selektivní inhibitory vychytávání serotoninu. Nejčastěji se používá klonidin (32), perorální hypotenzivum, které lze dávkovat 2krát denně 0,05 mg bez ovlivnění hodnot krevního tlaku. Propranolol ze skupiny β-blokátorů se používá v dávce 20–40 mg 2krát denně. Mezi nežádoucí účinky patří závratě,únava, sexuální dysfunkce. Problémem těchto léčiv je, že nižší dávky jsou neúčinné, vyšší netolerované. Výzkumně se zkouší lokální oxymetazolin (sympatomimetikum).
Fyzikální metody
Tato terapie je zaměřena jak na odstranění teleangiektazií, tak v posledních letech i na reorganizaci a remodelaci poškozené pojivové tkáně a zesílení epidermální bariéry (32).
K dosažení optimálních výsledků jsou nutná 1–3 ošetření laserem, která se opakují po 4–8 týdnech.
Intenzívní pulzní světlo (IPL) většinou vyžaduje 1–5 ošetření každé 3 týdny (32).
Vaskulární lasery se používají při léčbě výrazného erytému a teleangiektazií. Jejich výhodou je, že dochází k omezení vaskulární dilatace bez poškození okolní pojivové tkáně (36).
Ablativní lasery se používají především v korekci pokročilých fymatózních forem, zejména rhinofymu.
Intenzívní pulzní světlo je multichromatické, nekoherentní světlo různé vlnové délky, která se většinou pohybuje v rozmezí od 550 nm do 1400 nm. Vede k remodelaci dermálního kolagenu i elastického vaziva aktivací cytokinů a uvolněním růstových faktorů (32). Tento proces se označuje jako neablativní rejuvenace.
Fotodynamická terapie (PDT) se začala k terapii rozacey používat v posledních letech. Nejčastěji se jako fotosenzibilizátor aplikuje kys. aminolevulová, která je silně absorbována mazovými žlázami. Po aplikaci světelného zdroje dochází k produkci volných kyslíkových radikálů, které působí toxicky na okolí tkáň. Dochází k remodelaci pojivové tkáně, redukci papul, pustul i ústupu erytému (36).
Přehled doporučené terapie jednotlivých typů rozacey
Terapie závisí na klinickém obrazu – na závažnosti onemocnění.
Erytematotelangiektatická rozacea: Základem je edukace pacienta o výběru vhodné kosmetiky a o aplikaci přípravků proti UV záření. Lokálně se doporučuje ráno aplikovat metronidazol nebo externa obsahující síru, s následnou aplikací krému s UV filtrem, večer je vhodné emoliencium a následně tretinoin lokálně.
U pacientů s nesnášenlivostí většiny extern, deskvamací a erytémem je základem léčby emoliencium a aplikace krému s fyzikálním filtrem proti UV záření, ráno v kombinaci s perorálními antibiotiky nebo izotretinoinem celkově (10–20 mg denně po dobu 3–4 měsíců) (32). Dále se s výhodou používají fyzikální metody – vaskulární lasery a IPL, které vedou ke zlepšení teleangiektazií a erytému, IPL může vést k redukci flushingu (32).
Papulopustulózní rozacea: Iniciální terapie zahrnuje kombinaci perorálních a lokálních antimikrobiálních přípravků a většinou vyžaduje dobu léčby 2–3 měsíce. Udržovací terapie zahrnuje ranní aplikaci lokálních prostředků – metronidazol, přípravky obsahující síru, kyselina azealová, benzoylperoxid s následnou aplikací přípravku s UV filtrem. Večer je výhodné aplikovat emoliencium a následně tretinoin v krému (32).
Fymatózní rozacea: Základem terapie je celkové podávání izotretinoinu, který snižuje aktivitu mazových žláz a produkci mazu (23). U pokročilých stadií je nutný chirurgický přístup. Dříve se prováděla kompletní excize s primární suturou, pokud se jednalo o malé léze, nebo se použilo krytí kožními štěpy u větších lézí. Poslední dobou se upřednostňuje nekompletní excize s následnou reepitelizací z keratinocytů mazových žláz (23). K nekompletní excizi se používá dermabraze, kryochirurgie, elektrokauterizace, tangenciální excize skalpelem a terapie laserem (karbonový, argonový laser, Nd:YAG a Er:YAG laser). Jednotlivé chirurgické postupy se často kombinují k dosažení nejlepších kosmetických výsledků (32).
Oční rozacea: Léčba tohoto podtypu rozacey je zcela specifická, nezbytná je spolupráce s oftalmology. Základem je celková léčba antibiotiky – především tetracykliny. Doporučuje se doxycyklin 100 mg denně po dobu 3 měsíců (23). Po této léčbě dochází k ústupu svědění, suchosti, rozmazaného viděnía fotosenzitivity. Nedávno byl publikován velmi dobrý terapeutický efekt azitromycinu, který byl podáván v dávce 500 mg denně 3 po sobě následující dny v týdnu, celkem 4 týdny (3). Nejlepší terapeutický efekt lze pozorovat po 4 týdnech, efekt léčby přetrvává do 12 týdnů. Terapie tohoto typu rozacey je dlouhodobá. Lokálně lze použít metronidazol 0,75% 2krát denně na oblast okrajů očních víček (23). Důležitá je i pečlivá hygiena očních víček s následnou aplikací teplých obkladů.
Glandulární rozacea: Vzhledem k tomu, že u tohoto podtypu rozacey pacienti dobře snášejí všechna externa, lze pacienty velmi účinně léčit benzoylperoxidem, případně v kombinaci s lokálním antibiotikem (klindamycin) (32).
Periorální dermatitida
Periorální dermatitida (POD) je chronicky probíhající dermatóza se sklonem k recidivám (7). Onemocnění postihuje asi 0,5–1 % populace, nejčastěji jsou postiženy ženy (asi 90 %) ve věku 20–45 let (7, 9). V posledních letech přibývá výskyt tohoto onemocnění i u mužů. Onemocnění se může vyskytnout i u dětí, nejčastěji v období před pubertou (27), ale někdy bývá problém ho správně diagnostikovat (29). POD se může vyskytnout i u geriatrických pacientů (17).
Onemocnění bylo poprvé popsáno v USA v roce 1957 pod označením “light-sensitive seborrhoid” (21). V roce 1964 bylo onemocnění přejmenováno na periorální dermatitidu (30).
Klinický obraz
POD klinicky připomíná rozaceu. V obličeji se nacházejí folikulárně vázané červené papuly a papulopustuly, lokalizované na erytematózní spodině. Jednotlivé morfy mají tendenci splývat v souvislejší plochy. Exantém je lokalizován zejména periorálně, přičemž typicky vynechává oblast těsně kolem rtů – periorální výbled. Dále mohou být postiženy nazolabiální rýhy, brada, glabela, či oblast periorbitální, zejména laterální části dolních očních víček (poté se onemocnění též označuje jako „dermatitis periorbitalis“) (7). Velmi vzácně může být postižena perianální oblast („dermatitis periorificialis”). Subjektivně pacienti udávají pocity pálení či napětí, vzácně pruritus.
Etiologie
Není zcela jasná. Nejčastější příčinou je dlouhodobá aplikace lokálních kortikosteroidů ve formě krémů nebo mastí (7). Lokální kortikosteroidy jsou velmi často nevhodně ordinovány pro nepatrné kožní změny v obličeji. Někdy dochází k jejich aplikaci na obličej díky nedbalému chování pacienta, který si ošetřuje lokálními kortikoidy jinou část těla a omylem se dotkne konečky prstů tváře. Čím silnější je kortikosteroidní krém, tím dříve POD vznikne a tím těžší je její průběh. Byl popsán vznik POD po inhalační terapii kortikosteroidy, a to perinazálně při inhalaci nosem a periorálně při inhalaci ústy (1, 33). Periorbitální dermatitida vzniká nejčastěji po aplikaci kortikosteroidů do oka ve formě krému (1).
Velmi často předchází vzniku POD aplikace hydratačních krémů u predisponovaných jedinců. Podle nejnovější teorie vzniká POD u jedinců s atopickou diatézou, kteří trvale nadměrně používají hydratační krémy. Podle této hypotézy není důležitý typ a množství použitého hydratačního krému, ale významný je způsob jeho aplikace, tj. pravidelně a příliš často. Trvalou hydratací rohové vrstvy kůže dochází k poškození kožní bariéry (20). Pacienti s POD mají signifikantně vyšší transepidermální ztrátu vody (TEWL), což svědčí pro atopii, dále signifikantně vyšší pozitivitu prick-testů a pozitivitu specifických IgE proti aeroalergenům (16).
V etiologii se také zvažuje vliv izopropylmyristátu. Tato látka je obsažena v celé řadě kosmetických přípravků (zejména noční krémy proti vráskám, make-up, hydratační krémy, detergenty, adstringencia), ale i v lokálních kortikosteroidech a antimykoticích. Izopropylmyristát je sice velmi slabý alergen, ale pacienti s POD jsou většinou atopici, takže opakovanou aplikací dochází k možné senzibilizaci (9).
Dříve se v etiologii zvažoval i vliv fluoridovaných zubních past (7) a zubních past proti zubnímu kameni. POD byla poprvé popsána v USA v roce 1957 v době, kdy byly v USA uvedeny na trhu fluoridované zubní pasty.
Podle posledních výzkumů se zdá, že v etiologii POD mohou hrát roli i mikroorganismy ve vlasových folikulech. Jedná se zejména o kvasinky (Candida species), bakterie (fusiformní spirily) a roztoče (Demodex foliculorum). Podle nedávné studie je zvýšený výskyt Demodex folliculorum u POD až sekundární a souvisí s lokální aplikací kortikosteroidů (18). V etiologii se zvažuje také vliv malabsorpce a enterální kandidózy. Také některé fyzikální faktory zhoršují POD, jedná se zejména o UV záření, teplo a větrné počasí. Rovněž se uplatňují i hormonální vlivy – ke zhoršení POD dochází premenstruačně či při užívání hormonální antikoncepce.
Podle některých autorů není POD samostatná klinická jednotka, ale abortivní forma rozacey u atopických pacientů (16).
Diferenciální diagnóza
Je třeba odlišit především acne vulgaris (u periorální dermatitidy chybějí komedony, cysty, jizvení), dále rozaceu (u periorální dermatitidy chybí flushing a teleangiektazie, nejsou postiženy tváře). U atopického ekzému bývá exantém v celém obličeji a často jsou projevy i jinde, zejména ve flexurách. Subjektivně pacient udává výrazný pruritus. Dále je třeba odlišit kontaktní alergickou dermatitidu, u které jsou pozitivní epikutánní testy.
Terapie
Základem terapie je odstranění vyvolávající příčiny. Především jde o okamžité vynechání lokálních kortikosteroidů (7, 42). Je třeba poučit pacienta, že po ukončení lokální aplikace kortikosteroidů dojde k rebound fenoménu a onemocnění se přechodně zhorší. Pacient musí být edukován velmi důkladně, musí mu být vysvětlena povaha onemocnění a lékař se musí snažit zajistit spolupráci pacienta, která je pro úspěch léčby nezbytná. Léčba je totiž někdy zdlouhavá a může být pro pacienta spojena s výrazným psychickým stresem, neboť onemocnění je lokalizováno na viditelných částech těla – v obličeji. Během léčby je třeba omezit na minimum používání veškeré kosmetiky. Zejména se jedná o hydratační krémy, make-up, cleansery. Je nutné snížit frekvenci aplikace hydratačních krémů na obličej, neaplikovat je pravidelně, ale jen při pocitu suchosti kůže (20). Obličej se doporučuje umývat jen vodou. Pacient musí používat zubní pasty a ústní vody bez obsahu fluoru a zubní pasty pokud možno nepěnivé.
U těžkých forem je možná celková terapie antibiotiky (13, 41, 42) – doxycyklin, minocyklin, tetracyklin, metronidazol, v případě špatné terapeutické odpovědi lze celkově podat izotretinoin. Při mírnějších příznacích, u dětí a gravidních žen se s výhodou využívá lokální terapie – metronidazol – 1% (u dětí) – 2% (u dospělých) (40), erytromycin 2–4% v nemastném základě (např. gel, lotio, krém) (41). Lokálně lze dále u aknózních typů využít adapalen a kyselinu azelaovou (14, 24), u atopických a seboroických typů takrolimus či pimekrolimus. Je třeba vyhnout se masťovým základům, pokud je nutné aplikovat, pak ve formě gelu nebo mléka.
Velmi důležitá je prevence, tj. omezit na minimum aplikaci lokálních kortikosteroidů na obličej. Nezbytné je také používat hydratační krémy s mírou.
Závěr
Rozacea i periorální dermatitida jako dermatózy lokalizované v obličeji mohou vést k výraznému snížení kvality života pacientů (38). Mohou vznikat stavy úzkosti, docházet ke snížení sebevědomí i depresím (25). Je proto třeba přistupovat ke každému pacientu individuálně, na základě pečlivé anamnézy a vyšetření stanovit diagnózu, eliminovat spouštěcí faktory a stanovit léčebný plán vedoucí ke zlepšení klinického obrazu, a tím i ke zlepšení kvality života pacienta.
Došlo do redakce: 18.6.2009
MUDr. Veronika Slonková
I. dermatovenerologická klinika
FN U sv. Anny v Brně a LF MU
Pekařská 53
656 91 Brno
E-mail: veronika.slonkova@fnusa.cz
Zdroje
1. Assouly, P. Periorificial dermatitis: A prospective study with evaluation of the inciting role of c-orticosteroids and other factors. Nouvelles Dermatologiques, 2004, 23, p.116-118.
2. Bakar, O., Demircay, Z., Gurbuz, O. Therapeutical potential of azitromycin in rosacea. Int J Dermatol, 2004, 43, p.151.
3. Bakar, O., Demircay, Z., Toker, E. et al. Ocular signs, symptoms and tear function tests of papulopustular rosacea patients receiving azitromycin. J Eur Acad Dermatol Venereol, 2009, 23, p.544-549.
4. Baldwin, HE. Do antibiotics still have a role in rosacea? Skin and allergy news, Supplement Changing the face of rosacea management, 2006, p.7-8.
5. Berson, DS. Emerging concepts in rosacea etiology, pathophysiology, and diagnosis. Skin and allergy news, Supplement Changing the face of rosacea management, 2006, p.4-6.
6. Bikowski, JB. New approaches to rosacea therapy. Supplement to Skin and Aging, February 2005, p.13-15.
7. Braun-Falco, O., Plewig, G., Wolff, H. Dermatológia a venerológia. Martin: Osveta,2001, s.877-885.
8. Breneman, D., Savin, R., VandePol, C. et al. Double-blind, randomized, vehicle-controlled clinical trial of once-daily benzoyl peroxide/clindamycin topical gel in the treatment of patients with moderate to severe rosacea. Int J Dermatol, 2004, 43, p.381-387.
9. Bruno, F. Cosmetics and topical corticosteroids in perioral dermatitis: The role of isopropyl myristate. J Plast Dermatol, 2006, 2, p.13-15.
10. Crawford, GH., Pelle, MT., James, WD. Rosacea: I. Etiology, pathogenesis, and subtype classification. J Am Acad Dermatol, 2004, 51, p.327-341.
11. Dahl, MV., Jarratt, M., Kaplan, D. et al. Once-daily topical metronidazole cream formulations in the treatment of the papules and pustules of rosacea. J Am Acad Dermatol, 2001, 45, p. 723-730.
12. Dahl, MV., Ross, AJ., Schlievert, PM. Temperature regulates bacterial protein production: Possible role in rosacea. J Am Acad Dermatol, 2004, 50, p.266-272.
13. Del Rosso, JQ. Clinical significance of brand versus generic formulations: Focus on oral minocycline. Cutis, 2006, 77, p.153-156.
14. Del Rosso, JQ. The use of topical azelaic acid for common skin disorders other than inflammatory rosacea. Cutis, 2006, 77, p.22-24.
15. Del Rosso, JQ. A status report on the medical management of rosacea: focus on topical therapies. Cutis, 2002, 70, p.271-275.
16. Dirschka, T., Tronnier, H., Folster-Holst, R. Epithelial barrier function and atopic diathesis in rosacea and perioral dermatitis. Br J Dermatol, 2004, 150, p.1136-1141.
17. Dirschka, T., Tronnier, H., Fusgen, I. Perioral dermatitis in old age. Eur J Geriatrics, 2003, 5, p.195-199.
18. Dolenc-Voljč, M., Pohar, M., Lunder, T. Density of Demodex folliculorum in perioral dermatitis. Acta Dermatol Venereol, 2005, 85, p.211-215.
19. Elewski, BE., Fleischer, AB., Pariser, DM. A comparison of 15% azelaic acid gel and 0,75% metronidazole gel in the topical treatment of papulopustular rosacea: results of a randomized trial. Arch Dermatol, 2003, 139, p.1444-1450.
20. Fritsch, P., Pichler, E., Linser, I. Periorale dermatitis. Hautarzt, 1989, 40, p.475-479.
21. Frumes, GM, Lewis, HM. Light-sensitive seborrhoid. Arch Dermatol, 1957, 75, p.245-248.
22. Gold, M.H. New treatment options for acne rosacea. Skin and allergy news, Supplement Acne vulgaris and rosacea: Optimizing therapy, 2005, p.11-12.
23. Gupta, AK., Chaudhry, MM. Rosacea and its management: an overview. J Eur Acad Dermatol Venereol, 2005, 19, p.273-285.
24. Jansen, T. Azelaic acid as a new treatment for perioral dermatitis: Results from an open study. Br J Dermatol, 2004,151, p.933-934.
25. Kligman, AM. A personal critique on the state of knowledge of rosacea. Dermatology, 2004, 208, p.191-197.
26. Kligman, AM. Topical tretinoin for rosacea. J Dermatol Treat, 1993, 4, p.71-73.
27. Kuflik, JH., Janniger, CK., Piela, Z. Perioral dermatitis: An acneiform eruption. Cutis, 2001, 67, p.21-22.
28. Maddin, S. A comparison of topical azelaic acid 20% cream and topical metronidazole 0,75% cream in the treatment of patients with papulopustular rosacea. J Am Acad Dermatol, 1999, 40, p.961-965.
29. Manders, SM., Lucky, AW. Perioral dermatitis in child hood. J Am Acad Dermatol, 1992, 27, p.688-692.
30. Mihan, R., Ayres, S. Perioral dermatitis. Arch Dermatol, 1964, 89, p.803-805.
31. Mostafa, FF., El Harras, MA., Gomaa, SM. et al. Comparative study of some treatment modalities of rosacea. J Eur Acad Dermatol Venereol, 2009, 23, p.22-28.
32. Pelle, MT., Crawford, GH., James, WD. Rosacea: II. Therapy. J Am Acad Dermatol, 2004, 51, p.499-512.
33. Shiri, J., Amichai, B. Perioral dermatitis induced by inhaled corticosteroids. J Dermatol Treatment, 1998, 9, p.259-260.
34. Štork, J. et al. Dermatovenerologie. Praha: Galén, 2008, s.294-295.
35. Thiboutot, D., Thieroff-Ekerdt, R., Graupe, K. Efficacy and safety of azelaic acid (15%) gel as a new treatment for papulopustular rosacea: Results from two vehicle-controlled, randomized phase III studies. J Am Acad Dermatol, 2003, 48, p.836-845.
36. Thiboutot, DM. Treating the many faces of rosacea: a systematic approach to developing individualized regimens. Skin and allergy news, Supplement Changing the face of rosacea management, 2006, p.9-11.
37. Torresani, C., Pavesi, A., Manara, GC. Clarithromycin versus doxycycline in the treatment of rosacea. Int J Dermatol, 1997, 36, p.942-946.
38. Van Zuuren, EJ., Gupta, AK., Gover, MD. et al. Systematic review of rosacea treatments. J Am Acad Dermatol, 2007, 56, p.107-115.
39. Vašků, V. Stafylokokové kožní infekce. Remedia, 1999, 2, s.35-41.
40. Veien, NK., Munkvad, JM., Nielsen, AO., Niordson, AM., Stahl, D., Thormann, J. Topical metronidazol in the treatment of perioral dermatitis. J Am Acad Dermatol, 1991, 24, p.258-260.
41. Weber, K., Thurmayr, R., Meisinger, A. A topical erythromycin preparation and oral tetracycline for the treatment of perioral dermatitis: A placebo-controlled trial. J Dermatol Treatment, 1993, 4, p.57-59.
42. Weber, K., Thurmayr, R. Critical appraisial of reports on the treatment of perioral dermatitis. Dermatology, 2005, 210, p.300-307.
43. Wilkin, J., Dahl, M., Detmar, M. et al. Standard grading system for rosacea: Report of the National Rosacea Society Expert Committee on the Classification and Staging of Rosacea. J Am Acad Dermatol, 2004, 50, p.907-912.
44. Wilkin, JK., DeWitt, S.Treatment of rosacea: topical clindamycin versus oral tetracycline. Int J Dermatol, 1993, 32, p.65-67.
Štítky
Dermatologie Dětská dermatologieČlánek vyšel v časopise
Česko-slovenská dermatologie

2009 Číslo 4
- Specifika v komunikaci s pacienty s ránou – laická doporučení
- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Výzkum na téma hojení ran: Pouze třetina populace ví, co je chronická rána, jen desetina tuší, že její léčba je hrazená
- Diagnostický algoritmus při podezření na syndrom periodické horečky
Nejčtenější v tomto čísle
- Rosacea a dermatitis perioralis
- Gigantický kožní roh
- Lichen amyloidosus: klinický případ a nové možnosti terapie
- LYMFEDÉM Standard léčebného plánu České lymfologické společnosti ČLS JEP