-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
LYMFEDÉM Standard léčebného plánu České lymfologické společnosti ČLS JEP
Autoři: O. Eliška; K. Benda; H. Houdová; Z. Navrátilová; V. Pavlasová; M. Wald; M. Wittnerová
Vyšlo v časopise: Čes-slov Derm, 84, 2009, No. 4, p. 194-198
Kategorie: Terapie, farmakologie a klinické studie
Preambule
Standard léčebného plánu lymfedému, který je zde předkládán byl vypracován členy výboru České lymfologické společnosti ČLS JEP a připomínkován členy společnosti a následně schválen všemi členy výboru v roce 2006.V témže roce a následovně i v roce 2008 byl odeslán na Ministerstvo zdravotnictví České Republiky. Zároveň v rámci spolupráce mezi jednotlivými lymfologickými společnostmi EU byl publikován v evropském lymfologickém časopise: European Journal of Lymphology Vol. 16, No 47, 1-6, 2006. Česká lymfologická společnost je sesterskou organizací české dermatologické společnosti. Kódy lymfologické společnosti pro zdravotní pojišťovny jsou nasmlouvány pod hlavičkou dermatologické společnosti. Protože poslední dobou lymfologická tematika se dostává do popředí v rámci léčby pacientů postižených lymfatickým otokem, výbor lymfologické společnosti požádal redakci Česko-slovenské dermatologie o prezentaci standardů v tomto časopise. Umožní se tak široká dostupnost standardů.
Za Českou lymfologickou společnost ČLS JEP
Prof. MUDr. Oldřich Eliška, DrSc. MUDr.Martin Wald
předseda vědecký sekretář
Program kvality a standard léčebných postupů
Definice onemocnění
Lymfedém je vysokoproteinový otok, vzniklý nahromaděním vysokomolekulárních látek a volné tekutiny v intersticiu při dysfunkci lymfatického systému a neadekvátní proteolýze. Je výsledkem narušené lymfatické drenáže tkání při normální či narušené kapilární filtraci.
Klasifikace onemocnění
Rozdělení lymfedému podle klinického stadia:
- 0. stadium – latentní lymfedém je stav, kdylymfatická drenáž je narušena a snížena, ale nedochází ke klinické manifestaci otoku.
- 1. stadium – reverzibilní lymfedém je intermitentním otokem, u kterého je narušen poměr mezi resorpcí a transportem tkáňového moku s následnou stázou lymfy a hromaděním proteinů v intersticiu.
- 2. stadium – ireverzibilní lymfedém je otokem, u kterého je trvale narušen poměr mezi resorpcí a transportem tkáňového moku s následnou stázou lymfy a hromaděním proteinů v intersticiu.
- 3. stadium – elefantiáza je monstrózní lymfedém, jehož podkladem je chronická lymfatická insuficience provázená deformující fibroticko-sklerotickou přestavbou kůže, podkoží a ostatních tkání postižené oblasti.
Rozdělení lymfedému podle etiologie:
1. Primární (kongenitální - dysplázie lymfatického systému)
- nefamiliární (Meige sy)
- familiární (Nonne-Milroy sy)
2. Sekundární
- benigní: iatrogenní (pooperační, poradiační), pozánětlivý, parazitární, potraumatický, arteficiální
- kombinované otoky smíšené etiologie (např. flebolymfedém, lipolymfedém, myxedém)
- maligní: útlakem nebo invazí primárního tumoru nebo metastáz do mízního systému
Podstata strukturálních a funkčních patologických změn
Nejsou-li produkty tkáňového metabolismu odvedeny lymfatickým systémem ani po využití všech kompenzačních mechanismů, vzniká insuficience lymfatického systému vyúsťující v patologický stav, který se nazývá lymfedém. Vyvíjí se diskrepance mezi transportní kapacitou lymfatických cév a množstvím lymfy vznikajícím v dané časové jednotce. Nedostatečně odváděné bílkoviny, které se hromadí v intersticiu, jsou příčinou chronického zánětu kůže, podkoží a ostatních tkání postižené oblasti. Chronický zánět spouští kaskádu reakcí různých buněčných proliferací v časovém intervalu i několika let. Ve tkáních jsou aktivovány fibroblasty, zmnožují se kolagenní vlákna, což vyúsťuje do fibrózy a sklerózy kůže a podkoží. Dochází k proliferaci tukových buněk (adipocytů), s následnou tukovou degenerací. V epidermis proliferují epidermální buňky, jejichž zmnožení vede k hyperkeratóze a k papilomatóze. Zvyšuje se i počet melanocytů a v důsledku toho přibývá množství melaninu. Dochází k ektaziím lymfatických cév, které vedou ke vzniku fistulí a cyst. Může docházet k hyperplazii, která v konečném stadiu proliferace může přerůst v nádorové bujení (fibrosarkom, liposarkom, bazocelulární karcinom kůže, lymfangiosarkom, snad i melanom).
Vzhledem k tomu, že lymfedém postihuje nejčastěji dolní a horní končetiny, lymfostáza se všemi svými negativními důsledky postihuje všechny struktury končetiny tzn. kůži, vazivo, stěnu krevních cév, nervy, ligamenta, šlachy, svaly a klouby. Výsledkem je fibróza a skleróza kůže a podkožního vaziva, zhoršený metabolismus stěny krevních cév, edém a zhoršená funkce pohybového aparátu, která je ještě umocněna sníženou hybností končetiny v důsledku její zvětšené hmotnosti a objemnosti.
Epidemiologické charakteristiky
V ČR onemocní ročně každá 12. žena karcinomem prsu. Přibližně u 40 % z nich se v souvislosti s komplexní léčbou a vlastní nádorovou chorobou vyvine lymfedém.
Výskyt lymfedému v souvislosti s nádory hlavy a krku a nádory malé pánve se v současné době pohybuje kolem 10 %.
Epidemiologický výskyt primárního lymfedému není přesně znám. Je odhadován na 10–15% případů lymfedému končetin. Základem onemocnění je aberace 5. chromozomu s poruchou růstového lymfatického faktoru (VGF-C, VGF-D). Primární lymfedém nemusí být během života diagnostikován, pokud se klinicky neprojeví (latentní nebo reverzibilní stadium lymfedému).
Kvalifikační předpoklady
Instituce:
Lymfologická zařízení, především ambulance, jsou začleněna do rámce zdravotnických zařízení. Jak vyplývá z interdisciplinární povahy oboru, je charakter poskytované péče určován potřebami a šíří ambulantních i lůžkových zařízení, která fungují v konkrétních územních celcích.
Odborný personál:
Personální strukturu péče o nemocné s lymfedémem tvoří:
- A. lékaři-lymfologové s atestací v některém základním oboru, kteří absolvovali certifikované specializované kurzy s komisionální zkouškou a dostatečnou praxí, v budoucnu lékaři s nástavbovou atestací v oboru lymfologie.
- B. lymfoterapeuti – zdravotničtí pracovníci se středním a vyšším vzděláním (rehabilitačním, ošetřovatelským), kteří absolvovali certifikovaný specializovaný kurz s komisionální zkouškou a pracují pod vedením lékaře-lymfologa.
Technické předpoklady:
V souladu se stanoviskem MZ ČR a ZP se přístrojové vybavení lymfologických pracovišť dělí do dvou skupin:
- A. přístroje diagnostické – jsou určeny k měření objemu končetin, radionuklidové lymfoscintigrafii, ultrazvukovým vyšetřením, dále zahrnují přístroje pro víceúčelová vyšetření na radiologických pracovištích (např. MR, CT, PET), genetických a jiných pracovištích.
- B. přístroje terapeutické – vícekomorové přístroje k sekvenční mízní drenáži a další.
Jiné předpoklady:
Prostorové předpoklady – vyšetřovna, místnosti pro terapeutické výkony. Návaznost na specializovaná zdravotnická pracoviště (angiologie, dermatologie, chirurgie, onkologie).
Proces péče
Vstupní podmínky procesu péče: Anaméza – klinický obraz: K diagnóze poruchy mízního oběhu, lymfostázy a vzniku lymfedému postačuje v klinické praxi v drtivé většině případů cílené zhodnocení osobní a rodinné anamnézy, základní interní vyšetření (včetně laboratorních) a fyzikální vyšetření končetin inspekcí a palpací (obr. 1). Tato vyšetření mají za úkol prokázat přítomnost otoku končetiny a vyloučit jinou příčinu otoku než lymfostázu (žilní nedostatečnost, kardiální, nefrotický, hypoproteinemický otok, lipedém, cyklické otoky a další).
Obr. 1. Algoritmus stanovení diagnózy periferního lymfedému 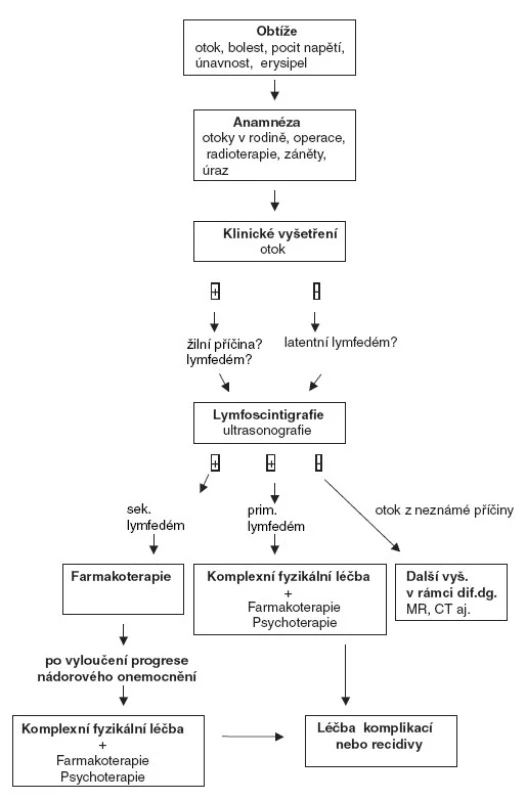
Lymfedém je charakterizován chladným, bledým, ve většině případů nebolestivým otokem končetiny, zprvu měkkým, pastózním, posléze tužším až tuhým, který se objevuje buď v distálních partiích končetiny (primární lymfedém), odkud se šíří proximálně, nebo pod překážkou v mízním řečišti, většinou v proximálních partiích, odkud se šíří distálně. Otok má progredující charakter. Specifický diagnostický význam lymfedému dolní končetiny se přisuzuje tzv. Stemmerovu znamení (markantní ztluštění kůže a podkoží na hřbetu 2. prstu a většinou i palce na končetině).
Klinický obraz onemocnění závisí na typu lymfedému, délce trvání, koincidenci s jinými chorobami a četnosti recidiv sekundárních infekcí (erysipelu).
Vstupní kritéria pacienta:
Pozitivní anamnéza
Typický klinický obraz
Subjektivní obtíže
Výsledky základních a doplňujících vyšetření
Vlastní proces péče
Vstupní diagnostické vyšetření:
Specifická anamnéza
Fyzikální vyšetření
Doplňující zobrazovací vyšetření
Laboratorní screening
Genetické vyšetření podle potřeby
Součástí fyzikálního vyšetření končetin je měření objemu (resp. obvodů) končetiny. V úvahu pro měření přicházejí i jiné moderní metody, např. fotometrické, počítačové a další. Není-li diagnóza lymfedému po pečlivém provedení úvodních vyšetření dostatečně přesná, přinášejí doplňující informace další, především zobrazovací vyšetření.
K nejpřínosnějším patří třífázová radionuklidová lymfografie (lymfangioscintigrafie, LAS), která umožňuje posouzení a vyhodnocení jak morfologie mízního řečiště v končetinách, tak i transportní funkce mízního oběhu.
Diferenciální diagnostika:
Postihuje-li lymfedém jen jednu končetinu, nemá příčinu v orgánovém onemocnění (srdce, ledviny, myxedém, hypoproteinémie apod.). Chronický lymfedém je konstantní, čímž se odlišuje od angioneurotických a cyklických edémů. Je-li otok spojen s prodloužením končetiny, zvláště v mladém věku, je nutné myslet na syndrom Klippel-Trenaunay. Lipedém (přesněji lipohyperplazie) je otok postihující vždy obě končetiny, tedy bilaterální, přičemž konzistence podkoží je typická pro hromadění tukové tkáně. Problematické může být rozlišení lymfedému a otoku končetin při žilní nedostatečnosti. Tyto dva patologické faktory se mohou vzájemně kombinovat. V diferenciální diagnostice má rozhodující význam radionuklidová lymfografie (LAS), která jednoznačně vyloučí nebo prokáže spoluúčast poruchy mízního oběhu na vzniklém otoku.
K doplňujícím vyšetřením dále patří zobrazování pomocí magnetické rezonance, počítačovou tomografií či ultrasonografií (s využitím duplexního dopplerovského záznamu). Tato vyšetření jsou vysoce specializovaná a jejich provádění náleží specializovaným pracovištím s dostatečnými zkušenostmi.
Léčba:
Léčba má být vždy vedena v centru specializované péče – lymfocentru, ve kterém je splněn požadavek návaznosti péče lymfoterapeuta na vyškoleného lékaře-lymfologa a základní přístrojové vybavení pracoviště. Vhodná je spolupráce s psychologem. Jedině v tomto případě může být pacientům poskytnuta komplexníterapie (obr. 2).Tu představuje:
Obr. 2. Algoritmus terapie a monitorace periferního lymfedému 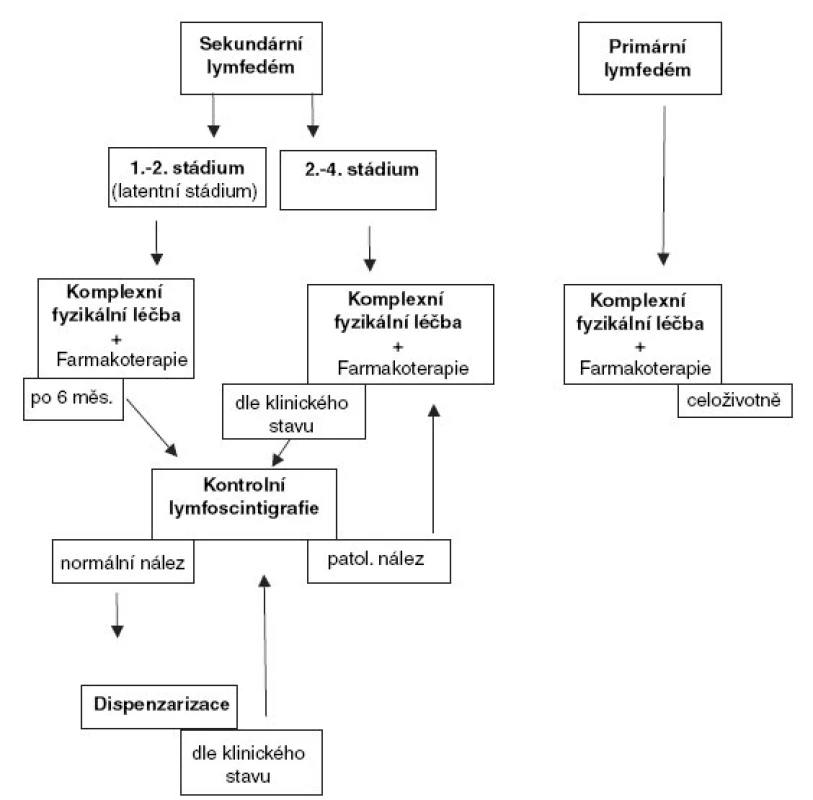
A. Komplexní dekongestivní fyzikální terapie
- manuální mízní drenáž
- přístrojová lymfodrenáž
- kompresivní léčba
- bandáže jednoduché a vícevrstevné
- návleky kompresivní
- pohybová a dechová cvičení
- hygiena kůže a životní režim
- komplementární fyzikální terapie (hydro-balneoterapie a jiné)
B. Podpůrná terapie
- farmakoterapie (proteolytické enzymy, flavonoidy a další)
- psychoterapie
C. Chirurgická léčba (v indikovaných případech)
- kauzální
- derivační
- rekonstrukční
- symptomatická
- liposukce
- resekční výkony
- debulking
D. Léčba komplikací lymfedému
- a) dermatologických – prevence a léčba erysipelu – důsledné ošetření drobných oděrek, léčba interdigitální mykózy, sanace fokálních infekcí streptokokového a stafylokokového původu.
- b) ortopedických
- c) neurologických
- d) onkologických
- e) psychických a sociálních
Časové schéma léčby:
Léčba by měla být zahájena co nejdříve. Realizuje se ve dvou fázích.
V počáteční fázi intenzivní redukce lymfedému je nutná každodenní léčba po dobu 4–6 týdnů.
Ve fázi udržovací terapie je nutné pravidelné domácí ošetření (pacienti mohou být vybaveni přístrojem pro lymfodrenáž, edukováni v základních hmatech manuální autolymfodrenáže, ev. je vyškolen rodinný příslušník, je nutná denní aplikace kompresivních návleků resp. bandáží a cvičení), v některých případech docházka na udržovací terapii do lymfocentra v delších časových intervalech.
Lymfedém vyžaduje převážně celoživotní péči. V případě zhoršení klinického stavu je nutné opakovat redukční fázi a dále pokračovat v následné udržovací léčbě.
Schéma racionální léčebné strategie je stanoveno odborným lékařem-lymfologem.
Chirurgická léčba je prováděna na specializovaných pracovištích.
Podmínky ukončení procesu péče
Výstupní kritéria pacienta:
U lymfedému může v ojedinělých případech dojít v různém časovém horizontu k vymizení klinických známek otoku, v některých případech i k úplné normalizaci funkce lymfatického systému. V těchto případech je možno léčbu ukončit. Trvalá dispenzarizace je ale nezbytná.
Prognóza
Lymfedém je onemocnění chronické, které lze významně terapeuticky ovlivnit. Všeobecně platí, že čím časněji je provedena diagnóza, čím časněji je zahájena léčba v odpovídající kvalitě a délce trvání, tím lepší je prognóza. Ta však závisí také na stupni fibrotických změn v podkoží a compliance pacienta. Po přerušení terapie však u většiny nemocných postupně dochází k návratu do původního stavu. Primární lymfedém je celoživotním onemocněním pacienta a jen pravidelnou a adekvátní léčbou lze zabránit vzniku závažných komplikací a invaliditě.
U sekundárního lymfedému může dojít v různém časovém horizontu k úplnému vymizení otoku. Efekt léčby závisí na příčině otoku (horší prognóza u otoků pooperačních s extirpací uzlin pro karcinom prsu nebo tumorů orgánů pánve a otoků poradiačních, velmi dobrá prognóza u většiny otoků potraumatických nebo po operacích by-passu).
Kritéria a indikátory kvality péče
Tab. 1. Výsledky a indikátory kvality péče 
Došlo do redakce: 10.6.2009
Prof. MUDr. Oldřich Eliška, DrSc.
Anatomický ústav 1. LF UK
U Nemocnice 3
128 00 Praha 2
E-mail: oldrich.eliska@lf1.cuni.cz
Zdroje
1. Bechyně, M., Bechyňová, R. Mízní otok – Lymfedém. Phlebomedica, 1996.
2. Consensus Document of the International Society of Lymphology: The Diagnosis and Treatment of Peripheral Lymphedema. Lymphology, 2003, 36, p. 84-91.
3. Földi, M., Kubik, S. Lehrbuch der Lymphologie. 2. Auflage Gustav Fischer Verlag, 1991.
4. Kol. autorů : Lymfedém – lymfodrenáže, kombinovaná fyzioterapie, komplexní léčebná péče o nemocné. Učební texty. Editor: Benda K., NCONZO Brno, 2007.
5. Praktická flebologie - supplementum, IX, 2000, Phlebomedica.
6. EliŠka, O., Benda, K., Houdová, H., Navrátilová, Z., Pavlasová, V., Wald. M., BITTNEROVÁ, M.: Brief guidelines of the Czech Lymphology Society. The European Journal of Lymphology, 2006, 16 (47), p. 1-6.
Štítky
Dermatologie Dětská dermatologie
Článek Gigantický kožní rohČlánek Informace – STI u cizincůČlánek Odborné akce v roce 2009Článek NOVÉ KNIHY
Článek vyšel v časopiseČesko-slovenská dermatologie
Nejčtenější tento týden
2009 Číslo 4- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Condylomata accuminata a jejich prevence i léčba
- Isoprinosine nově bez indikačních a preskripčních omezení
- HydroCleanem efektivně hojíme onkologické rány po radioterapii
- Co s NSTI? NPWT!
-
Všechny články tohoto čísla
- Dětská dermatologie v České republice
- Rosacea a dermatitis perioralis
- DOŠKOLOVÁNÍ LÉKAŘŮ - KONTROLNÍ TEST
- LYMFEDÉM Standard léčebného plánu České lymfologické společnosti ČLS JEP
- Úspěšná terapie erytrodermické psoriázy efalizumabem po ukončení léčby infliximabem
- Gigantický kožní roh
- Lichen amyloidosus: klinický případ a nové možnosti terapie
- Klinický prípad: Mnohopočetné anulárne ložiská na končatinách
- Informace – STI u cizinců
- 10th INTERNATIONAL CONGRESS OF DERMATOLOGY
- Zápis ze schůze výboru ČDS dne 16. 4. 2009 v Praze
- 67. výroční mítink Americké akademie dermatologie (AAD)
- Odborné akce v roce 2009
- NOVÉ KNIHY
- DebRA ČR slaví páté výročí svého založení
- Česko-slovenská dermatologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Rosacea a dermatitis perioralis
- Gigantický kožní roh
- Lichen amyloidosus: klinický případ a nové možnosti terapie
- LYMFEDÉM Standard léčebného plánu České lymfologické společnosti ČLS JEP
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



