-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Varikokéla
Varicocele
Varicocele is rare in boys under 10 years of age, and becomes more frequent at the beginning of puberty. It is mostly asymptomatic and fertility problems arise in about 20% of adolescents. Venous reflux into the plexus pampiniformis is diagnosed using Doppler colour flow mapping in the supine and upright position. Clinical varicocele is palpable without the Valsalva maneuver (grade II) and is visible at a distance (grade III).
The size of testis should be evaluated by palpation, orchidometry, but preferably by ultrasound. The surgical methods of choice are subinguinal or inguinal microsurgical (microscopic) repairs, or suprainguinal open or laparoscopic lymphatic-sparing repairs.
The recommended criteria for varicocelectomy in children and adolescents include varicocele associated with a small testis, additional testicular condition affecting fertility, bilateral palpable varicocele, pathological sperm quality (in older adolescents), and symptomatic varicocele. Other varicoceles should be followed until the patient reached 17–18 years of age. At that time, a reliable sperm analysis can be performed.
Key words:
varicocele, ultrasonography in varicocele, artery and lymphatic-sparing varicocele, microsurgical varicocelectomy.
Autoři: Zuzana Vaľová; Radim Kočvara; Tomáš Hanuš
Působiště autorů: Urologická klinika 1. LF UK a VFN, Praha
Vyšlo v časopise: Ces Urol 2014; 18(3): 191-198
Kategorie: Přehledový článek
Souhrn
Varikokéla se vzácně vyskytuje před 10. rokem věku, objevuje se na počátku puberty. Je většinou asymptomatická, ale může způsobit snížení fertility až u 20 % pacientů. Je způsobena venotestikulárním refluxem, který lze zjistit na dopplerovském ultrazvukovém vyšetření. Diagnostikuje se u stojícího pacienta, klinicky významná je hmatná (stupeň II) nebo viditelná (stupeň III) varikokéla. Je důležité stanovit velikost varlat palpací, orchidometrem, nejlépe ultrazvukem. Hlavní indikaci k operaci klinické varikokély u dospělých je infertilita a dále symptomatická varikokéla. Preferuje se mikrochirurgický arterie a lymfatika šetřící přístup vyžadující optické zvětšení.
Operace v dětském či dospívajícím věku je indikována při menším varleti (způsobeném zástavou růstu), při ohrožení druhostranného varlete jinou patologií, při oboustranně hmatné varikokéle a u velké varikokély, která působí obtíže. Ostatní varikokély by měly být sledovány do 17–18 let, kdy je možné provést spolehlivý spermiogram.
Klíčová slova:
varikokéla, ultrasonografické vyšetření varikokély, arterie a lymfatika šetřící operace varikokély, mikrochirurgická operace varikokély.DEFINICE
Varikokéla je definována jako abnormální dilatace testikulárních vén v plexus pampiniformis, které jsou klinicky detekovatelné u stojícího pacienta, či když provede Valsalvův manévr. Vyskytuje se převážně vlevo, v 78–93 % (1).
ANATOMIE
Cévy, které drénují varle i nadvarle, tvoří plexus pampiniformis, který vyúsťuje do spermatické žíly. Levá spermatická žíla ústí do renální žíly, kde je významně vyšší tlak než v dolní duté žíle. Příčinou je nejspíše tzv. „nutcracker syndrom“, neboli tzv. „louskáčkový fenomén“, kdy stlačením mezi arteria mesenterica superior a aortou dojde ke kompresi levé renální žíly, následkem čeho dochází k rozšíření vena spermatica interna a renotestikulárnímu refluxu – tzv. proximální typ I. Stejným mechanismem může dojít ke zvýšení intravenózního tlaku průchodem vena iliaca communis sinistra mezi arteria iliaca communis sinistra a páteří – distální typ II (Coolsaetove teorie z roku 1980). Klinický význam distálního typu je sporný. Sekundární varikokéla (i sekundární hydrokéla) vzniká následkem zevní komprese na cévy, např. nádorem, které drénují varle (2, 3).
PREVALENCE
Je nezvyklá u chlapců mladších 10 let a objevuje se na počátku puberty. U adolescentů a dospělých mužů se vyskytuje v 15–20 %. Většina primárních varikokél se vyskytuje vlevo, literatura uvádí až 78–93 %. U 10 % pacientů je přítomná varikokéla bilaterálně a u 2 % je pouze vpravo (4).
Až u 8–10 % případů se jedná o symptomatické varikokély doprovázené dyskomfortem v oblasti genitálu, tahavé či tlakové bolesti někdy vystřelující až do třísla.
Varikokéla je nejčastější reverzibilní příčinou infertility, ale až 80 % mužů s varikokélou je fertilních. Z toho vyplývá, že indikace k operaci by měla být selektivní (5).
PATOFYZIOLOGIE
Přítomnost varikokély je asociovaná s progresivním zhoršením testikulárních funkcí a ovlivněním spermatogeneze. Uvádí se, že až u 35–40 % mužů s primární infertilitou je zjištěna varikokéla a u mužů se sekundární infertilitou je to více než 8 0% (6).
Azoospermie a závažná oligoastenozoo-spermie se vyskytuje v rozmezí od 4,3–13,3 % mužů s varikokélou, u kterých by měla být doporučována operace (7, 8).
Některé práce prezentují spojitost mezi varikokélou a poškozením DNA spermií na základě oxidačního stresu při rostoucí koncentraci volných radikálů. Varikokélektomie zde zlepšuje podmínky pro poškozenou tkáň varlete (9).
Patofyziologická teorie poškození spermiogeneze indukovaného varikokélou je spojována s hypertermií skrota, které vzniká jako důsledek porušeného protiproudového chladícího mechanismu krve. Zvýšená intratestikulární teplota vede ke zhoršení až zástavě spermiogeneze a může vést ke zvýšení produkce morfologicky abnormálních spermií s poruchou motility. Stagnace krve v mikrocirkulaci vede k lokální hypoxii a ischémii, ke zvýšení cévní permeability a poškození spermiogeneze.
Biologické i klinické změny při poškození mikrocirkulace následkem venózní stázy, hypoxie, aktivace leukocytů a nekrózy buněk, vedou postupně ke snižování antioxidační kapacity. Zpětný tok adrenálních metabolitů dále způsobuje zvyšování folikulostimulujícího hormonu (FSH), snížení hladiny testosteronu a toto všechno přispívá ke strukturálním změnám testikulární histologie (10, 11).
Diagnostika
Rozeznáváme tři klinické stupně varikokély (8):
- I. stupeň – rozšířené žíly jsou hmatné pouze při Valsalvově manévru („varikokéla při Valsalvově manévru“),
- II. stupeň – distenze žil je hmatná bez Valsalvova manévru („hmatná varikokéla“),
- III. stupeň – distenze žil je patrná okem na dálku („viditelná varikokéla“).
Klinický nález u varikokély I. a II. stupně může kolísat, dále může být zkreslen různými přidruženými patologiemi, např. hydrokélou, předchozí operací pro retenci varlete anebo ztluštěním provazce při kontrakci musculus cremaster.
Je vhodné nemocného nechat před vyšetřením déle chodit či provádět cvičení.
Diagnózu varikokély upřesní ultrasonografické vyšetření. V B-mode se zobrazují dilatované žíly, přičemž za významnou dilataci u dospělých se považuje průměr 3 mm. Tato dilatace je výraznější ve stoje a při Valsalvově manévru než v klidu vleže. Dopplerovské vyšetření následně potvrdí, že dilatace je způsobena venózním refluxem. Vlastní reflux lze detekovat pomocí barevného dopplerovského mapování – vleže při Valsalvově manévru, ve stoje bez a při Valsalvově manévru. Jako klinicky významný se pokládá venózní reflux (zejména kontinuální) ve stoje při klidném dýchání bez Valsalvova manévru, který nejlépe koreluje s klinickým stupněm varikokély (se šíří refluktujících vén, se začátkem vzniku testikulární hypoplazie a s abnormálním nálezem ve spermiogramu) (12). Stanovení rychlosti průtoku venózní krve závisí na poloze sondy a jeho klinický význam je zatím sporný. Duplexní či triplexní sonografie zobrazí rozšířené žíly v B-mode, současně barevné mapy s průtokem a křivku rychlosti průtoku (13).
Tzv. subklinická varikokéla je charakterizována pozitivním nálezem venózního refluxu při dopplerovském, případně flebografickém vyšetření, palpačně ale varikokéla není detekovatelná (14).
Sporné jsou prchavé refluxy venózní krve při Valsalvově manévru vleže i vstoje, trvají krátce, křivka jejich průtoku se obtížně zachycuje a bývají detekovány intermitentně. Tyto refluxy je nutné spíše připsat stahu m. cremaster během Valsalvova manévru či variacím v morfologii a umístění chlopní ve vena spermatica interna. Tomu by odpovídal i nález Hirsche et al. (1980), kteří již na počátku dopplerovské ultrazvukové éry zjistili při Valsalvově manévru venózní reflux u 83 % jedinců bez varikokély vlevo a u 59 % vpravo. Klinicky nalezli varikokélu jen u kontinuálního a částečně u intermitentního refluxu při vyšetření pacienta ve stoje a v klidu.
Vedle vyšetření rozšířeného plexus pampiniformis vždy provedeme i vyšetření varlete. Morfologické vyšetření může odhalit jiné patologie, např. spermatokélu, hydrokélu, intratestikulární kalcifikace (mikrolitiázu), popř. i nádor varlete.
Po palpačním vyšetření velikosti varlat provedeme přesnější určení jejich velikosti ultrazvukem. Lze použít Lambertův vzorec 0,76 × délka × šířka × šířka (15). Tohoto vzorce při sonografii využívá metoda rotačního elipsoidu, která spočítá velikost varlete rotací elipsoidu W2 (šířka)2 × L (délka) × 0,54 (16). Opakovaným vyšetřením je nutné nalézt co největší elipsoid. Jakýkoliv menší elipsoid neodpovídá podélnému transverzálnímu řezu varletem ve střední rovině a přístroj vypočítá menší objem mylně.
Velikost varlete se také běžně stanovuje pomocí orchidometru či měřením jednotlivých rozměrů varlete pomocí měřítka. Obecně tyto metody dávají objemy větší, než získáme při ultrazvukovém vyšetření.
TERAPIE
Indikace operační léčby
U dospělých pacientů je indikací k chirurgickému řešení symptomatická varikokéla.
Vždy je ale nutné se diferenciálně diagnosticky se snažit odlišit jinou etiologii bolestí a v tomto smyslu vždy poučit pacienta.
Další indikací, dle guidelines EAU 2013, je infertilita u klinické varikokély spojená s patologickým spermiogramem u neplodného páru trvání > 2 roky. Toto tvrzení se mimo jiné opírá o práce, které neprokázaly jasný benefit varikokélektomie nad observaci u pacientů s asymptomatickou varikokélou a normálním spermiogramem (17).
Doba trvání neplodnosti se zdá být také důležitá. V nedávné studii bylo prokázáno, že neplodné páry > 2 roky měly signifikantně vyšší míru těhotenství po varikokélektomii, ve srovnání s páry bez terapie (26 % vs. 13,4 %). Tento benefit se ale nepotvrdil u párů s kratší dobou trvání neplodnosti (18).
I když léčba varikokély může být efektivní u neplodných mužů, u většiny dospívajících se riziko infertility v dospělosti nepotvrdilo, a tudíž indikace k operaci by měla být selektivní (19).
Operační léčba
Řešení varikokély představuje několik možností, které jsou založené na metodě ligace nebo okluze vnitřních spermatických žil (20).
Metody okluzivní jsou angiografické metody s nižší invazivitou, nicméně vyšší recidivitou. Patří sem antegrádní a retrográdní sklerotizace a retrográdní embolizace.
Antegrádní skrotální skleroterapie byla popsána Tauberem v roce 1994. Z malého řezu se zakanyluje dilatovaná a rovná skrotální véna. Sklerotizační látka se injikuje antegrádně za použití blokády vzduchovou bublinou (1 ml vzduchu), pak následuje podání 3 ml sklerotizující látky při Valsalvově manévru. Provádí se pod RTG kontrolou, ale dle Taubera lze radiační zátěž výrazně snížit. Mezi komplikace patří skrotální hematom, epididymitis, nejvážnější je atrofie varlete.
Retrográdní sklerotizace (embolizace) vnitřní spermatické vény byla zavedena v roce 1977 Iaccarinem během perkutánní transfemorální retrográdní selektivní flebografie. Byly použity různé embolizační a sklerotizující látky. Účinnost se zvyšuje při jejich kombinaci. Výkon je rychlý, minimálně invazivní. U 10–15 % pacientů však nelze tento výkon provést pro nepříznivé anatomické poměry. Nevýhodou je také radiační zátěž pro nemocného i operatéra, dále nemožnost provedení operace při úniku sklerotizující látky kolaterálami do perirenálních a renálních žil (21).
Mezi retrográdní radiografické okluzní metody, které jsou založeny na principu retrográdní embolizace testikulární vény, patří embolizace kovovou spirálkou, balonkem nebo tkáňovým lepidlem (Histoacryl®, Glubran 2 – kryanoakryláty,silné organické sloučeniny s rychle tvrdnoucími vlastnostmi). Jsou to metody prováděné v lokální anestezii malým řezem nad femorální žílou, u dětského pa-cienta je nebytná celková anestezie. Studie uvádějí, že recidiva po okluzi balonkem dosahuje pouze 4 % (22). Úspěšné umístnění balónku, eventuálně spirály až do úrovně vnitřní spermatické žíly je ve 75–90 % (23). Obě metody vyžadují zkušeného intervenčního radiologa a doba provedení je 1–3 hodiny. Závažné komplikace se vyskytují vzácně a představují migraci balonku nebo spirálky do renální žíly, což může mít za následek až ztrátu ledviny (22) a plicní embolizaci (24). Během zavádění materiálu může dojít k perforaci venózní stěny, vzniku trombu či retroperitoneálního hematomu. S využitím tkáňového lepidla je migrace materiálu prakticky nemožná a riziko perforace cévního řečiště minimální. Na druhé straně zde hrozí neúplný uzávěr žilní a přilepení katétru ke stěně žilní, což si vyžaduje akutní chirurgické řešení (10). Aplikace kontrastní látky nese i riziko anafylaktické reakce.
Podvaz spermatických žil plexus pampiniformis je možný otevřeným přístupem subingvinálně (eventuálně ingvinálně) nebo selektivní podvazem vnitřní spermatické žíly supraingvinální technikou – otevřeně nebo laparoskopicky.
V současné době je metodou volby u dospělých pacientů aterie a lymfatika šetřící mikrochirurgická ligace ze subingvinálního přístupu. Stejný mikrochirurgický princip lze docílit i laparoskopicky. Obě metody využívají mikroskopického či laparoskopického zvětšení.
Subingvinální mikrochirurgická operace je metodou volby u dospělých pacientů, ale stále častěji je indikovaná i u pediatrických pacientů. Je to náročná operace. Vyžaduje použití mikroskopu, aby bylo možné identifikovat arterii a doprovodné vény. Vén, které mají být podvázány, je na této úrovni 2krát více než na úrovni supraingvinální, což operaci prodlužuje. Navíc je nezbytné spermatickou arterii na této úrovni přísně zachovat. Její porušení může vést k atrofii varlete. Dále je třeba zachovat deferenciální cévy, které doprovázejí chámovod a kterými bude z varlete odtékat krev po operaci (25–28).
Konvenční laparoskopická varikokelektomie spočívá v přerušení celého cévního svazku nad anulus inguinalis internus – tzv. Palomovou metodou. Její benefit ve srovnání s otevřenou operací je sporný. Přetnutí lymfatik vede ke vzniku hydrokély u 3–40 % pacientů a k hypertrofii varlete (tab. 1). Naproti tomu arterie a lymfatika šetřící lapaparoskopická varikokélektomie spočívá v selektivním podvazu žil a jemných žilních periarteriálních pletení. K identifikaci lymfatických cév někteří doporučují použít izosulfanblue aplikované transkrotálně do blízkosti varlete (29, 30).
Tab. 1. Srovnání jednotlivých metod včetně specifických komplikací a míry recidivy Table 1. Comparison of different methods including specific complications and recurrence rate 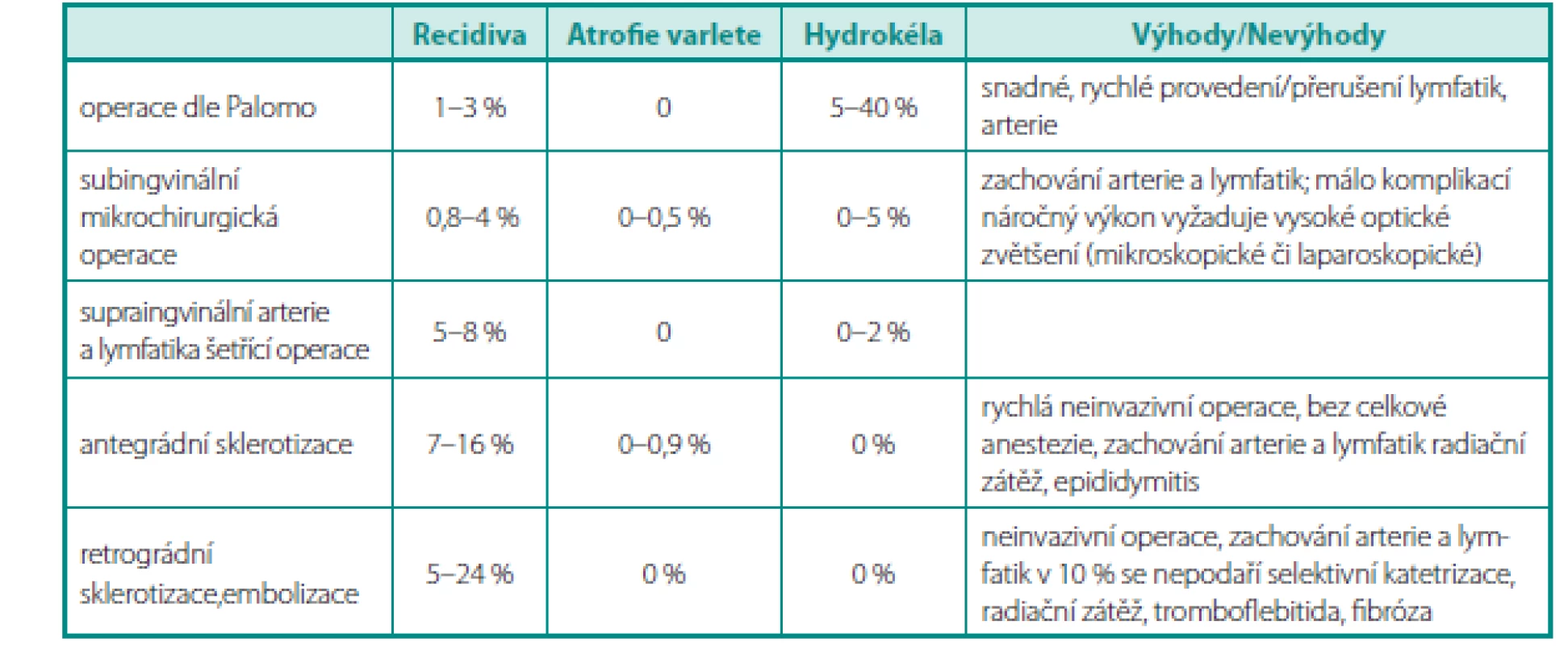
Mikrochirurgické operace mají nízký výskyt komplikací a recidiv, přitom dosahují lepších spermiologických parametrů u dospělých i vyššího počtu otěhotnění (31). Větší počet recidiv vykazují sklerotizační operace používající angiografickou okluzi. Atrofie varlete byla popsána u 0,5–0,7 % pacientů po subingvinálních operacích (otevřená mikrochirurgická operace a antegrádní skleroterapie) (tab. 1).
Přerušení lymfatických cév během varikokélektomie je spojené s nadměrným zvětšením objemu varlete na podkladě rozvoje intratestikulárního edému a se vznikem hydrokély. Oproti tomu arterie a lymfatika šetřící operace signifikantně snižují výskyt hydrokély (1,9 % vs. 17,9 %) a testikulární hypertrofie (2,9 % vs. 20,9 %). (32).
Přerušení arterie na supraingvinální úrovni není spojené s atrofií varlete a také benefit zachování arterie na supraingvinální úrovni nebyl bezpečně prokázán. Sledování dlouhodobého účinku na funkci varlete však není k dispozici. V každém případě po přerušení arterie na supraingvinální úrovni je kontraindikovaná vazektomie. Na ingvinální a subingvinální úrovni je nutné vždy arterii zachovat a předejít tím atrofii varlete (33).
Klinický význam pediatrické varikokély spočívá v zástavě růstu varlete a v možném progresivním zhoršování testikulárních funkcí a spermiologických parametrů.
Nacházíme malé (hypoplastické) varle u 30–60 % adolescentů s varikokélou a výskyt narůstá v průběhu puberty. Hypoplazie varlete se určuje pomocí indexu atrofie (IA): (VR–VL/ VR)*100 (VR – objem pravého varlete, VL objem levé varlete) (15). Jako hypoplastické se obvykle považuje varle s indexem atrofie větším než 20–25 % či s rozdílem ve velikosti větším než 2 cm3. Různí autoři však používají jako významné velmi různé rozdíly kolísající od 10 do 50 % objemu, proto i výskyt malého varlete je udáván u 30–70 % pediatrických varikokél, častěji při III. stupni (34, 35). Rozdíl ve velikosti se může měnit, a proto se doporučuje vyšetření opakovat. V průběhu adolescence je popisováno i zpomalení růstu druhého varlete bez varikokély.
Dalším projevem dysfunkce pubertálního varlete je zvýšená reakce gonadotropinů LH a FSH na stimulaci gonadorelinem (LH-RH analogem) (36). Při histologickém vyšetření se nejprve nacházejí endoteliální proliferativní změny, dále porucha spermatogeneze, snížený počet adultních spermatogonií, vakuolizace a atrofie Sertoliho buněk, kolagenizace peritubulární pojivové tkáně, atrofie až naopak hyperplazie Leydigových buněk. U adolescentů byly nalezeny výrazné změny v 20 % a abnormální nálezy ve 46 % (11).
Po ukončení puberty nacházíme horší spermiologické parametry u mladých mužů s varikokélou, kteří nebyli operováni, ve srovnání s muži operovanými v adolescentním věku (37, 38).
DIAGNOSTIKA
Varikokéla u dětí a adolescentů jen vzácně působí bolesti. Asymetrického zvětšení šourku způsobené až varikózním plexus pampiniformis si všimne sám chlapec či rodiče, nebo ho zjistí pediatr při pravidelné prohlídce. Vedle klinického vyšetření varikokély u pacienta vstoje je třeba posoudit vzájemnou velikost varlat. Jejich významná asymetrie je základním kritériem pro operaci pediatrické varikokély. Palpaci zkresluje větší konvolut žil a dále měkčí konzistence postiženého, obvykle levého varlete.
LÉČBA A VÝSLEDKY
Smyslem včasné operace pediatrické varikokély je zabránit vzniku poškození varlete a vzniku infertility či subfertility, která postihuje přibližně 20 % adolescentů s varikokélou (8). Proto je třeba indikaci k operaci dobře zvážit.
Hlavní indikací k operaci je přetrvávající malé varle (po 6–12 měsících sledování), další testikulární patologie, zejména na kontralaterálním varleti, která může ovlivnit fertilitu (např. stav po detorzi varlete, po orchiopexi pro kryptorchismus, po úrazu či když varle chybí), oboustranně hmatná varikokéla a dále velká varikokéla, která obtěžuje nemocného či vyvolává bolesti (39). Ostatní varikokély by měly být sledovány do doby, kdy bude možné provést spolehlivý spermiogram, a operaci indikovat v případě opakovaného abnormálního nálezu ve spermiogramu až u starších adolescentů.
Subingvinální mikrochirurgická operace se u pediatrických pacientů zatím používá méně často. Je to náročná operace, která vyžaduje použití mikroskopu k identifikaci arterie a periarteriální venózní pleteně (41). Alternativou je mikrochirurgická laparoskopická operace, arterie a lymfatika šetřící. Ve srovnání se subingvinální operací trvá kratší dobu, protože se podvazuje významně menší množství žil (28, 29).
Operace dle Palomo je vzhledem ke snazšímu provedení a nízkému procentu recidiv stále frekventně používána v dětské urologii, často se provádí laparoskopicky (41, 42). Přetnutí lymfatik ale vede ke vzniku hydrokély u 3–40 % pacientů a k hypertrofii varlete. Proto se objevily modifikace této metody šetřící lymfatické cévy (30). Retrográdní a antegrádní sklerotizace se používají i u dětí (21, 43).
Andrologický výsledek adolescentní operace varikokély je nejprve patrný v nastartování růstu varlete (catch-up growth) a vyrovnání velikosti varlat (34). Může to však být částečně způsobeno intersticiálním edémem v souvislosti s přerušením lymfatik (32). Na prospektivních studiích (i řadě retrospektivních) byly nalezeny lepší semenné parametry ve srovnání s konzervativním postupem (37, 38). Po lymfatika šetřící operaci jsme prokázali lepší testikulární funkci podle reakce na stimulační gonadorelinový test (32).
ZÁVĚR
Varikokéla je nezvyklá u chlapců mladších 10 let a objevuje se na počátku puberty. Je asociovaná s progresivním zhoršením testikulárních funkcí a ovlivněním spermatogeneze a je považovaná za nejčastější reverzibilní příčinu infertility.
Řešení varikokély představuje několik možností, které jsou založené na metodě ligace nebo okluze vnitřních spermatických žil.
Smyslem včasné operace pediatrické varikokély je zabránit vzniku poškození varlete a vzniku infertility či subfertility, ale i přesto je důležité každou indikaci k operaci dobře zvážit.
Dnes preferované metody jsou arterie a lymfatika šetřící postupy s nutností optického zvětšení.
Došlo: 8. 2. 2014.
Přijato: 29. 4. 2014.
Kontaktní adresa
MUDr. Zuzana Vaľová
Urologická klinika 1. LF UK a VFN
Ke Karlovu 6, 128 00 Praha 2
e-mail: Zuzana.Valova@vfn.cz
Střet zájmů: žádný.
Zdroje
1. Saypol DC. Varicocele. J Androlo 2 : 61.
2. Breadel HU, Steffens J, Ziegler M, et al. A possible onogenic etiology for idiopathic left varicocele. J Urol 1994; 151 : 62–66.
3. Beck EM, Schlegel PN, Goldstein M. Intraoperative varicocele anatomy: a macro - and microscopic study. J Urol 1992; 148:, 1190–1194.
4. Akbay E, Cayan S, Doruk E, et al. The prevalence of varicocele and varicocele–related testicularn atrophy in Turkish children and adolescents. BJU Int 2000; 86(4): 490–493.
5. Guidelines EAU. Male infertility Update 2013; 6 : 31.
6. Gorelic JI and Goldstein M. Loss of fertility in men with varicocele. Fertil Steril 1993; 59 : 613.
7. Mattews GJ, Mattews ED, Goldstein M, et al. Induction of spermtogenesis and achievement of pregnancy after microsurgical varicocelectomy in men with azoospermia and severe oligoasthenospermia. Fertil Steril 1998; 70(1): 71–75.
8. World Health Organization. The influence of varicocele on parameters of fertility in a large group of men presenting to infrtility clinics. Fertil Steril 1992; 57 : 1289–1293.
9. Zini A, Dohle G. Are varicoceles associated with increased deoxyribonucleic acid fragmentation? Fertil Steril 2011; 96(6): 1283–1287.
10. Kubíček V. Varikokéla, porucha venózní drenáže varlat; diagnostika a léčba. In Zámečník L, a spol. Praktická andrologie dospělých. Praha: Mladá Fronta 2010; 131.
11. Aragona F, Ragazzi R, Pozzan GB, De Caro R, Munari PF, Milani C, Glazel GP. Correlation of testicular volume, histology and LHRH test in adolescents with idiopatic varicocele. Eur Urol 1994; 26 : 61–66.
12. Hirsch AV, Cameron KM, Tyler JP, et al. The Doppler assessment of varicoceles and internal spermatic vein reflux in infertil men. Br J Urol 1980; 52 : 50.
13. Záťura F, Študent V, Mílek I. Úspěšnost operací varikokély ve světle dopplerovské ultrasonografie. Rozhl Chir 1994; 73 : 279–281.
14. Marsman JW, Schats R. Review: the subclinical varicocele debate. Heman Reprod 1994; 9 : 1–8.
15. Paduch, DA, Niedzielski J. Repair versus observation in adolescent varicocele: A prospective study. J Urol 1997; 158 : 1128–1132.
16. Behre HM, Nashan D, Nieschlag E. Objectvive measurement of testicular volume by ultrrasonography: evaluation of the technique and comparison with orchodometer eestimates. Int J Androl 1989; 12(6): 395–403.
17. Ficcara V, Cerruto MA, Iguori G, et al. Treatment of varicocele in subfertile men: The Cochrane Review – a contrary opinion. Eur Urol 2006; 49(2): 258–263.
18. Giagulli VA, Carbone MD. Varicocele correction for infertility: which patients to treat? Int J Androl 2011; 34(3): 236–241.
19. Zargooshi J. Sperm count and sperm motility in incidental high-grade varicocoele. Fertil Steril 2007; 88(5): 1470–1473.
20. Novák I, Fiala R, Pacovský J, et al. Současné chirurgické přístupy k léčbě varikokély. Urologie pro praxi 2009; 10 : 66–68.
21. Fayad F, Sellier N, Chabaud M, Kazandjian V, Larroquet M, Raquillet C, Ajavon Y, Audry G, Grapin C, Auber F. Percutaneous retrograde endovascular occlusion for pediatric varicocele. J Pediat Surg 2011; 46 : 525–529.
22. Matthews RD, Roberts J, Walker WA, Sands JP. Migration of intravascular balloon after percutaneous embolotherapy of varicocele. Urol 1992; 39(4): 373–375.
23. Piñera JG, Fernández-Córdoba MS, Anselmi EH, Mollá EJ, Jiménez MJ, Cabañero AG, Baró AP. Results of the percutaneous retrograde embolization as the first choice in the treatment of varicocele. Cir Pediatr 2009; 22(3): 128–133.
24. Verhagen P, Blom JM, van Rijk PP, Lock MT. Pulmonary embolism after percutaneous embolization of left spermatic vein. Eur J Radiol 1992; 15(3): 190–192.
25. Goldstein M, Gilbert BR, Dicker AP, Dwosh J, Gnecco C. Microsurgical inguinal varicocelectomy with delivery of the testis: An artery and lymphatic sparing technique. J Urol 1992; 148 : 1808–1811.
26. Pacík D, Turjanica M. Výsledky mikrochirurgické varikokélektomie (soubor 97 pacientů). Ces Urol 2001; 5 : 44–46.
27. Kočárek J, Köhler O, Režnar P, et al. Mikrovarikokélektomie – moderní léčba varikokély. Urologie pro praxi 2005; 6 : 47–49.
28. Kočvara R, Sedláček J, Dítě Z, Zvěřina J, Zvárová J, Dvořáček J. Mikrochirurgická operace varikokély u dětí a dospívajících – prospektivní srovnání laparoskopické a otevřené subingvinální operace. Ces Urol 2010; 14 : 148–155.
29. Kočvara R, Dvořáček J, Sedláček J, et al. Lymphatic sparing laparoscopic varicocelectomy a microsurgical repair. J Urol 2005; 173(5): 1751–1754.
30. Riccabona M, Oswald J, Koen M, Lusuardi L, Radmayr C, Bartsch G. Optimizing the operative treatment of boys with varicocele: Sequential comparison of 4 techniques. J Urol 2003; 169 (2): 666–668.
31. Cayan S, Acar D, Ulger S, Akbay W. Adolescent varicocele repair: long-term results and comparison of surgical techniques according to optical magification use in 100 cases at a single university hospital. J Urol 2005; 174 : 2003–2007.
32. Kočvara R, Doležal J, Hampl R, et al. Division of lymphatic vessels at varicocelectomy leads to testicular oedema and decline in testicular function according to the LH-RH analogue stimulation test. Eur Urol 2003; 43(4): 430–435.
33. Študent V, Záťura F, Scheinar J, Vrtal R, Vrána J. Testicle hemodynamics in patients after laparoscopic varicocelectomy evaluated using color Doppler sonography. Eur Urol 1998; 33 : 91.
34. Kass EJ, Belman AB. Reversal of testicular growth failure by varicocele ligation. J Urol 1987; 137(3): 475–476.
35. Kočvara R, Novák K, Doležal J, Kříž J, Kubíček V, Staněk Z, Hampl R. Klinické a hormonální nálezy u dětí a dospívajících s varikokélou. Ces Urol 2000; 4 (1): 27–31.
36. Bach T, Pfeiffer D, Tauber R. Baseline follicle-stimulationg hormone is a strong predictor for the outcome of the gonadotrophin-releasing hormone test in young men with unilateral medium – o high-grade varicocele. BJU Int 2006; 98 : 619–622.
37. Laven JSE, Haans LCF, Mali WPThM, Velde ER, Wensing CJG, Eimers J Marietta. Effect of varicocele treatment in adolescents: a randomized study. Fertility and Sterility 1992; 58 : 756–762.
38. Okuyama A, Nakamura M, Namiki M, Takeyama M, Utsunomiya M, Fujioka H, Itatani H, Matsuda M, Matsumoto K, Sdonoda T. Surgical repair of varicocele at puberty: preventive treatment for fertility improvement. Ces Urol 1988; 139 : 562–564.
39. Kogan SJ. The pediatric varicocele. In Pediatric Urology, Chapter 48, Gearhart, Rink, Mouriquand eds. Philadelphia: WB Saunders Company 2001; 763–774.
40. Kočvara R, Sedláček J, Doležal J, et al. Mikrochirurgická subingvinální varikokélektomie u dětí a dospívajících. Čas. Lék. čes. 2007; 146 : 763–766.
41. Husár M, Zerhau P, Tůma J, Macháček R, Hnilička B. Laparoskopické operace varikokély v dětském a adolescentním věku – naše zkušenosti s 202 pacienty. Rozhl Chir 2006; 85 : 498–500.
42. Barroso U Jr, Andrade DM, Novaes H, Netto JM, Andrade J. Surgical treatment of varicocele in children with open and laparoscopic Palomo technique: a systematic review of the literature. Ces Urol 2009; 181(6): 2724–2728.
43. Zaupa P, Mayr J, Hollwarth ME. Antegrade scrotal sclerotherapy for treating primary varicocele in children. BJU Int 2006; 97 : 809–812.
Štítky
Dětská urologie Nefrologie Urologie
Článek vyšel v časopiseČeská urologie
Nejčtenější tento týden
2014 Číslo 3- Infekce močových cest u dospělých – mezery v současných guidelines a doporučení pro klinickou praxi
- Nitrofurantoin s řízeným uvolňováním: osvědčená účinnost, lepší snášenlivost a méně tablet při akutní cystitidě
- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Kterým pacientům se SLE nasadit biologickou léčbu?
- Prevence opakovaných infekcí močových cest s využitím přípravku Uro-Vaxom
-
Všechny články tohoto čísla
- Současný stav a budoucnost financování urologické péče v České republice
- Varikokéla
- Penis šetřící metody léčby nižších T kategorií karcinomu penisu
- Aktivní sledování u karcinomu prostaty
- Zhodnocení věkově specifického PSA a PSA velocity na základě biopsií prostaty
- Komparace multiparametrické magnetické rezonance se silou magnetického pole 3 Tesla s transrektální sonografií naváděnou biopsií prostaty
- Litotrypse extrakorporální rázovou vlnou – čtyřleté zkušenosti s elektromagnetickým litotryptorem Urontech URO-EMX
- Zánětlivý pseudotumor močového měchýře jako projev aktivity u pacientky s granulomatózou s polyangiitidou (Wegenerovou granulomatózou) – méně obvyklá manifestace ANCA-asociované vaskulitidy
- Ze zahraniční stáže
- Mezioborová spolupráce urologů a neurologů při diagnostice a léčbě pacientů s roztroušenou sklerózou
- První postgraduální workshop o urolitiáze
- Česká urologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Varikokéla
- Zhodnocení věkově specifického PSA a PSA velocity na základě biopsií prostaty
- Aktivní sledování u karcinomu prostaty
- Penis šetřící metody léčby nižších T kategorií karcinomu penisu
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



