-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaPřispívají kliničtí farmaceuti k minimalizaci pádů pacientů ve zdravotnických zařízeních i v Česku? 10leté sledování a zkušenosti z ÚVN Praha
Do clinical pharmacists contribute to fall prevention in healthcare facilities also in the Czech Republic? 10 years of monitoring and experience from ÚVN Prague
Clinical pharmacists are encouraged to participate in falls prevention programs in many healthcare facilities. A uniform methodology for the work of clinical pharmacist in fall prevention has not yet been established in the Czech Republic. The aim of this work is to offer the methodology based on our own data analysis.
Retrospective clinical pharmacist's output analysis was performed in two areas: fall's pharmacoprevention and post-fall drug audits. In the results 78 % of patients who fell during hospitalization were over 65 years of age. Age was subsequently taken as the basic criterion for the patient's medication evaluation with regard to the risk of falling. Thanks to the widespread expansion of clinical pharmaceutical care and the newly introduced fall prevention and monitoring system at ÚVN Prague, there was a positive trend in the incidence of medication's adverse effects on patient's falls: in 2017 it was 34 % of cases, in 2020 only 13 %.
Based on our data and experience, we offer a methodology for the clinical pharmacist's activity in fall prevention: 1. performing revision of medication also with regard to the risk of falls in patients over 65 years of age, 2. ensuring the automatic requests sending to the clinical pharmacy department in the case of a patient's fall in a medical facility.
Keywords:
fall – clinical pharmacist – prevention – elderly – hospitalisation – drug audit – Morse Fall Scale
Autoři: Irena Murínová 1,2; Michaela Kovačič 1; Tomáš Kelbich 3
Působiště autorů: Oddělení klinické farmacie ÚVN-VoFN Praha 1; Ústav aplikované farmacie FaF MU v Brně 2; Oddělení řízení kvality zdravotní péče ÚVN-VoFN Praha 3
Vyšlo v časopise: Čas. Lék. čes. 2022; 161: 17-23
Kategorie: Původní práce
Souhrn
V řadě zdravotnických zařízeních jsou kliničtí farmaceuti vyzýváni, aby se aktivně podíleli na prevenci pádů pacientů. Na území Česka dosud není zavedena jednotná metodika, jak by měl klinický farmaceut v této činnosti systematicky a racionálně postupovat. Cílem článku je na základě vlastní analýzy dat tuto metodiku nabídnout.
Z výsledků detailních retrospektivních analýz výstupů z činnosti klinického farmaceuta v oblasti farmakoprevence pádů a lékových auditů po pádu vyplývá, že 78 % pacientů, kteří během hospitalizace upadli, bylo starších 65 let. Věk byl následně vzat jako základní kritérium pro hodnocení medikace pacienta s ohledem na riziko pádu. Plošné rozšíření klinickofarmaceutické péče a nově zavedený systém sledování a prevence pádů v ÚVN Praha se odrazily v poklesu výskytu nežádoucího vlivu medikace na pády pacientů: v roce 2017 se jednalo o 34 % případů, v roce 2020 již jen o 13 %.
Na základě našich dat a zkušeností nabízíme metodiku činnosti klinického farmaceuta v problematice pádů: 1. při poskytování systematické klinickofarmaceutická péče provádět automatickou kontrolu medikace i s ohledem na riziko pádu u pacientů nad 65 let, 2. zajistit automatické zasílání žádanek na oddělení klinické farmacie při pádu pacienta ve zdravotnickém zařízení.
Klíčová slova:
pád – klinický farmaceut – senioři – hospitalizace – prevence – lékový audit – stupnice pádů dle Morseové
ÚVOD
Pád ve zdravotnickém zařízení je vždy nepříjemnou komplikací při poskytování zdravotní péče, která může vést k poškození pacienta, prodloužení jeho hospitalizace či zvýšení finančních nákladů na jeho péči. Pády pacientů se řadí mezi nežádoucí události zdravotnického zařízení s povinností hlášení do systému nežádoucích událostí, pro tento účel jsou definovány jako situace, kdy, jak uvádí ÚZIS, „pacient neplánovaně klesne (sesune se) k podlaze či podložce. Jde o nezamýšlenou událost, kdy se člověk ocitne na zemi nebo na nižším povrchu (je přítomen svědek), nebo takovouto událost sám oznámí (stala se beze svědků). Za pád nelze považovat situaci, která je způsobena záměrným pohybem.“ (1). Prevence pádů pacientů tvoří jeden z Resortních bezpečnostních cílů Ministerstva zdravotnictví ČR v oblasti kvality a bezpečnosti zdravotních služeb (2).
Řada klinických farmaceutů je ve svých zdravotnických zařízeních vyzývána, aby se na této činnosti spolupodílela s ostatními zdravotnickými kolegy a pomáhala ji aktivně řešit. Na našem území však dosud v klinické praxi není zavedena jednotná metodika, jak by měl klinický farmaceut v prevenci pádu systematicky a racionálně postupovat.
V Ústřední vojenské nemocnici – Vojenské fakultní nemocnici Praha (ÚVN) je problematice pádů pacientů systematicky věnována pozornost již od roku 2001 (obr. 1). Skupina pro sledování výskytu pádu (SSVP) je poradním orgánem náměstkyně ředitele pro řízení kvality zdravotní péče ÚVN, odpovídající za koncepční a koordinační činnost v procesu hodnocení rizika pádu a procesů prevence u hospitalizovaných pacientů. Cílem SSVP je kontrolovat nastavený program tak, aby v praxi vedl k snížení rizika poškození pacientů v důsledku pádu. Pracovníci ÚVN se snaží předcházet pádům včasnou identifikací rizikových pacientů, důsledným informováním pacientů a zajištěním bezpečného prostředí.
Obr. 1. Počty řešených případů v jednotlivých letech od roku 2001 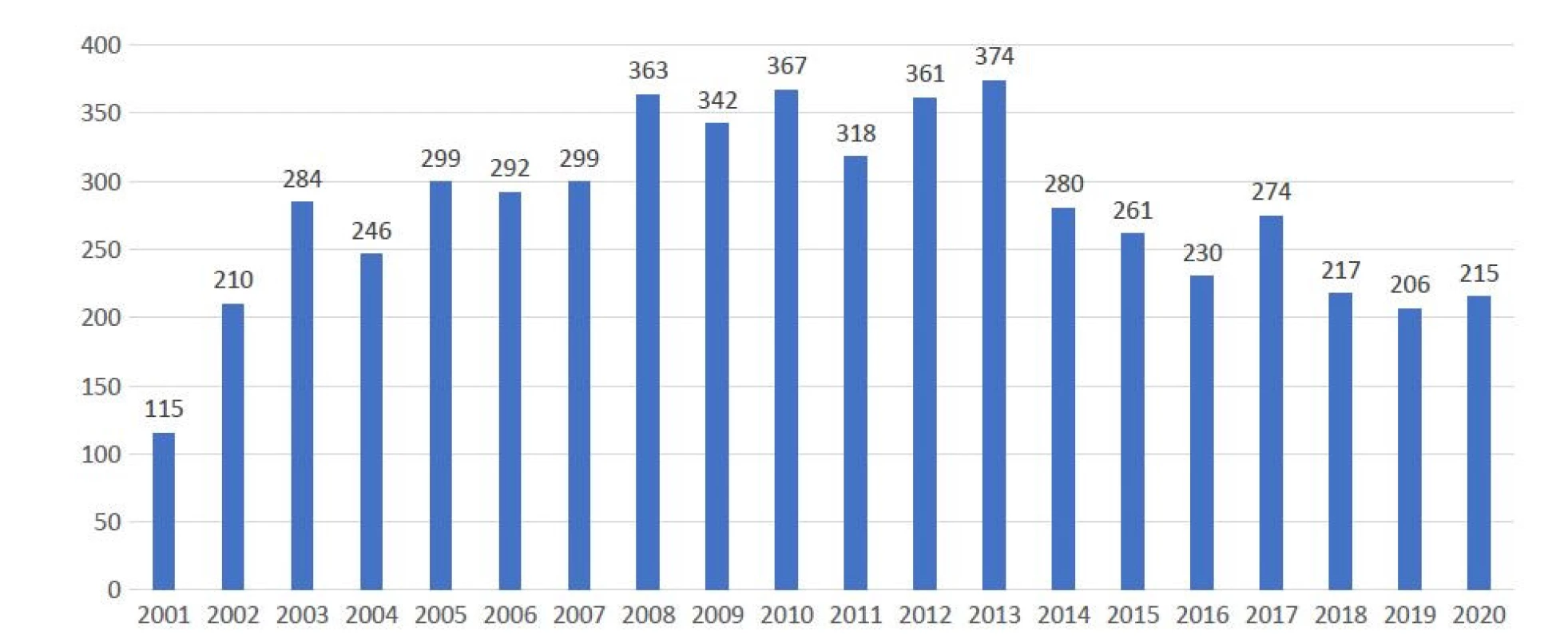
Se zahájením poskytování klinickofarmaceutické péče (KFP) pacientům lůžkové části ÚVN v březnu 2012 byl do multioborové SSVP přizván klinický farmaceut s úkolem věnovat se vlivu podávaných léčiv na pády. Léky jsou v odborné literatuře řazeny mezi jedny z vnějších rizikových faktorů pro pád (3). Jedná se hlavně o léčiva ovlivňující centrální nervový systém (CNS) s vedlejšími nežádoucími účinky ve smyslu sedace, závratí (např. psychofarmaka, opioidy), kardiovaskulární systém (např. antihypertenziva, antiarytmika), léčiva s hypoglykemizujícím účinkem. Řada těchto léčiv je primárně podávána racionálně, ale v důsledku akutní změny klinického stavu pacienta (např. zhoršení eliminace léčiv) může docházet ke kumulaci léčiv, změnou jejich farmakodynamiky a následnému pádu. V českém prostředí bylo publikováno již několik prací, které se podrobně zabývají mechanismy léčiv a jejich vlivem na pád pacienta (4–6).
Cílem článku je představit desetileté zapojení klinických farmaceutů do SSVP v ÚVN, ohlédnout se nad systémem práce, který byl v průběhu doby různě optimalizován, a kriticky zhodnotit jeho racionalitu, efektivitu, a hlavně přínos pro pacienta.
Na základě vlastní analýzy dat, zkušeností z poskytování KFP v rámci farmakoprevence pádů i lékových auditů po pádu chceme nabídnout metodiku činnosti klinického farmaceuta v problematice pádů i ostatním oddělením a pracovištím klinické farmacie v Česku.
METODIKA
V ÚVN jsou kliničtí farmaceuti zapojeni ve 2 oblastech, které se týkají problematiky pádů – farmakoprevenci pádů a lékových auditech po pádu pacientů.
Farmakoprevence
Metodika systému a organizace hodnocení medikací v oblasti farmakoprevence se v průběhu let vyvíjela. Kliničtí farmaceuti byli zpočátku kontaktováni ošetřujícím personálem prostřednictvím elektronické žádanky (tzv. žádanka o edukaci), pokud měl pacient při vstupním ošetřovatelském vyšetření vysoké riziko pádu (skóre podle Morseové [MFS – Morse Fall Scale] > 50 bodů, tab. 1) a zároveň pád v anamnéze (v posledních 3 měsících).
Tab. 1. Stupnice pádu dle Morseové (MFS) – česká verze (13) 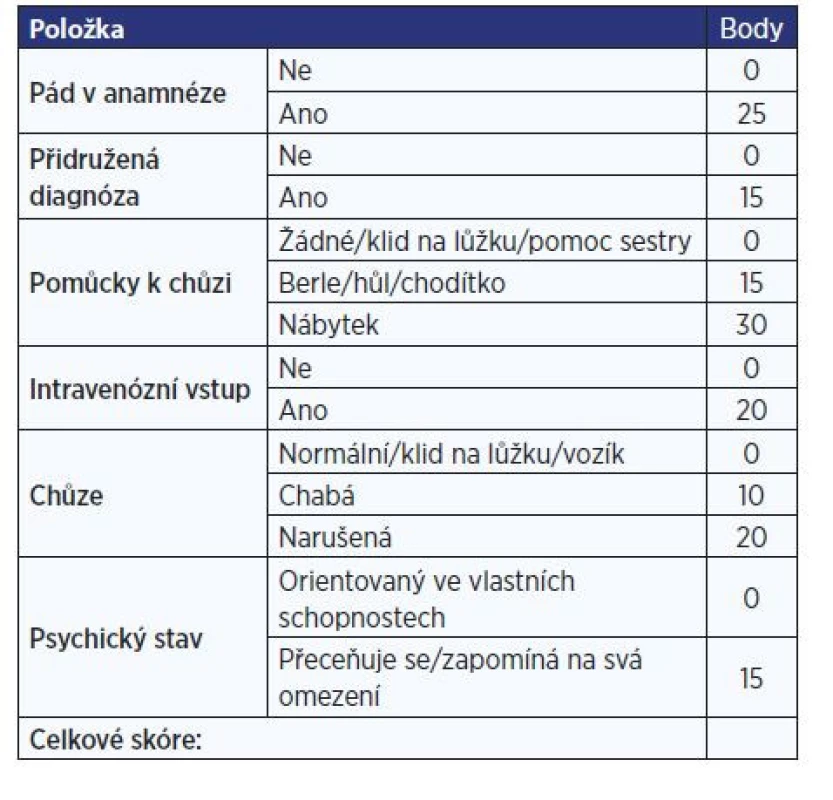
Na přelomu let 2012 a 2013, v návaznosti na postupné rozšiřování KFP v ÚVN, jsme byli navíc kontaktováni u všech pacientů z Interní kliniky ÚVN, kteří měli MFS > 50 bodů bez ohledu na výskyt pádu v anamnéze. Tento postup byl poté v letech 2013 a 2014 rozšířen na všechna klinická pracoviště poskytující akutní standardní lůžkovou péči v ÚVN.
Během podzimu roku 2018 jsme provedli detailní analýzu výstupů naší činnosti za období od ledna do října 2018 a od února 2019 dosavadní metodiku zásadně optimalizovali. Došlo ke změně rizikového faktoru, podle kterého byli pacienti selektováni pro toto výběrové hodnocení medikace (viz dále).
Výsledek hodnocení medikací s ohledem na riziko pádu je ve formě písemného farmakoterapeutického doporučení (FTD) zaznamenáván do elektronické dokumentace pacienta a do interní dokumentace klinických farmaceutů (SW ClinicPharm, Label Software, s. r. o., Praha). Zároveň jsou kliničtí farmaceuti v pravidelném osobním kontaktu s lékaři a ošetřujícím personálem (frekvence kontaktu podle typu pracoviště či podle potřeby – většinově každodenní kontakt), jak je dáno standardně Metodikou činnosti klinického farmaceuta (7).
Lékové audity po pádu
Pokud pacient během hospitalizace upadne, je prováděn lékový audit medikace po pádu. O pádu je informováno oddělení klinické farmacie (OKF) prostřednictvím elektronické žádanky, kterou ošetřující personál zasílá do 24 hodin od nežádoucí události.
Klinický farmaceut poté provede lékový audit, který v sobě zahrnuje: osobní přítomnost na oddělení a zjištění okolnosti pádu (od pacienta, ošetřujícího personálu, lékaře), komplexní hodnocení medikace (mj. kontrolu podávaných léčiv přímo před pádem – časová souvislost/management podání, kontrola rizikových léčiv pro pád, tolerance a nežádoucí účinky léčiv apod.), zápis do zdravotní dokumentace pacienta, při návrhu změny farmakoterapie klinický farmaceut kontaktuje ošetřujícího lékaře, příp. edukuje ošetřující personál o nových režimových opatřeních, která je nutné dodržovat po podání určitých léčiv.
Metodika zapojení klinických farmaceutů ve SSVP je popsána a aktualizována v interním dokumentu ÚVN (směrnice ředitele Péče o pacienty s rizikem pádu v ÚVN).
METODIKA ANALÝZY VÝSTUPŮ Z ČINNOSTI KLINICKÉHO FARMACEUTA VE SSVP ÚVN PRAHA
Farmakoprevence
Detailní retrospektivní analýza výstupů z činnosti klinického farmaceuta ve SSVP ÚVN byla provedena za období leden–říjen 2018. Porovnali jsme 2 skupiny pacientů – ty, kteří měli MFS > 50 bodů vstupně, a ty, kteří měli MFS > 50 bodů kdykoli během hospitalizace, tj. při vstupním screeningu a dále při přehodnocování rizika pádu (riziko pádu se přehodnocuje 1× týdně u rizikových pacientů na standardním oddělení, dále pak při překladu pacienta v rámci oddělení ÚVN, změně zdravotního stavu a po pádu.)
Byla porovnávána data o lékových skupinách (podle ATC skupiny [8]) konzultovaných v rámci vstupního screeningu s lékovými skupinami a intervencemi klinického farmaceuta, které byly hodnoceny v rámci lékových auditů po pádu.
Lékové audity po pádu
Detailní analýza údajů všech pacientů hospitalizovaných na akutních lůžkách ÚVN, kteří zde upadli, byla prováděna 1x ročně mezi lety 2017 a 2020. Analyzovány byly počet pádů, MFS, aktuální zdravotní stav nemocného a užívaná léčiva.
Byla rozebrána věková struktura pacientů po pádu a jejich hodnoty MFS před pádem. Zároveň jsme se zaměřili na detailní analýzu obsahu FTD po pádu těchto osob k zjištění, jaký mohla mít podávaná medikace vliv na pád. Optimalizován byl i systém informovanosti OKF o pádu pacientů v ÚVN.
VÝSLEDKY
Za období od března 2012 do srpna 2021 jsme zhodnotili medikace celkově 13 759 pacientů v oblasti farmakoprevence a provedli kolem 1350 lékových auditů po pádu. Od roku 2017 byla zavedena detailní analýza výstupů (tab. 2).
Tab. 2. Přehled počtu pacientů v klinickofarmaceutické péči v oblasti problematiky pádů – farmakoprevence i lékové audity po pádu
(zdroje: Nemocniční informační systém a SW ClinicPharm)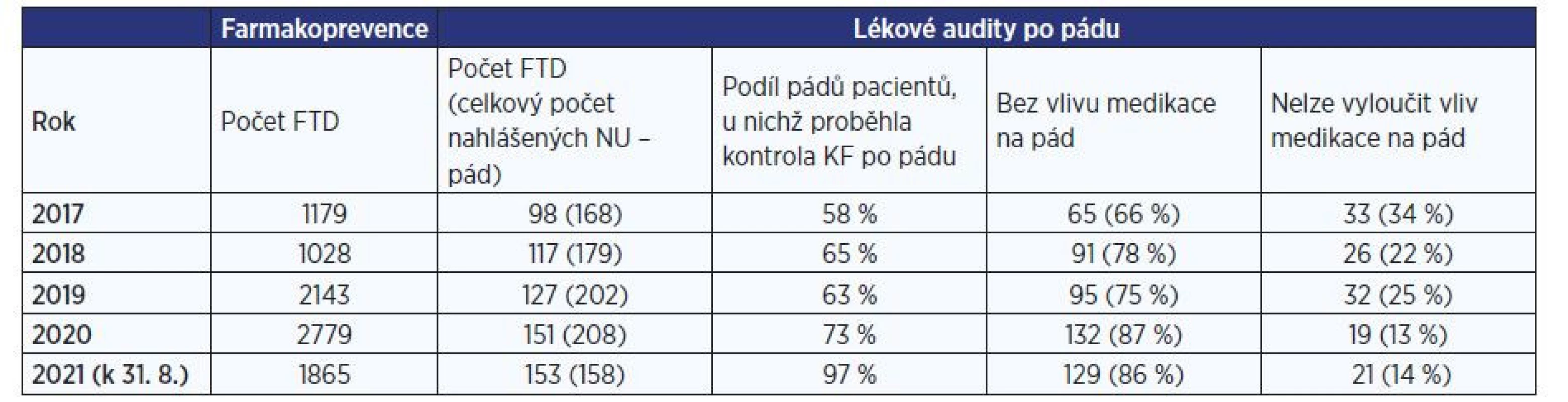
Pozn.: FTD – farmakoterapeutické doporučení, NU – nežádoucí událost, KF – klinický farmaceut. Farmakoprevence
V období provedení auditu farmakoprevence (leden až říjen 2018) bylo v rámci ošetřovatelského screeningu na lůžkách akutní standardní péče ÚVN zjištěno MFS > 50 bodů u 9594 pacientů (data byla sbírána podle pokynu SŘ během celé hospitalizace – viz výše).
Z toho pouze v 17 % (1719) případů byla ošetřujícím personálem odeslána žádanka na OKF s požadavkem zhodnocení medikace s ohledem na riziko pádu (postupováno podle SŘ, diskutováno dále).
Lékové skupiny, které byly konzultovány při vstupní kontrole medikace u pacientů s MFS > 50 bodů a kde došlo k reálné intervenci klinického farmaceuta, zobrazuje tab. 3.
Tab. 3. Lékové skupiny, které byly konzultovány klinickým farmaceutem při vstupní kontrole medikace u pacientů s MFS > 50 bodů
(zdroj: SW ClinicPharm)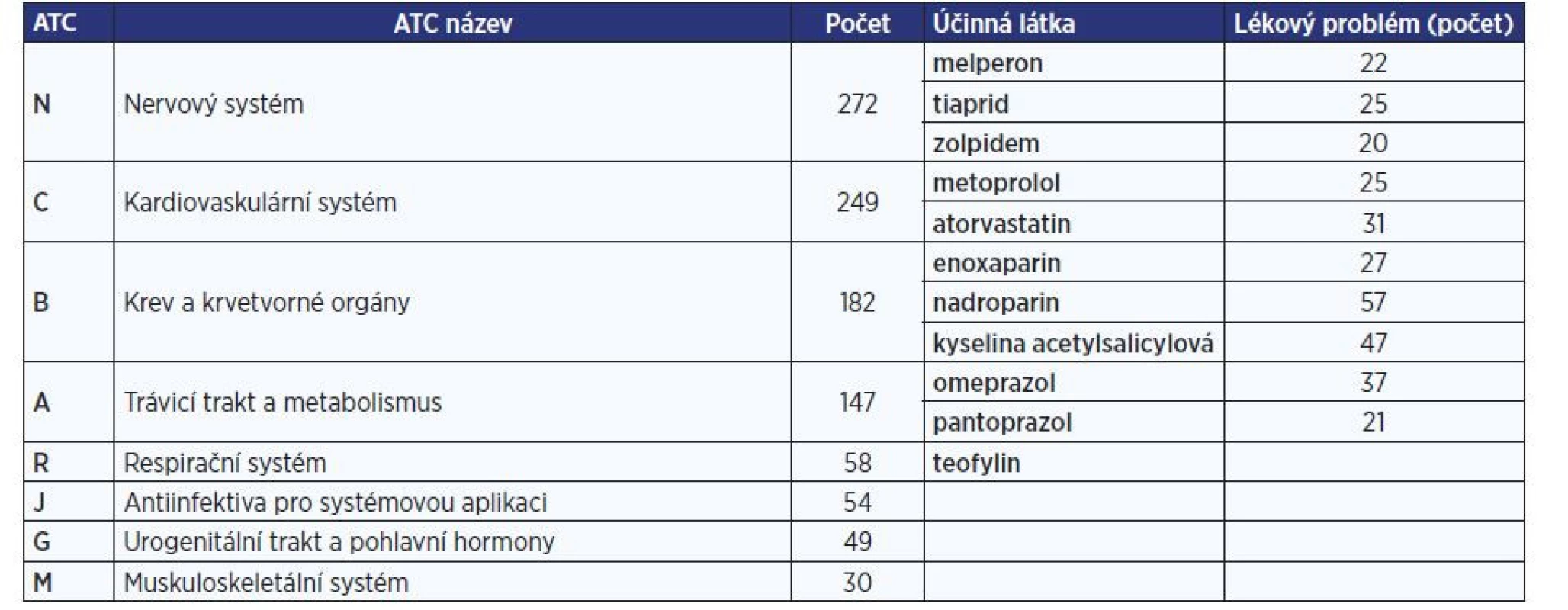
Ve sledovaném období během hospitalizace v ÚVN spadlo 179 pacientů. Z nich mělo MFS > 50 bodů jen 40 % (68) pacientů, tj. pouze 40 % pacientů bylo před pádem ve vysokém riziku této události. Více než tři čtvrtiny (78 %) pacientů, kteří během hospitalizace upadli, byly starších 65 let (obr. 2).
Obr. 2. Věkové složení pacientů v rámci řešených případů 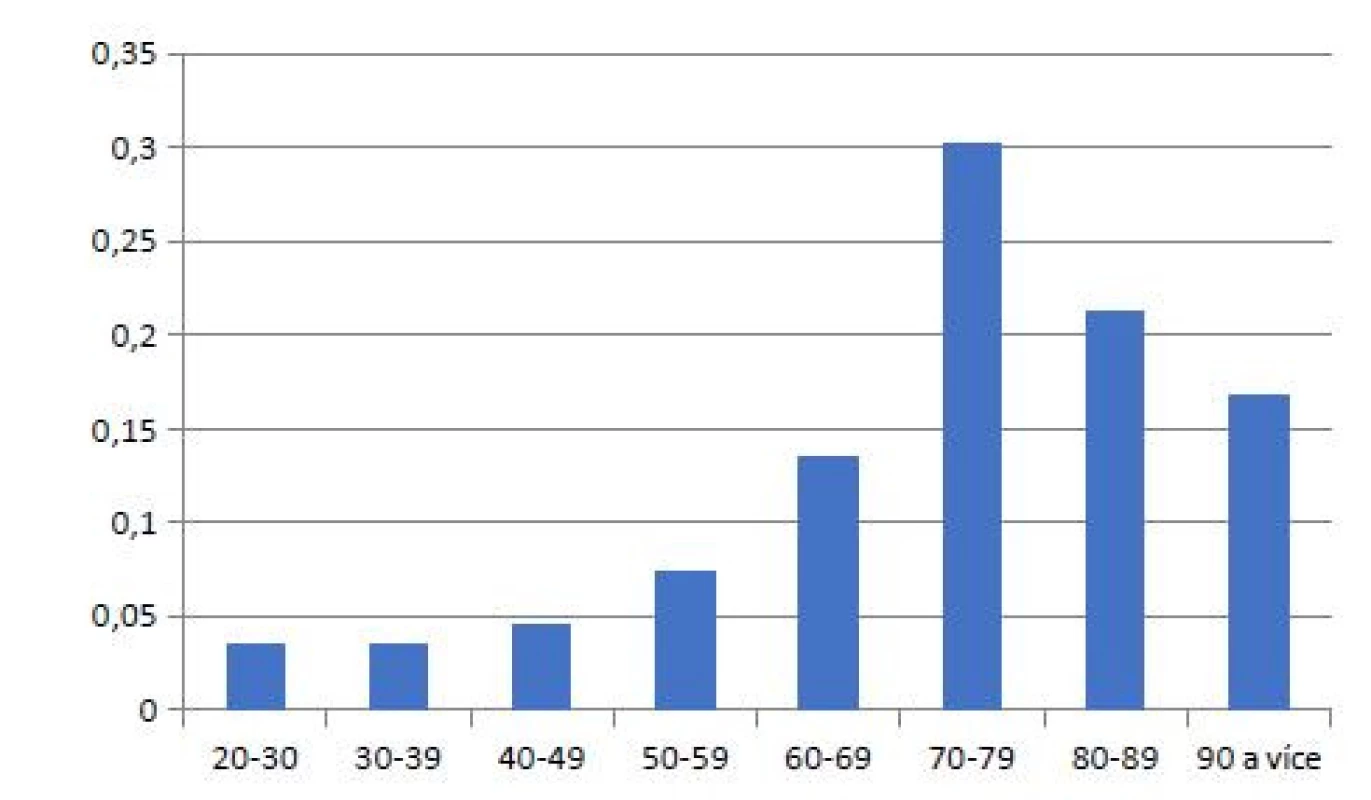
Lékové audity po pádu
Lékové skupiny, které podle lékových auditů po pádu pacientů za období 2017–2020 a detailního posouzení od klinického farmaceuta přímo na odděleních/klinikách (tj. v kontextu aktuálního klinického stavu pacienta) mohly být příčinou pádu, jsou shrnuty níže a na obr. 3:
Obr. 3. Lékové skupiny a účinné látky, jež mohly být příčinou pádu 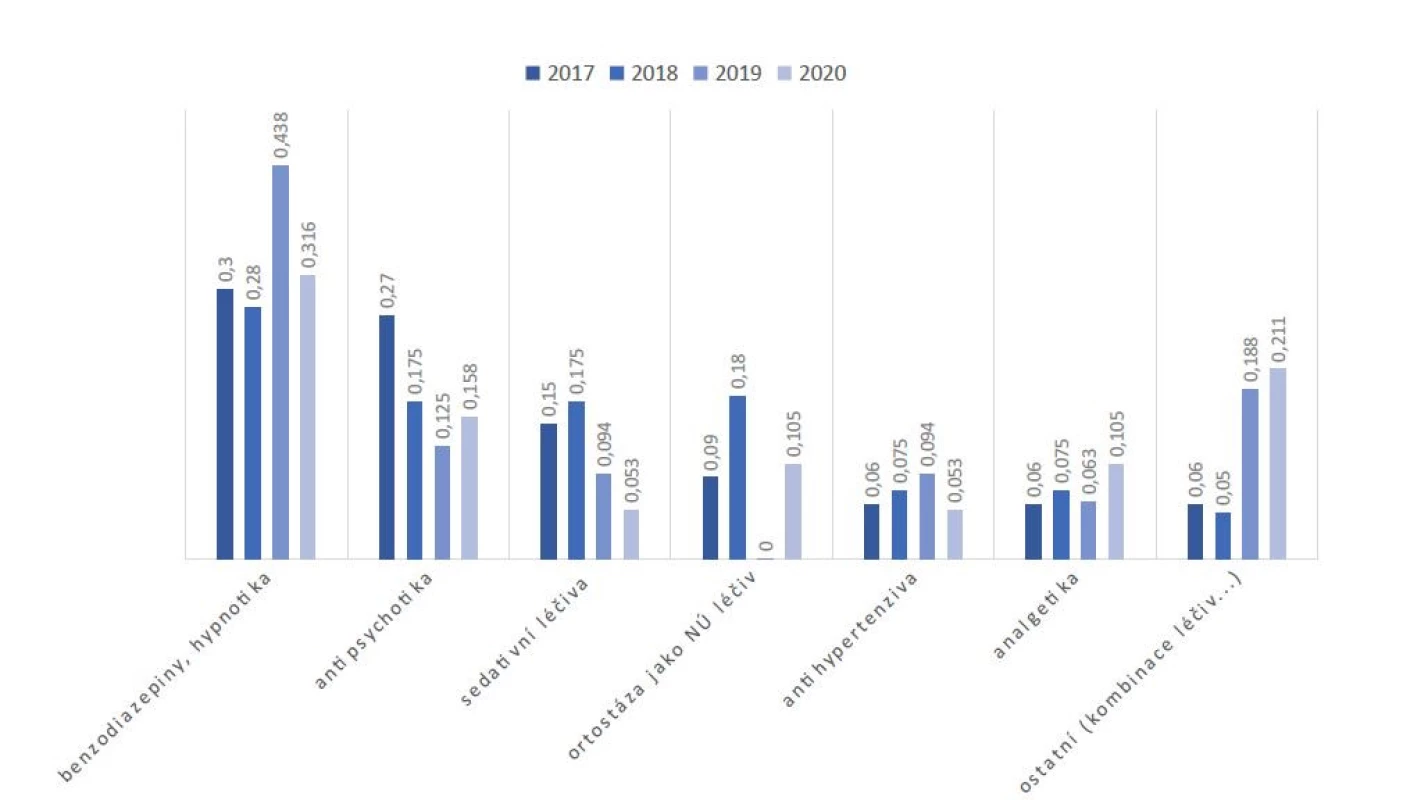
- benzodiazepiny, Z-hypnotika;
- antipsychotika (většinou u neklidného pacienta);
- léčiva, která mohou mít jako vedlejší nežádoucí účinek ortostázu (např. α1-lytika, kvetiapin);
- antihypertenzní medikace (podávaná dále u hypotenzních pacientů);
- sedativní léčiva (jiná než konkrétně uvedená v tomto výčtu – např. antiepileptika, antihistaminika);
- anticholinergně působící léčiva (např. propiverin, dithiaden);
- analgetika s tlumivými centrálními vedlejšími nežádoucími účinky (např. silné opioidy, tramadol);
- ostatní (např. kombinace více sedativních léčiv, hyponatrémie vyvolaná léčivy, kardiální synkopa po betablokátorech ad.).
FTD z lékových auditů po pádu za období 2017–2020 jsme průběžně podrobovali analýze. Data uvedená v tab. 2 (sloupce 5 a 6) ukazují klesající trend nežádoucího vlivu medikace na pády pacientů v ÚVN: v roce 2017 byl ve 34 % případů potenciální vliv medikace na pád pacienta, v roce 2020 již jen v 13 %.
V rámci optimalizace systému informovanosti OKF o pádu pacientů v ÚVN jsme změnili způsob odesílání žádanek. Jak je uvedeno výše, dříve jsme se o pádu pacientů dozvěděli, když nám byla zaslána žádanka ošetřujícím personálem. Jak je patrné z tab. 2 (sloupec 4), ne vždy zdravotní sestra neopomněla informaci o pádu pacienta předat nejen na oddělení řízení kvality zdravotní péče, ale i na OKF. Během podzimu roku 2020 tak bylo nastaveno, že zasláním elektronické zprávy o nežádoucí události pádu na Oddělení řízení kvality zdravotní péče ÚVN se informace prostřednictvím interního softwaru automaticky dostane i na OKF. Také po úpravě systému jednoznačně narostl počet lékových auditů po pádu ze strany klinického farmaceuta (97 %).
DISKUZE
Farmakoprevence
Jak vyplývá z analýzy z období od ledna do října 2018, pouze u 17 % všech pacientů, kteří byli hospitalizováni v ÚVN a měli MFS > 50 bodů, došlo ke zhodnocení medikace klinickým farmaceutem s ohledem na riziko pádu.
Toto zjištění signalizovalo neoptimálnost zavedené metodiky, která neodrážela reálné potřeby klinické praxe. Žádanka na OKF byla zasílána ošetřovatelským personálem pouze při vstupním screeningu (a to zdaleka ne vždy), hodnoty MFS se však během hospitalizace mění, riziko pádu může narůstat. Zde už však klinický farmaceut kontaktován nebyl.
V době analýzy naší zavedené metodiky jsme již poskytovali KFP na většině klinických pracovišť ÚVN (cca 80–85 %), to znamená, že u majority pacientů byla prováděna systematická komplexní KFP zahrnující vstupní kontrolu medikace, opakované kontroly a stanovení plánu farmakoterapie, kontakt s lékaři a ošetřujícím personálem v rámci vizit a hlášení a podobně (7). V souladu s původní metodikou jsme byli kontaktováni u pacientů s MFS > 50 bodů s žádostí o posouzení jejich medikace s ohledem na riziko pádu (cca 40 konzultací týdně). U těchto osob však díky plošné KFP již byla většinou, např. pár hodin předtím, provedena vstupní kontrola medikace.
Zároveň jsme čím dál více získávali klinickou zkušenost a praxi, že rizikové pacienty pro pád (majoritně seniory) řešíme již automaticky s ošetřujícím lékařem během hospitalizace, zaměřujeme se na tento rizikový faktor při hodnocení medikace, sledujeme jej a reagujeme na něj bez ohledu na zaslanou/nezaslanou žádanku.
Navíc výsledky analýzy lékových skupin ukázaly, že ty, které jsme konzultovali při zaslání žádanky o edukaci (tab. 3), se majoritně neshodovaly s lékovými skupinami, které pravidelně konzultujeme u pacientů po pádu (obr. 3). Důvod odlišnosti lékových skupin při zaslání žádanky o edukaci spočívá ve skutečnosti, že v rámci těchto „vstupních kontrol“ jsme zachycovali i jiné lékové problémy, které byly nalezeny v pacientově medikaci.
Rozhodli jsme se tedy podrobit kritice rizikový faktor „MFS > 50 bodů“ coby základní výběrové kritérium pro hodnocení medikace pacienta klinickým farmaceutem s ohledem na riziko pádu. Zanalyzovali jsme pacienty (179 případů), kteří v období leden – říjen 2018 upadli. Z nich mělo MFS > 50 bodů pouze 40 % pacientů (68 případů), tj. pouze 40 % pacientů bylo před pádem ve vysokém riziku pádu.
Data z hodnocení senzitivity, validity a spolehlivosti MFS jsou dostupná (9). Naše výsledky ale naznačují, že řadu pádů nelze pomocí MFS zachytit. To dokládá i dlouholeté sledování etiologie pádů v ÚVN (tab. 4). Roli tak hraje uspořádání místnosti, vhodná obuv, orientace pacienta v jiném prostředí, někdy i svéráznost pacienta a nerespektování doporučení volat si pomoc při vertikalizaci.
Tab. 4. Příklady pádů, kdy pacienti spadli a zároveň neměli MFS > 50 bodů
(zdroj: Oddělení řízení kvality zdravotní péče ÚVN)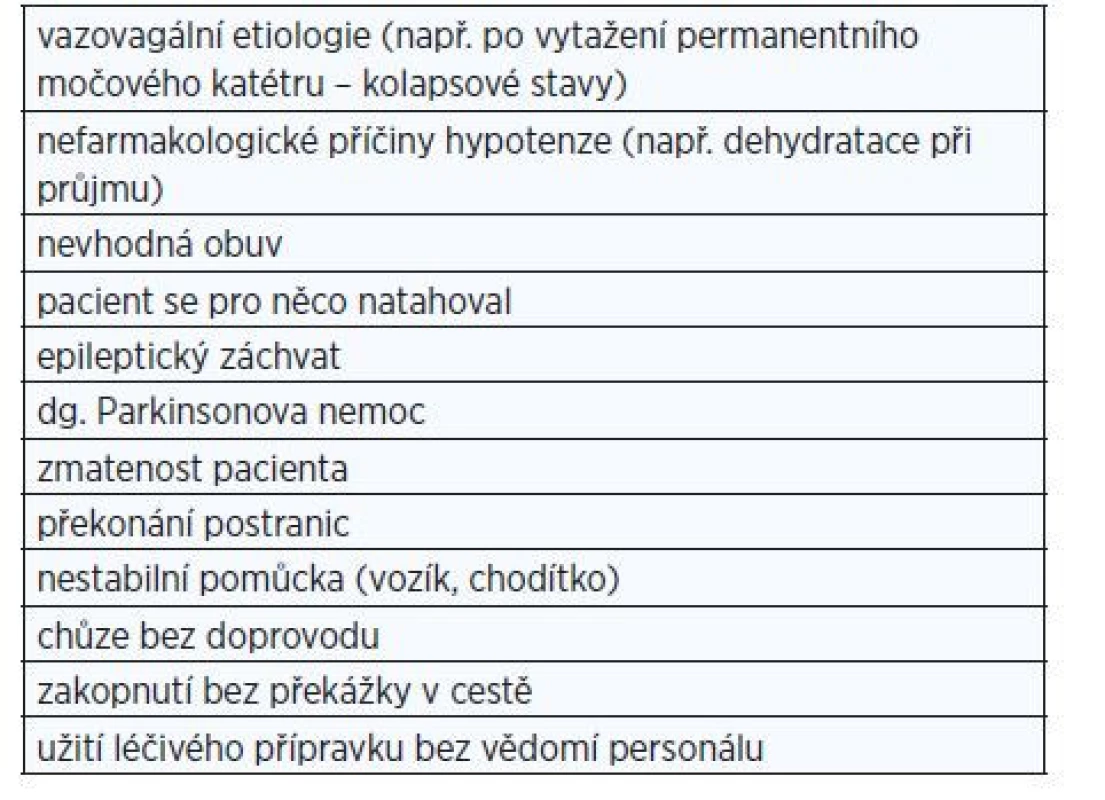
Zaměřili jsme se tak na hledání nového optimálního rizikového faktoru. S ohledem na data z literatury, z nichž vyplývá, že ve věku nad 65 let patří pády nejen mezi nejčastější a nejrizikovější mimořádné události, které komplikují pobyt v nemocnici, ale rovněž jsou hlavním etiologickým faktorem úmrtí zapříčiněného úrazem (10), a s ohledem na věkový průměr našich pacientů po pádu (78 % pacientů nad 65 let; obr. 2), jsme zvolili právě tento rizikový faktor.
Aktuálně tak na odděleních a klinikách ÚVN, kde je poskytována systematická KFP (komplexní nebo výběrová), je u každého pacienta od 65 let věku automaticky při vstupní kontrole klinickým farmaceutem posuzována medikace s ohledem na riziko pádu. Tento rizikový faktor je brán v úvahu i při opakovaných hodnoceních medikací během celé hospitalizace pacienta v ÚVN.
Tím mj. zdravotnickému personálu odpadla povinnost posílání elektronických žádanek na OKF.
Došlo tak k akcentaci role věku vedle jiných rizikových faktorů, podle nichž je posuzována medikace klinickým farmaceutem, jako jsou stav eliminačních orgánů, septický stav, léková interakce, neklid pacienta apod.
Hodnota MFS je v rámci vstupního ošetřovatelského screeningu počítána dále, jedná se o základní screening pro zahájení nefarmakologických opatření v rámci prevence pádu, roztřídění pacientů pro režimová opatření (např. kdo může vertikalizovat sám, kdo s dopomocí atd.). Podle našich zjištění se však nemusí jednat o esenciální vodítko, u kterých pacientů se ještě více zaměřit na medikaci.
Od zavedení rizikového faktoru „věk pacienta“ a automatického hodnocení medikace bez nutnosti zasílání žádanek jsme farmakoprevenci v problematice pádů od února 2019 provedli v mnohem větším počtu případů (navýšeno 2–3x) (tab. 2).
Lékové audity po pádu
Problematika pádů je v ÚVN sledována dlouhodobě. Byla zavedena řada nefarmakologických opatření: posouzení rizika pádu s využitím MFS, u pacientů ve vysokém riziku pádu je za účelem snadnější orientace ošetřujícího personálu v rámci prevence použit náramek červené barvy, noční tlumené světlo, používání bezpečnostních pásů při transportu vysoce rizikových pacientů, označení lůžka piktogramem, informovanost pacienta a jeho blízkých o zjištěném riziku pádu, informační leták „Pravidla pro pacienty s rizikem pádu“ a další (11). Pády však nikdy ze zdravotnických zařízení nevymizí.
Změnou metodiky zasílání informací o pádu pacientů na OKF stoupl počet lékových auditů po pádu, tedy FTD po pádu, téměř na 100 %. Na základě častějších lékových auditů jsme zachytili časté pády u neklidných pacientů. Reakcí na to byly naše součinnost při aktualizaci vnitřního předpisu péče o neklidné pacienty v ÚVN, spolupráce s psychiatry na tvorbě rozhodovacích algoritmů péče o tyto pacienty a realizace přednášek a vzdělávacích interních seminářů jak pro lékaře, tak pro ošetřující personál. Tyto aktivity klinického farmaceuta patří mezi další nástroje, které se dotýkají léčiv a mají vliv na prevenci pádů.
Nevíme, u kolika pacientů jsme našimi postupy zamezili pádu, ale ze zkušenosti (právě z lékových auditů po pádu) již preventivně konzultujeme lékové oblasti uvedené na obr. 3.
V literatuře často bývají uváděny seznamy léčiv, která jsou stran pádu riziková (tzv. fall-risk-increasing drugs – FRID). Soupisy zahrnují i řadu potřebných přípravků, jejichž rizikovost pro pád stoupá, nejsou-li podávány racionálně. Proto musí toto kritérium zohledňovat ošetřující lékař při preskripci a v řadě nemocnic i klinický farmaceut, aby vstupně komplexně a dále opakovaně hodnotil rizikovost medikace pacienta právě i s ohledem na riziko pádu. Klinický farmaceut vyhledává rizikové faktory v medikaci pacienta a posuzuje jejich možný klinický vliv na pád: dávku léčiva (s ohledem na věk, stav eliminačních orgánů), lékovou formu (např. ovlivnění absorpce léčiv podávaných nutriční sondou – drcení tablet), potenciál léčiva k lékovým interakcím, sumaci obdobných nežádoucích účinků (např. sedace, závrať, ortostatická hypotenze) více léčiv, racionalita polyfarmakoterapie atd. – detailně je toto téma rozvedeno v Metodice ČOSKF Optimalizace farmakoterapie pacienta (7). Umění posoudit rizikovost léčiv a možného kauzálního vztahu k pádu vychází z erudice specializované způsobilosti klinického farmaceuta.
Mechanické zapisování konzultací, které obsahuje pouhé vyjádření ano/ne – léková anamnéza obsahuje léčiva, která jsou riziková stran pádu pacienta (protože mohou mít sedativní nežádoucí účinek nebo vliv na arteriální tlak krve pacienta, hodnotu glykémie apod.) – není šťastné. To, že pacient užívá hypnotikum/sedativní antipsychotikum apod., ještě neznamená, že spadl kvůli němu a terapie se nutně musí měnit. Důležitá je analýza medikace v kontextu konkrétního pacienta a jeho aktuální zdravotní situace, nikoli pouhé upozorňování na obecně rizikové skupiny. KFP může být poskytována pouze formou pro konkrétního pacienta, a to komplexně (práce s dokumentací pacienta, přímý kontakt s lékařem a pacientem). Je potřeba být přítomen na odděleních či klinikách a znát jejich chod. Činnost klinického farmaceuta v problematice pádů nelze provádět distančně.
Komplexní KFP s sebou nese i konzultace k jiným lékovým skupinám, které na první pohled nemusejí s pády souviset. Například u seniorů a ortopedických pacientů po frakturách je na základě intervence klinických farmaceutů v ÚVN doporučována vhodná suplementace vitaminu D a kalcia pro snížení rizika výskytu pádu, dále je přehodnocována potřeba podávání inhibitorů protonové pumpy z důvodu jejich nežádoucího vlivu na výskyt fraktur apod.
Klesající trend ve výskytu vlivu medikace na pády pacientů v ÚVN v průběhu let (tab. 2, sloupce 5–6) je pravděpodobně dokladem stále širší dostupnosti KFP v ÚVN Praha. KFP je poskytována v kontextu evidence-based medicine a nejnovějších doporučení národních a mezinárodních odborných společností. Řeší již vzniklé lékové problémy a jejich následky, ale také jim předchází a minimalizuje dopady nežádoucího působení léčiv na pacienta. Tím je zkvalitňována péče o pacienta. Racionalizace farmakoterapie vede v konečném důsledku k zefektivnění nakládání s finančními prostředky zdravotnického systému jako celku (12).
Předložená data z 10letého sledování dokládají, že kliničtí farmaceuti přispívají k minimalizaci pádů pacientů ve zdravotnických zařízeních.
Poděkování
Děkujeme celému kolektivu oddělení klinické farmacie (současnému i z předchozích let), který poskytoval klinickofarmaceutickou péči pacientům ÚVN Praha, a umožnil tak zpracování prezentovaných dat.
Čestné prohlášení
Autoři prohlašují, že v souvislosti s tématem, vznikem a publikací tohoto článku nejsou ve střetu zájmů a vznik ani publikace článku nebyly podpořeny žádnou farmaceutickou firmou.
Seznam zkratek
FTD farmakoterapeutické doporučení
KFP klinickofarmaceutická péče
MFS Morse Fall Scale
OKF oddělení klinické farmacie
SŘ směrnice ředitele
SSVP Skupina pro sledování výskytu pádů
ÚVN Ústřední vojenská nemocnice – Vojenská fakultní nemocnice Praha
Adresa pro korespondenci:
PharmDr. Irena Murínová
Oddělení klinické farmacie ÚVN-VoFN
U Vojenské nemocnice 1200, 169 02 Praha
Tel.: 973 208 393
e-mail: irena.murinova@uvn.cz
Zdroje
- Pokorná A, Štrombachová V, Mužík J a kol. Pády. Systém hlášení nežádoucích událostí. Metodické materiály. Ústav zdravotnických informací a statistiky ČR, Praha, Institut biostatistiky a analýz LF MU v Brně, společné pracoviště. Poslední aktualizace: 16. 7. 2019. Dostupné na: https://shnu.uzis.cz/cs/metodicke-materialy/pady
- MZ ČR. Resortní bezpečnostní cíle. Dostupné na: www.mzcr.cz/resortni-bezpecnostni-cile
- Topinková E. Geriatrie pro praxi. Galén, Praha, 2005.
- Doseděl M, Malý J, Vosátka J a kol. Zapojení klinického farmaceuta do managementu pádů u polymorbidního geriatrického pacienta s opakovanými pády v anamnéze. Česká a slovenská farmacie 2018; 67 : 205–211.
- Vlček J, Bártlová S, Brabcová I a kol. Minimalizace rizik a teorie tří pilířů u léčiv zvyšujících riziko pádů. Klinická farmakologie a farmacie 2019; 33(4): 30–34.
- Malý J, Doseděl M, Vosátka J et al. Pharmacotherapy as major risk factor of falls – analysis of 12 months experience in hospitals in South Bohemia. J Appl Biomed 2019; 17(60): 53–60.
- Gregorová J, Langmaierová K. Metodika I: Práce na oddělení klinické farmacie – optimalizace farmakoterapie pacienta. AMCA, Praha, 2013.
- Státní ústav pro kontrolu léčiv. ATC skupiny. Dostupné na: www.sukl.cz/modules/medication/atc_tree.php
- Urbanetto J, Pasa T, Bittencout H et al. Analysis of risk prediction capability and validity of Morse Fall Scale Brazilian version. Rev Gaucha Enferm 2017; 37(4): e62200.
- Svobodová D. Sledování pádů u hospitalizovaných pacientů v letech 2011–2012. Závěrečná zpráva. Česká asociace sester, 2013. Dostupné na: www.cnna.cz/docs/tiskoviny/zaverecna_zprava_2011_2012-91b6f.pdf
- ÚVN. Kvalita a bezpečí. Bezpečnostní cíle a jejich realizace v ÚVN. Dostupné na: www.uvn.cz/cs/bezpecnostni-cile
- Gregorová J a kol. Klinickofarmaceutická péče v České republice. Popis aktuálního stavu a stanovení cílů. Maxdorf, Praha, 2019.
- MZ ČR. Národní ošetřovatelský postup prevence pádů a postup při zranění způsobených pády. Věstník Ministerstva zdravotnictví ČR 2020; 2.
Štítky
Adiktologie Alergologie a imunologie Angiologie Audiologie a foniatrie Biochemie Dermatologie Dětská gastroenterologie Dětská chirurgie Dětská kardiologie Dětská neurologie Dětská otorinolaryngologie Dětská psychiatrie Dětská revmatologie Diabetologie Farmacie Chirurgie cévní Algeziologie Dentální hygienistka
Článek vyšel v časopiseČasopis lékařů českých
Nejčtenější tento týden
2022 Číslo 1- Psilocybin je v Česku od 1. ledna 2026 schválený. Co to znamená v praxi?
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- INFOGRAFIKA: Léčba CHOPN dle aktuálních doporučení GOLD
-
Všechny články tohoto čísla
- Fyziologie stárnutí
- Přispívají kliničtí farmaceuti k minimalizaci pádů pacientů ve zdravotnických zařízeních i v Česku? 10leté sledování a zkušenosti z ÚVN Praha
- Multioborová spolupráce při záchytu prvního českého případu varianty SARS-CoV-2 omikron
- Domácí transfuze v kontextu poskytování paliativní péče v Česku
- Současné možnosti léčby monogenních syndromů periodických horeček – úloha inhibitorů interleukinu 1
- Doporučení pro léčbu závislosti na tabáku
- 17. Šonkův den
- Ohlédnutí za konferencí IZS Karlovy Vary 2021
- Odešel nestor české geriatrie docent Jiří Neuwirth
- PŘEDNÁŠKOVÉ VEČERY SPOLKU ČESKÝCH LÉKAŘŮ V PRAZE (DUBEN – ČERVEN 2022)
- Časopis lékařů českých
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Fyziologie stárnutí
- Doporučení pro léčbu závislosti na tabáku
- Přispívají kliničtí farmaceuti k minimalizaci pádů pacientů ve zdravotnických zařízeních i v Česku? 10leté sledování a zkušenosti z ÚVN Praha
- Multioborová spolupráce při záchytu prvního českého případu varianty SARS-CoV-2 omikron
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



