-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaUplatnění paliativní péče v oblasti intenzivní medicíny
Application of palliative care in intensive care medicine
Objective:
Palliative care has become an integral part of intensive care medicine. The goal of the study was to map the actual process of change from active intensive care to palliative care in terminal patients unable to express their will in the ICU setting, and to describe the factors influencing this process in practice.
Design:
Monocentric, retrospective analysis of documents.
Setting:
Department of Anesthesiology and Intensive Care Medicine, University Hospital.
Materials and methods: The sample included medical records of 100 patients meeting the predefined study criteria. Written records of medical and nursing documentation describing the process of changing active intensive treatment into palliative care were examined. The data were processed by the STATISTICA 12 statistic software at significance level of 5 %.
Results:
The decision to change the management objective was made within 5 days of hospitalization in 60 % of patients. In 59 % of the cases, organ support was withheld. The change of the management objective was discussed with the next of kin in 93 % of the patients, in 58 % of patients it was discussed within 5 days of hospitalization. A multidisciplinary team meeting was held less frequently. Nurses took part in 13 % of the case discussion.
Conclusion:
Patient care changes its objectives and processes. Our department has adopted palliative care into the management of critically ill patients which contributes to further improvement of the quality of patient care. More frequent involvement of multidisciplinary teams and nurses would be beneficial.
KEYWORDS
intensive care medicine – palliative care – treatment escalation restriction – quality of life – quality of care
Autoři: M. Metznerová 1; M. Zítková 2
Působiště autorů: Klinika anesteziologie, resuscitace a intenzivní medicíny, Lékařská fakulta, Masarykova univerzita, Fakultní nemocnice Brno 1; Katedra ošetřovatelství, Lékařská fakulta Masarykovy univerzity 2
Vyšlo v časopise: Anest. intenziv. Med., 29, 2018, č. 5, s. 269-274
Kategorie: Intenzivní medicína - Původní práce
Souhrn
Cíl studie:
Paliativní léčba se stala nedílnou součástí intenzivní medicíny. Cílem prezentované práce je objektivizovat reálně probíhající proces změny intenzivní léčby na léčbu paliativní u pacientů v terminálním stavu, kteří nejsou schopni vyjádřit svoji vůli a popsat faktory, které tento proces v praxi ovlivňují.
Typ studie:
Monocentrická retrospektivní analýza dokumentů.
Typ pracoviště:
Klinika anesteziologie, resuscitace a intenzivní medicíny, fakultní nemocnice.
Materiál a metoda:
Celkový výzkumný vzorek představoval zdrojovou dokumentaci 100 nemocných splňujících předem stanovená kritéria. Zkoumány byly písemné záznamy v lékařské a ošetřovatelské dokumentaci popisující proces změny intenzivní léčby na léčbu paliativní. Statistické zpracování zjištěných dat bylo realizováno pomocí statistického softwaru STATISTICA 12 na hladině významnosti 5 %.
Výsledky:
Rozhodnutí o kategorizaci léčby bylo zrealizováno u 60 % nemocných do 5. dne hospitalizace. V 59 % případů se jednalo o kategorii nerozšiřování orgánové podpory. Rozhovor s příbuznými byl realizován u 93 % nemocných, do 5. dne hospitalizace u 58,10 % pacientů. V nižší míře, u 38 %, byla zjištěna realizace konference ošetřovatelského týmu a pouze v 13 % i přítomnost sester.
Závěr:
Zdravotnická praxe se řídí aktuálními doporučeními, která jsou dle našich zjištění v praxi na daném pracovišti uplatňována. Výsledná zjištění tak mohou být přínosná pro další zkvalitnění zdravotnické péče.
klíčová slova:
intenzivní medicína – paliativní péče – kategorizace léčby – kvalita života – kvalita péče
ÚVOD
Paliativní léčba se v současnosti stala nedílnou součástí intenzivní medicíny. Sjednocení terminologie a vymezení pojmů v oblasti rozhodování o ukončení života – End of Life Decisions – a současné striktní oddělení tohoto pojmu od pojmu eutanazie je základním předpokladem realizace paliativní péče u pacientů v intenzivní péči. Toto rozhodování na konci života představuje velmi složitý proces, který je postaven na sjednocující terminologii tak, aby konkrétní obsah jednotlivých kategorií byl zřejmý a pro všechny kategorie zdravotnických pracovníků srozumitelný [1]. Proto se v současnosti dostává do popředí snaha o formalizaci rozhodovacích procesů v oblasti kategorizace léčby terminálně nemocných. V České republice tato doporučení vznikala v rámci národních odborných společností v návaznosti na doporučení zahraničních odborných společností a výsledků odborných studií. Jedním z nich je například doporučení týkající se omezení terapie a ukončení léčby na jednotkách intenzivní péče rakouských asociací pro intenzivní medicínu, které bylo zveřejněno v roce 2008 a jehož obsahem jsou doporučení pro zlepšení péče o pacienty na intenzivní péči během procesu umírání [2]. V ČR první krok představovalo přijetí „Konsenzuálního stanoviska k poskytování paliativní péče u nemocných s nezvratným orgánovým selháním“ v roce 2009 [3]. Na jeho vytvoření se podílela řada odborníků z různých oborů medicíny, právníků, etiků i teologů. Na podkladě tohoto dokumentu vypracovala Česká lékařská komora (dále ČLK) v roce 2010 vlastní doporučení: „Doporučení představenstva ČLK k postupu při rozhodování o změně léčby intenzivní na léčbu paliativní u pacientů v terminálním stavu, kteří nejsou schopni vyjádřit svou vůli.“ Toto doporučení formuluje principy a doporučení pro poskytování paliativní péče u terminálně nemocných dospělých pacientů, kteří o sobě nejsou schopni sami rozhodovat. Patří sem nejčastěji pacienti s multiorgánovým selháním, kteří nereagují na léčbu, a pacienti v hlubokém bezvědomí se známkami ireverzibilního poškození centrálního nervového systému. Cílem dokumentu je definovat nejčastěji používané pojmy, formulovat základní východiska a principy pro rozhodování o zahájení paliativní péče, zdůraznit etické aspekty, včetně respektování předchozího názoru pacienta, zachování lidské důstojnosti a zajištění maximálního komfortu nemocných. Dále se „Doporučení“ věnuje omezení poskytování marné a neúčelné léčby, má za cíl přispět ke zvýšení kvality rozhodování a zlepšit komunikaci uvnitř zdravotnických týmů i mezi zdravotníky a rodinami či blízkými pacientů a v neposlední řadě formulovat stanovisko pro laickou i odbornou veřejnost, a tím podpořit vznik místních doporučení na jednotlivých pracovištích intenzivní péče [4].Z dokumentu vyplývající doporučení pro klinickou praxi jsou:
- podnět k zahájení paliativní péče může dát kdokoliv z ošetřujícího zdravotnického týmu,
- kdykoliv je to možné, musí být pacientovo přání zahrnuto do rozhodování o zahájení paliativní péče,
- rodina či blízcí by měli být náležitě informováni, pokud pacient neurčil jinak, nejlépe ve formě strukturovaného rozhovoru; delegování odpovědnosti na rodinu či blízké za přijaté rozhodnutí o zahájení paliativní péče není přípustné,
- do rozhodování o zahájení paliativní péče by měli být zahrnuti všichni členové (lékař i nelékařský zdravotnický personál) ošetřujícího zdravotnického týmu (tzv. shared-approach to end-of-life decision making model),
- za závěrečné rozhodnutí o zahájení nebo nezahájení paliativní péče nese odpovědnost vedoucí lékař příslušného pracoviště nebo jím určený lékař; v době ústavní pohotovostní služby nese odpovědnost lékař, který je odpovědný za lékařskou péči o příslušného pacienta,
- zahájení paliativní péče a rozhodnutí o nezahájení či nepokračování marné a neúčelné léčby musí být vždy uvedeno ve zdravotnické dokumentaci, zápis do zdravotnické dokumentace před zahájením paliativní péče by měl obsahovat odborné posouzení zdravotního stavu a medicínské zdůvodnění rozhodnutí o zahájení paliativní péče,
- cíle intenzivní péče, přínos a rizika plánovaných i probíhajících diagnostických a léčebných postupů by měly být pravidelně přehodnocovány; jakékoliv rozhodnutí může být v odůvodněných případech změněno,
- prioritou je odstranění bolesti, diskomfortu a strádání,
- přítomnost rodiny či blízkých pacienta má být vždy umožněna, pokud ji pacient dříve neodmítl [4].
CÍL STUDIE
Hlavním cílem předložené studie bylo objektivizovat reálně probíhající proces změny intenzivní léčby na léčbu paliativní u pacientů v terminálním stavu, kteří nejsou schopni vyjádřit svoji vůli. Stanovené dílčí cíle se zaměřily na objektivizaci faktorů ovlivňujících proces změny a vlastní realizaci této změny v praxi.
SOUBOR A METODA
Ke splnění stanovených cílů byl realizován kvantitativní výzkum formou monocentrické retrospektivní analýzy dokumentů. Zkoumány byly písemné záznamy v lékařské a ošetřovatelské dokumentaci pacientů. Informace zde získané byly zaznamenány do záznamového listu, který obsahoval celkem devatenáct položek. Sledované položky reflektovaly stanovená doporučení ČLK týkající se postupu při rozhodování o změně léčby intenzivní na léčbu paliativní u nemocných v terminálním stavu [4]. Proto se věnovaly jak základním demografickým údajům, tak především sledovaly realizaci jednotlivých událostí zkoumaného procesu změny: zahájení paliativní péče, realizaci rozhovoru s příbuznými, získání souhlasu příbuzných, přítomnost sestry u rozhovoru, realizaci konference týmu, stanovení kategorie léčby či kvalitu záznamů ve zdravotnické dokumentaci. Pozornost byla věnována i časové posloupnosti realizace jednotlivých kroků. Zdrojová data byla získána ze zdravotnické dokumentace pacientů, kteří splňovali předem stanovená kritéria: hospitalizace na daném pracovišti v období leden–září 2016, realizace záznamu o kategorizaci léčby ve statistikách daného pracoviště, vyhodnocení pacientovy nekompetentnosti vyjádřit svoji vůli z důvodu poruchy vědomí způsobené jeho onemocněním nebo vysokými dávkami analgosedace. Mezi vybrané determinanty pro statistické zpracování byly zařazeny: věk nemocných, pohlaví nemocných, získání souhlasu příbuzných, časová shoda jednotlivých kroků, důvod přijetí na pracoviště, den zahájení paliativní péče a realizace konference ošetřovatelského týmu. Statistické zpracování dat bylo realizováno pomocí statistického software STATISTICA 12. Použité statistické testy byly voleny na základě charakteru dat jednotlivých proměnných. Předem stanovené hypotézy byly statisticky vyhodnoceny na hladině významnosti 5 %.
VÝSLEDKY
Na sledovaném pracovišti v roce 2016 bylo hospitalizováno celkem 838 pacientů, z toho u 147 (17,5 %) byla evidována některá z forem kategorizace léčby a převedení pacienta do léčby paliativní. Celkový výzkumný vzorek představoval soubor 100 nemocných hospitalizovaných v období leden–září 2016 – 68 % muži, 32 % ženy, průměrný věk 67,4, medián 68. Nejčastější důvod přijetí na KARIM představovalo orgánové selhání 51 %, stav po kardiopulmonální resuscitaci 22 %, sepse 17 % a další důvody byly zaznamenány u 10 % sledovaných případů. Ve sledovaném souboru u převážné většiny pacientů došlo k rozhodnutí o ukončení intenzivní léčby a zahájení léčby paliativní do 10. dne od začátku hospitalizace. Bylo to 87 % všech zkoumaných pacientů. Po 20. dni hospitalizace došlo ke kategorizaci léčby pouze u 3 % pacientů z výzkumného souboru. Nejčastěji došlo ke kategorizaci léčby pacientů během 2. dne hospitalizace, a to u 22 % pacientů, do 5. dne od začátku hospitalizace to bylo 60 % ze všech pacientů. Je tedy zřejmé, že k rozhodnutí o ukončení intenzivní léčby a zahájení paliativní péče docházelo na základě závažnosti zdravotního stavu zejména v prvních dnech hospitalizace. Ze 100 pacientů výzkumného souboru bylo 16 % zařazeno do kategorie DNR (Do Not Resuscitate), do kategorie nerozšiřování orgánové podpory bylo zařazeno 59 % pacientů a do kategorie odejmutí orgánové podpory 2 % pacientů. K návratu k intenzivní léčbě u žádného sledovaného pacienta nedošlo z důvodu úmrtí.
Proces změny intenzivní léčby na léčbu paliativní u pacientů v terminálním stavu, kteří nejsou schopni vyjádřit svoji vůli, představuje v praxi sled několika kroků či postupů, které by měly být realizovány v doporučené časové posloupnosti. Zjištěnou četnost v praxi realizovaných základních kroků (z pohledu dodržení stanovených doporučení) představuje následující tab. 1.
Tab. 1. Přehled realizovaných postupů 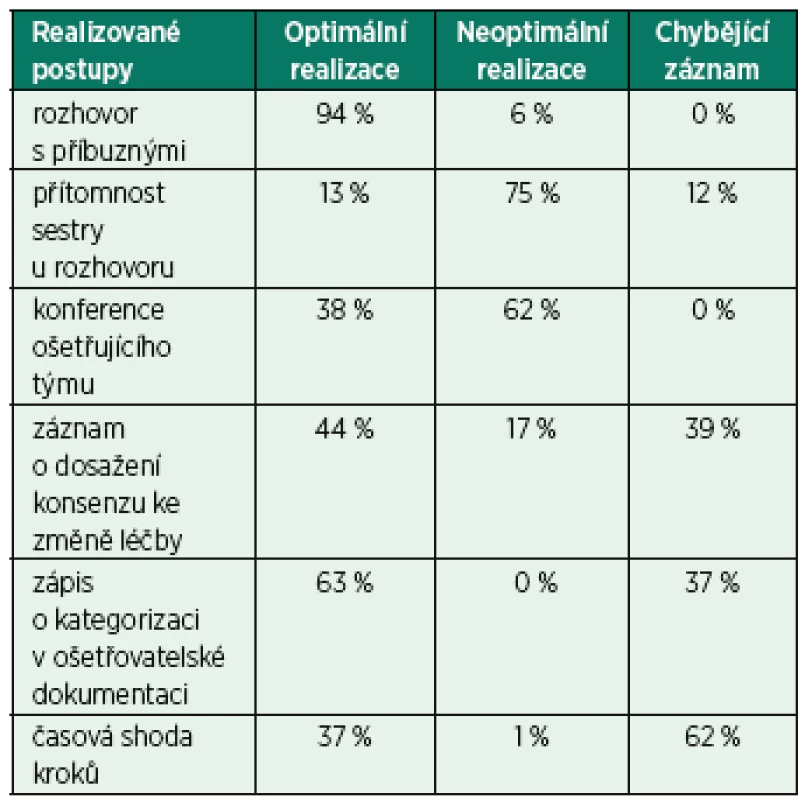
n = 100 Statistické vyhodnocení mělo za cíl popsat vztahy mezi vybranými determinantami, které se v procesu realizace změny kategorizace léčby v praxi uplatňují – věk nemocných, pohlaví nemocných, získání souhlasu příbuzných, časová shoda jednotlivých kroků, důvod přijetí na pracoviště, den zahájení paliativní péče a realizace konference ošetřovatelského týmu. Celkový přehled testovaných oblastí ukazuje následující tab. 2.
Tab. 2. Přehled testovaných oblastí 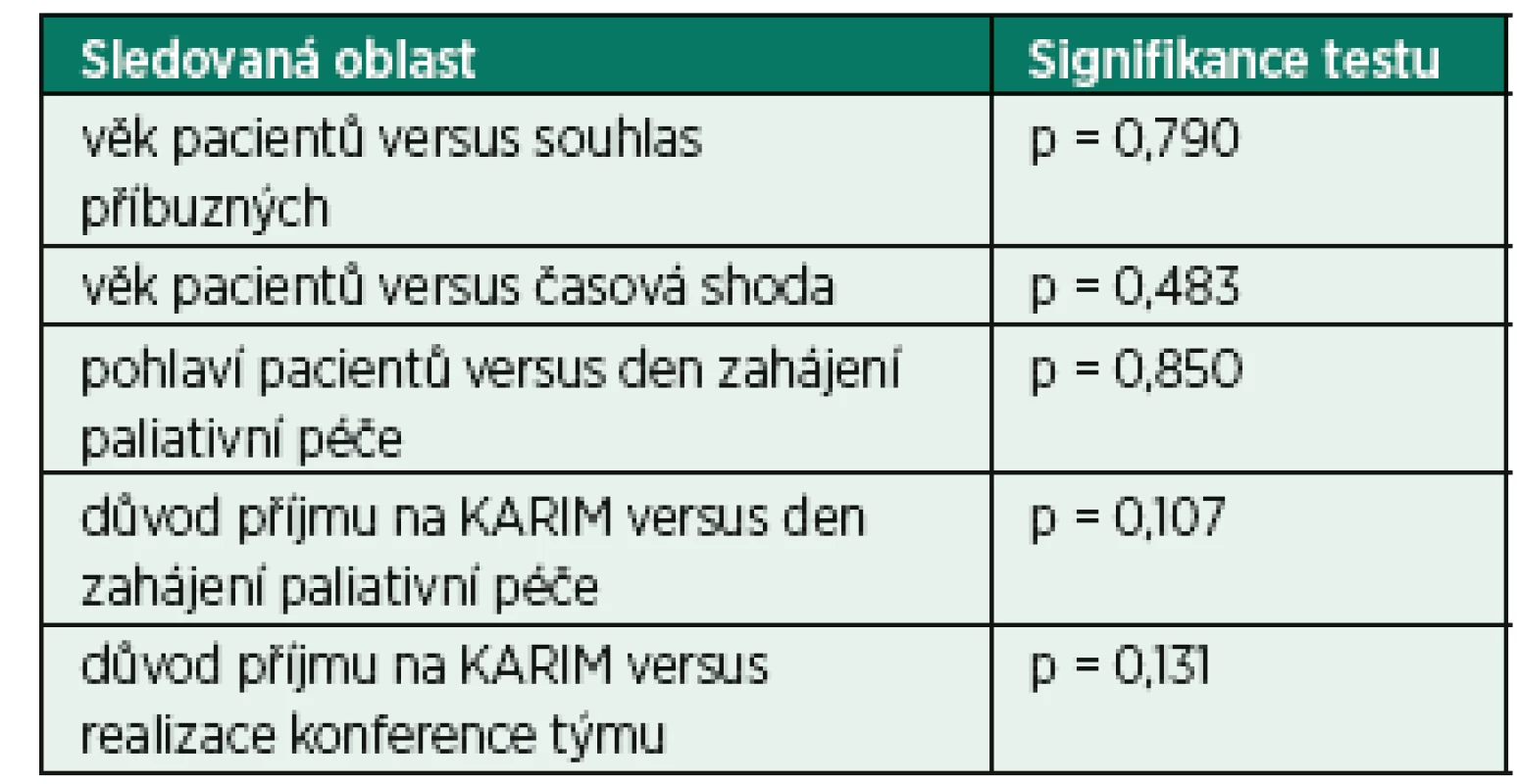
DISKUSE
O tématu uplatnění paliativní péče v oblasti intenzivní medicíny se vedou diskuse již od konce 20. století. Postupně vznikala řada doporučení odborných společností pro intenzivní medicínu, jak v těchto případech postupovat. Důraz na vzdělávání zdravotníků, popis praxe i vyhledávání slabých míst v problematice kategorizace léčby zdůrazňují významné zahraniční práce [5–8].
Rhodes a kol. uvádějí ve svých doporučeních z roku 2016, že zařazení rodinných konferencí podporuje komunikaci a porozumění mezi rodinou pacienta a ošetřovatelským týmem. Doporučují proaktivní přístup a seznámení rodiny s cíli léčby a prognózou co nejdříve, nejlépe do 72 hodin od začátku hospitalizace. Sdílené rozhodování s pacientem, je-li toho schopen, a jeho rodinou je prospěšné pro zajištění adekvátní péče na lůžkách intenzivní péče a pro předcházení marné léčbě [9]. Z údajů zjištěných při výzkumu vyplývá, že doporučení o brzkém informování blízkých pacienta se již stala nedílnou součástí péče o kriticky nemocného pacienta. Největší podíl rozhovorů s příbuznými byl realizován do 5. dne hospitalizace, tedy u 58,5 % všech uskutečněných rozhovorů.
Dle doporučení ČLK je důležitou součástí rozhodovacího procesu před ukončením intenzivní léčby u pacienta v terminálním stavu tzv. konference ošetřujícího týmu [4].
Z předloženého výzkumu vyplynulo, že konference byla realizována pouze u 38 % pacientů před kategorizací jejich léčby, u 62 % pacientů se konference ošetřujícího týmu nekonala. Ovšem lékaři i sestry zdůrazňují, že v péči o umírajícího pacienta je důležitá týmová práce, a to zejména v prostředí intenzivní péče, kde všichni úzce spolupracují. Sestry si však uvědomují, že mnoho lékařských rozhodnutí se odehrává bez přítomnosti jiných členů zdravotnického týmu, sestry pracují u lůžka pacienta a mnohdy se nemohou zúčastnit důležitých rozhodování [10]. Přítomnost sester u rozhovoru s příbuznými byla zjištěna taktéž velmi nízká, v 75 % případů ošetřující sestra přítomna rozhovoru nebyla, u 13 % rozhovorů je zaznamenána přítomnost sestry a u 12 % pacientů nebylo z dokumentace možné zjistit, zda sestra byla nebo nebyla rozhovoru s blízkými pacienta přítomna. Přitom, jak uvádí např. ve své práci Pavlicová, je pro 63,8 % sester pracujících na ARO komunikace s rodinou umírajícího velmi důležitá [11].
Co se týče časových souvislostí, mělo by konání konference předcházet definitivnímu rozhodnutí o ukončení intenzivní terapie. Ze zjištěných dat záznamů v dokumentaci vyplývá, že pokud se konference ošetřujícího týmu uskutečnila, bylo toto doporučení respektováno. Nejvyšší procento konferencí ošetřujícího týmu se konalo v průběhu 5. dne (22,2 %) a 2. dne (19,4 %) z 38 uskutečněných konferencí, což časově odpovídá údajům o dnech rozhovoru s blízkými pacientů a dnech zahájení paliativní péče. K ukončení intenzivní terapie u pacienta v terminálním stavu, který nemůže projevit svou vůli ohledně dalšího léčení, by nemělo dojít, pokud nedojde ke shodě všech zúčastněných osob, tedy lékařů i nelékařského zdravotnického personálu, včetně vedoucího lékaře příslušného oddělení. Pokud není dosaženo konsenzu, měly by být všechny okolnosti znovu posouzeny, zohledněny odlišné názory, a to vše před formulací závěrečného rozhodnutí [12].
Co se týká dne, kdy bylo podle údajů ve zdravotnické dokumentaci konsenzu dosaženo, záznamy odpovídají záznamům o zahájení paliativní péče. Nejvyšší procento záznamů o dosažení konsenzu bylo provedeno 5. den (21,6 %) a 2. den hospitalizace (16,2 %). Při ukončování intenzivní terapie a přechodu k paliativní léčbě je definováno několik forem kategorizace léčby, pro které se lékař rozhoduje dle aktuálního zdravotního stavu pacienta, závažnosti jeho onemocnění, prognózy stavu a předpokládané kvality života pacienta. Ze 100 pacientů výzkumného souboru bylo 16 % zařazeno do kategorie DNR, do kategorie nerozšiřování orgánové podpory bylo zařazeno 59 % pacientů a do kategorie odejmutí orgánové podpory 25 % pacientů. Podle autorů evropské studie „The Ethicus study“, publikované v roce 2003 (n = 31 417), je kategorizace léčby postupem, který je běžně používán u pacientů hospitalizovaných na intenzivní péči. Autoři uvádějí, že u 73 % pacientů, kteří zemřeli na lůžku intenzivní péče, byla některá z forem omezení léčby zavedena [7]. V roce 2005 proběhla V ČR jednodenní národní studie, která se zaměřila na pacienty hospitalizované na lůžkách intenzivní péče. Z ní vyplynulo, že nějaká z forem kategorizace léčby byla zavedena u 8,3 % pacientů hospitalizovaných na jednotce intenzivní péče nebo na anesteziologicko-resuscitačním oddělení [13]. Dle platných doporučení ČLK má každý den docházet k přehodnocení zdravotního stavu pacienta, eventuálně úpravě cílů jeho léčby či změně kategorie [4]. V rámci prezentované práce byly také sledovány záznamy o zahájení paliativní péče v lékařské a ošetřovatelské dokumentaci včetně dodržení časové posloupnosti jednotlivých úkonů a záznamech o nich. V lékařské dokumentaci byl záznam o zahájení paliativní péče u 99 % pacientů, pouze u 1 % pacientů záznam chyběl. V ošetřovatelské dokumentaci byl záznam o kategorizaci léčby zjištěn pouze u 63 % pacientů. Podle platných doporučení lze k ukončení léčby intenzivní a přechodu k paliativní péči přejít, až když jsou splněny tyto náležitosti: jsou informováni blízcí pacienta o marnosti další intenzivní léčby, uskuteční se konference ošetřujícího týmu a všichni členové týmu vyjádří souhlasné stanovisko s kategorizací léčby, tzn. dojde ke konsenzu. V realizovaném výzkumu nebyl u žádného pacienta zjištěn vyjádřený nesouhlas v rámci ošetřujícího týmu. V položce časová shoda jednotlivých kroků bylo zkoumáno, zda k ukončení intenzivní terapie nedošlo dříve, než byly tyto body splněny. Ve sledované oblasti byla časová shoda jednotlivých kroků vedoucích ke kategorizaci léčby zaznamenána u 37 % pacientů, v 1 % ne. U 62 % případů nebylo možné zjistit, zda byla správná posloupnost jednotlivých kroků dodržena.
Na základě testování stanovených hypotéz se nepodařilo prokázat statisticky významnou souvislost mezi testovanými položkami. Z tohoto zjištění vyplývá, že práce zdravotníků a jejich rozhodování v procesu ukončení intenzivní léčby a zahájení léčby paliativní není ovlivňována žádným z faktorů, které byly v průběhu výzkumu statisticky testovány. Z výsledků The Ethicus study vyplývá, že některé faktory rozhodnutí o kategorizaci léčby ovlivňují. Patří mezi ně věk pacienta, komorbidity, délka pobytu na JIP, náboženské přesvědčení ošetřujícího personálu, tíže akutního neurologického postižení [7]. Zjištěné rozdíly mohou být způsobeny mnoha faktory, především významným rozdílem ve velikosti výzkumného souboru, dále formou výzkumu, ale také rozdílným přístupem ke kategorizaci léčby u pacientů v terminálním stavu v České republice a v evropských zemích, které byly do výzkumu v rámci The Ethicus study zapojeny.
Praktickým výstupem prezentované práce se stal návrh formuláře, který je určen k zaznamenávání jednotlivých kroků ukončení intenzivní terapie a zahájení paliativní léčby. Formulář je určený pro interní potřeby fakultní nemocnice a jeho podoba vychází ze zjištěných nedostatků konkrétního interního postupu, kterým je „Doporučený postup při kategorizaci rozsahu léčby a při rozhodování o změně léčby intenzivní na léčbu paliativní u klientů v terminálním stavu, kteří nejsou schopni vyjádřit svou vůli“ a z doporučení Rakouské společnosti pro anesteziologii a intenzivní medicínu, která sjednocuje dokumentaci při kategorizaci léčby u pacientů v terminálním stavu [12,14].
Je nutné zdůraznit, že námi předložené výsledky odrážejí situaci pouze konkrétního pracoviště, a tudíž je třeba k jejich zobecnění přistupovat s tímto uvážením. Přesto jsme názoru, že zjištěné informace jsou v prostředí českého zdravotnictví a potažmo ošetřovatelství ojedinělé a mohou být velmi přínosné i pro ostatní odborníky v této oblasti péče, a tím přispět ke zkvalitnění péče o nemocné.
ZÁVĚR
Z realizované analýzy vyplynulo, že práce zdravotníků a jejich rozhodování v oblasti procesu realizace změny intenzivní léčby na léčbu paliativní nejsou ovlivňovány žádným z faktorů, které byly v průběhu výzkumu statisticky testovány. Zdravotnická praxe se řídí v této oblasti aktuálními doporučeními, která jsou dle našich zjištění na daném pracovišti v praxi respektována a uplatňována. Pro další podporu a zlepšení zdravotnické praxe byl autory vytvořen přehledný tiskopis usnadňující orientaci a dokumentaci sledovaného procesu u jednotlivých nemocných.
Práce je původní, nebyla publikována ani není zaslána k recenznímu řízení do jiného média. Prezentovaná data jsou součástí obhájené diplomové práce na Lékařské fakultě Masarykovy univerzity v roce 2017.
Autorky prohlašují, že nemají střet zájmů v souvislosti s tématem práce.
Obě autorky rukopis četly, souhlasí s jeho zněním a zasláním do redakce časopisu Anesteziologie a intenzivní medicína.
Podíl autorek na vytvoření článku:
MM: zpracování rukopisu, realizace studie.
ZM: metodické vedení studie, zpracování dat, korekce rukopisu.
Poděkování: vedení Fakultní nemocnice Brno a vedení Kliniky anesteziologie, resuscitace a intenzivní medicíny za umožnění sběru dat.
Do redakce došlo dne 5. 6. 2018.
Do tisku přijato dne 1. 9. 2018.
Adresa pro korespondenci:
PhDr. Marie Zítková, Ph.D.
Zdroje
1. Pařízková R. Rozhodovací procesy a kvalita života nemocných v intenzivní péči. Dizertační práce, Karlova univerzita, Lékařská fakulta [online]. 2008 [cit. 2017 – 05–21]; 95. Dostupné z: https://dspace.cuni.cz/handle/20.500.11956/19212.
2. Valentin A, Wilfried D, et al. Recommendation on Therapy Limitation and Therapy Discontinuation in Intensive Care Units: Consensus Paper of the Austrian Assotiations of Intensive Care Medicine. Intensive Care Med. 2008;34 : 771–776.
3. Česká společnost anesteziologie, resuscitace a intenzivní medicíny. Konsenzuální stanovisko k poskytování paliativní péče u nemocných s nezvratným orgánovým selháním [online]. 2009 [cit. 2017–05–22 ]; 8. Dostupné z: http://www.csarim.cz/storage/app/media/Doporucene%20postupy%20a%20stanoviska%20CSARIM/ks20k20poskytovani20paliativni20pece20u20nemocnych20s20nezvratnym20organovym20selhanim2009.pdf .
4. Česká lékařská komora. Doporučení představenstva ČLK č.1/2010 k postupu při rozhodování o změně léčby intenzivní na léčbu paliativní u pacientů v terminálním stavu, kteří nejsou schopni vyjádřit svou vůli [online]. 2010 [cit. 2017–05–22];1–4. Dostupné z: http://www.lkcr.cz/doporuceni-predstavenstev-clk-227.html.
5. Schaden E, Herczeg P, et al. The role of advance directives in end-of-life decisions in Austria: survey of intensive care physicians. BMC Medical Ethics. 2010;11 : 1–6.
6. Weissl M, Michalsen A, et al. End of life perceptions among physicians in intensive care management by anesthesiologists in Germany. A survey about structure, current implementatation and deficits. BMC Anesthesiology. 2017;17 : 1–10.
7. Sprung CL,Cohen SL, et al. End-of-life practices in European intensive care units: the Ethicus Study. JAMA. 2003;290 : 790–797.
8. Zhang H, Barysauskas C, et al. Changing Outcomes for Hospitalized Cancer Patients in an Academic Medical Center. Journal of Palliative medicine. 2017;20 : 285–289.
9. Rhodes A, Evans L E, Alhazzani W, et al. Surviving Sepsis Campaign: International Guidelines for Management of Sepsis and Septic Shock. Intensive Care Med. 2016;43 : 304–377.
10. O'Connor M, Aranda S. Paliativní péče pro sestry všech oborů. 1. vydání. Praha: Grada Publishing a. s.; 2005.
11. Pavlicová P. Paliativní péče na anesteziologicko resuscitačním oddělení z pohledu sestry. Bakalářská práce, Masarykova univerzita, Brno [online]. 2015[cit. 2017–05–22];69. Dostupné z: https://is.muni.cz/.
12. Fakultní nemocnice Brno. Doporučený postup při kategorizaci rozsahu léčby a při rozhodování o změně léčby intenzivní na léčbu paliativní u klientů v terminálním stavu, kteří nejsou schopni vyjádřit svou vůli [online]. 2014 [cit. 2017–05–23]; 8. Dostupné z: http://www.fnbrno.cz/. N:\ARO\PMDV\IM\Protokoly intenzivní péče.
13. Pařízková R, Černý V, et al. Omezení léčby u nemocných na pracovištích typu ARO/JIP – jednodenní národní studie. Anesteziologie a intenzivní medicína. 2006 : 17 : 261–265.
14. Friesenecker B, Fruhwald S, Hasibeder W, et al. Definitions, decision-making and documentation in end of life situations in the intensive care unit. Anasthesiol Intensivmed Notfallmed Schmerzther. 2013;48,216–223.
Štítky
Anesteziologie a resuscitace Intenzivní medicína
Článek Anestezie u popáleninČlánek Zajímavosti, tipy a triky
Článek vyšel v časopiseAnesteziologie a intenzivní medicína
Nejčtenější tento týden
2018 Číslo 5- Jak souvisí postcovidový syndrom s poškozením mozku?
- Metamizol v léčbě různých bolestivých stavů – kazuistiky
- Neodolpasse je bezpečný přípravek v krátkodobé léčbě bolesti
- Léčba akutní pooperační bolesti z pohledu ortopeda
- Perorální antivirotika jako vysoce efektivní nástroj prevence hospitalizací kvůli COVID-19 − otázky a odpovědi pro praxi
-
Všechny články tohoto čísla
- Použití plicnicového katétru na kardiochirurgických pracovištích v České a Slovenské republice – mezinárodní dotazníková studie
- Vliv infuzních roztoků na krevní srážlivost
- Co všechno vnese umělá inteligence do anesteziologie?
- Regionální anestezie k operacím kolene – periferní nervové blokády s minimálním dopadem na motorickou funkci dolní končetiny
- Uplatnění paliativní péče v oblasti intenzivní medicíny
- Perzistující pooperační bolest
- Cytomegalovirové infekce v intenzivní péči: léčit, nebo ignorovat?
- Diagnostika a léčba peripartálního život ohrožujícího krvácení - Česko-slovenský mezioborový konsenzus
- Kortikosteroidy v sepsi – definitivní názor?
- Stanovisko výboru k podávání léčivých přípravků s obsahem propofolu z jedné lahvičky/ampulky pro více pacientů
- Používání propofolu – co je zakázáno, tak není (opravdu) dovoleno... aneb co vše riskujeme, pokud jej používáme v rozporu se SPC?
- Vrací se plná krev do civilní traumatologie?
- Anestezie u popálenin
- Čichové receptory – nejde jen o čich aneb fascinující příklad dokonalé evoluce (jen ještě úplně nevíme, proč to tak vše je…)
- Zobrazovací metody v klinické praxi
- Porucha vědomí a okluze Percheronovy arterie
- Konsenzuální doporučení pro nitrožilní podávání ketaminu v léčbě akutní bolesti
- Praktická doporučení pro středně hlubokou analgosedaci
- Statistika oboru anesteziologie a intenzivní medicína – A 025
- Ohlédnutí za kongresem ČSIM v Brně 20.−22. června 2018: Co jste na něj říkali vy?
- Zajímavosti, tipy a triky
- Anesteziologie a intenzivní medicína
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Používání propofolu – co je zakázáno, tak není (opravdu) dovoleno... aneb co vše riskujeme, pokud jej používáme v rozporu se SPC?
- Regionální anestezie k operacím kolene – periferní nervové blokády s minimálním dopadem na motorickou funkci dolní končetiny
- Vliv infuzních roztoků na krevní srážlivost
- Cytomegalovirové infekce v intenzivní péči: léčit, nebo ignorovat?
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



